Thông Tin Thuốc, Bệnh tiêu hóa
Hướng dẫn mới về việc sử dụng an toàn hợp lý thuốc ức chế bơm proton (PPI)
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bản lược dịch chi tiết của Bác sĩ Ngô Thanh Hùng được đính kèm trong file PDF. Link tải ở đây.
Tổng quan
Thuốc ức chế bơm proton (PPIs) là một trong những thuốc thường xuyên được sử dụng nhất tại Hoa Kỳ, nếu không muốn nói là cả thế giới. Các nghiên cứu quan sát đã chứng minh rằng việc sử dụng PPI đã gia tăng qua thời gian và khoảng 7 – 15% bệnh nhân dùng các thuốc này tại bất kỳ thời điểm nào, với tỉ lệ gia tăng lên đến 40% ở những bệnh nhân từ 70 tuổi trở lên. Có khoảng 1/4 số bệnh nhân sử dụng PPI sẽ tiếp tục sử dụng chúng trong ít nhất 1 năm. Mặc dù PPI là lựa chọn điều trị để quản lý các bệnh lý tiêu hóa trên có liên quan đến acid dạ dày, chẳng hạn như viêm thực quản ăn mòn, viêm loét dạ dày tá tràng. Tuy vậy các thuốc này đang ngày càng được dùng mà không có các chỉ định rõ ràng và khoảng thời gian cụ thể. Trong một nghiên cứu quan sát lớn nhằm đánh giá việc sử dụng PPI tại phòng khám, có gần 2/3 bệnh nhân không có chỉ định rõ ràng cho việc sử dụng PPI. Trong bối cảnh đó, hiệp hội tiêu hóa thuộc các quốc gia và vùng lãnh thổ trên thế giới đã kêu gọi hạn chế việc kê đơn PPI. Ngoài ra, PPI hiện là thuốc không cần kê đơn ở Mỹ kể từ năm 2003. Vì vậy, bệnh nhân có thể tự ý sử dụng mà không cần đến việc kê đơn của thầy thuốc.

Nguồn: Core IM
Khi việc sử dụng PPI đang ngày càng phổ biến, các y văn mới cũng đã báo cáo những tác dụng phụ có liên quan đến các thuốc này, từ bệnh thận mạn, gãy xương, đến sa sút trí tuệ, và gần đây nhất là COVID-19. Tất cả các nghiên cứu cho đến nay báo cáo mối liên quan này hầu hết chỉ là nghiên cứu quan sát và do đó không thể thiết lập mối quan hệ nhân quả. Ngược lại, các thử nghiệm lâm sàng ngẫu nhiên có nhóm chứng (RCTs) so sánh PPI với giả dược đã không cho thấy tỉ lệ cao hơn các biến cố bất lợi ở những người sử dụng PPI. Tuy nhiên, các y văn cũng nêu lên mối lo ngại về tính an toàn khi sử dụng lâu dài và vấn đề kê đơn của PPI. Mối lo ngại này có thể thúc đẩy việc ngưng PPI không hợp lý khi bệnh nhân có chỉ định mạnh cho việc dùng lâu dài. Mục đích của bài viết này nhằm nhấn mạnh về cách tiếp cận kê đơn – ngừng kê đơn PPI dựa trên việc giám sát đánh giá lâm sàng trong việc ra quyết định giảm liều hoặc ngưng khi chúng gây hại hoặc không còn có lợi cho bệnh nhân.
Xem thêm: Hướng dẫn chẩn đoán và điều trị trào ngược dạ dày, thực quản (GERD) của hoa kỳ 2022.
Những lời khuyên thực hành lâm sàng tốt
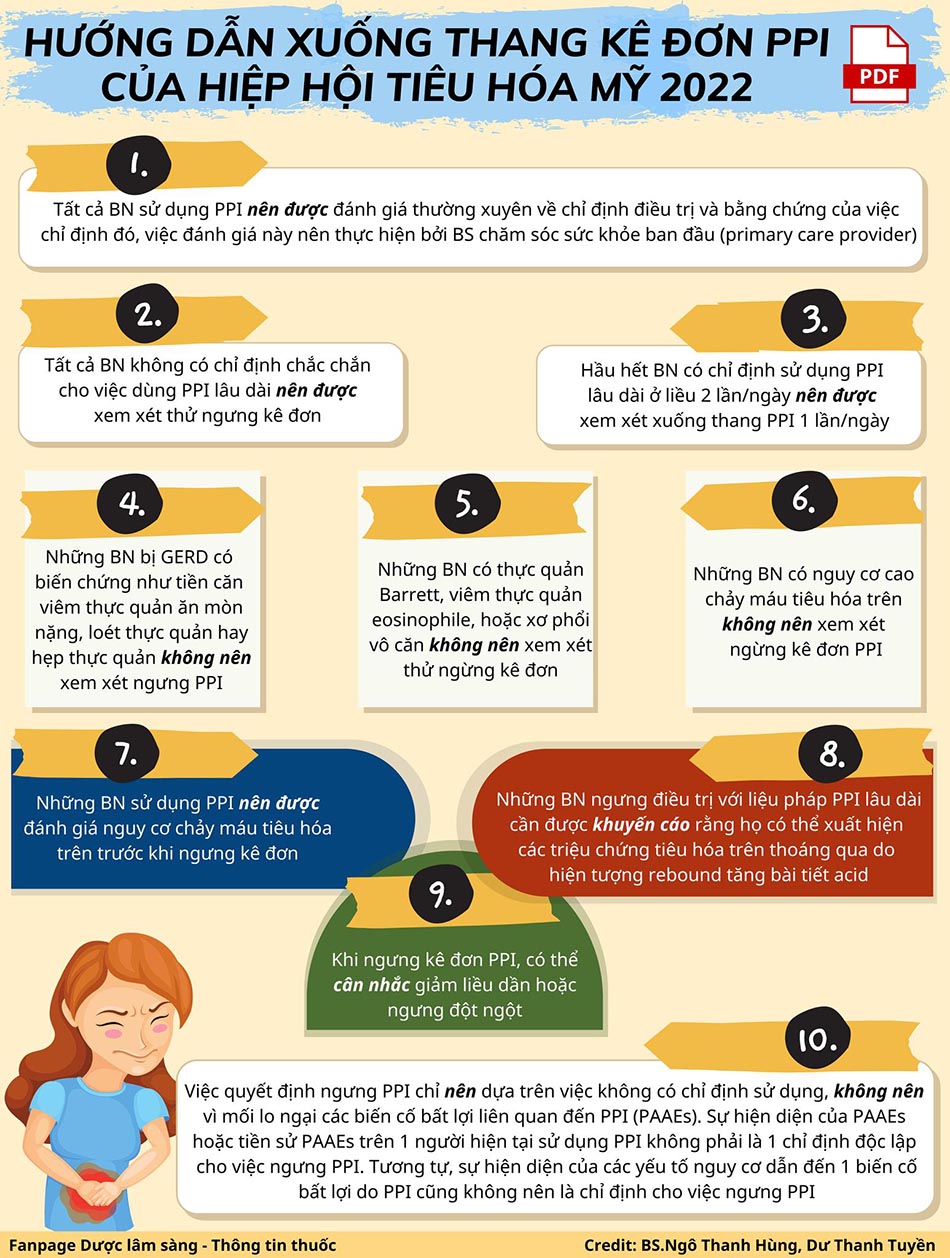
Lời khuyên 1: tất cả bệnh nhân sử dụng PPI nên được đánh giá thường xuyên về chỉ định điều trị và bằng chứng của việc chỉ định đó, việc đánh giá này nên thực hiện bởi bác sĩ chăm sóc sức khỏe ban đầu (primary care provider)
Để nhận định rằng liệu tiềm năng lợi ích của PPI có cao hơn gây hại hay không, cần hiểu rõ rằng tại sao PPI được kê đơn và chỉ định cho việc tiếp tục dùng thuốc. Nếu như không có chỉ định hoặc bằng chứng có lợi từ việc kê đơn, PPI chỉ có thể là gây hại cho người bệnh. Bao gồm như đa thuốc, chi phí cho điều trị và những tác dụng phụ trực tiếp của thuốc khi dùng lâu dài. Do đó, khi không có chỉ định thích hợp cho việc dùng lâu dài, PPI nên được xem xét hủy kê đơn. Hiện tại, hầu hết PPI được kê đơn bởi PCP. Mặc dù bác sĩ chuyên khoa tiêu hóa có thể được tham vấn, họ không thường theo dõi lâu dài người bệnh đối với những chỉ định thông thường (chẳng hạn như GERD và khó tiêu chức năng).
Lời khuyên 2: tất cả bệnh nhân không có chỉ định chắc chắn cho việc dùng PPI lâu dài nên được xem xét thử ngưng kê đơn.
Các chỉ định tương đối và tuyệt đối cho sử dụng PPI ngắn hạn và dài hạn được trình bày trong bảng 1. Nhiều nghiên cứu đã chỉ ra rằng bệnh nhân thường tiếp tục uống PPI khi không có chỉ định lâu dài. Phần lớn các thử nghiệm chứng minh hiệu quả chỉ thử nghiệm trong khoảng thời gian từ 4 – 12 tuần, hoặc không quá 6 – 12 tháng đối với điều trị duy trì. Ngoài ra, PPI thường được kê đơn mà không có chỉ định rõ ràng, đặc biệt là để điều trị theo kinh nghiệm các triệu chứng hầu họng – thanh quản như ho, khàn tiếng, cảm giác vướng họng, hắng giọng. Vì một RCT đã chứng minh rằng PPI không có lợi trong điều trị theo kinh nghiệm các triệu chứng này, các bệnh nhân nên được xem xét ngừng kê đơn.
Lời khuyên 3: hầu hết bệnh nhân có chỉ định sử dụng PPI lâu dài ở liều 2 lần/ngày nên được xem xét xuống thang PPI 1 lần/ngày.
PPI liều gấp đôi (liều chuẩn x 2 lần/ngày hoặc liều double 1 lần/ngày) hiện chưa được nghiên cứu trong bất kỳ RCT nào và không được FDA chấp thuận. Không những vậy, có đến 15% người dùng PPI cao hơn liều chuẩn. PPI liều cao làm tăng chi phí điều trị và có mối liên quan mạnh hơn với các biến chứng, bao gồm viêm phổi cộng đồng, gãy xương đùi và nhiễm Clostridium difficile, mặc dù không có bằng chứng trực tiếp về mối quan hệ nhân quả giữa việc dùng PPI với các biến cố này. Hiện bằng chứng ủng hộ việc sử dụng PPI đường uống liều cao hơn liều chuẩn trong bệnh lý cấp tính để phòng ngừa chảy máu do loét dạ dày tá tràng. Tuy nhiên, hiện rất ít bằng chứng ủng hộ sử dụng chúng để điều trị duy trì làm lành viêm thực quản hay phòng ngừa các biến chứng của loét dạ dày tá tràng.
PPI liều cao thường được khuyến cáo ở những bệnh nhân nghi ngờ thực quản Barrett hoặc trào ngược hầu họng thanh quản. Không có nghiên cứu nào của thực quản Barrett chứng minh rằng PPI liều gấp đôi là tốt hơn PPI liều chuẩn để phòng ngừa sự lan rộng hoặc tiến triển thành loạn sản hoặc ung thư. Ngoài ra, PPI ở bất kỳ liều nào đều không hiệu quả trong quản lý các triệu chứng hầu họng thanh quản. PPI liều cao được chỉ định trong hội chứng Zollinger-Ellison, là hội chứng cực kỳ hiếm gặp (1/1.000.000). Vì thế, gần như tất cả những người sử dụng PPI liều cao nên được xem xét xuống thang với liều chuẩn.
Trong một thử nghiệm trên 117 bệnh nhân sử dụng PPI liều cao hơn liều chuẩn thông thường trong quản lý GERD, 80% thành công xuống thang thành liều chuẩn mà không có sự tái phát có ý nghĩa các triệu chứng hoặc cần phải tăng liều PPI lại. Vì thế, xuống thang liều PPI trong GERD có thể hiệu quả ở hầu hết các bệnh nhân. Vẫn chưa biết rằng liệu tỉ lệ thành công xuống thang này có lợi trong các chỉ định khác hay không.
Lời khuyên 4: Những bệnh nhân bị GERD có biến chứng như tiền căn viêm thực quản ăn mòn nặng, loét thực quản hay hẹp thực quản không nên xem xét ngưng PPI.
20% bệnh nhân GERD có viêm thực quản ăn mòn, nó có thể dẫn đến các biến chứng liên quan đến GERD như xuất huyết tiêu hóa hoặc hẹp thực quản. PPI đã được chứng minh có hiệu quả trong làm lành tổn thương và phòng ngừa sự tiến triển và tái phát các biến chứng của GERD khi dùng lâu dài. Ngoài ra, viêm thực quản tái phát thường gặp sau khi ngưng điều trị, nhất là ở những người có bệnh cảnh lâm sàng nặng (ví dụ: phân độ Los Angeles là C hoặc D).
Vì thế, ở những bệnh nhân biết chắc tiền căn có viêm thực quản ăn mòn nặng (LA C/D) hoặc có biến chứng của GERD, PPI thường không nên ngưng trừ khi lợi ích và nguy cơ đã được cân nhắc và thảo luận với người bệnh. Bởi vì nhiều bệnh nhân GERD được điều trị theo kinh nghiệm, và ngay cả viêm thực quản ăn mòn nặng thường lành với PPI mà không để lại di chứng lâu dài, nên có thể không biết rằng liệu một người sử dụng PPI đã có viêm thực quản ăn mòn nặng, hoặc có thiên hướng tiến triển viêm thực quản ăn mòn có tiến triển nặng hơn khi không tiếp tục dùng PPI?. Ở những đối tượng này, việc ngừng kê đơn có thể được cân nhắc, nhưng Việc dùng PPI nên được tái khởi động lại nhanh chóng ở những người xuất hiện các triệu chứng và dấu hiệu gợi ý các biến chứng cấp của GERD, kết hợp nội soi đường tiêu hóa trên để khẳng định sự hiện diện của viêm thực quản ăn mòn nặng.
Lời khuyên 5: Những bệnh nhân có thực quản Barrett, viêm thực quản eosinophile, hoặc xơ phổi vô căn không nên xem xét thử ngừng kê đơn.
Có một số bệnh lý mà việc thử ngừng kê đơn có thể gây hại hơn là mang lại lợi ích và không nên thực hiện. Trước hết, một biến chứng lâu dài chính của GERD là ung thư biểu mô thực quản. Ở những bệnh nhân có sang thương thực thể, bằng chứng hiện tại từ các nghiên cứu quan sát và RCT đều cho thấy PPI làm giảm nguy cơ ung thư biểu mô thực quản. Do đó, những bệnh nhân có thực quản Barrett không nên ngừng kê đơn PPI.
Ở những bệnh nhân có viêm thực quản eosinophile, PPI thường là điều trị đầu tay. Với liệu pháp PPI, 61% người bệnh đáp ứng lâm sàng và sự thuyên giảm về mặt mô học đã được ghi nhận ở 51% bệnh nhân. Nhưng không phải mọi bệnh nhân có viêm thực quản eosinophile đều cần PPI, đặc biệt ở những người đáp ứng với điều trị nội khoa khác (steroids dùng ngoài) hoặc điều trị không dùng thuốc. Tuy nhiên, việc ngừng kê đơn PPI ở một bệnh nhân trước đó đã đáp ứng có thể làm gia tăng tỉ lệ tái phát triệu chứng và mô học. Hậu quả lâu dài của viêm thực quản eosinophil không điều trị vẫn chưa được khái quát đầy đủ, mặc dù một số bệnh nhân có thể tiến triển xơ hẹp, do phản ứng viêm không được kiểm soát.
Ở xơ phổi vô căn, bằng chứng thấp cho thấy rằng PPI làm giảm tỉ lệ khả dĩ diễn tiến bệnh. Cho đến khi có bằng chứng mạnh hơn chứng minh PPI không có hiệu quả trong phòng ngừa tiến triển xơ hóa phổi, chúng tôi tin rằng không nên đặt mục tiêu ngừng kê đơn PPI trên những bệnh nhân này.
Lời khuyên 6: những bệnh nhân sử dụng PPI nên được đánh giá nguy cơ chảy máu tiêu hóa trên trước khi ngưng kê đơn.
Lời khuyên 7: Những bệnh nhân có nguy cơ cao chảy máu tiêu hóa trên không nên xem xét ngừng kê đơn PPI.
Một lợi ích ích của PPI là chúng làm giảm đáng kể tỉ lệ khả dĩ chảy máu tiêu hóa trên.
Bởi vì các yếu tố nguy cơ của nó thường “ẩn giấu”, bắt buộc trước khi ngưng kê đơn, các bệnh nhân cần phải được đánh giá kỹ lưỡng các yếu tố nguy cơ và nguy cơ chảy máu tiêu hóa để tránh kết cục bất lợi.
Lợi ích của PPI ở những bệnh nhân ngoại trú có tăng nguy cơ chảy máu tiêu hóa đã được chứng minh ở các nghiên cứu quan sát thiết kế tốt và các RCT. Bất chấp các dữ liệu này, những bệnh nhân nào đủ điều kiện chính xác để đảm bảo rằng việc điều trị với PPI vẫn chưa chắc chắn. Rõ ràng, những người có tình trạng tăng tiết acid, chẳng hạn như hội chứng Zollinger-Ellison, không nên ngừng kê đơn. Nhưng với bệnh lý khác, các khuyến cáo đưa ra nhiều hướng dẫn khác nhau và được trình bày ở Bảng 2.
Mặc dù có sự khác nhau giữa các khuyến cáo, họ thường đề xuất rằng những bệnh nhân có nguy cơ cao chảy máu tiêu hóa trên nếu như có tiền căn chảy máu tiêu hóa trên, đang dùng nhiều loại thuốc chống huyết khối (bao gồm kháng đông và kháng kết tập tiểu cầu), hoặc đang dùng NSAIDs, và các yếu tố nguy cơ khác như trên 60 tuổi, bệnh nội khoa nặng, dùng corticoid đường uống. Ở những bệnh nhân đó, PPI không nên ngưng do làm tăng đáng kể biến cố chảy máu trong tương lai.
Lời khuyên 8: những bệnh nhân ngưng điều trị với liệu pháp PPI lâu dài cần được khuyến cáo rằng họ có thể xuất hiện các triệu chứng tiêu hóa trên thoáng qua do hiện tượng rebound tăng bài tiết acid.
Rebound acid hypersecretion (RAHS) là một hiện tượng sinh lý mà có thể xảy ra khi ngưng liệu pháp PPI duy trì. PPI ức chế sự sản xuất acid dạ dày, dẫn đến làm tăng pH trong lòng dạ dày. Ở mức pH cao, nồng độ gastrin huyết thanh tăng, vì sự ức chế bài tiết dịch vị thường chỉ xảy ra khi có sự hiện diện acid dạ dày. Tình trạng tăng gastrin máu,
đến lượt nó, thúc đẩy sự tăng sinh của các tế bào thành và các tế bào ECL (enterochromaffin-like cells), điều đó làm tăng khả năng dạ dày bài tiết acid. Miễn là PPI được tiếp tục, việc tiết axit dạ dày sẽ được kiểm soát. Tuy nhiên, một khi PPI bị ngưng, khả năng sản xuất acid của các tế bào thành được giải phóng, có thể gây giảm đột ngột pH dạ dày, có thể thúc đẩy sự xuất hiện các triệu chứng tiêu hóa trên. Trong một RCT mù đôi gồm những bệnh nhân không có tiền sử triệu chứng tiêu hóa trên, Reimer và cộng sự đã chứng minh rằng khi ngưng PPI sau liệu trình 8 tuần làm tăng tỉ lệ các triệu chứng tiêu hóa trên so với những bệnh nhân tiếp tục sử dụng PPI. Mặc dù pH trong dạ dày không được đánh giá trong nghiên cứu này, kết quả cũng phù hợp với vai trò của RAHS trong hội chứng sau khi ngưng PPI. Thời gian dự kiến của RAHS sau khi ngưng PPI vẫn chưa được hiểu biết đầy đủ, mặc dù các nghiên cứu sinh lý học đã cho thấy rằng các tế bào ECL và tế bào thành có thể vẫn tồn tại 8 tuần sau khi ngưng PPI, mặc dù chúng thường hồi phục trong vòng 6 tháng sau khi ngưng.
Inadomi và cộng sự đã phát hiện rằng mặc dù có khoảng 1 nửa bệnh nhân GERD không biến chứng ngưng PPI vẫn có thể tiếp tục ngưng dùng PPI 6 tháng sau đó, 3/4 bệnh nhân ngưng PPI thành công khi sử dụng kháng thụ thể H2 hoặc antacid để kiểm soát triệu chứng. Vì vậy, chúng tôi đề xuất rằng sử dụng kháng thụ thể H2 và/hoặc antacide khi cần để điều trị các triệu chứng tiêu hóa trên sau khi ngưng PPI. Cũng vậy, sử dụng PPI theo nhu cầu thay thế cho PPI liên tục có thể mang lại hiệu quả kiểm soát triệu chứng, và cũng có thể cân nhắc như một phần của chiến lược ngừng kê đơn PPI. Một RCT gần đây cũng đã chứng minh rằng những bệnh nhân không có bằng chứng bất thường acid thực quản
(thời gian tiếp xúc acid <4%) trong 7 ngày đầu sau khi ngưng PPI trên test pH lưu động có khả năng không cần phải tái khởi động điều trị PPI. Tuy nhiên, tính khả thi của đo pH lưu động trước khi quyết định ngưng thuốc là không chắc chắn.
Vì thế, những bệnh nhân ngừng PPI nên được khuyến cáo rằng họ có thể trải qua các
triệu chứng tiêu hóa trên ít nhất trong một thời gian ngắn, và điều đó không nhất thiết cần phải ngay lập tức tái khởi động điều trị tiếp tục PPI. Việc dùng PPI, kháng H2 hoặc antacide theo nhu cầu có thể giúp kiểm soát triệu chứng ngắn hạn mà không cần phải quay lại liệu pháp PPI lâu dài. Nếu như các triệu chứng kéo dài dai dẳng nặng hơn 2 tháng sau khi ngưng PPI có thể gợi ý cho việc khởi động lại liệu pháp PPI lâu dài.
Lời khuyên 9: khi ngưng kê đơn PPI, có thể cân nhắc giảm liều dần hoặc ngưng đột ngột.
Vì những mối lo ngại rằng các triệu chứng xảy ra như là một hậu quả của RAHS có thể là một rào cản chống lại việc ngừng PPI thành công, một số đã đề xuất sử dụng phác đồ giảm liều để giảm từ từ sự ức chế acid quá mức, từ đó cho phép sự phục hồi dần của các tế bào thành trong khi vẫn đủ khả năng kiểm soát sự bài tiết quá mức ở một mức độ nào đó. Hiện có 1 thử nghiệm so sánh việc ngưng đột ngột PPI so với phác đồ giảm liều dần trong 3 tuần (PPI hàng ngày đến PPI cách ngày trong 3 tuần, sau đó ngưng) cho thấy rằng không có sự khác biệt đáng kể giữa 2 nhánh nghiên cứu ở thời điểm 6 tháng. Tuy nhiên, do sự hồi phục của tế bào thành và ECL có thể cần 2 – 6 tháng, nên phác đồ giảm liều này có thể quá nhanh để có hiệu quả. Ở thời điểm hiện tại, chúng tôi đề xuất rằng việc giảm liều dần hay ngưng đột ngột đều phù hợp.
Lời khuyên 10: việc quyết định ngưng PPI chỉ nên dựa trên việc không có chỉ định sử dụng, không nên vì mối lo ngại các biến cố bất lợi liên quan đến PPI (PPI-associated adverse events – PAAEs). Sự hiện diện của PAAE hoặc tiền sử PAAE trên một người hiện tại sử dụng PPI không phải là một chỉ định độc lập cho việc ngưng PPI. Tương tự, sự hiện diện của các yếu tố nguy cơ dẫn đến một biến cố bất lợi do PPI cũng không nên là chỉ định cho việc ngưng PPI.
Phần lớn mối quan ngại ngày càng nhiều về việc lạm dụng PPI và nhu cầu cho việc ngừng kê đơn là do mối quan tâm về PAAE. Hầu hết bằng chứng liên hệ việc sử dụng PPI với PAAE đều bắt nguồn từ các nghiên cứu hồi cứu. Tuy nhiên, mối liên quan này không nhất thiết là nhân quản, và chúng có thể được giải thích bởi các yếu tố gây nhiễu và các sai lệch phân tích khác. Nhiều mối liên quan giữa việc sử dụng PPI và PAAE lại thiếu cơ tác động phù hợp. Hơn nữa, chưa có RCT nào chứng minh rằng những người sử dụng PPI làm gia tăng tỉ lệ mới mắc bất kỳ PAAE.
Mặc dù vậy, các nghiên cứu đã chỉ ra mối lo ngại của người bệnh về các biến chứng thông thường liên quan đến PPI, với gần 40% bệnh nhân đã từng cố gắng ngừng PPI, trong đó 83% không được bác sĩ tư vấn. Những bệnh nhân nào báo cáo “cực kỳ quan ngại” về các biến cố liên quan PPI có khả năng cố gắng ngưng PPI gấp 20 lần. Đáng lo lắng hơn, 3/4 các nhà lâm sàng báo cáo rằng họ đã thay đổi các chiến lược điều trị vì những mối lo ngại về PPI, và khoảng 80% nhấn mạnh rằng họ sẽ ngưng PPI sau khi được cho một tình huống lâm sàng của một bệnh nhân có nguy cơ xuất huyết tiêu hóa trên cao. Việc ngưng PPI ở những bệnh nhân có chỉ định chắc chắn trên cơ sở lo ngại về nguy cơ chưa được chứng minh có thể dẫn đến các triệu chứng tái phát và biến chứng nghiêm trọng. Vì thế, các nhà lâm sàng không nên dùng những mối lo ngại về biến chứng chưa được chứng minh của PPI trong việc điều chỉnh việc kê đơn nếu như người bệnh vẫn có chỉ định cho việc sử dụng PPI lâu dài.
Bảng 1. Những chỉ định sử dụng PPI.
| Chỉ định tuyệt đối cho việc sử dụng kéo dài
(>8 tuần) |
Chỉ định tương đối cho việc sử dụng kéo dài | Không có chỉ định cho việc sử dụng kéo dài | Chỉ định tuyệt đối cho việc sử dụng
ngắn hạn (≤8 tuần) |
Chỉ định tương đối cho
sử dụng ngắn hạn |
Không có chỉ định cho sử dụng ngắn hạn |
| Thực quản Barrett
Viêm thực quản ăn mòn có phân loại LA C/D Hội chứng Zollinger- Ellison Viêm thực quản eosinophile Bảo vệ dạ dày ở những người có nguy cơ xuất huyết tiêu hóa cao đang dùng aspirin/NSADIs Phòng ngừa tiến triển |
Bệnh trào ngược đáp ứng với PPI tái phát khi ngưng thuốc nhưng nội
soi âm tính Khó tiêu chức năng đáp ứng với PPI và tái phát khi ngưng thuốc Các triệu chứng đường thở trên đáp ứng với PPI do trào ngược hầu |
Các triệu chứng trào ngược không đáp ứng
với liều cao PPI Khó tiêu chức năng không đáp ứng với PPI Điều trị với steroid mà không dùng đồng thời với aspirin/NSAIDs Phòng ngừa xuất huyết tiêu hóa tái phát do nguyên nhân khác không phải là loét dạ dày tá tràng |
Tiệt trừ Hp
Dự phòng loét do stress cho những bệnh nhân ICU có nguy cơ Khó tiêu chức năng / GERD Điều trị loét dạ dày tá tràng do NSAIDs |
Khởi đầu hoặc điều trị theo nhu cầu bệnh trào ngược nội soi âm tính
Khởi đầu điều trị khó tiêu chức năng Phòng ngừa loét sau tiêm xơ hoặc buộc thắt tĩnh mạch thực quản |
Điều trị kinh nghiệm các triệu chứng hầu họng thanh quản
Đau bụng cấp chưa xác định Buồn nôn và nôn ói cấp không do viêm thực quản / |
| của xơ phổi vô căn | họng thanh quản và tái phát khi ngưng thuốc
Tiêu chảy phân mỡ kháng trị với liệu pháp thay thế men tụy trong suy tụy mạn Phòng ngừa thứ phát loét dạ dày tá tràng không dùng đồng thời với các thuốc kháng tiểu cầu |
Viêm thực quản ăn mòn | Phòng ngừa tái chảy máu từ vết rách
Mallory-Weiss |
GERD
Bất kỳ triệu chứng đơn độc nào của đường tiêu hóa dưới |
Bảng 2. Một số ví dụ về khuyến cáo trong việc sử dụng PPI để bảo vệ dạ dày.
| Hiệp hội | Năm | Nhấn mạnh lâm sàng | Dân số được khuyến cáo dùng PPI |
| ACG | 2009 | NSAIDs | Những bệnh nhân đang dùng NSAIDs mà có nguy cơ XHTH trung bình hoặc cao |
| ACP | 2010, cập
nhật 2019 |
Tiền căn XHTH trên | Những bệnh nhân có XHTH trước đó mà cần sử dụng NSAID
(ưu tiên dùng ức chế COX-2) |
| ACCF/ACG/AHA | 2010 | Liệu pháp kháng tiểu cầu | Những bệnh nhân có tiền sử XHTH trên hoặc có nhiều yếu tố nguy cơ XHTH cần dùng liệu pháp kháng kết tập tiểu cầu.
Nguy cơ bao gồm cao tuổi, kết hợp với kháng đông, steroids, NSAIDs, nhiễm Hp. |
| ESC/EACTS | 2017 | Liệu pháp kháng tiểu cầu kép | Những bệnh nhân đang sử dụng DAPT |
| ACCP | 2018 | Rung nhĩ | Những bệnh nhân đang sử dụng aspirin + 1 thuốc kháng đông đường uống |
| ACC | 2020 | Thuốc chống huyết
khối |
Những bệnh nhân dùng từ 2 thuốc chống huyết khối trở lên |
ACC, American College of Cardiology; ACCF, American College of Cardiology Foundation; ACCP, American College of Chest Physicians; ACG, American College of Gastroenterology; ACP, American College of Physicians; AHA, American Heart Association; ESC, European Society of Cardiology; EACTS, European Association for Cardio-Thoracic Surgery.
Nguồn: https://www.gastrojournal.org/article/S0016-5085(21)04083-X/fulltext