IgA
Danh pháp
IgA là gì?
Globulin miễn dịch A (IgA), một trong năm loại globulin miễn dịch chính, đóng vai trò then chốt trong cân bằng nội môi niêm mạc ở đường tiêu hóa, hô hấp và đường tiết niệu, hoạt động như một kháng thể miễn dịch chiếm ưu thế trong vai trò này. Đây là loại globulin miễn dịch phong phú thứ hai được tìm thấy trong cơ thể và do đó, có vai trò quan trọng trong việc bảo vệ chống lại các kháng nguyên. Việc sản xuất IgA lớn hơn tất cả các phân nhóm globulin miễn dịch khác, cần thiết cho nhiều vai trò mà nó đóng một cách có hệ thống.
IgA được tạo ra bằng cách chuyển đổi lớp Ig, được điều chỉnh bởi các quy trình khác nhau. Sự gắn kết của CD40-CD40L và sự bài tiết của các cytokine khác IL-4, IL-5, IL-6, IL-10 và IL-21 thúc đẩy sự trưởng thành của các tế bào Th2, thúc đẩy quá trình chuyển lớp sang các phân nhóm Ig khác nhau. Axit retinoic, một chất chuyển hóa của vitamin A, tác dụng hiệp đồng với IL-5 và IL-6 để kích thích tiết IgA.
Cấu trúc phân tử

Cấp độ phần tử
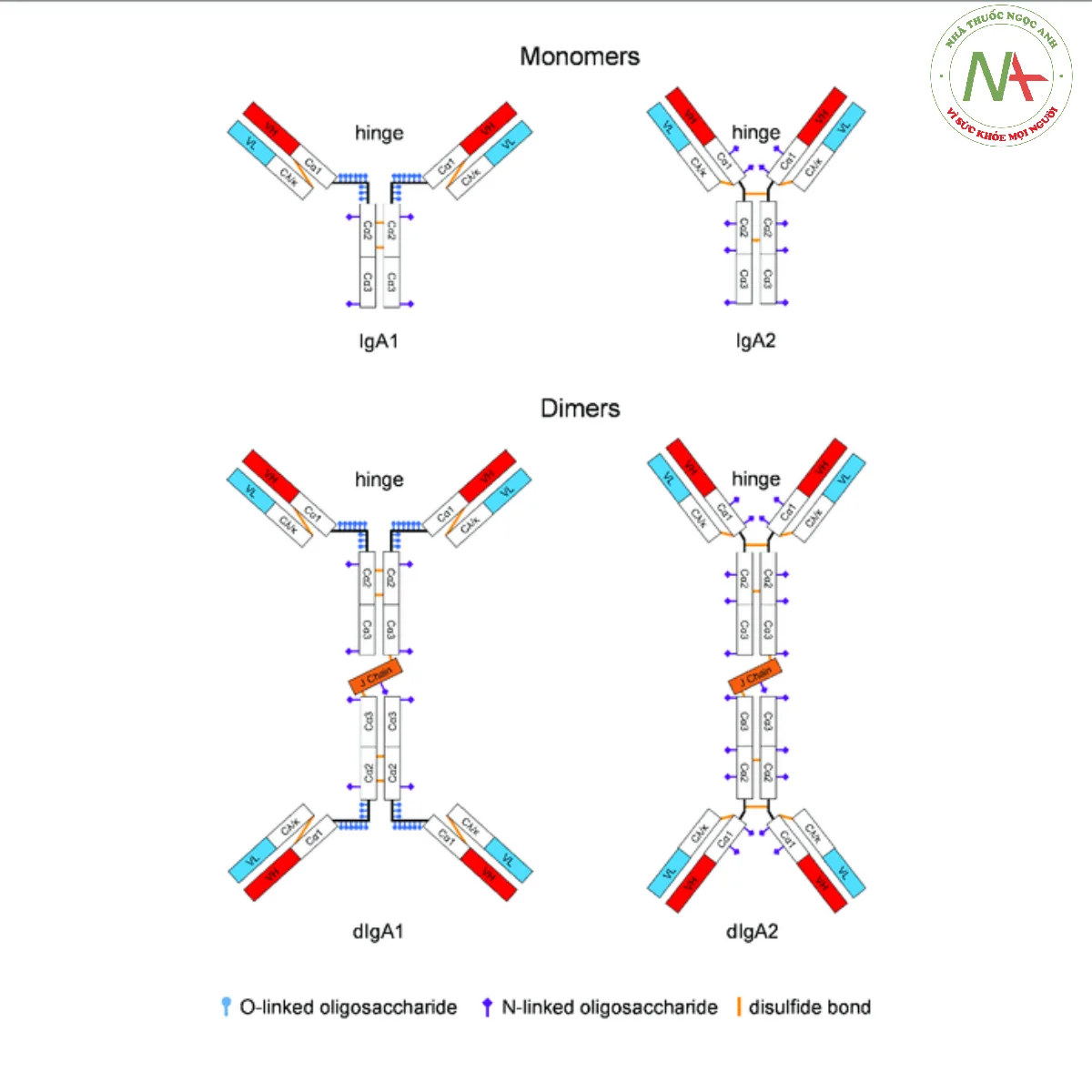
- IgA có hai loại phụ là IgA1 và IgA2 đóng vai trò khác nhau trong cơ thể. Phần bản lề của IgA1 có nhiều glycans được liên kết với O và hai vị trí glycosyl hóa được liên kết với N trên mỗi chuỗi nặng. IgA2 có vùng bản lề ngắn với bốn vị trí glycosyl hóa liên kết với N trên mỗi chuỗi nặng và không có glycans liên kết với O. Do vùng bản lề của IgA1 dài hơn nên nó dễ bị protease của vi khuẩn phân cắt hơn. IgA1 chiếm khoảng 80% tổng số IgA và được tìm thấy trên bề mặt niêm mạc, trong khi IgA2 chủ yếu ở ruột kết. IgA được loại bỏ khỏi tuần hoàn thông qua thụ thể asialoglycoprotein. Chúng đều là những protein bị glycosyl hóa mạnh. Trong khi IgA1 chiếm ưu thế trong huyết thanh (~80%), tỷ lệ phần trăm IgA2 trong dịch tiết cao hơn trong huyết thanh (~35% trong dịch tiết); [9] tỷ lệ tế bào tiết IgA1 và IgA2 khác nhau ở các mô bạch huyết khác nhau của cơ thể người
- IgA1 là phân lớp IgA chiếm ưu thế được tìm thấy trong huyết thanh. Hầu hết các mô bạch huyết có ưu thế là các tế bào sản xuất IgA1.
- Trong IgA2, các chuỗi nặng và nhẹ không được liên kết bằng disulfide mà bằng liên kết không cộng hóa trị. Trong các mô bạch huyết tiết (ví dụ, mô bạch huyết liên quan đến ruột, hoặc GALT), tỷ lệ sản xuất IgA2 lớn hơn ở các cơ quan không tiết bạch huyết (ví dụ như lá lách, các hạch bạch huyết ngoại vi).
- Cả IgA1 và IgA2 đều được tìm thấy trong dịch tiết bên ngoài như sữa non, sữa mẹ, nước mắt và nước bọt, trong đó IgA2 nổi bật hơn trong máu. Các kháng nguyên polysaccharid có xu hướng tạo ra nhiều IgA2 hơn các kháng nguyên protein.
Cả IgA1 và IgA2 đều có thể ở dạng gắn màng.
Sinh lý học
IgA huyết thanh
Trong máu, IgA tương tác với một thụ thể Fc được gọi là FcαRI (hoặc CD89 ), được biểu hiện trên các tế bào tác động miễn dịch, để bắt đầu các phản ứng viêm. Sự gắn kết FcαRI bởi phức hợp miễn dịch chứa IgA gây độc tế bào qua trung gian tế bào phụ thuộc kháng thể (ADCC), thoái hóa hạt bạch cầu ái toan và basophils, thực bào bởi bạch cầu đơn nhân, đại thực bào và bạch cầu trung tính, đồng thời kích hoạt hoạt động bùng phát hô hấp bởi bạch cầu đa nhân
IgA bài tiết
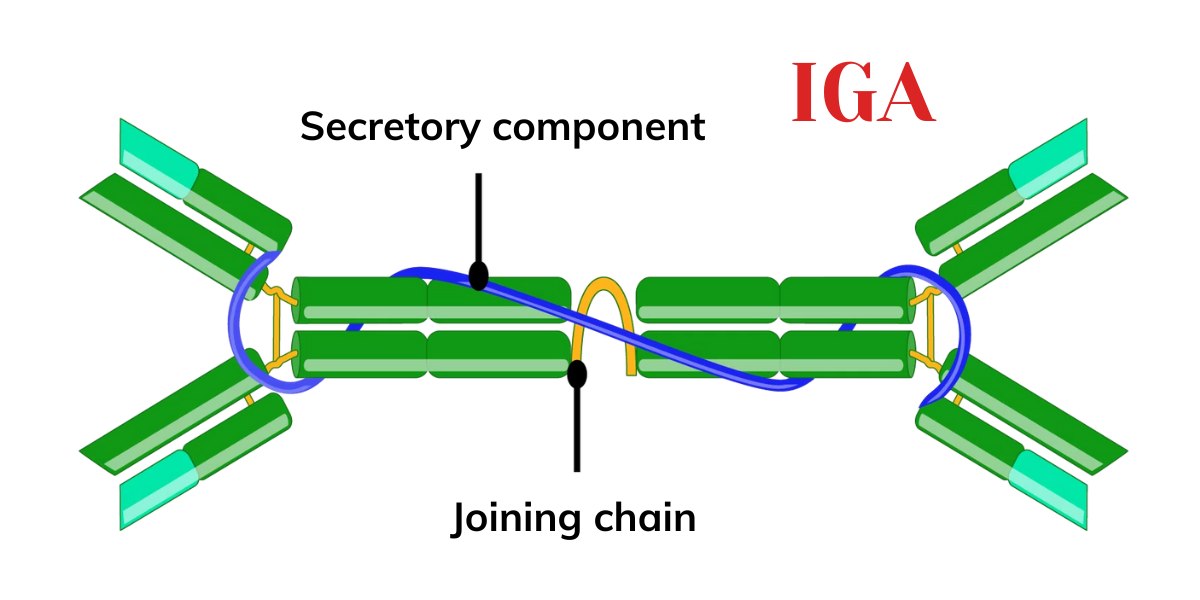
- Tỷ lệ IgA cao ở các vùng niêm mạc là kết quả của sự hợp tác giữa các tế bào plasma tạo ra IgA cao phân tử (pIgA) và các tế bào biểu mô niêm mạc biểu hiện thụ thể globulin miễn dịch cao phân tử (pIgR). Polymeric IgA (chủ yếu là dimer bài tiết) được tạo ra bởi các tế bào plasma trong lớp đệm tiếp giáp với bề mặt niêm mạc. Nó liên kết với pIgR trên bề mặt đáy bên của các tế bào biểu mô và được đưa vào trong tế bào thông qua quá trình nội tiết. Phức hợp thụ thể-IgA đi qua các ngăn tế bào trước khi được tiết ra trên bề mặt lòng của các tế bào biểu mô, vẫn còn gắn với thụ thể.Sự phân giải protein của thụ thể xảy ra, và phân tử IgA dimeric, cùng với một phần của thụ thể được gọi là thành phần bài tiết (SC), được tự do khuếch tán khắp lòng ống, với IgA dimeric và SC cùng nhau tạo thành cái gọi là IgA bài tiết ( sIgA) Trong ruột, IgA có thể liên kết với lớp chất nhầy bao phủ các tế bào biểu mô. Bằng cách này, một hàng rào có khả năng vô hiệu hóa các mối đe dọa trước khi chúng tiếp cận các tế bào biểu mô được hình thành.
- Nồng độ IgA bài tiết dao động hàng ngày, với mức cao nhất được tìm thấy trong ruột non và phân vào khoảng ZT6, giữa thời kỳ sáng. Quy định bài tiết IgA có liên quan đến hệ vi sinh vật và IgA được biết là kiểm soát các thành viên cụ thể của vi khuẩn dao động thông qua tương tác trực tiếp. Tuy nhiên, nguyên nhân cơ bản của việc tiết IgA nhịp nhàng vẫn chưa được hiểu rõ hoàn toàn và có thể khác nhau giữa các vùng trên cơ thể.
- Việc sản xuất sIgA chống lại các kháng nguyên cụ thể phụ thuộc vào việc lấy mẫu tế bào M và tế bào đuôi gai bên dưới, kích hoạt tế bào T và chuyển đổi lớp tế bào B trong GALT,hạch bạch huyết mạc treo và nang bạch huyết bị cô lập trong ruột non.
- sIgA hoạt động chủ yếu bằng cách ngăn chặn các thụ thể biểu mô (ví dụ bằng cách liên kết các phối tử của chúng với mầm bệnh), bằng cách cản trở sự gắn chặt vào các tế bào biểu mô và bằng cách loại trừ miễn dịch. Loại trừ miễn dịch là một quá trình ngưng kết các kháng nguyên đa trị hoặc mầm bệnh bằng cách liên kết chéo chúng với kháng thể, nhốt chúng trong lớp chất nhầy và/hoặc loại bỏ chúng theo nhu động. Các chuỗi oligosacarit của thành phần IgA có thể liên kết với lớp chất nhầy nằm trên các tế bào biểu mô. Vì sIgA là một opsonin kém và là chất kích hoạt bổ sung, nên chỉ đơn giản ràng buộc một mầm bệnh không nhất thiết là đủ để ngăn chặn các epitope cụ thể có thể phải được liên kết để cản trở nghiêm trọng.tiếp cận biểu mô.
- Độ thanh thải của IgA được trung gian bởi các thụ thể asialoglycoprotein, thụ thể này nhận ra các IgA N- glycans kết thúc galactose.
Dạng bào chế
Dung dịch thuốc tiêm
Bệnh học
Di truyền
Giảm hoặc không có IgA do không có khả năng sản xuất IgA di truyền được gọi là thiếu hụt IgA chọn lọc và có thể gây ra tình trạng suy giảm miễn dịch đáng kể về mặt lâm sàng.
Kháng thể kháng IgA, đôi khi xuất hiện ở những người có IgA thấp hoặc không có, có thể dẫn đến phản ứng phản vệ nghiêm trọng khi truyền các sản phẩm máu tình cờ có chứa IgA. Tuy nhiên, hầu hết những người nghi ngờ có phản ứng phản vệ IgA đã trải qua các phản ứng cấp tính toàn thân do các nguyên nhân khác ngoài truyền máu kháng IgA
Vi sinh vật
Các loài Neisseria bao gồm Neisseria gonorrhoeae (gây bệnh lậu ), Streptococcus pneumoniae và Haemophilus influenzae loại B đều giải phóng một loại protease phá hủy IgA. Ngoài ra, các loài Blastocystis đã được chứng minh là có một số phân nhóm tạo ra cysteine và enzyme protease aspartic làm suy giảm IgA của con người.
Qua trung gian miễn dịch và tự miễn dịch
Bệnh thận IgA là do IgA lắng đọng trong thận. Cơ chế bệnh sinh liên quan đến việc sản xuất IgA1 bị khử đường, tích lũy và sau đó dẫn đến sự hình thành các phức hợp miễn dịch và sản xuất IgG đặc hiệu IgA, tiếp tục dẫn đến viêm mô.
Bệnh celiac liên quan đến bệnh lý IgA do sự hiện diện của các kháng thể kháng nội tiết IgA. Thử nghiệm bổ sung đã được tiến hành bằng cách sử dụng tự kháng thể IgA trans-glutaminase đã được xác định là đặc hiệu và nhạy cảm để phát hiện bệnh celiac.
Ban xuất huyết Henoch–Schönlein (HSP) là bệnh viêm mạch hệ thống do lắng đọng IgA và thành phần bổ thể 3 trong các mạch máu nhỏ. HSP thường xảy ra ở trẻ nhỏ và liên quan đến da và các mô liên kết, bìu, khớp, đường tiêu hóa và thận. Nó thường xảy ra sau khi bị nhiễm trùng đường hô hấp trên và khỏi trong vòng vài tuần khi gan loại bỏ các tập hợp IgA.
Bệnh da bóng nước tuyến tính IgA và pemphigus IgA là hai ví dụ về bệnh bóng nước miễn dịch qua trung gian IgA. Các bệnh bóng nước miễn dịch qua trung gian IgA thường khó điều trị ngay cả với các loại thuốc thông thường có hiệu quả như rituximab.
Do thuốc
Vancomycin có thể gây ra bệnh da bóng nước IgA tuyến tính ở một số bệnh nhân.
Ứng dụng trong y học
IgA bài tiết (SIgA) được giải phóng vào trong lòng và là rào cản đầu tiên đối với mầm bệnh và các chất kích thích khác. Nó liên kết với các kháng nguyên và ngăn chặn sự xâm nhập của chúng vào lớp dưới niêm mạc và tuần hoàn. SIgA liên kết với nhiều thụ thể như thụ thể xuyên màng IgA (FcαRI), thụ thể transferrin và Galectin-1, cơ quan điều hòa miễn dịch đường ruột. Tuy nhiên, Fc-alpha-RI là thụ thể chính chịu trách nhiệm về miễn dịch niêm mạc IgA. Nó được thể hiện trên các tế bào myeloid như bạch cầu ái toan, bạch cầu trung tính, đại thực bào và tế bào Kupffer. IgA đơn phân có khả năng liên kết với miền ngoại bào-1 (EC1) của Fc-alpha-RI với ái lực cao. Khi phức hợp miễn dịch IgA hoặc mầm bệnh gắn kết với IgA liên kết ngang với Fc-alpha-RI, một loạt các phản ứng sinh lý được kích hoạt, bao gồm quá trình thực bào,giải phóng các cytokine, giải phóng các chất trung gian gây viêm khác gây độc tế bào phụ thuộc vào kháng thể, và kháng nguyên bài thuyết trình. Liên kết chéo với Fc-alpha-RI cũng giải phóng leukotriene B4 bởi bạch cầu trung tính, đây là một chất hóa học hấp dẫn mạnh và dẫn đến sự di chuyển gia tăng thông qua một vòng phản hồi tích cực. Thông qua các cơ chế này, bất kỳ chất kích thích hoặc mầm bệnh nào trong niêm mạc đều được ngăn chặn tốt.
Ngoài khả năng bảo vệ miễn dịch khỏi các kháng nguyên, IgA còn có các chức năng chống viêm thiết yếu chủ yếu qua trung gian Fc-alpha-RI, phân tử bám dính giữa các tế bào đặc hiệu tế bào đuôi gai-3-không tích hợp (DC-SIGN) và ICAM-3 cụ thể lấy các thụ thể 1 (SIGNR1) không liên quan đến tích phân. IgA bài tiết có tương tác phụ thuộc vào đường với SIGNR1. DC-SIGN cũng tương tác với các tế bào đuôi gai dưới biểu mô để tiếp nhận các phức hợp miễn dịch IgA bài tiết trong lớp đệm. Hơn nữa, IgA đơn phân tương tác với Fc-alpha-RI để phosphoryl hóa các mô típ kích hoạt gamma giống hệt thụ thể Fc (FcRy-ITAM), dẫn đến việc tuyển dụng tyrosine phosphatase SHP-1, gây ra sự ức chế tế bào thông qua việc hình thành các chất ức chế. Vì Fc-alpha-RI và IgA đóng vai trò chính trong quá trình viêm nhiễm và khả năng miễn dịch nên chất ức chế Fc-alpha-RI có thể đóng vai trò là phương pháp điều trị tiềm năng đối với bệnh dị ứng hoặc các tình trạng phức tạp miễn dịch khác mà các nhà nghiên cứu hiện đang thử nghiệm trên mô hình chuột.
Cơ chế hoạt động
IgA được các tế bào plasma khắp cơ thể tiết ra thành dịch bên trong hoặc dịch tiết bên ngoài. Nó tồn tại ở dạng đơn phân trong các chất lỏng bên trong như huyết tương và dịch não tủy và chủ yếu được giải phóng dưới dạng dimer được giữ với nhau bằng chuỗi liên kết (J) trong dịch tiết bên ngoài nơi nó đóng vai trò trong miễn dịch niêm mạc. Các tế bào huyết tương trong lớp dưới biểu mô niêm mạc tiết ra IgA đơn phân, sau đó phức hợp bằng liên kết cộng hóa trị thông qua chuỗi J để tạo thành IgA dimeric. IgA dimeric này liên kết với thụ thể Ig polymer (pIgR) ở bề mặt đáy của các tế bào biểu mô ruột để xâm nhập vào tế bào thông qua quá trình chuyển mã. Nó được xáo trộn khắp tế bào và thụ thể Ig cao phân tử vẫn liên kết với IgA được phân cắt ở bề mặt đỉnh để tạo thành thành phần bài tiết. Do đó, pIgR vận chuyển IgA dimeric đến lòng niêm mạc nơi nó được giải phóng dưới dạng IgA bài tiết (SIgA), bao gồm IgA dimeric, chuỗi J và thành phần bài tiết có nguồn gốc từ PIgR.Thành phần bài tiết này có chức năng bảo vệ các kháng thể IgA khỏi sự phân giải protein và ngăn chặn sự gắn kết của chúng vào bề mặt biểu mô trong lòng, cho phép nó tương tác tốt hơn với mầm bệnh. SIgA này có chức năng ngăn chặn sự bám dính và xâm nhập của kháng nguyên, trung hòa virus và opsonin hóa kháng nguyên.
Lâm sàng
- Thiếu hụt IgA là tình trạng phổ biến nhất suy giảm miễn dịch ở người và ảnh hưởng đến 1 trên 700 cá nhân, hầu hết thuộc chủng tộc Da trắng. Nó đặc trưng cho thấy sự giảm nồng độ IgA đơn lẻ dưới 7 mg/dl với mức IgG và Ig M nói chung bình thường ở những bệnh nhân trên bốn tuổi. Đó là do tế bào lympho B mang IgA không thể chuyển thành tế bào plasma tiết IgA. Trong khi khoảng một nửa số người không có triệu chứng hoặc có triệu chứng nhẹ, thì những người bị thiếu hụt IgA nghiêm trọng hơn đã lặp đi lặp lại các đợt nhiễm trùng do vi khuẩn, vi rút đường ruột hoặc động vật nguyên sinh. Các bệnh phổ biến nhất liên quan đến thiếu hụt IgA là nhiễm trùng phổi tái phát.
- Nhiễm trùng phổi phổ biến nhất là do vi khuẩn có vỏ bọc ngoại bào và có thể dẫn đến nhiễm trùng tái phát cũng như tổn thương biểu mô đường hô hấp lâu dài. Mặc dù có sự gia tăng IgM nhằm bù đắp cho lượng IgA bị thiếu, nhưng nó không thể thay thế hoàn toàn IgA về mặt chức năng, đặc biệt là trong đường hô hấp. Tuy nhiên, IgM có thể bù đắp cho IgA một cách toàn diện hơn trong đường tiêu hóa dẫn đến ít rối loạn và nhiễm trùng đường tiêu hóa hơn. Mặc dù vậy, vẫn có mối tương quan giữa thiếu hụt IgA và các rối loạn khác như bệnh celiac, viêm loét đại tràng, bệnh Crohn và thiếu máu ác tính. Cũng có khả năng cao mắc bệnh giardia do thiếu IgA, chất có vai trò mạnh mẽ trong việc ngăn ngừa nhiễm trùng này. Bệnh celiac vẫn là rối loạn phổ biến nhất được phát hiện đồng thời với tình trạng thiếu IgA, với khả năng bị thiếu IgA tăng gần 10 đến 15%. Vì bệnh Celiac là do phản ứng tự miễn dịch của các kháng thể IgA và IgG hướng tới protein, nên xét nghiệm tìm kháng thể kháng IgA có thể dẫn đến âm tính giả. Do đó, nồng độ kháng thể IgG và các xét nghiệm khác là cần thiết để xác định chẩn đoán.
- IgA đóng vai trò chống viêm tích cực trong cơ thể, dẫn đến các bệnh dị ứng và tình trạng tự miễn dịch khi thiếu hụt. Việc giảm IgA bài tiết dẫn đến hàng rào niêm mạc bị suy yếu và cho phép nhiều chất gây dị ứng xâm nhập vào máu hơn. Sự thiếu hụt IgA có thể dẫn đến việc sản xuất kháng thể IgG kháng IgA, có thể gây ra nguy cơ sốc phản vệ đáng kể khi truyền các sản phẩm máu có chứa IgA. Ngoài ra, tỷ lệ mắc các bệnh tự miễn dịch cao hơn như viêm khớp dạng thấp, SLE, bệnh celiac và viêm tuyến giáp ở những người thiếu IgA do cơ chế chưa biết.
- Bệnh thận IgA, còn được gọi là bệnh Berger, là một loại viêm cầu thận của thận. Đây là nguyên nhân thường gặp nhất của bệnh viêm cầu thận trên toàn thế giới và có vô số biểu hiện lâm sàng. Giả thuyết cho rằng sự thiếu hụt trong quá trình glycosyl hóa liên kết O của IgA1 dẫn đến các phức hợp miễn dịch gây ra tổn thương cầu thận. Tình trạng này là kết quả của sự lắng đọng IgA trong mesangium, một vùng của cầu thận được bao quanh bởi các mao mạch. Trên miễn dịch huỳnh quang, có thể nhìn thấy dạng hạt do lắng đọng phức hợp miễn dịch IgA. Nó thường xuất hiện trong thời thơ ấu dưới dạng tiểu máu với các tế bào hồng cầu và phôi. Nhiễm trùng đường hô hấp trên có thể xảy ra trước đó. Nồng độ IgA tăng trong cả huyết thanh và nước tiểu nhưng không có ý nghĩa tiên lượng. Biểu hiện có thể thay đổi tùy theo nhóm tuổi bị ảnh hưởng. Những người này có protein niệu nhẹ, và có tới 50% có thể tiến triển thành suy thận tùy thuộc vào các yếu tố gây nhiễu khác như tăng huyết áp, giảm mức lọc cầu thận và protein niệu.
- Viêm mạch máu IgA (IgAV), còn được gọi là ban xuất huyết Henoch-Schonlein, là bệnh viêm mạch máu phổ biến nhất ở trẻ em ảnh hưởng đến các mạch máu nhỏ và phổ biến hơn ở người châu Á. Các nhà nghiên cứu đã nâng cao quá trình glycosyl hóa IgA1 bị suy yếu như một cơ chế sinh bệnh học có thể. Nó là kết quả của sự lắng đọng IgA và bổ sung protein C3 trong thành mạch gây viêm và viêm mạch bạch cầu, dẫn đến hồng cầu thoát ra khỏi mạch máu dẫn đến ban xuất huyết ở lớp hạ bì. Độ tuổi biểu hiện cao nhất là từ 4 đến 6 tuổi. Tình trạng này có liên quan đến một nhóm bốn triệu chứng: ban xuất huyết cổ điển có thể sờ thấy ở chi dưới và mông, đau khớp, đau đường tiêu hóa và tổn thương thận. Sự lắng đọng chủ yếu của IgA trong cầu thận dẫn đến các biểu hiện ở thận. Biểu hiện ban đầu điển hình là ban xuất huyết với đau khớp cuối cùng tiến triển đến đường tiêu hóa và thận. Một biến chứng đáng sợ là lồng ruột, đây là một trường hợp cấp cứu ngoại khoa và có thể biểu hiện bằng đau bụng quặn kèm chảy máu. Thông thường, nó có tiên lượng rất tốt.
- U tủy IgA là loại phụ thường gặp thứ hai của đa u tủy, được đặc trưng bởi khối u ác tính của tế bào plasma tạo ra IgA. Nó thường biểu hiện với một bộ bốn đặc điểm, bao gồm tăng canxi máu, suy thận và đau lưng do tổn thương xương và thiếu máu. Sinh thiết tủy xương cho thấy hơn 10% tế bào plasma. Sự phá hủy xương là một dấu hiệu đặc trưng của tình trạng này và dẫn đến các tổn thương tiêu xương chủ yếu ở hộp sọ và cột sống, cũng như các vùng khác của cơ thể. Các tổn thương có thể làm tăng khả năng gãy xương và biểu hiện là đau xương dữ dội. Tình trạng này có thể được chẩn đoán thông qua điện di protein huyết thanh, cho thấy protein M sau đó được xác nhận bằng điện di cố định miễn dịch là IgA với chuỗi nhẹ kappa hoặc lambda.
- Globulin miễn dịch tuyến tính: Bệnh da bóng nước (LABD) là một bệnh tự miễn dịch hiếm gặp ảnh hưởng đến lớp dưới biểu bì. Nó dường như được gây ra bởi các kháng thể IgA đối với collagen XVII với sự tích tụ bạch cầu trung tính đồng thời. Trong tình trạng này, có sự lắng đọng tuyến tính của IgA chống lại các kháng nguyên ở vùng màng đáy, cuối cùng dẫn đến sự phân cắt dưới biểu bì. LABD dẫn đến mụn nước trên nền đỏ ở đáy chậu và vùng quanh miệng. Các triệu chứng ngoài da có thể gây đau đớn và có thể dẫn đến viêm nướu, loét và viêm kết mạc mãn tính hơn. Nó thường xuất hiện vào khoảng sáu tháng tuổi và có thể thuyên giảm một cách tự nhiên trong vòng hai năm hoặc duy trì cho đến tuổi dậy thì.
Tài liệu tham khảo
- Wikipedia,, Immunoglobulin A,wikipedia.org. Truy cập ngày 22/08/2023
- Ajay Patel; Ishwarlal Jialal,Biochemistry, Immunoglobulin A ,pubmed.com. Truy cập ngày 22/08/2023.
Xuất xứ: Úc
Xuất xứ: Đức