Bệnh thận - tiết niệu
Dự báo nguy cơ suy thận cho ứng viên hiến thận còn sống
Tóm tắt
ĐẶT VẤN ĐỀ
Việc đánh giá các ứng cử viên để trở thành người hiến thận còn sống dựa trên việc sàng lọc các yếu tố nguy cơ của từng cá nhân đối với bệnh thận giai đoạn cuối (ESRD). Để hỗ trợ phương pháp tiếp cận theo kinh nghiệm trong việc lựa chọn người hiến tặng, chúng tôi đã phát triển một công cụ kết hợp đồng thời nhiều đặc điểm sức khỏe để ước tính nguy cơ mắc bệnh ESRD lâu dài của một người nếu người đó không hiến thận.
PHƯƠNG PHÁP
Chúng tôi sử dụng các mối liên hệ rủi ro từ phân tích tổng hợp bảy nhóm dân số chung, được hiệu chỉnh theo tỷ lệ mắc bệnh ESRD và tỷ lệ tử vong ở cấp độ dân số ở Hoa Kỳ, để dự đoán tỷ lệ mắc bệnh ESRD dài hạn ước tính ở những người không hiến thận, theo 10 đặc điểm nhân khẩu học và sức khỏe. Sau đó, chúng tôi so sánh các dự báo trong 15 năm với nguy cơ quan sát được trong số 52.998 người hiến thận còn sống ở Hoa Kỳ.
KẾT QUẢ
Tổng cộng 4.933.314 người tham gia từ bảy nhóm được theo dõi trong thời gian trung bình từ 4 đến 16 năm. Đối với một người 40 tuổi có các đặc điểm sức khỏe tương tự như của những người hiến thận cùng độ tuổi, các dự báo trong 15 năm về nguy cơ mắc bệnh ESRD nếu không được hiến thận sẽ thay đổi tùy theo chủng tộc và giới tính; nguy cơ là 0,24% ở nam giới da đen, 0,15% ở phụ nữ da đen, 0,06% ở nam giới da trắng và 0,04% ở phụ nữ da trắng. Dự báo rủi ro cao hơn khi có mức lọc cầu thận ước tính thấp hơn, albumin niệu cao hơn, tăng huyết áp, hút thuốc hiện tại hoặc trước đây, tiểu đường và béo phì. Trong các dự báo suốt đời dựa trên mô hình, nguy cơ mắc ESRD cao nhất ở những người trong độ tuổi trẻ nhất, đặc biệt là ở những người da đen trẻ tuổi. Những rủi ro quan sát được trong 15 năm sau khi hiến của những người hiến thận ở Hoa Kỳ là 3,5 đến 5.
KẾT LUẬN
Nhiều đặc điểm nhân khẩu học và sức khỏe có thể được sử dụng cùng nhau để ước tính nguy cơ dự kiến về lâu dài của ESRD giữa các ứng viên hiến thận còn sống và để thông báo các tiêu chí chấp nhận cho người hiến thận. (Được tài trợ bởi Viện Quốc gia về Bệnh tiểu đường và Tiêu hóa và Bệnh thận và những người khác.)
Gần 30.000 người trên thế giới trở thành người hiến thận mỗi năm. Theo truyền thống, những người hiến tặng còn sống được lựa chọn trên cơ sở không có các yếu tố nguy cơ dẫn đến kết quả kém sau khi hiến tặng và không có đánh giá toàn diện về rủi ro dài hạn của từng cá nhân. Mặc dù hiến thận được coi là an toàn ở những người khỏe mạnh, ít rủi ro, nhưng việc hiến tặng có ý nghĩa suốt đời và ảnh hưởng trực tiếp nhất có thể là tăng nguy cơ mắc bệnh thận giai đoạn cuối (ESRD) lâu dài. Một công cụ để dự đoán nguy cơ mắc bệnh ESRD lâu dài của ứng viên hiến tặng kết hợp tác động tổng hợp của nhiều đặc điểm nhân khẩu học và sức khỏe trước khi hiến tặng có thể giúp làm cho các tiêu chí mà người hiến thận tiềm năng được chấp nhận hoặc từ chối theo kinh nghiệm và minh bạch hơn.
Do không có khung dịch tễ học vững chắc để đánh giá nguy cơ lâu dài, các tiêu chí chấp nhận hiến thận còn sống rất khác nhau giữa các trung tâm ghép tạng. Tranh cãi còn tồn tại về việc liệu các ứng viên hiến tặng có một số đặc điểm sức khỏe nhất định, chẳng hạn như lớn tuổi hoặc cao huyết áp, có nên được chấp nhận hiến thận hay không. Một số trung tâm cấy ghép sử dụng các tiêu chí nghiêm ngặt hơn đối với những người hiến tặng trẻ tuổi hơn là những người hiến tặng trung niên, do tuổi thọ sau khi sinh lâu trong đó các biến chứng có thể phát triển. Cuộc đua cũng là một sự cân nhắc trong việc đánh giá các ứng cử viên của nhà tài trợ; nguy cơ mắc ESRD ở người da đen cao hơn người da trắng cả trong dân số Hoa Kỳ nói chung và dân số hiến tặng.
Chúng tôi đã phát triển một công cụ rủi ro trực tuyến để giúp đánh giá, tư vấn và chấp nhận các ứng viên hiến thận còn sống. Sử dụng dữ liệu dựa trên dân số, chúng tôi đã suy ra các phương trình định lượng tác động tổng hợp của 10 đặc điểm sức khỏe và nhân khẩu học có sẵn thường xuyên để ước tính nguy cơ mắc ESRD ở các ứng viên hiến thận trong khoảng thời gian 15 năm. Những ước tính này không bao gồm bất kỳ rủi ro gia tăng nào có liên quan đến việc hiến thận. Việc hiến thận có thể làm tăng nguy cơ mắc bệnh ESRD, nhưng sự gia tăng nguy cơ theo đặc điểm tiền sử dụng là rất khó để định lượng một cách đáng tin cậy khi sử dụng các dữ liệu hiện có. Chúng tôi so sánh dự báo rủi ro với tỷ lệ mắc ESRD trong 15 năm quan sát được ở những người hiến thận còn sống, đưa ra giả thuyết, trên cơ sở các báo cáo gần đây, rằng tỷ lệ mắc bệnh ESRD ở những người hiến tặng thận sẽ cao hơn ít nhất bốn lần so với tỷ lệ mắc bệnh dự kiến trong trường hợp không hiến thận. Vì nhiều người hiến thận còn trẻ, chúng tôi cũng dự đoán nguy cơ mắc bệnh ESRD suốt đời, với lưu ý rằng những ước tính suốt đời này thiếu chính xác và dựa trên dữ liệu theo dõi tương đối ngắn.
Phương pháp
GIAO THỨC NGHIÊN CỨU
Chúng tôi đã phát triển các phương trình rủi ro để ước tính rủi ro lâu dài của ESRD trong trường hợp không được hiến thận theo đặc điểm nhân khẩu học và sức khỏe của một người. Dữ liệu nguồn bao gồm tỷ lệ mắc ESRD hàng năm trong dân số Hoa Kỳ nói chung và các mối liên quan của các đặc điểm sức khỏe với ESRD trong bảy nghiên cứu dân số chung.
TỶ LỆ MẮC ESRD TRONG DÂN SỐ HOA KỲ
Tỷ lệ mắc ESRD hàng năm, được định nghĩa là nhu cầu lọc máu lâu dài hoặc ghép thận, trước đây được ước tính ở dân số Hoa Kỳ theo các nhóm tuổi, giới tính và chủng tộc. Những ước tính này được rút ra từ việc sử dụng dữ liệu tỷ lệ mắc và tử vong ESRD thực tế do Hệ thống Dữ liệu Thận Hoa Kỳ thu thập và dữ liệu tử vong tổng thể từ Điều tra dân số Hoa Kỳ. Tỷ lệ hàng năm được kết hợp để xác định rủi ro tuyệt đối trong khoảng thời gian mong muốn.
Chúng tôi đã phân chia tỷ lệ mắc bệnh ESRD trong dân số thành một phân nhóm nguy cơ cao (không đủ điều kiện để hiến thận) và một phân nhóm nguy cơ thấp (có khả năng đủ điều kiện để hiến thận), với phân nhóm thứ hai được chỉ định để loại trừ những người có một hoặc nhiều chống chỉ định tuyệt đối sau đây hiến thận: tốc độ lọc cầu thận ước tính (eGFR) dưới 45 ml mỗi phút trên 1,73 m 2diện tích bề mặt cơ thể, bệnh đái tháo đường phụ thuộc insulin, sử dụng bốn loại thuốc hạ huyết áp trở lên, huyết áp từ 160/90 mm Hg trở lên khi người đó đang dùng thuốc hoặc 170/100 mm Hg trở lên khi người đó không dùng thuốc, tỷ lệ albumin-creatinine niệu từ 300 trở lên (được đo bằng miligam albumin trên gam creatinine), hoặc tiền sử bệnh tim mạch vành, đột quỵ, suy tim sung huyết hoặc bệnh động mạch ngoại vi.
HIỆP HỘI CÁC ĐẶC ĐIỂM SỨC KHỎE CÁ NHÂN VỚI ESRD
Chúng tôi đã định lượng mối liên hệ giữa các đặc điểm sức khỏe và ESRD trong các phân nhóm nguy cơ thấp của bảy nhóm dân số chung được tập hợp bởi Hiệp hội Tiên lượng Bệnh thận mãn tính: Khảo sát Kiểm tra Dinh dưỡng và Sức khỏe Quốc gia lần thứ ba (NHANES III, 1988–1994), Nghiên cứu về nguy cơ xơ vữa động mạch trong cộng đồng (ARIC), Hệ thống Y tế Geisinger, Hệ thống Y tế Maccabi, Cơ quan Quản lý Y tế Cựu chiến binh (VA), nhóm nghiên cứu Mount Sinai BioMe và Viện Khoa học Đánh giá Lâm sàng Ontario Thận, Lọc máu và Chương trình Cấy ghép. Để đảm bảo tính ổn định của mô hình, nhóm thuần tập được yêu cầu có dữ liệu về ít nhất 20 sự kiện ESRD trong phân nhóm rủi ro thấp.
Chúng tôi đã xem xét 13 đặc điểm nhân khẩu học và sức khỏe riêng biệt: tuổi, chủng tộc, giới tính, eGFR, tỷ lệ albumin-creatinine niệu, huyết áp tâm thu, sự hiện diện hoặc không có của bệnh đái tháo đường phụ thuộc noninsulin, việc sử dụng hoặc không sử dụng thuốc hạ huyết áp, tình trạng hút thuốc , chỉ số khối cơ thể (BMI; trọng lượng tính bằng kg chia cho bình phương chiều cao tính bằng mét), mức cholesterol toàn phần, mức cholesterol lipoprotein mật độ thấp (LDL) và tiền sử sỏi thận. Tất cả các mô hình đã được điều chỉnh để có sự tương tác giữa tuổi và chủng tộc.
Mối liên hệ rủi ro được ước tính với việc sử dụng các mô hình nguy cơ theo tỷ lệ Cox đa biến riêng lẻ trong mỗi nhóm thuần tập và sau đó kết hợp với việc sử dụng phân tích tổng hợp các hiệu ứng ngẫu nhiên. Nhiều lần can thiệp đã được sử dụng cho các dữ liệu bị thiếu về đặc điểm sức khỏe. Dữ liệu bị thiếu dao động từ dưới 1% đối với tất cả các biến trong nhóm thuần tập ARIC đến hơn 99% đối với các phép đo albumin niệu trong nhóm thuần tập VA. Hệ số dựa trên dữ liệu bị thiếu hơn 20% thời gian không được sử dụng trong phân tích tổng hợp. Sự phân biệt của các hệ số thu được từ phân tích tổng hợp được đánh giá trong các nhóm thuần tập riêng lẻ.
ƯỚC TÍNH MỨC ĐỘ PHỔ BIẾN DÀI HẠN CỦA ESRD TRONG TÌNH HUỐNG CƠ SỞ
Chúng tôi áp dụng các hệ số thu được từ phân tích tổng hợp cho các phân nhóm nguy cơ thấp của nhóm NHANES III và NHANES liên tục (1999–2010) bằng cách sử dụng trọng lượng mẫu theo hướng dẫn phân tích. Một tình huống cơ bản được xác định bởi các đặc điểm sức khỏe trung bình của dân số hiến tặng còn sống ở Hoa Kỳ: huyết áp tâm thu 120 mm Hg, tỷ lệ albumin-creatinine niệu là 4 (được đo bằng miligam albumin để gam creatinine), chỉ số BMI 26, không hút thuốc, không mắc bệnh tiểu đường hoặc sử dụng thuốc hạ huyết áp (các đặc điểm khá đồng đều giữa những người hiến tặng, bất kể tuổi tác) và eGFR trung bình trong các nhóm tuổi.
Hàm tuyến tính cho mỗi người tham gia được tập trung vào hàm của tình huống cơ sở trong từng loại tuổi (theo gia số 10 năm), giới tính và chủng tộc. Chúng tôi đã hiệu chuẩn nguy cơ này với tỷ lệ mắc ESRD ước tính ở nhóm dân số có nguy cơ thấp trong các khoảng thời gian nhất định (15 năm và suốt đời) bằng cách chia ước tính tổng thể cho tổng của tích số phổ biến của hồ sơ sức khỏe của mỗi người có nguy cơ thấp và hàm tuyến tính lũy thừa.
NHỮNG RỦI RO DỰ KIẾN TRONG DÂN SỐ CÁC NHÀ TÀI TRỢ
Chúng tôi đã áp dụng các phương trình rủi ro cho 57.508 người hiến thận còn sống được tập hợp từ Mạng lưới Mua sắm và Cấy ghép Nội tạng Hoa Kỳ từ ngày 1 tháng 1 năm 2005 đến ngày 2 tháng 7 năm 2014. Sau khi loại trừ 4510 người hiến tặng thiếu dữ liệu về mức creatinin huyết thanh hoặc huyết áp tâm thu. , 52.998 nhà tài trợ đã được bao gồm.
Tỷ lệ albumin trên creatinine trong nước tiểu được cho là 4 (được đo bằng miligam albumin trên gam creatinine) đối với những người tham gia có kết quả phân tích nước tiểu được báo cáo là “âm tính”, “chưa hoàn thành” hoặc “không rõ” và là 30 đối với những người có kết quả được báo cáo là “tích cực”. Tình trạng hút thuốc được coi là người hút thuốc trước đây nếu “tiền sử sử dụng thuốc lá” hoặc “đã sử dụng thuốc lá khác” được báo cáo. Tổng cộng, 2,5% người hiến tặng thiếu dữ liệu về BMI, 1,7% thiếu dữ liệu về bệnh đái tháo đường và 97,5% thiếu dữ liệu liên quan đến việc sử dụng thuốc hạ huyết áp. Các giá trị còn thiếu được quy như sau: 26 đối với BMI, không có đái tháo đường đối với tình trạng đối với đái tháo đường, và không có thuốc hạ huyết áp đối với tình trạng đối với sử dụng thuốc hạ huyết áp.
PHÂN TÍCH THỐNG KÊ
Chúng tôi đã so sánh dữ liệu được công bố gần đây về nguy cơ ESRD trong 15 năm của những người hiến thận với nguy cơ dự kiến khi không được hiến trong một nhóm giả định gồm các ứng viên hiến tặng phù hợp với tuổi và đánh giá nguy cơ tương đối. Chúng tôi đã tiến hành các phân tích độ nhạy khác nhau. Đầu tiên, chúng tôi thay đổi ± 33% tỷ lệ ước tính của các sự kiện xảy ra trong phân nhóm nguy cơ thấp và thứ hai, chúng tôi dự đoán rủi ro dài hạn của ESRD với việc sử dụng các hệ số thu được từ tổng quan tài liệu. Bởi vì các hệ số trong phân tích tổng hợp của chúng tôi tương tự như các hệ số đã được công bố trước đây cho tất cả các biến ngoại trừ BMI, các phân tích độ nhạy dựa trên một tổng quan tài liệu tập trung vào BMI. Tất cả các phân tích được thực hiện bằng cách sử dụng phần mềm Stata / MP, phiên bản 13.1 (StataCorp).
Kết quả
ĐẶC ĐIỂM CỦA NHỮNG NGƯỜI THAM GIA Ở CƠ SỞ
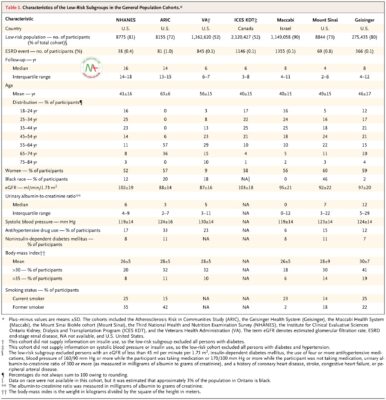
Nhìn chung, có 8.325.115 người tham gia trong bảy nhóm, trong đó 4.933.314 người không có tình trạng sức khỏe được coi là chống chỉ định tuyệt đối với việc hiến thận. Trong phân nhóm này, có 3900 sự kiện ESRD trong khoảng thời gian 31.321.064 người-năm theo dõi; thời gian theo dõi trung bình dao động từ 4 năm trong nhóm nghiên cứu Mount Sinai đến 16 năm trong nhóm NHANES ( Bảng 1 ). Độ tuổi trung bình của những người tham gia trong nhóm thuần tập dao động từ 40 tuổi trong nhóm ICES KDT đến 63 tuổi trong nhóm ARIC. Tỷ lệ phụ nữ dao động từ 9% trong nhóm VA đến 52-60% trong các nhóm còn lại.
HIỆP HỘI CÁC ĐẶC ĐIỂM SỨC KHỎE VỚI ESRD
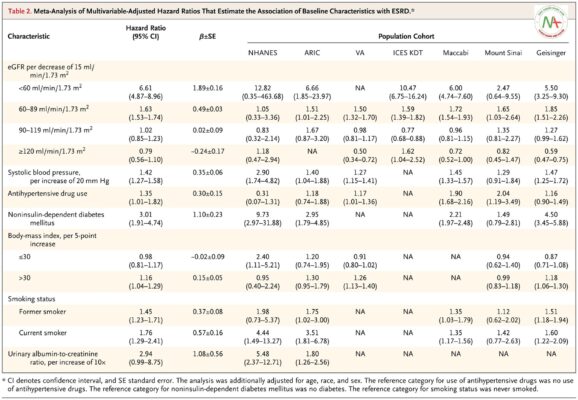
Có sự liên quan được phân loại giữa eGFR thấp hơn và nguy cơ ESRD cao hơn ở mức dưới 90 ml mỗi phút trên 1,73 m 2 ; ở mức 90 ml mỗi phút trên 1,73 m 2 trở lên, không có mối liên quan đáng kể nào ( Bảng 2). Các đặc điểm khác có liên quan đến nguy cơ ESRD cao hơn bao gồm bệnh tiểu đường phụ thuộc noninsulin (tỷ lệ nguy cơ được điều chỉnh để so sánh với không mắc bệnh tiểu đường, 3,01; khoảng tin cậy 95% [CI], 1,91 đến 4,74), huyết áp tâm thu cao hơn (tỷ lệ nguy cơ trên mỗi tăng 20 mm Hg, 1,42; KTC 95%, 1,27 đến 1,58), sử dụng thuốc hạ huyết áp (tỷ lệ nguy cơ so với không sử dụng, 1,35; KTC 95%, 1,01 đến 1,82), hút thuốc lá trước đây (tỷ lệ nguy cơ để so sánh không bao giờ hút thuốc, 1,45; KTC 95%, 1,23 đến 1,71), hút thuốc hiện tại (tỷ lệ nguy cơ so với không bao giờ hút thuốc, 1,76; KTC 95%, 1,29 đến 2,41), và tỷ lệ albumin-creatinine trong nước tiểu cao hơn (tỷ lệ nguy cơ mỗi lần tăng 10 ×, 2,94; KTC 95%, 0,99 đến 8,75). Có mối liên hệ tương đối yếu giữa BMI và nguy cơ mắc chứng ESRD; một mối liên quan nhỏ được phân loại đã được quan sát với chỉ số BMI trên 30 (tỷ lệ nguy cơ mỗi lần tăng 5 trên 30, 1,16; KTC 95%, 1,04 đến 1,29). Các phát hiện về mức cholesterol toàn phần, mức cholesterol LDL và tiền sử sỏi thận không có ý nghĩa và do đó đã bị loại khỏi mô hình cuối cùng.
DỰ BÁO RỦI RO ESRD ĐƯỢC CÁ NHÂN HÓA
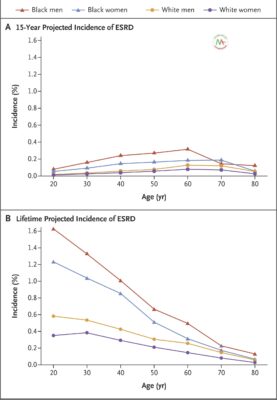
Dự báo trước 15 năm về nguy cơ mắc ESRD đối với ứng viên hiến thận trung bình thay đổi tùy theo độ tuổi, giới tính và chủng tộc; rủi ro cao nhất là ở nam giới da đen trung niên ( Hình 1A ). Đối với ứng viên trường hợp cơ sở 20 tuổi, nguy cơ dự báo trong 15 năm là 0,08% ở nam giới da đen, 0,05% ở phụ nữ da đen, 0,02% ở nam giới da trắng và 0,01% ở phụ nữ da trắng. Các ước tính tương ứng cho một ứng viên cơ sở 40 tuổi là 0,24%, 0,15%, 0,06% và 0,04%; đối với ứng cử viên trường hợp cơ bản 60 tuổi, các ước tính lần lượt là 0,32%, 0,18%, 0,13% và 0,08%. Như mong đợi, các dự báo suốt đời dựa trên mô hình nhìn chung cao hơn so với dự báo 15 năm, đặc biệt là ở những người trẻ tuổi, mặc dù rủi ro thấp hơn 2% đối với tất cả các tình huống cơ sở ( Hình 1B ).
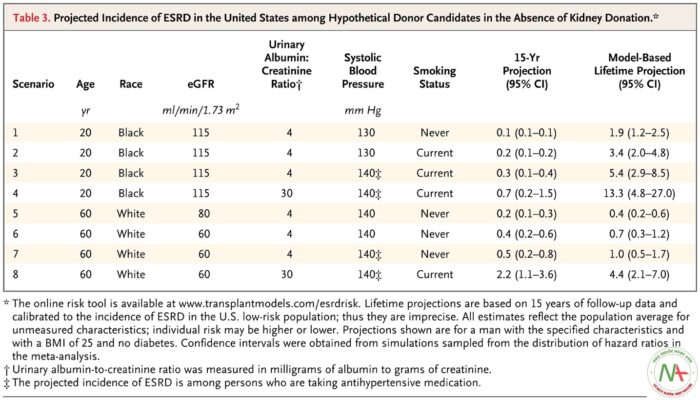
Nguy cơ dự báo của ESRD ở những người có thêm các yếu tố nguy cơ, đặc biệt là tỷ lệ albumin-creatinine cao, so với những người không có yếu tố nguy cơ bổ sung ( Bảng 3 ). Hút thuốc lá hiện tại cũng là một yếu tố nguy cơ mạnh. Các yếu tố rủi ro có ảnh hưởng lớn hơn đến các dự báo suốt đời dựa trên mô hình ở người trẻ tuổi hơn so với người lớn tuổi. Các mối quan hệ tương tự trong hầu hết các phân tích độ nhạy, ngoại trừ những rủi ro dự báo suốt đời ở những người trẻ tuổi bị béo phì, trong đó những rủi ro được dự báo dựa trên các hệ số thu được từ tổng quan tài liệu cao hơn so với những rủi ro trong mô hình đã phát triển.
DỰ BÁO RỦI RO GIỮA NHỮNG NGƯỜI HIẾN THẬN
Khi các dự báo tiền sử về nguy cơ mắc ESRD được áp dụng cho dân số hiến tặng ở Hoa Kỳ, 99% người hiến tặng có nguy cơ dự báo trước 15 năm của ESRD là dưới 3%, 98% có tỷ lệ mắc dự kiến dưới 2 %, và 94% có tỷ lệ dự đoán dưới 1%. Các ước tính về tiền lệ hơn 3% là phổ biến nhất ở những người hiến tặng da đen từ 53 đến 68 tuổi.
Nguy cơ mắc bệnh ESRD trong 15 năm được quan sát thấy ở những người hiến thận ở Hoa Kỳ cao gấp 3,5 đến 5,3 lần so với rủi ro được dự báo ở những người không có thai, với các kiểu rủi ro tương tự theo chủng tộc và giới tính khi không hiến và trong sự hiện diện của tài trợ. Ví dụ, rủi ro dự kiến trong 15 năm (trong trường hợp không hiến tặng) đối với ứng cử viên nam giới da đen trung bình hiến tặng là 0,21% và rủi ro quan sát được (sau khi hiến tặng) là 0,96%. Các rủi ro được dự báo và quan sát trong 15 năm tương ứng ở phụ nữ da đen là 0,12% và 0,59%; rủi ro ở nam giới da trắng tương ứng là 0,07% và 0,34%, và rủi ro ở phụ nữ da trắng lần lượt là 0,04% và 0,15%.
Thảo luận
Chúng tôi ước tính rủi ro dài hạn của ESRD theo 10 đặc điểm nhân khẩu học và sức khỏe tiền nhiệm được đánh giá cùng nhau. Sau đó, chúng tôi đã phát triển một công cụ rủi ro trực tuyến để giúp đánh giá và tư vấn cho các ứng viên hiến thận còn sống và cải thiện quy trình chấp nhận. Chúng tôi nhận thấy có sự khác biệt đáng kể trong các rủi ro dự kiến của ESRD theo độ tuổi, giới tính và chủng tộc. Đối với ứng cử viên trường hợp cơ sở, một kịch bản phản ánh những người hiến thận trung bình ở Hoa Kỳ, rủi ro cao nhất trong 15 năm là ở những người đàn ông da đen trung niên. Trong các dự báo về cuộc đời dựa trên mô hình, những người trẻ tuổi, đặc biệt là những người thuộc chủng tộc da đen, có nguy cơ cao nhất. Nhiều người cao tuổi có ước tính thấp về nguy cơ lâu dài của ESRD, ngay cả khi có các đặc điểm sức khỏe thường được coi là chống chỉ định hiến tặng, chẳng hạn như eGFR thấp hoặc tăng huyết áp nhẹ.
Nghiên cứu này đưa ra các ước tính về nguy cơ ESRD dài hạn ở những người có nguy cơ thấp, trong đó sự kết hợp của các đặc điểm nhân khẩu học và sức khỏe cá nhân được xem xét với nhau. Ước tính của chúng tôi sử dụng dữ liệu từ hơn 31 triệu năm theo dõi và bao gồm những người có đặc điểm sức khỏe không được nắm bắt rõ trong quần thể những người hiến thận còn sống hiện tại.
Việc sử dụng công cụ rủi ro trực tuyến trong các giao thức tiếp nhận người hiến thận có thể giúp giảm thiểu số lượng người hiến thận còn sống mà ESRD phát triển sau khi hiến tặng, hỗ trợ hiến tặng giữa những người có nguy cơ lâu dài trước đây bị hiểu lầm, và tăng cường sự đồng ý có hiểu biết và việc ra quyết định chung với các ứng cử viên của nhà tài trợ. Mặc dù công cụ rủi ro được phát triển đặc biệt cho Hoa Kỳ, nhưng các phương pháp mà chúng tôi sử dụng để tạo ra các ước tính mạnh mẽ có thể được điều chỉnh cho phù hợp với các quốc gia khác với việc sử dụng các nguồn dữ liệu địa phương.
Các dự báo rủi ro của chúng tôi tập trung vào ESRD trong trường hợp không có tài trợ trong khoảng thời gian 15 năm. Những ước tính này có thể không nắm bắt được đầy đủ các rủi ro liên quan ở những người hiến tặng trẻ tuổi, những người có thể có hơn 60 năm cuộc đời còn lại. Vì lý do này, chúng tôi cũng đưa ra các rủi ro dự kiến trong suốt thời gian tồn tại của ESRD, với lưu ý rằng những ước tính này thiếu độ chính xác và sử dụng dữ liệu từ các nhóm thuần tập với thời gian theo dõi tương đối ngắn. Mặc dù chúng tôi không mô hình hóa cụ thể tỷ lệ mắc các yếu tố nguy cơ như đái tháo đường và tăng huyết áp, nhưng các dự báo của chúng tôi kết hợp tỷ lệ phát triển bệnh do cộng đồng quan sát được trong một nhóm dân số nhất định, do đó kết hợp tất cả các con đường bệnh tật dẫn đến ESRD. Tuy nhiên, các dự báo nên được coi là mức trung bình của dân số.
Tương tự, mức độ rủi ro tăng thêm từ việc hiến tặng và sự thay đổi của rủi ro này theo các đặc điểm sức khỏe như béo phì vẫn chưa chắc chắn. Trong hai nghiên cứu gần đây, tỷ lệ rủi ro của việc hiến tặng so với không thành công được ước tính là 7,9 (KTC 95%, 4,6 đến 8,1) và 11,4 (KTC 95%, 4,4 đến 9,6). Các dự báo rủi ro trong 15 năm của chúng tôi trong trường hợp không có hiến tặng dường như phù hợp với các ước tính này và cũng cho thấy các mô hình biến động rủi ro tương tự theo giới tính và chủng tộc.
Các liên kết tương đối được sử dụng trong công cụ trực tuyến của chúng tôi được lấy từ bảy nhóm thuần tập, với thời gian theo dõi trung bình từ 4 đến 16 năm. Những ước tính này trong phân tích tổng hợp, phần lớn, rất giống với những ước tính đã được công bố trước đây trong một nhóm thuần tập với 25 năm theo dõi. Nguy cơ mắc ESRD ở người da đen cao hơn người da trắng và ở nam giới cao hơn một chút so với phụ nữ – những phát hiện tương tự như ước tính trong dân số nói chung. Sự khác biệt về chủng tộc trong nguy cơ mắc bệnh ESRD có thể liên quan đến tỷ lệ mắc bệnh tăng huyết áp và bệnh tiểu đường, khả năng tiếp cận dịch vụ chăm sóc và các yếu tố môi trường không được đo lường khác, và sự phân bố của các alen nguy cơ bệnh thận như APOL1; ước tính của chúng tôi chỉ kết hợp mức độ tiếp xúc trung bình của dân số với các yếu tố này. Tuy nhiên, hai nghiên cứu với thời gian theo dõi dài hạn đã gợi ý mối liên hệ nguy cơ giữa BMI và ESRD mạnh hơn nhiều so với những gì chúng tôi quan sát được. Các phân tích về độ nhạy cho thấy rằng việc đánh giá thấp mối liên hệ rủi ro giữa BMI và ESRD sẽ có ý nghĩa chủ yếu ở những ứng cử viên hiến tặng trẻ tuổi nhất. Do đó, chúng tôi đề nghị nên thận trọng khi đánh giá các ứng viên tài trợ béo phì, đặc biệt là khi họ còn trẻ.
Mặc dù có kết quả xuất sắc ở những người nhận thận từ những người hiến tặng còn sống lớn tuổi, chỉ 2,8% những người hiến thận còn sống ở Hoa Kỳ từ 65 tuổi trở lên vào năm 2014. Ước tính của chúng tôi cho thấy những người lớn tuổi khỏe mạnh có thể là ứng cử viên hiến tặng thích hợp đối với nguy cơ mắc ESRD của họ. Tương đối không chắc rằng ESRD sẽ phát triển ở một người lớn tuổi khỏe mạnh, người đã sống đến tuổi già hơn mà không phát triển các tình trạng sức khỏe có nguy cơ cao, ngay cả khi có các đặc điểm sức khỏe dưới mức tối ưu như eGFR thấp hoặc tăng huyết áp nhẹ. Các nghiên cứu khác đã chỉ ra sự an toàn của việc hiến thận của người lớn tuổi đối với các kết cục sau cai, chẳng hạn như tử vong sau phẫu thuật hoặc các biến cố tim mạch.
Để mô hình hóa rủi ro của ESRD khi không có người hiến tặng, nghiên cứu hiện tại đã sử dụng các phương pháp đã được thiết lập, ước tính rủi ro dựa trên tỷ lệ mắc bệnh thực tế ở Hoa Kỳ và dữ liệu từ hàng triệu người. Tuy nhiên, một số giả định nhất định phải được nhấn mạnh, đặc biệt đối với các dự báo suốt đời. Đầu tiên, các dự báo được hiệu chỉnh theo tỷ lệ mắc ESRD từ dữ liệu dân số Hoa Kỳ. Tỷ lệ mắc bệnh hàng năm được tính bằng cách sử dụng các phương pháp bảng cuộc sống, giả định tỷ lệ mắc bệnh ESRD theo tuổi, giới tính và chủng tộc không đổi trong khoảng thời gian hàng thập kỷ và một cơ cấu dân số tĩnh. Thứ hai, thông tin về một số đặc điểm sức khỏe được quan tâm không có sẵn. Các ước tính của chúng tôi phản ánh mức trung bình của dân số cho các đặc điểm không được đo lường.
Thứ ba, các mô hình ước tính rủi ro trong 15 năm và suốt đời của chúng tôi dựa trên nhóm thuần tập những người có nguy cơ thấp được theo dõi trong thời gian trung bình từ 4 đến 16 năm. Thứ tư, phân tích tổng hợp hiệu ứng ngẫu nhiên có tính đến sự không đồng nhất tiềm ẩn, nhưng độ chính xác bị hạn chế. Thứ năm, nghiên cứu của chúng tôi tập trung vào một kết quả duy nhất – ESRD được điều trị bằng phương pháp lọc máu hoặc cấy ghép dài hạn. Chúng tôi đã không đánh giá eGFR thấp không được điều trị, một tình trạng đặc biệt phổ biến ở người cao tuổi cũng như không đánh giá nguy cơ mắc các bệnh khác, chẳng hạn như tăng huyết áp hoặc tiền sản giật, có liên quan đến việc hiến thận. Cuối cùng, chúng tôi không đưa ra ước tính về tuổi mà ESRD sẽ phát triển ở một ứng viên hiến tặng hoặc thời gian của ESRD trước khi chết, chúng tôi cũng không đánh giá nguy cơ chu phẫu hoặc các biến chứng khác do hiến tặng, có thể thay đổi theo các đặc điểm cơ bản như béo phì.
Tóm lại, công cụ rủi ro trực tuyến của chúng tôi kết hợp nhiều đặc điểm nhân khẩu học và sức khỏe cơ bản để dự đoán nguy cơ mắc bệnh ESRD trong 15 năm của ứng viên hiến tặng trong trường hợp không được hiến thận và có thể hữu ích trong việc đánh giá và tư vấn cho các ứng viên hiến thận còn sống. Các ước tính trong tương lai có thể được cải thiện bằng cách kết hợp dữ liệu từ các nhóm thuần tập có thời gian theo dõi lâu hơn và từ các quốc gia khác và bằng cách bổ sung rủi ro hiến tặng theo nhiều đặc điểm sức khỏe tiền sử.
Nhóm tác giả
- Morgan E. Grams, M.D., Ph.D.,
- Yingying Sang, M.S.,
- Andrew S. Levey, M.D.,
- Kunihiro Matsushita, M.D., Ph.D.,
- Shoshana Ballew, Ph.D.,
- Alex R. Chang, M.D.,
- Eric K.H. Chow, M.Sc.,
- Bertram L. Kasiske, M.D.,
- Csaba P. Kovesdy, M.D.,
- Girish N. Nadkarni, M.D., M.P.H.,
- Varda Shalev, M.D., M.P.A.,
- Dorry L. Segev, M.D., Ph.D
Link bài báo gốc: https://www.nejm.org/doi/full/10.1056/NEJMoa1510491