Kháng đông, chống kết dính tiểu cầu, tiêu sợi huyết
Nguồn: Sách Thuốc tim mạch trong thực hành lâm sàng (PGS.TS.BS. Phạm Mạnh Hùng – Ths. BSNT. Phạm Trần Linh)
Nguyễn Ngọc Quang
Lê Xuân Thận
Lê Văn Đạt
Nguyễn Duy Tuấn
Nhà thuốc Ngọc Anh xin giới thiệu đến bạn đọc về chủ đề thuốc chống đông máu, chống kết tập tiểu cầu trong điều trị tim mạch qua bài viết sau đây.
GIỚI THIỆU CHUNG
Các thuốc kháng kết tập tiểu cầu hiện nay ngày càng được sử dụng rộng rãi, đặc biệt ở những bệnh nhân có bệnh lý động mạch vành, trong đó aspirin được xem như là một thuốc hàng đầu và đã chứng minh được hiệu quả trong kiểm soát và điều trị các bệnh lý: nhồi máu cơ tim cấp, sau can thiệp động mạch vành, đau ngực không ổn định…
Aspirin được phát hiện bởi nhà khoa học người Đức – Felix Hoffmann. Ban đầu, thuốc chủ yếu được chỉ định trong điều trị hạ sốt và giảm đau. Mãi tới năm 1955, các nhà khoa học mới phát hiện thêm tác dụng kháng kết tập tiểu cầu của thuốc này do có tác dụng ức chế quá trình sản xuất thromboxane A2.
Thử nghiệm lâm sàng lớn đầu tiên được tiến hành, ISIS-2, đã cho thấy những lợi ích chống đông và sử dụng liều thấp aspirin ở bệnh nhân nhồi máu cơ tim cấp có ST chênh lên. Các bằng chứng về lợi ích của aspirin đã được tóm tắt trong Antithrombotic Trialists’ Collaboration. Theo đó, liều thấp aspirin làm giảm các biến cố mạch máu (6,7% so với 8,2% mỗi năm; p<0,001) và các biến cố đột quỵ nói chung (2,08% so với 2,54% mỗi năm; p = 0,002) và hiệu quả này không thay đổi giữa hai giới. Từ đó, aspirin được coi là nền tảng trong liệu pháp chống huyết khối trong hội chứng mạch động mạch vành cấp.
Đã gần 30 năm, kể từ khi được chứng minh là thuốc đầu tiên có hiệu quả trong điều trị hội chứng động mạch vành cấp (HCMVC) và đến nay, aspirin vẫn là loại thuốc kháng tiểu cầu chính. Đến năm 2001, qua kết quả của nghiên cứu CURE, thuốc đối kháng thụ thể P2Y12 của ADP là clopidogrel cũng đã cho thấy hiệu quả lâm sàng trong điều trị bệnh lý này. Tuy nhiên, bên cạnh bằng chứng rõ ràng của clopidogrel trong việc làm giảm tử vong và biến cố tim mạch, thuốc này vẫn còn bộc lộ nhiều nhược điểm như khởi phát tác dụng chậm, hiệu quả điều trị dao động tùy theo các đối tượng bệnh nhân khác nhau và có hiện tượng không đáp ứng thuốc.
Chính vì vậy, sự ra đời của các thuốc đối kháng thụ thể P2Y12 thế hệ mới như prasugrel hay ticagrelor, khắc phục được những điểm yếu của clopidogrel, không những vậy còn giúp nâng cao hiệu quả điều trị HCMVC hơn so với các thuốc kháng KTTC hiện tại. 30 năm qua đã có nhiều thử nghiệm lâm sàng quy mô lớn về tác dụng cũng như độ an toàn của aspirin và các thuốc kháng P2Y12, sử dụng riêng rẽ hoặc kết hợp đã được công bố.
Các thuốc kháng kết tập tiểu cầu hiện nay bao gồm: Aspirin, clopidogrel, dipyridamole, prasugrel, ticagrelor, cangrelor chất ức chế thụ thể IIb/IIIa tiểu cầu.
PHÂN LOẠI
Thuốc chống đông máu:
- Dạng tiêm: Heparin (UF Heparin), heparin trọng lượng thấp (LMWH), pentasaccharide ức chế yếu tố Xa, thuốc ức chế yếu tố IIa (thrombin).
- Dạng uống: Thuốc đối kháng vitamin K, thuốc chống đông trực tiếp dạng uống mới.
Thuốc chống huyết khối (thuốc ly giải fibrin):
- Tissue plasminogen activator (tPA).
- Urinary plasminogen activator (uPA).
- Streptokinase (SK).
Thuốc ức chế kết tập tiểu cầu:
- Thuốc ức chế không thuận nghịch COX.
- Thuốc đối kháng thụ thể ADP.
- Thuốc đối kháng PAR-1.
- Thuốc ức chế phosphodiesterase.
- Thuốc ức chế GP IIB/A (tiêm tĩnh mạch).
- Thuốc ức chế tái hấp thu adenosin.
CƠ CHẾ TÁC DỤNG CHUNG
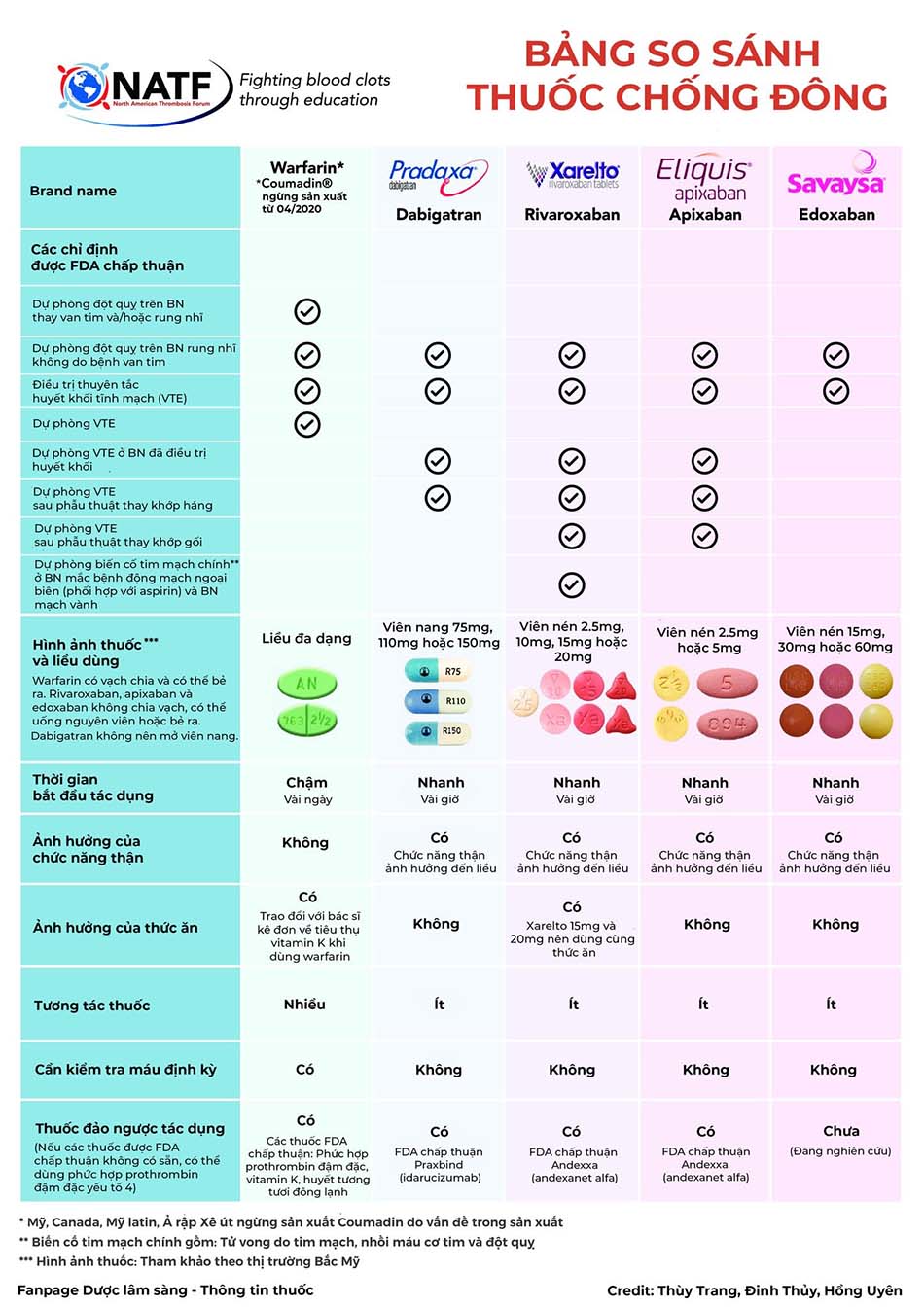
- Hình 8.1: Cơ chế và vị trí tác động của các thuốc kháng kết tập tiểu cầu. COX-1: cyclooxygenase-1, GP: glycoprotein, PAR-1: thụ thể protease đã hoạt hóa 1, TP: thromboxane prostanoid, TxA2: thromboxane A2. (Nguồn: Sami Abuqayyas, et al. Management of antithrombotic agents in patients undergoing flexible bronchoscopy. Eur Respir Rev 2017; 26: 170001)
Aspirin ngăn chặn con đường hoạt hóa tiểu cầu của thromboxane A2 bằng việc acetyl hóa không hồi phục enzyme cyclooxygenase (COX). Tác dụng của aspirin tồn tại trong suốt thời gian sống của tiểu cầu (trung bình khoảng 8-9 ngày).
Thuốc kháng kết tập tiểu cầu ức chế thụ thể P2Y12 bao gồm các thuốc nhóm thienopyridine và non-thienopyridine, tác dụng qua việc ức chế không hồi phục việc gắn phân tử ADP lên thụ thể của nó trên bề mặt tiểu cầu, vì vậy ngăn ngừa sự hoạt hóa thụ thể glycoprotein IIb/IIIa, là một protein màng có nhiệm vụ liên kết với fibrinogen tạo thành mạng lưới giúp tiểu cầu ngưng tập lại với nhau. Thuốc đầu tiên trong nhóm thuốc này là ticlopidine. Sau đó clopidogrel được sử dụng trên lâm sàng thay thế cho ticlopidine, do có nhiều tác dụng phụ nghiêm trọng prasugrel được ra mắt từ năm 2009 và ticagrelor được giới thiệu lần đầu tiên năm 2010.
Bảng 8.1: Các thuốc kháng ngưng tập tiểu cầu
| Con đường hoạt hóa tiểu cầu | Thuốc ức chế ngưng tập tiểu cầu |
| Thromboxane A2 | Aspirin |
| Qua trung gian ADP | Ticlopidine Clopidogrel
Prasugrel Ticagrelor |
| Thrombin | Heparin Bivalirudin |
| Qua thụ thể glycoprotein IIb/IIIa | Abciximab Eptifibatide
Tirofiban |
MỘT SỐ THUỐC KHÁNG KẾT TẬP TIỂU CẦU
Aspirin
a. Đặc điểm dược lý
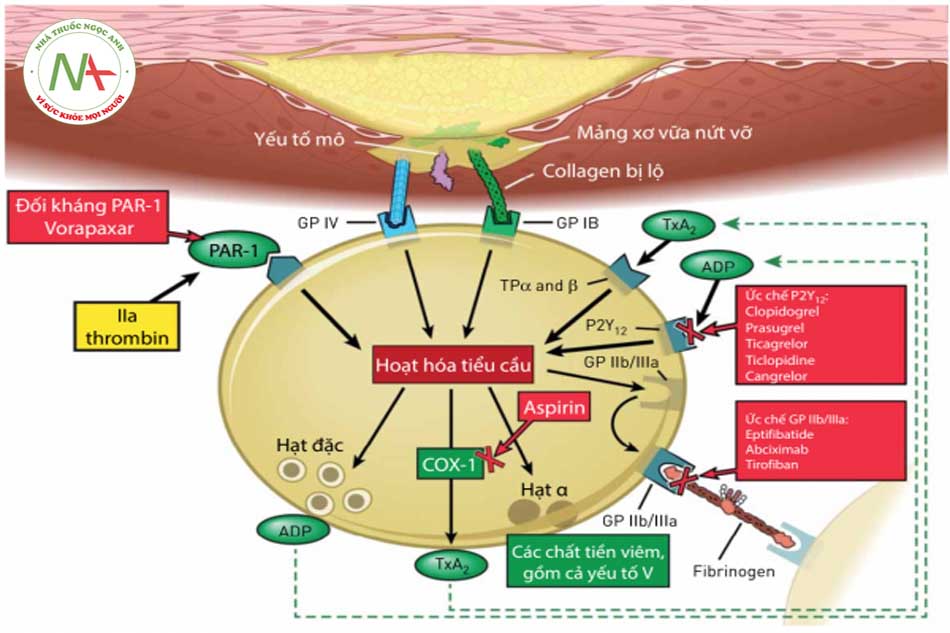
- Hình 8.2: Cơ chế kháng kết tập tiểu cầu của aspirin và NSAIDs
b. Chỉ định
- Dự phòng thứ phát bệnh tim mạch:
- Cơn đau thắt ngực, sau can thiệp động mạch vành qua da hoặc phẫu thuật cầu nối chủ vành, sau nhồi máu cơ tim.
- Đột quỵ thiếu máu não.
- Bệnh động mạch ngoại biên.
Từ những năm 1980, có nhiều dữ liệu lâm sàng ủng hộ việc sử dụng aspirin trong dự phòng thứ phát các bệnh lý tim mạch, đặc biệt sau khi Nghiên cứu Quốc tế lần thứ 2 về nhồi máu cơ tim (Second International Study of Infarct Survival – ISIS-2) được công bố. Việc sử dụng aspirin liều 300 mg trong nhồi máu cơ tim cấp làm giảm tỷ lệ tử vong tới 23%. Thử nghiệm về chống huyết khối (The Antithrombotic Trialists’ Collaboration) kết luận rằng sau nhồi máu cơ tim cấp, aspirin làm giảm tỷ lệ các biến cố tim mạch về sau tới 25% (số người cần điều trị là 28 bệnh nhân với thời gian theo dõi trên 2 năm).
- Dự phòng tiên phát bệnh tim mạch: Hiện nay không còn được khuyến cáo sử dụng aspirin thường quy trong dự phòng tiên phát.
Vai trò của aspirin trong dự phòng tiên phát các bệnh lý tim mạch chưa thực sự rõ ràng, cần cân bằng giữa nguy cơ bệnh lý tim mạch và nguy cơ xuất huyết. Không nên sử dụng aspirin thường quy cho các bệnh nhân có nguy cơ bệnh lý tim mạch thấp hoặc trung bình (khả năng mắc bệnh tim mạch ước tính thấp hơn 5% trong 10 năm).
Với các bệnh nhân có nguy cơ bệnh lý tim mạch cao (nguy cơ mắc bệnh lý tim mạch trên 5% trong 10 năm), việc sử dụng aspirin thường quy cũng còn nhiều tranh cãi; nhiều chuyên gia cho rằng không nên sử dụng thường quy kể cả với nhóm bệnh nhân này. Sử dụng aspirin liều thấp ước tính có thể phòng ngừa cho 10-15 người trong tổng số 1000 người trong 2 năm, tuy nhiên nguy cơ xuất huyết tăng 2 đến 3 lần. Trong số các bệnh nhân tăng huyết áp, việc sử dụng aspirin liều thấp có thể làm tăng nguy cơ xuất huyết nội sọ, vì vậy cần duy trì huyết áp dưới mức 150/90 mmHg khi thuốc được khởi trị với mục đích dự phòng tiên phát.
c. Liều dùng
- Dự phòng thứ phát bệnh tim mạch: Aspirin liều thấp 75-100 mg/24h đối với các bệnh nhân đau ngực ổn định, nhồi máu cơ tim, đột quỵ thiếu máu não hoặc thiếu máu não cục bộ thoáng qua, bệnh động mạch ngoại biên.
- Liều nạp (loading dose) trong hội chứng động mạch vành cấp trước can thiệp: 162 – 325 mg.
- Dự phòng tiêm phát bệnh động mạch tương tự liều dự phòng thứ nhất.
d. Chống chỉ định
- Chống chỉ định: Tiền sử dị ứng với aspirin, loét dạ dày – tá tràng đang hoạt động, xuất huyết tiêu hóa gần đây, đột quỵ xuất huyết não gần đây, các rối loạn về đông máu như bệnh Hemophilia, bệnh Von Willebrand, giảm tiểu cầu, bệnh lý về gan nặng.
- Thận trọng: Hen phế quản, tăng huyết áp không kiểm soát, tiền sử loét dạ dày – tá tràng.
e. Sự đề kháng aspirin
Trong thực hành lâm sàng, hiện tượng “kháng aspirin” đã được ghi nhận nhưng ảnh hưởng tới hiệu quả điều trị không rõ ràng (khoảng 10% bệnh nhân dùng thuốc).
g. Tác dụng không mong muốn
Aspirin ngay cả khi sử dụng với liều thấp có thể làm khởi phát co thắt phế quản ở 20% các bệnh nhân có hen phế quản.
Các tác dụng không mong muốn trên đường tiêu hóa của aspirin khá phổ biến, với biểu hiện từ cảm giác buồn nôn sau uống aspirin vài giờ, tới các xuất huyết tiêu hóa nặng. Aspirin làm gia tăng nguy cơ xuất huyết tiêu hóa tại các ổ loét ở hành tá tràng hơn là các ổ loét tại dạ dày, và thường xảy ra trong những ngày đầu điều trị.
Yếu tố nguy cơ gây xuất huyết tiêu hóa khi dùng aspirin cần được đánh giá trước khi sử dụng:
- Tuổi: Nguy cơ xuất huyết tăng lên 2 lần sau mỗi 10 năm ở bệnh nhân trên 55 tuổi.
- Giới: Nguy cơ tăng gấp 2 lần ở nam giới so với nữ giới.
- Tiền sử loét dạ dày tá tràng, tiền sử xuất huyết hoặc thủng dạ dày tá tràng.
- Sử dụng các thuốc phối hợp khác như NSAIDs, thuốc chống đông, thuốc ức chế tái hấp thu serotonin chọn lọc (SSRIs).
- Cần điều trị NSAIDs kéo dài trong một số bệnh lý: viêm xương khớp, thấp khớp, đau thắt lưng mạn tính.
- Mắc một số bệnh lý khác phối hợp như bệnh lý về gan, thận, đái tháo đường.
- Nhiễm vi khuẩn Helicobacter pylori.
- Nghiện rượu.
- Hút thuốc lá nhiều.
Chiến lược giúp giảm nguy cơ xuất huyết khi sử dụng aspirin:
- Dùng aspirin liều thấp 75 – 100 mg/24h, chỉ dùng liều cao khi có chỉ định.
- Dùng aspirin sau ăn no.
- Tránh/hạn chế dùng phối hợp với các thuốc NSAIDs hoặc thuốc chống đông cả đường uống và đường tiêm.
- Đánh giá lại nguy cơ xuất huyết cũng như đơn thuốc đang dùng, xem xét dừng hoặc giảm bớt liều nếu nguy cơ xuất huyết tăng lên.
- Hạn chế uống rượu bia.
- Giảm bớt hoặc ngừng hẳn việc hút thuốc lá.
- Cân nhắc sử dụng phối hợp PPIs nếu bệnh nhân có nhiều nguy cơ.
- Điều trị diệt H.pylori nếu có nhiễm.
h. Tương tác thuốc
- Thuốc giảm đau: cần tránh sử dụng phối hợp với NSAIDs vì có thể làm tăng nguy cơ tác dụng không mong muốn của thuốc.
- Thuốc chống đông: làm tăng nguy cơ xuất huyết khi dùng phối hợp với warfarin hoặc các thuốc chống đông khác. Cần tránh sự phối hợp thuốc trừ khi có chỉ định sử dụng cả hai loại.
- Thuốc chống trầm cảm: làm tăng nguy cơ xuất huyết khi dùng phối hợp với các thuốc ức chế tái hấp thu chọn lọc trên serotonin và venlafaxine.
- Thuốc gây độc tế bào: aspirin làm giảm bài tiết methotrexate, nên tránh sử dụng đồng thời cả hai nhóm thuốc này nếu có thể và theo dõi chặt chẽ liều dùng methotrexate.
Clopidogrel
a. Đặc điểm dược lý
- Clopidogrel là một chất ức chế chọn lọc việc gắn của adenosine diphosphate (ADP) lên thụ thể của nó ở tiểu cầu dẫn đến sự hoạt hóa qua trung gian ADP của phức hợp glycoprotein GPIIb/IIIa, do vậy mà ức chế sự ngưng tập tiểu cầu. Ngoài ra clopidogrel còn tác động bằng sự biến đổi không hồi phục thụ thể ADP tiểu cầu. Các tiểu cầu gắn kết với thuốc sẽ bị ức chế trong suốt đời sống còn lại của tiểu cầu và tốc độ hồi phục chức năng của tiểu cầu về bình thường xảy ra trùng với tốc độ sản sinh tiểu cầu. Clopidogrel ức chế sự kết tập tiểu cầu dẫn đến giảm sự hình thành cục máu đông, nguyên nhân dẫn đến nhồi máu cơ tim, đột quỵ.
- Clopidogrel được hấp thu nhanh chóng sau khi uống. Hấp thu tối thiểu 50%. Clopidogrel là một tiền chất, chuyển hóa chủ yếu tại gan, và chất chuyển hóa chủ yếu dạng không hoạt động là dẫn xuất acid carboxylic. Phần có hoạt tính được chuyển hóa qua cytochrom P450, isoenzym CYP3A4 và CYP2B6, CYP1A2, CYP1A1, CYP2C19. Tác động kháng tiểu cầu và dược động học của thuốc thay đổi tùy theo kiểu gen CYP2C19.
- Clopidogrel và chất chuyển hóa chính của nó gắn kết cao với protein huyết tương. Clopidogrel và chất chuyển hóa của nó được bài tiết qua nước tiểu (khoảng 50%) và qua phân (46%).
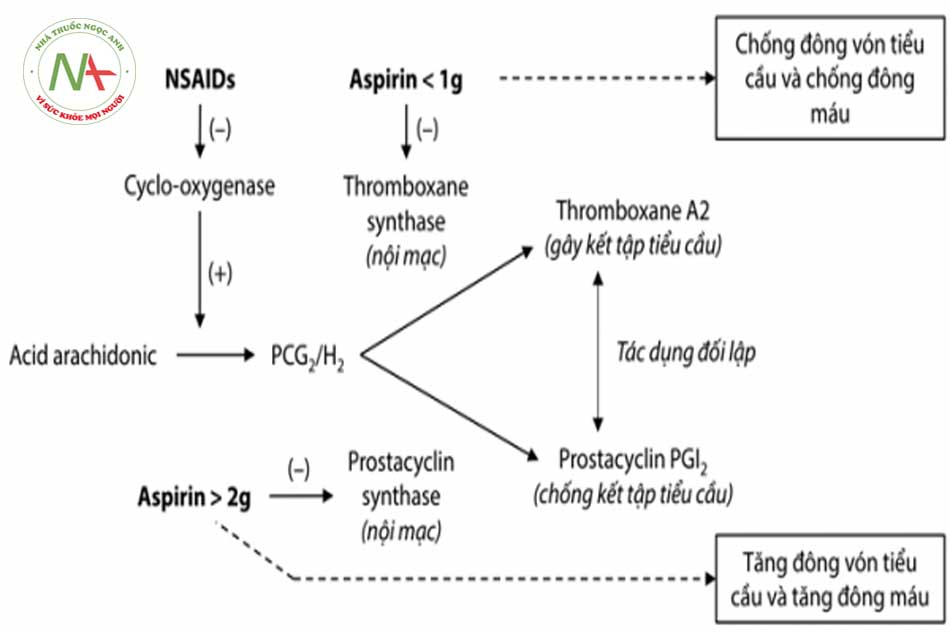
- Hình 8.3: Cơ chế tác dụng của clopidogrel. Chất chuyển hóa có hoạt tính có tác dụng ức chế chọn lọc sự gắn ADP với thụ thể P2Y12. Các thụ thể P2Y12 kết hợp với protetin G ức chế (Gi). Sau được kích thích bởi ADP, thụ thể P2Y12 được hoạt hóa và ức chế adenylate cylase (AC) dẫn tới làm giảm hoạt tính của protein kinase phụ thuộc cAMP, do đó làm giảm quá trình phosphoryl hóa của phosphoprotein kích thích giãn mạch (VASP). PGE1 kích thích thụ thể kết hợp Gs và hoạt hóa AC, làm tăng hoạt tính của protein kinase phụ thuộc cAMP và làm tăng phosphoryl hóa VASP. VASP sau khi phosphoryl hóa có tác dụng ức chế hoạt hóa thụ thể GP IIb/IIIa. (Nguồn: Harmsze, et al (2010). The use of amlodipine, but not of P-glycoprotein inhibiting calcium channel blockers is associated with clopidogrel poor-response. Thrombosis and haemostasis. 103. 920-5. 10.1160/TH09-08-0516)
b. Chỉ định và liều lượng clopidogrel
Bảng 8.2: Chỉ định và liều lượng của clopidogrel.
| Chỉ định | Liều dùng |
| Dự phòng thứ phát các biến cố tim mạch ở bệnh nhân sau nhồi máu cơ tim, đột quỵ thiếu máu não, bệnh động mạch ngoại biên. | Clopidogrel đơn trị liệu: 75 mg/24h. |
| Nhồi máu cơ tim ST chênh lên (STEMI). | Sử dụng phối hợp với aspirin, liều nạp 600 mg, sau đó duy trì 75 mg/24h. |
| Nhồi máu cơ tim không ST chênh lên (NSTEMI). | Sử dụng phối hợp với aspirin, liều nạp 300-600 mg, sau đó duy trì 75 mg/24h. |
| Sau can thiệp mạch vành qua da. | Duy trì 75 mg/24h.Thời gian dùng phụ thuộc nguy cơ xuất huyết của bệnh nhân cũng như các thuốc dùng phối hợp (thuốc chống đông). |
- Nghiên cứu CAPRIE (1997), cho thấy sử dụng clopidogrel lâu dài cho bệnh nhân xơ vữa động mạch có hiệu quả hơn aspirin trong việc giảm nguy cơ đột quỵ do thiếu máu cục bộ, nhồi máu cơ tim hoặc tử vong do mạch máu, thể hiện ưu thế so với aspirin trong dự phòng các biến cố tim mạch thứ phát.
- Nghiên cứu CURE năm 2000 so sánh đơn trị liệu giữa aspirin với clopidogrel và nhóm sử dụng phối hợp cả aspirin và clopidogrel, theo dõi trong vòng 9 tháng sau nhồi máu cơ tim không có ST chênh lên đã cho thấy ở nhóm sử dụng phối hợp aspirin và clopidogrel làm giảm thêm 20% các biến cố tim mạch chính.
c. Chống chỉ định và thận trọng
- Chống chỉ định: mẫn cảm với clopidogrel, rối loạn chức năng gan nặng, xuất huyết đang tiến triển, phụ nữ đang cho con bú.
- Thận trọng: bệnh nhân có nguy cơ cao xuất huyết, đột quỵ não mới, suy thận.
d. Tác dụng không mong muốn
- Ban đỏ ngoài da là tác dụng không mong muốn thường gặp khi sử dụng clopidogrel. Cần theo dõi sát và phân biệt đỏ da do tia X ở các bệnh nhân sau khi can thiệp động mạch vành qua da (trong vòng 1 tuần đầu tiên) với đỏ da do mẫn cảm với clopidogrel để tránh việc dừng điều trị clopidogrel. Nếu đỏ da mức độ nhẹ có thể điều trị bằng thuốc kháng histamin, có thể cân nhắc thay thế clopidogrel bằng prasugrel hoặc ticagrelor.
- Tác dụng không mong muốn lên đường tiêu hóa khá thường gặp, bao gồm các triệu chứng như tiêu chảy, đau bụng, rối loạn bài tiết dịch vị.
- Xuất huyết là tác dụng phụ thường gặp, ví dụ như xuất huyết dạ dày, ruột, vết bầm tím hoặc xuất huyết dưới da, đặc biệt khi dùng phối hợp giữa aspirin và clopidogrel. Một số ít bệnh nhân gặp các bệnh lý về máu như giảm tiểu cầu hay giảm bạch cầu.
e. Tương tác thuốc
- Việc sử dụng đồng thời với một số thuốc PPIs như omeprazole, esomeprazole…có thể ảnh hưởng tới hiệu quả điều trị của clopidogrel.
Ticagrelor
Nghiên cứu PLATO được thực hiện trên 18.624 bệnh nhân có triệu chứng của đau thắt ngực không ổn định trong vòng 24h, nhồi máu cơ tim cấp không có ST chênh lên (NSTEMI) hoặc nhồi máu cơ tim cấp có ST chênh lên (STEMI) và đã bắt đầu điều trị nội khoa, hoặc có can thiệp động mạch vành qua da (PCI), hoặc phẫu thuật bắc cầu chủ vành (CABG).
Trên nền điều trị aspirin hằng ngày, dùng ticagrelor liều 90 mg hai lần mỗi ngày cho thấy hiệu quả vượt trội hơn sử dụng clopidogrel liều 75 mg mỗi ngày trên tiêu chí chính bao gồm tử vong tim mạch, nhồi máu cơ tim hoặc đột quỵ, với sự khác biệt rõ rệt về tiêu chí tử vong tim mạch và nhồi máu cơ tim. Liều nạp ticagrelor được sử dụng là 180 mg.
Hiệu quả điều trị của ticagrelor cao hơn clopidogrel đã được chứng minh trên nhiều phân nhóm bệnh nhân phân loại theo cân nặng, giới tính, tiền sử đái tháo đường, có thiếu máu não cục bộ thoáng qua hoặc đột quỵ không xuất huyết não, hoặc tái thông mạch máu; các trị liệu phối hợp thuốc với heparin, chất ức chế GpIIb/IIIa và ức chế bơm proton.
Nghiên cứu RCT, THEMIS mới được công bố gần đây được thực hiện trên 19271 bệnh nhân có bệnh mạch vành mạn và đái tháo đường. Trên nền điều trị aspirin hằng ngày (75 – 100 mg), sử dụng thêm ticagrelor liều 60 mg hai lần mỗi ngày cho thấy hiệu quả vượt trội trên tiêu chí chính làm giảm tỷ lệ biến cố tử vong tim mạch, nhồi máu cơ tim hay đột quỵ. Đặc biệt, ticagrelor hiệu quả tốt hơn với phân nhóm bệnh nhân có tiền sử can thiệp mạch vành qua da.
Kết quả nghiên cứu Pegasus cho thấy bệnh nhân sau hội chứng vành cấp 12 tháng, có thể dùng ticagrelor 60 mg x 2 lần/24h để làm giảm tỷ lệ biến cố gộp (tử vong tim mạch, nhồi máu cơ tim hay đột quỵ).
a. Đặc điểm dược lý
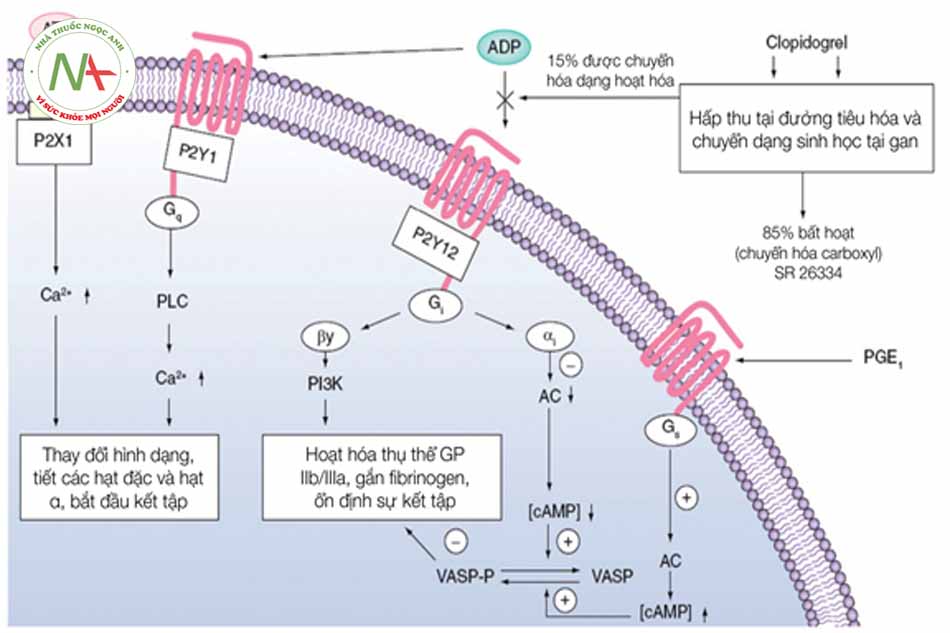
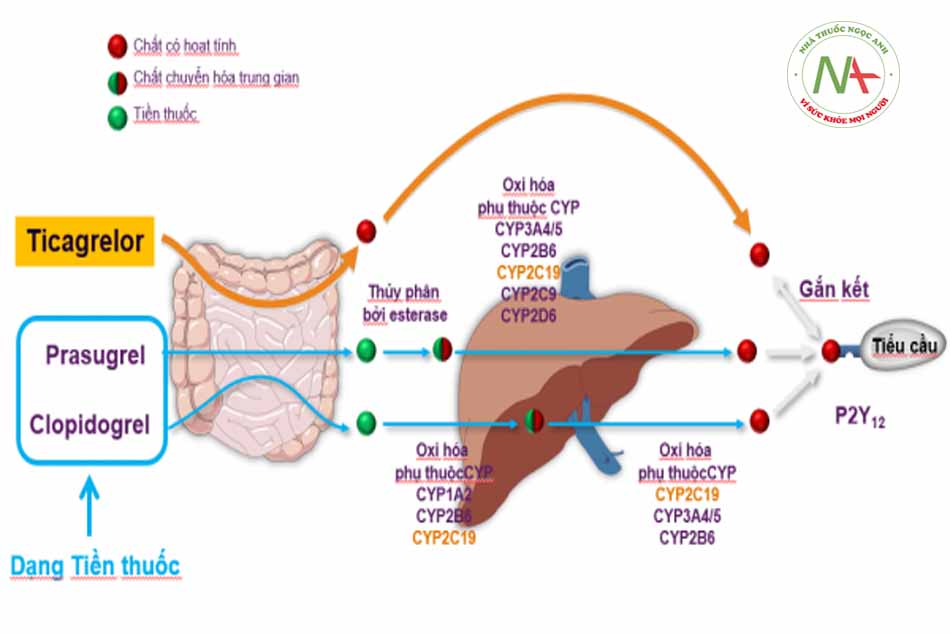
- Hình 8.4: Cơ chế chuyển hoá của các thuốc ức chế thụ thể P2Y12
Cơ chế tác dụng:
- Ticagrelor, một thành phần của nhóm hóa học cyclopentyl triazolo pyrimidine (CPTP), một thuốc dạng uống, có tác động trực tiếp, đối kháng thụ thể P2Y12 chọn lọc và tương tác thuận nghịch, ngăn cản quá trình hoạt hóa và kết tập tiểu cầu phụ thuộc P2Y12 qua trung gian ADP adenosine diphosphate. Ticagrelor không ngăn cản gắn kết với ADP nhưng khi gắn với thụ thể P2Y12 sẽ ngăn chặn việc dẫn truyền tín hiệu cảm ứng ADP. Vì tiểu cầu tham gia vào quá trình khởi phát và/hoặc phát triển các biến chứng huyết khối của bệnh xơ vữa động mạch, việc ức chế chức năng tiểu cầu đã được chứng minh là làm giảm nguy cơ tai biến tim mạch như tử vong, nhồi máu cơ tim hoặc đột quỵ.
- Ticagrelor, cũng làm tăng nồng độ adenosine nội sinh tại chỗ bằng cách ức chế chất vận chuyển cân bằng nucleoside -1 (ENT-1).
- Ticagrelor đã được ghi nhận là làm tăng tác động cảm ứng adenosine sau đây ở người khỏe mạnh và bệnh nhân HCMVC: Giãn mạch (xác định bằng cách tăng lưu lượng máu mạch vành ở người tình nguyện khỏe mạnh và bệnh nhân HCMVC; đau đầu), ức chế chức năng tiểu cầu (máu toàn phần của người khi quan sát trong phòng thí nghiệm) và khó thở. Tuy nhiên, mối liên hệ giữa các ca ghi nhận tăng adenosin và kết quả lâm sàng (ví dụ: tỷ lệ mắc bệnh – tử vong) chưa được làm sáng tỏ rõ ràng.
Dược động học:
- Khởi phát tác động: Trên những bệnh nhân động mạch vành ổn định sử dụng ASA, ticagrelor cho thấy khởi phát nhanh tác động dược lý với khả năng kháng kết tập tiểu cầu (IPA) trung bình ở nhóm dùng ticagrelor sau 30 phút sử dụng liều nạp 180mg vào khoảng 41%, hiệu quả kháng kết tập tiểu cầu (IPA) tối đa là 89% sau khi dùng thuốc 2-4h và duy trì tiếp 2-8h. 90% bệnh nhân có mức độ kháng kết tập tiểu cầu (IPA) cuối cùng là >70% sau 2h dùng thuốc.
- Tác động tồn dư: Nếu có kế hoạch phẫu thuật bắc cầu mạch vành, có tăng nguy cơ xuất huyết so với clopidogrel nếu ngừng ticagrelor chưa đủ 96 h trước khi tiến hành phẫu thuật.
- Dữ liệu về chuyển đổi thuốc: Việc chuyển từ clopidogrel sang dùng ticagrelor làm tăng 26,4% sự kháng kết tập tiểu cầu (IPA) và chuyển từ ticagrelor sang dùng clopidogrel làm giảm 24,5% sự kháng kết tập tiểu cầu (IPA). Do đó, bệnh nhân có thể chuyển từ clopidogrel sang dùng ticagrelor mà không làm gián đoạn hiệu quả kháng tiểu cầu.
b. Chỉ định điều trị
Ticagrelor dùng đồng thời với aspirin được chỉ định để phòng ngừa các biến cố huyết khối do xơ vữa động mạch trong hội chứng động mạch vành cấp ở người trưởng thành, bao gồm bệnh nhân được điều trị nội khoa và bệnh nhân được can thiệp mạch vành qua da hoặc phẫu thuật bắc cầu mạch vành.
c. Liều dùng
- Nên khởi đầu điều trị với chỉ một liều nạp 180mg ticagrelor và sau đó duy trì với liều 90 mg uống hai lần mỗi ngày.
- Bệnh nhân dùng ticagrelor cũng nên uống aspirin hằng ngày, trừ khi có chống chỉ định cụ thể. Sau một liều nạp ban đầu, nên dùng ticagrelor với liều aspirin duy trì 75 – 100 mg.
- Khuyến cáo điều trị lên đến 12 tháng trừ khi có chỉ định lâm sàng cần ngưng dùng ticagrelor.
- Từ kết quả nghiên cứu Pegasus và Themis, tháng 5/2020 FDA đã chấp thuận sử dụng ticagrelor với hai chỉ định mới với liều 60 mg x 2 lần/24h:
- Sử dụng cho bệnh nhân hội chứng động mạch vành cấp từ sau tháng 12 ở các trường hợp nguy cơ cao.
- Sử dụng để dự phòng nhồi máu cơ tim và dự phòng đột quỵ nhồi máu não tiên phát trên bệnh nhân có bệnh động mạch vành.
- Nên tránh quên dùng thuốc khi điều trị. Bệnh nhân quên 1 liều ticagrelor nên dùng chỉ 1 viên (liều kế tiếp) vào đúng giờ thông lệ.
- Bệnh nhân đã được điều trị với clopidogrel/prasugrel có thể chuyển sang dùng ticagrelor nếu cần thiết và ngược lại.
- Bệnh nhân suy thận: không cần điều chỉnh liều ở bệnh nhân suy thận. Chưa có thông tin liên quan đến điều trị cho bệnh nhân lọc máu nhân tạo và vì vậy không khuyến cáo dùng ticagrelor ở những bệnh nhân này.
- Bệnh nhân suy gan: chống chỉ định ở bệnh nhân suy gan nặng. Dữ liệu nghiên cứu trên bệnh nhân suy gan trung bình còn hạn chế. Không cần điều chỉnh liều trên bệnh nhân suy gan nhẹ.
- Trẻ em: chưa xác định được tính an toàn và hiệu quả của ticagrelor ở trẻ em dưới 18 tuổi trong chỉ định đã được phê duyệt ở người lớn.
d. Chống chỉ định
- Quá mẫn cảm với hoạt chất hoặc với bất kỳ tá dược nào được liệt kê ở mục tá dược.
- Xuất huyết đang tiến triển.
- Tiền sử chảy máu trong sọ.
- Suy gan nặng.
- Chống chỉ định dùng đồng thời ticagrelor với chất ức chế mạnh CYP3A4 (như ketoconazole, clarithromycin, nefazodone, ritonavir và atazanavir), vì dùng đồng thời có thể làm tăng đáng kể mức độ đáp ứng với ticagrelor.
e. Tác dụng không mong muốn
- Xuất huyết: Ticagrelor và clopidogrel không khác biệt về tỷ lệ xuất huyết nặng gây tử vong/đe dọa tính mạng theo định nghĩa xuất huyết trong nghiên cứu PLATO. Tuy nhiên, tỷ lệ xuất huyết nhẹ xảy ra với ticagrelor nhiều hơn so với clopidogrel. Tuổi, giới tính, cân nặng, chủng tộc, vùng địa lý, tình trạng hiện tại, liệu pháp điều trị kết hợp và tiền sử bệnh, bao gồm cả tiền sử đột quỵ não hoặc thiếu máu não thoáng qua, tất cả đều không dự đoán được xuất huyết nặng trên phân nhóm không can thiệp hoặc quần thể tham gia vào nghiên cứu PLATO. Do vậy, không xác định được nguy cơ xuất huyết trên bất kỳ phân nhóm nào.
- Khó thở: Triệu chứng này thông thường ở mức độ từ nhẹ đến trung bình và tự hồi phục mà không cần ngừng điều trị. Nếu cơn khó thở mới xuất hiện, kéo dài hoặc nặng lên, phải theo dõi sát và nếu không dung nạp được nữa, phải ngừng dùng ticagrelor.
- Tăng creatinine, acid uric máu.
- Các tác dụng không mong muốn khác: dị ứng, tiêu chảy, buồn nôn, nôn, chóng mặt…
Prasugrel
a. Cơ chế hoạt động
Prasugrel là một thienopyridine thế hệ thứ hai. Tương tự như clopidogrel, thuốc này cần có một quá trình chuyển hóa từ dạng bất hoạt thành dạng hoạt động nhờ các enzym cytochrome. Tuy nhiên, điểm khác biệt với clopidogrel là quá trình chuyển hóa của prasugrel diễn ra rất nhanh và tỷ lệ được chuyển hóa nhiều hơn. Điều này cho phép prasugrel có thời gian khởi phát ngắn hơn, tác dụng chống ngưng tập tiểu cầu mạnh hơn và đáp ứng với thuốc ít biến đổi hơn so với clopidogrel.
b. Chỉ định và liều dùng
- Phối hợp với aspirin dự phòng biến cố huyết khối trong hội chứng động mạch vành cấp có chỉ định can thiệp mạch vành qua da thì đầu hoặc trì hoãn.
- Liều nạp 60 mg sau đó duy trì 10 mg mỗi ngày (có thể dùng liều duy trì 5mg mỗi ngày ở bệnh nhân có cân nặng thấp < 60 kg hoặc trên 75 tuổi). Prasugrel nên được duy trì trong vòng 1 năm sau hội chứng động mạch vành cấp.
- Nghiên cứu TRITON TIMI 38 khi so sánh prasugrel với clopidogrel ở bệnh nhân có hội chứng động mạch vành cấp được can thiệp động mạch vành cho thấy ở nhóm dùng prasugrel có tỷ lệ gặp các biến cố tim mạch chính thấp hơn clopidogrel, tuy nhiên nguy cơ xuất huyết cao hơn, kể cả xuất huyết gây tử vong, đặc biệt ở nhóm có tiền sử đột quỵ não, tuổi trên 75.
c. Chống chỉ định và thận trọng
- Chống chỉ định: mẫn cảm với prasugrel, tiền sử đột quỵ não hoặc thiếu máu não cục bộ thoáng qua, các rối loạn về máu tiến triển, suy giảm chức năng gan nặng.
- Thận trọng: Không nên sử dụng prasugrel cho bệnh nhân ≥75 tuổi trừ trường hợp nguy cơ cao có lợi ích vượt trội hơn nguy cơ xuất huyết, người có cân nặng thấp dưới 60 kg, suy thận, suy gan mức độ trung bình, phụ nữ có thai và cho con bú.
d. Tác dụng không mong muốn
- Xuất huyết khá thường gặp, đặc biệt ở bệnh nhân có rối loạn chức năng gan thận, người trên 75 tuổi hoặc có cân nặng thấp <60 kg. Ở bệnh nhân nhẹ cân kể trên có thể duy trì với liều thấp hơn.
- Mẩn ngứa.
e. Tương tác thuốc
- Thuốc chống đông: không sử dụng đồng thời prasugrel với warfarin do làm tăng cao nguy cơ xuất huyết.
Thuốc kháng kết tập tiểu cầu đường tĩnh mạch
Thuốc ức chế thụ thể glycoprotein IIb/IIIa (GP IIb/IIIa) của tiểu cầu
Abciximab, một kháng thể đơn dòng được chỉ định để ngăn ngừa các biến cố tắc mạch ở bệnh nhân được PCI và ở những bệnh nhân đau thắt ngực không ổn định có kế hoạch tiến hành PCI.
Tirofiban và eptifibatide cũng là các thuốc ức chế thụ thể GP IIb/IIIa của tiểu cầu có trọng lượng thấp được chỉ định điều trị ban đầu nhồi máu cơ tim cấp có ST chênh lên hoặc bệnh nhân đau thắt ngực không ổn định.
Theo khuyến cáo của Hội Tim mạch châu Âu (ESC) 2017 trong điều trị hội chứng động mạch vành cấp không có ST chênh lên:
- Ở những bệnh nhân hội chứng động mạch vành cấp nguy cơ trung bình hoặc cao đặc biệt ở bệnh nhân có tăng men troponin, ST chênh xuống hoặc có đái tháo đường, cả eptifibatide hoặc tirofiban đều được khuyến cáo và sử dụng cùng thuốc kháng kết tập tiểu cầu đường uống trong điều trị ban đầu.
- Các bệnh nhân được điều trị ban đầu với eptifibatide hoặc tirofiban trước khi chụp mạch vành nên được duy trì tiếp thuốc đó trong và sau khi PCI.
- Ở bệnh nhân nguy cơ cao không được điều trị trước với thuốc ức chế thụ thể GP IIb/IIIa của tiểu cầu và tiến hành can thiệp mạch vành thì abciximab được khuyến cáo dùng ngay khi chụp mạch.
- Thuốc ức chế thụ thể GP IIb/IIIa của tiểu cầu phải được kết hợp với thuốc chống đông.
- Bivalirudin có thể được sử dụng một cách luân phiên với thuốc ức chế thụ thể GP IIb/IIIa của tiểu cầu cùng với heparin không phân đoạn (UFH)/heparin trọng lượng phân tử thấp (LMWH).
- Khi biết rõ giải phẫu động mạch vành và có kế hoạch can thiệp động mạch vành trong vòng 24h có sử dụng thuốc ức chế thụ thể GP IIb/IIIa của tiểu cầu, abciximab được ưu tiên sử dụng.
Cangrelor
a. Cơ chế tác dụng
Cangrelor là một chất tương tự adenosine triphosphate tiêm tĩnh mạch (không phải thienopyridine) ức chế thụ thể P2Y12 adenosine diphosphate. Ưu điểm của cangrelor là thời gian khởi đầu tác dụng nhanh và cũng nhanh hồi phục chức năng của tiểu cầu sau khi ngừng thuốc.
b. Bằng chứng lâm sàng
Trong hai thử nghiệm đầu tiên là CHAMPION PLATFORM và CHAMPION PCI đánh giá cangrelor ở những bệnh nhân can thiệp động mạch vành qua da đều không thấy sự vượt trội về mặt lâm sàng so với clopidogrel. Trong cả hai thử nghiệm, các bệnh nhân có hội chứng động mạch vành cấp hoặc đau ngực ổn định có chỉ định can thiệp động mạch vành qua da được truyền cangrelor trong hai giờ hoặc trong suốt thời gian của thủ thuật, tùy theo thời gian nào dài hơn. Không có sự khác biệt có ý nghĩa về kết cục chính (tử vong, nhồi máu cơ tim hoặc phải tái can thiệp do thiếu máu cục bộ) sau 48h giữa cangrelor và clopidogrel.
Thử nghiệm thứ ba, CHAMPION PHOENIX, chỉ định ngẫu nhiên 11.145 bệnh nhân can thiệp động mạch vành cấp hoặc theo kế hoạch, truyền bolus cangrelor hoặc uống clopidogrel liều nạp 600 hoặc 300 mg. Sau 48h, tỷ lệ kết cục chính ở nhóm cangrelor (tử vong, nhồi máu cơ tim, tái thông mạch do thiếu máu cục bộ hoặc huyết khối trong stent) ít hơn. Không có sự khác biệt có ý nghĩa về tính an toàn như chảy máu nghiêm trọng hoặc đe dọa tính mạng trong 48h.
Phân tích tổng hợp dữ liệu bệnh nhân từ ba thử nghiệm CHAMPION (12% nhồi máu cơ tim cấp có ST chênh lên, 57% nhồi máu cơ tim không có ST chênh lên, và 31% bệnh mạch vành ổn định), cangrelor so với nhóm chứng (clopidogrel hoặc giả dược), làm giảm tỷ lệ kết cục chính bao gồm tử vong, nhồi máu cơ tim, tái thông mạch do thiếu máu cục bộ hoặc huyết khối trong stent tại thời điểm sau 48h. Tỷ lệ xuất huyết mức độ nhẹ ở nhóm cangrelor là cao hơn.
c. Chỉ định điều trị
Cangrelor đã được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) chấp thuận sử dụng vào tháng 6 năm 2015 với chỉ định là một thuốc điều trị thêm vào can thiệp động mạch vành qua da ở những bệnh nhân chưa được điều trị bằng thuốc ức chế tiểu cầu P2Y12 và không được dùng thuốc ức chế glycoprotein IIb/IIIa.
d. Chống chỉ định
- Tiền sử dị ứng hay quá mẫn với bất kỳ thành phần nào của thuốc.
- Đang có tình trạng xuất huyết cấp tính.
e. Liều dùng
- Trong PCI: Tiêm tĩnh mạch cangrelor với liều nạp là 30 µg/kg trước khi can thiệp, sau đó truyền tĩnh mạch duy trì liên tục với liều 4 µg/kg/phút trong 2h hoặc trong suốt thời gian của thủ thuật, tùy theo thời gian nào dài hơn.
- Chiến lược chuyển sang thuốc chống ngưng tập tiểu cầu đường uống, sau can thiệp động mạch vành như sau:
- Chuyển sang clopidogrel: Dùng ngay 600 mg clopidogrel sau khi dừng truyền cangrelor.
- Chuyển sang prasugrel: Dùng ngay 60 mg prasugrel sau khi dừng truyền cangrelor.
- Chuyển sang ticagrelor: Dùng ngay 180 mg ticagrelor sau khi dừng truyền cangrelor.
f. Tác dụng không mong muốn
- Ít gặp, bao gồm xuất huyết, suy thận, khó thở và quá mẫn với thành phần của thuốc.
Dipyridamole
a. Cơ chế tác dụng
- Ức chế tạo thành thromboxane A2, do đó ức chế sự hoạt hóa ngưng tập tiểu cầu.
- Ức chế hồng cầu thu giữ adenosin dẫn đến tăng thời gian hoạt động của adenosin, qua đó gián tiếp tăng tác dụng giãn mạch và chống ngưng tập tiểu cầu.
- Ức chế men AMP vòng-phosphodiesterase và bằng cách đó làm tăng tác dụng của cả adenosin và của các prostacyclin có hoạt tính ức chế kết tụ tiểu cầu.
b. Tính chất dược động học
- Thời gian bắt đầu tác dụng: khoảng 24 phút. Thời gian tác dụng đỉnh: sau 2-2,5h.
- Thời gian bán thải: 10 – 12h.
c. Chỉ định
- Hiện nay, chỉ định chủ yếu của dipyridamole đường tĩnh mạch là sử dụng trong chẩn đoán bệnh lý động mạch vành khi chụp xạ hình tưới máu cơ tim.
- Liều dùng: Tiêm tĩnh mạch 0.56 mg/kg trong vòng 4 phút, tối đa 70mg.
- Dipyridamole kết hợp với aspirin cho thấy không mang lại lợi ích hơn so với aspirin đơn độc trong dự phòng tái nhồi máu cơ tim. Dipyridamole không khuyến cáo ở hội chứng động mạch vành mạn.
- Dipyridamole đường uống có thể sử dụng kết hợp với warfarin trong dự phòng huyết khối ở bệnh nhân van tim nhân tạo.
d. Chống chỉ định
- Tiền sử dị ứng hay quá mẫn với bất kỳ thành phần nào của thuốc.
- Đang có tình trạng xuất huyết cấp tính.
- Bệnh lý giảm tiểu cầu.
Xem thêm:
So sánh các thuốc ức chế tiểu cầu chính:
| Thuốc | Aspirin (ASA) | Clopidogrel | Prasugrel | Ticagrelor |
| Chỉ định | – Ngừa tiên phát, thứ phát đột quỵ.
– Nhồi máu cơ tim. – Hội chứng mạch vành cấp. – Bệnh mạch máu ngoại biên. |
– Không dung nạp hoặc thất bại với ASA.
– Bệnh mạch máu ngoại biên. – Kết hợp với ASA cho các chỉ định như ASA. |
Kết hợp với ASA trong hội chứng mạch vành cấp can thiệp qua da. | Kết hợp với ASA trong hội chứng mạch vành cấp. |
| Liều, thời gian sử dụng | – Liều nạp: 160 – 325mg.
– Liều duy trì: 80/ 81mg vô thời hạn. |
– Liều nạp: 300 – 600mg.
– Liều duy trì: 75mg. – Hội chứng mạch vành cấp: 1 năm. – Đặt stent không thuốc: > 30 ngày. – Đặt stent có thuốc: 1 năm. |
– Liều nạp: 60mg.
– Liều duy trì: 10 mg/ngày đến 1 năm. |
– Liều nạp: 180mg.
– Liều duy trì: 90 mg BID đến 1 năm. |
| Uống | Lúc đi ngủ | Bất kỳ (lúc ngủ) | Bất kỳ (lúc ngủ) | Sáng – tối |
| Tác động đỉnh | 1 – 3 giờ | 6 giờ sau liều nạp | 4 giờ sau liều nạp | 2 giờ sau liều nạp |
| Chuyển hóa qua CYP | Không | CYP2C19 | CYP3A4, CYP2B6 | CYP3A4/5 |
| Ngưng trước phẫu thuật | 7 ngày | 5 -7 ngày | 7 ngày | 5 ngày |
Thuốc chống đông máu
Thuốc chống đông máu dạng tiêm
UF Heparin (Unfractionated heparin)
Cơ chế: Tăng hoạt tính của antithrombin III, làm mất hiệu lực của thrombin và các yếu tố đông máu (IX, X, XI, XII đã hoạt hóa) → ngăn chặn quá trình đông máu.
Heparin liên kết với antithrombin (AT) thông qua trình tự pentasaccharide của nó. Điều này gây ra sự thay đổi cấu trúc trong vòng trung tâm phản ứng của AT làm tăng tốc độ tương tác của nó với yếu tố Xa. Để tăng cường ức chế thrombin (T), heparin phải liên kết đồng thời với AT và T.
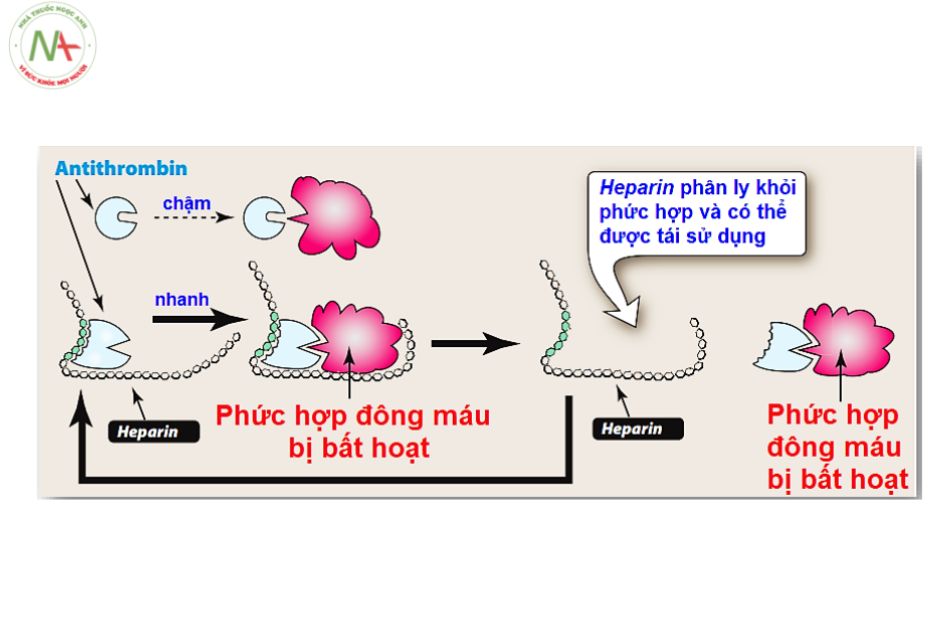
Chỉ định:
- Hội chứng mạch vành cấp.
- Rung nhĩ.
- Huyết khối tĩnh mạch, tắc mạch phổi.
- Chống đông máu: phẫu thuật, lọc máu, lọc thận.
Chống chỉ định:
- Dị ứng.
- Đang bị xuất huyết, rối loạn chảy máu, giảm tiểu cầu mạnh.
- Đã được phẫu thuật gần đây (ngoại trừ LMWH sử dụng để ngừa các biến chứng nghẽn mạch huyết khối).
- Phụ nữ có thai (ngoại trừ LMWH).
Liều dùng:
- SC (tiêm dưới da): 10000 -20000 UI, q8-12h.
- IV (tiêm tĩnh mạch): 5000 – 40000 UI/ngày.
- SC 5000 UI: 2h trước phẫu thuật và 5000 UI sau phẫu thuật 8 -12h.
→ Theo dõi chỉ số aPTT (~ 1,5 – 2,5 lần bình thường).
Tác dụng bất lợi chính: Xuất huyết.
Tác dụng bất lợi khác:
- Giảm tiểu cầu (5%) → xuất huyết mao mạch.
- Loãng xương.
- Tăng K+ huyết.
- Phản ứng quá mẫn.
Heparin trọng lượng phân tử thấp (LMWH):
Gồm có: Bemiparin, Nadroparin, Reviparin, Enoxaparin, Parnaparin, Certoparin, Dalteparin, Tinzaparin.
Cơ chế: Tương tự như heparin nhưng LMWH chỉ tăng cường ức chế yếu tố Xa bởi antithrombin hơn thrombin vì ít nhất một nửa số chuỗi LMWH quá ngắn để làm cầu nối giữa antithrombin với thrombin.
Chỉ định:
- Huyết khối tĩnh mạch.
- Tắc mạch phổi.
- Nhồi máu cơ tim.
- Chống đông khi chạy thận.
Ưu điểm:
- Tiêm dưới da.
- Không cần theo dõi aPTT.
- T1/2 dài gấp 2 -5 lần heparin.
Liều dùng:
- Dalteparin: 120 IU/kg SC q12h.
- Enoxaparin 1 mg/kg SC q12h.
- Tinzaparin 175 IU/kg SC qd.
Pentasaccharide ức chế yếu tố Xa dạng tiêm:
Gồm có Danaparoid, Fondaparinux.
Cơ chế: Đường pentasaccharide chỉ tăng tốc độ ức chế yếu tố Xa bởi AT vì pentasaccharide quá ngắn để làm cầu nối giữa AT với T.
So sánh giữa Danaparoid và Fondaparinux:
| Danaparoid | Fondaparinux | |
| Chỉ định | Dự phòng huyết khối tĩnh mạch, sau khi phẫu thuật thay khớp hông. Điều trị giảm tiểu cầu do heparin. | Điều trị huyết khối tĩnh mạch sâu, nghẽn mạch phổi. |
| Tác dụng bất lợi | Chảy máu, bầm tím, giảm tiểu cầu, tăng Kali huyết, mẫn cảm, đau, kích ứng tại chỗ tiêm. | Chảy máu, bầm tím, giảm tiểu cầu, kích ứng tại chỗ tiêm. |
| Liều dùng | 750 anti-Xa unit/ BID SC (tiêm dưới da). | < 50kg: 5mg/24h SC 50 – 100kg: 7,5mg/24h SC > 100kg: 10mg SC |
Thuốc ức chế yếu tố IIa (thrombin) dạng tiêm:
Gồm có Lepirudin, Bivalirudin, Argatroban, Danaparoid, Drotrecogin alpha.
Lepirudin:
- Sinh kháng thể kháng hirudin và gây tăng aPTT.
- Phòng ngừa huyết khối – nghẽn mạch do giảm tiểu cầu.
- Không có thuốc giải độc cho lepirudin.
Bivalirudin:
- Đau thắt ngực không ổn định sau đặt stent mạch vành.
Argatroban:
- Thay thế lepirudin trong dự phòng/ trị liệu huyết khối tắc mạch, đặt stent mạch vành
Danaparoid:
- Glycosaminoglycan từ ruột heo, không còn sử dụng ở Mĩ.
Drotrecogin alpha:
- Chế phẩm tái tổ hợp từ protein C ở người.
- Kiểm soát nhiễm trùng máu nặng.
Thuốc chống đông máu đường uống
Thuốc đối kháng vitamin K: Warfarin, acenocoumarol, phenprocoumon, fluindione, anisindione.
Warfarin
Cách dùng:
| Chỉ định | INR mục tiêu | Thời gian dùng | Thuốc phối hợp |
| Rung nhĩ | 2,5 (2,0 – 3,0) | Dài hạn | Aspirin 325mg |
| Đột quỵ do cục máu đông ở tim | 2,5 (2,0 – 3,0) | Dài hạn | Thuốc ức chế kết tập tiểu cầu |
| Suy thất trái | 2,5 (2,0 – 3,0) | 3 tháng – dài hạn | Thuốc ức chế kết tập tiểu cầu |
| Nhồi máu cơ tim | 2,5 (2,0 – 3,0) | 3 tháng | |
| Huyết khối tĩnh mạch sâu | 2,5 (2,0 – 3,0) | 6 tuần – dài hạn | |
| Bệnh van tim | 2,5 (2,0 – 3,0) | Dài hạn | |
| Thay van tim | 2,5 (2,0 – 3,0) | 3 tháng – dài hạn | Aspirin |
Phenprocoumon và Acenocoumarol
- Không có ở Mỹ, chỉ có ở châu Âu.
- Phenprocoumon: T1/2 > warfarin khoảng 5 ngày, thời gian tác động từ 7 – 14 ngày, liều duy trì: 0,75- 6,0 mg/ngày.
- Acenocoumarol: T1/2 từ 10 – 24h, TGTĐ ~ 2 ngày, liều ban đầu: 2 – 4 mg/24h, liều duy trì: 1 – 8mg/24h.
Dẫn chất indandione
- Anisindione: Tương tự warfarin nhưng tần suất xảy ra tác dụng phụ cao hơn.
- Phenindione: Phản ứng quá mẫn → chết → không còn được sử dụng.
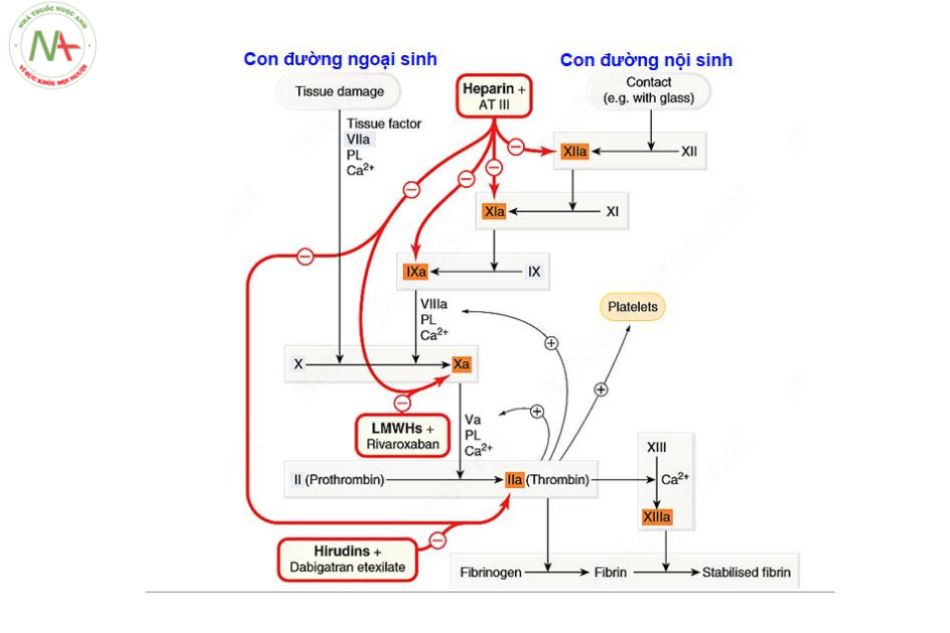
Thuốc chống đông trực tiếp dạng uống mới (Direct Oral Anticoagulants – DOAs)
Cơ chế:
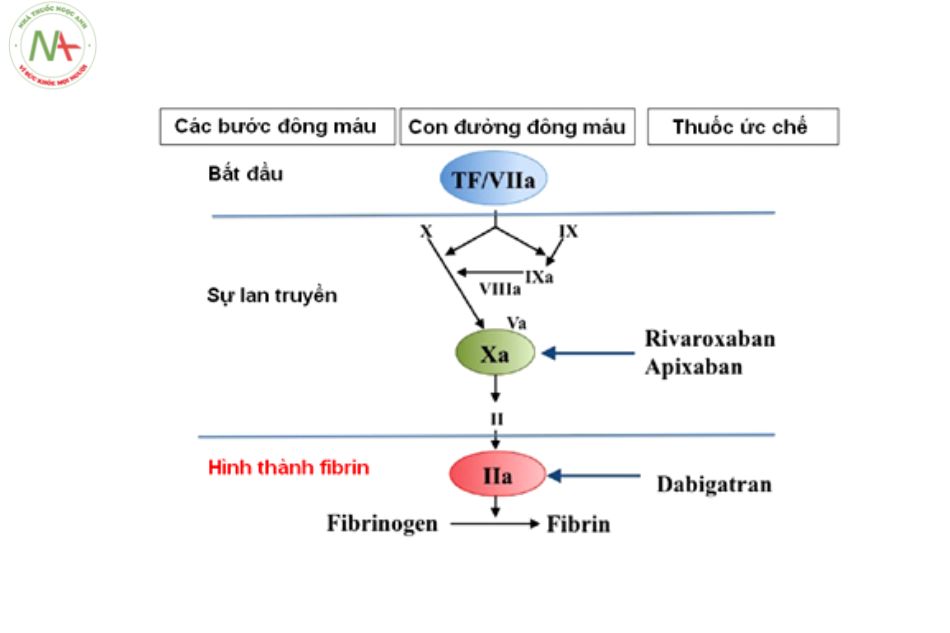
Phân loại:
- Ức chế yếu tố Xa: Betrixaban, Rivaroxaban, Apixaban, Edoxaban.
- Ức chế yếu tố IIa: Dabigatran.
Chỉ định:
- Ngừa huyết khối.
- Huyết khối tĩnh mạch sâu.
- Tắc mạch phổi.
- Dự phòng huyết khối sau PT khớp gối và hông (chỉ apixaban).
So sánh giữa thuốc đối kháng vitamin K và thuốc chống đông trực tiếp dạng uống mới:
| Thuốc đối kháng vitamin K | Thuốc chống đông trực tiếp dạng uống mới |
| Hiệu quả chống đông đến chậm (sau 2-3 ngày) | Hiệu quả chống đông nhanh |
| Phải theo dõi INR | Không cần theo dõi INR |
| T1/2 dài | T1/2 ngắn |
| Nhiều tương tác | Ít tương tác |
| Rẻ tiền | Đắt tiền |
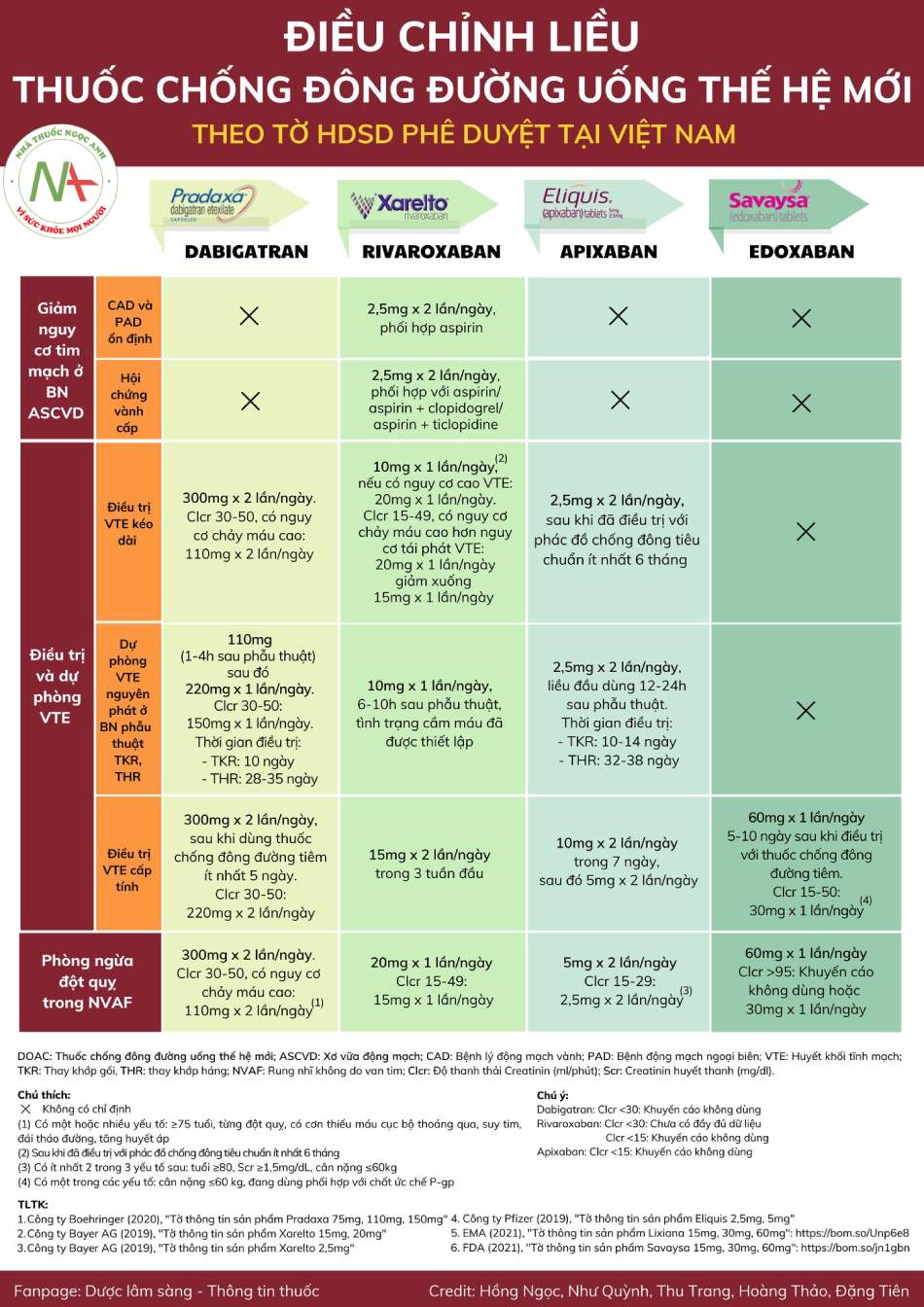
Điều chỉnh liều thuốc chống đông đường uống thế hệ mới
| DABIGATRAN | RIVAROXABAN | APIXABAN |
EDOXABAN |
||
| Giảm nguy cơ tim mạch ở BN ASCVD |
CAD và PAD ổn định | x | 2,5mg X 2 lần/ngày, phối hợp aspirin |
x | x |
| Hội chứng vành cấp | x | 2,5mg X 2 lần/ngày, phối hợp với aspirin/aspirin + clopidogrel/aspirin + ticlopidine | x | x | |
| Điều trị và dự phòng VTE | Điều trị VTE kéo dài | 300mg X 2 lần/ngày.
Clcr 30-50, có nguy cơ chảy máu cao: 110mg X 2 lần/ngày |
10mg X 1 lan/ngay, nếu có nguy cơ cao VTE: 20mg X 1 lần/ngày. Clcr 15-49, có nguy cơ chảy máu cao hơn nguy cơ tái phát VTE: 20mg X 1 lần/ngày giảm xuống 15mg X 1 lần/ngày |
2,5mg X 2 lần/ngày, sau khi đã điều trị với phác đồ chống đông tiêu chuẩn ít nhất 6 tháng |
x |
| Dự phòng VTE nguyên phát ở BN phẫu thuật TKR, THR | 110mg (1-4h sau phẫu thuật) sau đó 220mg X 1 lần/ngày.Clcr 30-50: 150mg X 1 lần/ngày.Thời gian điều trị:
|
10mg X 1 lần/ngày, 6-10h sau phẫu thuật, tình trạng cầm máu đã được thiết lập. | 2,5mg X 2 lần/ngày, liều đầu dùng 12-24h sau phẫu thuật.Thời gian điều trị: – TKR: 10-14 ngày – THR: 32-38 ngày |
||
| Điều trị VTE cấp tính | 300mg X 2 lần/ngày, sau khi dùng thuốc chống đông đường tiêm ít nhất 5 ngày.Clcr 30-50: 220mg X 2 lần/ngày |
15mg X 2 lần/ngày trong 3 tuần đầu |
10mg X 2 lần/ngày trong 7 ngày, sau đó 5mg X 2 lần/ngày | 60mg X 1 lần/ngày, 5-10 ngày sau khi điều trị với thuốc chống đông đường tiêm. Clcr 15-50: 30mg X 1 lần/ngày. |
|
| Phòng ngừa đột quỵ trong NVAF |
300mg X 2 lần/ngày. Clcr 30-50, có nguy cơ chảy máu cao: 110mg X 2 lần/ngày |
20mg X 1 lần/ngày
Clcr 15-49: 15mg X 1 lần/ngàỵ |
5mg X 2 lần/ngày
Clcr 15-29: 2,5mg X 2 lần/ngòỳ |
60mg X 1 lần/ngày
Clcr >95: Khuyến cáo không dùng hoặc 30mg X 1 lần/ngày |
|
DOAC: Thuốc chống đông đưòng uống thế hệ mới; ASCVD: Xơ vữa động mạch; CAD: Bệnh lý động mạch vành; PAD: Bệnh động mạch ngoại biên; VTE: Huyết khối tĩnh mạch; TKR: Thay khởp gối. THR: thay khớp háng; NVAF: Rung nhĩ không do van tim; Clcr: Độ thanh thài Creatinin (ml/phút); Scr: Creatinin huyết thanh (mg/dl).
Chú thích:
X Không có chỉ định
- Có một hoặc nhiều yếu tố: >75 tuồi, từng đột quỵ, có cơn thiếu máu cục bộ thoáng qua, suy tim, đái tháo đường, tăng huyết áp
- Sau khi đã điều trị vói phác đố chống đông tiêu chuẩn ít nhất 6 tháng
- Có ít nhất 2 trong 3 yếu tố sau: tuổi >80, Scr >l,5mg/dL, cân nặng <60kg
- Có một trong các yếu tố: cân nặng <60 kg, đang dùng phối hợp vổi chất ức chế P-gp.
Chú ý:
- Dabigatran: Clcr <30: Khuyến cáo không dùng
- Rivaroxaban:
- Clcr <30: Chưa có đầy đủ dữ liệu
- Clcr <15: Khuyến cáo không dùng
- Apixaban: Clcr <15: Khuyến cáo không dùng
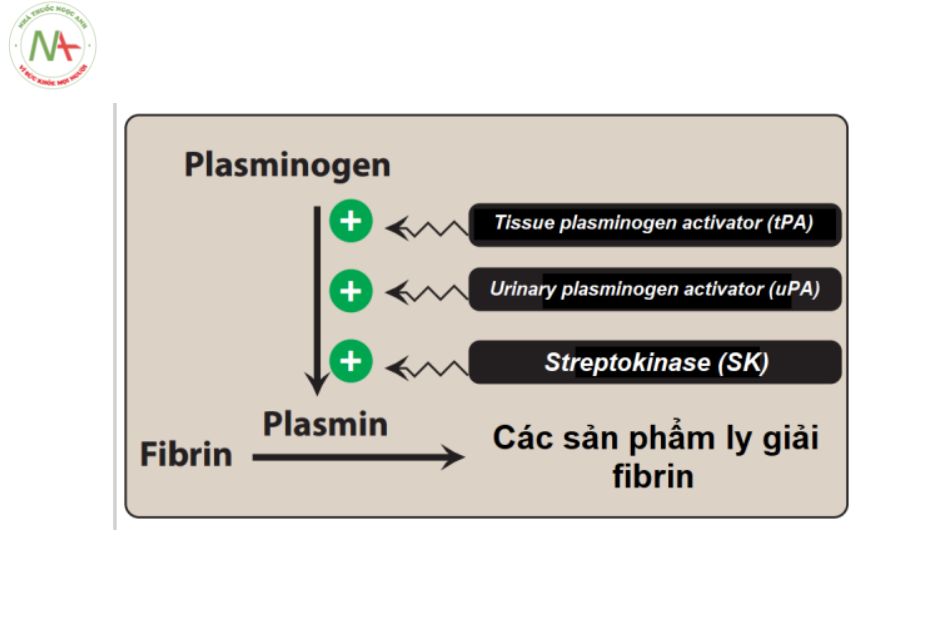
Thuốc chống huyết khối (Thuốc ly giải fibrin)
Phân loại:
- Tissue plasminogen activator (tPA): Alteplase, Tenecteplase, Retaplase.
- Urinary plasminogen activator (uPA): Urokinase.
- Streptokinase (SK): Streptokinase tự nhiên, Anistreplase.
Cơ chế: Thuốc làm tan huyết trực tiếp/ gián tiếp thông qua tăng hoạt hóa chuyển plasminogen thành plasmin. Plasmin là một enzym phân giải protein có khả năng phá vỡ các liên kết chéo giữa các phân tử fibrin, dẫn đến làm tan cục máu đông.
Nhược điểm: Không có tính chọn lọc, gây xuất huyết.
Tissue plasminogen activator (tPA)
Sử dụng trong nhồi máu cơ tim cấp, đột quỵ huyết khối mạch máu não và thuyên tắc phổi. Đối với nhồi máu cơ tim cấp, các chất hoạt hóa plasminogen mô thường được ưu tiên hơn so với streptokinase.
Alteplase: Là một dạng tPA tái tổ hợp của người. Nó có thời gian bán hủy ngắn (~5 phút) do đó thường được dùng dưới dạng thuốc tiêm tĩnh mạch sau đó truyền dịch.
Retaplase: Là một dẫn xuất nhỏ hơn, được biến đổi gen của tPA tái tổ hợp đã tăng hiệu lực và hoạt động nhanh hơn rtPA. Thường được sử dụng dưới dạng tiêm bolus IV cho nhồi máu cơ tim cấp tính và thuyên tắc phổi.
Tenecteplase: Có thời gian bán thải dài hơn và ái lực liên kết với fibrin lớn hơn rtPA. Do thời gian bán hủy dài hơn, nó có thể được sử dụng bằng tiêm tĩnh mạch và chỉ được chấp thuận để sử dụng trong nhồi máu cơ tim cấp tính.
Urinary plasminogen activator (uPA)
Urokinase: Đôi khi được gọi là chất hoạt hóa plasminogen loại tiết niệu (uPA) vì nó được hình thành do thận và được tìm thấy trong nước tiểu. Việc sử dụng trên lâm sàng bị hạn chế vì thuốc tạo ra sự tiêu sợi huyết đáng kể giống như SK. Tuy nhiên, urokinase được sử dụng cho thuyên tắc phổi. Ngoài ra, mặc dù không có tính kháng nguyên nhưng thuốc lại có giá thành cao.
Streptokinase
Sử dụng trong nhồi máu cơ tim cấp tính, huyết khối động mạch và tĩnh mạch, và thuyên tắc phổi. Đồng thời, thuốc có tính kháng nguyên vì có nguồn gốc từ vi khuẩn streptococci.
Streptokinase tự nhiên (SK): Được phân lập và tinh chế từ liên cầu khuẩn nên thiếu tính đặc hiệu với fibrin. Do đó, ít được ưa chuộng hơn các hợp chất tPA vì gây tiêu sợi huyết nhiều hơn.
Anistreplase: Là một phức hợp của SK và plasminogen nên có tính đặc hiệu với fibrin hơn và có hoạt tính lâu hơn SK tự nhiên. Tuy nhiên nó cũng gây ra sự tiêu sợi huyết đáng kể.
Nghiên cứu NOAH-AFNET 6 về sử dụng kháng đông đường uống ở bệnh nhân có cơn nhĩ nhanh
Mục tiêu:
Là nghiên cứu đầu tiên đánh giá độ hiệu quả và an toàn của kháng đông đường uống ở bệnh nhân có cơn nhĩ nhanh (AHRE) nhưng ECG không ghi nhận được rung nhĩ
Thiết kế:
- Được thực hiện tại 206 trung tâm ở 18 quốc gia Châu Âu
- BN trên 65 tuổi có cơn AHRE kéo dài trên 6 phút được ghi nhận bởi thiết bị cấy ghép
- Có trên 1 yếu tố nguy cơ đột quỵ: suy tim, tăng huyết áp, đái tháo đường, tiền sử đột quỵ hoặc TIA, bệnh mạch máu và trên 75 tuổi.
- 2536 BN được chia ngẫu nhiên làm 2 nhóm, sử dụng edoxaban hoặc không dùng kháng đông (dùng giả dược không có hoạt tính hoặc dùng aspirin 100mg/ngày ở nhóm BN có chỉ định dùng kháng kết tập tiểu cầu)
Tiêu chí chính:
Tử vong do đột quỵ, thuyên tắc hệ thống hoặc do tim mạch
Tiêu chí an toàn:
Tử vong do chảy máu lớn và do mọi nguyên nhân
Kết luận:
Kháng đông gây chảy máu mà không giúp dự phòng đột quỵ ở bệnh n hân mắc AHRE nhưng không được ghi nhận rung nhĩ trên ECG
Ứng dụng trên lâm sàng:
Kết quả này gợi ý rõ rằng cần ghi nhận được rung nhĩ trên ECG trước khi bắt đầu sử dụng chống đông
Tài liệu tham khảo
- Bertram G. Katzung. Basic & Clinical Pharmacology, Fourteenth Edition 2018, by McGraw-Hill Education.
- Lionel H. Opie, Bernard J. Gersh. Drugs for the Heart, 8th Ed 2013, by Elsevier Inc
- Kanu Chatterjee, Eric J Topol. Cardiac Drugs, Second Edition 2015, by Jaypee Brothers Medical Publishers
- Foster CJ, Prosser DM, Agans JM, et al. Molecular identification and characterization of the platelet ADP receptor targeted by thienopyridine antithrombotic drugs. J Clin Invest 2001; 107:1591.
- Antithrombotic Trialists’ Collaboration. Collaborative meta-analysis of randomised trials of antiplatelet therapy for prevention of death, myocardial infarction, and stroke in high risk patients. BMJ 2002; 324:71.
- Xian Y, Wang TY, McCoy LA, et al. Association of Discharge Aspirin Dose With Outcomes After Acute Myocardial Infarction: Insights From the Treatment with ADP Receptor Inhibitors: Longitudinal Assessment of Treatment Patterns and Events after Acute Coronary Syndrome (TRANSLATE-ACS) Study. Circulation 2015; 132:174.
- Gurbel PA, Bliden KP, Butler K, et al. Randomized double-blind assessment of the ONSET and OFFSET of the antiplatelet effects of ticagrelor versus clopidogrel in patients with stable coronary artery disease: the ONSET/OFFSET study. Circulation 2009; 120:2577.
- Levine GN, Bates ER, Bittl JA, et al. 2016 ACC/AHA Guideline Focused Update on Duration of Dual Antiplatelet Therapy in Patients With Coronary Artery Disease: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. J Am Coll Cardiol 2016; 68:1082.
- Lee M, Saver JL, Hong KS, et al. Risk-benefit profile of long-term dual- versus single-antiplatelet therapy among patients with ischemic stroke: a systematic review and meta-analysis. Ann Intern Med 2013; 159:463.
- Diener HC, Bogousslavsky J, Brass LM, et al. Aspirin and clopidogrel compared with clopidogrel alone after recent ischaemic stroke or transient ischaemic attack in high-risk patients (MATCH): randomised, double-blind, placebo-controlled trial. Lancet 2004; 364:331.
- De Luca G, Suryapranata H, Stone GW, et al. Abciximab as adjunctive therapy to reperfusion in acute ST-segment elevation myocardial infarction: a meta-analysis of randomized trials. JAMA 2005; 293:1759.
- Bolognese L, Falsini G, Liistro F, et al. Randomized comparison of upstream tirofiban versus downstream high bolus dose tirofiban or abciximab on tissue-level perfusion and troponin release in high-risk acute coronary syndromes treated with percutaneous coronary interventions: the EVEREST trial. J Am Coll Cardiol 2006; 47:522.
- Steg PG, James S, Harrington RA, et al. Ticagrelor versus clopidogrel in patients with ST-elevation acute coronary syndromes intended for reperfusion with primary percutaneous coronary intervention: A Platelet Inhibition and Patient Outcomes (PLATO) trial subgroup analysis. Circulation 2010; 122:2131.
- Gurm HS, Smith DE, Collins JS, et al. The relative safety and efficacy of abciximab and eptifibatide in patients undergoing primary percutaneous coronary intervention: insights from a large regional registry of contemporary percutaneous coronary intervention. J Am Coll Cardiol 2008; 51:529.
- Valgimigli M, Tebaldi M, Campo G, et al. Prasugrel versus tirofiban bolus with or without short post-bolus infusion with or without concomitant prasugrel administration in patients with myocardial infarction undergoing coronary stenting: the FABOLUS PRO (Facilitation through Aggrastat By drOpping or shortening Infusion Line in patients with ST-segment elevation myocardial infarction compared to or on top of PRasugrel given at loading dOse) trial. JACC Cardiovasc Interv 2012; 5:268.
Xuất xứ: Malaysia
Xuất xứ: Việt Nam
Xuất xứ: Ba Lan
Xuất xứ: Việt Nam
Xuất xứ: Việt Nam
Xuất xứ: Việt Nam
Xuất xứ: Việt Nam
Xuất xứ: Đức
Xuất xứ: Đức
Xuất xứ: Hungary
Xuất xứ: Việt Nam
Xuất xứ: Ấn Độ
Xuất xứ: Ấn Độ
Xuất xứ: Việt Nam
Xuất xứ: Nhật Bản
Xuất xứ: Việt Nam
Xuất xứ: Việt Nam
Xuất xứ: Việt Nam
Xuất xứ: Đức
Xuất xứ: Nhật Bản
Xuất xứ: Ấn Độ
Xuất xứ: Ấn Độ
Xuất xứ: Mỹ
Xuất xứ: Việt Nam