Bệnh cơ xương khớp
ĐÁNH GIÁ KẾT QUẢ NỘI SOI ĐIỀU TRỊ TRẬT KHỚP CHÈ ĐÙI Ở TRẺ EM
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết ĐÁNH GIÁ KẾT QUẢ NỘI SOI ĐIỀU TRỊ TRẬT KHỚP CHÈ ĐÙI Ở TRẺ EM – tải file PDF Tại Đây.
Võ Quang Đình Nam, Nguyễn Hoàng Trung
Bệnh viện Chấn Thương Chỉnh Hình
ĐẶT VẤN ĐỀ
Trật khớp chè đùi (TKCĐ) khá phổ biến ở trẻ em với tần suất 43/100.000 [1]. Trong 1 nghiên cứu gần đây, Abbassi và cộng sự [2] đã cho thấy 31% thiếu niên chấn thương gối được chẩn đoán TKCĐ. TKCĐ là nguyên nhân thường gặp hơn ở trẻ 10- 14 tuổi tràn dịch khớp gối so với đứt dây chằng chéo trước thường ở lứa tuổi 15-18 tuổi. TKCĐ có thể là một biến cố riêng lẻ (trật khớp cấp, lần đầu) hoặc điều kiện mạn tính. Hai nghiên cứu gần đây ở trẻ em với trật khớp chè đùi cấp lần đầu đã cho thấy tỉ lệ tái phát 30 – 38% với điều trị bảo tồn [1], [3];
Nhiều phương pháp phẫu thuật được mô tả trong điều trị TKCĐ tái hồi. Chọn lựa phương pháp phẫu thuật tùy theo từng bệnh nhân và giải phẫu bệnh lý liên gây trật khớp tái diễn; thường phải kết hợp các phương pháp. Ở lứa tuổi thiếu niên, các phương pháp gồm chỉnh cơ chế duỗi ở gần, ở xa, giải phóng bên ngoài, tái tạo dây chằng chè đùi trong (DCCĐT), hàn sụn tiếp hợp tạm thời, và kết hợp các phương pháp này [4]. Đục xương chỉnh trục đầu gần xương chày hoặc đầu xa xương đùi dành cho trẻ ngưng tăng trưởng. [5]
Phần lớn các trường hợp, tái tạo DCCĐT được lựa chọn hơn là khâu nếp cánh trong vì hệ thống mô liên kết bên trong bị tổn thương mạn tính thường không đủ chắc để chống di lệch bánh chè ra ngoài. D’Ambrosi và cộng sự [6] năm 2021 đã tống kết y văn về biến chứng và tái phát sau tái tạo DCCĐT ở trẻ em đã cho thấy tỉ lệ tái phát ở 18/352 khớp gối (5,1%), không có biến chứng trầm trọng, nhưng cần có chứng cứ mức cao để đánh giá tốt hơn kết quả lâu dài. Tái tạo DCCĐT đơn lẻ có thể không đủ để ngăn cản trật tái hồi nếu có các yếu tố nguy cơ khác như xương bánh chè lên cao, nghiêng xương bánh chè, góc Q lớn, khoảng cách lồi củ chày- rãnh lồi cầu (TT-TG) trên 20mm, hoặc loạn sản lồi cầu đùi. [7]
Nội soi giúp thám sát các tổn thương xương sụn kèm theo, giải phóng cánh ngoài và khâu nếp cánh trong. Năm 2007, Ali và cộng sự [8] thực hiện nội soi cắt cánh ngoài và khâu nếp cánh trong ở 35 bệnh nhân với 36 khớp gối, theo dõi trung bình 51 tháng; theo thang điểm Lysholm, tốt và rất tốt 78%, trung bình 11%, và xấu 11%; tác giả cho rằng nội soi ít di chứng và phục hồi nhanh hơn. Năm 2011, Xu và cộng sự [9] báo cáo 15 bệnh nhân được cắt cánh ngoài, khâu nếp cánh trong qua nội soi theo dõi 1-2 năm cho thấy không trường hợp nào tái phát. Nha và cộng sự [10] năm 2021 đã báo cáo thang điểm Kujala cải thiện đáng kể sau cắt cánh ngoài khâu cánh trong qua nội soi ở 25 bệnh nhân 18,3 ± 4,8 tuổi bị TKCĐ tái hồi với thời gian theo dõi 3,8-12,2 năm. Do đó, nghiên cứu này được thực hiện với mục tiêu: Đánh giá các chỉ định của nội soi trong điều trị mất vững khớp chè đùi.
ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Đối tượng nghiên cứu
Từ 2013 đến 2021, 160 bệnh nhân TKCĐ được phẫu thuật. Trong số này, 40 bệnh nhân được nội soi theo các chỉ định sau: trật lần đầu kèm mảnh gãy xương sụn, bán trật hoặc trật tái hồi, và trật thường xuyên. Tiêu chuẩn chọn bệnh: chưa phẫu thuật lần nào, theo dõi tối thiểu 2 năm, không có bất thường về trục xương đùi và chày; loại trừ những trường hợp cộng hưởng từ (CHT) không có sẵn hoặc thiếu các chỉ số đánh giá. Cuối cùng, 33 bn (35 khớp gối) từ 7-16 tuổi theo dõi từ 2-10 năm (trung bình 5,5 năm).
Phương pháp nghiên cứu
- Thiết kế nghiên cứu: Hồi cứu mô tả loạt ca.
- Cỡ mẫu: Tối thiểu 30 khớp gối.
- Phương pháp chọn mẫu: Thuận tiện.
- Nội dung nghiên cứu: Các biến số lâm sàng bao gồm lỏng lẻo khớp, dấu J, nghiệm pháp e sợ, co rút cánh ngoài, mức độ mất vững (2/4, 3/4). Các biến số CHT bao gồm vị trí tổn thương DCCĐT (không, bánh chè, xương đùi, phối hợp), loạn sản rãnh lồi cầu (bình thường, nhẹ >145 độ, nặng > 180 độ), vị trí bánh chè (bình thường, nghiêng, bán trật), chỉ số C-D (< 1,2, >1,2), khoảng cách TT-TG ((< 1,2cm, 1,2-2,0cm, >2,0cm).
Chỉ định phương pháp điều trị dưới nội soi theo lưu đồ; các phương pháp bao gồm nội soi khâu cánh trong (Hình 1) ± cắt cánh ngoài (Hình 2), tái tạo DCCĐT ± cắt cánh ngoài. Khâu cánh trong gồm 3-4 mối, dùng chỉ PDS 0 hoặc Hifi 2.0. Tái tạo DCCĐT dùng gân tứ đầu (< 10 tuổi) hoặc bán gân qua đường hầm bánh chè (>10 tuổi)(Hình 3). Kéo dài gân tứ đầu, chuyển gân bánh chè, hoặc cả 2 khi có chỉ định.
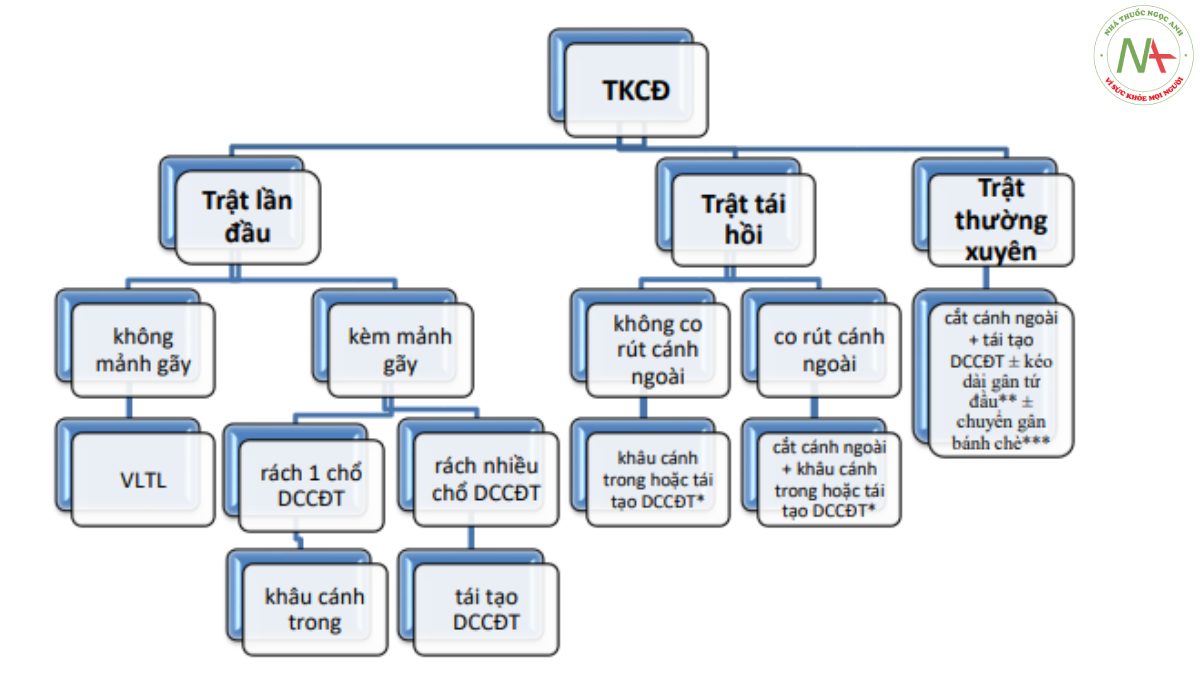
* Tái tạo DCCĐT nếu trẻ trưởng thành hoặc loạn sản nặng rãnh lồi cầu
** Kéo dài gân tứ đầu nếu chỉ số C-D > 1,2 hoặc hạn chế gập sau tái tạo DCCĐT
*** Chuyển gân bánh chè nếu TT-TG ≥ 20mm, hoặc bán trật khi gập sau tái tạo DCCĐT
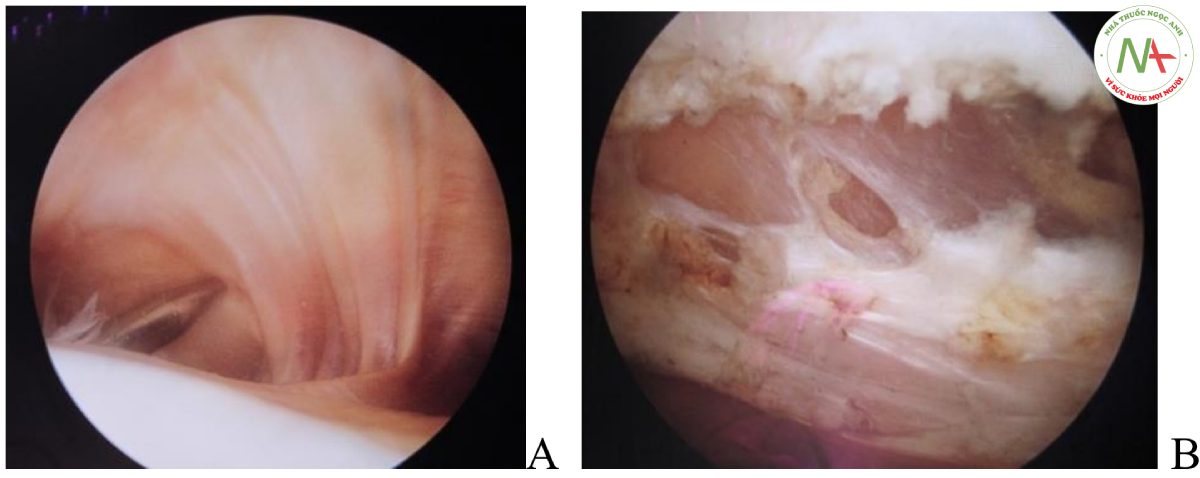
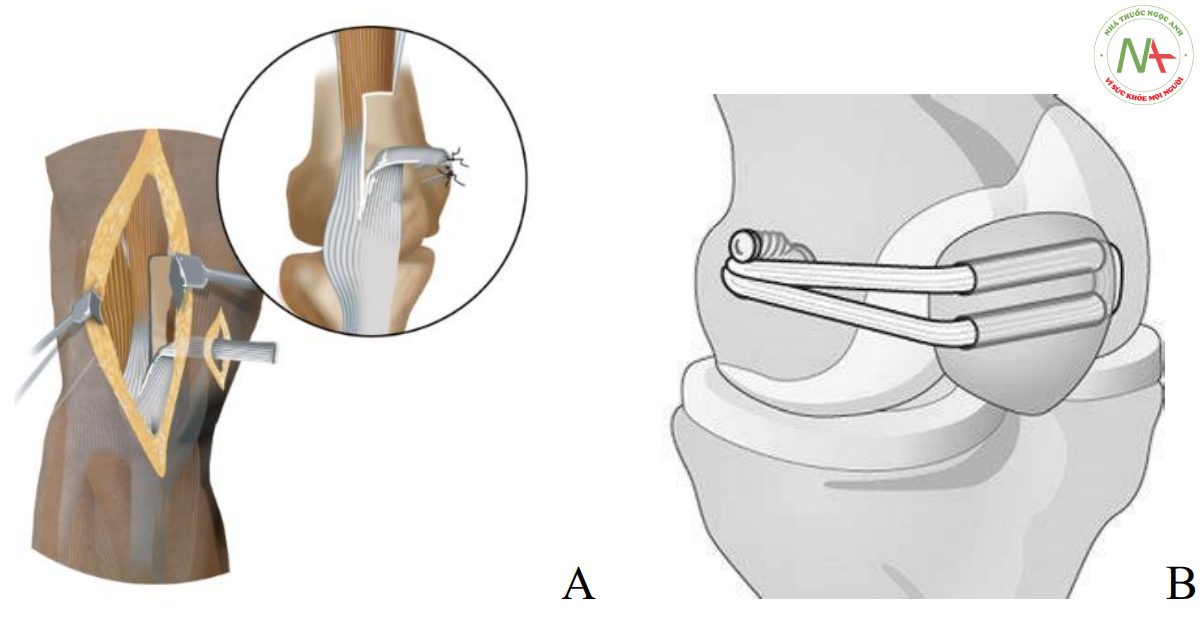
Theo dõi đánh giá tái phát, biến chứng (cứng gối, nắn chỉnh quá mức) và kết quả chức năng sau cùng theo thang điểm Kujala.[11]
– Phương pháp thu thập và xử lý số liệu: Dữ liệu được thu thập và phân tích dựa vào phần mềm STATA phiên bản 19 (StataCorp LLC; College Station, TX). Phép kiểm định Chi bình phương, Phép kiểm định chính xác của Fisher được sử dụng để đánh giá sự khác biệt giữa các nhóm; ý nghĩa thống kê được xác định là p <0,05.
==>> Xem thêm: KỸ THUẬT CHỌN ĐIỂM XOAY CHO VẠT DA TRÊN MẮT CÁ NGOÀI NGUỒN NUÔI NGƯỢC DÒNG
KẾT QUẢ NGHIÊN CỨU
Nữ vượt trội hơn Nam: Nữ 27/35 (74,2%), Nam 8/35 (25,8%).
Các dấu hiệu lâm sàng được thể hiện trong Bảng 1, và các bất thường trên CHT được thể hiện trong Bảng 2.
Bảng 1. Các dấu hiệu lâm sàng
| Số khớp gối (%) | |
| Lỏng lẻo khớp | 8/35 (22,9%) |
| Dấu e sợ | 14/35 (40,0%) |
| Co rút cánh ngoài | 22/35 (62,9%) |
| Mức độ mất vững | |
| 2/4 | 16/35 (45,7%) |
| 3/4 | 19/35 (54,3%) |
Bảng 2. Các bất thường trên cộng hưởng từ
| Số khớp gối (%) | |
| Vị trí tổn thương DCCĐT Không Bánh chè Xương đùi
Phối hợp |
18/35 (51,4%)
7/35 (20,0%) 4/35 (11,4%) 6/35 (17,2%) |
| Loạn sản rãnh lồi cầu
Nhẹ Nặng |
23/35 (65,7%)
12/35 (34,3%) |
| Vị trí bánh chè
Bình thường Nghiêng Bán trật |
8/35 (22,9%)
8/35 (22,9%) 19/35 (54,2%) |
| Chỉ số C-D
<1,2 > 1,2 |
25/35 (71,4%)
10/35 (28,6%) |
| Khoảng cách LCC-RLC
< 1,2 1,2-2,0 >2,0 |
23/35 (65,7%)
10/35 (28,6%) 2/35 (5,7%) |
Nhận xét: Trong số 35 khớp gối, trật lần đầu 2 (5,7%), trật tái hồi 30 (85,7%), và trật thường xuyên 3 (8,6%); Cắt cánh ngoài 27/35 (77,1%), khâu cánh trong 23/35 (65,7%), tái tạo dây chằng chè đùi trong 12/35 (34,3%), kéo dài gân tứ đầu ở 1 khớp gối trật thường xuyên.
Biến chứng đáng kể là 1 trường hợp cứng khớp gối sau nội soi cắt cánh ngoài + khâu nếp cánh trong. Tái phát ở 4/35 (11,4%) khớp gối; không liên quan đến khâu cánh trong hoặc tái tạo dây chằng chè đùi trong (p = 0,07). (Bảng 3).
Bảng 3. Tương quan giữa phương pháp phẫu thuật và tái phát
| Khâu cánh trong | Tái tạo DCCĐT | p | |
| Tái phát | 3/23 (13,0%) | 1/12 (8,3%) | 0,07 |
Phép kiểm định Chi bình phương.
Nhận xét: Trong 23 khớp gối nội soi khâu cánh trong, tái phát ở 2/3 ca khâu 2 mối, 1/15 ca khâu 3 mối, và 0/5 ca khâu 4 mối (p = 0,045) (Bảng 4).
Bảng 4. Tương quan giữa số mối khâu và tái phát trong nhóm khâu cánh trong
| 2 mối khâu | 3 mối khâu | 4 mối khâu | p | |
| Tái phát | 2/3 (66,7%) | 1/15 (6,7%) | 0/5 (0%) | 0,045 |
Phép kiểm định chính xác của Fisher.
Nhận xét: Đánh giá kết quả chức năng lần cuối theo thang điểm Kujala: 88-100 (trung bình 95,5).
BÀN LUẬN
Phần lớn các trường hợp là TKCĐ tái hồi 30/35 (85,7%) nên cần phải đánh giá co rút cánh ngoài hay không để có chỉ định cắt cánh ngoài qua nội soi như lượt đồ chỉ định nội soi. Bên cạnh đánh giá co rút cánh ngoài bằng dấu hiệu nghiêng hoặc bán trật xương bánh chè 27/35 (77,1%) trên CHT thì dấu hiệu co rút cánh ngoài lâm sàng cũng rất quan trọng 22/35 (62,9%). Bên cạnh đó, ngoài yếu tố trưởng thành thì mức độ loạn sản rãnh lồi cầu sẽ quyết định chọn lựa khâu nếp cánh ngoài hoặc tái tạo DCCĐT; loạn sản nặng chiếm 12/35 (34,3%) khớp gối và tái tạo DCCĐT ở 12/35 (34,3%) là khá tương đồng. Chúng tôi đánh giá loạn sản rảnh lồi cầu qua CHT; Lippacher và cộng sự [12] năm 2012 đã so sánh CHT và x-quang để đánh giá loạn sản rãnh lồi cầu, và tác giả kết luận x-quang nghiêng không đánh giá hết mức độ trầm trọng của loạn sản như CHT.
Chúng tôi cũng dựa vào CHT để đánh giá vị trí tổn thương của DCCĐT nhưng có đến 18/35 (51,4%) khớp gối không phát hiện được vị trí tổn thương do phần lớn các trường hợp là TKCĐ tái hồi hoặc thường xuyên (94,3%). Năm 2018, VQD Nam và cộng sự [13] tổng kết y văn về tổn thương DCCĐT trên CHT đã cho thấy vị trí và kiểu tổn thương DCCĐT không hằng định trên CHT và nhiều nghiên cứu ghi nhận phần lớn là tổn thương chỉ tại chổ bám xương bánh chè ở trẻ em; hơn nữa, vẫn còn thiếu những nghiên cứu dựa vào CHT đối với tổn thương DCCĐT khi bị mất vững tái hồi.
Có rất nhiều báo cáo về tái tạo DCCĐT với nhiều kỹ thuật khác nhau và nhiều mảnh ghép khác nhau, nhưng không có đề tài so sánh cùng 1 nhóm phẫu thuật viên giữa tái tạo DCCĐT và khâu nếp cánh trong qua nội soi như chúng tôi ở trẻ em. Bảng 3 cho thấy tỉ lệ tái phát của 2 nhóm khác nhau không ý nghĩa lần lượt là 8,3% và 13,0% và khá thấp. Năm 2016, Song và cộng sự [14] đã so sánh giữa phẫu thuật nội soi khâu nếp cánh trong và tái tạo DCCĐT không có bất thường về xương qua 13 bài báo với 417 bệnh nhận theo dõi tối thiểu 2 năm cho thấy kết quả khả quan, tái phát < 10% dù kỹ thuật nào, loại mãnh ghép nào, theo dõi dài hay ngắn.
Phương pháp nội soi khâu nếp cánh trong dù ít nghiên cứu nhưng cho kết quả đáng khích lệ, đặc biệt kết quả theo dõi dài. Ali và cộng sự [8] thực hiện nội soi cắt cánh ngoài và khâu nếp cánh trong ở 35 bệnh nhân với 36 khớp gối, theo dõi trung bình 51 tháng; tác giả cho thấy ít di chứng và phục hồi nhanh hơn. Nha và cộng sự [10] năm 2021 đã báo cáo kết quả cắt cánh ngoài khâu cánh trong qua nội soi ở 25 bệnh nhân 18,3 ± 4,8 tuổi bị TKCĐ tái hồi với thời gian theo dõi 3,8-12,2 năm; chỉ 1 trường hợp tái phát và 2 trường hợp có dấu hiệu thoái hóa khớp chè đùi. Tuy nhiên, các nghiên cứu này đều ở người trưởng thành. Ngược lại, Schorn và cộng sự năm 2017 [15] đã báo cáo kết quả cắt cánh ngoài khâu cánh trong qua nội soi ở 43 khớp gối của 38 bệnh nhân 9-44 tuổi, theo dõi 4,7-14,7 năm; phàn nàn di chứng ở 34 khớp gối (79%), tái phát 16% sau 1 năm và 52% sau 5 năm; tác giả cho rằng kỹ thuật này không đủ để điều trị cho mất vững mạn tính khi theo dõi lâu dài. Tỉ lệ tái phát này là khá cao so với chúng tôi (13,0%) dù thời gian theo dõi của chúng tôi ngắn hơn (2-10 năm). Hơn nữa, bảng 4 đã cho thấy tương quan giữa số mối khâu và tái phát (p=0,045); chúng tôi nhận thấy đừng bao giờ khâu 2 mối và tốt nhất là khâu 4 mối. Xu [9] cho thấy không trường hợp nào tái phát với 3-4 mối khâu ở 15 bệnh nhân mặc dù chỉ theo dõi 1-2 năm.
Ca tái phát trong nhóm tái tạo DCCĐT là trật thường xuyên mà theo lượt đồ chỉ định nội soi của chúng tôi thì có khả năng phải kéo dài gân tứ đầu và chuyển gân bánh chè; bệnh nhân này sau đó được xử trí bằng cả 2 kỹ thuật này.
Thang điểm Kujala đang được dùng phổ biến hiện nay để đánh giá chức năng khớp gối. Dù không đánh giá thang điểm này lúc đầu nhưng kết quả theo dõi cuối cùng dựa vào thang điểm này là rất cao 88-100 (trung bình 95,5); 5 trường hợp < 90 đều thuộc nhóm tái tạo DCCĐT bằng gân cơ bán gân dù sẹo nhỏ hơn so với tái tạo DCCĐT bằng gân tứ đầu. Nha và cộng sự [10] năm 2021 cho thấy thang điểm Kujala cải thiện đáng kể từ 54,7 ± 14,0 trước phẫu thuật thành 91,0 ± 7,6 tương đồng với chúng tôi.
Tuy nhiên nghiên cứu này còn có những hạn chế như chưa đánh giá trục chi trên EOS, số liệu còn ít, và cần có sự đồng thuận giữa các phẫu thuật viên về đánh giá các chỉ số và chỉ định phương pháp điều trị.
==>> Xem thêm: ĐIỀU TRỊ KHÂU RÁCH TOÀN PHẦN CHÓP XOAY QUA NỘI SOI BẰNG PHƯƠNG PHÁP KHÂU CHỈ HAI HÀNG BẮC CẦU
KẾT LUẬN
Ở bệnh nhân TKCĐ, dấu hiệu co rút cánh ngoài khá phổ biến trên lâm sàng (62,9%) và cộng hưởng từ (77,1%). Phương pháp khâu nếp cánh trong vẫn cho thấy hiệu quả với tỉ lệ tái phát không khác biệt so với phương pháp tái tạo dây chằng chè đùi trong ở bệnh nhân không bất thường về trục xương đùi, xương chày. Lưu đồ về chỉ định nội soi của nhóm nghiên cứu có thể ứng dụng rộng rãi, nhưng cần số liệu lớn hơn và theo dõi dài hơn.
TÀI LIỆU THAM KHẢO
- Lewallen LW, McIntosh AL, Dahm DL. Predictors of recurrent instability after acute patellofemoral dislocation in pediatric and adolescent patients. Am J Sports Med. 2013;41(3):575-581. https://doi.org/10.1177/0363546512472873.
- Abbasi D, May MM, Wall EJ, et al. MRI findings in adolescent patients with acute traumatic knee hemarthrosis. J Pediatr Orthop. 2012;32(8):760-764. DOI: 10.1097/BPO.0b013e3182648d45.
- Seeley M, Bowman KF, Walsh C, et al. Magnetic resonance imaging of acute patellar dislocation in children: patterns of injury and risk factors for recurrence. J Pediatr Orthop. 2012;32(2):145-155. DOI:1097/BPO.0b013e3182471ac2.
- Hennrikus W, Pylawka T. Patellofemoral instability in skeletally immature athletes. J Bone Joint Surg. 2013 ;95(2):176-183.
- Nelitz M, Dreyhaupt J, Lippacher S. Combined trochleoplasty and medial patellofemoral ligament reconstruction for recurrent patellar dislocations in severe trochlear dysplasia. Am J SportsMed. 2013;41(5):1005-1012. DOI: 10.1177/0363546513478579.
- D’Ambrosi, R.; Corona, K.; Capitani, P.; Coccioli, G.; Ursino, N.; Peretti, G.M. Complications and Recurrence of Patellar Instability after Medial Patellofemoral Ligament Reconstruction in Children and Adolescents: A Systematic Review. Children 2021; 8, 434. https://doi.org/10.3390/children8060434.
- Ali S, Bhatti A. Arthroscopic proximal realignment of the patella for recurrent instability: report of a new surgical technique with 1 to 7 years of follow-up. Arthroscopy 2007; 23(3):305-311. https: //doi.org/ 10.1016/j.arthro.2006.11.020.
- Kepler CK, Bogner EA, Hammoud S, et al. Zone of injury of the medial patellofemoral ligament after acute patellar dislocation in children and adolescents. Am JSports Med. 2011;39(7): 1444- 1449. DOI:1177/0363546510397174.
- Hu Xu, Chunli Zhang, Guoxian Pei, Qinsheng Zhu, Yisheng Han. Arthroscopic Medial Retinacular Imbrication for the Treatment of Recurrent Patellar Instability: A Simple and All- Inside Technique. ORTHOPEDICS | ORTHOSuperSite.com 2011, Vol.34, No.7, p524-529.
- Nha KW, Kim HS, Cho ST, Bae JH, Jang KM, & Kim SG. Arthroscopy-controlled medial reefing and lateral release for recurrent patellar dislocation: clinical, radiologic outcomes and complications. BMCMusculoskeletal Disorders 2021; 22:430. https://doi.org/10.1186/s12891- 021-04300-x.
- Scoring of Patellofemoral Disorders Urho M. Kujala, M.D., Laura H. Jaakkola, M.D., Seppo K. Koskinen, M.D., Simo Taimela, M.D., Matti Hurme, M.D., and Olavi Nelimarkka, M.D. Arthroscopy: The Journal of Arthroscopic and Related Surgery. 1993; 9(2): 159-163. DOI: 10.1016/s0749-8063(05)80366-4
- Lippacher S. Dejour D, Elsharkawi M, et al. Observer agreement on the Dejour trochlear dysplasia classification: a comparison of true lateral radiographs and axial magnetic resonance images. Am JSportsMed. 2012;40(4):837-843. DOI:1177/0363546511433028.
- Nam QD V, Toan N N. Role of MRI to Predict Injury Patterns of the Medial Patellofemoral Ligament in Patellofemoral Instability. Biomed J Sci &Tech Res 2(4)-2018. BJSTR.MS.ID.000784. DOI: 10.26717/BjStR.2018.02.000784.
- Song JG, Kang SB, Oh SH, et al. Medial soft-tissue realignment versus MPFL reconstruction for recurrent patellar dislocation: Systematic review. Arthroscopy 2016; 32:507-516. DOI: 10.1016Zj.arthro.2015.08.012.
- Schorn D, Yang-Strathoff S, Gosheger G, Vogler T, Klingebiel S, Rickert C, Andreou D, and Liem D. Long-term outcomes after combined arthroscopic medial reefing and lateral release in patients with recurrent patellar instability – a retrospective analysis. BMC Musculoskeletal Disorders 2017; 18:277. DOI 10.1186/s12891-017-1636-8.
