Tổng số phụ: 265.000 đ
Bệnh hô hấp
Chiến lược xử trí dịch và tương tác của chúng với thông khí cơ học
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Chiến lược xử trí dịch và tương tác của chúng với thông khí cơ học: từ nghiên cứu thực nghiệm đến thực hành lâm sàng tải về file pdf ở đây.
Tác giả Eduardo Butturini de Carvalho, Denise Battaglini, Chiara Robba, Manu L. N. G. Malbrain, Paolo Pelosi,
Patricia Rieken Macedo Rocco và Pedro Leme Silva.
Bản dịch của BS. Đặng Thanh Tuấn – BV Nhi Đồng 1.
Tóm tắt
Bệnh nhân thở máy có thể được truyền dịch qua đường tĩnh mạch thông qua xử trí dịch truyền hạn chế hoặc tự do. Không có sự khác biệt rõ ràng và khách quan giữa các chiến lược xử trí dịch hạn chế và tự do trong tài liệu. Cách tiếp cận tự do đã được mô tả là liên quan đến tỷ lệ linh hoạt cao hơn từ 1,2 đến 12 lần so với cách tiếp cận hạn chế. Xử trí dịch hạn chế có thể dẫn đến giảm tưới máu và tổn thương cơ quan xa, và chiến lược truyền dịch tự do có thể dẫn đến ứng suất cắt (shear stress) nội mô và tổn thương glycocalyx, biến chứng tim mạch, phù phổi và rối loạn chức năng cơ quan xa. Mối liên quan giữa các chiến lược thông khí cơ học và dịch cũng như cách chúng tương tác với tổn thương phổi do máy thở (VILI) có thể gây ra thiệt hại. Ví dụ, sự kết hợp giữa dịch tự do và thông khí hỗ trợ áp lực, nhưng không phải thông khí kiểm soát áp lực, có thể dẫn đến tổn thương phổi thêm trong các mô hình thực nghiệm về tổn thương phổi cấp tính. Hơn nữa, dưới xử trí dịch tự do, việc áp dụng áp lực dương cuối thì thở ra (PEEP) cao hoặc giảm PEEP đột ngột dẫn đến tổn thương tế bào nội mô cao hơn trong phổi. Tuy nhiên, các khía cạnh tịnh tiến của những phát hiện này là hiếm. Mục đích của đánh giá tường thuật này là cung cấp sự hiểu biết tốt hơn về sự tương tác giữa các chiến lược truyền dịch và thông khí khác nhau và cách những tương tác này có thể ảnh hưởng đến phổi và các cơ quan xa. Giai đoạn ngừng thở máy và giai đoạn ngưng hồi sức dịch không được khám phá trong tổng quan này.
Tin nhắn mang về nhà
Xử trí thông khí có thể bị ảnh hưởng bởi các chiến lược truyền dịch hạn chế và tự do do tương tác sinh lý giữa tim phổi, có thể dẫn đến tổn thương cơ quan xa ở những bệnh nhân nguy kịch. Các nghiên cứu tiền lâm sàng đã đánh giá tác động của các chiến lược truyền dịch khác nhau đối với tổn thương phổi do máy thở trong quá trình thông khí hỗ trợ, ở các mức PEEP khác nhau, cũng như sau khi PEEP giảm đột ngột.
Bối cảnh
Thông khí cơ học (MV, mechanical ventilation) thường dẫn đến suy giảm trao đổi khí, huyết động không ổn định và tổn thương tế bào nội mô. Liệu pháp truyền dịch tĩnh mạch (IV, intravenous) thường được yêu cầu ở những bệnh nhân đang MV để phục hồi huyết động và tưới máu cơ quan xa [1, 2]. Theo Paracelsus (1493–1541) và các tác giả trước đó [1]: “ Dosis sola facit venenum ”, vạn vật đều là chất độc và chính liều lượng mới làm nên chất độc. Tối ưu hóa tưới máu mô và cung cấp oxy trong khi ngăn ngừa quá tải dịch là một thách thức ở những bệnh nhân nguy kịch. Xử trí dịch hạn chế [1, 3] có thể liên quan đến giảm tưới máu ngoại vi và tổn thương cơ quan xa [4-7]. Tuy nhiên, một cách tiếp cận tự do hơn có thể làm tăng tỷ lệ tử vong vì nó có thể dẫn đến tổn thương tế bào nội mô, phù phổi và mô ngoại vi, tăng áp lực trong ổ bụng và rối loạn chức năng đường tiêu hóa và thận [5, 6, 817]. Mặc dù vậy, vô số chế độ và cài đặt cho MV, chẳng hạn như áp lực dương cuối thì thở ra (PEEP) và thể tích khí lưu thông (Vt), có thể có tác động rõ rệt đến sinh lý tim mạch, cũng như tình trạng thể tích và cân bằng dịch [7, 18, 19]. Sự thay đổi áp lực màng phổi (pleural pressure, Ppl) và áp lực xuyên phổi (transpulmonary pressure, Ptp) do MV được hỗ trợ hoặc kiểm soát đã được chứng minh là có ảnh hưởng đến tiền tải và hậu tải cũng như áp lực lọc qua mao mạch [20-23]. Một số thí nghiệm đã chỉ ra rằng sự không phù hợp giữa các chiến lược truyền dịch và thông khí có thể làm trầm trọng thêm tổn thương phổi do máy thở (VILI, ventilator-induced lung injury) cũng như làm giảm cung lượng tim và tưới máu mô [7, 18, 22]. Trong các tình huống cụ thể, chẳng hạn như hội chứng suy hô hấp cấp tính (ARDS), hơn 60% bệnh nhân phụ thuộc vào thuốc tăng co bóp để đạt được áp lực động mạch thích hợp [24] và thường cần truyền dịch IV như một phần hỗ trợ huyết động. Mặc dù MV bảo vệ và chiến lược hạn chế truyền dịch đã được đề xuất cho những bệnh nhân bị bệnh nặng, nhưng sự kết hợp này có thể ảnh hưởng đến các cơ quan xa [25, 26]. Tuy nhiên, bằng chứng đánh giá sự tương tác giữa các liệu pháp truyền dịch với các chế độ MV khác nhau là hiếm. Hầu hết các nghiên cứu lâm sàng điều tra tác động của các liệu pháp truyền dịch hạn chế và tự do đối với tổn thương nội tạng và tỷ lệ tử vong không cung cấp thông tin chi tiết liên quan đến chiến lược MV hoặc ngược lại.
Đánh giá tường thuật này nhằm mục đích cung cấp sự hiểu biết tốt hơn về tương tác giữa xử trí dịch và chiến lược MV và tác động của sự tương tác này đối với phổi và các cơ quan xa. Giai đoạn cai máy của MV và giai đoạn ngưng hồi sức dịch không được khám phá trong tổng quan này.
Cơ sở sinh lý: tương tác tim-phổi và tổn thương cơ quan xa
Do vị trí của nó, tim chắc chắn phải chịu các lực cơ học của phổi, cụ thể là Ppl và Ptp [27-29]. Những lực này có thể tác động đến ít nhất hai yếu tố điều chỉnh cung lượng tim: hồi lưu tĩnh mạch và khả năng xử lý tiền tải của tim trong giai đoạn tâm thu [28, 29]. Trong quá trình thở tự nhiên, Ppl âm tính trong giai đoạn thở ra và thậm chí còn âm tính hơn trong quá trình hít vào [30], hỗ trợ hồi lưu tĩnh mạch hệ thống trong tình trạng bình thường hoặc tăng thể tích máu. Trong quá trình thông khí áp lực dương, sự gia tăng áp lực trong lồng ngực làm tăng áp lực tâm nhĩ phải, làm giảm hồi lưu tĩnh mạch hệ thống [27, 29, 31, 32]. Ngược lại, tâm thất trái giảm hậu tải do áp lực xuyên thành thấp hơn và tiền tải tăng tạm thời do áp lực phế nang cao hơn ép máu về tâm thất trái [29]. Hậu tải thất trái giảm do tăng áp lực màng phổi trong MV, trong khi đó áp lực xuyên thành thất trái có xu hướng giảm vì đó là sự khác biệt giữa áp lực thất và áp lực màng phổi. Như vậy, trong MV khi Ppl dương, áp lực xuyên thành giảm. Tuy nhiên, theo thời gian, áp lực xuyên thành có thể phục hồi do tăng thể tích gắng sức hoặc trương lực mạch, do đó có thể làm tăng áp lực đổ đầy hệ thống trung bình, tạo điều kiện thuận lợi cho hồi lưu tĩnh mạch [33]. Dưới MV bảo vệ, khoảng 70% ± 27% áp lực đường thở (Paw) được truyền đến màng phổi cạnh tim, 37% ± 17% đến màng ngoài tim và 43% ± 11% đến tĩnh mạch chủ; những con số này có thể còn cao hơn khi độ giãn nở của thành ngực giảm [32]. Áp lực tưới máu cơ quan được xác định bởi sự khác biệt giữa áp lực dòng vào và dòng ra, do đó, áp lực trong lồng ngực cao hơn trong quá trình thông khí áp lực dương có thể ảnh hưởng đến tưới máu cơ quan, cuối cùng dẫn đến tổn thương cơ quan. Bởi vì tâm thất phải có dự trữ co bóp ít hơn tâm thất trái, áp lực trong lồng ngực và dao động hậu tải trong chu kỳ hô hấp có ảnh hưởng lớn hơn đến tâm thất trước so với tâm thất sau [34]. Khái niệm này trở nên đặc biệt quan trọng trong ARDS, trong đó sự co mạch do thiếu oxy có thể làm tăng hậu tải thất phải, có thể dẫn đến suy tim phải [35].
Áp lực lọc xuyên mạch máu phổi được định nghĩa là hiệu số giữa áp lực thủy tĩnh mạch máu (vascular hydrostatic pressure, Ph) và Ppl. Trong thở tự nhiên và thông khí hỗ trợ (chẳng hạn như thông khí hỗ trợ áp lực [PSV, pressure support ventilation]), Ppl hít vào âm tính hơn có thể làm tăng áp lực lọc xuyên mạch. Với sự hiện diện của Ppl cực kỳ âm tính, do nỗ lực hít vào mạnh mẽ chống lại đường thở bị tắc nghẽn, có thể xảy ra sự gia tăng đột ngột áp lực lọc qua mạch máu phổi và phù phổi [36]. Mối liên hệ giữa Ppl âm tính, do thở tự nhiên (hoặc thông khí hỗ trợ) và tăng thể tích tuần hoàn (có thể do truyền dịch tự do) làm tăng Ph, do đó làm tăng nguy cơ phù nề, thậm chí có thể tồi tệ hơn khi tăng tính thấm thành mạch [37]. Các cơ chế này được trình bày trong Hình 1.
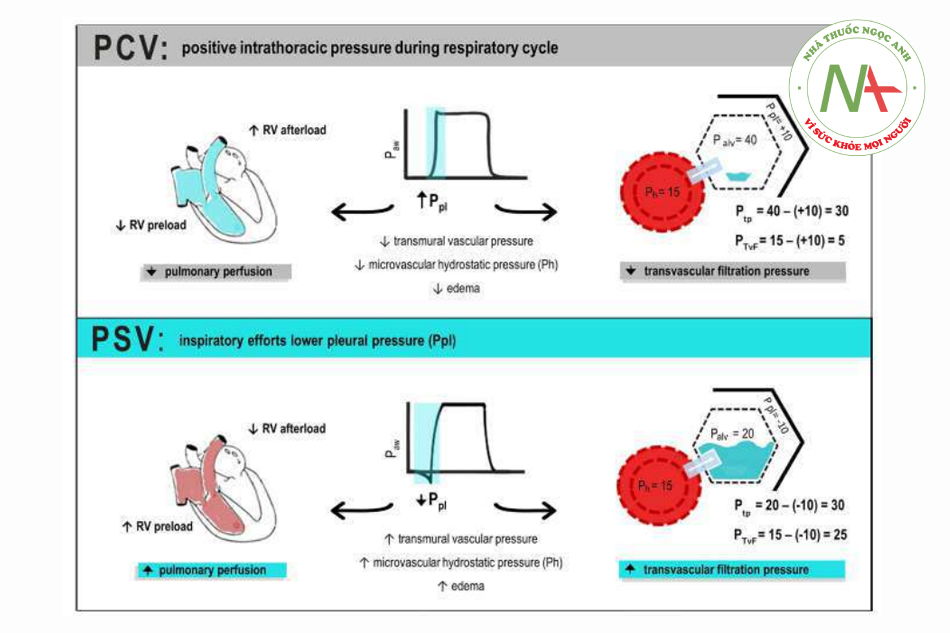
Chế độ MV, dù là tự phát hay được kiểm soát, có thể thay đổi áp lực trong lồng ngực và có thể dẫn đến những thay đổi về huyết động học [35]. Do tác động huyết động đáng kể của tương tác timphổi ở những bệnh nhân nặng, việc sử dụng các xét nghiệm và chỉ số huyết động đã được chứng thực rộng rãi để dự đoán tốt hơn khả năng đáp ứng thể tích [38].
Xử trí dịch tự do và hạn chế: tìm kiếm một định nghĩa khách quan
Xử trí dịch hạn chế và tự do đã được so sánh trong các bối cảnh khác nhau, mặc dù không được xác định rõ ràng [5, 7] do các thuật ngữ khác nhau được áp dụng trong các nghiên cứu lâm sàng. “Bảo thủ” [7, 39-44] và “hạn chế” [34, 45-50] được sử dụng thay thế cho nhau mà không có bất kỳ mẫu được xác định rõ ràng nào về tốc độ dịch. Có một sự thiếu đồng thuận tổng thể về điều này; ví dụ: phương pháp “hạn chế” (6 ml/kg/h) đã được so sánh với phương pháp “bảo tồn” (12 ml/kg/h) [51]. Tốc độ dịch cao hơn thường được đặt tên là “tự do” và các nghiên cứu lâm sàng cũ hơn sử dụng các nhãn như “tiêu chuẩn”, “thể tích cao” và thậm chí là “tích cực” [11, 52-54]. Các nghiên cứu thực nghiệm và lâm sàng cho đến nay đã sử dụng thuật ngữ “tự do” trong một phạm vi rộng đáng kể từ 1,2 đến 12 lần tốc độ truyền dịch được gọi là hạn chế (Tệp bổ sung 1: Bảng S1) [10, 45, 46, 48, 55-57].
=> Tham khảo thêm: XÉT NGHIỆM VI SINH TRONG VIÊM PHỔI.
Tác động của xử trí dịch hạn chế so với tự do đối với tổn thương phổi và cơ quan xa
Các hướng dẫn chăm sóc đặc biệt và phẫu thuật gần đây—chẳng hạn như Tăng cường phục hồi sau gây mê và phẫu thuật (ERAS, Enhanced Recovery from Anesthesia and Surgery) và các hướng dẫn của Vương quốc Anh về xử trí ARDS—hỗ trợ các liệu pháp hạn chế truyền dịch [6, 58]. Bằng chứng chỉ ra mối liên quan đáng kể giữa dịch tự do, tăng thể tích tuần hoàn và tổn thương glycocalyx (thể hiện qua việc tăng syndecan-1 trong huyết tương [5962], axit hyaluronic [60] và heparan sulfat [17, 61]). Ngoài ra, tăng áp lực thủy tĩnh tĩnh mạch trung tâm và mao mạch có thể làm giảm áp lực tưới máu cơ quan và tạo điều kiện phù phổi kẽ [2].
Trong các mô hình tổn thương phổi cấp tính ở chuột, áp lực thủy tĩnh mao mạch tăng lên do dịch tự do đã được chứng minh là thúc đẩy phù phổi quanh mạch máu hơn so với cách tiếp cận hạn chế [7, 18]. Ngoài ra, tốc độ truyền dịch cao hơn thậm chí có thể làm tăng nguy cơ phát triển ARDS sau phẫu thuật [63]. Do đó, hậu quả chính của dịch tự do có thể là phù phổi, giảm cung cấp oxy và tổn thương cơ quan xa.
Tổn thương nội tạng cũng có thể do điều trị bằng dịch không đủ. Ví dụ, một cách tiếp cận hạn chế quá mức có thể dẫn đến giảm tưới máu thận và suy giảm chức năng hơn nữa [6, 34, 64]. Chiến dịch Surviving Sepsis chỉ ra rằng không có đủ bằng chứng để khuyến nghị hạn chế truyền dịch trong 24 giờ đầu hồi sức ở những bệnh nhân có dấu hiệu giảm tưới máu và giảm thể tích tuần hoàn [4]. Nghiên cứu BaSICS cho thấy không có sự khác biệt về tỷ lệ tử vong trong 90 ngày ở bệnh nhân trong đơn vị chăm sóc đặc biệt (ICU, intensive care unit) khi so sánh tốc độ truyền dung dịch tinh thể chậm hơn và nhanh hơn [65]. Trong phẫu thuật bụng lớn, truyền dịch hạn chế dẫn đến tổn thương thận cấp tính cao hơn, nhu cầu điều trị thay thế thận và tỷ lệ nhiễm trùng vết mổ cao hơn so với phương pháp tự do (8,6% so với 5,0%, 16,5% so với 13,6% và 0,3% so với 0,9%, tương ứng; tất cả p <0,05) [ 34].
Ngay cả trong các hội chứng cụ thể, chẳng hạn như ARDS, có vẻ như các kiểu hình riêng biệt (tăng hoặc giảm viêm) có thể phản ứng khác nhau với các phương pháp tiếp cận hạn chế hoặc tự do, như đã được chứng minh trong nhóm thuần tập trong Thử nghiệm điều trị bằng dịch truyền và ống thông (Fluids and Catheters Treatment Trial) [39]. Trong nghiên cứu này, kiểu hình phụ I (chủ yếu là chấn thương, hít sặc hoặc viêm phổi) có tỷ lệ tử vong trong 90 ngày thấp hơn khi kiểm soát dịch truyền hạn chế (26% so với 18%), trong khi bệnh nhân với kiểu hình II (nhiễm trùng huyết là yếu tố nguy cơ chính và áp lực tĩnh mạch trung tâm thấp hơn) có tỷ lệ tử vong thấp hơn khi kiểm soát dịch truyền tự do (40 so với 50%). Vì vậy, liệu pháp truyền dịch nên được cá nhân hóa theo nhu cầu cụ thể của bệnh nhân. Các hướng dẫn của ERAS khuyên bạn nên tránh các chế độ truyền dịch quá hạn chế hoặc tự do trong quá trình phẫu thuật phổi [66]. ERAS cũng hỗ trợ liệu pháp truyền dịch theo mục tiêu với theo dõi động đối với xử trí dịch tự do cho ghép thận [67]. Không có đề cập đến mối quan hệ giữa các chiến lược dịch và MV.
Trong những thập kỷ qua, những nỗ lực để cải thiện kết quả bằng cách cân bằng dịch đã thay đổi từ mất nước và cân bằng dịch âm tính đến thể tích máu bình thường và thậm chí là tăng thể tích máu vừa phải như là mục tiêu điều trị chính [68]. Tuyên bố đồng thuận của Hiệp hội Y học Chăm sóc Chuyên sâu Châu Âu năm 2018 về liệu pháp truyền dịch trong chăm sóc tích cực thần kinh [69] đề xuất nhắm mục tiêu thể tích tuần hoàn bình thường trong quá trình bù dịch ở bệnh nhân chấn thương não. Nó cũng đề xuất sự cân bằng dịch, huyết áp động mạch và các biến số như cung lượng tim và lactate máu là điểm cuối chính và an toàn để chuẩn độ dịch.
Tác động của thở máy hỗ trợ so với kiểm soát đối với tổn thương phổi và cơ quan xa
Một số nghiên cứu đã gợi ý rằng các chế độ thở tự nhiên được hỗ trợ như PSV có thể liên quan đến việc giảm VILI và thời gian nằm viện ICU, đồng thời tăng số ngày không thở máy trong các nghiên cứu thực nghiệm và lâm sàng [70-75]. Mặc dù thông khí hỗ trợ có thể ngăn ngừa tác hại của MV được kiểm soát, nhưng những nỗ lực hít vào mạnh trong quá trình thông khí hỗ trợ cũng có thể thay đổi đáng kể áp lực trong lồng ngực. Điều này có thể dẫn đến tăng tưới máu phổi và áp lực lọc qua mạch máu và tạo điều kiện cho phù phế nang. Nỗ lực hít vào tăng lên có thể dẫn đến tổn thương phổi do bệnh nhân tự gây ra (P-SILI, patient self-inlicted lung injury) và phù áp lực âm [76]. Tình trạng này có thể còn tồi tệ hơn ở phổi bị tổn thương nội mô. Một nghiên cứu gần đây [77] đã đưa ra giả thuyết rằng sự mất đồng bộ trong phổi (tức là, pendelluft, được định nghĩa trong nghiên cứu này là phần trăm Vt di chuyển trong quá trình hít vào từ vùng phổi không phụ thuộc sang vùng phổi phụ thuộc) có thể là cơ chế hàng đầu cho VILI và P-SILI. Các tác giả đã chỉ ra rằng sự dao động trong khu vực của chế độ BiPAP có thể phản ánh sự dao động cục bộ trong Ppl trong quá trình thở tự nhiên và có liên quan đến sự gia tăng các dấu ấn sinh học gây viêm cụ thể ở bệnh nhân mắc ARDS. Mặt khác, liệt cơ và thông khí có kiểm soát được chứng minh là an toàn hơn thở tự nhiên trong tổn thương phổi cấp tính nghiêm trọng trên mô hình động vật [78].
Thông khí có kiểm soát bảo vệ (Vt thấp và PEEP từ trung bình đến cao sau thủ thuật huy động) có liên quan đến tỷ lệ tổn thương thận cấp tính thấp hơn [79, 80] và giảm các biến chứng và tử vong ở phổi [6, 66]. Tuy nhiên, tùy thuộc vào áp lực đường thở, nó ảnh hưởng đến huyết động [22]. PEEP cao hơn và áp lực hít vào đỉnh có thể liên quan đến tổn thương cơ quan xa miễn là huyết động học bị thay đổi và bài tiết vasopressin tăng lên [18, 81, 82]. Ngoài ra, PEEP cao có thể tạo ra hiệu ứng che lấp tỷ lệ PaO2/FiO2 do những thay đổi về huyết động học, cụ thể là giảm cung lượng tim và giảm tỷ lệ trộn lẫn tĩnh mạch (venous admixture).
Tương tác giữa thông khí cơ học và xử trí dịch
Năm 1947, các nhà nghiên cứu lần đầu tiên chỉ ra sự giảm lưu lượng máu đến thận, tốc độ lọc cầu thận và lượng nước tiểu khi áp lực đường thở dương [83]. Kể từ đó, chỉ có một số nghiên cứu đánh giá sự tương tác giữa các chiến lược truyền dịch và thông khí. Ở đây, chúng tôi thảo luận về bằng chứng so sánh tổn thương phổi và cơ quan khi thông khí được hỗ trợ hoặc kiểm soát trong xử trí dịch truyền hạn chế và tự do.
PSV là chế độ thông khí hỗ trợ thường được sử dụng ở những bệnh nhân thở tự nhiên. Những nỗ lực hít vào mạnh trong quá trình thông khí hỗ trợ có thể dẫn đến suy giảm huyết động [7, 20, 21, 70], áp lực xuyên phổi cao hơn [78], tăng tưới máu phổi và có thể là P-SILI. Điều chỉnh hợp lý áp lực delta trong PSV [84] hoặc các chế độ được hỗ trợ và mức PEEP cao hơn [85, 86] có thể giúp ngăn ngừa PSILI và có thể bảo vệ bệnh nhân trong quá trình thông khí có hỗ trợ, chủ yếu bằng xử trí dịch tự do. Tăng áp lực mạch máu (do tăng nỗ lực hít vào và dịch tự do) có thể gây ra ứng suất cắt mạch máu, tổn thương nội mô tiếp diễn và phù phế nang ở bệnh nhân có tính thấm mao mạch cao, như đã quan sát thấy trong nhiễm trùng huyết và ARDS [17, 24]. Sự kết hợp của dịch tự do và PSV làm tăng tổn thương khuếch tán phế nang và biểu hiện gen MMP-9 và giảm các dấu ấn sinh học cụ thể liên quan đến tính toàn vẹn của biểu mô (occludin, zona occludens-1 và claudin-4) [7]. Mặc dù không quan sát thấy sự khác biệt về hình thái thận, biểu hiện NGAL (neutrophil gelatinase associated lipocalin) trong PSV thấp hơn với phương pháp tiếp cận dịch tự do so với phương pháp tiếp cận dịch hạn chế.
Ảnh hưởng của thông khí kiểm soát đối với cung lượng tim và tưới máu mô phụ thuộc một phần vào Vt. Trong bối cảnh này, cả thông khí kiểm soát áp lực (PCV, pressure-controlled ventilation) và thông khí kiểm soát thể tích (VCV, volumecontrolled ventilation) với cùng một thể tích khí lưu thông dẫn đến cung lượng tim tương đương trong MV. Tuy nhiên, PCV có thể dẫn đến cung lượng tim cao hơn khi sử dụng Vt thấp hơn [35, 87, 88]. Việc giảm cung lượng tim quan sát thấy ở VCV giải thích một phần tác động tiêu cực của thông khí áp lực dương đối với chức năng thận. Tuy nhiên, các cơ chế khác có thể đóng một vai trò trong sự phát triển của tổn thương thận, bao gồm phân phối lại lưu lượng máu trong thận, tăng hoạt động của hệ thống thần kinh giao cảm và hoạt động của các chất trung gian gây viêm [89]. Trong nỗ lực cải thiện cung lượng tim, chiến lược truyền dịch tự do có thể được khuyên dùng. Đầu tiên, để cải thiện cung lượng tim, bệnh nhân phải đáp ứng bù dịch (nếu đáp ứng cung lượng tim không đáng kể, nên ngừng truyền dịch) [38, 90]; thứ hai, các tế bào biểu mô phế nang kéo dài có thể phá vỡ các liên kết chặt chẽ [23]; trong trường hợp này, áp lực thủy tĩnh cao có thể làm phù phổi trầm trọng hơn. Người ta đã chứng minh rằng trong VCV, Vt tương quan thuận và tuyến tính với Ppl. Áp lực lọc mạch máu đối với mạch máu trong lồng ngực là sự khác biệt giữa áp lực mạch máu thủy tĩnh và Ppl, và các nhà nghiên cứu đã chỉ ra rằng áp lực xuyên thành tĩnh mạch chủ trên giảm khi hít vào ở VCV, trong khi áp lực xuyên thành tâm nhĩ phải thì không [32]. Việc giảm áp lực xuyên thành trong các mạch máu trong lồng ngực có thể bảo vệ bằng cách xử trí dịch tự do, bởi vì nó sẽ làm giảm quá trình lọc qua mạch máu và hình thành phù nề. Mặc dù không có nghiên cứu lâm sàng nào điều tra về sự tương tác này, nhưng dịch giàu clorua có thể thúc đẩy sự co mạch thận, thậm chí có thể tồi tệ hơn khi có thông khí áp lực dương [90].
Người ta đã chứng minh rằng PSV kết hợp với chiến lược hạn chế dịch dẫn đến tổn thương biểu mô phổi ít hơn trong mô hình tổn thương phổi cấp tính. Một lời giải thích có khả năng là thiệt hại đối với các mối nối chặt, được xác định bằng sự giảm biểu hiện tắc nghẽn, đã được quan sát thấy ở động vật trong PSV chỉ kết hợp với chiến lược dịch tự do chứ không phải với cách tiếp cận dịch hạn chế. Sự tương tác giữa chế độ MV và chiến lược dịch có thể có mối quan hệ cơ học [7]. Ngoài ra, phù nề có thể tăng thêm nếu các mối nối chặt, cấu thành trong các tế bào cấu trúc biểu mô và nội mô, bị mất trong các chuyển động kéo căng do ứng suất kéo (tensile stress) trong PSV.
Việc lựa chọn mức PEEP cũng nên tính đến trạng thái thể tích. Các nghiên cứu lâm sàng đã chỉ ra rằng mức PEEP cao có thể làm giảm chức năng thận bất chấp chiến lược truyền dịch vì nó có thể làm tăng áp lực hít vào tối đa [18]. Sự kết hợp giữa PEEP cao và dịch tự do làm tổn thương phổi trở nên tồi tệ hơn trong mô hình ARDS ở chuột [18]. Ngoài ra, PEEP giảm đột ngột đã được chứng minh là làm tăng club cell-16 protein, một dấu hiệu đánh dấu tổn thương tế bào biểu mô phế nang, trong một mô hình thử nghiệm của ARDS. Khi kết hợp với xử trí dịch tự do, nó làm trầm trọng thêm tổn thương phế nang lan tỏa và tăng mức độ của các dấu ấn sinh học gây tổn thương tế bào và tế bào nội mô [19]. Bảng 1 tóm tắt những phát hiện chính từ các nghiên cứu tiền lâm sàng điều tra sự tương tác giữa MV và xử trí dịch.
Bảng 1 Những phát hiện chính từ các nghiên cứu tiền lâm sàng về tương tác giữa thở máy và xử trí dịch
PAT/PET, Tỷ lệ thời gian tăng tốc phổi với thời gian tống máu phổi |
Ý nghĩa lâm sàng
Bằng chứng lâm sàng còn hiếm và chủ yếu giới hạn trong một số nghiên cứu thử nghiệm, do đó, tác động của sự tương tác giữa MV và xử trí dịch đối với tổn thương cơ quan vẫn chưa được hiểu rõ. Vì vậy, sẽ là thiếu thận trọng khi giải quyết các khuyến nghị lâm sàng dựa trên nó. Tuy nhiên, một số ý nghĩa lâm sàng có thể có từ các nghiên cứu thử nghiệm này nên được chỉ ra. Đầu tiên, bất cứ khi nào dịch hạn chế hoặc tự do được khuyến nghị mạnh mẽ, nên thận trọng khi chọn chiến lược thông khí. Đặc biệt là trong giai đoạn đầu của quá trình hồi sức, khi cần đảm bảo một lượng lớn dịch, thông khí hỗ trợ và nỗ lực hô hấp mạnh có thể gây ra áp lực lọc qua mạch máu cao hơn, phù mạch và tổn thương tế bào biểu mô, đặc biệt là đồng thời tổn thương phổi và nội mô. Dữ liệu thực nghiệm cho thấy rằng mặc dù thông khí bảo vệ, nhưng việc truyền dịch nhanh và mạnh vào tĩnh mạch có thể liên quan đến tổn thương phổi và chức năng hô hấp trở nên tồi tệ hơn [91]. Trong bối cảnh này, việc chuẩn độ cẩn thận liệu pháp truyền dịch hoặc lựa chọn thông khí có kiểm soát có thể có lợi. Ngược lại, bất cứ khi nào bệnh nhân nhận được chiến lược kết hợp với dịch truyền hạn chế và MV được kiểm soát, tổn thương cơ quan xa cần được theo dõi chặt chẽ, đặc biệt là khi sử dụng PEEP cao hoặc khi độ giãn nở của phổi giảm dẫn đến áp lực hít vào đỉnh cao. Các cài đặt thông khí cũng nên được chuẩn độ cẩn thận vì mối liên quan giữa PEEP cao hơn và dịch tự do có thể làm tổn thương phổi nặng hơn và mối liên quan giữa PEEP cao hơn và dịch hạn chế có thể làm nặng thêm tổn thương cơ quan xa.
=> Đọc thêm: Định nghĩa và sinh lý của khò khè ở trẻ em.
Kết luận
Sự hiểu biết về tương tác sinh lý giữa tim và phổi là nền tảng để tối ưu hóa các chiến lược truyền dịch và thiết lập thông khí cơ học. Không tồn tại các định nghĩa được chấp nhận về các chiến lược linh hoạt hạn chế hoặc tự do. Cả hai chiến lược truyền dịch hạn chế và tự do đều có thể dẫn đến giảm tưới máu và phù nề các cơ quan xa. Thông khí hỗ trợ có thể gây tổn thương phổi tự gây ra liên quan đến các chiến lược truyền dịch tự do, trong khi thông khí kiểm soát có thể làm suy giảm huyết động và do đó gây tổn thương cơ quan ở xa với các chiến lược truyền dịch hạn chế, đặc biệt là khi sử dụng mức PEEP cao. Việc chuyển đổi dần dần các mô hình thông khí được đề xuất để thúc đẩy bảo vệ phổi do tác động lên khoang mạch máu.
 Phyproxaden
Phyproxaden