Bệnh cơ xương khớp
Chăm sóc ban đầu bệnh nhân chấn thương nặng
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Để tải bài viết Chăm sóc ban đầu bệnh nhân chấn thương nặng PDF mời các bạn click vào link ở đây.
The New England Journal of Medicine
Các tác giả: Edward W. Campion, M.D., Editor, David R. King, M.D.
Hippocrates đã viết, “He who would become a surgeon should join an army and follow it.”((1. The aphorisms of Hippocrates. New York: Collins, 1817.)) Sự tiến bộ nhanh chóng của việc chăm sóc chấn thương, đáng buồn thay, liên quan chặt chẽ với chiến tranh. William Mayo, nhiều thế kỷ sau, đã tuyên bố một cách khéo léo, “Medicine is the only victor in war.” Cuộc khủng hoảng chấn thương do chiến tranh thường dẫn đến sự đổi mới trong chăm sóc chấn thương và sáng tạo trong phẫu thuật, và những kinh nghiệm thực hành quý báu từ chiến tranh đã được áp dụng rộng rãi.((2. Rasmussen TE, Kellermann AL. Wartime lessons — shaping a national trauma action plan. N Engl J Med 2016; 375: 1612-5.)) Những kinh nghiệm khác chỉ được áp dụng vào thực tiễn thông qua một lộ trình về đánh giá, xuất bản và chấp nhận của cộng đồng chấn thương. Nghiên cứu về quản lý các chấn thương nặng là vô cùng khó khăn để tiến hành, và sự đổi mới thường được thúc đẩy bởi sự cần thiết hơn là bởi các phương pháp khoa học. Tuy nhiên, tỷ lệ sống sót sau khi bị chấn thương nặng hiện đang cao hơn bất kỳ thời điểm nào trong lịch sử được ghi lại, và một phần của sự cải thiện này là do cuộc chiến chống khủng bố gần hai thập kỷ. Ở Hoa Kỳ, chấn thương vẫn là nguyên nhân hàng đầu gây tử vong cho những người trong độ tuổi từ 1 đến 44, nhấn mạnh thực tế rằng chấn thương không chỉ là một vấn đề thời chiến.
Bài viết này review những tiến bộ lớn trong việc chăm sóc bệnh nhân chấn thương nặng. Một số can thiệp là cơ học (băng ép), một số là dược lý (liệu pháp chống tiêu sợi huyết), và một số khác là tâm lý và đòi hỏi một hướng suy nghĩ mới (phẫu thuật kiểm soát tổn thương sớm). Chăm sóc chấn thương đã thay đổi đáng kể trong 20 năm qua, như được tóm tắt trong Bảng 1. Thực hành dựa trên các chứng cứ tốt nhất trong chăm sóc chấn thương thường đòi hỏi các quyết định không hoàn hảo dựa trên thông tin không đầy đủ và hư cấu. Một thái độ sẵn sàng phẫu thuật khẩn cấp luôn nằm trong nguyên tắc điều trị.
Tourniquets
Khi bắt đầu cuộc chiến chống khủng bố toàn cầu, tỷ lệ tử vong do mất máu chi và vết thương ở vị trí nối giữa thân và chi ( Junctional wounds ) là cực kỳ cao,((3. Eastridge BJ, Mabry RL, Seguin P, et al. Death on the battlefield (2001-2011): implications for the future of combat casualty care. J Trauma Acute Care Surg 2012; 73: Suppl 5:S431- S437.)) mặc dù có một báo cáo năm 1996 về y học quân sự, trong đó các tác giả nhận thấy cần phải sử dụng ga rô dã chiến để ngăn xuất huyết đe dọa tính mạng.((4. Butler FK Jr, Hagmann J, Butler EG. Tactical combat casualty care in special operations. Mil Med 1996; 161: Suppl: 3-16.)) Ga rô cải tiến đã trở nên phổ biến, mặc dù phần lớn không hiệu quả. Các chiến binh (tức các thành viên của quân đội chiến đấu trong các cuộc chiến) nhận thấy sự cần thiết của việc phải kiểm soát tốt hơn tình trạng mất máu tại thời điểm bị thương, và các thiết bị thương mại để kiểm soát sự mất máu chi đã trở thành tiêu chuẩn trên chiến trường, cùng với việc đào tạo phổ quát về cách sử dụng chúng . Những thay đổi này dẫn đến việc giảm thiểu tử vong do mất máu.((5. Kragh JF Jr, Walters TJ, Baer DG, et al. Survival with emergency tourniquet use to stop bleeding in major limb trauma. Ann Surg 2009; 249: 1-7.)) Các cuộc chiến trước đó đã nhận thấy ga rô không được ủng hộ vì thời gian sơ tán chậm nên dẫn đến mất chi sau đó do thiếu máu cục bộ. Tuy nhiên, trong các cuộc xung đột hiện nay, thời gian sơ tán đã được rút ngắn đáng kể và tình trạng mất chi do thiếu máu cục bộ hiện nay rất hiếm. Các loại băng cầm máu tiên tiến cũng được giới thiệu để kiểm soát tình trạng mất máu chi và vùng nối giữa thân với chi.((6. Bennett BL, Littlejohn LF, Kheirabadi BS, et al. Management of external hemorrhage in Tactical Combat Casualty Care: Chitosan-based hemostatic gauze dressings — TCCC guidelines — change 13-05. J Spec Oper Med 2014; 14: 40-57.)) Sự tiến bộ này được quy định trong Tactical Combat Casualty Care guidelines,((6. Bennett BL, Littlejohn LF, Kheirabadi BS, et al. Management of external hemorrhage in Tactical Combat Casualty Care: Chitosan-based hemostatic gauze dressings — TCCC guidelines — change 13-05. J Spec Oper Med 2014; 14: 40-57.))
| Table 1. Approaches to the Care of Severely Injured Patients. | ||
| Approach | Purpose | Outcome |
| Tourniquet | Control of limb exsanguination | Temporary cessation of bleeding limb injuries |
| Tranexamic acid (antifibrinolysis) | Early treatment and prevention of traumarelated hyperfibrinolysis | Improved intrinsic coagulation, elimination of hyper- fibrinolysis, prevention of trauma-related coagulopathy |
| Permissive hypotension | Limitation of ongoing blood loss, prevention of trauma-related coagulopathy | Lower-volume resuscitation, limitation of presurgical blood loss |
| The golden hour | Rapid institution of measures to manage traumatic injury | Early, definitive surgical control of hemorrhage |
| High-ratio massive transfusion | Prevention and treatment of trauma-related coagulopathy, volume expansion without hemodilution (damage-control resuscitation) | Restoration of normal hemodynamics after hemorrhage control |
| Ultrasonography | Noninvasive test for detection of internal hemorrhage and pneumothorax | Intracavitary bleeding identified in bilateral pleural spaces, pericardium, or intraabdominal compartment |
| REBOA* | Early, temporary control of noncompressible hemorrhage | Limitation of presurgical blood loss, temporary improvement in hemodynamics, minimally invasive alternative to thoracotomy and aortic cross-clamping |
| * REBOA denotes resuscitative endovascular balloon occlusion of the aorta. | ||
và đã tiếp tục phát triển và hướng dẫn cho các chiến binh cho đến ngày nay. Khi các chiến binh trở về nhà, các bộ ga rô thương mại, cùng với sự huấn luyện thích hợp trong việc sử dụng, đã trở nên phổ biến để xử trí các tai nạn hằng ngày, một phần do bị thúc đẩy bởi các sự cố có xu hướng xảy ra thường xuyên hơn.((7. King DR, Larentzakis A, Ramly EP. Tourniquet use at the Boston Marathon bombing: lost in translation. J Trauma Acute Care Surg 2015; 78:594-9.)) Những sự kiện khủng khiếp đó đã tạo ra nhận thức cấp thiết về sự can thiệp sớm và chủ động khi có mất máu ồ ạt và từ đó dẫn đến sự đồng thuận của Hartford và chiến dịch Stop the Bleed.((8. Jacobs LM, McSwain N, Rotondo M, et al. Improving survival from active shooter events: the Hartford Consensus. Bull Am Coll Surg 2013; 98: 14-6.)) Những nỗ lực này được tạo điều kiện bởi sự chứng thực của người đứng đầu, cùng với sự chứng thực của nhiều quan chức thực thi pháp luật, các bên liên quan y tế và các nhà hoạch định chính sách. Việc sử dụng phổ biến các bộ ga rô thương mại được thiết kế để kiểm soát sự mất máu chi vẫn chưa được đưa vào quyết định xử trí ban đầu nào. Tuy nhiên, dữ liệu chỉ ra rằng tất cả nhân viên sơ cứu nên áp dụng chiến lược tích cực này để kiểm soát xuất huyết tại thời điểm chấn thương.((9. Bulger EM, Snyder D, Schoelles K, et al. An evidence-based prehospital guideline for external hemorrhage control: American College of Surgeons Committee on Trauma. Prehosp Emerg Care 2014; 18: 163-73.)) Một khi ga rô được sử dụng ở môi trường dân sự ngoài bệnh viện, nó nên được thắt chặt cho đến khi có thể được gỡ bỏ một cách an toàn để đánh giá khả năng phẫu thuật tại bệnh viện.
LIỆU PHÁP CHỐNG TIÊU SỢI HUYẾT
Mặc dù rối loạn đông máu trong chấn thương không hoàn toàn được hiểu rõ, nhưng chúng ta đã biết có một tình trạng gọi là tăng thoái giáng fibrin ác tính. Thoái giáng fibrin là một quá trình nội mạch bình thường, duy trì sự cân bằng giữa tiêu hủy và tạo huyết khối. Sau chấn thương nặng, tình trạng tăng thoái giáng fibrin phát triển ở một số bệnh nhân, khi đó huyết khối bị ly giải nhanh hơn được tổng hợp. Sự thay đổi này có thể làm trầm trọng thêm tình trạng mất máu và góp phần gây tử vong.((10. Ives C, Inaba K, Branco BC, et al. Hyperfibrinolysis elicited via thromboelastography predicts mortality in trauma. J Am Coll Surg 2012; 215: 496-502.)) Axit Tranexamic, một chất chống tiêu sợi huyết, đã được sử dụng trong nhiều thập kỷ để giảm xuất huyết sau sinh.((11. WOMAN Trial Collaborators. Effect of early tranexamic acid administration on mortality, hysterectomy, and other morbidities in women with post-partum haemorrhage (WOMAN): an international, randomised, double-blind, placebo-controlled trial. Lancet 2017;389: 2105-16.)) Tuy nhiên, tính hiệu quả của nó đối với việc điều trị hoặc phòng ngừa tăng thoái giáng fibrin ở bệnh nhân chấn thương chưa được nhận ra cho đến cách đây vài năm.((12. Roberts I, Shakur H, Coats T, et al. The CRASH-2 trial: a randomised controlled trial and economic evaluation of the effects of tranexamic acid on death, vascular occlusive events and transfusion requirement in bleeding trauma patients. Health Technol Assess 2013; 17:1-79.))
Điều trị bằng axit tranexamic (1g IV trong 10 phút, sau đó IV 1g trong 8 giờ, với liều đầu tiên trong vòng 3 giờ sau khi chấn thương) rất đơn giản, và hiệu quả của nó, nếu được sử dụng trong vòng 3 giờ sau khi chấn thương ở những bệnh nhân chấn thương nặng nhất, là đáng kể. Vì những lý do này, việc điều trị bằng axit tranexamic đã được áp dụng như một cách chăm sóc tiêu chuẩn trên chiến trường và đang được chấp nhận ở Hoa Kỳ và các nơi khác.((2. Rasmussen TE, Kellermann AL. Wartime lessons — shaping a national trauma action plan. N Engl J Med 2016; 375: 1612-5.)) Ở Liên minh Châu Âu, axit tranexamic được chấp nhận làm chăm sóc tiêu chuẩn và chi phí của nó, so với chi phí của hầu hết các can thiệp khác, là tối thiểu. Thời điểm bắt đầu điều trị rất nhạy cảm, và lợi ích lớn nhất liên quan đến tỷ lệ tử vong xảy ra khi can thiệp được thực hiện càng sớm càng tốt sau khi chấn thương.((13. Gayet-Ageron A, Prieto-Merino D, Ker K, Shakur H, Ageron FX, Roberts I. Effect of treatment delay on the effectiveness and safety of antifibrinolytics in acute severe haemorrhage: a meta-analysis of individual patient-level data from 40 138 bleeding patients. Lancet 2018; 391: 125-32.)) Tuy nhiên, cần thận trọng vì sử dụng axit tranexamic sau hơn 3 giờ khi chấn thương có thể làm tăng nguy cơ tử vong.
Việc sử dụng phương pháp này cũng nên được phối hợp với các kế hoạch truyền máu lớn. Không phải tất cả bệnh nhân bị chấn thương sẽ được hưởng lợi từ sự can thiệp này; đặc biệt, không có lợi ích cho những bệnh nhân ban đầu được đánh giá là đã có chảy máu ồ ạt, trừ những trường hợp sau khi được đánh giá cẩn thận cho thấy không có mất máu nặng. Tuy nhiên, không có tác hại đáng kể nào được quy cho việc áp dụng phổ biến phương pháp điều trị này như là một can thiệp ban đầu cho bệnh nhân nghi ngờ xuất huyết nặng.((12. Roberts I, Shakur H, Coats T, et al. The CRASH-2 trial: a randomised controlled trial and economic evaluation of the effects of tranexamic acid on death, vascular occlusive events and transfusion requirement in bleeding trauma patients. Health Technol Assess 2013; 17:1-79.)),((13. Gayet-Ageron A, Prieto-Merino D, Ker K, Shakur H, Ageron FX, Roberts I. Effect of treatment delay on the effectiveness and safety of antifibrinolytics in acute severe haemorrhage: a meta-analysis of individual patient-level data from 40 138 bleeding patients. Lancet 2018; 391: 125-32.)) Mặc dù không trực tiếp can thiệp liệu pháp chống tiêu sợi huyết, việc sử dụng huyết tương trong khi vận chuyển đến bệnh viện giúp cải thiện tình trạng đông máu và giảm tỷ lệ tử vong chung.((14. Sperry JL, Guyette FX, Brown JB, et al. Prehospital plasma during air medical transport in trauma patients at risk for hemorrhagic shock. N Engl J Med 2018; 379: 315-26.))
HUYẾT ÁP THẤP CHO PHÉP
Cách đây một thế kỷ, Walter Cannon đã tuyên bố rằng “những nguồn mất máu không thể tiếp cận hoặc không kiểm soát được không nên được điều trị bằng dịch truyền tĩnh mạch cho đến khi kiểm soát được bằng phẫu thuật.” Mất 76 năm để xác nhận một cách khoa học câu nói này trong một nghiên cứu được thực hiện cẩn thận.((15. Bickell WH, Wall MJ Jr, Pepe PE, et al. Immediate versus delayed fluid resuscitation for hypotensive patients with penetrating torso injuries. N Engl J Med 1994; 331: 1105-9.)) Thật không may, chiến lược trì hoãn hồi sức bằng dịch truyền đến khi đạt được sự kiểm soát mạch máu được áp dụng khá chậm vào thực hành; trong phần lớn thời gian của thế kỷ 20, cho phép bệnh nhân chấn thương duy trì một mức huyết áp thấp cho đến khi can thiệp phẫu thuật đã vi phạm một nguyên tắc chính của hồi sức truyền dịch bằng dung dịch tinh thể. Việc truyền 2 lít dịch tinh thể cho bệnh nhân chấn thương có hạ huyết áp làm nặng thêm tình trạng rối loạn đông máu và nhiễm toan, và nên được từ bỏ. Bệnh nhân không hạ huyết áp không nên được hồi sức bằng dịch truyền, trong khi đó, bệnh nhân có hạ huyết áp nên được hồi sức bằng dịch cho đến khi huyết áp tâm thu đạt 80 mmHg, khi đó cần phải sử dụng các liều máu nhỏ bolus hoặc huyết tương một cách cẩn thận (250-500 ml) để duy trì huyết áp tâm thu từ 80-90 mmHg. Các cuộc chiến ở Trung Đông đã tạo ra một môi trường ủng hộ việc áp dụng rộng rãi và chấp nhận hạ huyết áp đến mức cho phép.((16. Tran A, Yates J, Lau A, Lampron J, Matar M. Permissive hypotension versus conventional resuscitation strategies in adult trauma patients with hemorrhagic shock: a systematic review and meta-analysis of randomized controlled trials. J Trauma Acute Care Surg 2018; 84: 802-8.)) Cách tiếp cận này không chỉ an toàn mà còn có thể mang lại lợi ích sống còn đáng kể cho bệnh nhân có chấn thương xuyên thấu hoặc không xuyên thấu.((17. Cotton BA, Jerome R, Collier BR, et al. Guidelines for prehospital fluid resuscitation in the injured patient. J Trauma 2009; 67: 389-402.))
Giới hạn an toàn của hạ huyết áp cho phép vẫn chưa được biết, nhưng việc sử dụng dịch truyền tĩnh mạch thể tích lớn trước khi phẫu thuật để kiểm soát xuất huyết là nguy hiểm và không nên được thực hiện trừ một số trường hợp, chẳng hạn như có kèm theo chấn thương sọ não.((17. Cotton BA, Jerome R, Collier BR, et al. Guidelines for prehospital fluid resuscitation in the injured patient. J Trauma 2009; 67: 389-402.))-((19. Spaite DW, Hu C, Bobrow BJ, et al. Mortality and prehospital blood pressure in patients with major traumatic brain injury: implications for the hypotension threshold. JAMA Surg 2017; 152: 360-8.))
Damage-Control Surgery
Phẫu thuật kiểm soát tổn thương là một chiến lược kỹ thuật để kiểm soát tình trạng mất máu nặng. Cách tiếp cận này ưu tiên kiểm soát chảy máu và nhiễm bẩn khi can thiệp phẫu thuật ban đầu, bao gồm việc đóng tạm thời khoang bụng và trì hoãn tất cả các thao tác phẫu thuật triệt để và chuẩn bị cho các cuộc phẫu thuật tiếp theo. Đôi khi được gọi là phẫu thuật tạm thời, kiểm soát tổn thương làm tăng khả năng sống sót ở những bệnh nhân bị chấn thương nặng nhất và mất máu nhiều nhất. Một số bệnh nhân phải trải qua nhiều lần phẫu thuật nối tiếp trong khoảng thời gian nhiều ngày để tránh sự ảnh hưởng về mặt sinh lý của một ca phẫu thuật kéo dài dẫn đến mất máu trên diện rộng. Giữa các giai đoạn phẫu thuật, bệnh nhân được đưa vào phòng chăm sóc đặc biệt, trong đó tình trạng sinh lý của họ được quản lý cẩn thận, chú ý đến hồi sức, giải quyết nhiễm toan, duy trì thân nhiệt bình thường và loại bỏ các rối loạn đông máu, thường là sử dụng thuốc an thần và thở máy. Sau đó bệnh nhân được đưa trở lại phòng phẫu thuật, lúc này, phẫu thuật triệt để được thực hiện như trên một tình trạng sinh lý bình thường, và bụng được đóng lại ngay sau khi sự sửa chữa hoàn tất.
Mặc dù cách tiếp cận này bắt nguồn từ đầu thế kỷ 20, nhưng nó đã được hồi sinh và được đặt tên là phẫu thuật kiểm soát tổn thương vào năm 1993.((20. Rotondo MF, Schwab CW, McGonigal MD, et al. ‘Damage control’: an approach for improved survival in exsanguinating penetrating abdominal injury. J Trauma 1993; 35: 375-82.)) Những kinh nghiệm phẫu thuật đúc kết trong cuộc chiến chống khủng bố toàn cầu đã củng cố việc thực hành kiểm soát tổn thương và được các trung tâm chấn thương ở nhiều quốc gia áp dụng, bao gồm ở hầu hết các nước phát triển có đủ nguồn lực y tế.((21. Langan NR, Eckert M, Martin MJ. Changing patterns of in-hospital deaths following implementation of damage control resuscitation practices in US forward military treatment facilities. JAMA Surg 2014; 149: 904-12.)),((22. Haider AH, Piper LC, Zogg CK, et al. Military-to-civilian translation of battlefield innovations in operative trauma care. Surgery 2015; 158: 1686-95.)) Phẫu thuật kiểm soát tổn thương hiện được công nhận là tiêu chuẩn chăm sóc cho những bệnh nhân bị chấn thương nặng nhất đang phải trải qua tình trạng chảy máu ồ ạt. Việc áp dụng nó trực tiếp làm giảm nhẹ vòng xoáy bệnh lý bao gồm hạ thân nhiệt, nhiễm toan và rối loạn đông máu. Trong vòng 24 giờ sau khi hoàn thành cuộc phẫu thuật kiểm soát tổn thương đầu tiên, lần phẫu thuật tiếp theo nên được thực hiện và mỗi lần can thiệp tiếp theo nên được thực hiện cách nhau trong vòng 24 giờ nhằm cải thiện khả năng đóng vết thương hoàn toàn.((23. Pommerening MJ, DuBose JJ, Zielinski MD, et al. Time to first take-back operation predicts successful primary fascial closure in patients undergoing damage control laparotomy. Surgery 2014; 156: 431-8.)),((24. Hatch QM, Osterhout LM, Ashraf A, et al. Current use of damage-control laparotomy, closure rates, and predictors of early fascial closure at the first take-back. J Trauma 2011;70: 1429-36.)) Nỗ lực phẫu thuật triệt để nên được diễn ra mỗi ngày, vì đánh giá tại giường không dự đoán được liệu vết thương sẽ được đóng lại hoàn toàn vào lúc nào. Ngoài ra, việc sử dụng một thiết bị chân không để đóng vết thương tạm thời và phong tỏa thần kinh cơ tạm thời sớm giúp cải thiện tỷ lệ đóng vết thương hoàn toàn và nên được xem xét nếu chúng không có chống chỉ định.((25. Abouassaly CT, Dutton WD, Zaydfudim V, et al. Postoperative neuromuscular blocker use is associated with higher primary fascial closure rates after damage control laparotomy. J Trauma 2010; 69: 557-61.)) Nên chú ý rằng phẫu thuật lặp đi lặp lại làm tăng tỷ lệ tử vong ở những bệnh nhân chỉ bị chấn thương mức độ vừa phải.((26. Harvin JA, Kao LS, Liang MK, et al. Decreasing the use of damage control laparotomy in trauma: a quality improvement project. J Am Coll Surg 2017; 225: 200-9.))
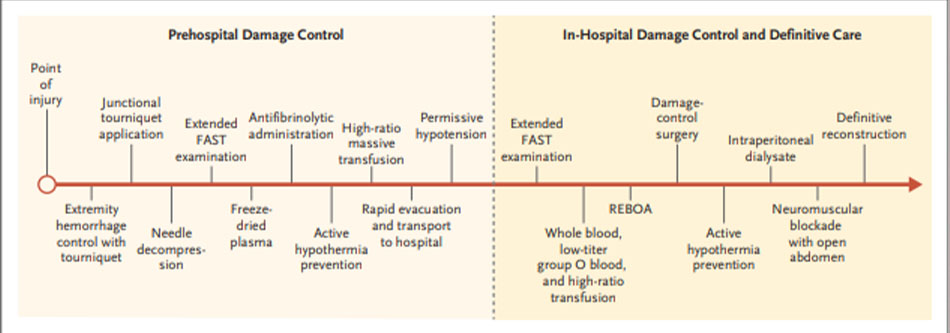
The Golden Hour
Trong Thế chiến I, người Pháp đã công bố đánh giá khoa học đầu tiên về “thời gian nhạy cảm” của việc điều trị sốc sau chấn thương trong một báo cáo có tên là “Du Shock Traumatique dans les Blessures de Guerre: Analyses d’Observations.” Mặc dù tỷ lệ tử vong chưa được chứng minh là tăng nhanh sau 60 phút sau chấn thương,((27. Lerner EB, Moscati RM. The golden hour: scientific fact or medical “urban legend”? Acad Emerg Med 2001; 8:758-60.)) nhưng người ta cộng nhận rằng can thiệp xảy ra nhanh chóng giúp thúc đẩy sự phát triển của các hệ thống y tế khẩn cấp. “The golden hour” đã tóm tắt cách tiếp cận này, mặc dù nó bỏ qua thực tế là hầu hết các trường hợp tử vong do xuất huyết ở vùng thân mình xảy ra trong vòng 30 phút sau chấn thương.((28. Alarhayem AQ, Myers JG, Dent D, et al. Time is the enemy: mortality in trauma patients with hemorrhage from torso injury occurs long before the “golden hour.” Am J Surg 2016; 212: 1101-5.)) Gần đây, dữ liệu từ các cuộc chiến ở Iraq và Afghanistan cho thấy sự sống sót tại chiến trường sau khi bị thương có liên quan chặt chẽ đến khoảng thời gian từ lúc chấn thương và sơ tán đến khi can thiệp phẫu thuật đầu tiên. Điều này đã khiến Bộ Quốc phòng ra lệnh phải sơ tán tất cả các thương binh bằng trực thăng trong vòng 60 phút sau khi bị thương, điều này đã giúp giảm tỉ lệ tử vong((29. Kotwal RS, Howard JT, Orman JA, et al. The effect of a golden hour policy on the morbidity and mortality of combat casualties. JAMA Surg 2016; 151: 15-24.)),((30. Howard JT, Kotwal RS, Santos-Lazada AR, Martin MJ, Stockinger ZT. Reexamination of a battlefield trauma golden hour policy. J Trauma Acute Care Surg 2018; 84: 11-8.))
Sự hiểu biết hiện tại về “thời gian nhạy cảm” trong chấn thương vẫn là tối quan trọng, vì khoảng thời gian giữa thời điểm chấn thương và can thiệp phẫu thuật quyết định cơ bản đến kết cục, cả trong và ngoài chiến trường.((28. Alarhayem AQ, Myers JG, Dent D, et al. Time is the enemy: mortality in trauma patients with hemorrhage from torso injury occurs long before the “golden hour.” Am J Surg 2016; 212: 1101-5.)),((31. Clarke JR, Trooskin SZ, Doshi PJ, Greenwald L, Mode CJ. Time to laparotomy for intra-abdominal bleeding from trauma does affect survival for delays up to 90 minutes. J Trauma 2002; 52: 420-5.)) Tuy nhiên, can thiệp phẫu thuật không nên kết hợp với lọc bệnh và hồi sức . Hồi sức không phải là một cách để kiểm soát xuất huyết, và nên thận trọng khi các biện pháp hồi sức được bắt đầu mà không có kế hoạch phẫu thuật kiểm soát xuất huyết. Mục đích chính của khái niệm golden hour là thúc đẩy mọi nỗ lực hướng tới việc kiểm soát xuất huyết sớm, bao gồm chăm sóc ban đầu, lọc bệnh, sơ tán nhanh và hồi sức (Hình 1). Các hiệp hội chấn thương khác, chẳng hạn như the European and Australian emergency medical system, tiếp cận giờ vàng bằng cách đặt các bác sĩ hoặc những người có chuyên môn khác trong môi trường tiền viện để thuận tiện cho việc kiểm soát sớm xuất huyết. Ngay từ khi bị thương, chúng ta cần tập trung vào việc kiểm soát xuất huyết bằng phẫu thuật. Tất cả các cuộc diễn tập khác đều ủng hộ mục tiêu chính này.
High-Ratio Massive Transfusion
Bệnh nhân chảy máu cần máu. Việc sử dụng máu truyền tĩnh mạch như một phương tiện hồi sức làm xấu đi kết cục.((32. Kasotakis G, Sideris A, Yang Y, et al. Aggressive early crystalloid resuscitation adversely affects outcomes in adult blunt trauma patients: an analysis of the Glue Grant database. J Trauma Acute Care Surg 2013; 74:1215-21.)) Máu toàn phần, hoặc một chất thay thế gần giống máu toàn phần, nên được sử dụng để hồi sức, với sự khởi đầu đồng thời của các biện pháp kiểm soát xuất huyết.((33. Bhangu A, Nepogodiev D, Doughty H, Bowley DM. Meta-analysis of plasma to red blood cell ratios and mortality in massive blood transfusions for trauma. Injury 2013; 44:1693-9.)) Trong bối cảnh phải truyền máu khối lượng lớn, tỷ lệ cao của hồng cầu trong huyết tương (1: 1) lần đầu tiên được chứng minh là cải thiện kết quả trên chiến trường,((34. Borgman MA, Spinella PC, Perkins JG, et al. The ratio of blood products transfused affects mortality in patients receiving massive transfusions at a combat support hospital. J Trauma 2007; 63: 805-13.)),((35. Stinger HK, Spinella PC, Perkins JG, et al. The ratio of fibrinogen to red cells transfused affects survival in casualties receiving massive transfusions at an army combat support hospital. J Trauma 2008; 64:S79-S85.)) và đã được áp dụng rộng rãi sau đó.((36. Holcomb JB, Zarzabal LA, Michalek JE, et al. Increased platelet:RBC ratios are associated with improved survival after massive transfusion. J Trauma 2011; 71: Suppl 3:S318-S328.))-((38. Holcomb JB, Tilley BC, Baraniuk S, et al. Transfusion of plasma, platelets, and red blood cells in a 1:1:1 vs a 1:1:2 ratio and mortality in patients with severe trauma: the PROPPR randomized clinical trial.)) Cách tiếp cận này nên được áp dụng tại tất cả các cơ sở tiếp nhận bệnh nhân chấn thương. Các sản phẩm máu được làm lạnh để lưu trữ và nên được làm ấm đến nhiệt độ cơ thể thông qua việc sử dụng thiết bị làm ấm dịch truyền trong quá trình hồi sức. Đây là một điểm quan trọng, bởi vì truyền các sản phẩm máu mát cho bệnh nhân bị chấn thương và xuất huyết sẽ góp phần gây hạ thân nhiệt và rối loạn đông máu. Tốc độ truyền tương xứng với mức độ sốc và nên tuân theo các nguyên tắc hạ huyết áp cho phép. Các sản phẩm máu nên được truyền với tốc độ càng nhanh càng tốt (thường nhanh tới 500 ml mỗi phút) để tuân thủ các nguyên tắc hồi sức hạ huyết áp, với huyết áp tâm thu mục tiêu là 80 mm Hg trong suốt cuộc phẫu thuật kiểm soát tổn thương. Hồi sức không phải là một biện pháp thay thế cho việc kiểm soát xuất huyết. Nếu việc hồi sức được bắt đầu, thì nên tiến hành phẫu thuật để kiểm soát xuất huyết, bao gồm tiến hành đồng thời các can thiệp phẫu thuật kiểm soát tổn thương nếu thích hợp.
Ultrasonography
Siêu âm khoang bụng và màng ngoài tim trong giai đoạn chẩn đoán (FAST [Focused Abdominal Sonography for Trauma]) cũng quan trọng như việc đo các dấu hiệu sinh tồn trong việc xử trí ban đầu và ra quyết định phẫu thuật, đặc biệt ở bệnh nhân bị chấn thương có hạ huyết áp. ((39. McKenney MG, Martin L, Lentz K, et al. 1,000 Consecutive ultrasounds for blunt abdominal trauma. J Trauma 1996; 40: 607-10.)) Thực hiện FAST trong vòng vài phút sau khi bệnh nhân đến bệnh viện (hoặc trong một số trường hợp ngay cả trong môi trường tiền viện) là tiêu chuẩn chăm sóc hiện tại ở Hoa Kỳ, các nước Châu Âu, Úc, Nhật Bản và hầu hết các nước phát triển khác. FAST mở rộng, bao gồm kiểm tra bổ sung các khoang màng phổi hai bên, đặc biệt hữu ích khi chụp X quang ngực không sửa soạn bị trì hoãn. Những kiểm tra trên siêu âm này cho phép phát hiện và bán định lượng xuất huyết trong ổ bụng, dự đoán sự cần thiết phải can thiệp phẫu thuật và phát hiện ra tràn máu màng ngoài tim (là một phẫu thuật cấp cứu), cũng như tràn máu màng phổi và tràn khí màng phổi.((40. Barbosa RR, Rowell SE, Fox EE, et al. Increasing time to operation is associated with decreased survival in patients with a positive FAST examination requiring emergent laparotomy. J Trauma Acute Care Surg 2013;75: Suppl 1: S48-S52.)) Những thủ thuật này có thể được thực hiện nhanh chóng tại giường trong vài giây sau khi bệnh nhân đến bệnh viện. Việc xác định sớm các tình trạng này cho phép can thiệp ngay lập tức hoặc thiết lập một cơ chế can thiệp, với một biện pháp kiểm soát xuất huyết như phẫu thuật mở bụng, dẫn lưu màng phổi hoặc phẫu thuật mở lồng ngực mà không cần làm thêm X quang hoặc xét nghiệm khác.((41. Carter JW, Falco MH, Chopko MS, Flynn WJ Jr, Wiles CE III, Guo WA. Do we really rely on fast for decision-making in the management of blunt abdominal trauma? Injury 2015; 46: 817-21.))
Một bệnh nhân bị chấn thương và hạ huyết áp không thể chụp cắt lớp điện toán, và cạm bẫy thông thường này có thể tránh được bằng cách thực hiện FAST tại giường. Một cạm bẫy bổ sung khác là kết quả âm tính giả của FAST, có thể xảy ra ngay cả trên những người có kinh nghiệm.((42. Ballard RB, Rozycki GS, Newman PG, et al. An algorithm to reduce the incidence of false-negative FAST examinations in patients at high risk for occult injury: focused assessment for the sono-graphic examination of the trauma patient. J Am Coll Surg 1999; 189: 145-50.)) Nếu bệnh nhân dường như bị xuất huyết trong ổ bụng không thể cầm, mặc dù đã kiểm tra FAST âm tính, chúng ta nên nghi ngờ đến kết quả âm tính giả và tiến hành đến các thao tác chẩn đoán khác, chẳng hạn như chọc hút hoặc rửa màng bụng chẩn đoán, dẫn lưu màng phổi hai bên, hoặc trong trường hợp thích hợp, phẫu thuật mở bụng thăm dò khẩn cấp.
Resuscitative Endovascular Balloon Occlusion of the Aorta
Bít động mạch chủ cấp cứu bằng bóng chèn nội mạch (Resuscitative endovascular balloon occlusion of the aorta-REBOA) là một kỹ thuật đang nổi lên nhanh chóng để kiểm soát những vị trí chảy máu không thể nén, chảy máu ở khoang dưới cơ hoành.((43. Pieper A, Thony F, Brun J, et al. Resuscitative endovascular balloon occlusion of the aorta for pelvic blunt trauma and lifethreatening hemorrhage: a 20-year experience in a level I trauma center. J Trauma Acute Care Surg 2018; 84: 449-53.)) Nhiều bác sĩ phẫu thuật coi kỹ thuật này là phương pháp thay thế ít xâm lấn hơn mở lồng ngực cấp cứu và kẹp động mạch chủ trên những bệnh nhân có huyết động không ổn định nhưng không có bằng chứng của chảy máu trong lồng ngực và không ngưng tim.((44. Moore LJ, Brenner M, Kozar RA, et al. Implementation of resuscitative endovascular balloon occlusion of the aorta as an alternative to resuscitative thoracotomy for noncompressible truncal hemorrhage. J Trauma Acute Care Surg 2015; 79: 52330.)) Một bóng chèn được nhanh chóng đặt vào động mạch chủ qua da hoặc qua động mạch đùi chung và thường được thực hiện trong quá trình xử lý ban đầu. Bóng này sau đó có thể được đặt ở khu vực I, gần với lỗ động mạch chủ của cơ hoành, để tạm thời kiểm soát tình trạng chảy máu bên dưới cơ hoành khi đã loại trừ chảy máu trên cơ hoành (Hình 2). Ngoài ra, bóng chèn có thể được đặt ở khu vực III nhằm kiểm soát chảy máu nặng vùng chậu hoặc vùng nối giữa thân mình và chi, khi chảy máu trên cơ hoành và trong ổ bụng đã được loại trừ((45. Moore LJ, Martin CD, Harvin JA, Wade CE, Holcomb JB. Resuscitative endovascular balloon occlusion of the aorta for control of noncompressible truncal hemorrhage in the abdomen and pelvis. Am J Surg 2016;212: 1222-30.)),((46. Saito N, Matsumoto H, Yagi T, et al. Evaluation of the safety and feasibility of resuscitative endovascular balloon occlusion of the aorta. J Trauma Acute Care Surg 2015;78: 897-903.)) Loại trừ một cách hợp lý xuất huyết trong bất kỳ khoang nào gần với vị trí bóng chèn là rất quan trọng. Đặt bóng chèn ở xa vị trí đoạn động mạch bị tổn thương có thể dẫn đến tăng tốc độ mất máu và tử vong. Các kỹ thuật có thể được sử dụng để loại trừ xuất huyết gần bao gồm siêu âm (với những hạn chế đã biết), chụp X quang không sửa soạn ngực chậu, đặt dẫn lưu màng phổi và chọc hút hoặc rửa bụng để chẩn đoán.
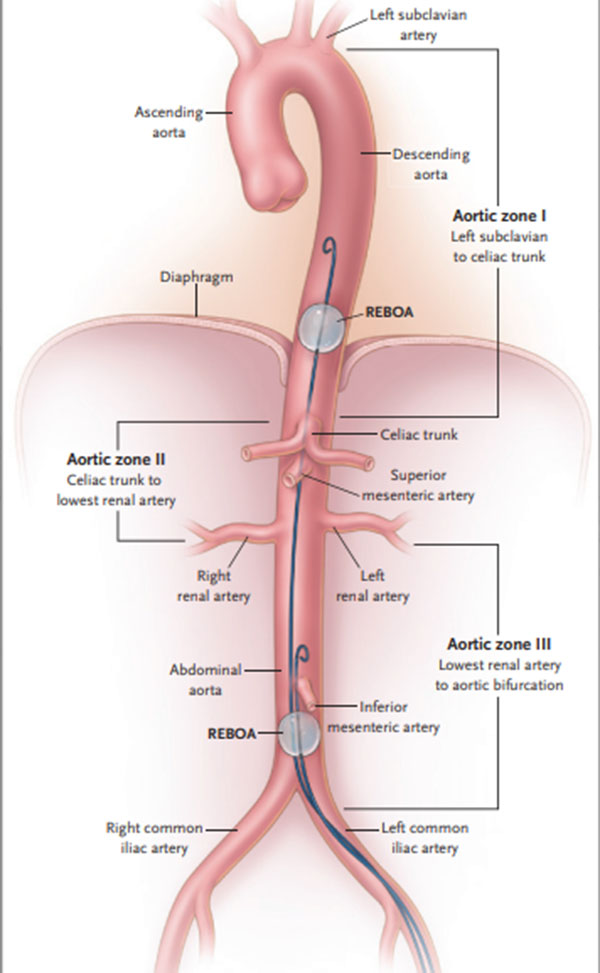
REBOA cho phép kiểm soát tạm thời xuất huyết ồ ạt dưới vị trí bóng chèn trong khi thực hiện các can thiệp cầm máu triệt để. Việc lựa chọn can thiệp cầm máu được thực hiện trên cơ sở phân loại chấn thương; can thiệp thường là một phẫu thuật khẩn cấp (phẫu thuật mở bụng), phẫu thuật tắc mạch máu vùng chậu, cố định ngoài khung chậu, chèn gạc cầm máu vùng chậu hoặc kết hợp tất cả các can thiệp này. Thiếu máu cục bộ tạng trong bụng làm giới hạn thời gian tắc ở mức dưới 30 phút, nhưng lý tưởng nhất là thời gian tắc nên càng ngắn càng tốt.((47. DuBose JJ, Scalea TM, Brenner M, et al. The AAST prospective Aortic Occlusion for Resuscitation in Trauma and Acute Care Surgery (AORTA) registry: data on contemporary utilization and outcomes of aortic occlusion and resuscitative balloon occlusion of the aorta (REBOA). J Trauma Acute Care Surg 2016; 81:409-19.)),((48. Abe T, Uchida M, Nagata I, Saitoh D, Tamiya N. Resuscitative endovascular balloon occlusion of the aorta versus aortic cross clamping among patients with critical trauma: a nationwide cohort study in Japan. Crit Care 2016; 20: 400.)) Các kỹ thuật chuyên dụng, như REBOA không liên tục, có thể hữu ích trong việc kéo dài thời gian tắc khi có thiếu máu cục bộ một cách an toàn.((49. Kuckelman J, Barron M, Moe D, et al. Extending the golden hour for zone 1 REBOA: improved survival and reperfusion injury with intermittent versus continuous REBOA in a porcine severe truncal hemorrhage model. J Trauma Acute Care Surg 2018 May 2 (Epub ahead of print).)) REBOA là một can thiệp với hàng loạt các chỉ định, chống chỉ định, kỹ thuật và cả sự sai lầm. Khi được sử dụng một cách thích hợp bởi các nhà lâm sàng có kinh nghiệm, REBOA có thể cải thiện kết cục cho nhóm bệnh nhân bị chấn thương và chảy máu nặng nhất. Những nguy hiểm của REBOA bao gồm thiếu máu toàn bộ nội tạng, mất chi dưới, làm trầm trọng thêm chấn thương sọ não, thiếu máu cục bộ tủy sống và gây mất máu nhanh chóng. Can thiệp này, hiện đang được sử dụng phổ biến tại một số trung tâm chấn thương chuyên biệt, cần có sự chú ý và làm thêm các nghiên cứu bổ sung.
Summary
Chăm sóc ban đầu trên bệnh nhân chấn thương nặng đã thay đổi đáng kể trong những thập kỷ gần đây theo nhiều cách được thúc đẩy bởi kinh nghiệm trong thời chiến. Tiếp tục sự phát triển về chăm sóc chấn thương ngoài thời chiến đòi hỏi phải có cam kết quốc gia về nghiên cứu, đặc biệt là trên một số vấn đề có nhiều hứa hẹn nhưng có ít dữ liệu hoặc không được chấp nhận hoàn toàn (Bảng 2). Chăm sóc chấn thương đòi hỏi một cách tiếp cận bằng phẫu thuật cực kỳ tích cực, mặc dù thông tin về tình trạng bệnh không đầy đủ, không hoàn
| Table 2. Additional Recent Advances in the Care of Severely Injured Patients. | |
| Intervention | Purpose |
| Whole blood | Hemostatic resuscitation with type-specific whole blood |
| Low-titer group O blood | Resuscitation with whole, group O blood, low anti-A and anti-B titer |
| Hypertonic saline | Treatment of intracranial hypertension and prevention of bowel edema in the open abdomen |
| Freeze-dried plasma | Prehospital administration of reconstituted plasma for treatment of coagulopathy |
| Needle decompression | Prehospital treatment of presumed tension pneumothorax |
| Junctional tourniquets | Control of bleeding from groin and axilla (sites where a conventional tourniquet cannot be applied) |
| Chemical body warmers | Active prevention of heat loss |
| Partial REBOA | Incomplete occlusion of the aorta to prolong ischemia time |
| Intraperitoneal dialysate | Prevention of loss of abdominal domain in the open abdomen |
hảo và thay đổi nhanh chóng. Cách tiếp cận này nên được thực hiện ngay lập tức, bắt đầu từ thời điểm chấn thương. Việc áp dụng rộng rãi hơn những tiến bộ này là cần thiết để cải thiện khả năng sống sót cho những bệnh nhân bị thương nặng, đặc biệt là những trường hợp mất máu lớn.
References
1. The aphorisms of Hippocrates. New York: Collins, 1817.
2. Rasmussen TE, Kellermann AL. Wartime lessons — shaping a national trauma action plan. N Engl J Med 2016; 375: 1612-5.
3. Eastridge BJ, Mabry RL, Seguin P, et al. Death on the battlefield (2001-2011): implications for the future of combat casualty care. J Trauma Acute Care Surg 2012; 73: Suppl 5:S431- S437.
4. Butler FK Jr, Hagmann J, Butler EG. Tactical combat casualty care in special operations. Mil Med 1996; 161: Suppl: 3-16.
5. Kragh JF Jr, Walters TJ, Baer DG, et al. Survival with emergency tourniquet use to stop bleeding in major limb trauma. Ann Surg 2009; 249: 1-7.
6. Bennett BL, Littlejohn LF, Kheirabadi BS, et al. Management of external hemorrhage in Tactical Combat Casualty Care: Chitosan-based hemostatic gauze dressings — TCCC guidelines — change 13-05. J Spec Oper Med 2014; 14: 40-57.
7. King DR, Larentzakis A, Ramly EP. Tourniquet use at the Boston Marathon bombing: lost in translation. J Trauma Acute Care Surg 2015; 78:594-9.
8. Jacobs LM, McSwain N, Rotondo M, et al. Improving survival from active shooter events: the Hartford Consensus. Bull Am Coll Surg 2013; 98: 14-6.
9. Bulger EM, Snyder D, Schoelles K, et al. An evidence-based prehospital guideline for external hemorrhage control: American College of Surgeons Committee on Trauma. Prehosp Emerg Care 2014; 18: 163-73.
10. Ives C, Inaba K, Branco BC, et al. Hyperfibrinolysis elicited via thromboelastography predicts mortality in trauma. J Am Coll Surg 2012; 215: 496-502.
11. WOMAN Trial Collaborators. Effect of early tranexamic acid administration on mortality, hysterectomy, and other morbidities in women with post-partum haemorrhage (WOMAN): an international, randomised, double-blind, placebo-controlled trial. Lancet 2017;389: 2105-16.
12. Roberts I, Shakur H, Coats T, et al. The CRASH-2 trial: a randomised controlled trial and economic evaluation of the effects of tranexamic acid on death, vascular occlusive events and transfusion requirement in bleeding trauma patients. Health Technol Assess 2013; 17:1-79.
13. Gayet-Ageron A, Prieto-Merino D, Ker K, Shakur H, Ageron FX, Roberts I. Effect of treatment delay on the effectiveness and safety of antifibrinolytics in acute severe haemorrhage: a meta-analysis of individual patient-level data from 40 138 bleeding patients. Lancet 2018; 391: 125-32.
14. Sperry JL, Guyette FX, Brown JB, et al. Prehospital plasma during air medical transport in trauma patients at risk for hemorrhagic shock. N Engl J Med 2018; 379: 315-26.
15. Bickell WH, Wall MJ Jr, Pepe PE, et al. Immediate versus delayed fluid resuscitation for hypotensive patients with penetrating torso injuries. N Engl J Med 1994; 331: 1105-9.
16. Tran A, Yates J, Lau A, Lampron J, Matar M. Permissive hypotension versus conventional resuscitation strategies in adult trauma patients with hemorrhagic shock: a systematic review and meta-analysis of randomized controlled trials. J Trauma Acute Care Surg 2018; 84: 802-8.
17. Cotton BA, Jerome R, Collier BR, et al. Guidelines for prehospital fluid resuscitation in the injured patient. J Trauma 2009; 67: 389-402.
18. Kwan I, Bunn F, Chinnock P, Roberts I. Timing and volume of fluid administration for patients with bleeding. Cochrane Database Syst Rev 2014; 3: CD002245.
19. Spaite DW, Hu C, Bobrow BJ, et al. Mortality and prehospital blood pressure in patients with major traumatic brain injury: implications for the hypotension threshold. JAMA Surg 2017; 152: 360-8.
20. Rotondo MF, Schwab CW, McGonigal MD, et al. ‘Damage control’: an approach for improved survival in exsanguinating penetrating abdominal injury. J Trauma 1993; 35: 375-82.
21. Langan NR, Eckert M, Martin MJ. Changing patterns of in-hospital deaths following implementation of damage control resuscitation practices in US forward military treatment facilities. JAMA Surg 2014; 149: 904-12.
22. Haider AH, Piper LC, Zogg CK, et al. Military-to-civilian translation of battlefield innovations in operative trauma care. Surgery 2015; 158: 1686-95.
23. Pommerening MJ, DuBose JJ, Zielinski MD, et al. Time to first take-back operation predicts successful primary fascial closure in patients undergoing damage control laparotomy. Surgery 2014; 156: 431-8.
24. Hatch QM, Osterhout LM, Ashraf A, et al. Current use of damage-control laparotomy, closure rates, and predictors of early fascial closure at the first take-back. J Trauma 2011;70: 1429-36.
25. Abouassaly CT, Dutton WD, Zaydfudim V, et al. Postoperative neuromuscular blocker use is associated with higher primary fascial closure rates after damage control laparotomy. J Trauma 2010; 69: 557-61.
26. Harvin JA, Kao LS, Liang MK, et al. Decreasing the use of damage control laparotomy in trauma: a quality improvement project. J Am Coll Surg 2017; 225: 200-9.
27. Lerner EB, Moscati RM. The golden hour: scientific fact or medical “urban legend”? Acad Emerg Med 2001; 8:758-60.
28. Alarhayem AQ, Myers JG, Dent D, et al. Time is the enemy: mortality in trauma patients with hemorrhage from torso injury occurs long before the “golden hour.” Am J Surg 2016; 212: 1101-5.
29. Kotwal RS, Howard JT, Orman JA, et al. The effect of a golden hour policy on the morbidity and mortality of combat casualties. JAMA Surg 2016; 151: 15-24.
30. Howard JT, Kotwal RS, Santos-Lazada AR, Martin MJ, Stockinger ZT. Reexamination of a battlefield trauma golden hour policy. J Trauma Acute Care Surg 2018; 84: 11-8.
31. Clarke JR, Trooskin SZ, Doshi PJ, Greenwald L, Mode CJ. Time to laparotomy for intra-abdominal bleeding from trauma does affect survival for delays up to 90 minutes. J Trauma 2002; 52: 420-5.
32. Kasotakis G, Sideris A, Yang Y, et al. Aggressive early crystalloid resuscitation adversely affects outcomes in adult blunt trauma patients: an analysis of the Glue Grant database. J Trauma Acute Care Surg 2013; 74:1215-21.
33. Bhangu A, Nepogodiev D, Doughty H, Bowley DM. Meta-analysis of plasma to red blood cell ratios and mortality in massive blood transfusions for trauma. Injury 2013; 44:1693-9.
34. Borgman MA, Spinella PC, Perkins JG, et al. The ratio of blood products transfused affects mortality in patients receiving massive transfusions at a combat support hospital. J Trauma 2007; 63: 805-13.
35. Stinger HK, Spinella PC, Perkins JG, et al. The ratio of fibrinogen to red cells transfused affects survival in casualties receiving massive transfusions at an army combat support hospital. J Trauma 2008; 64:S79-S85.
36. Holcomb JB, Zarzabal LA, Michalek JE, et al. Increased platelet:RBC ratios are associated with improved survival after massive transfusion. J Trauma 2011; 71: Suppl 3:S318-S328.
37. del Junco DJ, Holcomb JB, Fox EE, et al. Resuscitate early with plasma and platelets or balance blood products gradually: findings from the PROMMTT study. J Trauma Acute Care Surg 2013; 75: Suppl 1: S24-S30.
38. Holcomb JB, Tilley BC, Baraniuk S, et al. Transfusion of plasma, platelets, and red blood cells in a 1:1:1 vs a 1:1:2 ratio and mortality in patients with severe trauma: the PROPPR randomized clinical trial.
JAMA 2015; 313: 471-82.
39. McKenney MG, Martin L, Lentz K, et al. 1,000 Consecutive ultrasounds for blunt abdominal trauma. J Trauma 1996; 40: 607-10.
40. Barbosa RR, Rowell SE, Fox EE, et al. Increasing time to operation is associated with decreased survival in patients with a positive FAST examination requiring emergent laparotomy. J Trauma Acute Care Surg 2013;75: Suppl 1: S48-S52.
41. Carter JW, Falco MH, Chopko MS, Flynn WJ Jr, Wiles CE III, Guo WA. Do we really rely on fast for decision-making in the management of blunt abdominal trauma? Injury 2015; 46: 817-21.
42. Ballard RB, Rozycki GS, Newman PG, et al. An algorithm to reduce the incidence of false-negative FAST examinations in patients at high risk for occult injury: focused assessment for the sono-graphic examination of the trauma patient. J Am Coll Surg 1999; 189: 145-50.
43. Pieper A, Thony F, Brun J, et al. Resuscitative endovascular balloon occlusion of the aorta for pelvic blunt trauma and lifethreatening hemorrhage: a 20-year experience in a level I trauma center. J Trauma Acute Care Surg 2018; 84: 449-53.
44. Moore LJ, Brenner M, Kozar RA, et al. Implementation of resuscitative endovascular balloon occlusion of the aorta as an alternative to resuscitative thoracotomy for noncompressible truncal hemorrhage. J Trauma Acute Care Surg 2015; 79: 52330.
45. Moore LJ, Martin CD, Harvin JA, Wade CE, Holcomb JB. Resuscitative endovascular balloon occlusion of the aorta for control of noncompressible truncal hemorrhage in the abdomen and pelvis. Am J Surg 2016;212: 1222-30.
46. Saito N, Matsumoto H, Yagi T, et al. Evaluation of the safety and feasibility of resuscitative endovascular balloon occlusion of the aorta. J Trauma Acute Care Surg 2015;78: 897-903.
47. DuBose JJ, Scalea TM, Brenner M, et al. The AAST prospective Aortic Occlusion for Resuscitation in Trauma and Acute Care Surgery (AORTA) registry: data on contemporary utilization and outcomes of aortic occlusion and resuscitative balloon occlusion of the aorta (REBOA). J Trauma Acute Care Surg 2016; 81:409-19.
48. Abe T, Uchida M, Nagata I, Saitoh D, Tamiya N. Resuscitative endovascular balloon occlusion of the aorta versus aortic cross clamping among patients with critical trauma: a nationwide cohort study in Japan. Crit Care 2016; 20: 400.
49. Kuckelman J, Barron M, Moe D, et al. Extending the golden hour for zone 1 REBOA: improved survival and reperfusion injury with intermittent versus continuous REBOA in a porcine severe truncal hemorrhage model. J Trauma Acute Care Surg 2018 May 2 (Epub ahead of print).
Xem thêm:
HỘI CHỨNG CHÈN ÉP KHOANG BỤNG ABDOMINAL COMPARTMENT SYNDROME
HƯỚNG DẪN: Cho bệnh nhân XƠ GAN
Phác đồ INSULIN cho người bệnh nội trú
Nguy cơ nhiễm COVID-19 có tăng lên trên nhóm bệnh nhân tăng huyết áp và đái tháo đường không?

