Bệnh hô hấp
Cài đặt PEEP trên bệnh nhân ARDS có bệnh nền COPD có gì khác bệnh nhân ARDS đơn thuần
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Chụp cắt lớp trở kháng điện để chuẩn độ áp lực dương cuối thì thở ra ở bệnh nhân mắc hội chứng nguy kịch hô hấp cấp có bệnh phổi tắc nghẽn mạn tính tải về file pdf ở đây.
Dịch bài: BS. Đặng Thanh Tuấn – BV Nhi Đồng 1
Tóm tắt
Bối cảnh
Bệnh phổi tắc nghẽn mãn tính (COPD) là một trong những bệnh đi kèm phổ biến nhất của hội chứng nguy kịch hô hấp cấp tính (ARDS). Có một số nghiên cứu cụ thể về chiến lược thông khí thích hợp cho bệnh nhân mắc ARDS đồng thời với COPD, đặc biệt là liên quan đến chuẩn độ áp lực dương cuối kỳ thở ra (PEEP).
Phương pháp
Để so sánh cơ học hô hấp ở bệnh nhân ARDS thở máy có hoặc không có COPD và để xác định xem
việc chuẩn độ PEEP dựa trên chụp cắt lớp trở kháng điện (EIT) có vượt trội hơn so với giao thức ARDSnet hay không. Đây là nghiên cứu đơn trung tâm, tiền cứu, biện pháp lặp đi lặp lại. Bệnh nhân ARDS cần thở máy được đưa vào khoa chăm sóc đặc biệt từ tháng 8 năm 2017 đến tháng 12 năm 2020 cũng được đưa vào. Bệnh nhân ARDS được chia theo việc họ có bị COPD thành nhóm COPD và nhóm không COPD hay không. Cơ học hô hấp, trao đổi khí và huyết động học trong quá trình thông khí được so sánh giữa các nhóm tùy theo mức PEEP được điều chỉnh bằng EIT hay giao thức ARDSnet.
Kết quả
Tổng cộng có 27 bệnh nhân ARDS bao gồm 14 người mắc bệnh đồng thời và 13 người không mắc bệnh COPD đáp ứng các tiêu chí đủ điều kiện tham gia nghiên cứu đã được tuyển dụng. Mức PEEP được chuẩn độ theo EIT và giao thức ARDSnet ở nhóm COPD thấp hơn so với nhóm không mắc bệnh COPD (6,93 ± 1,69 cm H2O so với 12,15 ± 2,40 cm H2O, P < 0,001 và 10,43 ± 1,20 cm H2O so với 14,0 ± 3,0 cm H2O, P < 0,001, tương ứng). Trong nhóm COPD, mức PEEP được chuẩn độ bởi EIT thấp hơn mức chuẩn độ của giao thức ARDSnet (6,93 ± 1,69 cm H2O so với 10,43 ± 1,20 cm H2O, P < 0,001), cũng như chỉ số không đồng nhất toàn cục (GI) (0,397 ± 0,040 so với 0,446 ± 0,052, P = 0,001), áp lực đường thở bình nguyên (16,50 ± 4,35 cm H2O so với 20,93 ± 5,37 cm H2O, P = 0,001), tỷ lệ thông khí khoảng chết (48,29 ± 6,78% so với 55,14 ± 8,85%, P < 0,001), tỷ lệ thông khí (1,63 ± 0,33 so với 1,87 ± 0,33, P < 0,001) và công suất cơ học (13,92 ± 2,18 J /phút so với 15,87 ± 2,53 J/phút, P < 0,001). Chỉ số tim cao hơn khi PEEP được điều chỉnh bằng EIT so với khi được điều chỉnh bằng giao thức ARDSnet (3,41 ± 0,50 L/phút/m2 so với 3,02 ± 0,43 L/phút/m2, P < 0,001), cũng như cung cấp oxy (466,40 ± 71,08 mL/phút/m2 so với 411,10 ± 69,71 mL/phút/m2, P = 0,001).
Kết luận
Mức PEEP chuẩn độ thấp hơn ở bệnh nhân ARDS mắc COPD so với bệnh nhân ARDS không mắc COPD. Ở bệnh nhân ARDS đồng thời mắc COPD, việc áp dụng PEEP được điều chỉnh bằng EIT thấp hơn so với điều chỉnh bằng giao thức ARDSnet, điều này góp phần cải thiện tỷ lệ thông khí, công suất cơ học, chỉ số tim và cung cấp oxy với ít tác động xấu đến huyết động hơn.
Giới thiệu
Đáp ứng của bệnh nhân mắc hội chứng nguy kịch hô hấp cấp tính (acute respiratory distress syndrome − ARDS) đối với ứng dụng áp lực dương cuối thì thở ra (positive end-expiratory pressure − PEEP) trong quá trình thở máy rất khác nhau do tính không đồng nhất về bệnh lý phổi của ARDS và các chiến lược thông khí cá nhân hóa phù hợp với đặc điểm sinh lý của phổi được mong đợi để cải thiện kết quả của bệnh nhân mắc ARDS [1, 2]. Bệnh phổi tắc nghẽn mãn tính (chronic obstructive pulmonary disease − COPD) là một trong những bệnh đi kèm quan trọng nhất ở bệnh nhân ARDS, chiếm tới 21% dân số ARDS như thể hiện trong một nghiên cứu quan sát [3]. Tổn thương đường thở nhỏ là một đặc điểm dễ nhận biết của COPD được đặc trưng bởi giới hạn luồng khí khó hồi phục, căng phồng phổi động lực học, bẫy khí và PEEP nội tại (PEEPi) [4]. Sự không đồng nhất về đặc điểm bệnh lý phổi và phân phối thông khí phức tạp hơn ở bệnh nhân ARDS mắc COPD [5]. Hơn nữa, áp dụng PEEP trong quá trình thở máy làm tăng nguy cơ tổn thương chức năng tim, tăng thể tích phổi và căng phế nang quá mức, đây là một trong những nguyên nhân chính gây ra tổn thương phổi liên quan đến máy thở (ventilator-related lung injury − VILI) [6, 7]. Do đó, bệnh nhân ARDS mắc COPD có nguy cơ gặp tác dụng phụ cao hơn khi áp dụng PEEP trong quá trình thở máy và chiến lược thông khí tốt nhất, đặc biệt là về lựa chọn PEEP tối ưu, ở những bệnh nhân này vẫn chưa có kết luận.
Có nhiều phương pháp để lựa chọn PEEP lâm sàng trong các chiến lược thông khí bảo vệ phổi, nhưng phương pháp thích hợp để điều chỉnh PEEP ở bệnh nhân ARDS mắc COPD vẫn là một câu hỏi đầy thách thức [8]. Chụp cắt lớp trở kháng điện (electrical impedance tomography − EIT) là một phương pháp được phát triển gần đây để đánh giá sự phân bố thông khí trong phổi[9] có thể theo dõi sự phân bố thông khí trong lồng ngực và cơ học hô hấp cục bộ và toàn bộ được phản ánh bởi những thay đổi trở kháng để đáp ứng với thông khí [10, 11]. Bên cạnh đó, EIT có ưu điểm là không xâm lấn, không bức xạ và cho phép theo dõi thời gian thực ngay tại giường bệnh. Chuẩn độ PEEP theo hướng dẫn của EIT sẽ đạt được sự thỏa hiệp tốt nhất giữa xẹp phổi và căng quá mức. Các nghiên cứu gần đây đã chứng minh tính an toàn và khả thi của việc chuẩn độ PEEP do EIT hướng dẫn tại giường bệnh ở những bệnh nhân thở máy mắc ARDS. So với các phương pháp khác, điều chỉnh mức PEEP bằng EIT dẫn đến phân phối thông khí đồng đều hơn, cơ học hô hấp tốt hơn và oxygen hóa cao hơn ở bệnh nhân thở máy cũng như cải thiện kết quả lâm sàng [5, 10, 12, 13, 14]. Tuy nhiên, có rất ít nghiên cứu tập trung vào việc chuẩn độ PEEP do EIT hướng dẫn ở bệnh nhân ARDS mắc COPD. Không biết liệu mức PEEP cần thiết cho bệnh nhân ARDS thở máy có khác với mức yêu cầu ở bệnh nhân ARDS không mắc COPD hay không. Do đó, chúng tôi đã đưa ra giả thuyết rằng (1) mức PEEP tối ưu cần thiết để thông khí ở bệnh nhân mắc ARDS có thể phụ thuộc vào việc họ có mắc bệnh COPD hay không và (2) mức PEEP được điều chỉnh theo hướng dẫn của EIT có thể tốt hơn mức điều chỉnh bằng ARDSnet truyền thống bảng PEEP.
Nguyên liệu và phương pháp
Thiết kế nghiên cứu và bệnh nhân
Đây là một nghiên cứu đoàn hệ tiến cứu, đơn trung tâm, lặp đi lặp lại, bao gồm những bệnh nhân mắc ARDS được đưa vào Khoa Hồi sức tích cực của Bệnh viện liên kết đầu tiên của Đại học Y khoa Quảng Châu ở Trung Quốc và cần thở máy trong ngày 1 tháng 8 năm 2017, và ngày 31 tháng 12 năm 2020. Các bệnh nhân được chia thành nhóm COPD và nhóm không COPD tùy theo họ có bị COPD hay không. Nghiên cứu đã được phê duyệt bởi Ủy ban Đạo đức của Bệnh viện trực thuộc đầu tiên của Đại học Y Quảng Châu.
Các tiêu chí thu nhận trong cả hai nhóm nghiên cứu như sau: tiêu chuẩn chẩn đoán ARDS đáp ứng theo định nghĩa Berlin năm 2012 [15]; thở máy xâm lấn trong vòng 3 ngày và với thời gian dự kiến dài hơn 3 ngày; trên 18 tuổi và dưới 85 tuổi; và đã ký đồng ý có thể đạt được. Bệnh nhân trong nhóm COPD được yêu cầu chẩn đoán COPD là bệnh đi kèm bởi hai bác sĩ chuyên khoa phổi độc lập dựa trên tiền sử bệnh, chức năng phổi, đặc điểm lưu lượng thở máy, X quang ngực và chẩn đoán COPD đã được bác sĩ phổi xác nhận trước đó [5]. Mô tả các đặc điểm lâm sàng của bệnh nhân COPD được trình bày trong Tệp bổ sung 1: Bảng S1.
Các tiêu chí loại trừ sau đây đã được áp dụng: chảy máu đang hoạt động hoặc không ổn định về huyết động; bệnh thần kinh nghiêm trọng; trong vòng 2 tuần sau phẫu thuật phổi; mang thai hoặc cho con bú; bệnh ác tính giai đoạn cuối; tiền sử cấy ghép nội tạng; chống chỉ định sử dụng EIT; và bệnh hiểm nghèo với thời gian sống sót dự kiến dưới 48 giờ.
Chuẩn độ PEEP
Tất cả các bệnh nhân đều được an thần hoàn toàn và được dùng thuốc giảm đau và giãn cơ. Người bệnh được thở máy ở tư thế nằm ngửa với các cài đặt thông khí cơ học như sau: chế độ kiểm soát thể tích; thể tích khí lưu thông, 6 mL/kg trọng lượng cơ thể dự đoán; PEEP, 5 cm H2O; áp lực cao nguyên, < 30 cm H2O. Một ống thông động mạch đã được đặt, và EIT được kết nối trong mọi trường hợp.
Giao thức ARDSnet
Trong khi duy trì SpO2 ở mức 88%–95%, mức PEEP được chọn theo phương pháp bảng dưới FiO2/PEEP. Các bệnh nhân được thở máy trong 30 phút với PEEP được chọn bằng phương pháp ARDSnet, sau đó, các thông số liên quan đến cơ học hô hấp, huyết động học, công suất cơ học, trao đổi khí và cung cấp oxy được đo hoặc tính toán.
Phương pháp EIT
Để tìm PEEP tối ưu theo hướng dẫn của EIT, giữ nguyên các thông số thông khí khác, trước tiên chúng tôi đặt PEEP ở mức 5 cm H2O và sau đó tăng mức PEEP từ 5 lên 8 cm H2O, 10 cm H2O, 12 cm H2O, 14 cm H2O, 16 cm H2O, 18 cm H2O, 20 cm H2O cứ sau 30 phút. Xem xét mức PEEP cao hơn làm giảm đáng kể cung lượng tim ở bệnh nhân mắc bệnh tim [16] và COPD là yếu tố nguy cơ gây rối loạn chức năng tâm thất phải [17], chúng tôi đã không tăng thêm mức PEEP khi đạt mức 16 cm H2O để tránh nguy cơ bất ổn huyết động tiềm ẩn ở nhóm COPD. Vào cuối mỗi 30 phút thông khí, các thông số về cơ học hô hấp, huyết động học, công suất cơ học, trao đổi khí và cung cấp oxy được đo và tính toán. Sau đó, chúng tôi đã thu được chỉ số không đồng nhất toàn cục (global inhomogeneity − GI) cho toàn bộ phổi và PEEP tương ứng với giá trị chỉ số GI tối thiểu (điểm thấp nhất của đường cong) do EIT ghi lại được xác định là PEEP tốt nhất được chuẩn độ bởi EIT dựa trên chỉ số GI.
Các chỉ định chấm dứt thí nghiệm như sau: huyết áp < 80/60 mmHg, nhịp tim > 120 nhịp/phút và cần tăng đáng kể liều thuốc vận mạch để duy trì sự ổn định tuần hoàn (ví dụ: chỉ số tim < 1,5 L/phút/m2); giảm độ bão hòa oxy máu ngoại vi (SpO2) xuống < 80%; và tràn khí màng phổi, chảy máu hoặc tình trạng lâm sàng khác có nghĩa là không thể tiếp tục thử nghiệm.
Đo lường EIT
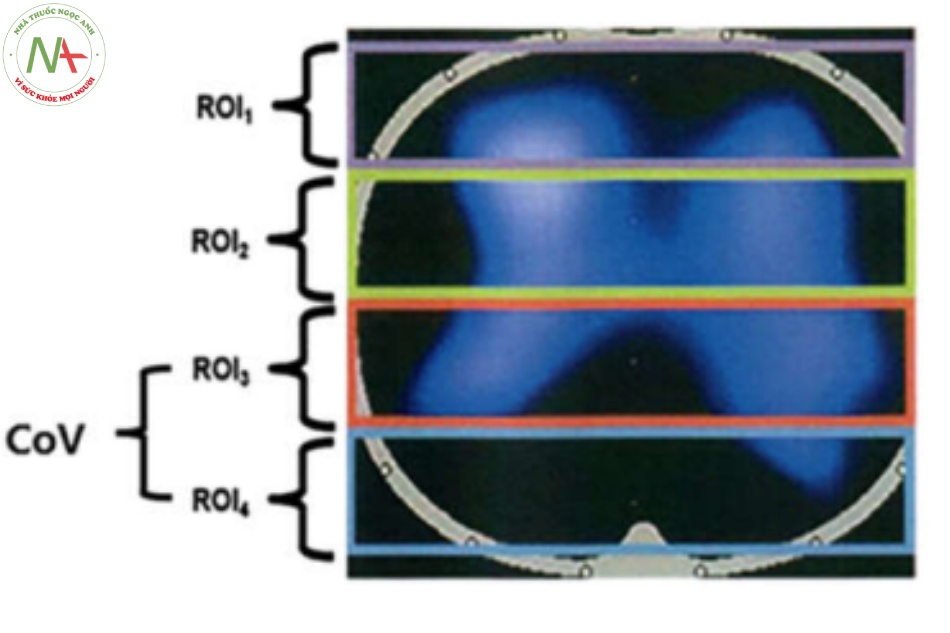
Các phép đo EIT được thực hiện bằng máy chụp cắt lớp PulmoVista 500 (Dräger PulmoVista 500, Lübeck, Đức). Độ dẫn điện của ngực được sử dụng để tạo ra các hình ảnh cắt ngang của phổi được suy ra từ các phép đo điện bề mặt được thực hiện bằng đai 16 điện cực. Bốn vùng quan tâm (regions of interest − ROI) song song theo chiều ngang trong đường viền ngực đã được chọn: ROI 1 (bụng), ROI 2 (bụng trung tâm), ROI 3 (lưng trung tâm) và ROI 4 (lưng). Để đánh giá phân phối thông khí, số được tính trên mỗi ROI là tổng các thay đổi trở kháng trong ROI này so với tổng các thay đổi trở kháng của toàn bộ hình ảnh EIT [18]. Dữ liệu EIT liên tục được ghi lại và phân tích ngoại tuyến bằng công cụ phân tích Dräger EIT, phiên bản 6.1 (Dräger Medical) [19]. Trung tâm thông khí (centre of ventilation − CoV) được tính như sau: CoV (%) = (ΔZ ở nửa lưng phổi) × 100/(ΔZ ở toàn bộ phổi), trong đó ∆Z = thay đổi trở kháng. Điều này phản ánh sự phân bố thông khí theo chu kỳ thở dọc theo trục bụng-lưng và khi phần lớn thông khí nằm ở điểm giữa (CoV = 50%), điều này thể hiện thông khí phân bố đồng nhất [20].
Phân tích thống kê
Mục đích chính của nghiên cứu này là xác định sự khác biệt về PEEP giữa bệnh nhân ARDS mắc COPD và không mắc COPD. Tuy nhiên, không có dữ liệu nào liên quan đến sự khác biệt về PEEP giữa hai nhóm. Do đó, việc tính toán cỡ mẫu dựa trên kinh nghiệm quản lý thở máy và đặc điểm của bệnh nhân về cài đặt thông khí tại trung tâm của chúng tôi. Chúng tôi thường thiết lập PEEP thấp hơn 40% ở bệnh nhân ARDS mắc COPD so với bệnh nhân ARDS không mắc COPD. Theo các cài đặt máy thở được báo cáo trước đây của bệnh nhân ARDS được điều trị bằng thông khí xâm lấn tại trung tâm của chúng tôi [21], chúng tôi cho rằng PEEP là 10 cm H2O đối với bệnh nhân ARDS không có COPD và 6 cm H2O đối với bệnh nhân ARDS mắc COPD, với alpha = 0,05, beta = 0,10 và độ lệch chuẩn là 3, cần 12 bệnh nhân trong mỗi nhóm. Trên thực tế, để so sánh các mức PEEP được chuẩn độ bằng EIT hoặc giao thức ARDSnet giữa nhóm ARDS và ARDS với nhóm COPD, kích thước mẫu đạt được dẫn đến công suất (1-β) trên 90%. Việc tính toán cỡ mẫu và phân tích công suất được thực hiện trong một công cụ trực tuyến (http://clincalc.com/Stats).
Dữ liệu liên tục được xác nhận là phân phối bình thường được hiển thị dưới dạng giá trị trung bình ± độ lệch chuẩn và được so sánh giữa hai nhóm nghiên cứu bằng cách sử dụng t -test được ghép nối. Phân tích phương sai được thực hiện bằng cách sử dụng dữ liệu thiết kế khối ngẫu nhiên, không nhất quán. Thử nghiệm tổng xếp hạng được sử dụng cho dữ liệu được phân phối bình thường hoặc tính đồng nhất ANOVA. Tất cả các phân tích thống kê được thực hiện bằng SPSS phiên bản 22.0 (IBM Corp, Armonk, NY, USA) và GraphPad Prism 8. Giá trị P < 0,05 được coi là có ý nghĩa thống kê.
Kết quả
Đặc điểm nhân khẩu học và lâm sàng của bệnh nhân
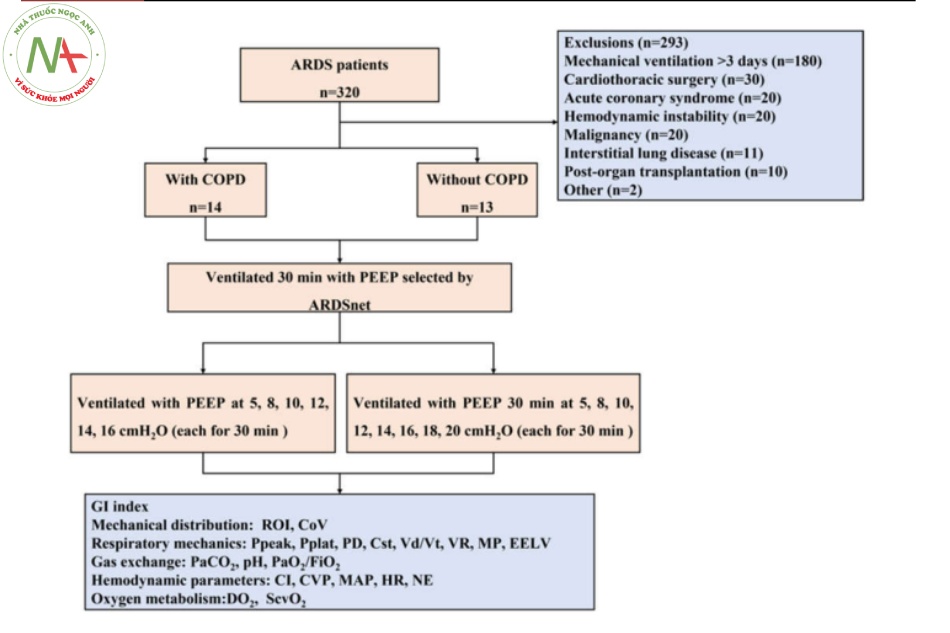
Trong số 1500 bệnh nhân được thở máy tại Khoa Y học Chăm sóc Tích cực tại Bệnh viện Liên kết Đầu tiên của Đại học Y Quảng Châu trong thời gian nghiên cứu, 320 bệnh nhân đáp ứng tiêu chuẩn chẩn đoán ARDS và 27 bệnh nhân đáp ứng tiêu chí đủ điều kiện nghiên cứu (Hình 1). Nguyên nhân của ARDS là viêm phổi nặng trong mọi trường hợp. Tuổi trung bình của bệnh nhân là 70 ± 14 tuổi và hầu hết bệnh nhân là nam giới (n = 20, 74,1%). Bệnh nhân thứ 3, 13 và 11 lần lượt được chẩn đoán là ARDS nặng, trung bình và nhẹ. Có 14 bệnh nhân ARDS trong nhóm COPD và 13 bệnh nhân trong nhóm không COPD. PEEPi ở nhóm COPD cao hơn đáng kể so với nhóm không bị COPD (5,8 ± 2,1 cm H2O so với 0,31 ± 0,43 cm H2O, P < 0,001), cũng như thể tích phổi cuối kỳ thở ra (EELV; 1135 ± 217,3 mL so với 724,6 ± 130,8 mL, P < 0,001) (Bảng 1).
So sánh mức PEEP chuẩn độ theo phương pháp EIT và giao thức ARDSnet
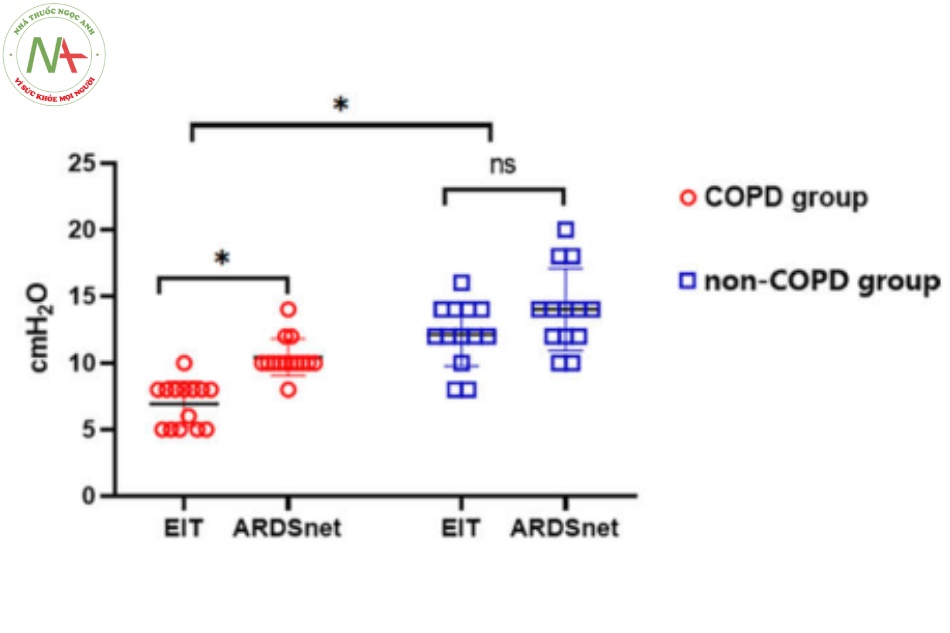
Mức PEEP được chuẩn độ theo cả phương pháp EIT dựa trên chỉ số GI và giao thức ARDSnet ở nhóm COPD thấp hơn so với nhóm không mắc bệnh COPD (phương pháp EIT: 6,93 ± 1,69 cm H2O so với 12,15 ± 2,40 cm H2O, P < 0,001 và giao thức ARDSnet:10,43 ± 1,20 cm H2O so với 14,0 ± 3,0 cm H2O, P < 0,001, tương ứng). Trong nhóm COPD, mức PEEP chuẩn độ do EIT hướng dẫn thấp hơn mức chuẩn độ theo giao thức ARDSnet (6,93 ± 1,69 cm H2O so với 10,43 ± 1,20 cm H2O, P < 0,001). Ở nhóm không mắc bệnh phổi tắc nghẽn mạn tính, không có sự khác biệt đáng kể về mức PEEP được chuẩn độ bởi EIT và mức PEEP được chuẩn độ bởi giao thức ARDSnet (12,15 ± 2,40 cm H2O so với 14,0 ± 3,0 cm H2O, P = 0,098) (Hình.2). Trong nhóm COPD, chỉ số GI thấp hơn khi mức PEEP được chuẩn độ bằng EIT so với khi được chuẩn độ bằng giao thức ARDSnet (0,397 ± 0,04 so với 0,446 ± 0,052, P = 0,001); tuy nhiên, ở nhóm không mắc bệnh COPD, không có sự khác biệt đáng kể về chỉ số GI tùy theo mức PEEP được chuẩn độ bằng EIT hay giao thức ARDSnet (0,45 ± 0,038 so với 0,477 ± 0,021, P = 0,063) (Bảng 2).
Hình 1 Lưu đồ của nghiên cứu
So sánh sinh lý ở bệnh nhân ARDS mắc COPD thở máy với PEEP chuẩn độ theo phương pháp ETI và giao thức ARDSnet
Cơ học hô hấp
Áp lực đỉnh đường thở thấp hơn đáng kể khi PEEP được chuẩn độ bằng EIT so với giao thức ARDSnet (29,5 ± 4,1 cm H2O so với 33,64 ± 5,19cm H2O, P < 0,001), cũng như áp lực bình nguyên
đường thở (16,5 ± 4,35 cm H2O so với 20,93 ± 5,37 cm H2O, P = 0,001), tỷ lệ thông khí khoảng chết (48,29 ± 6,78% so với 55,14 ± 8,85%, P < 0,001) và tỷ lệ thông khí (VR; 1,63 ± 0,33 so với 0,87 ± 0,33, P < 0,001). Công suất cơ học cũng thấp hơn khi sử dụng EIT so với khi sử dụng giao thức ARDSnet (13,92 ± 2,18 J/phút so với 15,87 ± 2,53 J/phút, P < 0,001). Không có sự khác biệt đáng kể trong thông số cơ học hô hấp khác bao gồm áp lực đẩy, khi thông khí của bệnh nhân với PEEP được chọn theo phương pháp EIT và giao thức ARDSnet (P > 0,05) (Bảng 3). Không có sự khác biệt đáng kể về phân suất shunt phổi khi bệnh nhân thở máy với PEEP được chuẩn độ bằng EIT hoặc bằng giao thức ARDSnet (17,8 ± 7,16% so với 16,5 ± 4,46%, P = 0,352).
Bảng 1 Đặc điểm nhân khẩu học và lâm sàng của bệnh nhân
| COPD group (n = 14) | Non-COPD group (n = 13) | P-value | ||
| Male sex (%) | 20/74.1% | 13/93% | 7/54% | 0.023 |
| Age (years) | 70 ±14 | 70±8 | 50±13 | <0001 |
| Body mass index* | 21.59 ±4.56 | 20.4 ±4.6 | 23.61 ±4.0 | 0066 |
| PBW(kg) | 60.15 ±7.61 | 62.3 ±6.7 | 59.3 ±8.5 | 0.3193 |
| APACHE II | 21.04 ±6.05 | 20.0 ±8.0 | 222 ±2.9 | 0.365 |
| SOFA | 9.27 ±3.54 | 8.8 ±3.6 | 9.8 ±3.5 | 0.447 |
| Murray score | 2.54 ±0.62 | 2.39 ±069 | 2.69 ±0.62 | 0.212 |
| HR (bpm) | 100 ±16.69 | 97±15 | 103±18 | 0.377 |
| MAP (mmHg) | 86.85 ±11.71 | 89±14 | 84±9 | 0.229 |
| ScvO2(%) | 73.56 ±7.953 | 73±8 | 74±8 | 0.578 |
| P/E (mmHg) | 175.5±61.3 | 195.7 ±47.0 | 153.6 ±69.0 | 0.073 |
| PEEPi | 3.16±3.2 | 5.8 ±2.1 | 0.31 ±0.43 | <0.001 |
| EELV(mL) | 937.2 ±274 | 1135 ±217.3 | 724.6 ±130.8 | <0.001 |
| ARDS | ||||
| Mild | 11 | 7 | 4 | |
| Moderate | 13 | 6 | 7 | |
| severe | 3 | 1 | 2 | |
| Other comorbidities | ||||
| HP | 7 | 4 | 3 | |
| Type 2 DM | 5 | 3 | 2 | |
| CKD | 2 | 1 | 1 | |
| RVD | 12 | 8 | 4 | 0.057 |
| 28-day all-cause mortality (%) | 11.1 | 14.3 | 7.7 | 0.999 |
| 90-day all-cause mortality (%) | 22.2 | 21.4 | 23.1 | 0.999 |
Dữ liệu được trình bày dưới dạng số, số (tỷ lệ phần trăm) hoặc trung bình ± độ lệch chuẩn APACHE II Đánh giá sức khỏe thể chất và mãn tính cấp tính II, ARDS hội chứng nguy kịch hô hấp cấp tính, BMI chỉ số khối cơ thể, CKD bệnh thận mãn tính, DM bệnh tiểu đường, EELV thể tích phổi cuối kỳ thở ra, HP tăng huyết áp, HR nhịp tim, MAP áp lực động mạch trung bình, PBW trọng lượng cơ thể dự đoán, PEEP áp lực dương cuối kỳ thở ra, PEEPi PEEP nội tại, tỷ lệ P/F PaO2/FiO2, RVD rối loạn chức năng tâm thất phải, ScvO2 độ bão hòa oxy tĩnh mạch trung tâm, SOFA Đánh giá suy cơ quan theo trình tự
Hình 2 So sánh mức PEEP chuẩn độ theo phương pháp EIT và giao thức ARDSnet ở bệnh nhân ARDS có hoặc không có COPD
Bảng 2 So sánh chỉ số GI giữa nhóm COPD và nhóm không COPD
| Group | EIT GI index | ARDSnet protocol GI index | T | P-value |
| COPD | 0397 ± 0.04 | 0.446 ±0.052 | 3.571 | 0.001 |
| Non-COPD | 0.45 ±0.038 | 0.477 ±0.021 | 1.946 | 0.063 |
Trao đổi khí
PaCO2 thấp hơn đáng kể khi PEEP được chọn theo phương pháp EIT so với phương pháp ARDSnet (54,07 ± 6,78 mmHg so với 63,21 ± 8,26 mmHg, P < 0,001). Tuy nhiên, không có sự khác biệt đáng kể về pH và PaO2/FiO2 giữa hai phương pháp chuẩn độ được sử dụng (P > 0,05) (Bảng 3).
Thông số huyết động
Chỉ số tim cao hơn khi PEEP được chuẩn độ bằng EIT so với bằng giao thức ARDSnet (3,41 ± 0,50 L/phút/m2 so với 3,02 ± 0,43 L/phút/m2, P < 0,001). Liều norepinephrine được sử dụng thấp hơn khi bệnh nhân thở máy với PEEP được chọn theo phương pháp EIT so với giao thức ARDSnet µg/kg/phút, P = 0,022). Các thông số huyết động khác bao gồm áp lực tĩnh mạch trung tâm, áp lực động mạch trung bình và nhịp tim cho thấy không có sự khác biệt giữa hai phương pháp chuẩn độ được sử dụng (P > 0,05) (Bảng 3).
Phân phối thông khí
Phân phối thông khí thấp hơn ở ROI 3 (khu vực quan tâm) khi PEEP được chuẩn độ bằng EIT so với khi nó được chuẩn độ bằng giao thức ARDSnet (27,93 ± 7,65% so với 33,07 ± 10,57%, P = 0,027), như trung tâm của thông khí (CoV%; 36,0 ± 10,69 so với 42,21 ± 11,78, P = 0,005).
Không có sự khác biệt đáng kể trong phân phối thông khí trong ROI 1, ROI 2 hoặc ROI 4 theo phương pháp chuẩn độ được sử dụng (Bảng 4) (Hình 3).
Bảng 3 Ảnh hưởng của mức PEEP đến chức năng hô hấp và tuần hoàn ở bệnh nhân hội chứng nguy kịch hô hấp cấp và bệnh phổi tắc nghẽn mạn tính theo phương pháp chuẩn độ được sử dụng
| Respiratory mechanics and hemodynamic parameters | EIT | |||
| Ppeak (cm H2°) | 29.5 ±4.10 | 33.64 ±5.19 | 6.340 | <0.001 |
| Ppfat H2°) | 16.5 ±4.35 | 20.93 ±5.37 | 4.030 | 0.001 |
| PD (cm H20) | 10.0 ±3.51 | 10.57 ±4.6 | 0.597 | 0.562 |
| Cst (mưcm H2O) | 42.61 ±13.77 | 38.39 ±13.86 | 2.186 | 0.049 |
| Vd/Vt (%) | 48.29 ±6.78 | 55.14 ±8.85 | 4.686 | <0.001 |
| VR | 1.63 ±0.33 | 1.87 ±0.33 | 7.373 | <0.001 |
| MP (J/min) | 13.92 ±2.18 | 15.87 ±2.53 | 5.15 | <0.001 |
| EELV (mL) | 1326 ±201.5 | 1440 ±182.6 | 2.791 | 0.019 |
| Qs/Qt(%) | 17.8 ±7.16 | 16.5 ±4.46 | 0.966 | 0.352 |
| pH | 7.39 ±0.06 | 7.39 ±0.07 | 0.219 | 0.836 |
| PaCO2 (mmHg) | 54.07 ±6.78 | 63.21 ±8.26 | 7.054 | <0.001 |
| P/F (mmHg) | 220.6 ±67.73 | 237.2 ± 73.01 | 1.749 | 0.105 |
| Cl (ưmin/m2) | 3.41 ±0.50 | 3.02 ±0.43 | 4.774 | <0.001 |
| CVPfcmHjO) | 12.12 ±4.69 | 13.43 ±3.88 | 1.745 | 0.105 |
| MAP (mmHg) | 78.5 ±7.3 | 82.1 ±12.4 | 1.220 | 0.244 |
| HR (bpm) | 81.7 ±15.8 | 80.8 ±14.7 | 0.618 | 0.547 |
| NE (pgAg/min) | 0.105 ±0.077 | 0.119± 0.076 | 2.590 | 0.022 |
| DO2 (mL/min/in2) | 466.4 ±71.08 | 411.1 ±69.71 | 3.997 | 0.001 |
| ScvO2 (%) | 71.08 ±9.29 | 69.7 ±8.09 | 1.029 | 0.322 |
Bảng 4 Ảnh hưởng của mức PEEP đến phân bố cơ học cục bộ ở bệnh nhân bệnh phổi tắc nghẽn mạn tính theo phương pháp chuẩn độ được sử dụng
| EIT | ARDS net | T | P-value | |
| ROI 1% | 13.64 ±5.87 | 12.0 ±6.97 | 2.140 | 0.052 |
| ROI 2% | 49.93 ± 7.03 | 47.36 ±10.07 | 1.706 | 0.112 |
| ROI 3% | 27.93 ± 765 | 33.07 ±10.57 | 2.507 | 0.027 |
| ROI 4% | 8.071 ±4.63 | 9.14 ±4.22 | 1.041 | 0.317 |
| CoV% | 36.0 ±10.69 | 42.21 ±11.78 | 3.405 | 0.005 |
Chuyển hóa oxy
Việc cung cấp oxy lớn hơn đáng kể khi PEEP được chuẩn độ bằng EIT (466,40 ± 71,08 mL/phút/m2 so với 411,10 ± 69,71 mL/phút/m2,
P = 0,001). Tuy nhiên, không có sự khác biệt đáng kể về độ bão hòa oxy tĩnh mạch trung tâm bất kể phương pháp chuẩn độ PEEP (P > 0,05) (Bảng 3).
Hình 3 Sơ đồ thể hiện sự phân bố thông khí không gian
Thảo luận
Những phát hiện chính của nghiên cứu này là (1) mức PEEP, được chuẩn độ bằng cả phương pháp EIT và giao thức ARDSnet, thấp hơn ở bệnh nhân ARDS mắc COPD so với bệnh nhân không mắc COPD và (2) mức PEEP được chọn theo phương pháp EIT thấp hơn ở bệnh nhân ARDS mắc COPD so với bệnh nhân được điều chỉnh bằng giao thức ARDSnet.
Đây là nghiên cứu đầu tiên tối ưu hóa việc chuẩn độ PEEP bằng EIT và giao thức ARDSnet ở bệnh nhân ARDS mắc COPD. Những bệnh nhân này có PEEPi rõ ràng và độ giãn nở phổi cũng như EELV lớn hơn so với những bệnh nhân không mắc COPD. Một nghiên cứu dựa trên bảng câu hỏi của Rose và cộng sự [22] cho thấy mức PEEP cần thiết ở bệnh nhân thở máy trong đợt cấp của COPD thấp hơn mức cần thiết ở bệnh nhân ARDS nhưng cao hơn mức cần thiết ở bệnh nhân cần thở máy sau phẫu thuật. Một nghiên cứu thông khí bảo vệ phổi cho thấy bệnh nhân COPD cần thở máy có mức PEEP cao hơn những người không mắc bệnh phổi tiềm ẩn nhưng mức PEEP thấp hơn bệnh nhân mắc ARDS và không có bệnh kèm theo [23]. Các đặc điểm sinh lý bệnh ở khác với những đặc điểm thường thấy ở bệnh nhân mắc ARDS đơn thuần. Các tác động tiêu cực tiềm ẩn của việc áp dụng PEEP bao gồm tăng nguy cơ mắc PEEPi và tăng căng phồng phổi động, có thể nghiêm trọng hơn ở những bệnh nhân bị đợt cấp của COPD cần thở máy. Nghiên cứu của chúng tôi cho thấy rằng PEEP được chuẩn độ bởi EIT thấp hơn đáng kể so với PEEP được chọn bởi bảng ARDSnet ở bệnh nhân ARDS mắc COPD. Trong khi giữ PaO2/FiO2 và pH ổn định, bệnh nhân ARDS mắc COPD được thở máy với PEEP thấp hơn; do đó, phổi nhận được công suất cơ học thấp hơn. Hơn nữa, lợi ích có thể có của PEEP được chuẩn độ bằng EIT ở những bệnh nhân như vậy là nó cho phép phế nang duy trì ở trạng thái mở mà không làm tăng đáng kể tỷ lệ mô phổi bị căng quá mức. Do đó, EIT, giúp tránh bơm phồng quá mức, làm trầm trọng thêm tình trạng khó thở và rối loạn huyết động, có thể phù hợp hơn để điều chỉnh PEEP ở bệnh nhân ARDS và COPD [24].
Chúng tôi không tìm thấy sự khác biệt có ý nghĩa thống kê trong việc cải thiện quá trình oxygen hóa cho dù PEEP được chuẩn độ bằng EIT hay giao thức ARDSnet ở bệnh nhân mắc ARDS và COPD. Áp lực đường thở đỉnh, áp lực đường thở cao nguyên, tỷ lệ thông khí (ventilatory ratio − VR), công suất cơ học, Vd/Vt và EELV đều thấp hơn và độ giãn nở của phổi tốt hơn khi sử dụng EIT, điều này cho thấy các chỉ số cơ học hô hấp được sử dụng bởi EIT tốt hơn so với các chỉ số được sử dụng trong Giao thức ARDSnet.
Công suất cơ học (Mechanical power − MP) được phát hiện có liên quan độc lập với tỷ lệ tử vong, số ngày không thở máy, ICU và thời gian nằm viện. Hơn nữa, họ cho thấy sự gia tăng nhất quán về nguy cơ tử vong với MP cao hơn 17,0 J/phút [25]. Là một thành phần quan trọng của công suất cơ học [26], PEEP đóng góp vào công suất cơ học cần thiết để thông khí cho phổi và PEEP duy trì góp phần gây tổn thương phổi có khả năng gây tử vong và suy giảm huyết động trên mức ngưỡng của công suất cơ học [27]. Chúng tôi thấy rằng PEEP được chuẩn độ bằng phương pháp dựa trên EIT thấp hơn so với chuẩn độ bằng phương pháp truyền thống dẫn đến công suất cơ học thấp hơn được cung cấp cho phổi.
Shunt trong phổi có thể phát triển do hậu quả của xẹp phổi phế nang, và PEEP đầy đủ là cần thiết để ngăn ngừa xẹp phổi phế nang, giảm shunt và cải thiện oxygen hóa. Trong nghiên cứu này, người ta thấy rằng bệnh nhân ARDS mắc COPD có shunt trong phổi đáng kể và tỷ lệ shunt tương tự như bệnh nhân COPD bị suy hô hấp cần thở máy [28]. PEEP tối ưu và tư thế nằm sấp đều có khả năng giảm tỷ lệ shunt của bệnh nhân ARDS [29]. Chúng tôi không tìm thấy sự gia tăng đáng kể nào về tỷ lệ shunt khi bệnh nhân ARDS mắc COPD được thở máy với PEEP thấp hơn được chọn bằng phương pháp EIT, điều này càng khẳng định mức PEEP thấp hơn không làm tăng nguy cơ xẹp phổi phế nang. Hơn nữa, Sinha và cộng sự [30] đã điều tra hồi cứu 1307 bệnh nhân ARDS sử dụng VR, một trong những chỉ số về hiệu quả thông khí tại giường bệnh. Họ phát hiện ra rằng những bệnh nhân có VR cao hơn có nguy cơ tử vong cao hơn, cho thấy rằng VR có thể được sử dụng như một chỉ báo về nguy cơ tử vong. Trong một nghiên cứu khác của Sinha và cộng sự [31], VR có liên quan đáng kể với thông khí khoảng chết và là một yếu tố dự đoán độc lập về tỷ lệ tử vong. Những cải tiến trong cơ học hô hấp có thể giúp cải thiện kết quả của bệnh nhân. Những phát hiện trong nghiên cứu hiện tại của chúng tôi cho thấy sự cải thiện về cơ học hô hấp và MP thấp hơn khi bệnh nhân thở máy với mức PEEP được điều chỉnh bằng EIT so với giao thức ARDSnet, điều này có thể có lợi về mặt tiên lượng ở bệnh nhân ARDS mắc COPD.
Một khía cạnh khác của việc áp dụng PEEP ở bệnh nhân ARDS là tác động của nó đối với chức năng tim. Nghiên cứu của chúng tôi cho thấy chỉ số tim cao hơn và liều điều trị vận mạch thấp hơn khi sử dụng EIT thay vì giao thức ARDSnet. Mức PEEP cao có thể làm giảm chỉ số tim bằng cách tăng áp lực trong lồng ngực, cản trở sự hồi lưu của tĩnh mạch và có thể làm tăng sức cản mạch máu phổi bằng cách nén các mạch phế nang. Trong một nghiên cứu lâm sàng ban đầu về PEEP, Suter và cộng sự [32] đã đánh giá tác động của các mức PEEP khác nhau đối với chỉ số tim. Tuy nhiên, không có chiến lược thông khí bảo vệ phổi nào được sử dụng trong nghiên cứu đó. Dantzker và cộng sự [33] đã nghiên cứu mối quan hệ giữa cung lượng tim và shunt trong phổi liên quan đến thở máy ở 20 bệnh nhân mắc ARDS và thấy rằng thông khí với PEEP cao hoặc thể tích khí lưu thông cao dẫn đến tăng shunt và giảm cung lượng tim. Các tác giả này đã chỉ ra rằng những thay đổi về huyết động cần được tính đến khi xem xét cải thiện trao đổi khí ở bệnh nhân ARDS. Một nghiên cứu của Barthélémy và cộng sự ở những bệnh nhân mắc ARDS liên quan đến COVID-19 cho thấy cung lượng tim giảm dần khi tăng mức PEEP [6]. Trong một báo cáo khác, Mercado và cộng sự gợi ý rằng việc huy động phổi và thông khí PEEP cao gây ra sự suy giảm chức năng tim, đặc biệt là chức năng tâm thất phải [34]. Các nhà nghiên cứu khác đã phát hiện ra rằng khoảng 25% bệnh nhân mắc ARDS được thở máy đã phát triển tăng áp phổi hoặc suy thất phải ngay cả khi sử dụng chiến lược thở máy bảo vệ phổi [35] và suy thất phải là một yếu tố nguy cơ gây tử vong ở những bệnh nhân này [36, 37].
Mức PEEP tăng cao làm giảm rõ rệt cung lượng tim ở bệnh nhân mắc bệnh tim [16] và COPD là một yếu tố nguy cơ gây rối loạn chức năng tâm thất phải [17]. Trong nghiên cứu của chúng tôi, 2/3 bệnh nhân ARDS và COPD có suy thất phải. Chuẩn độ PEEP bằng EIT làm giảm nguy cơ suy giảm chức năng tim.
Trong nghiên cứu này, việc cung cấp oxy ở bệnh nhân ARDS mắc COPD lớn hơn khi PEEP được chuẩn độ bằng EIT so với bảng ARDSnet. Suter và cộng sự [32] đã xác định việc cung cấp oxy là biến số cung cấp sự thỏa hiệp tốt nhất để điều hòa nhu cầu oxygen hóa và huyết động học. Trong tình trạng thiếu oxy cấp tính nghiêm trọng xảy ra trong ARDS, mức tiêu thụ oxy tăng lên, lượng oxy cung cấp giảm và tình trạng thiếu oxy mô dẫn đến một loạt các vòng luẩn quẩn. Một trong những mục tiêu điều trị chính ở bệnh nhân ARDS là tăng cường cung cấp oxy và cải thiện tình trạng thiếu oxy mô. Việc sử dụng các chỉ số liên quan đến oxy, bao gồm cung cấp và tiêu thụ oxy, hiện được sử dụng rộng rãi làm chỉ số lâm sàng về tình trạng thiếu oxy ở bệnh nhân nặng. Nhiều bệnh nhân ARDS bị phụ thuộc oxy bệnh lý [38, 39], sự thay đổi cũng là mục tiêu chính của thở máy trong ARDS. Các nghiên cứu đã chỉ ra mối quan hệ giữa việc duy trì cung cấp oxy đầy đủ và tiên lượng tốt. Duy trì cung cấp oxy ở mức khoảng 600 mL/phút/m2 có thể làm giảm các biến chứng và rút ngắn thời gian nằm viện sau phẫu thuật ở bệnh nhân mắc ARDS [40]. Trong nghiên cứu hiện tại của chúng tôi, việc cung cấp oxy đã được cải thiện mà không cần tăng FiO2 hoặc truyền hồng cầu, chỉ bằng cách sử dụng EIT làm phương pháp chuẩn độ PEEP. Điều này có thể là do cải thiện cơ học hô hấp và chức năng tuần hoàn của EIT.
Trước năm 1998, có rất ít nghiên cứu về bệnh đi kèm ở bệnh nhân ARDS. Zilberberg và cộng sự [41] tiền cứu quan sát các bệnh đi kèm của ARDS (bao gồm cả COPD) và xác định tuổi bệnh nhân và nguyên nhân của ARDS là những yếu tố dự đoán độc lập về tỷ lệ tử vong trong bệnh viện. Azoulay và cộng sự [42] đã báo cáo một nghiên cứu quan sát tiến cứu đa trung tâm kéo dài 17 năm và bao gồm 4953 bệnh nhân mắc ARDS, trong đó 51,4% mắc các bệnh nghiêm trọng đi kèm, bao gồm COPD, suy tim mãn tính và khối u. Trong nghiên cứu đó, bệnh đi kèm phổ biến nhất là COPD (n = 948) và ARDS có tỷ lệ tử vong là 27,2% ở những bệnh nhân không có bệnh đi kèm và 31,1–56% ở những bệnh nhân có bệnh đi kèm. Những phát hiện này cần được chú ý nhiều hơn và đưa vào các nghiên cứu ngẫu nhiên có kiểm soát đối với bệnh nhân mắc ARDS và các bệnh nghiêm trọng đi kèm. Trong tương lai, với tuổi thọ được cải thiện, bệnh nhân mắc ARDS và các biến chứng mãn tính sẽ ngày càng trở nên phổ biến trong thực hành lâm sàng. Tuy nhiên, xem xét các thử nghiệm lâm sàng quy mô lớn về thở máy trong ARDS được công bố sau năm 2000, khi các chiến lược thông khí bảo vệ phổi như thông khí thể tích khí lưu thông nhỏ lần đầu tiên được quảng bá, tiêu chí thu nhận cho hầu hết các thử nghiệm lâm sàng không bao gồm bệnh nhân ARDS mắc COPD [36, 43], điều này có thể làm giảm đáng kể khả năng khái quát hóa các kết quả nghiên cứu lâm sàng. Trong những năm gần đây, sự hiểu biết sâu sắc hơn về sinh lý bệnh của ARDS đã dẫn đến sự phát triển và cải tiến hơn nữa của thở máy ở bệnh nhân mắc ARDS. Hiện tại, người ta tin rằng việc áp dụng và quản lý thông khí ở bệnh nhân ARDS nên dựa trên những thay đổi sinh lý bệnh phổi của từng cá nhân để cải thiện tiên lượng [1, 44]. Cài đặt PEEP nên được cá nhân hóa dựa trên các chỉ số như trao đổi khí, huyết động, khả năng huy động, áp lực xuyên phổi cuối thì thở ra và áp lực đẩy [45]. Thông khí bảo vệ phổi cho từng cá nhân dựa trên những thay đổi sinh lý bệnh có thể là một yếu tố quan trọng trong việc cải thiện kết quả của bệnh nhân.
Hiện tại, nhiều phương pháp chuẩn độ PEEP dựa trên phương pháp EIT đã được báo cáo ở bệnh nhân ARDS, bao gồm phương pháp giãn nở quá mức và xẹp (overdistention/collapse lung − OD/CL) [10], phương pháp trở kháng phổi cuối kỳ thở ra (end-expiratory lung impedance − EELI) [46], phương pháp chỉ số GI [14] và phương pháp trì hoãn thông khí khu vực (RVD) [47], v.v. Nghiên cứu của chúng tôi đã chứng minh tính khả thi của việc chuẩn độ PEEP dựa trên chỉ số GI ở bệnh nhân ARDS mắc COPD. Có sự khác biệt về “PEEP tối ưu” được chuẩn độ bằng các phương pháp PEEP khác nhau [48] và thông số EIT “tốt nhất” để chuẩn độ PEEP trong thở máy vẫn chưa được xác định. Sự kết hợp của hai hoặc nhiều tham số dựa trên EIT để chuẩn độ PEEP có thể là một công cụ đầy hứa hẹn. Các nghiên cứu lâm sàng đã hỗ trợ phương pháp OD/CL và GI làm chỉ số tham chiếu chung trong nghiên cứu trên động vật và nghiên cứu các trường hợp lâm sàng trong ARDS [14, 49].
COPD nặng được đặc trưng với giới hạn lưu lượng thở ra và siêu bơm phồng động (dynamic hyperinfation − DH), dẫn đến áp lực dương cuối kỳ thở ra (PEEPi) nội tại, tăng công thở, thông khí không đồng nhất và ảnh hưởng đến huyết động. Áp dụng PEEP tối ưu rất hữu ích để giảm sức cản đường thở, PEEPi và căng phồng phổi. EIT đã được chứng minh là công cụ hữu ích để tối ưu hóa PEEP để vượt qua bẫy khí và DH. Độ trễ thông khí khu vực (regional ventilation delay − RVD) và trở kháng phổi cuối thì thở ra (EELI) đã được sử dụng để hướng dẫn tối ưu hóa PEEP trong COPD [50, 51]. Kostakou và cộng sự cho thấy rằng cài đặt PEEP ở mức 80% iPEEP đạt được RVD thấp nhất, thể tích khí lưu thông thở ra cao nhất và sức cản đường thở thấp nhất ở bệnh nhân đợt cấp COPD nặng [50]. Trong một nghiên cứu thăm dò trong tương lai, Karagiannidis và cộng sự đã phát triển và xác thực một phương pháp dựa trên EIT để đo hằng số thời gian thở ra theo khu vực (τ) trên cơ sở từng hơi thở và cấp độ pixel. Họ phát hiện ra rằng sự phân bố tần số không đồng nhất trên diện rộng của các giá trị τ khu vực nằm trong khoảng từ 2 đến 5 giây ở những bệnh nhân mắc COPD, cho thấy sự thay đổi lớn trong phân bố không gian của τ. Hơn nữa, các mức PEEP khác nhau đã được chứng minh là có ảnh hưởng đến mô hình phân phối của khu vực τ ở bệnh nhân COPD. Do đó, τ được xác định bởi EIT cung cấp một công cụ đầy hứa hẹn để điều chỉnh riêng mức PEEP để đáp ứng với các kiểu tắc nghẽn luồng không khí trong khu vực [5]. Do đó, phép đo EIT có thể cung cấp sự phân bổ giới hạn luồng không khí theo không gian và thời gian để đáp ứng với các cài đặt PEEP khác nhau là hữu ích để tối ưu hóa PEEP bên ngoài ở bệnh nhân mắc COPD nặng hoặc bệnh phổi tắc nghẽn khác.
Nghiên cứu này có một số hạn chế. Đầu tiên, nó được thực hiện tại một trung tâm duy nhất và dân số nghiên cứu nhỏ mặc dù có thể so sánh với các nghiên cứu sinh lý học khác trong lĩnh vực này [52, 53, 54]. Do đó, những phát hiện của chúng tôi phải được coi là sơ bộ. Thứ hai, chúng tôi không so sánh tác động của hai phương pháp chuẩn độ PEEP theo thời gian thở máy. Các thử nghiệm ngẫu nhiên triển vọng đa trung tâm bao gồm các cỡ mẫu lớn hơn là cần thiết trong tương lai để khám phá sự phân bố thông khí khu vực và tưới máu khu vực dưới các mức PEEP khác nhau.
Kết luận
Trong nghiên cứu này, chúng tôi thấy rằng mức PEEP được chuẩn độ ở bệnh nhân ARDS mắc COPD thấp hơn so với bệnh nhân ARDS không mắc COPD. PEEP được chuẩn độ bằng phương pháp EIT thấp hơn so với chuẩn độ bằng giao thức ARDSnet ở bệnh nhân ARDS mắc COPD và thông khí với PEEP được chuẩn độ bằng phương pháp EIT cho thấy sự cải thiện đáng kể về tỷ lệ thông khí, công suất cơ học, chỉ số tim và cung cấp oxy và ít tác dụng phụ hơn ảnh hưởng đến huyết động.