Bệnh cơ xương khớp
CÁC PHƯƠNG PHÁP ĐIỀU TRỊ PHẪU THUẬT TỔN THƯƠNG MẤT VỮNG CỘT SỐNG CỔ CAO
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết CÁC PHƯƠNG PHÁP ĐIỀU TRỊ PHẪU THUẬT TỔN THƯƠNG MẤT VỮNG CỘT SỐNG CỔ CAO
TS. HOÀNG GIA DU
Trưởng Khoa – Khoa Chấn thương chỉnh hình và Cột sống – Bệnh viện Bạch Mai
LỊCH SỬ NGHIÊN CỨU
Năm 1465, Paul of Aegina đề xuất điều trị gãy cột sống bằng bó bột, cùng thời điểm đó một số tác giả có quan điểm kéo nắn trực tiếp ổ gãy để điều trị [15].
Năm 1564, Ambroise Paré lần đầu tiên phẫu thuật giải phóng tuỷ và rễ thần kinh bị chèn ép bởi các mảnh xương vỡ lún vùng cột sống thắt lưng. Với tổn thương trật cột sống cổ, điều trị bảo tồn bằng bó bột.
Vào thế kỷ XVII và XVIII, Châu u đã cho phép phẫu tích trên xác người do vậy đạt được nhiều tiến bộ trong điều trị chấn thương cột sống nhưng cơ bản còn thô sơ. Kỹ thuật mở cung sau của Paré có nhiều cải tiến và được áp dụng rộng rãi tại Đức, Hà Lan, Ý và Anh. Năm 1753, tại Pháp Geraud đã phẫu thuật lấy mảnh đạn vùng cột sống thắt lưng, bệnh nhân hồi phục được một phần. Phẫu thuật mở cửa sổ xương được đề cập bởi Chopart (1743-1795) và Desault (1744- 1795) [15].
Thế kỷ XIX, người ta mới tranh luận nhiều về các quan điểm mổ hay không mổ chấn thương tuỷ. Trong suốt thế kỷ XIX, từ sau thực nghiệm của Walker chứng minh tổn thương tuỷ kéo theo tình trạng liệt vận động và cảm giác, có rất ít tiến bộ đối với hiểu biết chi tiết về chức năng tuỷ.
Năm 1814, Henry Cline đã mổ một trường hợp gãy trật cột sống ngực liệt tủy hoàn toàn với kỹ thuật mở cung sau nhưng không thể nắn chỉnh được biến dạng, không cải thiện tình trạng lâm sàng và tử vong sau mổ 9 ngày [19].
Năm 1861, Shaw cho rằng không thể hồi phục ngay chức năng tủy sống bằng phẫu thuật khi tuỷ đã bị tổn thương. Ngược lại, Brown – Sequard cho rằng phải phẫu thuật trong hầu hết các trường hợp chấn thương cột sống, đặc biệt ở vùng cổ. Trong chiến tranh của người Crưm, Gross đã ghi nhận 22/22 trường hợp chết do vết thuơng tuỷ. Otis thông báo trong chiến tranh ly khai ở Mỹ có 180 ca chết trên tổng số 184 ca được mổ do chấn thương cột sống.
Thời kỳ hưng thịnh của phẫu thuật cột sống chỉ được mở ra cùng với những tiến bộ về vô trùng. Năm 1880, Mc Ewen thành công ca mổ đầu tiên. Năm 1883 chính ông cũng thành công trong ca mổ giải ép tủy một bé trai 9 tuổi bị liệt 2 chân. Cũng thời gian này, Chipault lần đầu tiên mô tả đường mổ phía trước để phẫu thuật cột sống cổ.
Đầu thế kỷ 20 đã có những tiến bộ nhanh chóng về phẫu thuật cột sống. Krause chủ trương mổ tất cả các trường hợp có liệt cho dù đó là chấn thương hay chèn ép tuỷ từ từ. Dần dần, phẫu thuật mở cung sau đốt sống đã trở thành kỹ thuật quen thuộc trong phẫu thuật thần kinh. Những tên tuổi gắn liền với sự tiến bộ của phẫu thuật này là: Bickham, Erichson, Frazier, Taylor, Urban … [3].
Năm 1894, Lambott lần đầu tiên mô tả 10 ca gãy mỏm nha. Trong một thời gian dài chưa có phương pháp nên tỉ lệ tử vong cao, nhiều di chứng, rất ít hồi phục về giải phẫu.
Năm 1908 tổn thương trật xoay C1C2 đã được Coutt thông báo và chính thức tổng kết lại vấn đề này vào năm 1934. Woshoff (1923) mô tả trật C1C2, cho đến 1950 loại thương tổn này mới trở thành đề tài nghiên cứu, và tất cả nghiên cứu này được Fielding và Howkins tổng kết và mô tả tổn thương vào năm 1977.
Lần đầu tiên gãy mỏm nha được Mixter và Osgood thực hiện bằng kỹ thuật buộc vòng vào năm 1910. Năm 1939, Tavinier thực hiện phẫu thuật ghép xương cổ chẩm C1C2, cùng năm đó Gallie đã làm một cuộc cách mạng trong điều trị gãy mỏm nha bằng phẫu thuật làm cứng khớp C1C2 với 30 trường hợp chấn thương cột sống cổ không có thương tổn thần kinh và đa dạng về thương tổn giải phẫu. Năm 1940, Guilaume công bố tại Viện hàn lâm phẫu thuật Pháp Thierry De Martel có 3 trường hợp phẫu thuật thành công với phương pháp buộc chỉ bằng đồng giữa chẩm và C3. Theo trường phái Anh trong giai đoạn này quan điểm điều trị bảo tồn là chủ yếu, chỉ phẫu thuật những trường hợp có di chứng.
Bắt đầu từ những năm 1970, các phân loại về tổn thương và tiên lượng mới được áp dụng như: De Mourgues (1972), Anderson (1974), Roy-Camille (1974).
Đến năm 1979, Margel thực hiện phẫu thuật vít qua khớp C1C2 trong điều trị gãy mỏm nha, và từ đó đến nay đã có rất nhiều kỹ thuật cố định khác nhau như: nẹp cổ chẩm, vít khối bên C1 và cuống C2, đặc biệt với kỹ thuật vít trực tiếp mỏm nha đạt kết quả tốt nhất trong điều trị gãy mỏm nha. Với tổn thương gãy trật C2C3, kỹ thuật mổ tương tự như kỹ thuật mổ đường cổ trước theo phương pháp Smith – Robinson (lấy đĩa đệm, ghép xương, nẹp vít).
Ở Việt Nam, từ thập niên 1990, khi các phương tiện chẩn đoán hình ảnh như chụp cắt lớp vi tính, cộng hưởng từ, mới có một số công trình nghiên cứu về cột sống cổ (Đoàn Lê Dân, Võ Văn Thành, Hà Kim Trung…) đặt vấn đề chẩn đoán và điều trị. Trước đây điều trị phẫu thuật tổn thương mất vững C1 – C2 áp dụng kỹ thuật buộc vòng cung sau, do vậy khả năng nắn chỉnh không được như mong muốn, tỉ lệ đứt vật liệu buộc vòng cũng như khớp giả cao. Đến 2004 Hà Kim Trung lần đầu tiên ứng dụng kỹ thuật vít qua khớp trong điều trị tổn thương mất vững C1 – C2 cho kết quả khả quan. Cho đến nay cũng có nhiều báo cáo tại các hội nghị chuyên nghành về điều trị tổn thương mất vững C1 – C2 với nhiều kỹ thuật khác nhau như kỹ thuật vít qua khớp, vít trực tiếp mỏm nha, kỹ thuật vít khối bên C1 và cuống C2, phẫu thuật Wright trong trường hợp cuống đốt sống C2 nhỏ đã được triển khai thực hiện tại Việt Nam.
CHẨN ĐOÁN CHẤN THƯƠNG CỘT SỐNG CỔ CAO
Cơ chế chấn thương cột sống cổ cao
Chấn thương cột sống cổ cao thường xảy ra với các va chạm năng lượng cao như: ngã cao, tai nạn giao thông …
Gãy C1 thường xảy ra ở cung trước hoặc cung sau ở vị trí tiếp giáp với khối bên, đây là các vị trí mỏng, dễ có tổn thương khi có lực tác động. Cơ chế quá ưỡn tác dụng lực từ phía sau và cơ chế lực ép theo chiều dọc có thể kết hợp với cúi hoặc ưỡn. Tổn thương dây chằng ngang khá thường gặp đi kèm theo vỡ C1. Cơ chế lực tác dụng theo trục dọc và từ trước ra sau là nguyên nhân chính gây nên tổn thương dây chằng ngang.
Dây chằng cánh dễ tổn thương với các lực tác dụng từ sau ra trước kèm theo chuyển động xoay sẽ gây bong điểm bám hoặc đứt dây chằng cánh
Gãy C2 do chấn thương thường xảy ra ở ba vị trí: mỏm nha, thân đốt sống và chân cuống. Phổ biến nhất là gãy mỏm nha, trong đó hay gặp nhất là gãy loại 2 (theo Anderson- D Alonzo) gây tỷ lệ khớp giả cao (65%), là nguyên nhân gây mất vững cấu trúc C1 – C2. Cơ chế gãy mỏm nha loại 2 đó là lực bên và xoay quanh trục, lực bên gây di lệch đốt sống C1 – C2, xoay quanh trục gây nên xoắn vặn nền mỏm nha.
Gãy chân cuống C2 hay còn gọi là gãy Hangman được phát hiện lần đầu tiên khi mổ tử thi ở các nạn nhân bị treo cổ. Cơ chế do quá ưỡn kết hợp với lực xoay quanh trục. Ngày nay, gãy Hangman thường gặp do tai nạn ô tô, khi ô tô chuyển động ở tốc độ cao bị dừng đột ngột gây nên ưỡn cột sống cổ quá mức và lực nén [47, 48].
Triệu chứng lâm sàng
Các triệu chứng lâm sàng chấn thương C1 – C2 thường nghèo nàn, chủ yếu thấy các dấu hiệu đau vùng cổ gáy, cứng cổ, đau lan vùng chẩm, hạn chế vận động quay, cúi cổ [49, 50]. Triệu chứng lâm sàng không rõ ràng nên khi thăm khám ban đầu hay bỏ sót tổn thương dẫn đến di chứng do mất vững cột sống cổ sẽ xảy ra một thời gian sau đó [51]. Ngoài ra trong y văn còn đề cập đến các triệu chứng như nuốt vướng do đau, sưng vùng hầu họng. Trong một số trường hợp di lệnh C1 – C2 nhiều, động mạch đốt sống bị căng dãn, thậm chí tổn thương dẫn đến thiếu máu não và bệnh nhân có cảm giác đau đầu, ù tai [54]. Phần lớn các bệnh nhân không muốn thay đổi tư thế, thường hai tay ôm đầu [55].
Khi tuỷ sống tổn thương, lâm sàng có thể gặp tình trạng liệt vận động chi, tuỳ theo tổn thương mà liệt hoàn toàn hay liệt không hoàn toàn, rối loạn cảm giác, rối loạn cơ tròn, dấu hiệu cương cứng dương vật, trương lực cơ thắt hậu môn có toàn thân như truỵ mạch, suy hô hấp [52].
Tỉ lệ tổn thương thần kinh trong chấn thương cột sống cổ cao thấp do kích thước ống tủy vùng này rộng. Với tổn thương mạn tính thường gặp các triệu chứng như đau mỏi cổ, biến dạng lệch trục cột sống cổ, đau kiểu rễ, kèm theo các tổn thương về vận động và cảm giác như yếu tứ chi, tê bì toàn thân, tăng phản xạ gân xương khi có chèn ép tuỷ, thậm chí các tổn thương tuỷ nặng dãn đến rối loạn hô hấp, rối loạn cơ tròn, rối loạn cảm giác kiểu tê bì, rát, buốt tứ chi [56].
Tóm lại, tổn thương trên lâm sàng của cột sống cổ cao không tương xứng với tổn thương giải phẫu bệnh vì vậy chẩn đoán trên lâm sàng rất khó khăn, cần có sự hỗ trợ của các phương pháp chẩn đoán hình ảnh [53].
Chẩn đoán hình ảnh
Các tổn thương giải phẫu bệnh tổn thương mất vững C1 – C2 trên Xquang, cắt lớp vi tính và cộng hưởng từ được trình bày chi tiết trong “Phần 2 – Chẩn đoán hình ảnh trong chẩn đoán tổn thương cột sống cổ cao”.
NHỮNG NGUYÊN TẮC CHUNG CỦA PHẪU THUẬT CỘT SỐNG CỔ
Chuẩn bị bệnh nhân
- Vô cảm: đặt ống NKQ có hệ thống tất cả các trường hợp mổ chấn thương cột sống cổ, cẩn thận khi đặt mặc dù đặt ở tư thế cổ ưỡn là tư thế tương đối an toàn với cột sống cổ. Trong các trường hợp không cho phép bất cứ cử động nào của cổ, phải đặt NKQ qua mũi, đặt nội soi là tốt nhất, sử dụng NKQ mềm là ống có thể gấp được vì khi mổ đường cổ trước, phẫu thuật viên có thể làm gập ống. Ngoài ra, ống cũng phải được cố định tốt vì người gây mê không thể can thiệp khi đang mổ.
- Bệnh nhân được gây mê toàn thân, máy thở có khả năng theo dõi các dấu hiệu sinh tồn và các thông số kỹ thuật bằng Monitor.
- Đặt sonde dạ dày tránh trào ngược, nhất là với đường mổ cổ trước Sonde dạ dày còn giúp phẫu thuật viên nhận biết thực quản, tránh làm tổn thương trong mổ.
Tư thế bệnh nhân
- Yêu cầu:
- Thuận lợi cho phẫu thuật viên khi tiến hành phẫu thuật.
- Thuận lợi cho việc sử dụng Xquang trong mổ.
- Ngực bệnh nhân phải được giải phóng tạo điều kiện thuận lợi cho hô hấp và tuần hoàn máu tĩnh mạch trở về.
- Hai tư thế thường áp dụng đó là:
- Tư thế nằm sấp: Đầu được cố định trên một gá đỡ, cần thận trọng tránh ép bụng. Tư thế này áp dụng trong đường mổ cổ sau.
- Tư thế nằm ngửa: áp dụng trong đường mổ cổ trước và bên. Vai gáy bệnh nhân được kê nhẹ, đầu có thể xoay nhẹ sang bên đối diện. Tư thế này tốt nhất cho gây mê.
Xác định vùng mổ
Dựa vào Xquang trong mổ và các mốc giải phẫu của cột sống. Tuy nhiên trong chấn thương, trong mổ hình ảnh khối máu tụ quanh vị trí tổn thương cũng là phương pháp tốt để xác định vị trí.
Hạn chế chảy máu bằng cách tiêm vào vùng mổ hỗn hợp Adrenaline + Lidocaine với tỉ lệ 1/100000. Hỗn hợp này làm co mạch, hạn chế chảy máu.
Dẫn lưu
Dẫn lưu sau mổ hay không tuỳ thuộc mức độ chảy máu của ổ mổ. Rút dẫn lưu sau mổ 24 – 48 giờ.
Hỗ trợ cột sống sau mổ
Sau mổ bệnh nhân được cố định cổ hỗ trợ bên ngoài bằng một nẹp cổ mềm. Thời gian từ 4- 6 tuần tuỳ theo mức độ tổn thương.
Kéo khung Halo trước mổ
Trong thực hành lâm sàng, nhiều bệnh nhân trật C1 – C2 nặng hoặc chấn thương cũ gây cố định C1 – C2 không thể nắn chỉnh trong mổ được bắt buộc phải tiến hành kéo nắn trước mổ trên khung Halo. Đây là một kỹ thuật khó đòi hỏi trình độ chuyên môn kỹ thuật cao và theo dõi sát trong quá trình kéo nắn.
- Chỉ định:
- Trật C1 – C2 loại 3 và loại 4.
- Ít thay đổi biên độ vận động khớp C1 – C2 trên phim chụp Xquang tư thế nghiêng cúi – ưỡn cột sống cổ.
- Các bước tiến hành
- Cạo tóc.
- Sát khuẩn da đầu.
- Gây tê dưới da và màng xương vị trí đặt vít cố định bằng dung dịch Lidocain.
- Đặt 4 vít ở các vịt trí trên vành tai 1 – 2 cm, trên cung mày
1 – 2 cm. - Lót đệm, mặc áo.
- Lắp hệ thống kéo nắn.
- Kiểm tra cân chỉnh hệ thống khung Halo.
- Chụp Xquang sau đặt khung Halo kiểm tra vị trí vít, tình trạng nắn chỉnh tổn thương trật C1 – C2.
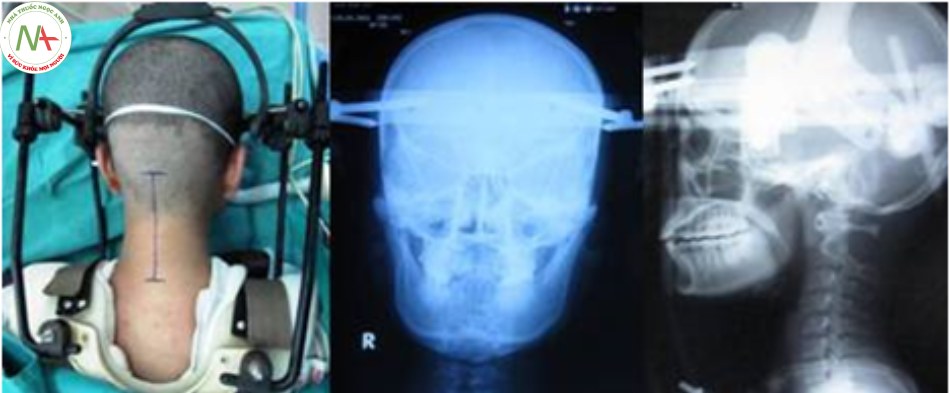
- Theo dõi và đánh giá sau kéo khung Halo.
- Tăng độ kéo khung Halo hàng ngày theo khả năng chịu đựng của bệnh nhân, mức độ nắn chỉnh trên Xquang.
- Theo dõi diễn biến lâm sàng trong quá trình kéo khung Halo.
- Kiểm tra và chăm sóc các vùng tỳ đè, phòng tránh loét.
- Mục đích trả lại vị trí bình thường khớp C1 – C2.
CÁC PHƯƠNG PHÁP PHẪU THUẬT CỘT SỐNG CỔ CAO ĐƯỜNG TRƯỚC
Phẫu thuật qua đường miệng
Lịch sử
Năm 1917, lần đầu tiên Kanavel lần đầu tiên mô tả một trường hợp lấy bỏ một viên đạn bắn vào vùng bản lề cổ chẩm với đường mổ qua miệng. Đường mổ này sau đó được áp dụng cho các tổn thương bệnh lý khác ở vùng này. Sau đó đường mổ này được Fang H.S và Ong G.B mô tả năm 1962 nhân 6 trường hợp mổ trật đốt đội với đường mổ qua miệng [12]. Đường mổ này là đường vào trực tiếp đối với đốt đội và đốt trục từ phía trước, tuy nhiên đường mổ này bắt buộc phải đi qua một khoang nhiễm trùng, vì vậy mặc dù có sự bảo vệ của kháng sinh và khí dung trước mổ làm giảm nguy cơ nhiễm trùng nhưng đường mổ này không phải là đường mổ thường được sử dụng [7],[14].
Chỉ định phẫu thuật qua đường miệng
Các tổn thương vùng bản lề cổ chẩm chèn ép từ phía trước như
- Khớp giả mỏm nha.
- Trật C1 – C2 do viêm khớp dạng thấp.
- Thiểu sản mỏm nha
- Các tổn thương u còn khả năng điều trị
Yêu cầu của kỹ thuật
- Chụp cắt lớp 64 dãy trước mổ để xác định vị trí động mạch đốt sống, cấu trúc xương và các bất thường của xương.
- Hệ thống C.arms, kính hiển vi phẫu thuật, hệ thống vén Mc Garver, dụng cụ phẫu thuật chuyên khoa.
Các bước tiến hành kỹ thuật
- Tư thế: Bệnh nhân nằm ngửa trung gian, cố định đầu trên móng ngựa hoặc khung Mayfield.
- Phẫu thuật viên ngồi bên cạnh đầu bệnh nhân.
- Chèn gạc vào họng ngăn không cho dịch, máu chảy vào trong dạ dày.
- Làm sạch khoang miệng, hầu họng với dung dịch Chlor-hexidine Gluconate.
- Sờ cung trước của C1 ngay dưới thành sau họng xác định
củ trước C1, cung bên C1, thân C2 để xác định các mốc giải phẫu
trong mổ. - Gây tê vùng mổ, rạch niêm mạc hầu bằng dao thường.
- Dùng dao điện rạch dọc chính giữa hầu bộc lộ mặt trước
đốt sống. - Tách cơ cạnh sống sang bên bộc lộ cung trước đốt đội và thân đốt trục.
- Cầm máu bằng dao đốt điện lưỡng cực (Bipolar), tránh hoại tử mô do đốt điện quá mức và làm tăng nguy cơ nhiễm khuẩn.
- Phẫu tích vén thành sau hầu từ cung trước C1 và mặt trước C2.
- Bộc lộ thành sau hầu gồm 2 lớp: niêm mạc và cân trước cột sống.
- Giữa2 lớp là khoảng sau hầu, trong đó có nhánh động mạch và tĩnh mạch của hầu họng.
- Bộc lộ khoang trước cột sống, xác định củ trước C1. Cơ cạnh sống ngay bờ trước bên thân đốt sống. Màng chẩm – cổ chạy từ lỗ chẩm tới cung trước C1 và liên tiếp với dây chằng dọc trước.
- Tách cơ trước sống, bộc lộ dây chằng dọc trước phủ mặt trước đốt sống C1 – C2.
- Táchsang hai bên cân, cơ trước sống thấy khớp C1 – C2. Sự hiểu biết giải phẫu động mạch ống sống vùng này rất quan trọng, lưu ý ngang mức C2 động mạch ống sống chạy ra phía trước hơn so với C1. Do vậy cần thiết chụp động mạch đốt sống trước mổ để phát hiện những dị dạng bất thường của động mạch đốt sống.
- Đặt hệ thống vén Mc Garver (hình vẽ) qua miệng giữ rộng trường mổ và vén nội khí quản, sonde dạ dày xuống dưới.
- Sử dụng kính hiển vi phẫu thuật nhằm khắc phục trường
mổ nhỏ và tiến hành giải phóng chèn ép C1 – C2, ghép xương, cố định cột sống. - Trong quá trình phẫu thuật lưu ý nới hệ thống vén Mc Garver 30 phút một lần nhằm tránh ứ trệ tuần hoàn tĩnh mạch và bạch huyết trong mổ, hạn chế xung huyết lưỡi, khó phát âm sau mổ.
- Đóng vết mổ theo các lớp giải phẫu.
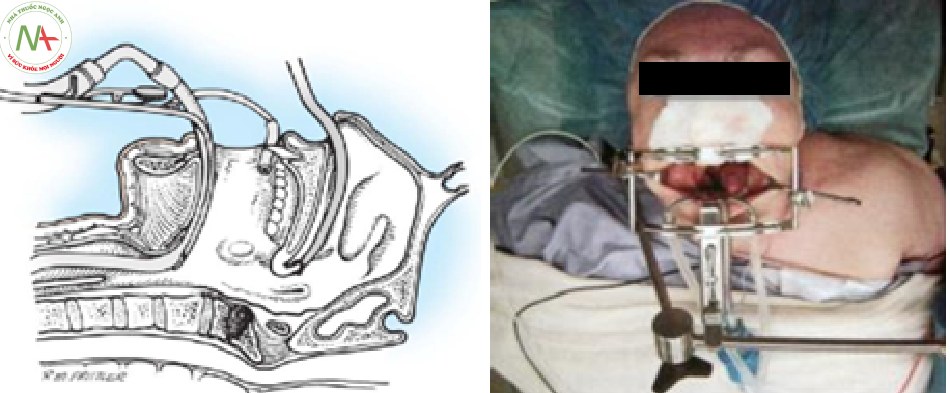
Ưu điểm: đường mổ qua miệng là đường mổ thích hợp cho các tổn thương bệnh lý phía trước của bản lề cổ chẩm. Tuy nhiên cần có sự hiểu biết về giải phẫu vùng hầu họng và có kỹ thuật, kỹ năng của phẫu thuật hàm mặt và tai mũi họng.
Hạn chế: phẫu trường hẹp, sâu và khoang miệng không vô trùng, vết thương thành sau hầu dễ nhiễm trùng, rối loạn phát âm, phù nề lưỡi, nuôi dưỡng qua sonde dạ dày kéo dài để chờ liền vết thương sau mổ vùng hầu …
Trong một nghiên cứu trên tử thi để mổ cột sống cổ bằng đường mổ này, De Rougemont đã đề nghị chẻ đôi vòm miệng để mở rộng phẫu trường. Trong những trường hợp cần mở rộng phẫu trường có thể cắt lưỡi, cắt xương hàm trên, xương hàm dưới [7].
Tuy nhiên sau mổ có thể gặp khớp cắn lệch, tổn thương thần kinh hạ thiệt, dây VII, tổn thương khoang miệng, lưỡi, khớp giả, hoại tử xương hàm dưới nhất là sau tia xạ vào vùng này. Mất chức năng khớp thái dương hàm, tổn thương dẫn truyền âm thanh, hệ bạch huyết và ống tai trong [14].
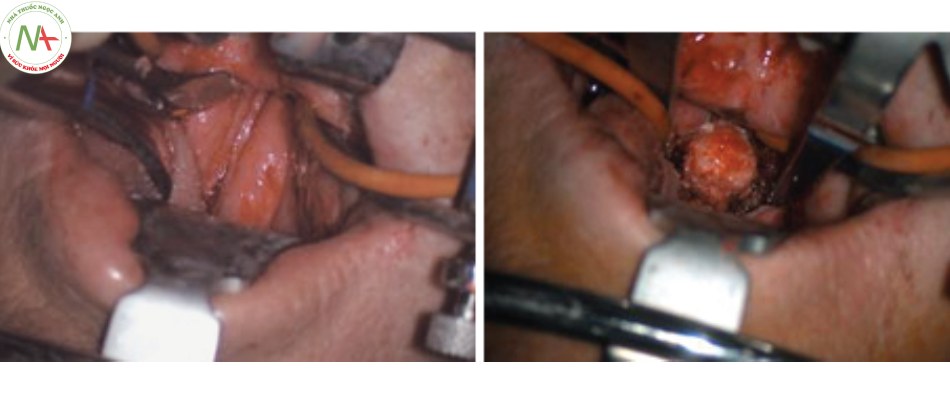
Sau mổ
- Ống nội khí quản được duy trì để đảm bảo thông khí sau 24h.
- Cố định cổ Collier cứng trong 6 – 8 tuần.
Tai biến, biến chứng
- Lệch khớp cắn.
- Phù nề lưỡi.
- Tổn thương thần kinh hạ thiệt, nhánh thanh quản, gây nuốt khó và khó phát âm thường gặp, thông thường phải mở khí quản và nuôi dưỡng qua sonde dạ dày kéo dài.
Phẫu thuật tiếp cận C1 – C2 qua đường cổ trước (Mc Afee)
Lịch sử
Thập niên 1940, Lahey và Warren sử dụng đường mổ cổ trước bên trong điều trị túi thừa thực quản. Năm 1953, Johnson, Hillman và Southwick mô tả và nêu lên tầm quan trọng của đường mổ này trong tiếp cận các tổn thương cột sống cổ cao. Năm 1959, Robinson thực hiện ca mổ đầu tiên sử dụng đường mổ cổ trước bên vào sau hầu, sau đó McAfee đã tổng kết 17 trường hợp tổn thương vùng cột sống cổ cao [39].
Chỉ định
Các tổn thương chèn ép phía trước tủy sống từ rãnh trượt tới thân đốt sống C3 như: gãy mỏm nha, khớp giả, trật C1 C2, tổn thương u … [7], [39].
Các bước tiến hành kỹ thuật [7],[39]
- Tư thế nằm ngửa cổ ưỡn
- Cố định đầu trên khung Mayfield
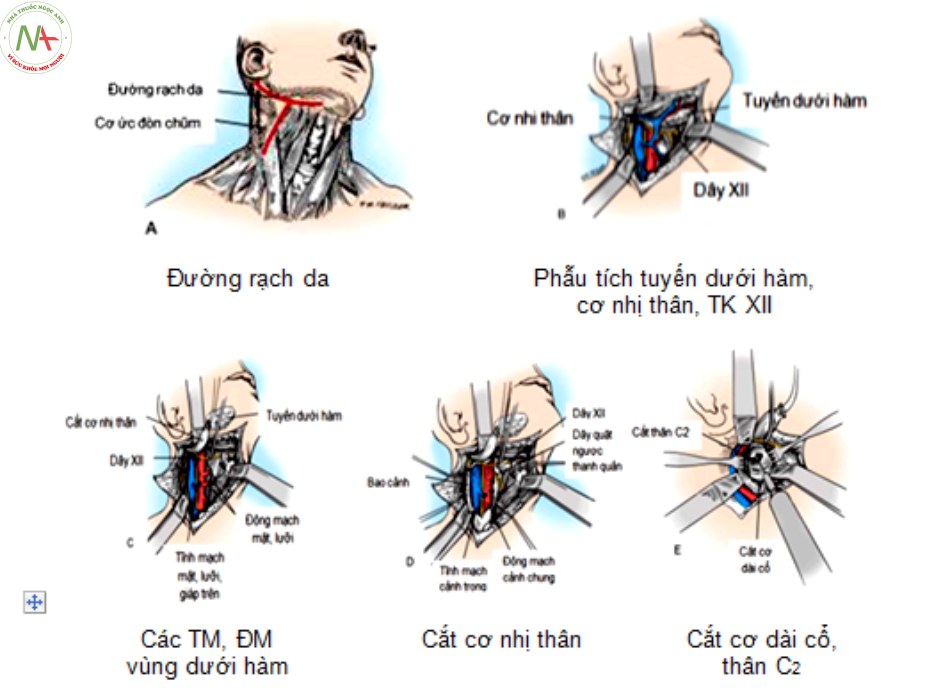
- Rạch da đường ngang bên phải vùng dưới hàm, rạch dọc xuống dưới theo yêu cầu bộc lộ tổn thương.
- Tiến hành cắt cơ bám da và lớp cân nông cổ, kéo vạt cân cơ
ra ngoài. - Phẫu tích dọc theo bờ trước cơ ức – đòn – chũm dọc theo lớp cân sâu cổ, xác định và bảo vệ các thành phần trong bao cảnh.
- Cắt tuyến dưới hàm, thắt ống tuyến tránh rò nước bọt sau mổ
- Vén cơ nhị thân, cơ trâm móng, xương móng vào sát đường giữa tránh tổn thương thần kinh mặt, thực quản, hầu họng.
- Vén thần kinh hạ thiệt lên trên
- Bộc lộ khoảng sau hầu nằm giữa, phía bên là bao cảnh và thanh khí quản ở đường giữa. Cần thiết có thể thắt các nhánh bên nhỏ của động mạch và tĩnh mạch cảnh trong.
- Vén thần kinh quặt ngược thanh quản trên
- Phẫu tích và cắt bỏ cơ dài đầu từ bờ trước C1 tới hết thân đốt sống C2, tránh tổn thương động mạch đốt sống.
- Lấy bỏ chèn ép tủy sống, ghép xương, cố định cột sống.
- Dẫn lưu, đóng vết mổ theo các lớp giải phẫu
Chăm sóc sau mổ
- Nội khí quản rút sau 24h.
- Theo dõi, hút đờm rãi.
- Collier cổ 6 – 8 tuần sau mổ.
Tai biến, biến chứng
- Tổn thương thần kinh, tủy sống, dây thần kinh VII, XII
- Rò nước bọt sau mổ.
- Tổn thương bó mạch cảnh.
- Tổn thương khí quản, thực quản.
- Chảy máu, nhiễm trùng vết mổ.
Vít trực tiếp mỏm nha
Lịch sử
Bohler, Nakanishi và cộng sự đã độc lập triển khai kỹ thuật vít trực tiếp qua mỏm nha để điều trị gãy mỏm nha loại 2. Đến năm 1982, hai tác giả công bố kỹ thuật này [5],[10],[23],[24]. Sau đó Etter và cs mô tả kỹ thuật vít qua mỏm nha đường trước sử dụng hệ thống vít rỗng nòng.
Chỉ định
Gãy mỏm nha loại 2 không kèm theo đứt dây chằng ngang.
Chống chỉ định
- Gãy mỏm nha có tổn thương một hoặc hai khớp đội trục.
- Gãy mỏm nha chéo thân, đặc biệt là chéo từ sau ra trước.
- Gãy mỏm nha loại 2 với đường gãy chéo kèm theo có những mảnh vụn nhỏ, không ép được ổ gãy khi vít trực tiếp mỏm nha.
- Gãy mỏm nha bệnh lý.
- Bệnh loãng xương.
Các bước tiến hành kỹ thuật
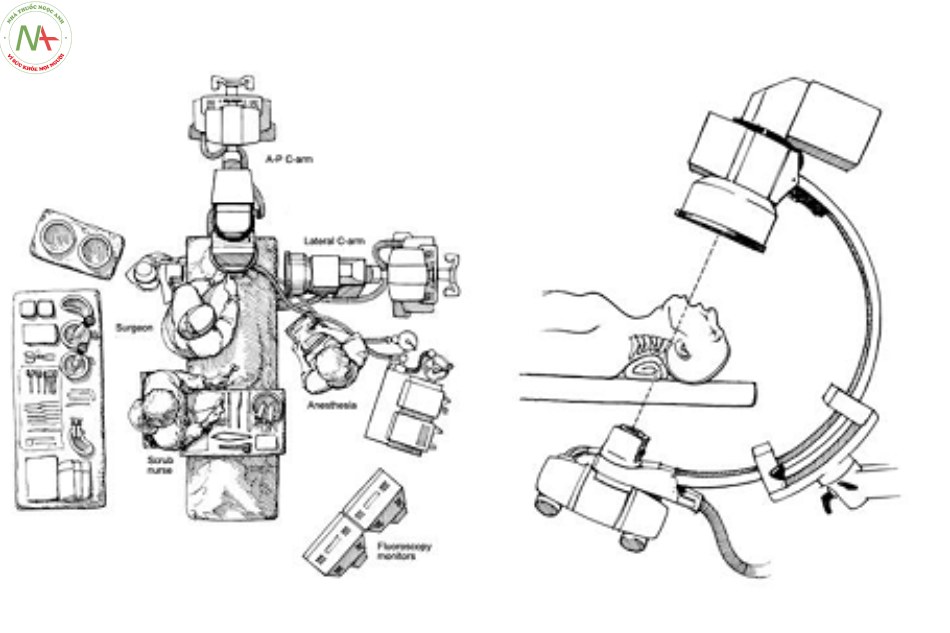
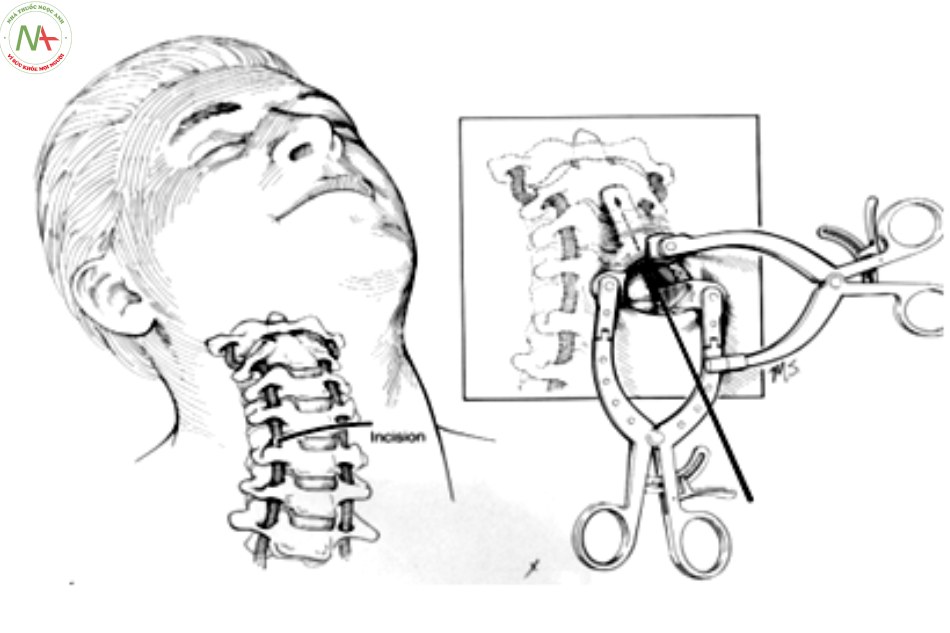
- Tư thế: nằm ngửa, cổ tư thế trung gian, cố định đầu trên khung Mayfield.
- arms hai bình diện, nắn chỉnh sao cho mỏm nha đúng vị trí.
- Rạch da đường cổ trước bên ngang mức C5, bộc lộ lên trên, vén bó mạch cảnh ra ngoài, thực quản và khí quản vào trong.
- Xác định thân đốt sống C2 và đĩa C2,C3, mở dọc dây chằng dọc trước cùng mức.
- Đặt kim dẫn đường vào bờ trước mép dưới của thân C2 dưới hướng dẫn của C.arms
- Vị trí kim dẫn đường đặt cách đường giữa 3 – 4mm nếu đặt 2 vít qua ổ gãy, đặt ở đường giữa nếu đặt một vít.
- Hướng kim đi song song với bờ trước thân C3,trong giới hạn xương của mỏm nha hướng về bờ sau đỉnh mỏm nha theo mặt phẳng đứng dọc và thẳng theo đường giữa.
- Đặt một ống số 8 dẫn đường cho mũi khoan mài, đè lên bờ trước thân C3 theo hướng kim dẫn đường.
- Bắt vít rỗng nòng 3.5 mm dưới hướng dẫn của kim dẫn đường và C.arms cả 2 bình diện [8].
- Dẫn lưu, đóng các lớp theo giải phẫu.
Thông thường đặt một hoặc hai vít có đường kính 3mm theo hướng khoan. Thường đặt một vít an toàn hơn, nếu đặt hai vít thì phải trên bệnh nhân có C2 rộng.
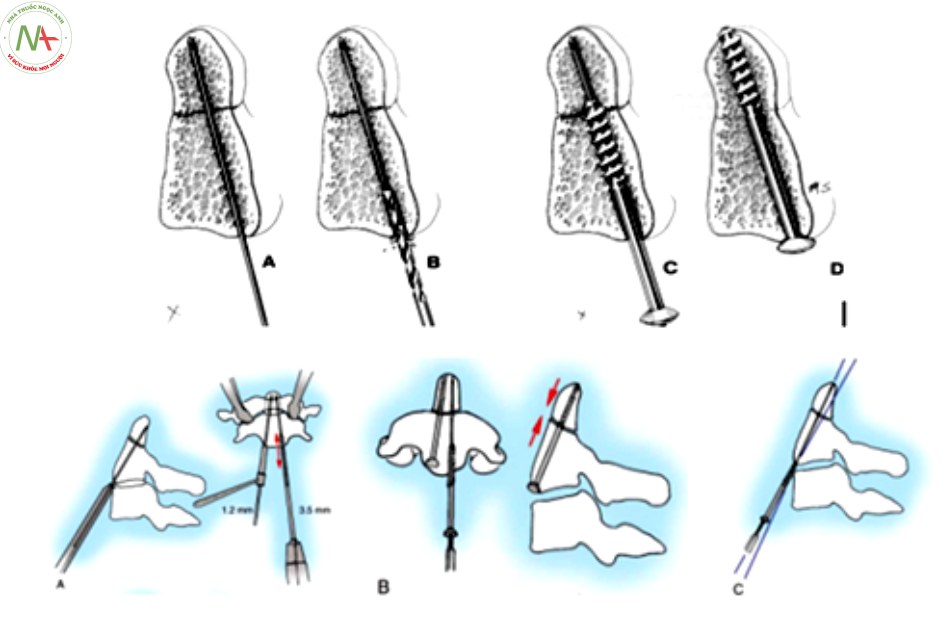
Ưu điểm: cố định trực tiếp mỏm nha mà vẫn giữ được chức năng của khớp C1-C2. Phẫu thuật này tốt nhất thực hiện trên bệnh nhân gãy mỏm nha loại 2 ít di lệch và dây chằng ngang nguyên vẹn.
Nhược điểm: phương pháp này chỉ cố định được mỏm nha nhưng không cố định được C1. Do vậy không áp dụng được kỹ thuật này trong trường hợp đứt dây chằng ngang, do vậy trước khi tiến hành kỹ thuật này nên chụp cộng hưởng từ để xác định chắc chắn dây chằng ngang còn nguyên vẹn [32]. Aebi và cộng sự thông báo tỷ lệ 24% các hạn chế của kỹ thuật, trong đó bao gồm: không nắn chỉnh được (19%), khớp giả (12%). Theo Anderson và cs, tỷ lệ biến chứng tăng lên ở các bệnh nhân cao tuổi (> 65 tuổi) [31] [8] [24].
Chăm sóc sau mổ
Theo dõi sát tình trạng hô hấp của bệnh nhân sau mổ trong 24h đầu. Cố định cổ bằng Coller cứng duy trì sau 6 tuần, có thể bỏ ra khi tắm hoặc nghỉ ngơi.
Đánh giá tình trạng lâm sàng và chẩn đoán hình ảnh sau 6, 12 và 24 tuần.
Tai biến và biến chứng
Cũng giống như các phẫu thuật vào vùng cổ trước bên,vít trực tiếp mỏm nha có thể gặp các tai biến và biến chứng như: tổn thương bó mạch cảnh, tổn thương thanh khí quản, thực quản, thần kinh quặt ngược …
Vít qua khớp C1 – C2 đường cổ trước
Lịch sử
Năm 1971, Barbour lần đầu tiên mô tả thuật này, tuy nhiên kỹ thuật này không được áp dụng rộng rãi. Năm 2006, Koller tiếp tục thực hiện kỹ thuật này [9].
Chỉ định
- Mất vững khớp C1-C2 [9],[37].
- Cố định C1-C2 đường sau thất bại.
Các bước tiến hành
- Bệnh nhân nằm ngửa, cố định đầu trên khung Mayfield.
- Bộc lộ mặt trước C1,C2 giống kỹ thuật vít cố định mỏm nha.
- Vị trí đặt vít: cách bờ bên thân đốt trục và dưới diện khớp C1C2
- Trước khi đặt vít, lấy bỏ lớp vỏ xương ở bề mặt khớp.
- Đặt vít vào thân C2 nơi tiếp giáp thân và diện khớp trên C2.
- Hướng vít ra ngoài hướng về khối bên C1 5 – 250 theo mặt phẳng đứng ngang, và góc hướng ra sau theo mặt phẳng đứng dọc 10 – 250.
- Chiều dài vít trung bình khoảng 15 – 25 mm.
- Ưu và nhược điểm: kỹ thuật này cố định C1-C2 rất tốt nhưng mất chức năng vận động của khớp C1-C2.
Sau mổ
- Đeo nẹp cổ cứng 6 – 8 tuần, đánh giá tình trạng lâm sàng và chẩn đoán hình ảnh sau 6, 12 và 24 tuần.
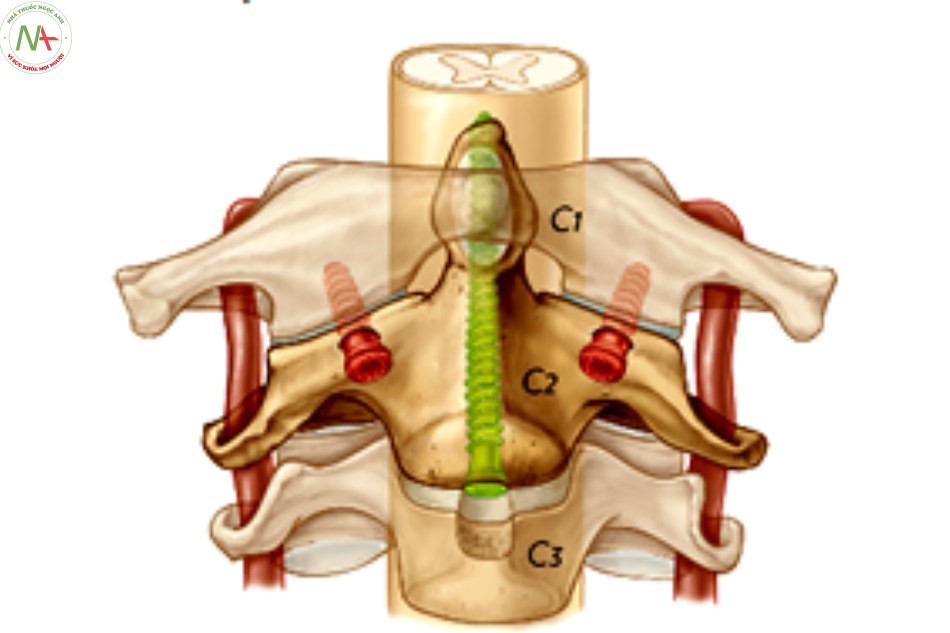
CÁC PHƯƠNG PHÁP PHẪU THUẬT CỘT SỐNG CỔ CAO ĐƯỜNG SAU
Có nhiều kỹ thuật áp dụng đường mổ cổ sau để cố định C1C2 gồm có: buộc vòng cung sau C1 – C2, vít qua khớp C1 – C2 đường cổ sau, vít khối bên C1 và C2 đường cổ sau, nẹp cổ chẩm …
Chỉ định phẫu thuật cố định C1C2 đường cổ sau
- Chấn thương là một trong những nguyên nhân thường gặp của mất vững khớp C1 – C2. Gãy mỏm nha mất vững cần phải phẫu thuật cố định: Gãy mỏm nha type II kết hợp tổn thương khớp C1 – C2, gãy mỏm nha di lệch nhiều và kết hợp với đứt dây chằng ngang, và gãy mỏm nha type II kết hợp với gãy Jefferson.
- Khớp giả mỏm nha, nếu nghĩ đến nguyên nhân bẩm sinh, ngày nay được xem có liên quan tới chấn thương cũ và có thể có mất vững của khớp C1 – C2.
- Thoái hóa, bệnh lý viêm, nhiễm trùng và khối u vùng C1 – C2 cũng là nguyên nhân có thể gây mất vững khớp C1 – C2.
- Viêm khớp dạng thấp thường tác động trực tiếp tới phức hợp C1 – C2, dẫn tới mất vững C1C2 có hoặc không có kết hợp với vùng nền sọ.
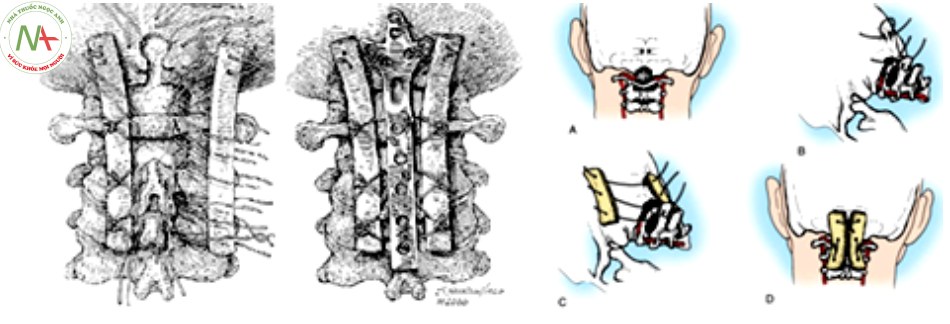
Các phương pháp buộc vòng cung sau C1 – C2
Chỉ định
- Gãy mỏm nha.
- Trật C1 – C2.
Các bước tiến hành kỹ thuật
- Tư thế nằm sấp, cố định đầu trên khung Mayfield
- Rạch da từ ụ chẩm ngoài tới gai sau C4
- Bộc lộ cung sau C1 – C2, không cắt dây chằng liên gai sau C2C3.
- Bộc lộ sang hai bên của C1, không được vượt quá giới hạn so với đường giữa 2cm ở người lớn và 1cm ở trẻ em để tránh tổn thương động mạch đốt sống và các mạch máu đi kèm
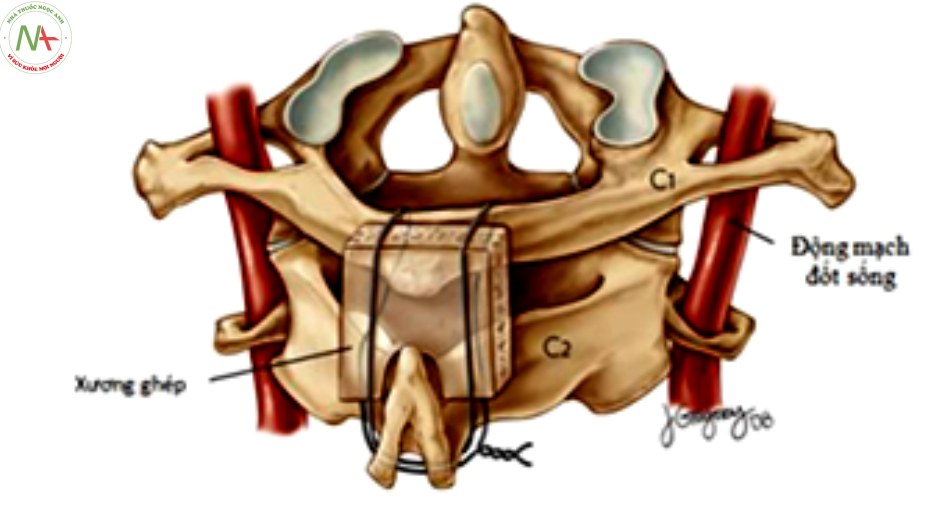
- Buộc cung sau C1 – C2, ghép xương cung sau C1 – C2
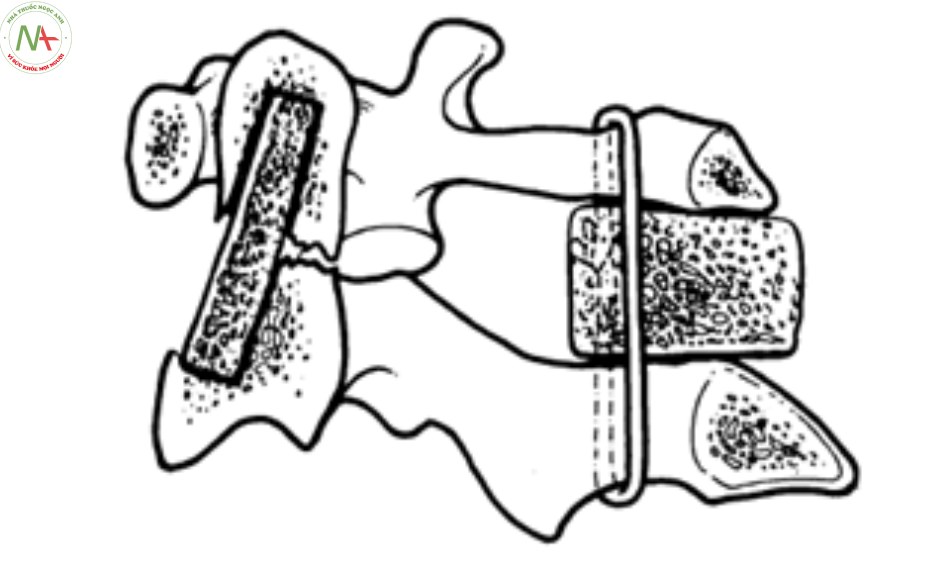
- Các kỹ thuật buộc như sau [9]:
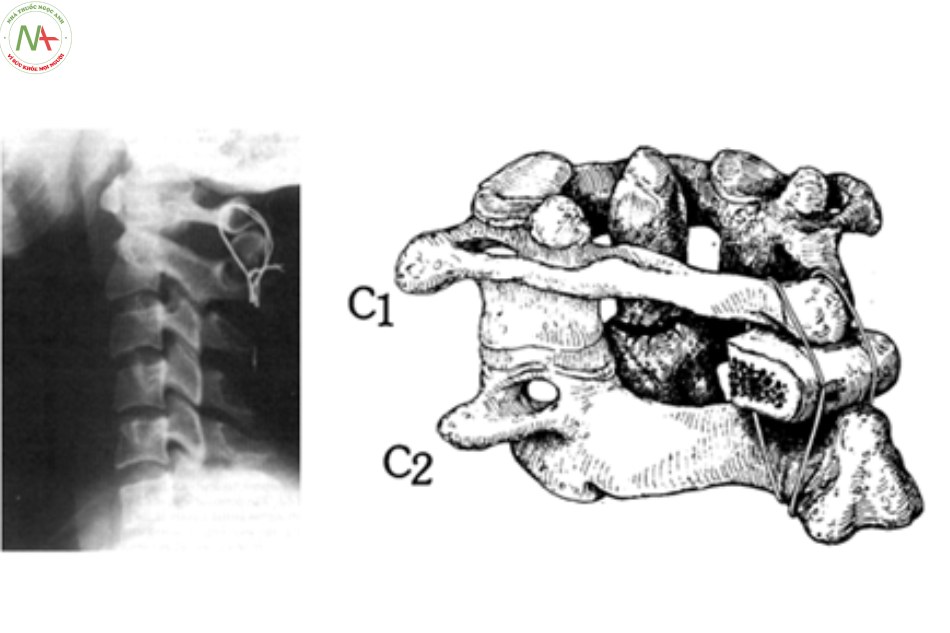
Kỹ thuật buộc vòng Mixter và Osgood
Năm 1910, Mixter và Osgood lần đầu tiên làm phẫu thuật buộc vòng trên bệnh nhân bị gãy mỏm nha. Sau đó là một loạt các kỹ thuật khác nhau được các tác giả thực hiện từ đường mổ phía sau. Cũng kỹ thuật này, các tác giả về sau chỉ thay đổi vật liệu để buộc cố định cung sau C1 vào C2. Ryerson và Christopher sử dụng chỉ thép, Judet dùng da hay cân bảo quản trong Cialit, các tác giả sau này dùng chỉ Lin, chỉ Nylon, cáp Titan [9].
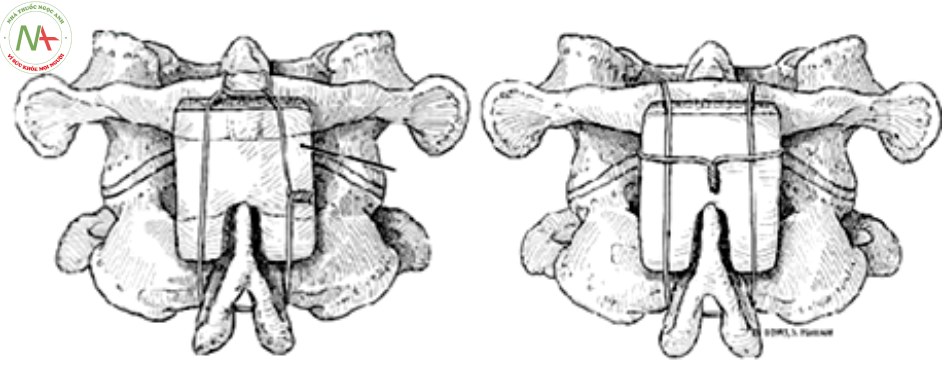
Kỹ thuật Gallie
Năm 1939, Gallie lần đầu tiên mô tả kỹ thuật buộc cung sau cố định C1 – C2. Trong kỹ thuật này, dây thép được buộc vòng qua cung sau C1 và buộc vòng quanh gai sau C2, ghép xương đồng loại giữa C1 và C2 [16]. Cố định kiểu Gallie đạt được sự cố định tốt ở 2 tư thế cúi và ưỡn nhưng kém hơn khi xoay và dễ tịnh tiến theo mặt phẳng ngang.
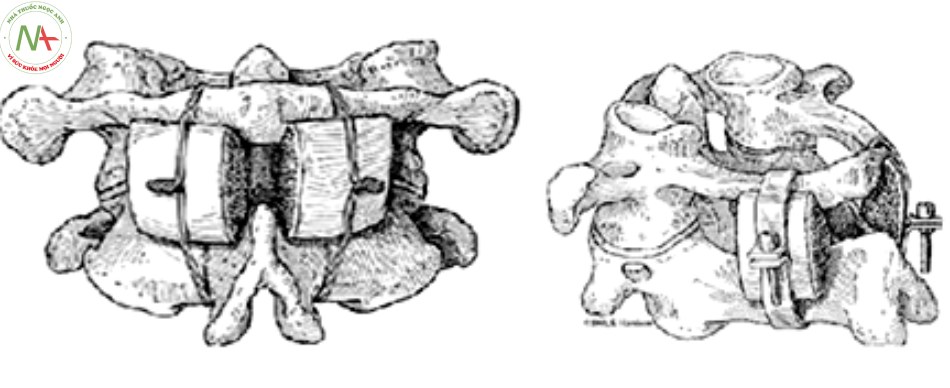
Kỹ thuật Brooks – Jenkins (1978)
Kỹ thuật này sử dụng 2 mảnh xương tự thân đặt vào 2 bên của đường giữa C1 – C2, buộc vào cung sau C1 – C2, hoặc dùng hệ thống móc nối giữa bờ trên cung sau C1 và bờ dưới cung sau C2. Kiểu cố định này hiệu quả trong việc hạn chế vận động gập hoặc ưỡn cổ nhưng không vững trong vận động xoay và dễ bị di lệch theo mặt phẳng ngang do tịnh tiến [6]. Kỹ thuật này vững hơn về vận động xoay với tỷ lệ liền xương cao hơn so với kỹ thuật của Gallie [44].
Kỹ thuật Sonntag
Đến thập niên 90, Dickman và cộng sự mô tả kỹ thuật của Sonntag, một biến đổi của kỹ thuật Gallie nhằm cải thiện sự vững vàng của vận động xoay [34]. Trong kỹ thuật Sonntag, một sợi chỉ được luồn dưới cung sau C1, mảnh ghép xương chậu hình chữ “H” đặt giữa bờ dưới cung sau C1 và bờ trên gai sau C2, chỉ thép vòng qua mảnh ghép và buộc vòng quanh gai sau C2, nút chỉ được thắt chặt và gập ở bờ dưới cửa gai sau C2, tỷ lệ liền xương theo Dickman là 97% [34],[44].
Ngày nay, kỹ thuật buộc C1 – C2 của Sonntag được sử dụng phổ biến phối hợp trong các kỹ thuật vít cố định để đạt được 3 điểm cố định trong mất vững C1 – C2.
Ưu và nhược điểm
- Kỹ thuật đơn giản, dễ thực hiện, có thể áp dụng được ở các trung tâm ngoại khoa.
- Nắn chỉnh khó khăn do vật liệu cố định cột sống chỉ là dây buộc không có khả năng nắn chỉnh trong những thương tổn di lệch nhiều.
- Sau mổ bất động lâu, nhiều trường hợp cần hỗ trợ của khung Halo sau mổ 6 đến 12 tuần.
- Kỹ thuật buộc vòng cung sau yêu cầu sự nguyên vẹn cung sau C1 và C2.
- Không thể áp dụng kỹ thuật này nếu có gãy các thành phần cung sau như (Gãy kiểu Hangman’s, gãy Jefferson) hoặc ở những bệnh nhân cần giải ép đường sau.
Tai biến, biến chứng
Tai biến trong phẫu thuật như tổn thương động mạch ống sống, tổn thương tủy cổ khi tiến hành phẫu tích bộc lộ cung sau, luồn chỉ. Ngoài ra tổn thương gãy, vỡ cung sau C1, C2 trong quá trình thực hiện kỹ thuật là nguyên nhân thất bại của kỹ thuật buộc vòng [20].
Kỹ thuật vít qua khớp C1 – C2 đường cổ sau
Lịch sử
Phương pháp này được Magerl giới thiệu đầu tiên vào năm 1979. Tác giả áp dụng kỹ thuật này chủ yếu cho trật C1C2 và gãy mỏm nha [21].
Năm 1992, Jeanneret và Magerl mô tả kỹ thuật vít qua khớp C1 – C2 với gãy mỏm nha mất vững. Kỹ thuật này áp dụng cho trật khớp C1C2 ít di lệch hoặc tổn thương các thành phần phía sau có chỉ định mở cung sau giải ép [16] [18].
Chỉ định
Bao gồm các tổn thương mất vững C1C2 [9],[41] :
- Gãy mỏm nha, khớp giả mỏm nha sau chấn thương.
- Tổn thương gãy mỏm nha loại 2 phối hợp vỡ thân C2.
- Trật C1 – C2.
- Đứt dây chằng ngang.
- Vỡ C1 loại 2 khi chỉ số Spence > 6,9 mm hoặc có đứt dây chằng ngang trên phim chụp cộng hưởng từ.
- Các tổn thương bẩm sinh, thoái hóa gây mất vững C1 – C2 như: thiểu sản mỏm nha, khớp giả mỏm nha.
Các bước tiến hành kỹ thuật
- Bệnh nhân được gây mê toàn thân với ống nội khí quản đặt qua mũi hoặc miệng.
- Đặt ống thông dạ dày tránh trào ngược.
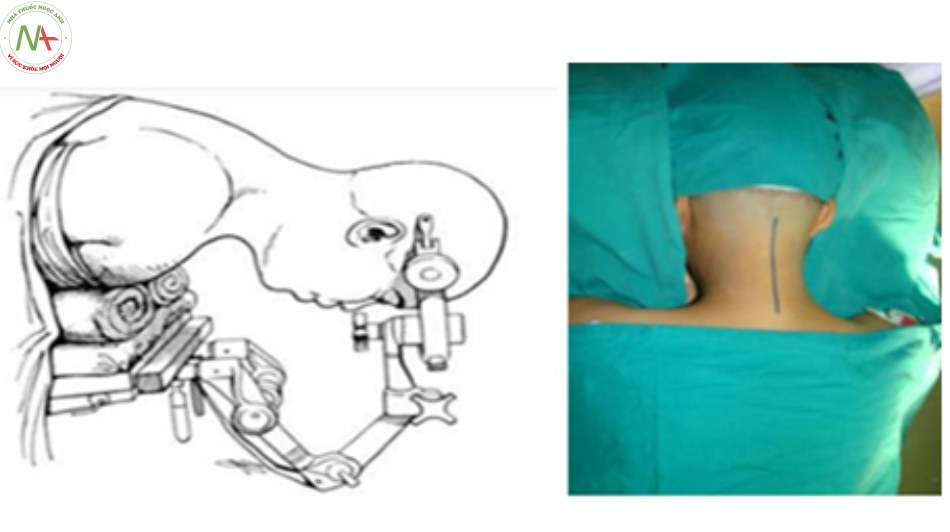
- Tư thế bệnh nhân nằm sấp, đầu được cố định trên một gá đỡ, thuận lợi cho phẫu thuật viên vào đường mổ.
- Kiểm tra vị trí tổn thương trên Xquang trong mổ, cần thiết nắn chỉnh tổn thương trên Xquang trong mổ.
- Kê đệm lót ngực, khung chậu tạo điều kiện cho thông khí trong mổ và tránh chèn ép lồng ngực, ổ bụng tạo điều kiện máu tĩnh mạch trở về.
- Sát trùng vùng mổ bằng dung dịch Betadin 10%.
- Gây tê dưới da bằng hỗn hợp Adrenaline/ Lidocaine với tỷ lệ 1/100000 nhằm hạn chế chảy máu khi bộc lộ vùng mổ.
- Rạch da đường cổ sau từ ngang lỗ chẩm đến gai sau C7.
- Bóc tách theo các lớp giải phẫu tới cung sau cột sống cổ.
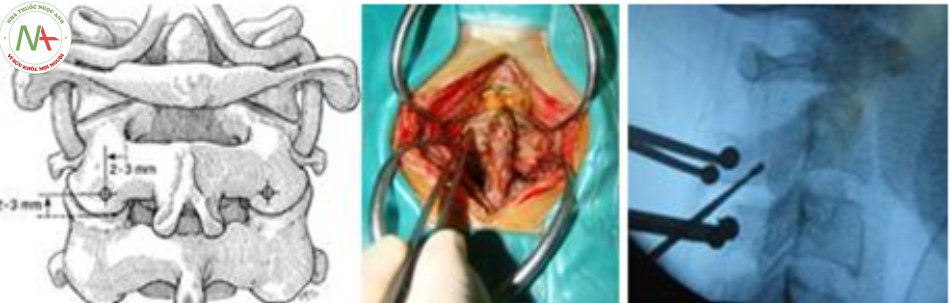
- Bộc lộ diện khớp C2 – C3 và cung sau C1.
- Lưu ý không bộc lộ quá 2 cm cách đường giữa, đề phòng tổn thương động mạch đốt sống
- Xác định vị trí đặt vít qua cuống C2: Trên diện khớp C2 – C3 khoảng 2 – 3 mm và ra ngoài so với bờ trong diện khớp 2 – 3 mm
- Nắn chỉnh di lệch trên màn tăng sáng sao cho diện khớp C1 – C2 về đúng vị trí giải phẫu
- Hướng mũi khoan mồi và vít: Từ vị trí đặt vít hướng tới cung trước C1 theo chiều trước sau và tạo góc so với mặt phẳng cắt đứng dọc qua đường giữa một góc 0 – 10 độ, hướng về phía củ trước C1.
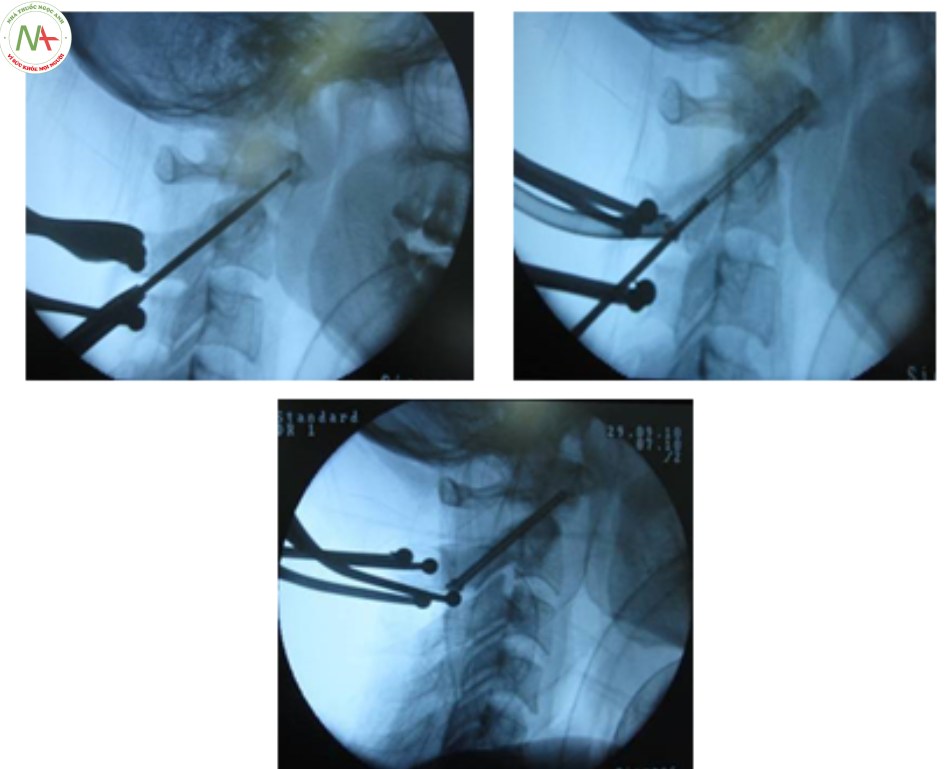
- Khi tiến hành khoan mồi và bắt vít phải liên tục kiểm tra trên màn tăng sáng trong mổ, mục đích tránh lệch hướng đi của mũi khoan và vít đề phòng tổn thương động mạch đốt sống hoặc vào trong ống sống gây tổn thương thần kinh.
- Thường dùng vít có kích thước 3,5 x 40 mm đặt xuyên qua chân cuống C2, qua diện khớp C1 – C2 hướng tới khối bên của C1.
- Sau đặt vít cố định C1 – C2, tiến hành ghép xương (xương tự thân, hoặc xương nhân tạo) ghép xương liên cung sau C1 – C2 hoặc diện cắt cung sau C1 với cung sau C2 mục đích tạo cầu xương giữa cung sau C1 – C2, tránh khớp giả cũng như gãy vít..
- Dẫn lưu, đóng lại vết mổ theo các lớp giải phẫu.
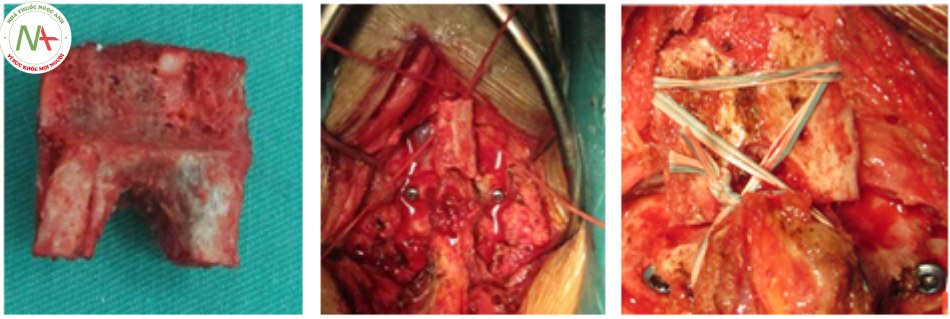
* Quy trình ghép xương
- Kỹ thuật ghép xương liên cung sau của Sonntag
- Lấy xương chậu làm mảnh ghép cung sau C1 – C2 với kích thước khoảng 2 x 3 cm vùng gai chậu sau trên, vị trí lấy xương phía ngoài khớp cùng chậu khoảng 4 cm.
- Mài tạo giường diện ghép xương: Mài hết một bản xương cung sau C1 và C2, mảnh xương ghép tới vùng xương xốp để tạo thuận lợi cho quá trình liền xương.
- Buộc vòng cung sau C1 – C2 bằng chỉ nilon cố định mảnh xương ghép.
- Với trường hợp cắt cung sau C1: Ghép xương sau bên và diện cắt C1 với cung sau C2.
Chăm sóc sau mổ
- Theo dõi các dấu hiệu sinh tồn, mạch, huyết áp, nhịp thở, tri giác bệnh nhân, dẫn lưu
- Đeo nẹp cổ hỗ trợ 4 – 6 tuần
Ưu và nhược điểm
- Ưu điểm: theo nhiều nghiên cứu ứng dụng kỹ thuật này cho thấy đây là phương pháp hiệu quả, tỉ lệ liền xương cao (95- 100%) và khá an toàn.
- Nhược điểm: vít qua khớp làm mất hoàn toàn vận động xoay của khớp C1 – C2, nguy cơ tổn thương động mạch đốt sống, dây thần kinh XII, tủy sống [33].
Tai biến, biến chứng
- Vít sai vị trí.
- Tổn thương động mạch đốt sống.
- Tổn thương thần kinh chẩm lớn, rễ thần kinh C2.
- Rách màng cứng, rò dịch não tủy.
- Khớp giả.
- Đụng dập tủy.
Để hạn chế tổn thương động mạch đốt sống, chụp cắt lớp vi tính cột sống cổ 64 dãy có tiêm thuốc cản quang, dựng hình cột sống và động mạch ống sống nhằm xác định bất thường động mạch đốt sống. Các tác giả khuyến cáo với các trường hợp nghi ngờ có bất thường động mạch đốt sống trên chụp mạch trước mổ không nên vít qua khớp ở bên bất thường động mạch đốt sống, thay vào đó nên vít qua cuống C2 và khối bên C1 và ghép xương phía sau nhằm hoàn thành 3 điểm cố định [9], [44].
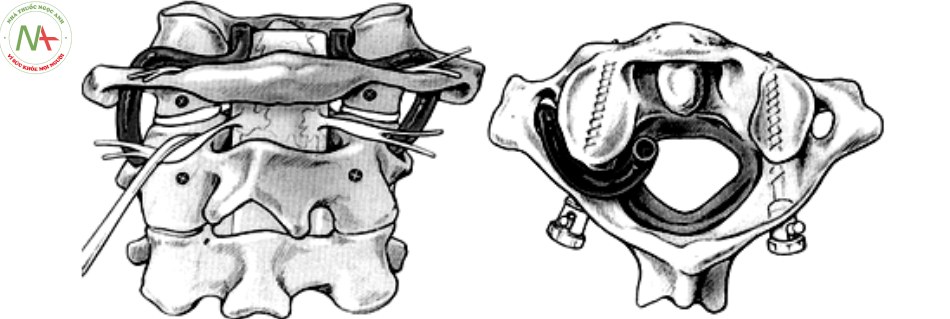
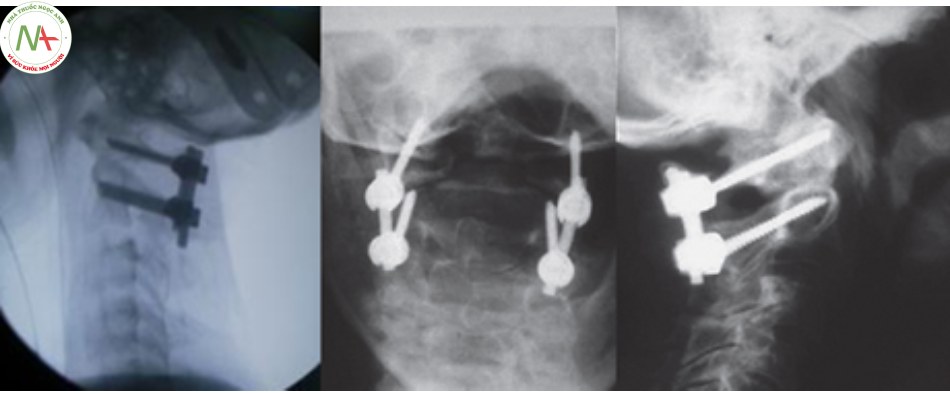
Vít khối bên C1 và cuống C2 (kỹ thuật Harms)
Lịch sử
Năm 1994, Goel and Laheri mô tả kỹ thuật vít khối bên C1 và cuống C2 [35]. Năm 2001, Harms và Melcher thực hiện kỹ thuật này sử dụng hệ thống vít đa trục và thanh rod [13]. Các nghiên cứu cơ sinh học cho thấy hệ thống này đạt được sự cố định chắc chắn hơn so với vít qua eo và cung sau C2.
Chỉ định
Chỉ định mổ kỹ thuật này tương tự chỉ định mổ vít qua khớp
Các bước tiến hành kỹ thuật
Theo mô tả kỹ thuật của Harms và Melcher [9],[13]:
- Bệnh nhân nằm sấp, rạch da đường cổ sau từ ụ chẩm ngoài đến ngang gai sau C4.
- Bộc lộ C1 tới khối bên, lưu ý không bộc lộ quá 2cm so với đường giữa, tránh làm tổn thương động mạch đốt sống.
- Khoan mồi tốc độ chậm, có Xquang trong mổ dẫn đường, hoặc định vị máy tính dẫn đường (Navigation).
- Vị trí vít khối bên C1: ở giữa điểm nối của cung sau C1 vào phần sau dưới của khối bên C1.
- Hướng vít từ sau ra trước song song với bờ dưới cung sau C1 và hội tụ so với mặt phẳng đứng dọc 5 – 10o.
- Vị trí vít vào cuống C2: góc 1/4 trên trong được tạo nên bởi 2 đường thẳng: đường chia đôi cung sau C2 theo mặt phẳng đứng ngang và đường chia đôi eo C2 theo mặt phẳng đứng dọc. Hướng vít chếch lên trên và vào trong 20 – 30o.
- Đặt vít vào khối bên C1 2 bên, thông thường vít dài khoảng 31mm, đường kính khoảng 3,5 mm, kích thước vít vào cuống C2 cũng tương tự với vít vào khối bên C1.
- Cố định C1 – C2 với nhau bằng hai thanh Rod và hệ thống ốc khóa trong, ghép xương C1 – C2 tăng cường quá trình làm vững C1 – C2.
Ngoài kỹ thuật đặt vít qua cuống C2 để kết nối thanh rode với vít vào khối bên C1, cũng có nhiều kỹ thuật đặt vít vào C2, ngoài vít qua cuống vào C2 như:
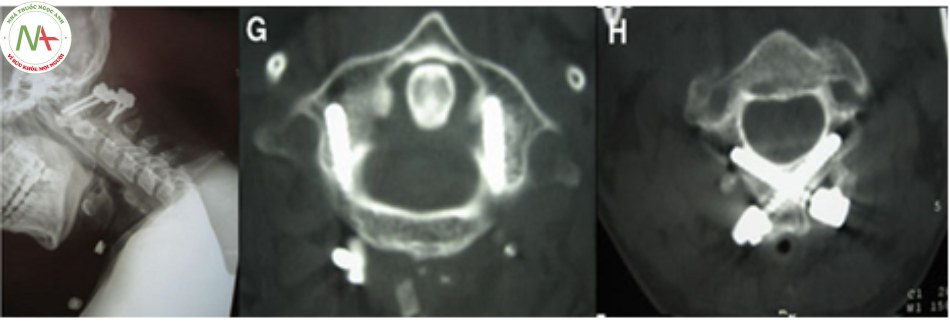
- Vít qua eo C2: nguyên lý vít qua eo C2 tương tự kỹ thuật vít qua khớp C1 – C2 nhưng vít không vượt quá diện khớp C1 – C2. Các tai biến và biến chứng của kỹ thuật này cũng giống như kỹ thuật vít qua khớp [9].
- Vít qua cung sau C2: năm 2004, Wright mô tả vít qua cung sau C2 để cố định phức hợp C1 – C2, giảm nguy cơ tổn thương động mạch đốt sống. Kỹ thuật này được áp dụng khi vít qua cuống C2 thất bại và trong những trường hợp bất thường động mạch đốt sống. Các nghiên cứu cơ sinh học trên tử thi cho thấy đây là kỹ thuật đem lại sự cố định chắc chắn hơn so với vít qua eo C2 [30],[46].
Ưu nhược điểm
- Cố định vũng C1 – C2, tỉ lệ liền xương cao trên 90%.
- Có thể cắt bỏ cung sau C1 khi hẹp ống sống vùng này.
- Kỹ thuật này nguy cơ tổn thương động mạch đốt sống cao hơn kỹ thuật vít qua khớp do số lần đặt vít vào C1 – C2 nhiều hơn.
- Mất chức năng vận động khớp C1 – C2 do làm cứng khớp.
Tai biến, biến chứng
Tai biến, biến chứng trong kỹ thuật Harms tương tự kỹ thuật vít qua khớp.
Các phương pháp phẫu thuật cố định cổ chẩm [29]
Chỉ định
- Thương tổn mất vững đội chẩm do chấn thương hoặc bệnh lý.
- Gãy C1 Jefferson kèm theo đứt dây chằng ngang.
- Vỡ lồi cầu xương chẩm type III theo Anderson – Montesano.
Lịch sử và các phương pháp phẫu thuật cố định cổ – chẩm
- Cố định cổ chẩm được đề cập đến cách 40 năm, ban đầu đơn giản chỉ là buộc ghép xương phía sau cổ chẩm.
- Ghép xương được mô tả bởi Newman và Sweetnam năm 1969 [40]. Một miếng xương ghép được đặt vào vùng bản lề cổ chẩm. Nhược điểm của phương pháp này là sau mổ cần các phương pháp hỗ trợ sau ghép xương như: kéo liên tục, khung Halo hoặc áo bột Minerve và không chỉnh sửa được giải phẫu. Tuy nhiên, những phương pháp hỗ trợ sau ghép xương này không tốt cho những trường hợp có tổn thương dây chằng sau chấn thương.
- Vào những năm 1970, buộc cố định mảnh ghép xương hỗ trợ quá trình liền xương thường được đưa vào kỹ thuật mổ [45]. Trong kỹ thuật của Bohlman, khoan lỗ mảnh ghép và buộc cố định miếng xương ghép cổ – chẩm qua 3 điểm: ụ chẩm ngoài, cung sau C1 và gai sau C2. Mặc dù buộc ghép xương nhưng vẫn không đủ vững và cần hỗ trợ khung Halo sau mổ để dự phòng biến chứng. Kỹ thuật này có tỷ lệ khớp giả sau mổ rất cao do đó kỹ thuật này không được áp dụng [45]. Kỹ thuật Locksley, kỹ thuật cố định cổ chẩm của Wertheim và Bohlman và các vật liệu buộc cũng được thay thế như chỉ buộc, sợi cáp buộc bằng titan, kẹp C1 – C2 [6]. Những hệ thống cũ có xu hướng lỏng lẻo hơn khi ưỡn cổ, không sử dụng hệ thống cố định liên cung sau với những bệnh nhân gãy các thành phần phía sau và những bệnh nhân cần mở cung sau giải ép.
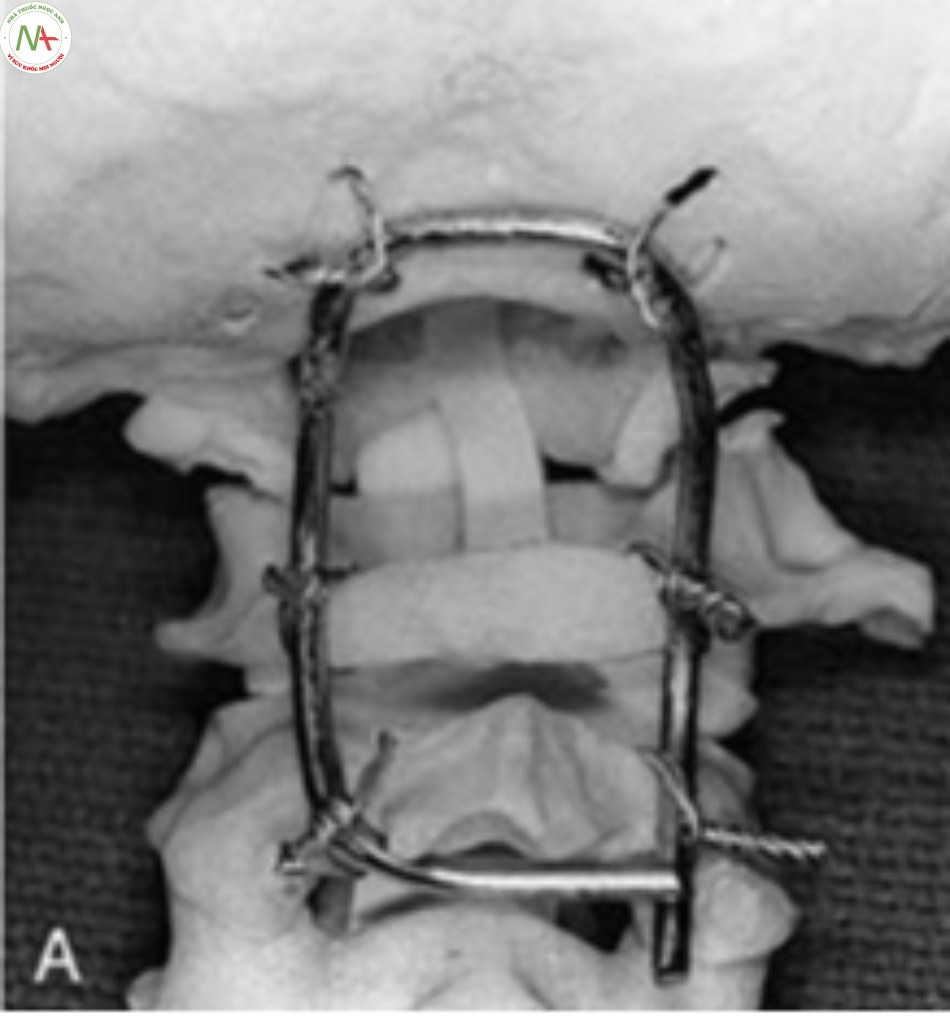
- Năm 1978, Luque sử dụng thanh rod bằng thép, buộc cung sau cố định cột sống ngực và thắt lưng. Ý tưởng này sau đó được áp dụng cho cố định cột sống cổ và vùng bản lề cổ chẩm [38][43].
- Những năm 1980, Ransford giới thiệu và sử dụng thanh thép uốn hình chữ U, buộc cố định cung sau và vùng chẩm [42]. Kể từ đó đã có nhiều kỹ thuật cố định cổ chẩm dựa trên nguyên lý này, tuy nhiên sau mổ vẫn cần phải cố định ngoài khung Halo [43]. Nhược điểm của kỹ thuật: tổn thương thần kinh trong quá trình tạo lỗ buộc vùng chẩm cũng như luồn dây qua cung sau cột sống cổ.
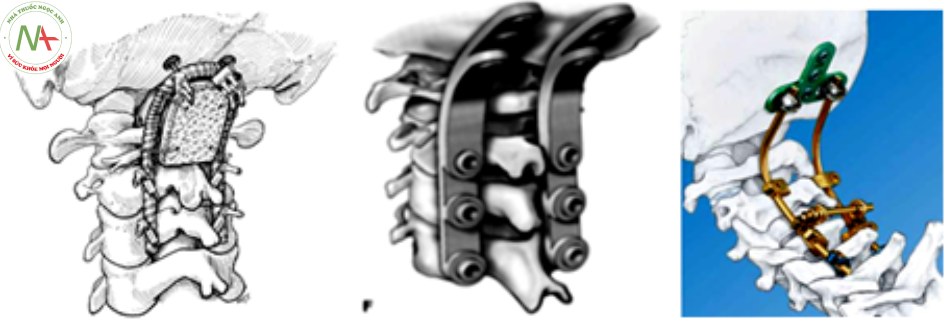
- Vào những năm 1990, cố định cổ chẩm bằng nẹp vít ra đời và được áp dụng rộng rãi. Kỹ thuật này cố định vững cổ chẩm và giảm sự cần thiết sử dụng khung Halo sau mổ. Ban đầu hệ thống nẹp cổ chẩm liền khối và lỗ bắt vít nằm trên nẹp do vậy đôi khi lệch điểm bắt vít giữa cổ và chẩm. Cuối những năm 1990, hệ thống nẹp cổ chẩm được cấu tạo riêng biệt 2 phần cổ và chẩm và được kết nối với nhau bởi hệ thống khóa nhằm hạn chế những nhược điểm trên [29].
Ưu điểm của hệ thống nẹp cổ chẩm là làm vững rất tốt, tỉ lệ liền xương từ 95% đến 100% [17],[36],[41],[45]. Nhược điểm chủ yếu của phương pháp là kỹ thuật phức tạp, giải phẫu chức năng cổ chẩm mất và vật liệu rất đắt tiền.
TÀI LIỆU THAM KHẢO
- Võ Văn Thành (1997), “Chấn thương cột sống cổ và tủy cổ”, Bệnh học Ngoại khoa thần kinh trường Đại học y dược thành phố Hồ Chí Minh, tập 1(tr 470-521).
- Hà Kim Trung (2005), “Nghiên cứu chẩn đoán và điều trị phẫu thuật các tổn thương mất vững của cột sống cổ cao”, Tạp chí Ngoại Khoa Việt Nam, 1: p. 34 – 38.
- Hà Kim Trung (2005), “Nghiên cứu chẩn đoán và điều trị phẫu thuật chấn thương cột sống cổ có thương tổn thần kinh tại bệnh viện Việt Đức”, Luận văn Tiến sĩ y học, Trường Đại học Y Hà Nội.
- Hà Kim Trung (2005), “Nghiên cứu chẩn đoán và phẫu thuật chấn thương cột sống cổ có thương tổn thần kinh tại Bệnh viện Việt Đức”, Luận án tiến sĩ y học – Trường Đại học Y Hà Nội.
- Bohler J (1982), “Anterior stabilization for acute fractures and nonunions of the dens”, J Bone Joint Surg Am, 64(1): p. 18 – 27.
- Al Brooks & Eb Jenkins (1978), “Atlanto-axial arthrodesis by the wedge compression method”, J Bone Joint Surg Am, (60): p. 279-284.
- Terry Canale & James H. Beaty (2007), “Surgical approach”, Campbell’s Operative Orthopaedics, 11th ed.
- Chang Kw, Liu Yw & Cheng Pg (1994), “One Herbert double-threaded compression screw fixation of displaced type II odontoid fractures “, J Spinal Disord, 7(1): p. 62-69.
- Daniel S. Yanni & Noel I. Perin (2010), “Fixation of the Axis”, Neurosurgery 66:A147-A152.
- Dimitris Konstantinou. Md, Allan D.O. Levi. Md, Volker K.H. Sonntag. Md & Curtis A. Dickman Md. (1997 ), “Odontoid Screw Fixation “, Barrow Neurological Institute, Volume 13 (2).
- Donal Schreiber (2009), “Spinal cord Injuries”, Emedicine, http://www.emedicine.medscape.com/article/793582-overview.
- Fang Hs & Ong Gb (1962), “Direct anterior approach to the upper cervical spine”, Bone and Joint Surg: p. 44:1588-1604.
- Harms J & Melcher Rp (2001), “Posterior C1 – C2 fusion with polyaxial screw and rod fixation”, Spine 26(22): p. 2467-2471.
- Wesley Hsu, Jean-Paul Wolinsky, Ziya L. Gokaslan & Daniel M. Sciubba (2010), “Transoral Approaches to the Cervical Spine”, Neurosurgery, 66: p. A119-A125, 2010.
- Ibrahim M & Eltorai, History of spinal cord medicine, in Spinal cord medicine: principles and practice. 2003.
- Jeanneret & F. Magerl (1992), “Primary posterior fusion C1/2 in odontoid fractures: indications, technique, and results of transarticular screw fixation”, J Spinal Disord, 5(4): p. 464-75.
- Baskin Md Jonathan, Paul J. Apostolides Md, Curtis A. Dickman Md & Volker K. H. Sonntag Md (2004), “Occiput and Upper Cervical Spine”, Adult & Pediatric Spine, The 3rd Edition, Lippincott Williams & Wilkins.
- Paul J. Apostolides Md Jonathan J. Baskin Md, Curtis A. Dickman Md, Volker K. H. Sonntag Md (2004), “Occiput and Upper Cervical Spine”, Adult & Pediatric Spine, The 3rd Edition, Lippincott Williams & Wilkins.
- Keller & M. C. Holland (1997), “Some notable American spine surgeons of the 19th century”, Spine (Phila Pa 1976), 22(12): p. 1413-7.
- Luca Denaro, Umile Giuseppe Longo, Alberto Di Martino & Vincenzo Denaro (2010), “Pitfalls in cervical spinal surgery: Upper cevical spinal injuries”, Springer: p. 175 – 190.
- Magerl F & Seeman Ps (2005), “Stable posterior fusion of the atlas and axis by transarticular screw fixation. In Germán Ochoa: “Surgical management of odontoid fractures”, Injury, Int. J. Care Injured, 36, S-B54-S-B64.
- Montazem A. (2000), “Secondary tinnitus as a symptom of instability of the upper cervical spine: operative management”, Int Tinnitus J, 6(2): p. 130-3.
- Sasaki T Nakanishi T, Tokita N, Et Al (1982), “ Internal fixation for the odontoid fracture”, Orthop Trans, (6): p. 176.
- Germán Ochoa (2005), “Surgical management of odontoid fractures”, Injury, Int. J. Care Injured, (34): p. S-B54-S-B64.
- Paul R. Meyer. (1997), “Cervical Spine Fracture: Changing Management Concepts”, The Textbook of Spine Surgery volume 2(chapter 96): p. 1679-1741.
- Md Richard J. Bransford & Md Michael J. Lee (2009), “Contemporary Fixation Techniques in Posterior Cervical Spine Surgery”, Spine Surgery, 10 (7).
- Ronald Moskovich (1997), “Cervical Instability (Rheumatoid, Dwarfism, Degenerative, Other)”, the Textbook of Spine Surgery, 1(56): p. 969-1009.
- Spetzler Rf (1983), “Transoral approach to the upper cervical spine”, In: Evarts CM, ed. Surgery of the musculoskeletal system, New York: Churchill Livingstone, Vol 4.
- Alexander R Vaccaro, Moe R Lim & Joon Y Lee (2005), “Indications for surgery and stabilization techniques of the occipito-cervical junction”, Injury, Int. Philadelphia,USA, 36: p. S-B44—S-B53.
- Leling Feng Weihu Ma, Rongming Xu, ( 2010), “Clinical application of C2 laminar screw technique”.
- Andersson, M.Rodrigues & C.Olerud (2000), “Odontoid fractures: high complication rate associated with anterior screw fixation in the elderly”, Eur Spine J, 9(1): p. 56-9.
- I. Apfelbaum, R. R. Lonser, R. Veres & A. Casey (2000), “Direct anterior screw fixation for recent and remote odontoid fractures”, J Neurosurg, 93(2 Suppl): p. 227-36.
- A. Dickman & V. K. Sonntag (1998), “Posterior C1-C2 transarticular screw fixation for atlantoaxial arthrodesis”, Neurosurgery, 43(2): p. 275-80; discussion 280-1.
- A. Dickman, V. K. Sonntag, S. M. Papadopoulos & M. N. Hadley (1991), “The interspinous method of posterior atlantoaxial arthrodesis”, J Neurosurg, 74(2): p. 190-8.
- Goel & V. Laheri (1994), “Plate and screw fixation for atlanto-axial subluxation”, Acta Neurochir (Wien), 129(1-2): p. 47-53.
- Itoh, H. Tsuji, Y. Katoh, T. Yonezawa & H. Kitagawa (1988), “Occipito-cervical fusion reinforced by Luque’s segmental spinal instrumentation for rheumatoid diseases”, Spine (Phila Pa 1976), 13(11): p. 1234-8.
- Lu, N. A. Ebraheim, H. Yang, B. E. Heck & R. A. Yeasting (1998), “Anatomic considerations of anterior transarticular screw fixation for atlantoaxial instability”, Spine (Phila Pa 1976), 23(11): p. 1229-35; discussion 1236.
- R. Luque (1982), “The anatomic basis and development of segmental spinal instrumentation”, Spine (Phila Pa 1976), 7(3): p. 256-9.
- C. Mcafee, H. H. Bohlman, L. H. Riley, Jr., R. A. Robinson, W. O. Southwick & N. E. Nachlas (1987), “The anterio approach to the upper part of the cervical spiner retropharyngeal”, J Bone Joint Surg Am, 69(9): p. 1371-83.
- Newman & R. Sweetnam (1969), “Occipito-cervical fusion. An operative technique and its indications”, J Bone Joint Surg Br, 51(3): p. 423-31.
- Pospiech, U. Schick & D. Stolke (1996), “Indications for surgery in upper cervical spine injury”, Neurosurg Rev, 19(2): p. 73-9.
- O. Ransford, H. A. Crockard, J. L. Pozo, N. P. Thomas & I. W. Nelson (1986), “Craniocervical instability treated by contoured loop fixation”, J Bone Joint Surg Br, 68(2): p. 173-7.
- G. H. Stock, A. R. Vaccaro, A. K. Brown & P. A. Anderson (2006), “Contemporary posterior occipital fixation”, J Bone Joint Surg Am, 88(7): p. 1642-9.
- R. Vender, A. J. Rekito, S. J. Harrison & D. E. Mcdonnell (2004), “The evolution of posterior cervical and occipitocervical fusion and instrumentation”, Neurosurg Focus, 16(1): p. E9.
- B. Wertheim & H. H. Bohlman (1987), “Occipitocervical fusion. Indications, technique, and long-term results in thirteen patients”, J Bone Joint Surg Am, 69(6): p. 833-6.
- M. Wright (2005), “Translaminar rigid screw fixation of the axis. Technical note”, J Neurosurg Spine, 3(5): p. 409-14.
- Benzel, E.C. and P.J. Connolly, The cervical spine. 2012: Lippincott Williams & Wilkins.
- Currier, B.L., et al., Anatomic relationship of the internal carotid artery to the C1 vertebra: a case report of cervical reconstruction for chordoma and pilot study to assess the risk of screw fixation of the atlas. Spine, 2003. 28(22): p. E461-E467.
- Phan Minh Đức (2011), “Điều trị phẫu thuật bắt vít khối bên C1 và chân cung C2 trong gãy mấu răng mất vững”, Tạp chí Y học thực hành, 56(779 + 780): tr. 511 – 518.
- Trịnh Văn Minh (1998), “Giải phẫu định khu Đầu Mặt Cổ, giải phẫu người”, Nhà xuất bản Y hoc tr 518-520
- Hà Kim Trung (2001), “Vai trò của khung halo trong điều trị các bệnh lý thoái hoá và chấn thương cột sống cổ”, Tạp chí Ngoại khoa, 4: tr. 11-13.
- Alexander R Vaccaro., Moe R Lim. & Joon Y Lee. (2005), “Indications for surgery and stabilization techniques of the occipito-cervical junction”, Injury, Int. Philadelphia,USA, 36: tr. S-B44—S-B53.
- Bahadur R., Goyal T., Dhatt S.S. & Tripathy S.K. (2010), “Transarticular screw fixation for atlantoaxial instability – modified Magerl’s technique in 38 patients”, J Orthop Surg Res, 5: tr. 87.
- Blauth M., Richter M. & Lange U. (1999), “Trans-articular screw fixation of C1/C2 in atlanto-axial instability. Comparison between percutaneous and open procedures”, Orthopade, 28(8): tr. 651-61.
- Bucci M. N., Dauser R. C., Maynard F. A. & Hoff J. T. (1988), “Management of post-traumatic cervical spine instability: operative fusion versus halo vest immobilization. Analysis of 49 cases”, J Trauma, 28(7): tr. 1001-6.
- Cavalcanti D. D., Agrawal A., Garcia-Gonzalez U., Crawford N. R., và cs (2010), “Anterolateral C1-C2 transarticular fixation for atlantoaxial arthrodesis: landmarks, working area, and angles of approach”, Neurosurgery, 67(3 Suppl Operative): tr. ons38-42.
