Bệnh hô hấp, Bệnh Nhi khoa
Các khái niệm cơ bản về thở máy ở trẻ sơ sinh
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết “Các khái niệm cơ bản về thở máy ở trẻ sơ sinh”.
Tải Phần 1: Khái niệm cơ bản file PDF Tại đây. Tải phần 2: Tìm hiểu
các phương thức thở máy khác nhau và các khuyến nghị cho cách tiếp cận
dựa trên bệnh cá nhân ở trẻ sơ sinh Tại đây.
Tác giả Aravanan Anbu Chakkarapani, Roshan Adappa, Sanoj Karayil Mohammad All,Samir Gupta, Naharmal B. Soni, Louis Chicoine, Helmut D. Hummler.
Bản dịch của BS. Đặng Thanh Tuấn – Khoa Hồi sức ngoại – BV Nhi Đồng 1.
Phần 1
Tóm tắt
Thở máy có khả năng cứu sống bệnh nhân sơ sinh bị suy hô hấp. Mục đích chính của thông khí cơ học là đảm bảo trao đổi khí đầy đủ, bao gồm cung cấp đủ oxy và đủ thông khí để thải trừ CO2. Khả năng đo và cung cấp các lưu lượng nhỏ và thể tích khí lưu thông đã cho phép phát triển các chế độ thông khí cơ học được hỗ trợ rất tinh vi cho hầu hết trẻ sơ sinh chưa trưởng thành, chẳng hạn như thông khí nhắm mục tiêu theo thể tích, ngày càng được nhiều bác sĩ lâm sàng sử dụng. Sử dụng máy thở cần có hiểu biết cơ bản về sinh lý hô hấp và sinh lý bệnh của bệnh dẫn đến suy hô hấp. Hiểu về cơ học phổi, lực đàn hồi và sức cản (độ giãn nở và sức cản), và ảnh hưởng của nó đến hằng số thời gian hít vào và thở ra, và các cơ chế trao đổi khí là cần thiết để chọn chế độ thông khí tốt nhất và cài đặt máy thở phù hợp để giảm thiểu tổn thương phổi. Xem xét sinh lý bệnh của bệnh cho phép tiếp cận dựa trên sinh lý học và áp dụng các khái niệm này trong thực hành hàng ngày để đưa ra quyết định liên quan đến việc sử dụng các chế độ và cài đặt thông khí cơ học, với mục đích cuối cùng là cung cấp trao đổi khí đầy đủ và giảm thiểu tổn thương phổi.
Giới thiệu
Thông khí cơ học là một biện pháp can thiệp cứu sống đặc biệt cho trẻ sơ sinh bị bệnh suy hô hấp. Tuy nhiên, tổn thương phổi do thở máy (VILI, ventilator-induced lung injury) góp phần gây ra bệnh tật và tử vong đáng kể ở trẻ sơ sinh. Sinh lý bệnh của tổn thương phổi do thở máy là đa yếu tố. Mục tiêu của thở máy là cung cấp oxy cho em bé và loại bỏ carbon dioxide, đồng thời cố gắng giảm thiểu tổn thương cho phổi. Trước đây, thông khí áp lực dương là phương pháp thông khí được sử dụng phổ biến nhất ở trẻ sơ sinh [1].
Thông khí nhắm mục tiêu theo thể tích đã trở thành phương thức thông khí được lựa chọn ở trẻ sơ sinh trong thập kỷ qua bằng cách đo một lượng nhỏ khí được phân phối bằng công nghệ tiên tiến. Hơn nữa, những tiến bộ trong công nghệ máy thở đã dẫn đến sự phát triển của một số chế độ thông khí cố gắng làm cho việc thở máy nhẹ nhàng hơn và sinh lý hơn đối với trẻ sơ sinh thở tự nhiên nhằm giảm tổn thương phổi. Trong phần đầu tiên của hai bài đánh giá, chúng ta sẽ thảo luận về các cơ chế cơ bản của sinh lý thông khí sơ sinh bao gồm các cơ chế vận chuyển khí cơ bản trong thông khí cơ học xâm lấn sơ sinh, khoảng chết sinh lý, oxygen hóa, thông khí và tưới máu, sức cản nhớt và sức cản đường thở, sức căng bề mặt, công thở, hằng số thời gian và độ giãn nở (tĩnh và động) của hệ hô hấp.
Cơ chế cơ bản của thở máy sơ sinh
Hàng triệu phế nang tạo nên hệ hô hấp xa. Bề mặt phế nang được phân chia để cung cấp một diện tích bề mặt lớn để tạo điều kiện trao đổi khí.
Hít vào
Hít vào tự phát là một quá trình chủ động. Phổi được mở rộng trong quá trình hít vào bởi các lực được tạo ra chủ yếu bởi cơ hoành mà còn bởi các cơ liên sườn. Lực này làm cho áp lực trong màng phổi giảm và khí từ khí quyển đi vào phổi. Ở trẻ sơ sinh, ngực có hình trụ hơn so với trẻ lớn hơn hoặc người lớn, nơi nó có hình elip hơn. Các xương sườn của trẻ sơ sinh nằm ngang hơn so với xiên ở trẻ lớn hơn hoặc người lớn. Do đó, trẻ sơ sinh có ít lợi thế cơ học hơn trong việc nâng cao xương sườn để tăng thể tích trong lồng ngực khi hít vào. Ở trẻ sơ sinh, cơ hoành nằm ngang hơn và các cơ liên sườn chỉ hỗ trợ rất ít trong quá trình hít vào. Vì những lý do này, tình trạng suy hô hấp ở trẻ sơ sinh làm tăng nguy cơ mỏi cơ hô hấp và hậu quả là suy hô hấp.
Liên quan đến lâm sàng: Thời gian hít vào (i-time) là khoảng 0,30-0,35 giây ở trẻ sinh non thở tự nhiên và 0,35-0,40 giây ở trẻ đủ tháng. Các nghiên cứu đã chỉ ra rằng trẻ sinh non thở nhanh hơn và có thể có thời gian hít vào ngắn từ 0,2-0,27 giây [2]. Tuy nhiên, điều này có thể không đủ để cung cấp đủ oxy và thông khí nếu phổi bị cứng. Thông thường, giai đoạn sơ sinh yêu cầu thời gian hít vào là 0,3-0,4 giây. Tăng i-time là một trong những biện pháp khả thi để cải thiện quá trình oxygen hóa. Hít vào trên máy thở được điều khiển bởi luồng không khí vào phổi tạo ra áp lực để mở phổi và đẩy khí (không khí hoặc oxy) vào phổi.
Thở ra
Thở ra thường là một quá trình thụ động. Độ co giãn đàn hồi là động lực chính trong thời gian thở ra. Nó phụ thuộc vào ba thành phần; a) sức căng bề mặt được tạo ra bởi giao diện không khí-chất lỏng, b) các yếu tố đàn hồi của mô phổi và c) cấu trúc/sự phát triển của khung xương sườn [3]. Ở những trẻ sinh non mắc RDS, yếu tố góp phần quan trọng nhất gây ra hiện tượng co giãn đàn hồi là sức căng bề mặt do thiếu hụt chất hoạt động bề mặt trong phế nang và đường dẫn khí cuối. Sự sụp đổ vào cuối thì thở ra có thể dẫn đến xẹp phổi. Áp lực dương cuối thì thở ra có thể được áp dụng cho đường thở của trẻ sơ sinh để chống lại xu hướng xẹp và sự phát triển của xẹp phổi và cũng để thiết lập dung tích cặn chức năng (FRC, functional residual capacity).
Liên quan đến lâm sàng: Thiết lập FRC và ngăn ngừa xẹp phế nang bằng cách sử dụng PEEP hiệu quả khi kết thúc thở ra hoặc CPAP là điều cần thiết. Thở ra là một quá trình thụ động, nhưng sự tắc nghẽn lưu lượng ra khỏi phổi có thể gây ra bẫy khí. Điều này được thấy trong trường hợp sự gia tăng chất tiết, viêm nhiễm, và với bệnh nhuyễn khí quản/phế quản như trong bệnh phổi mãn tính.
Độ giãn nở
Độ giãn nở (C, compliance) là mức độ dễ dàng mà phổi có thể căng ra. Nó có thể được mô tả là thước đo sự thay đổi về thể tích (V) do thay đổi áp lực (P) nhất định và được đo bằng công thức (C = V/P).
Liên quan đến lâm sàng: Phổi bị thiếu chất hoạt động bề mặt như trong hội chứng suy hô hấp (RDS, Respiratory Distress Syndrome) sẽ cứng và không thể căng phồng dễ dàng và do đó có độ giãn nở thấp. Phổi có các vùng bị căng phồng như trong loạn sản phế quản phổi (BPD, Bronchopulmonary Dysplasia) có thể dễ dàng bị căng phồng và do đó được mô tả là có độ giãn nở cao.
Độ giãn nở tĩnh
Độ giãn nở được đo trong điều kiện tĩnh chỉ phản ánh đặc tính đàn hồi của phổi. Độ giãn nở tĩnh được đo bằng cách xác định sự thay đổi áp lực xuyên phổi sau khi bơm căng phổi với một thể tích khí đã biết. [4] Đường cong áp lực-thể tích tĩnh minh họa mối quan hệ giữa các lực khác nhau ở các mức độ giãn nở khác nhau của phổi (Hình 1). Ở trẻ sơ sinh, thành ngực rất mềm; do đó, có thể đạt được những thay đổi đáng kể về thể tích với những thay đổi áp lực nhỏ nếu độ giãn nở của phổi bình thường. Cả độ giãn nở của phổi và thành ngực cùng nhau tạo ra độ giãn nở tổng thể của hệ hô hấp.
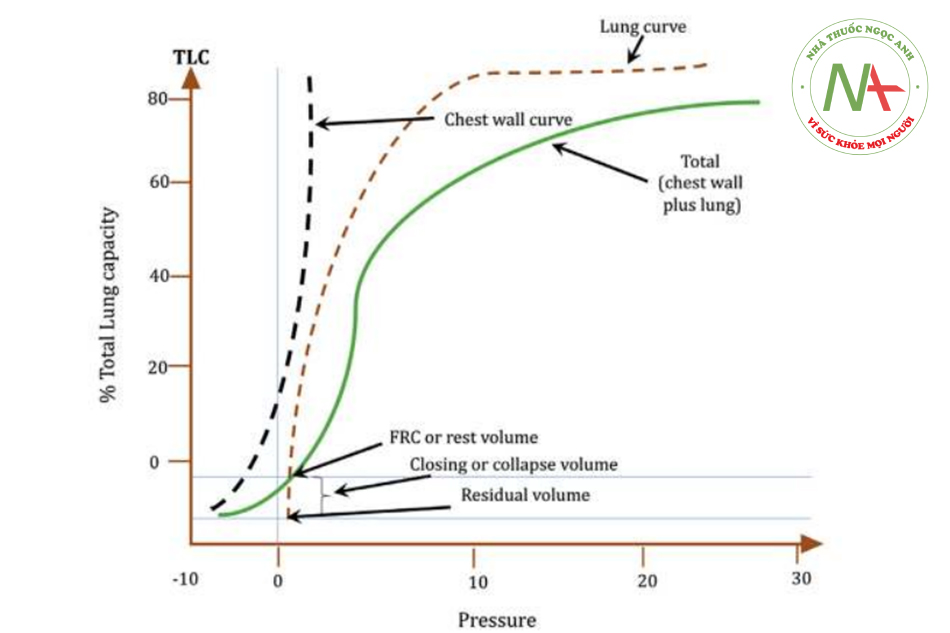
Độ giãn nở động
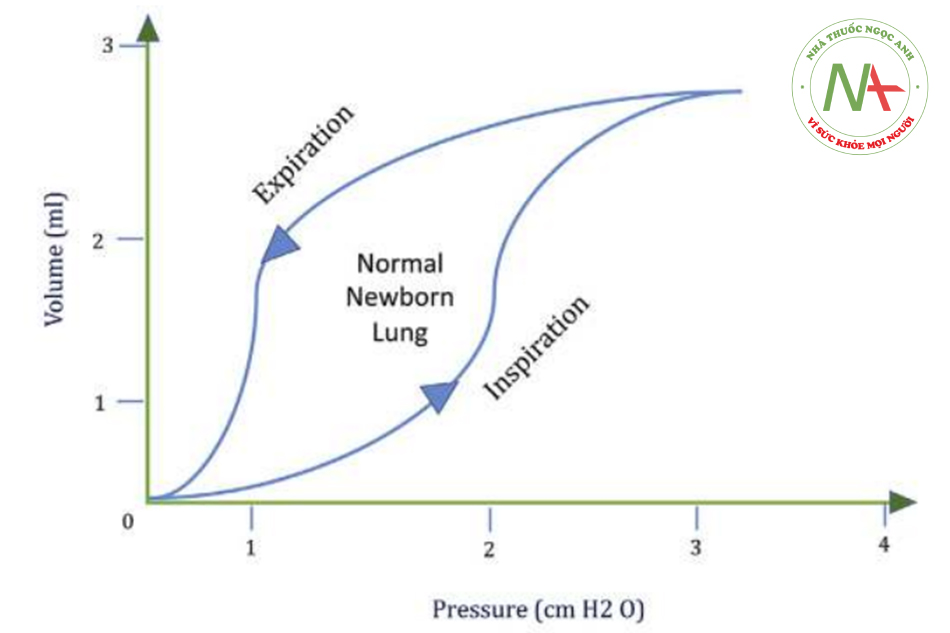
Đo lường độ giãn nở trong quá trình thở liên tục được gọi là độ giãn nở động. Điều này thường được đo lường trong môi trường lâm sàng, nhưng việc giải thích khó khăn hơn. Nó phản ánh tính chất đàn hồi của phổi nhưng cũng chịu ảnh hưởng của các thành phần sức cản. Nó phụ thuộc vào độ lớn của lưu lượng khí và do đó phụ thuộc vào nhịp thở của trẻ sơ sinh. Do đó, ở trẻ sơ sinh có nhịp thở cao, độ giãn nở động có thể đánh giá thấp độ giãn nở tĩnh. Vòng lặp áp lực-thể tích động minh họa mối quan hệ giữa áp lực-thể tích trong quá trình hít vào và thở ra (Hình 2) ở phổi khỏe mạnh và nó sẽ phẳng hơn ở phổi có hội chứng suy hô hấp (giảm độ giãn nở) [5].
Độ giãn nở của phổi chia cho dung tích cặn chức năng (FRC) được gọi là độ giãn nở đặc hiệu của phổi. Các vòng lặp áp lực-thể tích động minh họa mối quan hệ giữa áp lực-thể tích ở các thể tích phổi khác nhau (Hình 3). Đường cong độ giãn nở tổng thể là dạng sigma. Ở đầu dưới của đường cong (ở thể tích phổi thấp), độ giãn nở thấp. Nghĩa là, chỉ có một sự thay đổi nhỏ về thể tích đối với một sự thay đổi nhất định về áp lực (Hình 3A). Điều này tương quan với dưới mức bơm phồng (xẹp phổi). Tại phần trung tâm của đường cong, thể tích phổi được huy động nhiều hơn, đường cong dốc hơn và do đó, độ giãn nở cao hơn; có sự thay đổi đáng kể hơn về thể tích đối với một sự thay đổi nhất định về áp lực (Hình 3B). Lý tưởng nhất là nhịp thở bình thường nên xảy ra ở vị trí này của đường cong mở rộng phổi. Ở đầu trên của đường cong (ở thể tích phổi cao), độ giãn nở thấp; một lần nữa, có một sự thay đổi nhỏ về thể tích đối với một sự thay đổi nhất định về áp lực (Hình 3). Điều này tương quan với phổi, hoặc ít nhất là các phần của phổi, đã bị căng quá mức. Điều cần thiết là phải hiểu rằng độ giãn nở giảm ở cả thể tích phổi cao và thấp. Thật không may, cơ học phổi không đồng nhất ở phổi có bệnh và do đó, mối quan hệ được đề cập ở trên có phần đơn giản hóa.
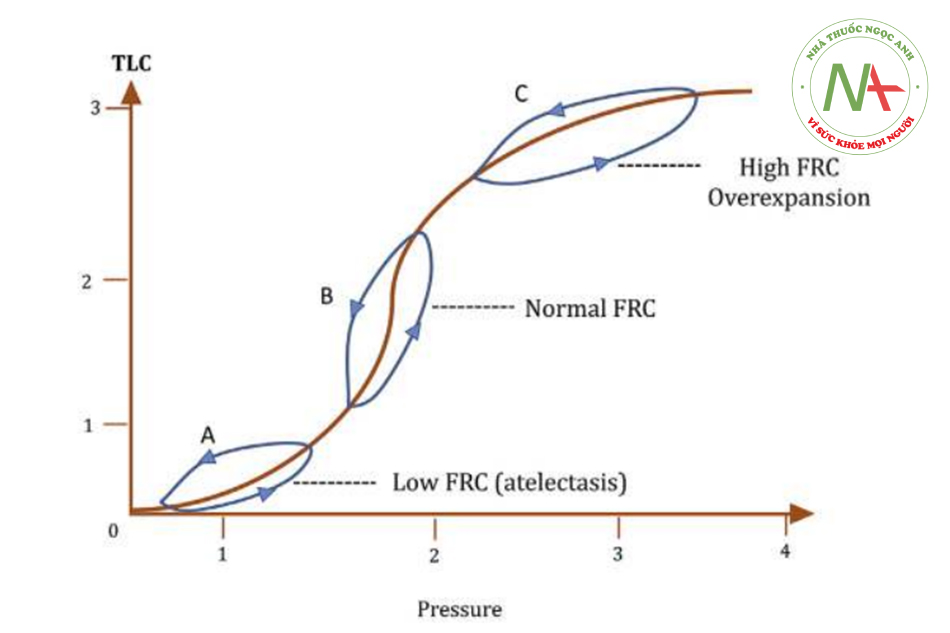
Liên quan đến lâm sàng: Thể tích phổi thấp được thấy trong tình trạng thiếu chất hoạt động bề mặt (hội chứng suy hô hấp (RDS)), trong khi thể tích phổi cao được thấy trong các bệnh phổi tắc nghẽn, chẳng hạn như loạn sản phế quản phổi (Bpd).
Sức cản
Hai loại sức cản có trong hệ thống hô hấp [6]. Sức cản trong mô phổi trong quá trình bơm phồng và giảm phát được gọi là sức cản nhớt. Ở trẻ sơ sinh, sức cản nhớt tăng lên vì phổi nhỏ chưa trưởng thành chứa khoảng không khí cuối tương đối ít hơn, mật độ mô cao và nhiều dịch kẽ hơn, đặc biệt là trong giai đoạn chuyển tiếp sớm sau khi sinh.
Sức cản đường thở là sức cản xảy ra giữa các phân tử chuyển động trong lưu lượng khí và dọc theo thành của hệ hô hấp. Sức cản đường thở tương đối cao ở trẻ sơ sinh do đường kính của đường dẫn khí trong phổi trẻ sơ sinh nhỏ. Nó được xác định bởi tốc độ lưu lượng, chiều dài của đường dẫn khí, độ nhớt và mật độ của khí, và đường kính bên trong của đường dẫn khí. Sức cản lưu lượng phụ thuộc vào lưu lượng tầng hay lưu lượng rối. Số Reynolds (Re = 2.r.v.d/n) được sử dụng làm chỉ số để xác định lưu lượng này. Trong đó r là bán kính, v là vận tốc, d là mật độ và n là độ nhớt. Nếu số Reynolds cao hơn 2000, thì rất có thể xảy ra lưu lượng rối (nếu ống có bán kính lớn, vận tốc cao, mật độ cao hoặc độ nhớt thấp). Nếu lưu lượng tầng thì lực cản đối với lưu lượng khí đi qua một ống được mô tả bằng định luật Poiseuille (Lực cản (R) và tỷ lệ thuận với (L) chiều dài của ống và (n) độ nhớt của khí. Nó tỷ lệ nghịch với lũy thừa bậc 4 của bán kính (r) [4]). Do đó, sức cản bổ sung được ghi nhận trong quá trình thở máy xâm lấn khi khí đi qua bộ dây máy thở và ống nội khí quản. Sức cản tỷ lệ tuyến tính với chiều dài ống. Ông nội khí quản càng ngắn thì sức cản càng thấp. Sức cản tỷ lệ nghịch với bán kính của ống nội khí quản. Do đó, việc giảm bán kính đi một nửa dẫn đến sức cản tăng gấp 16 lần, cho thấy đường kính đường thở là một yếu tố quan trọng đối với sức cản. Sức cản thường thấp hơn trong khi hít vào, do lực căng phổi (áp lực âm trong lồng ngực khi thở tự nhiên hoặc áp lực đường thở dương trong quá trình thở máy) làm tăng đường kính của hệ thống khí phế quản trong khi hít vào.
Nói một cách đơn giản, sức cản là sức cản nhớt cộng với sức cản đường thở và được đo bằng áp lực cần thiết để cho 1 L khí đi qua một ống trong 1 giây. Nó được định nghĩa (R = (P1 – P2)/V) là chênh lệch áp lực (P1 – P2) cần thiết để di chuyển khí qua đường thở với tốc độ lưu lượng không đổi (V hoặc thể tích trên một đơn vị thời gian).
Liên quan đến lâm sàng: Do đó, phổi có sức cản nhớt cao cần áp lực xuyên phổi hít vào cao hơn; và phổi có sức cản đường thở cao cần thời gian vào và thở ra lâu hơn để bơm phồng lên và xẹp xuống.
Sức căng bề mặt
Độ đàn hồi đề cập đến xu hướng các phần tử bị kéo căng (thành ngực, cơ hoành và phổi) trở lại hình dạng ban đầu. Nguyên nhân chính gây ra hiện tượng đàn hồi phổi ở trẻ sơ sinh là sức căng bề mặt. Mối quan hệ Laplace (P = 2 ST/r) mô tả áp lực cần thiết để chống lại xu hướng xẹp các tiểu phế quản và khoảng khí cuối. Áp lực (P) cần thiết để ổn định hệ thống tỷ lệ thuận với hai lần sức căng bề mặt (2 ST) và tỷ lệ nghịch với bán kính cong (r). Lực căng bề mặt tại các giao diện không khí-chất lỏng trong các tiểu phế quản xa và đường dẫn khí cuối cùng làm giảm diện tích bề mặt của các giao diện không khí-chất lỏng. Chất hoạt động bề mặt là một vật liệu hoạt động bề mặt được giải phóng bởi các tế bào phổi loại II. Nó làm giảm sức căng bề mặt và do đó ngăn ngừa phổi xẹp xuống dưới thể tích nghỉ cuối thì thở ra và cho phép tăng sức căng bề mặt khi phổi nở ra, tạo điều kiện cho độ đàn hồi trở lại khi kết thúc hít vào.
Liên quan đến lâm sàng: Ở trẻ sinh non mắc RDS, phải mất vài ngày để chất hoạt động bề mặt nội sinh được sản xuất và do đó chất hoạt động bề mặt có thể được đưa vào phổi sau khi sinh nếu RDS đáng kể với cơ học phổi và trao đổi khí bị suy yếu đáng kể phát triển.
Công thở
Công thở tỷ lệ thuận với lực được tạo ra để vượt qua sức cản ma sát và lực đàn hồi tĩnh chống lại sự giãn nở của phổi và luồng khí vào và ra khỏi phổi. Nó là tích số của áp lực (lực) và thể tích (sự dịch chuyển).
Nó được thể hiện rõ trong khu vực dưới đường cong áp lực-thể tích trong Hình 4. Do đó, thể tích công phụ thuộc vào đặc tính đàn hồi của phổi và thành ngực, sức cản đường thở, thể tích khí lưu thông và nhịp thở. Các khu vực ABCA và ACDA trong Hình 4 tương ứng biểu thị công hít vào và công thở ra, được thực hiện để vượt qua sức cản ma sát. Diện tích ABCEA đại diện cho tổng công thở trong một lần thở.
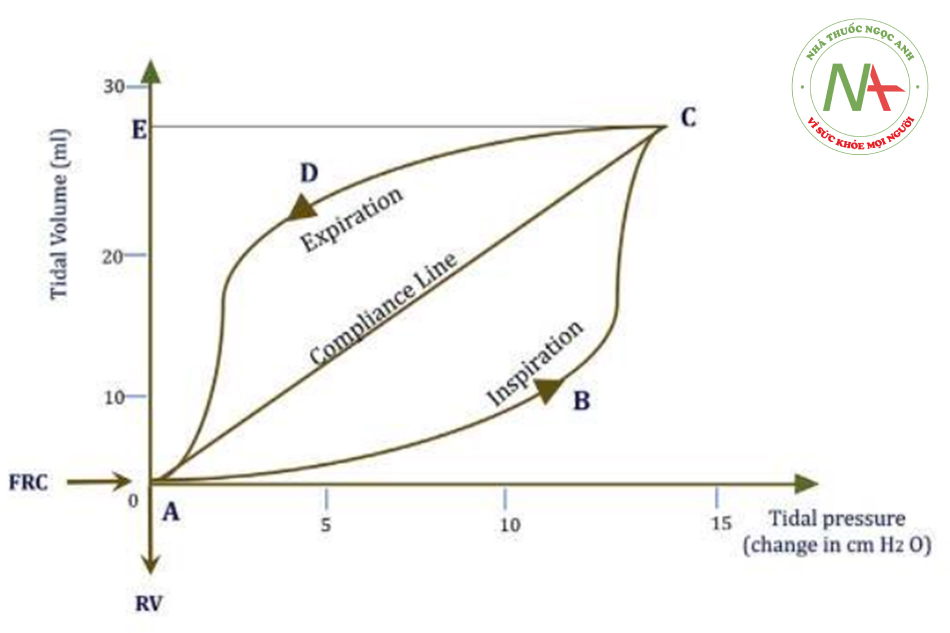
Hằng số thời gian
Hằng số thời gian của hệ thống hô hấp của bệnh nhân là thước đo tốc độ phổi có thể phồng lên hoặc xẹp xuống. Nó có nghĩa là mất bao lâu để áp lực phế nang và đường thở gần cân bằng. Hằng số thời gian có thể bị ảnh hưởng bởi cả hai, sự thay đổi của độ đàn hồi và sức cản. Hằng số thời gian thở ra (Kt) của hệ hô hấp có liên quan trực tiếp đến cả độ giãn nở của phổi (Cl), nghịch đảo của độ đàn hồi và sức cản đường thở (Raw). Hằng số một lần của hệ hô hấp được định nghĩa là thời gian để phế nang thải hết 63% thể tích khí lưu thông của nó qua đường dẫn khí đến miệng hoặc máy thở. Vào cuối các hằng số ba lần, 95% thể tích khí lưu thông được đẩy ra khỏi phổi. Hằng số thời gian hít vào ngắn hơn hằng số thời gian thở ra, phần lớn là do đường kính đường thở tăng lên trong khi hít vào. Kiến thức làm việc về hằng số thời gian giúp chọn cài đặt máy thở an toàn và hiệu quả nhất cho từng bệnh nhân tại một thời điểm cụ thể trong quá trình điều trị bệnh cụ thể cần sử dụng thông khí hỗ trợ. Hiển thị đồ họa của lưu lượng cho phép đánh giá xem thời gian vào và thở ra đã chọn có đủ để cân bằng lực hay không.
Liên quan đến lâm sàng: Do đó, về mặt thực tế, phổi RDS cứng với độ giãn nở thấp và sức cản thấp sẽ trống rỗng rất nhanh khi thở ra và có hằng số thời gian ngắn và do đó, có thể được thông khí bằng cách sử dụng tần số máy thở cao hoặc thậm chí bằng cách sử dụng thông khí tần số cao. Tuy nhiên, trong phổi BPD, có độ giãn nở cao và sức cản cao, phổi cần thời gian dài hơn để lấp đầy và làm trống và có hằng số thời gian dài, do đó tần số máy thở chậm sẽ hữu ích hơn cho việc hỗ trợ thông khí.
Cơ chế vận chuyển khí cơ bản trong thở máy sơ sinh
Các cơ chế vận chuyển khí chính là gradien áp lực và gradien nồng độ. Trong đường thở, cơ chế vận chuyển khí trong quá trình hít vào là đối lưu hoặc lưu lượng lớn cùng với sự chênh lệch áp lực tại điểm bắt đầu (áp lực khí quyển dương bên ngoài) và điểm đến của khí (áp lực âm trong màng phổi). Đối với phế nang và mao mạch phổi, cơ chế trao đổi khí (hấp thu O2 và thải CO2) là khuếch tán phân tử theo chuyển động Brown thông qua sự chênh lệch nồng độ giữa các khí trong khoảng không. Phương trình của Fick chi phối chuyển động của bất kỳ chất khí nào qua màng bán thấm để khuếch tán (dQ/dt = k x A x dC/dl). Trong đó dQ/dt là tốc độ khuếch tán tính bằng ml/phút, k là hệ số khuếch tán của khí, A là diện tích có thể khuếch tán, dC là chênh lệch nồng độ của phân tử qua màng và dl là độ dài khuếch tán lối đi. Điều quan trọng cần lưu ý là áp lực âm trong lồng ngực trong quá trình thông khí áp lực âm hoặc thở tự phát tạo điều kiện cho hồi lưu tĩnh mạch trở về tim. Thông khí áp lực dương làm thay đổi sinh lý này và chắc chắn dẫn đến một mức độ trở kháng nào đó của hồi lưu tĩnh mạch, ảnh hưởng xấu đến cung lượng tim. Tuy nhiên, thông khí áp lực dương làm giảm hậu tải thất trái, điều này có thể có lợi trong suy tim thất trái.
Thể tích khí lưu thông và thông khí phút
Lượng khí được hít vào trong một lần thở tự phát hoặc được cung cấp qua ống nội khí quản trong quá trình bơm phồng cơ học một lần được gọi là thể tích khí lưu thông (Vt, tidal volume). Ở trẻ sơ sinh, thể tích khí lưu thông trung bình được cho là 4-6 ml/kg. Thông khí phút (Ve, minute ventilation) được tính từ thể tích khí lưu thông (Vt) tính bằng mililit nhân với số lần bơm khí mỗi phút hoặc tần số hô hấp (f). Đó là khoảng 0,2-0,3 L/phút/kg ở trẻ sơ sinh khỏe mạnh.
Liên quan đến lâm sàng: Nếu sử dụng chế độ nhắm mục tiêu theo thể tích, thể tích khí lưu thông được nhắm tới phải xấp xỉ 4-6 mL/kg và giới hạn báo động đối với thông khí phút có thể được đặt ở mức 10-20% trên và dưới giới hạn 0,2-0,3 L/phút/kg [[7], [8], [9], [10]].
Khoảng chết giải phẫu
Phần của Vt đến không đến được mức tiểu phế quản hô hấp và phế nang mà thay vào đó vẫn ở trong đường dẫn khí chiếm không gian được gọi là khoảng chết giải phẫu. Khoảng chết phụ thuộc vào tuổi thai và cân nặng và xấp xỉ 1,5 ml/kg. Vì khoảng chết của dụng cụ (đầu nối ống, cảm biến lưu lượng, mảnh chữ Y) thường cố định nên tổng khoảng chết (khoảng chết giải phẫu + khoảng chết của dụng cụ) được đo trên mỗi kg trọng lượng cơ thể ở trẻ sơ sinh cực kỳ nhẹ cân thường lớn hơn ở trẻ trưởng thành hơn [11].
Khoảng chết phế nang
Một phần của Vt có thể được phân phối đến các phế nang không được tưới máu hoặc được tưới máu dưới mức. Bởi vì trao đổi khí không diễn ra trong các đơn vị này, nên thể tích mà chúng tạo thành được gọi là khoảng chết phế nang.
Khoảng chết sinh lý và thông khí lãng phí
Cùng với nhau, khoảng chết giải phẫu và khoảng chết phế nang tạo nên khoảng chết tổng thể hoặc sinh lý (Vds). Tỷ lệ khoảng chết trên Vt (Vds/Vt) xác định thông khí lãng phí, tỷ lệ khí khí lưu thông được cung cấp không tham gia vào quá trình trao đổi khí thực tế. Nhìn chung, thở nông nhanh không hiệu quả do tỷ lệ Vds trên Vt cao.
Liên quan đến lâm sàng: Vì trẻ sinh non 23 tuần, nặng 500 g sẽ có khoảng chết lớn hơn, trẻ thường bắt đầu ở thể tích khí lưu thông 5 ml/kg khi so sánh với trẻ đủ tháng, trong đó trẻ có thể nhắm tới 4 ml/kg ở mức bắt đầu thông khí thể tích.
Oxygen hóa
Các yếu tố chủ yếu làm tăng sự hấp thu oxy qua phổi trong thông khí xâm lấn truyền thống ở sơ sinh. A) tăng PaO2 thông qua tăng nồng độ O2 được hít vào (FìO2) và B) tối ưu hóa thể tích phổi (tối ưu hóa thông khí (V)-so với-tưới máu (Q) phù hợp và tăng diện tích bề mặt trao đổi khí bằng cách tăng áp lực đường thở trung bình và C) tối đa hóa lưu lượng máu phổi (ngăn máu chảy từ phải sang trái thông qua các shunt ngoài phổi).
Liên quan đến lâm sàng: Năm cách khác nhau để tăng áp lực đường thở trung bình trong thở máy thông thường được ghi nhận trong tài liệu được trình bày trong Hình 5. Bất kỳ thao tác nào để tăng diện tích dưới đường cong (a) đều cải thiện quá trình oxygen hóa ở trẻ sơ sinh mắc bệnh phổi phế nang như RDS. Các thao tác bao gồm 1) tăng tốc độ dòng thở vào, tạo ra kiểu thở vào có sóng vuông hơn; 2) tăng áp lực hít vào tối đa; 3) tăng thời gian hít vào; 4) tăng PEEP và 5) tăng tần số thở bằng cách giảm thời gian thở ra mà không thay đổi thời gian hít vào. Cả hai can thiệp hai và hoặc năm có thể dẫn đến tình trạng tăng thông khí ngoài ý muốn, đây cũng là điều không mong muốn. Đảo ngược tỷ lệ hít vào-thở ra hoặc kéo dài thời gian hít vào (i-time, 3) mà không thay đổi tần số – là một biện pháp nguy hiểm tiềm tàng và ngày nay hiếm khi được sử dụng. Tăng áp lực dương cuối kỳ thở ra (PEEP) có lẽ là cách an toàn nhất, hiệu quả nhất và được sử dụng phổ biến nhất để đạt được áp lực đường thở trung bình cao hơn, để mở thể tích phổi và do đó cải thiện oxygen hóa trong bệnh phổi phế nang.
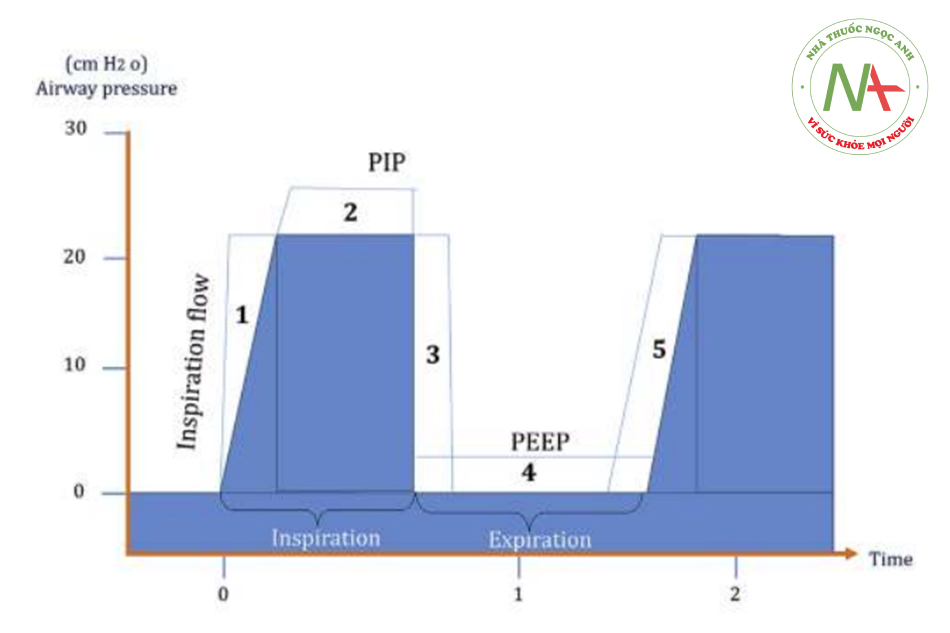
Thông khí
Thông khí là quá trình loại bỏ carbon dioxide từ phổi. Việc giữ lại CO2 gây nhiễm toan hô hấp và suy giảm độ pH. Tuy nhiên, người ta cũng nhận ra rằng việc thanh thải CO2 quá mức đến mức rất thấp cũng có hại không kém vì nó có thể làm giảm lưu lượng máu não và gây thiếu máu cục bộ não ở trẻ non tháng, chủ yếu nếu xảy ra cấp tính.
Liên quan đến lâm sàng: Có thể đạt được việc loại bỏ carbon dioxide trong thông khí xâm lấn thông thường cho trẻ sơ sinh bằng cách tăng thể tích khí lưu thông (Vt) hoặc tăng tần số máy thở (được kiểm soát trực tiếp hoặc bằng cách thay đổi thời gian hít vào và/hoặc thở ra). Máy thở có thể có các loại điều khiển khác nhau về thể tích khí lưu thông. Trong thông khí được kiểm soát theo thể tích, thể tích khí lưu thông được đưa vào bộ dây máy thở được thao tác trực tiếp. Chế độ thông khí này chủ yếu bị ảnh hưởng bởi rò rỉ xung quanh ống nội khí quản. Trong thông khí giới hạn áp lực, thể tích khí lưu thông được kiểm soát bởi sự chênh lệch giữa áp lực đỉnh hít vào và áp lực dương cuối thì thở ra (delta P). Điều chỉnh thể tích khí lưu thông có thể được thực hiện bằng cách đo thể tích khí lưu thông thở ra và thay đổi delta P dựa trên phép đo đó.
Tưới máu
Tối ưu hóa thể tích phổi làm giảm sức cản mạch máu phổi và tăng lưu lượng máu phổi. Hai loại mạch máu phổi nhìn thấy trong phổi là A) mạch máu phế nang chủ yếu bao gồm các mao mạch với đường kính của nó chịu ảnh hưởng chủ yếu của áp lực trong phế nang và áp lực thủy tĩnh trong mao mạch và B) mạch máu ngoài phế nang chủ yếu bao gồm động mạch và tĩnh mạch trong mô kẽ với đường kính của nó chịu ảnh hưởng chủ yếu bởi thể tích phổi. Cả xẹp phổi và giãn nở quá mức đều có thể ảnh hưởng đến độ giãn nở của phổi bằng cách thay đổi thể tích phổi, do đó dẫn đến tăng sức cản mạch máu phổi. Ở những người bị thiếu oxy, sự gia tăng áp lực oxy trong phế nang (PaO2) và trong máu động mạch (PaO2) có thể làm tăng tưới máu phổi. Thiếu oxy máu làm tăng sức cản mạch máu phổi. Trong quá trình thở tự nhiên, tỷ lệ thông khí (V) và Tưới máu (P) cao hơn ở các thùy dưới (phụ thuộc) so với các thùy trên (không phụ thuộc) của phổi. Lý tưởng nhất là tỷ lệ bằng 1. Nếu vùng phổi được thông khí kém nhưng được tưới máu bình thường hoặc được thông khí bình thường nhưng được tưới máu quá mức thì tỷ lệ này sẽ nhỏ hơn 1. Ở vùng phổi được thông khí quá mức và được tưới máu bình thường hoặc được thông khí bình thường và được tưới máu kém, thì tỷ lệ sẽ lớn hơn 1.
Liên quan đến lâm sàng: X-quang ngực cho phép phát hiện phổi hoặc vùng phổi bị giãn quá mức. Sự gia tăng PCO2 không giải thích được trong RDS cải thiện sau khi sử dụng chất hoạt động bề mặt có thể là do giãn nở quá mức, dẫn đến giảm thông khí và do đó loại bỏ CO2, và giảm huyết áp do giảm hồi lưu tĩnh mạch về tim.
Kết luận
Tóm lại, hiểu biết tốt về sinh lý cơ bản và đặc biệt là các khái niệm về sinh lý phổi trẻ sơ sinh là điều cần thiết để hỗ trợ hô hấp thành công. Điều này cho phép tiếp cận dựa trên sinh lý học và áp dụng các khái niệm này trong thực hành hàng ngày để đưa ra quyết định liên quan đến việc sử dụng các chế độ và cài đặt thông khí cơ học, với mục đích cuối cùng là cung cấp trao đổi khí đầy đủ và giảm thiểu tổn thương phổi. Rõ ràng là các chiến lược chúng tôi sử dụng cuối cùng sẽ ảnh hưởng đến cả kết quả phổi ngắn hạn và dài hạn.
Phần 2
Tóm tắt
Thông khí cơ học là một can thiệp cứu sống ở trẻ sơ sinh non tháng và đủ tháng bị bệnh nặng. Tuy nhiên, nó có khả năng gây tổn thương đáng kể cho phổi dẫn đến các biến chứng lâu dài. Hiểu quá trình sinh lý bệnh và nắm bắt tốt các khái niệm cơ bản về thông khí thông thường và tần số cao là điều cần thiết đối với bất kỳ bác sĩ chăm sóc sức khỏe y tế hoặc nhân viên tham gia quản lý hô hấp của trẻ sơ sinh. Tổng quan này nhằm mục đích mô tả các loại và chế độ thông khí khác nhau thường có trong các đơn vị sơ sinh. Nó cũng mô tả các khuyến nghị về cách tiếp cận dựa trên bệnh cá nhân đối với các chiến lược thở máy được thực hiện tại các cơ sở của tác giả.
Giới thiệu
Thông khí cơ học nhằm mục đích đạt được sự trao đổi khí đầy đủ. Ngày càng có nhiều bằng chứng tránh thở máy xâm lấn qua ống nội khí quản bất cứ khi nào khả thi. Các chỉ định đặt nội khí quản và thở máy xâm lấn là suy hô hấp nặng, bằng chứng là suy giảm oxy và thông khí phế nang nghiêm trọng, giảm nỗ lực hô hấp và suy tuần hoàn trong một số trường hợp [1]. Sau khi quyết định thở máy xâm lấn được đưa ra, các bước để giảm thiểu tổn thương phổi do thở máy (VILI, ventilation-induced lung injury) nên được xem xét bằng cách chọn chế độ và phương thức thở phù hợp cũng như cài đặt phù hợp. Việc lựa chọn thông khí thông thường so với thông khí tần số cao được hướng dẫn bởi sinh lý bệnh của bệnh tiềm ẩn và thực hành tại cơ sở. Tùy thuộc vào bệnh hô hấp ở trẻ sơ sinh, độ giãn nở tĩnh và động của phổi, sức cản đường thở, sức căng bề mặt phế nang, công thở và hằng số thời gian có thể rất khác nhau [2]. Bài tổng quan này tập trung thảo luận về các chế độ và phương thức thông khí khác nhau thường được sử dụng trong khoa sơ sinh. Nó cung cấp hướng dẫn dựa trên sinh lý học (bệnh lý) để lựa chọn hỗ trợ thông khí xâm lấn thích hợp trong một số bệnh lý hô hấp phổ biến ở trẻ sơ sinh. Với mục đích của bài đánh giá này, nhịp thở/bơm phồng được định nghĩa là phần hít vào của chu kỳ hô hấp trong đó nhịp thở là nhịp thở tự nhiên và bơm phồng được định nghĩa là nhịp thở do máy thở tạo ra.
Thông khí thông thường
Các phương thức thông khí thông thường là nhắm mục tiêu theo áp lực, nhắm mục tiêu theo thể tích và thông khí kết hợp. Trong thông khí kiểm soát áp lực (PC, pressure controlled), máy thở cung cấp một luồng khí cho đến khi áp lực do người vận hành cài đặt được đưa đến em bé. Tương tự, trong thông khí kiểm soát thể tích (VC, volume controlled), máy thở cung cấp thể tích do người vận hành đặt [3,4].
Thông khí mục tiêu áp lực
Thông khí mục tiêu áp lực cho suy hô hấp ở trẻ sơ sinh là phương pháp được sử dụng phổ biến nhất trong nhiều thập kỷ. Khí được kiểm soát để đạt được áp lực cao nhất được thiết lập để vượt qua sức cản của đường thở và nhu mô phổi, và lực đàn hồi để mở phổi và cung cấp thể tích khí (thể tích khí lưu thông). Dạng sóng lưu lượng trong thông khí PC là dạng sóng hình sin. Tuy nhiên, người ta phải theo dõi sự thay đổi độ giãn nở của phổi để tránh thông khí dưới mức hoặc quá mức do xẹp phổi hoặc căng phồng phổi quá mức. Ở trẻ sinh non mắc hội chứng suy hô hấp (RDS, respiratory distress syndrome), việc cải thiện độ giãn nở của phổi sau khi thay thế chất hoạt động bề mặt có thể nhanh chóng mở rộng phổi đã bị xẹp trước đó. Do đó, với mỗi lần bơm phồng, một thể tích khí lưu thông lớn hơn sẽ được cung cấp. Điều này có thể dẫn đến bơm phồng quá mức trừ khi thể tích khí lưu thông được tạo ra được giám sát chặt chẽ và người vận hành giảm áp lực đỉnh đã đặt. Tương tự, nếu độ giãn nở của phổi giảm cùng với sự tiến triển của bệnh, thì áp lực đỉnh được gọi vào có thể không mang lại thể tích khí lưu thông mong muốn và dẫn đến xẹp phổi tiến triển. Cả hai, bơm phồng dưới hoặc quá mức đều có thể không được phát hiện trừ khi được theo dõi bằng khí máu thông thường hoặc xem xét cẩn thận đồ họa phổi (bao gồm theo dõi thể tích khí lưu thông) trên máy thở hiện đại.
Thông khí mục tiêu thể tích
Những tiến bộ trong công nghệ vi xử lý đã dẫn đến khả năng đo và cung cấp thể tích nhỏ, và do đó thể tích mong muốn có thể được nhắm mục tiêu để thông khí ở trẻ sinh non nhỏ. Có ý kiến cho rằng phạm vi thể tích khí lưu thông ở trẻ sơ sinh trong phổi có kích thước bình thường có thể là 4–6 ml/kg. Thể tích khí lưu thông lớn hơn sẽ làm tăng nguy cơ VILI do căng quá mức, trong khi thể tích khí lưu thông thấp hơn có thể dẫn đến xẹp phổi và VILI do chấn thương xẹp phổi. Trong thông khí mục tiêu thể tích, máy thở sẽ tăng hoặc giảm áp lực tối đa để cung cấp thể tích do người vận hành đặt dựa trên độ giãn nở của phổi và sức cản của đơn vị phổi. Dạng sóng lưu lượng trong thông khí VC là dạng sóng vuông điển hình. Thông khí mục tiêu thể tích hiện là chế độ thông khí xâm lấn ưa thích ở trẻ sơ sinh để hạn chế VILI. Nó đã được chứng minh là làm giảm chứng loạn sản phế quản phổi (BPD, bronchopulmonary dysplasia), xuất huyết não thất nghiêm trọng, thời gian thở máy, tràn khí màng phổi và tỷ lệ tử vong ở trẻ non tháng [5].
Thông khí hỗn hợp
Các chế độ thông khí kết hợp thông thường kết hợp các lợi ích của việc cung cấp thể tích khí lưu thông mong muốn bằng cách sử dụng thông khí giới hạn áp lực. Ưu điểm về nguyên tắc là điều này cho phép khắc phục sự thất thoát thể tích được cung cấp do rò rỉ. Thông khí kết hợp đạt được bằng cách điều chỉnh áp lực từ nhịp thở này sang nhịp thở khác dựa trên thể tích khí lưu thông đã thở ra của các nhịp thở trước đó bằng cách tăng hoặc giảm áp lực đỉnh để cung cấp thể tích đã đặt. VG (đảm bảo thể tích, volume guarantee), TTV (thông khí mục tiêu thể tích khí lưu thông, targeted tidal volume), PRVC (kiểm soát thể tích được điều chỉnh theo áp lực, pressure regulated volume control), VAPS (hỗ trợ áp lực được đảm bảo thể tích, volume assured pressure support) là các chế độ kết hợp có sẵn trên các máy thở khác nhau và các phương thức này điều chỉnh bằng cách sử dụng các thuật toán phần mềm khác nhau [6,7].
Những đặc điểm quan trọng cần hiểu trong thở máy
Để hiểu về thông khí cơ học, người ta phải hiểu ba thông số quan trọng kiểm soát các giai đoạn bơm phồng cơ học.
Kích hoạt và đồng bộ hóa
Kích hoạt kiểm soát việc bắt đầu hít vào trong các chế độ thông khí đồng bộ. Các cảm biến lưu lượng giữa ống nội khí quản và phần chữ Y của bộ dây máy thở có thể phát hiện một chuyển động nhỏ của khí do nhịp thở tự phát của bệnh nhân kích hoạt và có thể được sử dụng để kích hoạt máy thở nhằm tạo ra hỗ trợ bơm phồng. Về bản chất, việc kích hoạt cố gắng đồng bộ hóa thời điểm bắt đầu thở của em bé với thời điểm bắt đầu bơm phồng máy thở, mang lại áp lực hoặc thể tích đặt trước. Đồng bộ hóa là một trong số ít những tiến bộ trong công nghệ thông khí đã được chứng minh trong các nghiên cứu để cải thiện ít nhất là kết quả ngắn hạn [[8], [9], [10]]. Hầu hết các máy thở đều sử dụng tính năng kích hoạt lưu lượng, tức là một lưu lượng âm nhỏ đến phổi do em bé tạo ra sẽ kích hoạt máy thở (một khi lưu lượng âm đạt đến mức kích hoạt đã đặt). Tốt nhất, kích hoạt nên được đặt phù hợp và tối ưu cho các em bé khác nhau có cân nặng khác nhau. Ngưỡng kích hoạt phải cao hơn các yếu tố tạo ra bởi độ ẩm, dịch tiết, v.v. Nếu em bé đang thở với tần số cao, một trong những cơ chế để giải quyết vấn đề này có thể là điều chỉnh độ nhạy của kích hoạt để ngăn tần số bơm phồng được kích hoạt cao. Tuy nhiên, điều này sẽ làm tăng công thở, điều này có thể không mang lại hiệu quả mong muốn. Do đó, trước khi tăng ngưỡng trong cài đặt này, người ta cần loại trừ khả năng tự động kích hoạt do hơi ẩm trong bộ dây ngưng tụ và chuyển động của chúng dẫn đến kích hoạt không phù hợp.
Giới hạn của bơm phồng
Sau khi van thở vào mở ra sau khi đồng bộ hóa nhịp thở, máy thở sẽ hạn chế việc cung cấp khí dựa trên phương thức thông khí – áp lực hoặc thể tích. Trong thông khí thể tích, lưu lượng khí hít vào được kiểm soát, trong khi đó, trong thông khí áp lực, áp lực đỉnh đã đặt được thay đổi để hạn chế lưu lượng khí dọc theo gradient áp lực. Sau một khoảng thời gian đã đặt, tùy thuộc vào chế độ thông khí, có thể được kiểm soát theo thời gian hoặc lưu lượng, máy thở sẽ mở van thở ra cho phép chu kỳ chuyển sang thở ra.
Chu kỳ
Chu kỳ kiểm soát sự bắt đầu thở ra. Máy thở có thể được thiết lập để chu kỳ theo thời gian hoặc lưu lượng. Do đó, ở chế độ máy thở theo chu kỳ thời gian, thì việc hít vào kết thúc khi kết thúc thời gian hít vào đặt trước (ví dụ: 0,3 giây), khi quá trình thở ra sẽ bắt đầu. Trong thông khí theo chu kỳ thời gian, có thể có hiện tượng ‘ngừng hít vào’, tức là em bé đã sẵn sàng thở ra, nhưng van thở ra sẽ chỉ mở sau khi đạt đến thời gian hít vào đã đặt. Để so sánh, một khi lượng khí đã đặt được phân phối trong quá trình chu kỳ lưu lượng, thì lưu lượng hít vào sẽ chậm lại và máy thở kết thúc quá trình hít vào (ví dụ: ở một tỷ lệ phần trăm nhất định của lưu lượng đỉnh).
Phương thức thông khí
Trong thông khí có mục tiêu hoặc kiểm soát áp lực, áp lực hít vào tối đa (PIP, peak inspiratory pressure) được người vận hành thiết lập. Máy thở cung cấp lưu lượng cần thiết để cung cấp áp lực trong thời gian hít vào đặt trước. Thể tích được cung cấp trong loại thông khí này thay đổi tùy thuộc vào độ giãn nở của phổi/hệ hô hấp nếu thời gian hít vào đủ để đạt được trạng thái cân bằng áp lực giữa bộ dây máy thở và phế nang. Áp lực dương cuối thì thở ra (PEEP, positive end-expiratory pressure) là áp lực không đổi trong suốt quá trình thở ra. Nó giúp giữ cho phổi căng phồng ở dung tích cặn chức năng tối ưu.
Chế độ thông khí bắt buộc ngắt quãng đồng bộ (SIMV)
Ở chế độ SIMV (synchronized intermittent mandatory ventilation), máy thở sẽ cung cấp một số lần bơm phồng bắt buộc đặt trước. Tuy nhiên, nó sẽ đồng bộ hóa các nhịp bơm bắt buộc với nhịp thở tự nhiên của em bé nếu em bé có bất kỳ nỗ lực thở tự nhiên nào trong cửa sổ kích hoạt và nếu nỗ lực đó đủ mạnh để kích hoạt máy thở. Những nỗ lực của bệnh nhân vượt quá tần số máy thở đã đặt chỉ được hỗ trợ với PEEP. Theo định nghĩa, có thể có thể tích khí lưu thông không đồng đều, đặc biệt là trong giai đoạn cấp tính của bệnh phổi và tăng công thở trong thời gian cai máy do sức cản đường thở cao. Việc giảm tần số máy thở đã đặt ở chế độ này sẽ dẫn đến nhiều nhịp thở tự nhiên không được hỗ trợ hơn thông qua sức cản tương đối cao của ống nội khí quản, điều này có thể dẫn đến thất bại trong việc cai máy khi người vận hành đã giảm tần số bơm phồng bắt buộc. Ở chế độ này, người vận hành kiểm soát áp lực (PIP và PEEP), thời gian hít vào (i-time), độ nhạy kích hoạt và tần số bơm phồng cơ học. Thở tự nhiên trong thời gian mở cửa sổ kích hoạt sớm sẽ dẫn đến tần số nhịp thở bắt buộc cao hơn một chút so với khi trẻ bị ngưng thở, dẫn đến một số thay đổi về tần số máy thở bắt buộc tùy thuộc vào nỗ lực/tần số hô hấp của trẻ.
Kiểm soát hỗ trợ (AC) hoặc thông khí áp lực dương ngắt quãng đồng bộ (SIPPV)
Ở chế độ AC (assist control), máy thở sẽ hỗ trợ cho từng nhịp thở tự nhiên. Thông thường, tần số máy thở bắt buộc được cung cấp để dự phòng, nếu em bé có khả năng hô hấp hạn chế. Chế độ này còn được gọi là “SIPPV” (synchronized intermittent positive pressure ventilation). AC cung cấp khả năng phân phối thể tích khí lưu thông ổn định hơn và giảm công thở so với các chế độ như SIMV, chế độ này chỉ hỗ trợ một tỷ lệ nhịp thở tự nhiên. Ở chế độ này, tất cả nhịp thở được đồng bộ hóa với máy thở trong khi hít vào và dẫn đến bơm phồng cơ học, trừ khi tần số tự phát rất cao và nhịp thở tự phát tiếp theo xảy ra trong khoảng thời gian thở ra bắt buộc do máy thở đưa ra. Ở chế độ AC, trong giai đoạn cai máy, người ta phải cai PIP vì tần số thường được kiểm soát chủ yếu bởi trẻ sơ sinh. Ở chế độ này, người vận hành kiểm soát áp lực (PIP và PEEP) và thời gian hít vào. Tần số máy thở dự phòng là rất cần thiết ở trẻ cực non có hô hấp không đều để tránh giảm thông khí trong các giai đoạn gắng sức hô hấp/ngừng thở thấp. Tuy nhiên, tần số dự phòng được đặt cao hơn tần số tự phát của trẻ sơ sinh có thể khiến máy thở đảm nhận hỗ trợ hô hấp hoàn toàn bằng cách ức chế trung khu hô hấp tự phát.
Thông khí kiểm soát áp lực theo chu kỳ lưu lượng
Ở chế độ thông khí này, chu kỳ được kiểm soát bởi lưu lượng hít vào của trẻ sơ sinh chứ không phải thời gian hít vào đặt trước (trừ khi quá trình dự phòng được bắt đầu do nỗ lực hô hấp tự phát thấp). Như đã mô tả trước đây, trong chu kỳ lưu lượng, thì hít vào sẽ kết thúc khi lưu lượng hít vào giảm xuống dưới một tỷ lệ nhất định của lưu lượng hít vào tối đa, tỷ lệ này có thể được điều chỉnh trong nhiều máy thở. Máy thở phát hiện đây là lúc kết thúc hít vào do em bé kiểm soát. Điều đó có nghĩa là trẻ sơ sinh kiểm soát thời gian hít vào và thực tế có thể thay đổi theo từng nhịp thở của trẻ, cũng như thời điểm bắt đầu thở ra có thể thay đổi trong từng chu kỳ hô hấp. Nó được gọi là chu kỳ lưu lượng thở ra và một số máy thở trước đây đã gọi đây là độ nhạy kết thúc. Rò rỉ có thể dẫn đến lưu lượng không khí còn cao trong giai đoạn hít vào đối với trẻ sơ sinh ngay cả sau khi việc hít vào phổi hoàn tất; trong trường hợp này, chu kỳ lưu lượng có thể bị ảnh hưởng và thời gian hít vào sẽ bị giới hạn bởi thời gian hít vào đặt trước do người vận hành chọn.
Thông khí hỗ trợ áp lực (PSV)
PSV (Pressure support ventilation) là chế độ chu kỳ lưu lượng. Chu kỳ lưu lượng có nghĩa là hít vào kết thúc khi lưu lượng hít vào giảm xuống ngưỡng đặt trước, thường là cài đặt mặc định là 10–15% lưu lượng đỉnh. Ưu điểm chính của chu kỳ lưu lượng là nó loại bỏ tình trạng giữ thì hít vào, được mô tả trước đây và mang lại sự đồng bộ tối ưu hơn. Như vậy, PSV sẽ tự động điều chỉnh thời gian hít vào phù hợp với kiểu thở của trẻ. Rò rỉ xung quanh ống nội khí quản có thể ảnh hưởng đến chu kỳ lưu lượng, như đã đề cập trước đây. Trong khi thay đổi từ thông khí AC chu kỳ thời gian sang PSV chu kỳ lưu lượng, người ta nên nhớ rằng áp lực đường thở trung bình sẽ giảm do thời gian hít vào ở chế độ PSV được kiểm soát bởi trẻ sơ sinh, thường ngắn hơn. Do đó, nên sử dụng PEEP đầy đủ để duy trì áp lực đường thở trung bình trong quá trình thay đổi này, đặc biệt nếu có bệnh phổi phế nang đáng kể (RDS, Viêm phổi). Tương tự như chế độ AC, PSV thường được sử dụng với tần số máy thở bắt buộc làm biện pháp kiểm soát dự phòng nếu em bé bị ngưng thở và sẽ hỗ trợ từng nhịp thở của em bé được kích hoạt. Do đó, ở chế độ này, bé kiểm soát thời gian hít vào, tần số và người vận hành chỉ đặt hỗ trợ áp lực. Do đó, chế độ này được coi là sinh lý hơn so với SIMV và SIPPV. Một số máy thở cho phép sử dụng PSV để hỗ trợ nhịp thở tự nhiên giữa các lần bơm khí SIMV (thường là lớn hơn). Ứng dụng này giúp loại bỏ SIMV. Với ứng dụng này, PSV với áp lực tương đối thấp dẫn đến hỗ trợ bổ sung cho số lần thở tự nhiên ngày càng tăng, giúp giảm thiểu công thở bằng sức cản gia tăng qua ống nội khí quản khi tần số bơm phồng SIMV giảm trong quá trình cai máy [11]. Nó cũng gợi ý rằng em bé cần phải khá khỏe và có thể có đủ nỗ lực hô hấp. Người ta đặt thời gian hít vào tối đa để cho phép dao động thời gian hít vào cần thiết để hoàn thành lưu lượng yêu cầu hoặc nếu có rò rỉ lớn ngăn chặn quá trình tự động chuyển chu kỳ. Chế độ này rất hữu ích khi bé có trung khu hô hấp đầy đủ. Nếu không, máy thở sẽ mặc định ở tần số hô hấp dự phòng đặt trước với thời gian hít vào tối đa, có thể không bảo vệ phổi. Chế độ này rất tốt trong việc đánh giá khả năng hô hấp của bé trước khi rút nội khí quản với tần số hô hấp dự phòng được đặt ở mức tối thiểu. Nếu em bé bị ngưng thở ở chế độ máy thở này, điều này có nghĩa là trung khu hô hấp không đủ và trẻ sơ sinh có thể chưa sẵn sàng để rút nội khí quản.
Các loại thông khí kiểm soát thể tích (VC)
Các nghiên cứu tiền lâm sàng cho thấy chấn thương thể tích gây ra nhiều VILI hơn chấn thương khí áp (áp lực cao mà không có thể tích khí lưu thông lớn). Trong thông khí thể tích, máy thở cung cấp thể tích đặt trước, sử dụng áp lực trong thời gian hít vào đã được đặt. Áp lực cần thiết để phân phối thể tích sẽ khác nhau tùy thuộc vào độ giãn nở. Khi độ giãn nở được cải thiện cùng với sự phục hồi của phổi, áp lực cần thiết sẽ giảm xuống và em bé ‘tự động cai máy’.
Thông khí kiểm soát thể tích
Trong thông khí kiểm soát thể tích (VC), chu kỳ được kiểm soát bằng cách cung cấp thể tích khí lưu thông đã đặt và áp lực hít vào tăng tùy thuộc vào đặc điểm cơ học của hệ hô hấp. Trong thông khí VC, người ta điều chỉnh thể tích khí được đưa vào đầu gần nhất của bộ dây máy thở, chứ không phải thể tích khí đi vào phổi. Nó bị ảnh hưởng bởi độ giãn nở của ống máy thở, thể tích có thể nén được của bộ dây và máy làm ẩm, và tầm quan trọng của rò rỉ xung quanh ống nội khí quản không có bóng. Trong các máy thở hiện đại, sự mất thể tích này có thể được khắc phục bằng cách sử dụng một cảm biến lưu lượng riêng ở cửa thông khí để theo dõi thể tích khí lưu thông thở ra. Tuy nhiên, rò rỉ xung quanh ống nội khí quản vẫn là một vấn đề ở các máy thở hiện đại cần theo dõi tinh vi, có thể bị ảnh hưởng với lượng rò rỉ cực lớn và đặc biệt là với các rò rỉ thay đổi.
Thông khí mục tiêu thể tích khí lưu thông
Thông khí mục tiêu thể tích khí lưu thông được thiết kế để cung cấp thể tích khí lưu thông mục tiêu bằng cách điều chỉnh áp lực hít vào. Đối với mỗi nhịp thở, thể tích khí lưu thông thở ra được phân phối (VTe) được so sánh với thể tích khí lưu thông đã đặt. PIP cho nhịp thở tiếp theo sau đó được điều chỉnh lên hoặc xuống để phù hợp với thể tích khí lưu thông đã đặt. Rò rỉ xung quanh ống nội khí quản thường nghiêm trọng hơn trong khi hít vào và VTe đo được thường chính xác. Nếu rò rỉ lớn và xuất hiện trong khi thở ra (ở mức PEEP), thì không khí thở ra có thể bị thất thoát qua chỗ rò rỉ và VTe có thể đánh giá thấp thể tích khí lưu thông chính xác, nhưng sẽ vẫn điều chỉnh áp lực cực đại cho chu kỳ tiếp theo dựa trên thể tích khí lưu thông đo được trong suốt quá trình thở ra. chu kỳ máy thở trước đó (Hình 1). Máy thở hiện đại có các tính năng bù rò rỉ, ít nhất là đối với rò rỉ đường hô hấp. Là một cơ chế an toàn bổ sung, việc hít vào sẽ bị chấm dứt nếu thể tích khí lưu thông được hít vào vượt quá 130% thể tích khí lưu thông đã đặt (dành riêng cho máy thở).
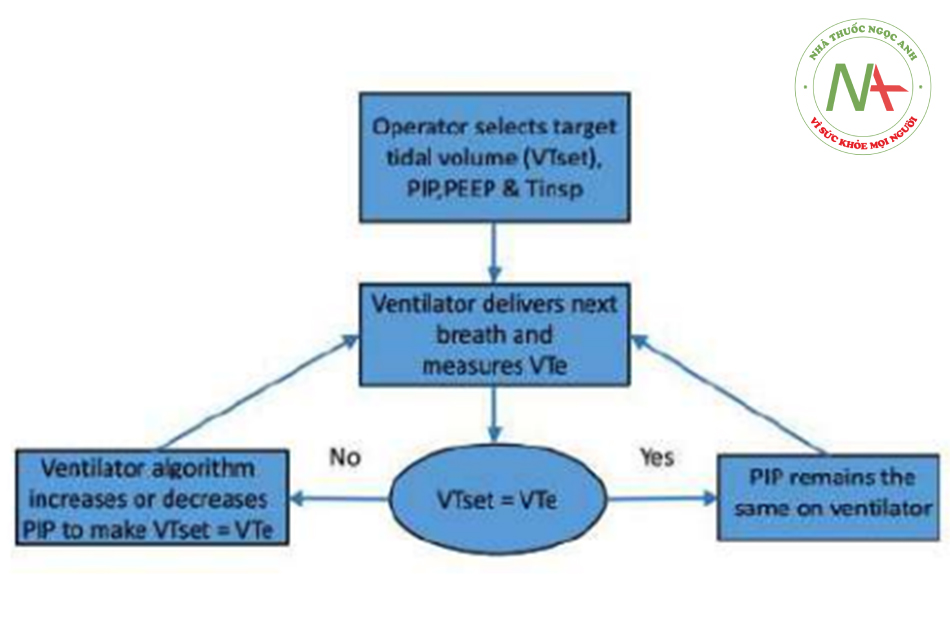
Chế độ thông khí kết hợp
Các chế độ kết hợp cố gắng kết hợp các ưu điểm của các chế độ khác nhau để làm cho quá trình thông khí trở nên sinh lý hơn và nhẹ nhàng hơn trên phổi [12].
SIMV/SIPPV + VG
Đây là một chế độ thông khí kết hợp trong đó người ta có thể kết hợp thông khí mục tiêu thể tích với chu kỳ thời gian, một hình thức thông khí được kiểm soát áp lực. Ở chế độ SIMV + VG, số nhịp thở đã đặt sẽ được cung cấp với thể tích khí lưu thông được nhắm mục tiêu bằng cách điều chỉnh PIP dựa trên thể tích khí lưu thông thở ra trước đó. Như đã đề cập trước đó, ở chế độ SIPPV + VG, mỗi nhịp thở tự nhiên do em bé kích hoạt đều được hỗ trợ để cung cấp thể tích khí lưu thông mục tiêu, trong khi đó, ở chế độ SIMV + VG, đây chỉ là trường hợp đối với số lần bơm cơ học đặt trước (tần số SIMV). Việc cai PIP thường tự động xảy ra khi chức năng hô hấp được cải thiện và có đủ trung khu hô hấp. PIP tối đa ngày càng trở nên nhỏ hơn và có thể không tăng đáng kể trên mức PEEP, cho thấy em bé ngày càng phải thực hiện nhiều công thở hơn.
PSV + VG
Ở chế độ này, VG kết hợp thông khí hỗ trợ áp lực theo chu kỳ lưu lượng để hỗ trợ mọi tình trạng bơm phồng máy thở do nhịp thở của em bé kích hoạt. Ưu điểm là em bé nhận được thể tích khí lưu thông mục tiêu với sự hỗ trợ áp lực cần thiết nhưng có thể điều chỉnh thời gian và tần số hít vào của chính mình. Nó có nhiều quyền tự do hơn để tăng hoặc giảm thông khí phút khi đang ở chế độ thông khí tuần hoàn. Điều quan trọng là không giữ tần số dự phòng cao và giảm tần số giảm xuống mức tối thiểu trước khi rút nội khí quản để đánh giá mức độ đầy đủ của trung khu hô hấp. Tự động cai PIP tương tự như trong SIPPV + VG.
SIMV + PS
Chế độ này kết hợp thông khí theo chu kỳ thời gian (SIMV) với thông khí theo chu kỳ lưu lượng (PS). Các nhịp thở SIMV là để đảm bảo các nhịp thở được thiết lập trong đó áp lực đủ (PIP) được cung cấp trong thời gian hít vào đã chọn, điều này có thể giúp huy động tình trạng xẹp phổi tái phát. Đồng thời, nhịp thở tự nhiên được hỗ trợ bằng cách sử dụng PS, giúp bù đắp một phần sức cản và độ đàn hồi của đường thở, đồng thời cho phép em bé thở theo cách ‘sinh lý’ hơn là thở qua “ống hút” có sức cản đường thở cao (ống nội khí quản). Mức PS có thể được điều chỉnh để cho phép hỗ trợ đầy đủ (gần như) phù hợp với nhịp thở SIMV hoặc hỗ trợ tối thiểu vừa vượt qua lực cản của ống ET. Một số chuyên gia trong lĩnh vực này sử dụng phương pháp này để cai máy cho trẻ VLBWI. Điều này có thể làm tăng thông khí phút, giảm thở nhanh và hỗ trợ thể tích khí lưu thông của nhịp thở tự nhiên, thúc đẩy cai máy và giảm thời gian thở máy như đề xuất trong một thử nghiệm ngẫu nhiên.[11] Trong thời gian cai máy, người ta phải giảm tần số SIMV và hỗ trợ áp lực mức độ. Trong chế độ SIMV + PS, thành phần PS không có bất kỳ tần số máy thở bắt buộc nào làm kiểm soát dự phòng nếu em bé ngưng thở. Tần số SIMV cần được đặt để cung cấp dự phòng đầy đủ.
Thông khí tần số cao (HFV)
Thông khí tần số cao (High-frequency ventilation) là một hình thức thông khí không có khí lưu thông, sử dụng thể tích khí lưu thông nhỏ (thấp hơn khoảng chết giải phẫu) và tần số máy thở rất nhanh. Các lợi ích được công bố của thông khí tần số cao so với các chế độ thông khí cơ học thông thường là sử dụng áp lực đường thở đỉnh thấp hơn, khả năng xử trí oxygen hóa và thông khí một cách đầy đủ và độc lập trong khi sử dụng thể tích khí lưu thông thấp và bảo tồn cấu trúc phổi ngay cả khi sử dụng áp lực đường thở trung bình cao [13,14]. Hơn nữa, HFV thường là một cách cực kỳ hiệu quả để loại bỏ CO2 do giai đoạn thở ra chủ động trong một số loại máy thở. Các cơ chế vận chuyển khí sơ cấp trong HFV bao gồm dòng khí đối lưu, đối lưu và khuếch tán, dòng khuếch tán, lưu lượng ngược, lưu lượng tầng với sự phân tán Taylor, lưu lượng rối, hỗn hợp do tim và thông khí phụ quanh phế nang.
Các biến do người vận hành đặt cho HFV là tần số (Hz), Áp lực đường thở trung bình (MAP, Mean Airway Pressure), biên độ, thời gian hít vào (tính theo phần trăm của chu kỳ hô hấp) và FiO2.
Khuyến nghị tăng MAP trên HFV thêm 1– 3 cm H2O trên áp lực đường thở trung bình cần thiết trong quá trình thở máy thông thường khi chuyển trẻ sơ sinh mắc bệnh phổi nặng sang HFV. Các điều chỉnh tiếp theo được thực hiện dựa trên nhu cầu oxy và tối ưu hóa độ giãn nở của phổi dựa trên vị trí cơ hoành trên phim chụp X-quang ngực đến khoảng 8–9 xương sườn phía sau. Sự căng quá mức của phổi có thể ảnh hưởng đến huyết động học, và siêu âm tim chức năng có thể hữu ích trong các trường hợp đánh giá huyết động học. Biên độ ban đầu được chuẩn độ để đạt được mức độ ‘rung’ thích hợp ở ngực và duy trì nồng độ CO2 trong phạm vi mong muốn dựa trên các phép đo khí máu và qua da. Đặt tần số thích hợp dựa trên quá trình bệnh tiềm ẩn là một bước quan trọng khác trong HFV (Bảng 1) [15].
| Bảng 1: Điều chỉnh thông số HFOV | ||||
| Condition | ||||
| Poor oxygenation | Over oxygenation | Under ventilation | Over ventilation | |
| 1st choice | ↑↑ FiO2 | ↓↓ FiO2 | ↑↑ Amplitude | ↓↓ Amplitude |
| 2nd choice | ↑↑ MAP (1-2cmH2O) | ↓↓ MAP (1-2cmH2O) | ↓↓ Frequency (1-2 Hz) | ↑↑ Frequency (1-2 Hz) |
| If CXR shows high diaphragm position | If CXR shows low diaphragm position | If Amplitude maximal, or if Air Leak present | If Amplitude minimal | |
Có ba loại chế độ thông khí tần số cao hiện đang được sử dụng trong NICU.
Thông khí dao động tần số cao (HFOV, High-frequency oscillation ventilation)
Nó được tạo ra bởi một thiết bị di chuyển không khí qua lại ở cửa thông khí và cung cấp một lượng lưu lượng lớn hạn chế. Cả hít vào và thở ra đều chủ động. Một tổng quan Cochrane bao gồm các thử nghiệm ngẫu nhiên có đối chứng so sánh HFOV và CV ở trẻ sinh non hoặc nhẹ cân bị rối loạn chức năng phổi, chủ yếu là do RDS, những trẻ cần thông khí hỗ trợ cho thấy không có bằng chứng về ảnh hưởng đến tỷ lệ tử vong ở 28–30 ngày hoặc ở độ tuổi tương đương đủ tháng. Tuy nhiên, có thể giảm một chút tỷ lệ CLD khi sử dụng HFOV, nhưng bằng chứng bị suy yếu do tác dụng này không nhất quán giữa các thử nghiệm và ý nghĩa tổng thể của ranh giới [16,17].
Thông khí phản lực tần số cao (HFJV, High-frequency jet ventilation)
Nó được tạo ra bởi các máy thở cung cấp một luồng khí tần số cao trực tiếp vào đường thở và thở ra thụ động. Vào năm 2016, một đánh giá của Cochrane không tìm thấy bằng chứng nào chứng minh tính ưu việt của HFJV hoặc HFOV như một liệu pháp tự chọn hoặc cứu hộ [18].
Ngắt dòng tần số cao (HFFI, Highfrequency flow interruption)
Nó tạo ra xung khí tươi và cũng sử dụng thở ra thụ động. Sau khi Infant Star bị rút khỏi thị trường, hiện tại không có máy thở dành cho trẻ sơ sinh nào có khả năng cung cấp HFFI.
Tần số cao với thông khí đảm bảo thể tích
Đảm bảo thể tích trong chế độ HFV khác với VG trong CMV. Máy thở Dräger Babylog VN500 cung cấp chế độ HFOV được đảm bảo về thể tích (HFOV-VG) khi có thể đặt thể tích khí lưu thông tần số cao (VThf) được cung cấp. Thể tích khí lưu thông tần số cao nhỏ hơn nhiều (1–3 ml/kg), tức là với thể tích khí lưu thông thường nhỏ hơn khoảng chết. Chế độ HFO + VG có thể được sử dụng để duy trì thể tích khí lưu thông ổn định trong HFV bằng cách khớp biên độ cần thiết với những thay đổi về độ giãn nở của phổi. Belteki G và cộng sự đã báo cáo rằng trong HFOV-VG, thể tích dao động khí lưu thông thay đổi trong thời gian ngắn nhưng được duy trì rất gần với mục tiêu trong thời gian dài hơn [19]. Nó có thể mang lại lợi ích cho việc nhắm mục tiêu khí máu, nhưng chế độ thông khí này hiện đang được nghiên cứu. Người vận hành cần lưu ý về tác động của việc thay đổi tần số trong chế độ thông khí này (HFOV+VG) vì các tác động ngược lại với thông khí HFOV thuần túy. Trong thông khí HFOV thuần túy tần số giảm sẽ loại bỏ nhiều CO2 hơn và ngược lại khi các hiệu ứng ngược lại khi VG được thêm vào HFOV.
Hỗ trợ thông khí điều chỉnh theo thần kinh (NAVA)
NAVA (Neurally adjusted ventilatory assist) liên quan đến việc sử dụng tín hiệu điện từ cơ hoành của em bé để đồng bộ hóa quá trình bơm phồng bắt buộc có sự hỗ trợ của máy thở với nhịp thở tự nhiên. Áp lực máy thở được cung cấp tỷ lệ thuận với nỗ lực hô hấp của em bé trong từng thời điểm của mỗi nhịp thở tự nhiên. Do đó, áp lực máy thở thực sự được “điều chỉnh” theo nhu cầu của từng cá nhân trong chu kỳ hô hấp.
NAVA đã được chứng minh là hỗ trợ hô hấp trong các nghiên cứu lâm sàng xem xét các biến số ngắn hạn [20,21]. NAVA có thể đặc biệt hữu ích cho thông khí không xâm lấn vì nó sử dụng kỹ thuật cảm biến độc lập với lưu lượng khí. Do cách tiếp cận áp lực máy thở “điều chỉnh” theo luồng khí tự nhiên, em bé cần ít áp lực hơn từ máy thở, điều này có thể gây ít tổn thương cho phổi hơn, thể tích khí lưu thông tốt hơn và ít cần dùng thuốc an thần hơn. Một đánh giá của Cochrane năm 2017 đã báo cáo không có sự khác biệt đáng kể về kết quả quan tâm giữa NAVA và thông khí giới hạn áp lực theo chu kỳ thời gian được kích hoạt của bệnh nhân trong hỗ trợ hô hấp cho trẻ sơ sinh [22]. Nhiều nghiên cứu có kiểm soát hơn được đảm bảo trước khi kỹ thuật này có thể được áp dụng trong thực hành lâm sàng thông thường.
Gợi ý hướng dẫn tiếp cận ban đầu thở máy theo tình trạng phổi và chế độ thở
Các tình trạng phổi phổ biến nhất có biểu hiện suy hô hấp được thảo luận dưới đây với các loại chế độ thông khí hỗ trợ và cài đặt thông khí khác nhau [[23], [24], [25], [26], [27], [28]].
Hội chứng suy hô hấp (RDS)
Chất hoạt động bề mặt và hỗ trợ hô hấp (nếu cần) là những thành phần chính của điều trị RDS. Nên bắt đầu với PC-AC/SIPPV + VG vì người ta không chắc chắn về mức độ nghiêm trọng ban đầu của bệnh và khi bệnh lý được cải thiện, hãy giảm dần PSV + VG hoặc SIMV + PS + VG (sở thích cá nhân).
Cơ sở sinh lý bệnh học của các khuyến nghị trong RDS
Phổi RDS có độ giãn nở thấp và sức cản thấp và do đó hằng số thời gian ngắn. Độ giãn nở thấp cần một thể tích không khí/oxy thích hợp để mở phổi (thường được thúc đẩy bởi lưu lượng và áp lực với thời gian hít vào thích hợp. Sức cản thấp và hằng định trong thời gian ngắn dẫn đến việc làm trống phổi nhanh chóng và xẹp phổi khi thở ra. Điều này được kiểm soát bằng cách đối kháng chủ động với PEEP thích hợp. Do hằng số thời gian ngắn, tần số máy thở cao hơn có thể được sử dụng, điều này có thể giúp ngăn ngừa xẹp phổi trong giai đoạn thở ra và hạn chế PIP.
Thông khí cơ học thông thường (CMV)
Chúng tôi sử dụng thông khí mục tiêu thể tích với chế độ thông khí AC hoặc SIMV + PS hoặc PSV trong CMV. Cài đặt CMV được đề xuất như sau;
- Thể tích khí lưu thông mục tiêu (VT) 4–6 ml/kg
- Tần số dự phòng từ 30 đến 60 lần bơm phồng mỗi phút
- Thời gian hít vào (Ti) là 0,30–0,35 giây
- Áp lực dương cuối thì thở ra (PEEP) là 5–8 cm H2O
- Hỗ trợ áp lực (PS) để đạt được 50–75% VT đã đặt trong SIMV/các nhịp thở dự phòng
Thông khí tần số cao
Cài đặt HFOV được đề xuất như sau:
- Áp lực đường thở trung bình từ 10 đến 16 cm
H2O, thường cao hơn 1–2 cm H2O so với cài đặt CMV trước đó khi chuyển đổi. Các điều chỉnh tiếp theo được thực hiện dựa trên nhu cầu oxygen hóa và tối ưu hóa độ giãn nở của phổi dựa trên vị trí cơ hoành trên CXR đến khoảng 8-9 xương sườn phía sau.
- Biên độ – gần gấp đôi áp lực đường thở trung bình – điều chỉnh để rung ngực/bụng và nhắm đến khí máu sớm.
- Tần số 8–15 Hz (mức thấp hơn dành cho trẻ sơ sinh trưởng thành, mức cao hơn dành cho trẻ sinh non; hầu hết các báo cáo lâm sàng sử dụng tần số 10 Hz). Đặc biệt là trong ELBWI và các giá trị PCO2 ở phía thấp trong khi đã ở biên độ thấp, kiểm soát thể tích khí lưu thông và do đó PCO2 có thể được cải thiện bằng cách tăng tần số lên dải cao hơn.
Cài đặt HFJV được đề xuất như sau;
- Tần số giữa 360 và 420 bpm (nhịp thở mỗi phút)
- PEEP khi cần thiết để tối ưu hóa thông khí phổi (thường là 7–10 cmH2O)
- Tần số dự phòng tối thiểu hoặc không có.
Hội chứng hít phân su (MAS)
Chúng tôi sẽ xem xét liệu pháp chất hoạt động bề mặt và oxit nitric dạng hít dựa trên đánh giá bổ sung và khi cần thiết để duy trì/cải thiện quá trình trao đổi khí. Chúng tôi khuyên bạn nên bắt đầu với PCAC/SIPPV + VG ngay từ đầu và giảm dần PSV + VG hoặc SIMV + PS + VG khi bệnh lý được cải thiện (sở thích cá nhân). Chi tiết xem bên dưới.
Cơ sở sinh lý bệnh học của các khuyến nghị trong MAS
Sinh lý bệnh của MAS phụ thuộc vào sự phân bố của phân su trong phổi. Trong trường hợp bệnh phổi phế nang đồng nhất, bệnh phổi hạn chế chiếm ưu thế. Trong các trường hợp chủ yếu gây viêm và tắc nghẽn đường thở, có thể có các vùng xẹp phổi bên cạnh các vùng bị căng phồng quá mức. Ở những khu vực được bơm căng quá mức này, thường có độ giãn nở từ thấp đến bình thường và sức cản cao dẫn đến hằng số thời gian dài hơn. Do đó, PEEP đầy đủ mà không bị căng quá mức, tần số hô hấp thấp hơn cho phép có thời gian thở ra là những chiến lược thường được khuyến nghị. Hỗ trợ áp lực cho các nhịp thở tự nhiên khi các nhịp thở bắt buộc của máy thở được giữ ở mức thấp để đảm bảo rằng em bé không thở quá nhiều và bị kiệt sức. Trong trường hợp suy hô hấp nặng, HFOV có thể hữu ích, đặc biệt nếu có bệnh phổi hạn chế hơn là bệnh phổi tắc nghẽn.
Thông khí cơ học thông thường
Chúng ta có thể sử dụng thông khí mục tiêu thể tích với chế độ thông khí AC hoặc SIMV + PS hoặc PSV trong CMV.
Cài đặt CMV được đề xuất như sau;
- Thể tích khí lưu thông mục tiêu (VT) 5–6 ml/kg
- Tần số dự phòng giữa ít hơn 30 mỗi phút
- Thời gian hít vào (Ti) là 0,35–0,5 giây (đủ để cung cấp thể tích khí lưu thông)
- Áp lực dương cuối thì thở ra (PEEP) là 4–7 cm H2O dựa trên bơm phồng phổi
- Hỗ trợ áp lực (PS) để đạt được 50–75% VT đã đặt
- Tần số máy thở: quan sát luồng không khí thở ra để tránh bẫy khí
Thông khí tần số cao
Cài đặt HFOV được đề xuất như sau;
- Tần số từ 6 đến 9 Hz
- Áp lực đường thở trung bình khi cần thiết nhằm mục đích bơm phồng phổi đầy đủ như được đánh giá dựa trên nhu cầu oxygen hóa và độ giãn nở của phổi dựa trên vị trí cơ hoành trên CXR đến khoảng 8-9 xương sườn phía sau.
- Biên độ rung ngực/bụng cần thiết và điều chỉnh dựa trên PCO2
Cài đặt HFJV được đề xuất như sau;
- Tần số từ 240 đến 360 nhịp thở/phút
- Tăng Ti khi cần thiết
- PEEP khi cần thiết để tối ưu hóa thông khí phổi và tần số dự phòng tối thiểu hoặc không có
Thiểu sản phổi và thoát vị hoành bẩm sinh (CDH)
Cơ sở sinh lý bệnh của các khuyến cáo trong CDH
Mối quan tâm chính là giảm sản phổi và khái niệm hiện tại về giảm thiểu tổn thương phổi đối với phổi đang hoạt động từ các chiến lược máy thở tích cực quá mức để đạt được oxygen hóa. Nguyên tắc hướng dẫn là thông khí với PEEP đầy đủ và PIP thấp nhất có thể (nghĩa là thể tích khí lưu thông nhỏ hơn bình thường) để đạt được oxygen hóa.
Thông khí cơ học thông thường
Chúng ta có thể sử dụng chế độ thông khí PC-AC trong CMV.
Cài đặt CMV được đề xuất như sau;
- Áp lực hít vào đỉnh (PIP) dưới 25 cm H2O
- Tần số dự phòng từ 40 đến 60 mỗi phút
- Thời gian hít vào (Ti) là 0,25–0,40 giây
- Áp lực dương cuối thì thở ra (PEEP) là 3–5 cm H2O dựa trên độ bơm phồng phổi (X-quang ngực)
Thông khí tần số cao
Cài đặt HFOV được đề xuất như sau:
- Tần số thường được đặt ở 10 Hz
- Áp lực đường thở trung bình từ 10 đến 13 cm H2O được điều chỉnh ban đầu dựa trên vị trí cơ hoành trên CXR.
- Biên độ – gấp đôi áp lực đường thở trung bình – điều chỉnh để rung ngực/bụng
Cài đặt HFJV được đề xuất như sau:
- Tần số giữa 360 và 420 nhịp thở/phút
- PEEP 5–8 cm H2O khi cần thiết để tối ưu hóa thông khí phổi
- Tần số dự phòng tối thiểu hoặc không có
Loạn sản phế quản phổi (BPD) hoặc bệnh phổi mãn tính (CLD)
Trong bệnh phổi mãn tính đã xác định, cai SIMV + PS có hoặc không có VG. Đối với đợt cấp ngắt quãng, người ta có thể quay lại AC hoặc AC + VG. Vì độ giãn nở của phổi thường không giảm và các đường dẫn khí lớn giãn ra khi thông khí lâu dài, nên có thể cần thể tích khí lưu thông lớn hơn (8–12 ml/kg) để vượt qua khoảng chết.
Cơ sở sinh lý bệnh học của các khuyến cáo trong BPD/CLD
Phổi CLD có (gần như) độ giãn nở bình thường và sức cản cao dẫn đến hằng số thời gian dài. Phổi có độ đàn hồi cao thường được quản lý tốt hơn với thể tích khí lưu thông lớn hơn. Tần số máy thở thấp hơn có thể giúp tránh bẫy khí. Co thắt phế quản và/hoặc bài tiết quá nhiều dẫn đến sức cản thở ra cao và hằng số thời gian dài. Để cho phép thở ra hoàn toàn, tần số thấp và thời gian thở ra dài hơn là cần thiết. Nhịp thở tự phát có thể được hỗ trợ thêm để giảm công thở và giảm tiêu hao năng lượng. Nhiễm trùng đường hô hấp (tức là RSV) có thể gây viêm phổi nặng hoặc hình ảnh giống ARDS với bệnh phổi hạn chế hơn với hằng số thời gian ngắn, có thể đáp ứng với tần số máy thở hoặc HFOV cao hơn.
Thông khí cơ học thông thường
Chúng ta có thể sử dụng thông khí mục tiêu thể tích với chế độ thông khí AC hoặc SIMV + PS hoặc PSV trong CMV.
Cài đặt CMV được đề xuất như sau;
- Thể tích khí lưu thông mục tiêu (VT) 6–12 ml/kg do tăng khoảng chết
- Tần số dự phòng từ 20 đến 30 mỗi phút – chậm hơn để cho phép làm rỗng phổi đầy đủ
- Thời gian hít vào (Ti) là 0,50–0,70 giây để phù hợp với hằng số thời gian thường dài hơn thông thường (để cung cấp thể tích khí lưu thông mong muốn và vượt qua sức cản đường thở).
- Áp lực dương cuối thì thở ra (PEEP) là 8–12 cm H2O để đặt stent mở đường thở (đặc biệt hữu ích trong trường hợp bệnh khí quản/nhuyễn phế quản).
Khí phế thũng mô kẽ phổi (PIE)
Cơ sở sinh lý bệnh của khuyến nghị trong PIE
PIE thường thấy ở trẻ non tháng thở máy, thứ phát do các tiểu phế quản cuối có xu hướng giãn ra và vỡ khi đối mặt với xẹp phổi ở hạ lưu, đặc biệt là trong bệnh phổi phế nang không đồng nhất. Hơn nữa, trẻ sinh non có nhiều khoảng kẽ hơn để chứa không khí ngoài phế nang. Thông thường, các vùng phổi căng quá mức (với hằng số thời gian dài hơn) có xu hướng bị vỡ. Các nguyên tắc điều trị ngăn không cho khí rò rỉ thêm vào các vỏ mô liên kết và tạo điều kiện thuận lợi cho việc tái hấp thu khí từ các vùng khí phế thũng trong khi vẫn duy trì sự mở rộng thích hợp của các vùng khí ở đầu xa và thông khí.
Thông khí cơ học thông thường
- Giảm thiểu chấn thương đường thở bằng cách sử dụng thời gian hít vào ngắn, áp lực bơm phồng thấp và thể tích khí lưu thông nhỏ. Việc hạn chế Ti có thể dẫn đến việc chuyển hướng không khí ra khỏi vùng phổi căng quá mức (với hằng số thời gian dài) sang các khu vực khác có hằng số thời gian ngắn (thông khí đồng nhất hơn).
- Thời gian thở ra càng dài càng tốt để cho phép tái hấp thu khí kẽ.
- Định vị bên với phổi bị bệnh được chăm sóc ở vị trí phụ thuộc hoặc đặt nội khí quản phế quản gốc chọn lọc trong bệnh chủ yếu là một bên.
Thông khí tần số cao
HFV được sử dụng rộng rãi trong điều trị PIE. Nó mang lại lợi thế là đạt được sự trao đổi khí đầy đủ ở áp lực đường thở trung bình thấp hơn so với thông khí thông thường, hạn chế tổn thương đường thở nhỏ phía xa. Chiến lược được sử dụng trong PIE thường là thể tích phổi thấp hơn là chiến lược thể tích phổi cao (RDS).
- Thông khí phản lực tần số cao (HFJV)
- Thích hợp lý tưởng cho việc tái hấp thu khí bị mắc kẹt trong các vùng khí phế thũng với các xung phản lực ngắn và giai đoạn thở ra kéo dài.
- Việc thiếu sự sẵn có rộng rãi và sự quen thuộc với phương thức chuyên biệt này ở nhiều tổ chức đã hạn chế việc sử dụng nó.
- Cài đặt & chiến lược HFOV
- Tần số 12–15 Hz để ngăn ngừa PIE hoặc những thay đổi nhẹ sớm để giảm thiểu lực cắt trên biểu mô của khoảng khí xa.
- Tần số 5–6 Hz trong PIE đã được thiết lập với tình trạng oxygen hóa kém và tăng cacbonic [28].
- Điều quan trọng là giảm biên độ một cách thích hợp để tránh tiếp xúc với thể tích khí lưu thông cao ở đường thở xa và thải khí carbon dioxide khi chuyển sang chiến lược tần số thấp cho PIE đã thiết lập.
- Giãn cơ (giúp ngăn nhịp thở tự phát lớn hơn) và giảm dần áp lực đường thở trung bình trong 24–48 giờ, tiếp theo là huy động nhẹ nhàng khi khí kẽ đã biến mất.
Kết luận
Hiểu rõ về các loại chế độ thở máy hỗ trợ khác nhau với sinh lý bệnh cơ bản của tình trạng phổi sẽ cung cấp hỗ trợ hô hấp tối ưu ở trẻ sơ sinh bị bệnh nặng. Có bằng chứng hạn chế để hỗ trợ tích cực một chế độ hoặc cách tiếp cận khác đối với nhiều tình trạng phổi ở trẻ sơ sinh. Do đó, cách tiếp cận dựa trên sinh lý học có vẻ hợp lý trong thực hành lâm sàng. Điều cần thiết là phải nhận ra rằng hầu hết trẻ sơ sinh bị suy hô hấp đang ở các giai đoạn phát triển phổi khác nhau và có thể dễ bị tổn thương phổi do thở máy hơn. Mỗi NICU nên phát triển các hướng dẫn địa phương dựa trên sự đồng thuận và dựa trên bằng chứng tốt nhất để hạn chế sự thay đổi của các phương pháp tiếp cận thường được lựa chọn bởi từng bác sĩ lâm sàng và do đó để tạo điều kiện quản lý máy thở an toàn và hiệu quả cho trẻ sơ sinh bị bệnh cần thở máy xâm lấn.

