Bệnh tim mạch
Kênh nhĩ thất bẩm sinh là bệnh gì? Điều trị thế nào?
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Lâm sàng tim bẩm sinh
Chủ biên
PGS.TS.BS. Nguyễn Lân Hiếu
Tham gia biên soạn
Nguyễn Minh Hùng
Đỗ Quốc Hiển
Nguyễn Văn Hiếu
Trần Hồng Quân
Dương Công Nguyên
Trong bài viết dưới đây Nhà thuốc Ngọc Anh xin gửi đến quý bạn đọc bệnh lý tim bẩm sinh hay gặp trong thực hành lâm sàng tim bẩm sinh: Kênh nhĩ thất
Đại cương
Kênh nhĩ thất (atrioventricular septal defect hoặc atrioventricular canal hoặc endocardial cushion defect) hay còn gọi là thông sàn nhĩ thất, chiếm tỷ lệ 4-5% các bệnh tim bẩm sinh với tỷ lệ xuất hiện ở 1/4500 trẻ sơ sinh, không khác biệt giữa 2 giới, trong đó kênh nhĩ thất toàn phần (complete atrioventricular septal defect) chiếm khoảng một nửa số trường hợp. Bệnh hay gặp ở bệnh nhân có hội chứng Down.
Yếu tố liên quan đến di truyền và thai sản:
- Kênh nhĩ thất hay gặp ở bệnh nhân có 3 nhiễm sắc thể (NST) 21 (hội chứng Down). Phần lớn bệnh nhân có kênh nhĩ thất toàn phần thường có hội chứng Down (> 75%). Phần lớn kênh nhĩ thất bán phần (partial atrioventricular septal defect) không gặp ở bệnh nhân có hội chứng Down (> 90%).
- Các bất thường nhiễm sắc thể chiếm 50% các trường hợp kênh nhĩ thất, thường gặp bất thường NST 21, 18 và 13.
- Các hội chứng có kênh nhĩ thất như: hội chứng Ellis-Van Creveld, VACTERL (hội chứng đa dị tật), CHARGE, Cornelia de Lange, Goldenhar….
Hình thái học và sinh lý bệnh
Phôi thai học
Ban đầu kết nối nhĩ thất sẽ từ tâm nhĩ nguyên thủy đến thất trái qua một cấu trúc gọi là ống nhĩ thất, và không có kết nối trực tiếp từ nhĩ phải đến thất phải. Sau đó, ống nhĩ thất tăng kích thước, dịch chuyển dần sang phải để đổ vào cả thất trái và thất phải. Tiếp đó là quá trình ngăn đôi ống nhĩ thất, diễn ra vào khoảng tuần thứ 4, nhờ sự hình thành và phát triển của các gờ nội tâm mạc (endocardial cushion) bụng (dưới) và lưng (trên). Một cấu trúc quan trọng của thời kỳ này là hình ảnh chữ thập (cross), với vách liên nhĩ và vách liên thất tạo ra trụ (post) và gờ nội tâm mạc nhĩ – thất tạo nên thanh ngang (crossbar). Hình ảnh chữ thập nguyên vẹn là dấu hiệu quan trọng khi siêu âm tim thai. Ngoài ra, các gờ nội tâm mạc của ống nhĩ – thất còn tham gia tạo phần màng của vách liên thất (interventricular membrane) và bịt lỗ nguyên phát của tâm nhĩ.
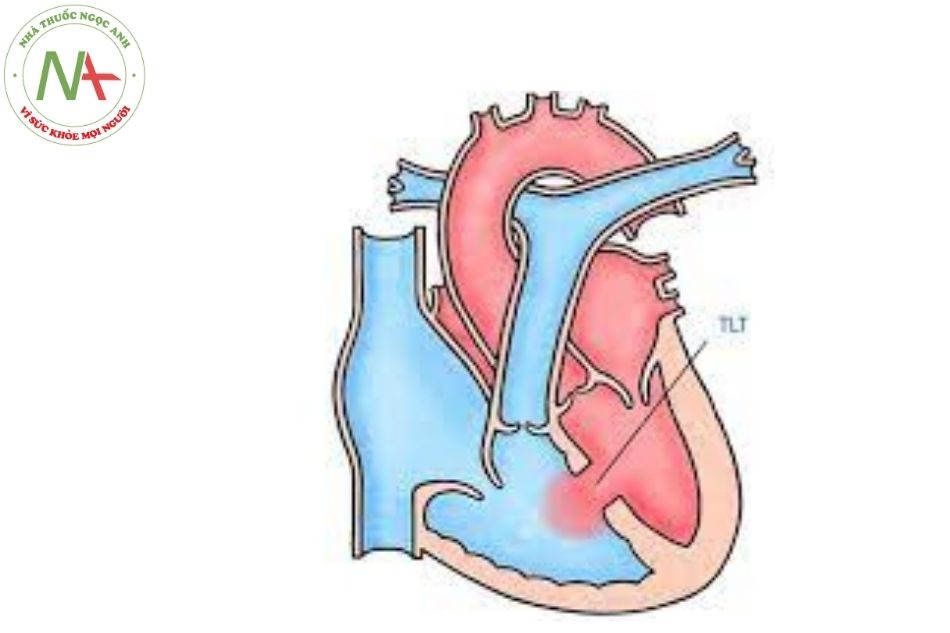
Khi các thành phần của chữ thập không sáp nhập với nhau hoặc sáp nhập không hoàn toàn sẽ gây ra các bệnh cảnh khác nhau của kênh nhĩ thất hay tật còn ống nhĩ thất, thường đi kèm với các dị tật khác của vách ngăn tim (Hình 1).
- Hình ảnh dị tật kênh nhĩ thất. Dị tật này luôn kèm theo các dị tật khác ở vách liên nhĩ và vách liên thất;
- Van lỗ nhĩ thất ở vị trí bình thường;
- Van nhĩ thất trong tật kênh nhĩ thất.
Giải phẫu bệnh
Đặc điểm giải phẫu chung
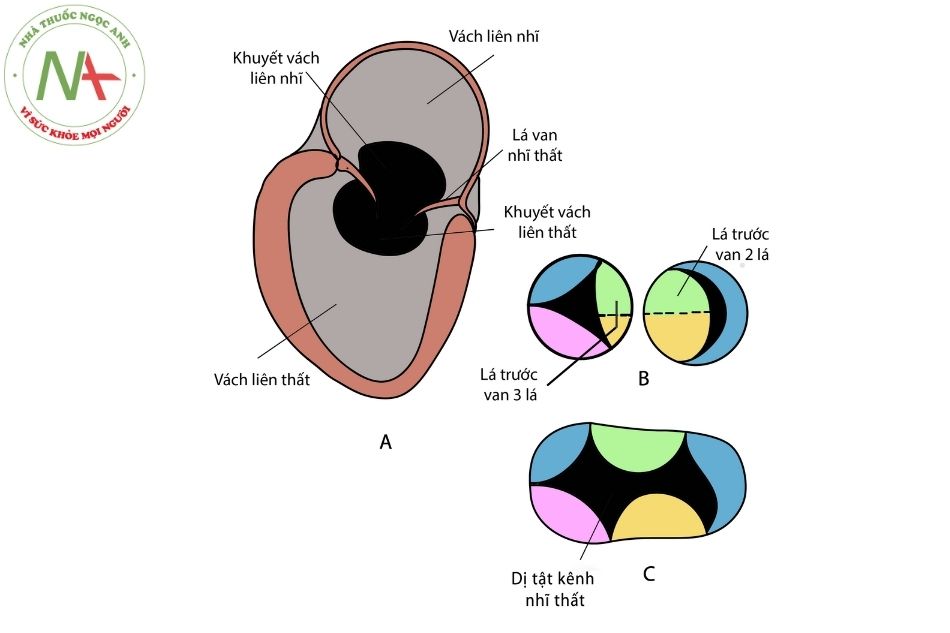
- Thông liên nhĩ lỗ nguyên phát (premium atrial septal defect).
- Lá van nhĩ thất ở cùng mặt phẳng với vùng trung tâm của tim, trong khi ở tim bình thường lá van ba lá bám thấp về phía mỏm so với van hai lá.
- Đường ra thất trái kéo dài với sự dịch chuyển ra trước của van động mạch chủ (ĐMC), được gọi là dạng “cổ ngỗng” của đường ra thất trái.
- Hai trụ cơ thất trái trong quả tim bình thường ở vị trí 4 giờ và 8 giờ, trong kênh nhĩ thất hai trụ cơ này có xu hướng xoay ngược chiều kim đồng hồ và co sát lại với nhau nhiều hơn.
- Phần lá van nhĩ thất bên trái bị xẻ, hướng về phía vách liên thất. Van nhĩ thất vắt ngang qua hai thất.
- Thông liên thất (ventricular septal defect) (TLT) phần buồng nhận với kích thước khác nhau và van nhĩ thất vắt ngang qua hai thất trong trường hợp kênh nhĩ thất toàn phần.
Phân loại sau được sử dụng để định hướng cho phẫu thuật
- Kênh nhĩ thất bán phần (partial atrioventricular septal defect): do sự kết nối không hoàn toàn của củ bên trái gối nội mạc trên và dưới dẫn tới có thông liên nhĩ (TLN) lỗ nguyên phát với xẻ lá trước van nhĩ thất bên trái, với rãnh xẻ hướng về vách liên thất; có cấu trúc phân biệt rõ van nhĩ thất bên phải và bên trái. Thường không có
- Kênh nhĩ thất chuyển dạng (transitional atrioventricular septal defect): TLN lỗ nguyên phát với xẻ lá trước van hai lá và thông liên thất phần buồng nhận (inlet ventricular septal defect). Do sự phát triển của dây chằng cột cơ nhiều ở đây nên luồng thông (shunt) qua TLT thường nhỏ và giúp định hình lỗ van nhĩ thất bên phải và bên trái. Như vậy sinh lý bệnh giống với kênh nhĩ thất bán phần.
- Kênh nhĩ thất trung gian (intermediate atrioventricular septal defect): đây là thể hiếm của kênh nhĩ thất, bao gồm TLN lớn lỗ nguyên phát, van nhĩ thất chung được chia bởi tổ chức mô nhô vào lòng tạo ra sự phân chia tự nhiên tạo nên lỗ bên phải và bên trái, kèm theo có TLT phần buồng nhận lớn.
- Kênh nhĩ thất toàn phần (complete atrioventricular septal defect): do không có sự kết nối giữa gối nội mạc trên và dưới dẫn tới TLN lỗ nguyên phát liên tục với lỗ TLT ở phía sau (phần buồng nhận), van nhĩ thất chung (không có tổ chức mô phân chia lỗ van).
- Trong trường hợp có xẻ lá trước van hai lá, bệnh nhân có thể có hai lỗ bên van nhĩ thất trái do tổ chức mô phát triển phân chia lỗ van nhĩ thất bên trái. Hậu quả làm giảm diện tích vòng van và hẹp van hai lá sinh lý.
- Van nhĩ thất chung gồm 5 lá van: có 3 lá van ở thành tự do (lá van bên phải trước, lá van phải bên và lá trái bên) và 2 lá van bắc cầu trái (trên và dưới) với 5 cột cơ.
- Các cột cơ bên trái có đặc điểm xoay ngược chiều kim đồng hồ hơn và sát nhau hơn khi so sánh với cấu trúc tim bình thường, đôi khi hình thành nên van nhĩ thất trái “hình dù” với chỉ có 1 cột cơ bên trái.
Phân loại theo Rastelli
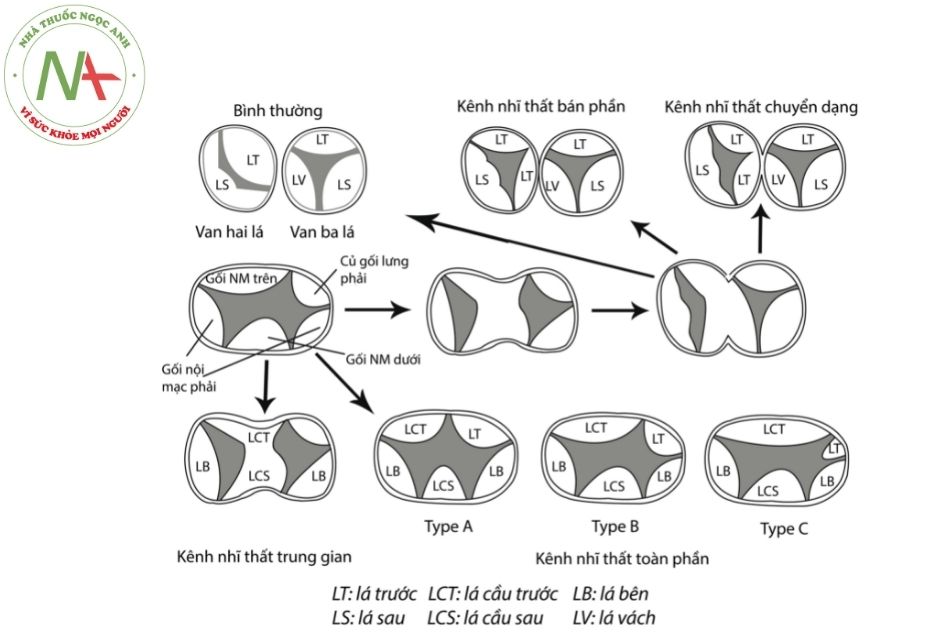
Có một vài biến thể giải phẫu ở lá cầu trước trên và đây cũng là đặc điểm giải phẫu quan trọng trong phân loại theo Rastelli để áp dụng cho phẫu thuật.
- Kiểu A của Rastelli: phổ biến và hay gặp ở bệnh nhân có hội chứng Down, lá van phân chia bên phải và bên trái và gắn với cựa của vách liên thất (về phía đỉnh vách liên thất) bởi nhiều dây chằng. Nó chia sẻ một phần tổ chức với lá trước van bên phải ở vách liên thất. Luồng thông liên thất có thể có ở giữa lá cầu trước và sau và ngay bên dưới bề mặt lá trước, xen vào giữa các dây chằng.
- Kiểu B của Rastelli: ít gặp nhất, phân chia không đều (lá cầu bên trái lớn hơn); không gắn với cựa của vách thất. Dây chằng bám vào trụ cơ của thất phải và làm giảm kích thước của lá trước van bên phải. Do thiếu dây chằng bám dính vào vùng vách liên thất nên luồng thông liên thất nằm dưới lá van cầu trên.
- Kiểu C của Rastelli: hay gặp trong những thể phức tạp phối hợp với các khiếm khuyết bẩm sinh khác như tứ chứng Fallot (tetralogy of Fallot), chuyển gốc đại động mạch (transposition of the great arteries) và hội chứng đồng dạng (heterotaxy). Tổn thương bao gồm lá cầu trước trên rất lớn, không phân chia và không bám dính vào vách liên thất (“trôi tự do”).
Phân loại theo kích thước của buồng thất
- Kênh nhĩ thất cân xứng (balanced atrioventricular septal defect): Kích thước hai thất cân bằng nhau và có thể phẫu thuật sửa chữa tim hai thất.
- Kênh nhĩ thất không cân xứng (unbalanced atrial ventricular septal defect): Do lỗ van nhĩ thất phát triển chủ yếu ở một tâm thất nên dòng máu qua van vào buồng thất không đều nhau dẫn tới kém phát triển hay thiểu sản thất trái hoặc thất phải một bên. Phần lớn các ca có thất trái thiểu sản hơn. Nếu thiểu sản nặng 1 thất, phẫu thuật lựa chọn sửa chữa tạm thời 1 thất.
Sinh lý bệnh
Kênh nhĩ thất bán phần: Sinh lý tương tự thông liên nhĩ lớn với luồng thông trái → phải (left-to-right shunt) ở tầng nhĩ, gây quá tải thể tích các buồng tim phải và tăng lưu lượng máu lên phổi tuy vậy áp lực động mạch phổi thường không tăng quá cao, vì vậy triệu chứng thường biểu hiện ở người trưởng thành tương tự như thông liên nhĩ. Bệnh nhân cũng có thể có hở van nhĩ thất nhiều do xẻ (cleft) lá van nhĩ thất trái gây suy tim (do tăng luồng thông trái → phải), tuy vậy điểm khác biệt so với các trường hợp hở van hai lá đơn thuần là các bệnh nhân này sẽ không có biểu hiện phù phổi cấp dù có thể hở van hai lá rất nhiều, do hiện tượng cân bằng áp lực buồng nhĩ từ trái qua phải thông qua lỗ thông liên nhĩ. Rung nhĩ cũng có thể xuất hiện.
Kênh nhĩ thất chuyển dạng: Tương tự như kênh nhĩ thất bán phần do TLN lỗ lớn (luồng thông trái → phải) và TLT lỗ nhỏ (luồng thông trái → phải), hiếm khi hở van hai lá nhiều. Có xuất hiện luồng thông thất trái vào nhĩ phải.
Hở van nhĩ thất: Bệnh nhân có kênh nhĩ thất toàn phần hoặc bán phần, van nhĩ thất thường bất thường gây hở van. Khi kênh nhĩ thất toàn phần, hở van nhĩ thất chung. Trong kênh nhĩ thất bán phần, phần lớn hay gặp hở van tim bên trái qua lá van nhĩ thất trái bị chẻ. Tuy nhiên, có thể có dòng hở từ thất trái vào nhĩ phải qua khuyết vách liên thất.
Tăng áp mạch máu phổi (pulmonary hypertension – PH) và hội chứng Down:
- Hiếm khi có tăng áp mạch máu phổi cố định sớm trước 1 tuổi ở bệnh nhân kênh nhĩ thất toàn phần hoặc có tổn thương có luồng thông khác; tuy nhiên, trong một nghiên cứu, sức cản mạch phổi cao và cố định được thấy ở 11% trẻ dưới 1 tuổi có hội chứng Down có kênh nhĩ thất toàn phần.
- Bệnh nhân có hội chứng Down thường có các tổn thương phối hợp khác có gây tăng áp mạch máu phổi như ngưng thở khi ngủ, giảm thông khí, bệnh lý đường hô hấp hay tái phát. Có thể thấy các yếu tố này và các yếu tố di truyền góp phần vào tiến triển của bệnh lý mạch phổi ở bệnh nhân có hội chứng Down.
Kênh nhĩ thất trung gian hoặc toàn phần: TLN và TLT lớn với luồng thông trái → phải và hậu quả tiến triển nhanh gây tăng áp mạch máu phổi và suy tim toàn bộ, thường cần phải phẫu thuật sớm. Cũng do TLT lớn và hở van hai lá nhiều dẫn tới tăng sức cản mạch phổi sớm, tăng sức cản mạch phổi nhiều.
Tổn thương kết hợp
- Kênh nhĩ thất bán phần:
- Tồn tại tĩnh mạch chủ trên bên trái (persistent left superior vena cava).
- Hẹp eo động mạch chủ (ĐMC) (aortic coarctation ).
- Còn ống động mạch (patent ductus arteriosus).
- Kênh nhĩ thất toàn phần (left ventricular outflow tract obstruction):
- Tứ chứng Fallot.
- Thất phải hai đường ra (double outlet right ventricle – DORV).
- Bất thường Ebstein (Ebstein anomaly).
- Tắc nghẽn đường ra thất trái:
- Hay gặp hơn ở bệnh nhân có kênh nhĩ thất bán phần. Nguyên nhân thường do tắc nghẽn đường ra thất trái, kéo dài và lệch ra trước.
- Màng ngăn dưới van ĐMC.
- Dây chằng van nhĩ thất bên trái gắn vào vách liên thất dẫn tới tăng tốc dòng chảy qua đường ra thất trái, nhưng mức độ cản nhiều thường hiếm gặp.
- Hội chứng đồng dạng “Heterotaxy”: đồng dạng nhĩ phải hoặc nhĩ trái.
Chẩn đoán
Đặc điểm lâm sàng ở người lớn
Những bệnh nhân chưa được phẫu thuật sửa chữa thường biểu hiện suy tim, tăng áp mạch máu phổi, hội chứng Eisenmenger, viêm nội tâm mạc nhiễm khuẩn (VNTMNK) hoặc rối loạn nhịp.
Bệnh nhân đã được phẫu thuật: Thường khám tim mạch bình thường, tuy nhiên có thể thấy một số bất thường như sau.
- Nghe tim: có tiếng thổi tâm thu do hở van hai lá tồn dư sau phẫu thuật hoặc tắc nghẽn đường ra thất trái.
- Có thể có tiếng rung tâm trương do hẹp van hai lá sau phẫu thuật.
- Block nhánh phải, tiếng T2 tách đôi rõ.
Bệnh nhân chưa được phẫu thuật
- Do có TLN nên có thể nghe tiếng T2 tách đôi cố định (do chậm đóng van động mạch phổi) không thay đổi theo hô hấp.
- Tiếng thổi do tăng lưu lượng máu lên phổi có thể nghe thấy ở bờ trái xương ức do tăng lưu lượng máu qua phổi. Nếu luồng thông lớn, có thể nghe thấy tiếng rung tâm trương ở ổ van ba lá. Dấu hiệu Harzer.
- Thông liên thất:
- Lỗ TLT nhỏ, hạn chế: Tiếng thổi toàn tâm thu, lớn, âm sắc cao, tăng lên khi làm nghiệm pháp co cơ (isometric maneuvers) do làm tăng sức cản mạch hệ thống và làm tăng luồng thông qua lỗ thông.
- TLT lỗ lớn, không hạn chế: có thể không nghe thấy tiếng thổi.
- Van nhĩ thất hở hoặc hẹp van:
- Tiếng thổi toàn thì tâm thu nghe rõ nhất ở mỏm và vùng mũi ức bên trái.
- Tiếng rung tâm trương có thể cho thấy có hẹp van nhĩ thất.
- Tắc nghẽn đường ra thất trái có tiếng thổi kiểu giảm dần cuối kì tâm thu.
- Tăng áp động mạch phổi nặng, hội chứng Eisenmenger.
Đặc điểm lâm sàng ở trẻ em
Kênh nhĩ thất toàn phần
Kênh nhĩ thất cân xứng
Các triệu chứng xuất hiện sớm. Nếu không điều trị, bệnh lý mạch phổi và tăng áp động mạch phổi (pulmonary arterial hypertension) có thể phát triển do hậu quả của tăng lưu lượng máu phổi. Ở trẻ có hội chứng Down dễ có nguy cơ phát triển bệnh lý mạch phổi. Ở bệnh nhân có kênh nhĩ thất toàn phần kết hợp với tứ chứng Fallot, nguy cơ suy tim và bệnh lý mạch phổi có thể giảm do có tắc nghẽn đường ra thất phải.
- Suy tim: là triệu chứng thường gặp liên quan tới tăng lưu lượng phổi và quá tải thể tích hai thất. Với các biểu hiện như nhịp tim nhanh, kém ăn, chậm lớn, ra mồ hôi trộm, tím sau 1-2 tháng tuổi. Tình trạng suy tim nặng và thời gian khởi phát triệu chứng phụ thuộc vào kích thước lỗ TLT, tỷ lệ sức cản mạch phổi với sức cản hệ thống và mức độ hở van nhĩ thất. Hầu hết trẻ đều có triệu chứng khi 1 tuổi.
- Khám thực thể:
-
- Bóng tim to, diện đập tim rộng, mỏm tim sang bên và xuống thấp.
- Tiếng T2 mạnh do tăng áp mạch máu phổi.
- Thổi tâm thu ở ổ van ĐMP do tăng lưu lượng máu qua phổi.
- Bệnh lý mạch phổi: Nếu bệnh nhi không được mổ sớm, có thể sẽ xuất hiện bệnh lý mạch phổi sớm. Trẻ có hội chứng Down càng dễ phát triển bệnh lý mạch phổi. Tiếng thổi qua van động mạch phổi (ĐMP) có thể giảm do tăng sức cản mạch phổi nhưng tiếng thổi qua van nhĩ thất vẫn còn. Viêm đường hô hấp tái phát cũng thường gặp, được cho là do hiện tượng vi xẹp phổi (micro atelectasis) do tăng lưu lượng máu lên phổi và phù khoảng kẽ phổi. Các trẻ trong nhóm bệnh này nếu không xuất hiện triệu chứng suy tim sau 1 tuổi, cần phải nghi ngờ có xuất hiện bệnh lý mạch phổi sớm.
Kênh nhĩ thất toàn phần kết hợp tứ chứng Fallot
Như đã đề cập ở trên, các bệnh nhân có kênh nhĩ thất toàn phần và tứ chứng Fallot thường xuất hiện triệu chứng suy tim và bệnh mạch phổi chậm hơn do tình trạng tắc nghẽn đường ra thất phải. Nếu tắc nghẽn mức độ vừa, có thể làm cho lưu lượng máu của tiểu tuần hoàn và đại tuần hoàn nằm ở mức tương đối cân bằng, trẻ có thể phát triển bình thường mà không có suy tim. Tuy nhiên, nếu mức độ tắc nghẽn nhiều làm giảm lưu lượng máu lên phổi và trên lâm sàng bệnh nhân sẽ có tím.
Kênh nhĩ thất không cân xứng
Gặp trong trường hợp kênh nhĩ thất bất thường dẫn đến một buồng thất nhận gần như hoàn toàn nguồn máu từ tâm nhĩ, dẫn đến thiểu sản tâm thất còn lại và đại động mạch đi kèm. Về mặt sinh lý bệnh tương tự như tim một thất (single ventricle) với sự pha trộn hoàn toàn máu tại tầng thất. Triệu chứng phụ thuộc vào thất thiểu sản và các tổn thương kèm theo:
- Thất trái thiểu sản (hypoplastic left heart): bệnh cảnh nặng, giống như hội chứng thiểu sản tim trái (hypoplastic left heart syndrome). Các tổn thương khác như thiểu sản van ĐMC và quai ĐMC, biểu hiện lâm sàng của hội chứng cung lượng tim thấp (nhợt nhạt, ra mồ hôi trộm, khó thở, mạch đùi yếu hoặc mất) khi ống động mạch đóng lại.
- Thất phải thiểu sản (hypoplastic right heart): Khi thất phải thiểu sản, bệnh nhân thường có biểu hiện tím do giảm lượng máu lên phổi hoặc do luồng thông phải → trái (right-to-left shunt).
Kênh nhĩ thất bán phần – chuyển dạng
Hầu hết các bệnh nhân này không có triệu chứng trong thời kỳ thơ ấu và được phát hiện tình cờ khi thăm khám và nghe tim. Triệu chứng suy tim sẽ xuất hiện sớm ở các bệnh nhân có hở van hai lá nặng và/ hoặc có tăng lưu lượng máu lên phổi.
Các dấu hiệu thăm khám được trên lâm sàng bao gồm:
- Sờ: dấu hiệu nảy cạnh ức phải do thất phải co bóp mạnh.
- Nghe:
- T2 tách đôi cố định, không thay đổi theo hô hấp.
- Thổi tâm thu ở ổ van ĐMP do tăng dòng máu qua van ĐMP.
- Thổi toàn tâm thu do hở van hai lá.
- Rung tâm trương do tăng dòng máu qua van ba lá.
Cận lâm sàng
Điện tâm đồ
- Trong kênh nhĩ thất, nút nhĩ thất nằm ở vị trí sau dưới, nơi gờ phía sau của vách nhĩ và thất hợp nhất. Bó His kéo dài dọc theo vách liên thất và bó nhánh trước trái thường thiểu sản, gây ra điện tâm đồ có dạng trục trái.
- Hình thái block nhánh phải kiểu kinh điển rsR’, phản ánh sự dẫn truyền bất thường do bó nhánh phải dài hơn bình thường và đi ra từ nhánh bó His ở vị trí bất thường, hoặc do tình trạng quá tải thể tích và áp lực của thất phải.
- Dạng block nhĩ thất độ 1 gặp ở hơn 50% các bệnh nhân, liên quan tới bất thường giải phẫu, hoặc tổn thương sau phẫu thuật.
- Quá tải thể tích và áp lực thất phải:
- Giãn nhĩ phải.
- Phì đại thất phải.
- Phì đại thất trái khi có hở van nhĩ thất nhiều.
Xquang tim phổi
- Bóng tim to toàn bộ trong trường hợp kênh nhĩ thất toàn phần. Hình ảnh giãn các buồng tim phải trong trường hợp kênh nhĩ thất bán phần.
- Tăng áp mạch máu phổi:
- Cung ĐMP phồng.
- Có hình ảnh co nhỏ mạch phổi đoạn xa (gặp trong hội chứng Eisenmenger).
Siêu âm tim
- Siêu âm tim 2D hoặc 3D qua thành ngực đủ cho việc chẩn đoán và cung cấp các thông số cần thiết cho việc phẫu thuật cho bệnh lý kênh nhĩ thất. Siêu âm đánh giá các tổn thương chính ở vùng vách và van nhĩ thất.
- Siêu âm đánh giá các chỉ số sau:
- Xác định vị trí, kích thước TLN và
- Hướng của dòng máu qua lỗ thông.
- Hình thái van nhĩ thất.
- Kích thước tương quan giữa thất phải và thất trái.
- Số lượng và vị trí của các cột cơ.
- Mức độ tắc nghẽn đường ra thất trái.
- Mức độ tắc nghẽn đường ra thất phải.
- Chức năng tâm thất.
- Các tổn thương kết hợp, như bất thường của TMP và TM hệ thống hoặc hẹp eo ĐMC…
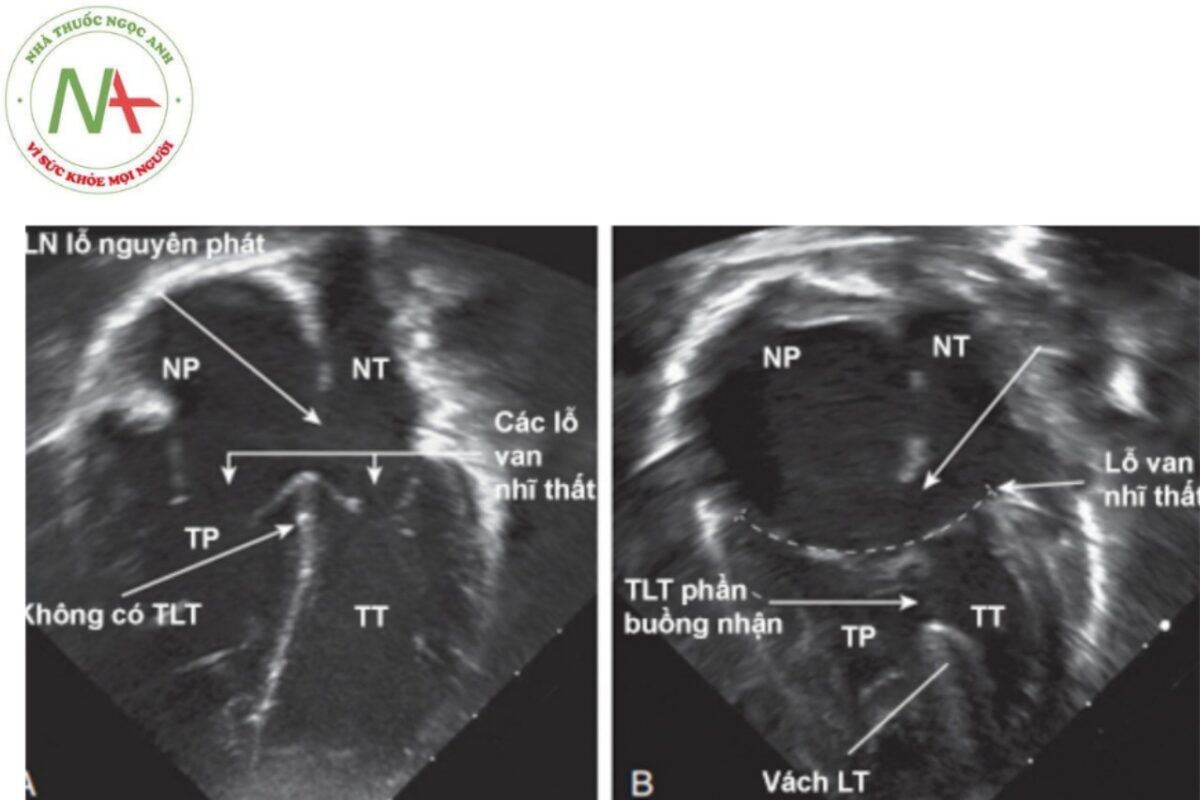
- Kênh nhĩ thất bán phần với thông liên nhĩ lỗ nguyên phát, hai bộ máy van nhĩ thất, không có thông liên thất.
- Kênh nhĩ thất toàn phần với thông liên nhĩ lỗ nguyên phát, 1 bộ máy van nhĩ thất, thông liên thất phần buồng nhận. Chú thích: NP: Nhĩ phải; NT: Nhĩ trái; TP: Thất phải; TT: Thất trái; TLT: Thông liên thất; LT: Liên thất.
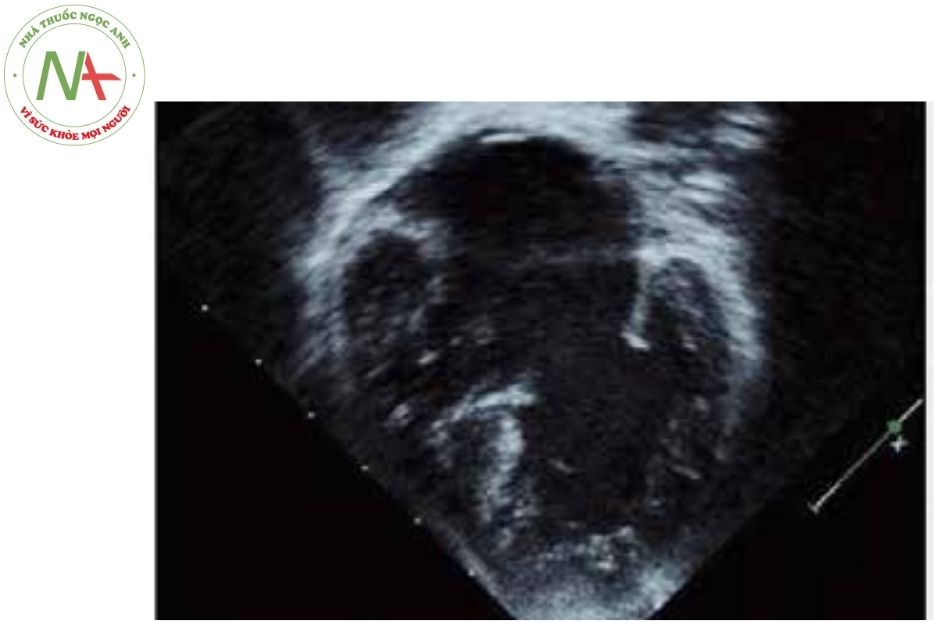
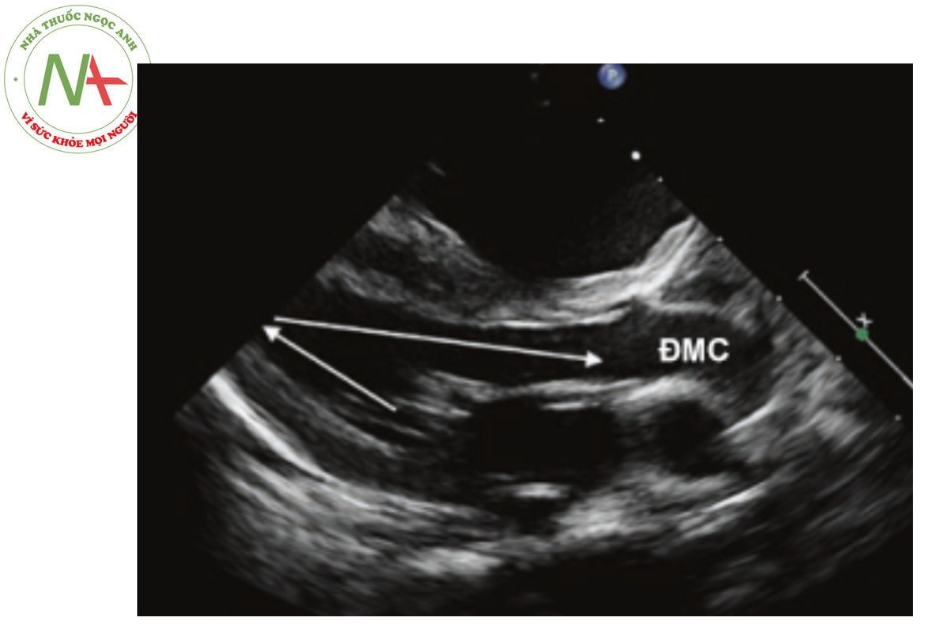
Chú thích: ĐMC: Động mạch chủ.
- Các góc cắt siêu âm 4 buồng ở vị trí vùng mỏm hoặc dưới mũi ức nhằm xác định chính xác vách nhĩ và thất với việc sử dụng đường trung tâm trong tim (internal crux) như một mốc giải phẫu. Sử dụng siêu âm Doppler màu cho việc đánh giá luồng thông trong tim ở vị trí bờ dưới của vách liên nhĩ và luồng thông qua TLT trong trường hợp kênh nhĩ thất toàn phần. Đôi khi, thông liên nhĩ lỗ nguyên phát cần được phân biệt với giãn xoang vành do nguyên nhân khác hoặc các trường hợp khuyết vách xoang vành. Việc nhìn thấy vùng sàn của buồng nhĩ trái hoặc nóc xoang vành và không thấy dòng máu xoáy qua xoang vành, giúp cho chẩn đoán phân biệt cho TLN lỗ nguyên phát với giãn xoang vành đơn thuần do nguyên nhân khác.
- Trên bệnh nhân có kênh nhĩ thất toàn phần, góc cắt siêu âm nghiêng dưới sườn sẽ quan sát tốt nhất vòng van nhĩ thất. Ngược lại ở bệnh nhân có kênh nhĩ thất bán phần, sử dụng góc cắt siêu âm trục ngắn cạnh ức hoặc dưới sườn sẽ quan sát tốt nhất lỗ van hai lá, xẻ giữa lá trên và dưới.
- Các vị trí siêu âm rất cần cho việc đánh giá tổn thương.
Hình thái van nhĩ thất – đánh giá các bất thường tại van ở bệnh nhân có kênh nhĩ thất cũng như chức năng của nó.
- Kênh nhĩ thất toàn phần – bệnh nhân có kênh nhĩ thất toàn phần có một vòng van nhĩ thất chung với 5 lá Dây chằng gắn với lá cầu trước cần được đánh giá giúp cho việc phân loại giải phẫu theo Rastelli. Dưới góc cắt siêu âm trục dài cạnh ức, van mở về phía vách liên thất, điều này khác với hướng thông thường là về phía mỏm thất trái. Siêu âm Doppler mã hóa dòng màu sẽ chỉ ra hướng, vị trí và mức độ hở van nhĩ thất.
- Kênh nhĩ thất bán phần – góc trục ngắn cạnh ức và dưới sườn sẽ cho ta quan sát tốt nhất van nhĩ thất. Xẻ lá trước van nhĩ thất trái có thể thấy rõ nhất khi ta đưa đầu dò quét dần từ mỏm thất trái về van ĐMC. Điển hình, xẻ lá van hướng về phía vách liên thất. Góc 4 buồng từ mỏm và dưới sườn cũng cho thấy dấu hiệu van nhĩ thất ở cùng một bình diện khác với quả tim bình thường khi van ba lá bám gần về phía mỏm thất hơn.
- Việc sử dụng siêu âm 3D sẽ giúp cho việc đánh giá hình thái van nhĩ thất với độ chính xác tốt hơn siêu âm Góc nhìn trực diện từ thất trái hướng về van hai lá cho các thông số về chiều dài và mức độ lan rộng của chỗ xẻ lá van. Góc cắt này bên trên hay dưới van nhĩ thất cũng sẽ đánh giá được cấu trúc của bộ máy van nhĩ thất trái. Góc cắt này khá tương đồng với trường phẫu thuật và có thể giúp cho phẫu thuật viên đánh giá tốt được tình trạng van tim trước phẫu thuật.
- Kích thước của thất – siêu âm 2D cũng dễ dàng chẩn đoán được các dạng giải phẫu kênh nhĩ thất không cân xứng. Nhưng với việc sử dụng siêu âm 3D giúp cho nhiều thông tin hữu ích giúp cho phẫu thuật chỉnh sửa theo kiểu 2 thất hay 1 thất dễ dàng hơn.
- Kích thước của khuyết vách và luồng thông – đánh giá luồng thông qua vách nên sử dụng nhiều góc cắt khác nhau. Điều này đặc biệt quan trọng ở bệnh nhân kênh nhĩ thất chuyển dạng với luồng thông ở tầng thất nhỏ. Chênh áp nhiều qua lỗ TLT cũng xác định lỗ TLT nhỏ, hạn chế và dòng hở van ba lá với vận tốc thấp cũng gián tiếp cho thấy áp lực ở thất phải không cao.
- Cột cơ – Mặt cắt trục ngắn sẽ cho hình ảnh đánh giá cột cơ tốt nhất. Các cấu trúc cột cơ thường bất thường về kích thước và vị trí làm tăng nguy cơ bất thường bộ máy dưới van như dạng van hai lá hình dù hay hẹp hai lá tương đối.
- Đường ra của thất – Góc cắt dưới sườn sẽ cho hình ảnh đường ra thất trái kéo dài, dạng “cổ ngỗng” (Hình 5). Trong phần lớn các trường hợp, không có tắc nghẽn đường ra thất trái trên siêu âm. Góc cắt dưới sườn và cạnh ức trái trục ngắn cũng giúp cho việc đánh giá mức độ tắc nghẽn của đường ra thất phải ở những bệnh nhân có phối hợp với tứ chứng Fallot, đồng thời đánh giá được các nhánh ĐMP. Siêu âm Doppler liên tục được sử dụng cho đánh giá mức độ chênh áp ở đường ra thất trái và thất phải.
- Đánh giá các tổn thương phối hợp – Các tổn thương phối hợp như TLN lỗ thứ phát và TLT có thể được xác định rõ hơn ở góc siêu âm dưới sườn và cạnh ức phải. Siêu âm Doppler màu có thêm các thông tin đánh giá bản chất các lỗ thông (kích thước, vị trí…).
- Còn ống động mạch là bất thường phối hợp khá phổ biến ở bệnh nhân có kênh nhĩ thất, có thể quan sát thấy rõ nhất ở góc cắt cạnh ức trái, dưới sườn. Siêu âm Doppler màu sẽ giúp xác định cường độ và hướng của luồng thông.
Thông tim
- Thông tim chụp buồng tim cần thiết với bệnh kênh nhĩ thất khi có tắc nghẽn đường ra thất trái (hình ảnh cổ ngỗng) hoặc kênh nhĩ thất phối hợp với các tổn thương phức tạp khác.
- Thông tim không được tiến hành một cách thường quy nhằm chẩn đoán kênh nhĩ thất.
- Một vài trường hợp, thông tim phải trước phẫu thuật với thăm dò hít khí oxide nitric có thể là cần thiết để đánh giá khả năng phục hồi được ở bệnh nhân có tăng áp ĐMP nặng. Bệnh nhân có PVR ≥ 10 đơn vị Wood /m2 hoặc không xuống dưới từ 5-7 đơn vị Wood/m2 sau nghiệm pháp gây giãn mạch phổi sẽ có nguy cơ tử vong sau phẫu thuật.
- Bệnh nhân có hội chứng Down có xu hướng tăng sức cản mạch phổi hơn các bệnh nhân khác.
- Cũng cần đánh giá ĐMV trước mổ ở bệnh nhân có nguy cơ cao.
Các thăm dò hình ảnh nâng cao
- Chụp cộng hưởng từ và CT tim cần thiết để đánh giá các tổn thương van phối hợp.
- Hình ảnh siêu âm 3D có thể cần thiết xác định giải phẫu nếu hình ảnh siêu âm không rõ ràng.
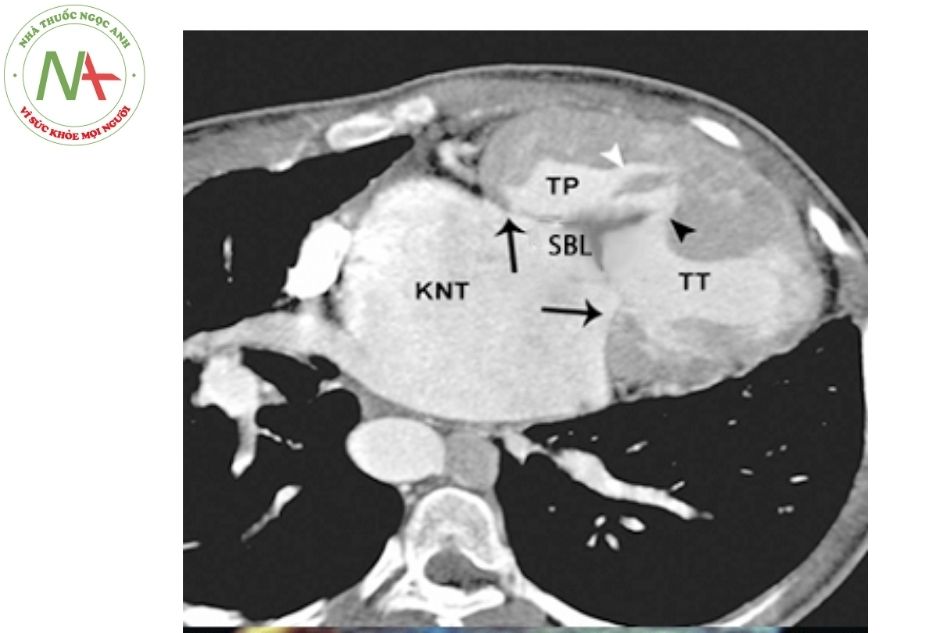
Chú thích: KNT: Kênh nhĩ thất; TP: Thất phải; TT: Thất trái; SBL: Vùng trên lá bắc cầu.
Điều trị
Nội khoa
Bệnh nhân có kênh nhĩ thất bán phần và chuyển dạng: thường ít triệu chứng ở giai đoạn sơ sinh và trẻ nhỏ. Tuy nhiên, theo thời gian, bệnh nhân sẽ có nguy cơ tăng áp mạch máu phổi và suy tim phải, bệnh nhân có mức độ hở van nhĩ thất nhiều sẽ xuất hiện triệu chứng lâm sàng sớm hơn.
Bệnh nhân có kênh nhĩ thất toàn phần: Trẻ em thường có biểu hiện suy tim sớm từ sau 6 tuần tuổi. Mục tiêu của điều trị nội khoa là nhằm cải thiện chức năng tim, chuẩn bị cho phẫu thuật. Các thuốc điều trị suy tim có thể bao gồm:
- Lợi tiểu: giảm quá tải thể tích tuần hoàn và mức độ sung huyết phổi, người ta thường sử dụng lợi tiểu quai (furosemide) hay lợi tiểu nhóm
- Các thuốc tăng co bóp cơ tim:
- Thuốc chẹn thụ thể Angiotensin làm giảm hậu gánh, giúp làm giảm bớt lưu lượng của luồng thông và mức độ hở van hai lá. Ở trẻ em, thuốc ức chế men chuyển có nhiều bằng chứng ủng hộ trong điều trị suy tim ở trẻ
- Chăm sóc dinh dưỡng hợp lý đặc biệt ở trẻ chậm lớn ăn kém.
Ngoại khoa
Với bệnh nhân có kênh nhĩ thất bán phần hoặc chuyển dạng
Có thể phẫu thuật từ khi 18 tháng đến 3 tuổi. Ở trẻ lớn và người lớn có thể phẫu thuật bất cứ thời điểm nào được phát hiện. Nhiều nghiên cứu cho thấy phẫu thuật sớm trước lứa tuổi đi học sẽ ít nguy cơ hở van hai lá sau phẫu thuật.
Mục tiêu của phẫu thuật: nhằm đóng lỗ thông liên nhĩ và sửa chữa các tổn thương van nhĩ thất kèm theo.
Cách thức phẫu thuật: đóng lỗ thông liên nhĩ bằng miếng vá và tạo hình van hai lá. Đối với các trường hợp kênh nhĩ thất chuyển dạng, lỗ thông liên thất có thể được khâu trực tiếp hoặc bằng miếng vá tùy theo kích thước.
Với bệnh nhân kênh nhĩ thất toàn phần hoặc trung gian
- Kênh nhĩ thất không cân xứng – do thiểu sản một thất, không phù hợp cho phẫu thuật sửa chữa hai thất, phẫu thuật sẽ tiến hành sửa chữa một thất tương tự như cho hội chứng thiểu sản tim trái và teo tịt van ba lá (tricuspid atresia).
- Nếu giải phẫu phức tạp hoặc có triệu chứng sớm: ở bệnh nhân có nhiều tổn thương kết hợp như hẹp eo ĐMC hay giải phẫu phức tạp như TLT nhiều lỗ hoặc có triệu chứng xuất hiện rất sớm khi mà việc sửa chữa van chưa phù hợp. Người ta có thể tiến hành làm “banding” hay còn gọi là phẫu thuật siết tạm thời làm hẹp ĐMP, bằng cách đặt một vòng siết quanh thân ĐMP trên van ĐMP, giảm bớt máu lên phổi giúp bảo vệ phổi cho tới khi có thể sửa chữa toàn bộ.
Sửa toàn bộ: những bệnh nhân có TLN, TLT và có lỗ van nhĩ thất.
Thời gian phẫu thuật: nên tiến hành sớm tránh phát triển thành bệnh lý mạch phổi.
- Phẫu thuật sớm ở trẻ sơ sinh có triệu chứng – Trẻ sơ sinh với suy tim không đáp ứng với điều trị nội khoa tối ưu, hở van nhĩ thất nhiều hoặc có các tổn thương phối hợp khác (như hẹp eo động mạch chủ) cần phẫu thuật sớm (trước 2 tháng tới 3 tháng tuổi). Tuy nhiên, sửa van ở những bệnh nhân trẻ nhỏ rất khó khăn, đặc biệt ở những trẻ rất nhỏ, sinh non. Tuổi có thể sửa van nên > 6 tuần tuổi, hoặc phụ thuộc vào các trung tâm phẫu thuật tim mạch. Với những trẻ sơ sinh cần can thiệp sớm trước 6 tuần tuổi, có thể làm banding ĐMP để bảo vệ phổi cho đến khi có thể phẫu thuật sửa chữa toàn bộ được.
- Chỉ định ở trẻ sơ sinh với triệu chứng nhẹ hoặc không có – Với trẻ có rất ít triệu chứng suy tim hay được kiểm soát tốt với thuốc, phẫu thuật có thể tiến hành muộn hơn từ 3 đến 6 tháng tuổi. Phẫu thuật không nên bị trì hoãn sau thời điểm này bởi tất cả các trẻ mắc bệnh này dù có triệu chứng hay không đều có nguy cơ rất cao hình thành bệnh lý động mạch phổi nếu không được phẫu thuật sớm. Điều này càng quan trọng hơn ở nhóm bệnh nhân có nguy phát triển bệnh lý mạch phổi sớm như bệnh nhân có hội chứng Down. Bệnh nhân có hội chứng Down thường không có triệu chứng trong giai đoạn sơ sinh do tình trạng sức cản mạch phổi cao duy trì ngay từ sau
Cách thức phẫu thuật
- Đối với các trường hợp kênh nhĩ thất toàn phần thể cân xứng có thể sửa chữa theo nhiều phương pháp: phương pháp sửa một miếng vá, hai miếng vá hoặc phương pháp sửa hai miếng vá có sửa đổi. Vấn đề sửa ngay hay không tình trạng xẻ van hai lá còn nhiều tranh cãi.
- Đối với các trường hợp kênh nhĩ thất toàn phần thể không cân xứng, phẫu thuật giảm nhẹ tương tự như trong trường hợp tim một thất, thường tiến hành theo ba bước. Tiên lượng mổ tốt hơn ở các bệnh nhân còn tâm thất trái.
Ở người lớn với kênh nhĩ thất chưa được phẫu thuật
- Phẫu thuật được chỉ định khi không có tăng áp mạch máu phổi cố định. Thông tim phải với nghiệm pháp hít khí NO là cần thiết cho đánh giá khả năng phục hồi ở bệnh nhân tăng áp ĐMP.
- Phẫu thuật không khuyến cáo cho bệnh nhân kênh nhĩ toàn phần hay trung gian kèm theo có tăng áp ĐMP nhiều cố định.
- Với các bệnh nhân kênh nhĩ thất tăng áp ĐMP không hồi phục, điều trị nội khoa với việc chỉ định như dùng các thuốc hạ áp mạch phổi, suy ..
Bảng 1. Khuyến cáo của ESC 2020 về điều trị kênh nhĩ thất ở người trưởng thành
| Khuyến cáo | Loại khuyến cáo | Mức chứng cứ |
| Kênh nhĩ thất toàn phần | ||
| Không khuyến cáo phẫu thuật sửa ở bệnh nhân đã có hội chứng Eisenmenger và bệnh nhân có tăng áp động mạch phổi (sức cản mạch máu phổi > 5WU). | III | C |
| Đối với khuyến cáo về việc can thiệp xem phần chỉ định can thiệp ở bệnh thông liên thất. | ||
| Kênh nhĩ thất bán phần | ||
| Phẫu thuật tim kín được khuyến cáo ở những bệnh nhân quá tải thể tích thất phải và chỉ nên được tiến hành bởi bác sĩ chuyên phẫu thuật tim bẩm sinh. | I | C |
Chú thích: WU: Wood units; LVEF: Left ventricular ejection fraction; LVESD: Left ventricular end systolic diameter.
Theo dõi bệnh nhân sau phẫu thuật
Các biến chứng sau phẫu thuật
Tăng áp mạch máu phổi
Hiếm gặp nếu bệnh nhân được phẫu thuật đúng thời điểm, tuy vậy không loại bỏ được hoàn toàn nguy cơ này. Yếu tố nguy cơ của tăng áp mạch máu phổi tiến triển sau phẫu thuật gồm bệnh nhân bị Down và thời điểm phẫu thuật sau 6 tháng, càng phẫu thuật muộn nguy cơ càng cao. Ngoài ra cần loại trừ các nguy nhân khác gây tăng áp mạch máu phổi như hở van hai lá nhiều, hẹp van hai lá hoặc thông liên thất tồn dư.
TLN hoặc TLT tồn dư hay tái phát
Khâu hoặc vá lỗ thông là chỉ định ở bệnh nhân có luồng thông trái → phải nhiều.
Tắc nghẽn đường ra thất trái
- Phẫu thuật của Warnes được chỉ định nếu chênh áp trung bình lớn hơn 50 mmHg, chênh áp đỉnh trên 50 mmHg hoặc khi chênh áp dưới 50 mmHg có triệu chứng kết hợp hở van hai lá hoặc hở động mạch chủ nhiều.
- Nếu không thể phẫu thuật được, tiến hành kĩ thuật tạo hình của Konno (hay còn gọi là Konno – Rastan).
Hở van nhĩ thất
- Nguyên nhân thường gặp nhất khiến bệnh nhân phải phẫu thuật lại. Thường là hở van nhĩ thất bên trái (van hai lá).
- Hở van hai lá nhiều gặp ở khoảng 20-30% các trường hợp sau mổ, trong đó có khoảng một nửa bệnh nhân cần phải phẫu thuật lại.
- Các biện pháp nhằm giảm thiểu tỷ lệ bệnh nhân bị hở van nhĩ thất sau phẫu thuật bao gồm đánh giá kỹ hình thái van trước phẫu thuật cũng như siêu âm qua thực quản trong lúc phẫu thuật.
Hẹp van nhĩ thất
- Hiếm gặp hơn hở van.
- Đánh giá kỹ hình thái van trước phẫu thuật và hạn chế khâu quá nhiều các vết xẻ van đặc biệt trong trường hợp lá vách nhỏ có thể giảm tỷ lệ gặp hẹp van nhĩ thất sau phẫu thuật.
- Hầu hết các trường hợp có chỉ định sửa chữa tình trạng hẹp van đều phải phẫu thuật. Nong van bằng bóng qua da có thể cân nhắc sử dụng.
Rối loạn nhịp tim
- Rối loạn nhịp nhĩ.
- Rung nhĩ và cuồng nhĩ là phổ biến và nên được điều trị theo phác đồ chuẩn bằng thuốc, triệt đốt bằng sóng cao tần (RF) hay máy tạo nhịp
- Tiến trình Maze có thể được áp dụng để điều trị rối loạn nhịp trong khi phẫu thuật.
- Bất thường huyết động kéo dài nên được đánh giá và chỉ định phẫu thuật khi cần thiết.
- Sử dụng thiết bị theo dõi nhịp tim liên tục (máy Holter điện tâm đồ) để đánh giá các rối loạn nhịp
- Block nhĩ thất toàn bộ:
- Có thể xảy ra ở 2% các bệnh nhân có kênh nhĩ thất.
- Nút nhĩ thất và bó nhánh His nằm lệch xuống dưới và bệnh nhân có nguy cơ tiến triển rối loạn dẫn truyền theo thời gian, tăng nguy cơ biến chứng trong và sau phẫu thuật.
- Theo dõi với máy Holter điện tâm đồ để đánh giá các rối loạn nhịp theo thời
Theo dõi lâu dài
Bệnh nhân sau mổ sửa kênh nhĩ thất cần phải được theo dõi định kỳ, thời gian giữa các lần thăm khám phụ thuộc vào tình trạng lâm sàng cũng như kết quả của cuộc phẫu thuật.
Dự phòng viêm nội tâm mạc nhiễm khuẩn
Chỉ định cho các bệnh nhân phải làm các thủ thuật về răng có nguy cơ cao trong các trường hợp:
- Trong vòng 6 tháng sau mổ sửa toàn bộ.
- Sau 6 tháng ở các bệnh nhân phẫu thuật sửa chữa phải dùng vật liệu nhân tạo/còn luồng thông tồn lưu hoặc hở van tại hoặc gần vị trí miếng vá, vật liệu nhân tạo/bệnh nhân đã từng bị viêm nội tâm mạc nhiễm khuẩn.
Điều trị ở bệnh nhân có thai
- Phụ nữ có thai có thể dung nạp tốt với tình trạng bệnh nếu không có tăng áp mạch máu phổi kèm theo nhưng quá tải thể tích tim phải và quá tải áp lực có thể tiến triển theo thời gian trong quá trình thai sản ở bệnh nhân chưa được can thiệp (triệu chứng như khó thở, rối loạn nhịp).
- Phụ nữ chưa được phẫu thuật sửa chữa kênh nhĩ thất có tăng nguy cơ tắc mạch nghịch thường do liên quan đến tình trạng tăng đông khi có thai và tăng nguy cơ luồng thông phải → trái do giảm sức cản hệ thống thường xuất hiện từ tháng thứ 3 thai kỳ và trong lúc chuyển dạ.
- Tư vấn thai sản cho bệnh nhân và gia đình bệnh nhân có hội chứng Down do tăng nguy cơ di truyền ở thế sau.
- Có thai cũng là chống chỉ định ở bệnh nhân có hội chứng Eisenmenger.
Tài liệu tham khảo
1.Helmut Baumgartner, Julie De Backer, Sonya V Babu-Narayan et al, ESC Scientific Document Group, 2020 ESC Guidelines for the management of adult congenital heart disease: The Task Force for the management of adult congenital heart disease of the European Society of Cardiology, European Heart Journal, https://doi. org/10.1093/eurheartj/ehaa554.
2. Phạm Nguyễn Vinh, Nguyễn Lân Hiếu và (2012). Khuyến cáo 2010 của Hội tim mạch học Việt Nam về xử trí bệnh tim bẩm sinh ở người lớn. Khuyến cáo 2010 về các bệnh lý tim mạch và chuyển hoá. Nhà xuất bản Y học chi nhánh TP.Hồ Chí Minh, Tp.Hồ Chí Minh, Việt Nam, tr.23-25
3. Stout K.K. et al (2019). 2018 AHA/ACC Guideline for the Management of Adults With Congenital Heart Disease. JACC 73( 12 ): e81-192.
4. Khairy P, Marelli AJ. Clinical use of electrocardiography in adults with congenital heart disease.(2007) Circulation. ;116:2734–2746.
5. DeFaria Yeh D, King Congenital heart disease in the adult: what should the adult cardiologist know? (2015) Curr Cardiol Rep.;17:25.
6. W Sadler. Langman’s Medical Embryology, 14th Ed 2018, 13, 197.
7. Keith L Moore; T V N Persaud; Mark G Torchia, Before we are born: Essentials of embryology and birth defects, 9th Ed 2016,
8. Moore, K.L., Persaud, V.N. & Torchia, M.G. (2015). The developing human: clinically oriented embryology (10th ed.). Philadelphia: Saunders, 13, 310.