Bệnh tim mạch
Tim một thất bẩm sinh: Định nghĩa, chẩn đoán và điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Lâm sàng tim bẩm sinh
Chủ biên
PGS.TS.BS. Nguyễn Lân Hiếu
Tham gia biên soạn
Trần Đắc Đại
Lê Nhật Cường
Nguyễn Văn Hiếu
Nhà thuốc Ngọc Anh xin gửi đến quý bạn đọc chủ đề: Các bệnh tim bẩm sinh phức tạp có sinh lý tuần hoàn tim một thất trong thực hành lâm sàng tim bẩm sinh.
ĐẠI CƯƠNG
Định nghĩa
Tim một thất (single ventricle) là dạng cấu trúc bệnh lý của tim trong đó cả 2 tâm nhĩ cùng dẫn máu về một tâm thất duy nhất.
Bệnh lý tim một thất chức năng được biểu hiện bởi 1 nhóm các bất thường không đồng nhất trong tim, có đặc điểm chung là chỉ có 1 buồng thất có khả năng hoạt động cung cấp máu độc lập cho tuần hoàn hệ thống và tuần hoàn phổi.
Đặc điểm dịch tễ học và thuật ngữ
Ở phần lớn các bệnh nhân tim một thất chức năng, có 2 kiểu hình thất quan sát được, trong đó 1 buồng thất có kích thước rất nhỏ và không có đủ khả năng duy trì hoạt động cho 1 vòng tuần hoàn thông thường.
Có rất nhiều thuật ngữ được sử dụng để mô tả nhóm bệnh tim một thất chức năng, gây ra không ít nhầm lẫn và khó hiểu. Các khái niệm như “univentricular heart”, “single ventricle” và “common ventricle” cùng mô tả cho 1 dạng tổn thương. Các thuật ngữ này có thể gây khó hiểu do trên quan điểm giải phẫu bệnh học, rất hiếm khi cấu trúc tim người chỉ có duy nhất 1 buồng tâm thất. Trong đa số trường hợp, bệnh nhân có 2 buồng thất trong đó 1 buồng thất chiếm ưu thế và 1 buồng thất phụ bị thiểu sản hoặc tồn tại ở dạng sơ khai. Tuy nhiên trên quan điểm sinh lý bệnh, vấn đề thuật ngữ này không thực sự quan trọng, bởi chỉ có 1 buồng thất có khả năng duy trì hoạt động cho cả 2 vòng tuần hoàn chức năng và tuần hoàn phổi.
Việc sử dụng nhiều thuật ngữ để mô tả tim một thất đôi lúc gây ra hiểu nhầm, khiến cho việc xác định tỷ lệ mắc bệnh trong quần thể gặp nhiều khó khăn.
Trong nhiều nghiên cứu về các bệnh tim bẩm sinh, tỷ lệ bệnh nhân thuộc nhóm bệnh tim một thất chiếm khoảng 1-2% tổng số bệnh tim bẩm sinh
HÌNH THÁI HỌC VÀ SINH LÝ BỆNH
Phôi thai học
Bệnh lý bẩm sinh phức tạp dạng một thất là nhóm bệnh tim bẩm sinh có thể có một hoặc hai thất song chỉ có một thất đủ kích thước và chức năng bơm máu đến các cơ quan trong cơ thể. Như vậy bệnh tim bẩm sinh phức tạp một thất có thể ở dạng tâm thất phải (right ventricular type), dạng tâm thất trái (left ventricular type) hoặc ở dạng không xác định. Tuy nhiên, về bản chất có thể coi bệnh tim bẩm sinh phức tạp dạng một thất như là một dị tật có lỗ thông liên thất (ventricular septal defect) rất lớn.
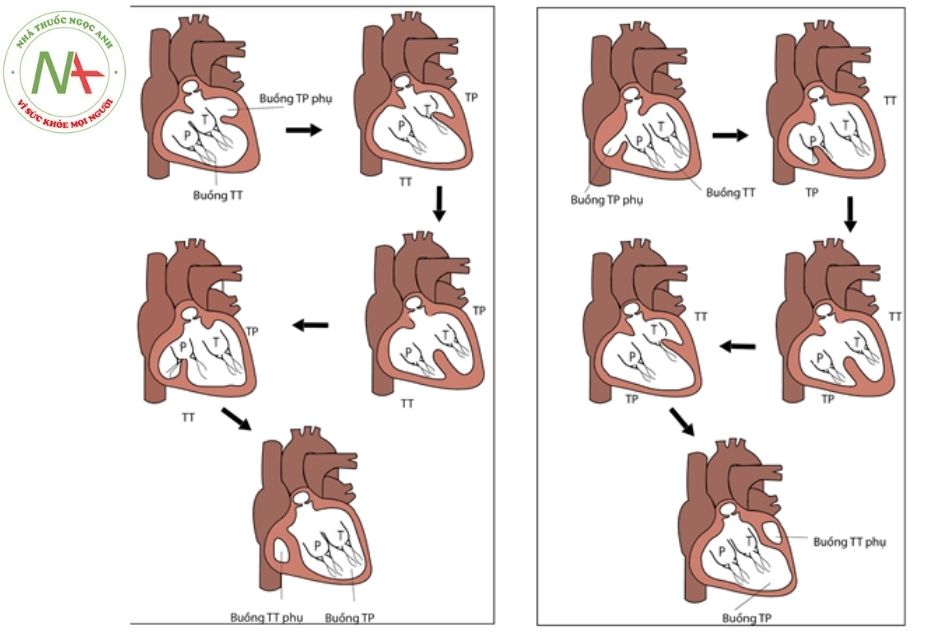
Trong thời kỳ phôi thai, ban đầu tâm nhĩ nguyên thủy được kết nối với tâm thất trái nhờ kênh nhĩ thất và không có kết nối trực tiếp với thất phải. Sau đó, song song với sự phân chia ống nhĩ thất chung thành ống nhĩ thất phải và trái (nhờ sự phát triển của các gờ nội tâm mạc) là quá trình dịch chuyển ống nhĩ thất sang phải. Như vậy, tim một thất loại tâm thất phải có thể do sự di chuyển quá mức của ống nhĩ thất sang phải, dẫn tới cả hai lỗ nhĩ thất cùng đổ vào một buồng tâm thất lớn, buồng này có đặc điểm hình thái của tâm thất phải.
Ngược lại, tim một thất loại thất trái là do quá trình dịch chuyển ống nhĩ thất sang phải không xảy ra hoặc xảy ra không hoàn toàn, dẫn tới 2 van nhĩ thất cùng đổ vào 1 tâm thất lớn có đặc điểm hình thái của tâm thất trái, loại này hay gặp hơn. Hiếm khi gặp tâm thất hai đường vào (double inlet ventricle).
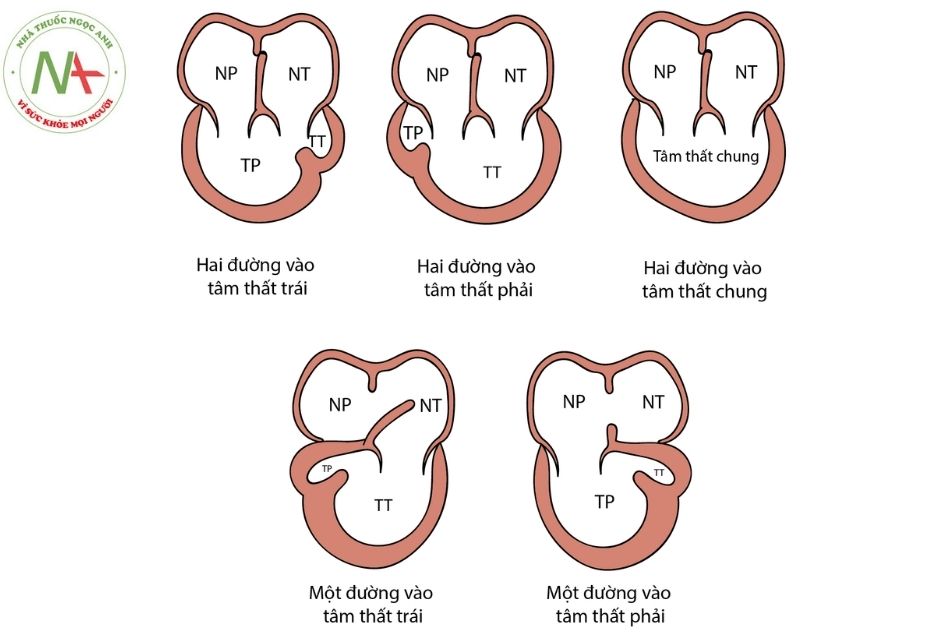
Chú thích: NT: Nhĩ trái; NP: Nhĩ phải; TT: Thất trái; TP: Thất phải.
Giải phẫu bệnh
Đặc điểm giải phẫu của các thương tổn phức hợp trong nhóm bệnh tim một thất cần được tiếp cận và đánh giá một cách có hệ thống. Phương pháp tiếp cận theo từng phân đoạn cấu trúc giải phẫu (được vợ chồng Van Praagh đề xuất) đến nay được coi là cách thức quy chuẩn để phân tích và định danh các bất thường bẩm sinh của tim. Phương pháp này được xây dựng dựa trên nền tảng cấu trúc giải phẫu của tim được chia thành 4 phân đoạn (segment): tầng tĩnh mạch, tầng nhĩ, tầng thất, tầng động mạch, kết hợp với cách thức kết nối giữa 4 phân đoạn này với nhau (kết nối tĩnh mạch và nhĩ, kết nối nhĩ – thất, kết nối thất – đại động mạch).
Điều quan trọng khi áp dụng phương pháp này là dựa vào các “yếu tố chỉ điểm” hằng định (các đặc điểm hình thái hay kiểu hình đặc trưng) trong đánh giá cấu trúc từng phân đoạn. Ví dụ, đặc trưng cơ bản hằng định của kiểu hình nhĩ trái là hình ảnh tiểu nhĩ có cấu trúc hình dạng tam giác. Ở mỗi buồng tim, tồn tại một số các yếu tố “nhận dạng” đặc trưng kết hợp với nhau, và khi đã xác định được kiểu hình của mỗi buồng tim, chúng ta có thể đánh giá sự kết nối giữa các tầng giải phẫu. Để đánh giá chính xác cấu trúc và phân loại tim một thất, các yếu tố như cách thức sắp xếp tầng nhĩ; cách thức kết nối nhĩ – thất; kiểu hình thất; cách thức kết nối thất – đại động mạch và các thương tổn phối hợp khác cần được đánh giá đầy đủ.
Các hình thức sắp xếp ở tầng nhĩ
- Tư thế tạng tim bình thường “situs solitus”, mỏm tim quay trái, tim bên trái lồng ngực cùng phía với dạ dày bên trái ổ bụng, gan bên phải. Tĩnh mạch chủ dưới ở phía trước, bên phải; động mạch chủ bụng ở bên trái sát cột sống.
- Hoặc “situs inversus” (kiểu hình soi gương so với thông thường).
- Hoặc “situs ambiguus” (cấu trúc đồng dạng nhĩ với 2 nhĩ cùng dạng nhĩ phải hoặc cùng dạng nhĩ trái) (Hình 2).
Sắp xếp ở tầng nhĩ nhiều khi khó sắp xếp bằng hình ảnh học; tuy nhiên đa phần sắp xếp ở tầng nhĩ tương đồng với sắp xếp của các tạng (atrio-visceral arrangement). Vì vậy, có thể khảo sát sắp xếp của các tạng để biết được sắp xếp của tầng nhĩ.
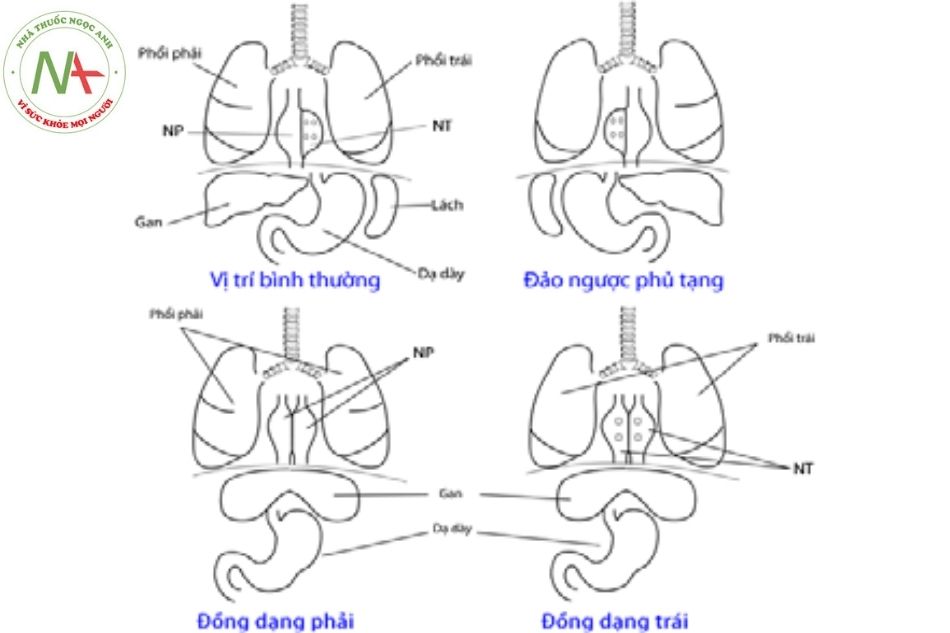
Chú thích: TN: Tâm nhĩ.
“Ảnh gốc sách mờ”
Các hình thức kết nối nhĩ – thất
Trong cấu trúc tim một thất gồm 3 dạng kết nối: thất hai đường vào (double inlet ventricle); thất một đường vào chung (common inlet ventricle) và bất thường mất kết nối nhĩ – thất 1 bên. Mỗi dạng kết nối nhĩ – thất đều có thể kết hợp với 1 trong 4 cách thức sắp xếp ở tầng nhĩ (Hình 3).
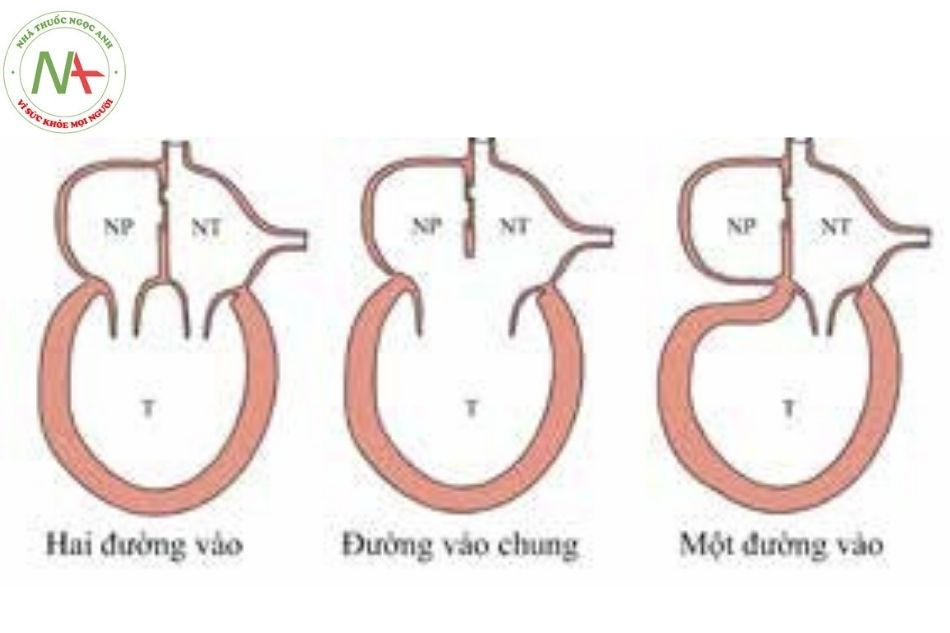
Chú thích: NT: nhĩ trái, NP: nhĩ phải, T: tâm thất.
“Ảnh gốc sách mờ”
Ở dạng kết nối thất hai đường vào, cấu trúc tim bao gồm hai van nhĩ thất riêng biệt và thường rất khó phân biệt đâu là van hai lá và van ba lá do hai van nhĩ thất này thường tồn tại ở dạng cấu trúc kiểu hình sơ khai. Do đó, cách tốt nhất là mô tả hai van nhĩ thất dạng van bên trái và van bên phải – dựa theo vị trí giải phẫu tương quan của van trong lồng ngực.
Ở dạng bất thường mất kết nối nhĩ – thất một bên, cấu trúc van mất kết nối có thể là van bên phải hoặc bên trái. Ở bên phía còn lại tương hợp nhĩ – thất thường là tương hợp bình thường. Điều này được mô tả như dạng tổn thương cơ bản của bệnh lý teo tịt van hai lá (mitral atresia) và teo tịt van ba lá (tricuspid atresia). Trong cả hai dạng kết nối thất hai đường vào hoặc mất kết nối nhĩ – thất một bên, kiểu hình thất ưu thế có thể là thất phải hoặc thất trái hoặc không xác định được kiểu hình.
Khái niệm tương quan “overriding” để chỉ tương quan giữa vòng van nhĩ thất với buồng thất bên dưới – do sự bất thường phát triển lệch hàng của vách liên thất so với vách liên nhĩ. Tỷ lệ phần trăm tương quan kết nối giữa vòng van nhĩ thất và buồng thất có liên quan với vị trí vách liên thất là yếu tố quyết định mức độ kết nối giữa nhĩ và thất. Theo định nghĩa, kết nối nhĩ – thất được mô tả là “overriding” khi buồng nhĩ có kết nối với buồng thất trên 50% kích thước van tương ứng (Hình 4).
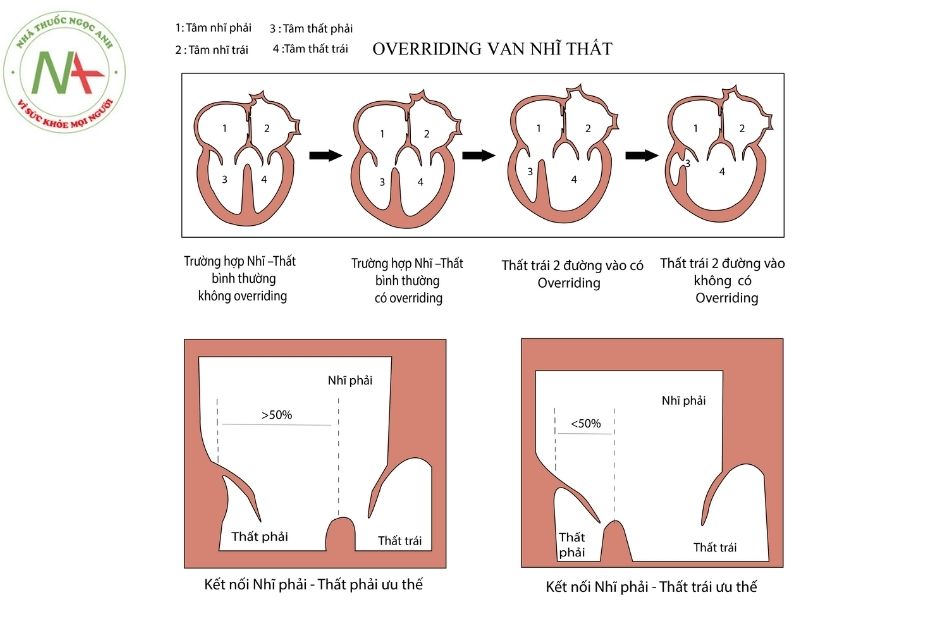
Cấu trúc tim một thất yêu cầu trên 50% cả hai van nhĩ – thất được kết nối tới cùng một buồng thất chức năng và buồng thất còn lại được coi như một phần đường ra hoặc là một buồng thất ở dạng sơ khai mất cấu trúc. Khác với “overriding”, khái niệm “straddling” van nhĩ – thất chỉ sự tương quan của vòng van (bao gồm dây chằng và các nhú cơ) xảy ra khi dây chằng van xuất phát từ bên buồng thất đối diện chạy vắt qua lỗ thông liên thất.
Kiểu hình tâm thất
Xác định kiểu hình thất phải dựa vào yếu tố hằng định nhất cấu thành nên giải phẫu của mỗi thất – đó là phần cơ bè. Mỗi tâm thất bình thường bao gồm 3 thành phần: phần buồng nhận, phần cơ bè và phần đường ra.
Cấu trúc ở tâm thất không bình thường có thể mất cả hai phần buồng nhận và đường ra. Trong những trường hợp đó, kiểu hình của thất bất thường vẫn có thể được định dạng dựa vào cấu trúc hình thái của phần đỉnh bề mặt cơ bè.
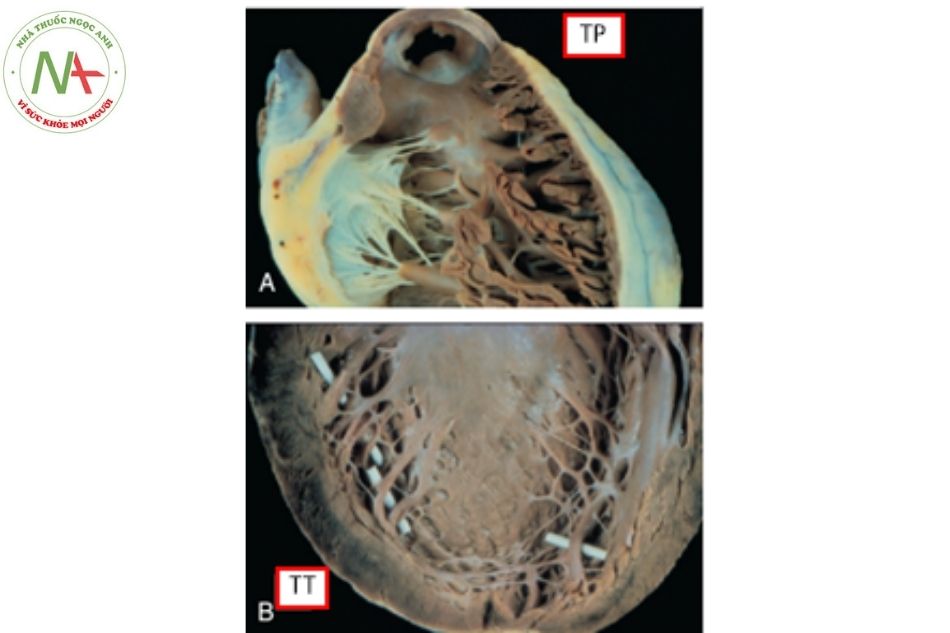
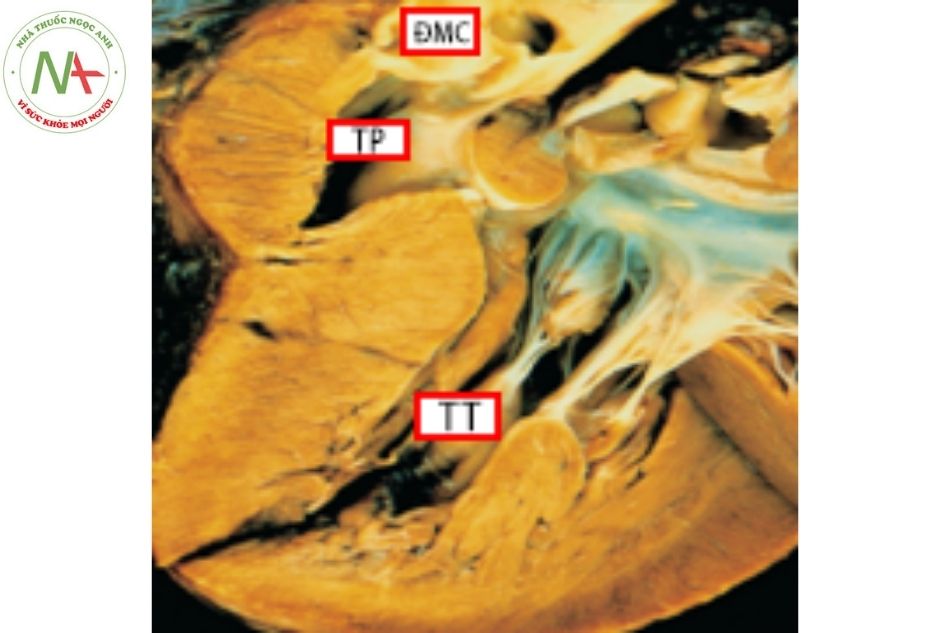
Cấu trúc cơ thất trái điển hình có đặc điểm bề mặt nhẵn, mịn và có nhiều các bè cơ nhỏ mịn bắt chéo nhau (Hình 5, 6, 7, 8), trong khi cấu trúc cơ thất phải có bề mặt không đồng đều và có một số ít các cơ bè lớn, bề mặt thô. Dựa trên nền tảng cơ bản này, chúng ta có thể nhận diện được phần lớn các kiểu hình thất dạng thất trái hay thất phải.
Ở một số hiếm trường hợp, bên trong khối cơ thất chỉ có một buồng thất duy nhất với cấu trúc phần cơ bè không đặc trưng cho cả dạng thất phải hay thất trái (gọi là kiểu hình thất không xác định hoặc kiểu hình thất phức hợp).
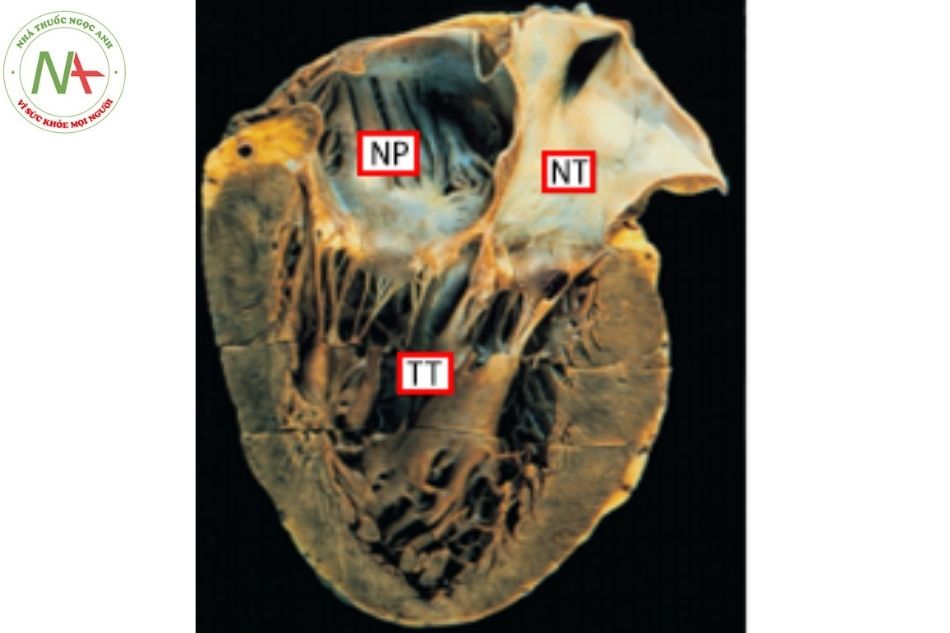
Hình 5. So sánh hình thái cơ thất phải và thất trái
Chú thích: TP: Thất phải; TT: Thất trái.
Hình 6. Thất trái một đường vào với van nhĩ thất bên phải thiểu sản hoặc teo tịt van ba lá
Chú thích: NT: Nhĩ trái; TT: Thất trái; TMCT: Tĩnh mạch chủ trên; NP: Nhĩ phải.
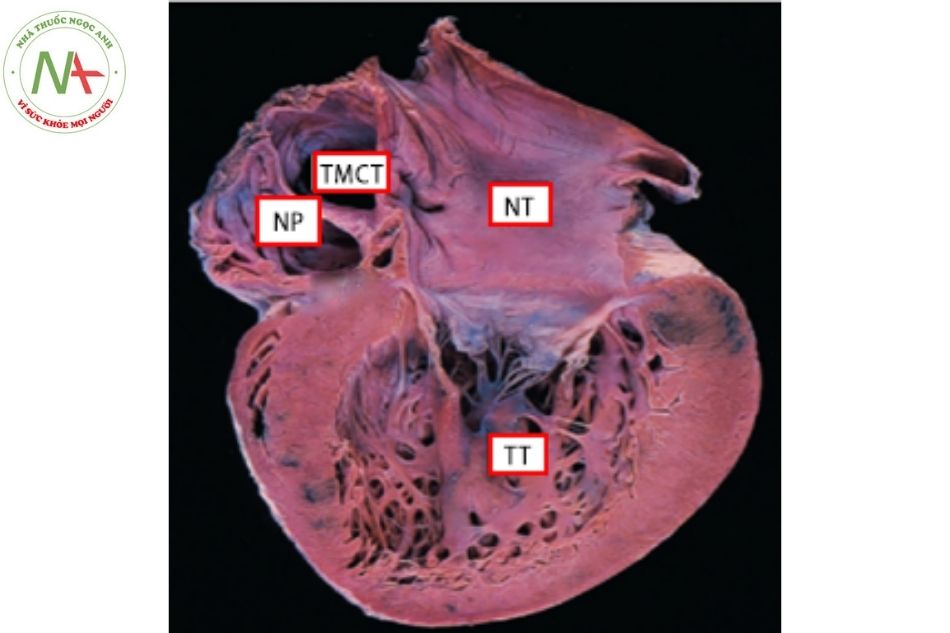
Hình 7. Thất phải một đường vào với van nhĩ thất trái bị thiểu sản
Chú thích: NP: Nhĩ phải; NT: Nhĩ trái; TP: Thất phải.
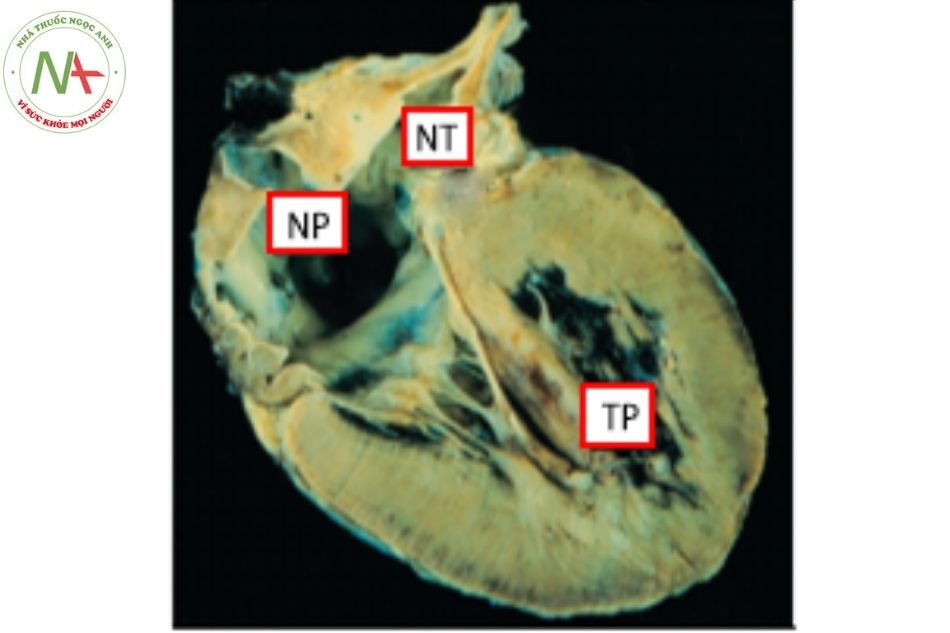
Hình 8. Thất trái hai đường vào với kiểu hình thất trái
Chú thích: NP: Nhĩ phải; NT: Nhĩ trái; TT: Thất trái.
Ngoài vấn đề kiểu hình thất thì cấu trúc không gian của mỗi thất bên trong lồng ngực cũng cần được xác định. Sử dụng phương pháp định hình không gian theo nguyên tắc bàn tay để xác định tương quan không gian trong lồng ngực của mỗi thất là “tay phải” hay “tay trái”
Xem thêm: Đại cương lâm sàng tim bẩm sinh: Phân loại, một số vấn đề cần lưu ý trong thực hành tim bẩm sinh.
- Một tâm thất được gọi là thất có cấu hình “tay phải” khi nếu ta sử dụng lòng bàn tay phải áp vào mặt vách liên thất của tâm thất đó, thì hướng chĩa ra của ngón cái (chẽ ngang ra góc 90 độ) sẽ chỉ vào phần đường vào thất (phần buồng nhận) và các ngón tay còn lại sẽ có hướng chỉ vào phần đường ra với cổ tay là đỉnh hay mỏm tim. Ở tim bình thường, thất phải là thất có cấu hình không gian “tay phải” – điều đó chỉ ra sự phát triển mô phôi học bình thường với trục thất quay trái trong thời kỳ phôi thai (dạng D-loop).
- Trái lại trong trường hợp bệnh lý bất tương hợp nhĩ – thất và thất – đại động mạch (hay còn gọi là chuyển gốc đại động mạch có sửa chữa bẩm sinh (congenitally corrected transposition of the great arteries)), khi đó thất phải là thất có cấu hình không gian “tay trái” – cho thấy sự phát triển trong giai đoạn phôi thai học với trục thất quay phải (dạng L-loop) (Hình 9).
Đánh giá tương quan thất – đại động mạch
Giai đoạn cuối cùng của phương pháp tiếp cận theo phân đoạn giải phẫu của tim một thất là mối tương quan này có thể xuất phát đại động mạch bình thường (với động mạch chủ xuất phát từ thất trái và động mạch phổi xuất phát từ thất phải); hoặc bất tương hợp (hay tương quan chuyển gốc đại động mạch với ĐMC xuất phát từ thất phải và ĐMP xuất phát từ thất trái); hoặc một thất hai đường ra (cả ĐMC và ĐMP xuất phát từ cùng thất); hoặc thất một đường ra (trong thân chung ĐM hoặc teo tịt van ĐMP hoặc teo tịt van ĐMC).
Hình 9. Sự phát triển phôi thai của thất và kết nối nhĩ thất được Elliot và Gedgaudas đề xuất
Chú thích: TT: thất trái, TP: thất phải; P: Phải; T: Trái.
Hình 10A. Hẹp nặng dưới van ĐMC – thất phải hai đường ra
Chú thích: ĐMC: Động mạch chủ; TP: Thất phải; TT: Thất trái.
Đánh giá các thương tổn phối hợp
Đánh giá mức độ tắc nghẽn đường ra của thất (như hẹp dưới van ĐMP, hẹp tại van ĐMP hay hẹp trên van ĐMP; hẹp dưới van ĐMC, hẹp tại van ĐMC hay có hẹp eo ĐMC kèm theo). Các bất thường TM phổi và TM hệ thống thường xảy ra ở các trường hợp cấu trúc tim dạng đồng dạng và là yếu tố rất quan trọng cần được đánh giá chi tiết. Hướng quay của quai ĐMC và phân chia nhánh của nó cũng như đánh giá các mạch máu cấp máu cho não cũng cần được nhận diện.
Bằng cách sử dụng phương pháp tiếp cận theo từng phân đoạn giải phẫu cấu trúc của tim, chúng ta có thể thu được cái nhìn toàn diện, chính xác và đầy đủ các thương tổn về mặt giải phẫu học của tim một thất.
Sinh lý bệnh
Sinh lý bệnh của tim một thất phụ thuộc vào cấu trúc giải phẫu cụ thể của tim cũng như các thương tổn phối hợp. Trong tất cả các trường hợp tim một thất luôn có sự trộn máu trong buồng tim – nơi mà máu từ TM hệ thống và TM phổi hòa với nhau. Hệ quả tất yếu là giảm bão hòa oxy máu động mạch. Mức độ giảm bão hòa oxy máu phụ thuộc vào tương quan bão hòa giữa máu giàu oxy và máu
Hình 10B. Thất phải hai đường vào – hẹp nặng van nhĩ thất
Chú thích: NT: Nhĩ trái; NP: Nhĩ phải; TP: Thất phải; TT: Thất trái. VLT: Vách liên thất.
nghèo oxy trong buồng thất – với điều kiện không có cản trở đường ra của tuần hoàn hệ thống (không có hẹp eo ĐMC (coarctation of the aorta) hay không có gián đoạn quai ĐMC (interrupted aortic arch)).
Lưu lượng tuần hoàn hệ thống trở về tim tương đối hằng định trong nhiều dạng thương tổn khác nhau (khoảng 2-3 lít máu/phút/1m2 da cơ thể), do đó bão hòa oxy ở tuần hoàn hệ thống phụ thuộc hoàn toàn vào lưu lượng máu giàu oxy từ phổi trở về tim.
Bên cạnh đó, lưu lượng tuần hoàn từ hoạt động của thất chức năng được chia cho cả tuần hoàn hệ thống và tuần hoàn phổi, do đó lưu lượng chảy vào tuần hoàn hệ thống và tuần hoàn phổi sẽ phụ thuộc vào sức cản ngoại vi ở mỗi vòng tuần hoàn.
Trường hợp không có cản trở đường ra ở động mạch phổi
Đồng thời với việc sức cản hệ mạch máu phổi giảm dần trong vài tuần đầu sau khi ra đời – hệ quả là lưu lượng máu lên phổi tăng nhiều, làm giảm tình trạng thiếu oxy, là sự tăng gánh cuối tâm trương của thất chức năng (volume load) – gây ra triệu chứng suy tim với nhiều máu lên phổi.
Bên cạnh đó, áp lực ĐMP cũng tăng cao theo và nếu không can thiệp điều trị phẫu thuật sớm, bệnh lý mạch máu phổi tắc nghẽn (pulmonary vascular obstructive disease – BLMMPTN) sẽ dần hình thành. Khi đó, chiến lược điều trị phẫu thuật ở giai đoạn sớm được thực hiện là phẫu thuật siết bớt (banding) động mạch phổi. Siết bớt động mạch phổi (pulmonary artery banding) ở mức độ thích hợp vừa có tác dụng giảm lượng máu lên phổi (nguyên nhân gây triệu chứng suy tim), vừa làm giảm áp lực ĐMP và hạn chế sự phát triển của BLMMPTN. Như trình bày ở phần tiếp sau đây, vấn đề sức cản hệ mạch máu phổi thấp là điều kiện tiên quyết cho chiến lược phẫu thuật tim một thất ở những giai đoạn cuối.
Trường hợp có cản trở đường ra hệ tuần hoàn phổi
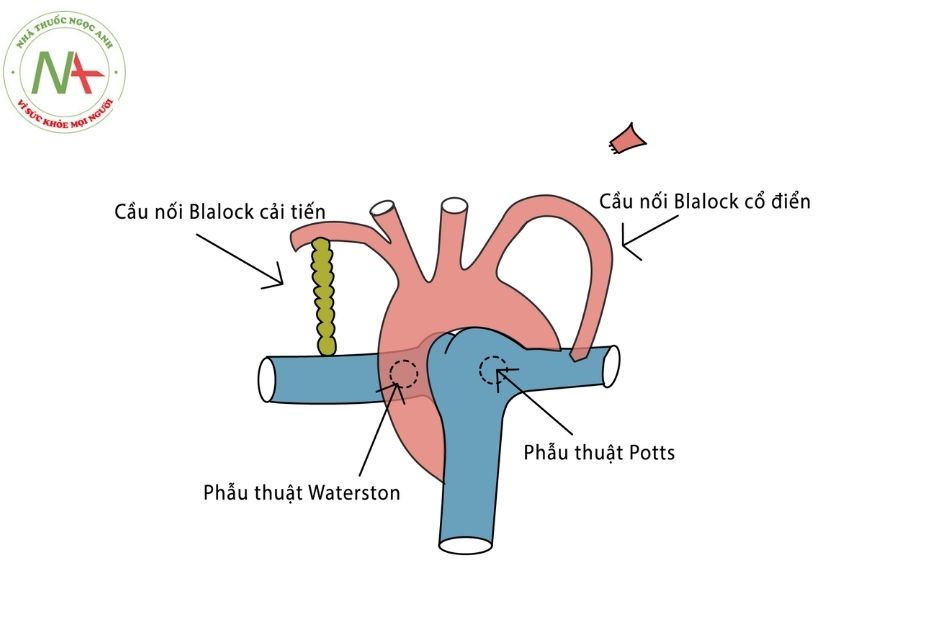
Giống khi có hẹp động mạch phổi (pulmonary stenosis) hay teo tịt van ĐMP (pulmonary atresia), lưu lượng máu lên phổi trao đổi oxy giảm gây ra triệu chứng giảm bão hòa oxy máu tuần hoàn hệ thống (hypoxemia). Ở giai đoạn đầu sau khi ra đời, điều này đôi lúc dẫn tới tình trạng lưu lượng tuần hoàn phổi phụ thuộc ống động mạch. Khi đó, việc quan trọng là cần kéo dài và duy trì sự tồn tại của ống động mạch bằng prostaglandin E1 (PGE1) và giai đoạn sau đó có thể xét đặt stent ống động mạch nếu cấu trúc giải phẫu của ống cho phép.
Trong điều kiện không thể tiến hành đặt stent, các biện pháp phẫu thuật tạm thời cần được cân nhắc nhằm tăng cường cung cấp máu cho phổi thông qua nhiều dạng phẫu thuật tạo các luồng thông (shunt) khác nhau. Các phẫu thuật đó có thể là tạo luồng thông chủ phổi như: luồng thông Blalock – Taussig cổ điển hoặc luồng thông trung tâm. Các phương pháp phẫu thuật này làm cải thiện bão hòa oxy máu động mạch, tuy nhiên nó cũng đồng thời làm tăng gánh tâm trương của thất hệ thống. Vì nguyên nhân này, đôi khi việc cải thiện lưu lượng tuần hoàn phổi có thể đạt được hiệu quả tốt hơn bằng phẫu thuật cầu nối Glenn hai hướng (phẫu thuật BCPS) – phẫu thuật này thường được tiến hành khi bệnh nhân khoảng 3-4 tháng tuổi, khi sức cản hệ mạch máu phổi trở về bình thường.
Trường hợp có cản trở đường ra của tuần hoàn hệ thống
Trong một số dạng bệnh lý tim một thất, có thể kèm theo tình trạng cản trở dòng máu đường ra của tuần hoàn hệ thống, làm ảnh hưởng đến cung lượng máu tuần hoàn hệ thống và dẫn máu ưu thế hơn sang tuần hoàn phổi. Hệ quả là giảm tưới máu ngoại vi, gây nhiễm toan chuyển hóa và sốc do giảm cung lượng tim. Trong những trường hợp này, tuần hoàn hệ thống phụ thuộc vào ống động mạch và sử dụng prostaglandin E1 là rất cần thiết – đặc biệt ở giai đoạn sơ sinh – để ổn định tình trạng bệnh nhân trước khi phẫu thuật.
Việc tăng áp lực trong buồng tim gây ra do tăng sức cản ở đường ra dẫn tới phì đại cơ thất. Tình trạng phì đại cơ tim và các hệ lụy của nó là yếu tố không thuận lợi cho chức năng co bóp của tim với những lần phẫu thuật sửa chữa ở giai đoạn muộn hơn, vấn đề này sẽ được nhắc lại ở phần sau.
Biến đổi huyết động trong nhóm bệnh có cản trở đường ra tuần hoàn hệ thống có rất nhiều đặc điểm tương tự với hội chứng thiểu sản tim trái (hypoplasia left heart syndrome – HLHS). Có nhiều lựa chọn phẫu thuật khác nhau được cân nhắc để loại bỏ tình trạng cản trở này:
- Trong quá khứ, một phương pháp phẫu thuật thường được sử dụng tương tự như mô tả trong phẫu thuật Norwood (tạo cửa sổ chủ – phổi; tái cấu trúc ĐMC lên và quai ĐMC; cắt rời thân ĐMP và phẫu thuật tạo luồng thông (shunt) trung tâm cấp máu cho phổi).
- Thời gian gần đây, phẫu thuật Sano được tiến hành nhằm tạo nguồn cung cấp máu trực tiếp cho phổi từ tâm thất hệ thống; và nếu vị trí cản trở dòng máu lên ĐMC nằm ở dưới van ĐMC trong tim thì phẫu thuật Damus – Kaye – Stansel được tiến hành để kết nối cả 2 đường ra của thất sang ĐMC.
- Gần đây, một số trung tâm đã tiếp cận xử trí giai đoạn đầu của nhóm bệnh này bằng phương pháp Hybrid – bằng cách đặt stent ống động mạch ở giai đoạn sơ sinh kết hợp siết bớt (banding) 2 nhánh ĐMP. Việc này nhằm mục đích trì hoãn cho những cuộc mổ sửa chữa quan trọng hơn ở giai đoạn sau.
CHẨN ĐOÁN
Triệu chứng lâm sàng
Biểu hiện chính của tim một thất là do nguyên nhân cấu trúc giải phẫu có hay không có cản trở đường ra của tuần hoàn phổi và tuần hoàn hệ thống.
Với nhóm bệnh nhân không có cản trở đường ra của động mạch phổi
Biểu hiện và triệu chứng bệnh sẽ tương tự với nhóm bệnh tim có luồng thông trái → phải (left to right shunt) lớn (ví dụ thông liên thất lớn).
- Tăng lưu lượng máu phổi kết hợp với tăng gánh tâm trương thất hệ thống gây ra các biểu hiện suy tim sung huyết và thường biểu hiện rõ trong giai đoạn 3-6 tuần đầu sau khi ra đời (thời điểm sức cản hệ mạch máu phổi giảm thấp).
- Các triệu chứng ở giai đoạn này bao gồm thở nhanh, rút lõm lồng ngực, nhịp tim nhanh, vã mồ hôi nhiều, chậm lớn, gan
- Nếu các triệu chứng của suy tim sung huyết tiến triển nhanh ở giai đoạn sơ sinh, cần phải nghĩ tới các thương tổn thứ phát kết hợp (ví dụ như bất thường van nhĩ thất) hay có cản trở tuần hoàn hệ thống kèm theo hoặc có cản trở dẫn lưu máu từ TM phổi trở về trong bệnh lý bất thường TMP (việc này làm nặng thêm tình trạng tím).
- Do lưu lượng phổi tăng cao, khả năng trộn máu ở thất chung cũng được cải thiện và thông thường bệnh nhân chỉ có biểu hiện tím nhẹ.
Nghe tim có thể thấy 1 tiếng thổi tâm thu tống máu nhẹ xuất hiện thứ phát sau tiếng thổi tâm thu do cản trở đường ra ĐMP gây ra hoặc đôi lúc có thể nghe thấy tiếng thổi qua lỗ thông liên thất. Do 1 lượng lớn máu được đưa lên ĐMP, ta có thể nghe thấy tiếng thổi tâm trương đổ đầy qua van nhĩ thất (do tăng lưu lượng), ngoài ra cũng có thể nghe thấy tiếng T3. Ở những bệnh nhân lớn tuổi hơn, đặc biệt khi tình trạng bệnh lý mạch máu phổi tắc nghẽn tiến triển, gây giảm cung lượng tuần hoàn phổi và biểu hiện tím trên lâm sàng, có thể nghe thấy tiếng T2 to và đơn độc; ngoài ra có thể nghe thấy tiếng thổi tâm trương do hở van ĐMP.
Với nhóm bệnh nhân có cản trở đường ra tuần hoàn phổi hoặc teo tịt van động mạch phổi
Triệu chứng điển hình ở giai đoạn sơ sinh là tím và thiếu oxy máu (hypoxemia). Những bệnh nhân có tắc nghẽn đường ra thất phải (right ventricular outflow obstruction) nặng và hẹp van ĐMP hoặc teo tịt van ĐMP sẽ có biểu hiện tím nặng và nhiễm toan ngay từ những ngày đầu sau khi ra đời – khi ống động mạch đóng tự nhiên.
Nghe tim có thể thấy tiếng rung tâm thu do cản trở đường ra ĐMP; hoặc tiếng thổi tâm thu tống máu thô ráp với 1 tiếng tim duy nhất. Tiếng đóng van ĐMP có thể nghe thấy trong trường hợp hẹp động mạch phổi nhẹ. Có thể không nghe thấy tiếng thổi hoặc chỉ có 1 tiếng thổi liên tục nhẹ thứ phát do còn ống động mạch hoặc tiếng do luồng thông qua các tuần hoàn bàng hệ chủ – phổi trong trường hợp teo tịt van động mạch phổi. Cần chú ý trong những trường hợp này có thể gặp tuần hoàn phổi phụ thuộc ống động mạch.
Với nhóm bệnh nhân có cản trở nặng đường ra của tuần hoàn hệ thống
Thông liên thất hạn chế là đặc trưng rất hay gặp cùng với thiểu sản quai và eo ĐMC. Triệu chứng chính của bệnh nhân là giảm nặng tưới máu các cơ quan ngoại vi ngay từ ngày đầu sau khi ra đời khi ống động mạch đóng tự nhiên. Biểu hiện lâm sàng chính là nhiễm toan chuyển hóa, thiểu niệu, co mạch và tay chân lạnh, thiếu máu mạch mạc treo (gây viêm ruột hoại tử). Cân nhắc bắt đầu truyền sớm prostaglandin E1 duy trì ống động mạch để cải thiện cung lượng tim.
Ngoài ra, tình trạng cản trở dòng máu hồi lưu từ TM phổi trở về tim cũng có thể gặp. Ở các bệnh nhân có teo tịt van nhĩ thất bên trái và vách liên nhĩ gần như nguyên vẹn, mức độ luồng thông trộn máu tại tầng nhĩ bị hạn chế gây ra tăng áp mạch máu phổi hậu mao mạch – do đường dẫn máu hồi lưu TMP trở về thất bị cản trở. Triệu chứng lâm sàng tiến triển rất nhanh ngay từ những ngày đầu sau sinh khi sức cản mạch máu phổi giảm và máu lên ĐMP tăng lên càng làm nặng tăng áp mạch máu phổi (pulmonary hypertension).
Tình trạng “thông liên nhĩ hạn chế” gây ra biểu hiện trên lâm sàng là tím và suy hô hấp do tăng áp mạch máu phổi hậu mao mạch. Trong những trường hợp này, biện pháp can thiệp sử dụng bóng nong và mở rộng vách liên nhĩ nên được xem xét ở giai đoạn sơ sinh (thủ thuật Rashkin).
Trong 1 số trường hợp có bất thường đổ về tĩnh mạch phổi toàn phần (total anomalous pulmonary venous return), sự cản trở hồi lưu cũng có thể xảy ra gây tăng áp mạch máu phổi hậu mao mạch (nhóm bệnh này thường đi kèm với bất thường cấu trúc tầng nhĩ – dạng đồng dạng nhĩ phải).
Cận lâm sàng
Đánh giá đầy đủ và chính xác bệnh lý tim bẩm sinh phức tạp cần dựa vào nhiều kỹ thuật thăm dò khác nhau để cung cấp và bổ sung thông tin. Trong những năm gần đây, siêu âm tim trở thành công cụ nền tảng để khảo sát và chẩn đoán tim một thất. Phương pháp này cho phép xác định phần lớn các bất thường về mặt giải phẫu cũng như cung cấp các thông tin quan trọng về huyết động của bệnh nhân tim một thất.
Ở phần lớn trẻ nhỏ, hình ảnh siêu âm tim chi tiết đã gần như đủ để đưa ra chẩn đoán đáng tin cậy về dị tật tim bẩm sinh và biện pháp thông tim thường chỉ để can thiệp sớm như dùng bóng phá vách liên nhĩ hay đặt stent ống động mạch. Việc lựa chọn sử dụng các phương tiện chẩn đoán khác sẽ được xem xét khi cần thiết.
Siêu âm tim
Ngày nay, siêu âm Doppler tim 2 chiều đã trở thành công cụ quan trọng nhất để chẩn đoán xác định bệnh lý tim một thất. Siêu âm tim cho phép đánh giá chi tiết các cấu trúc giải phẫu trong tim cũng như nhiều loại thương tổn phối hợp ngoài tim khác. Để đánh giá và chẩn đoán toàn diện cấu trúc giải phẫu bất thường của tim, đòi hỏi phải sử dụng phương pháp tiếp cận theo phân đoạn cấu trúc giải phẫu.
Trước tiên, đánh giá đặc điểm giải phẫu cơ bản của nhĩ và tương quan các tạng trong cơ thể cũng như vị trí tương đối của mỏm tim trong lồng ngực cần được xác định. Để làm điều này, các mặt cắt siêu âm dưới sườn và mặt cắt siêu âm sơ bộ ổ bụng rất hữu ích. Cùng một mặt cắt dưới sườn có thể xác định thêm kết nối tĩnh mạch hệ thống và tĩnh mạch phổi với nhĩ. Bất thường tĩnh mạch hệ thống như tồn tại tĩnh mạch chủ trên trái, hay gián đoạn tĩnh mạch chủ dưới với dẫn lưu tĩnh mạch chủ dưới – chủ trên qua tĩnh mạch đơn có thể được chẩn đoán dựa vào siêu âm. Các bất thường đổ về TMP cũng cần được xác định – điều này rất quan trọng, đặc biệt trong trường hợp có cản trở dòng hồi lưu dẫn máu tĩnh mạch phổi trở về tim. Nên cố gắng xác định đủ 4 tĩnh mạch phổi vì có thể gặp bất thường đổ về TMP toàn phần.
Siêu âm tim đánh giá kết nối nhĩ – thất tốt nhất là sử dụng mặt cắt 4 buồng từ mỏm tim. Đánh giá kết nối nhĩ – thất ở 1 trong 3 dạng: thất 2 đường vào, teo tịt 1 bên kết nối nhĩ – thất, hay van nhĩ thất chung. Thêm vào đó, hình ảnh mặt cắt trục ngắn cạnh ức và mặt cắt dưới sườn cũng rất có giá trị để đánh giá kiểu hình của thất (kiểu hình thất phải/thất trái/không xác định kiểu hình) và vị trí tương quan không gian của buồng thất phụ (phía trước hay phía sau/bên phải hay bên trái), vị trí và hình ảnh các nhú cơ và dây chằng van bên trong buồng tim (kết nối dạng “overriding” hay “straddling”), tình trạng các lá van nhĩ thất, vị trí và tương quan của các đại động mạch (tương hợp bình thường hay bất tương hợp). Sử dụng mặt cắt trên ức có thể thấy hướng quay của quai ĐMC và hình ảnh của ống động mạch nếu có.
Hình 11. Thất trái hai đường vào với hình ảnh hai tâm nhĩ đều đổ máu về tâm thất trái trên mặt cắt bốn buồng từ mỏm
(Nguồn: Doppler Echocardiography in Infancy and Childhood)
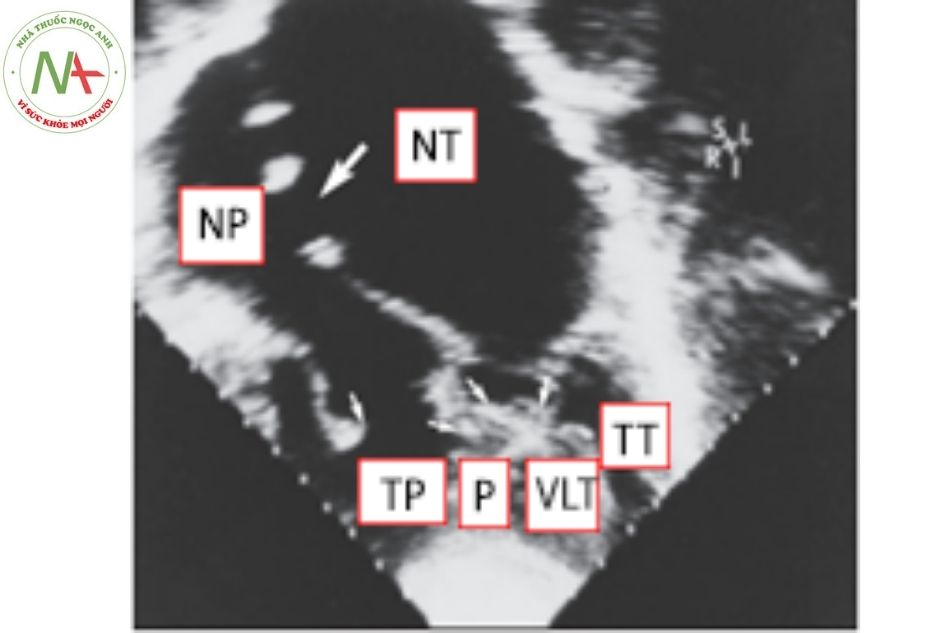
Hình 12. Thất phải hai đường vào từ mặt cắt 4 buồng: hai buồng nhĩ đổ máu về thất phải với thất trái thiểu sản
(Nguồn: Doppler Echocardiography in Infancy and Childhood)
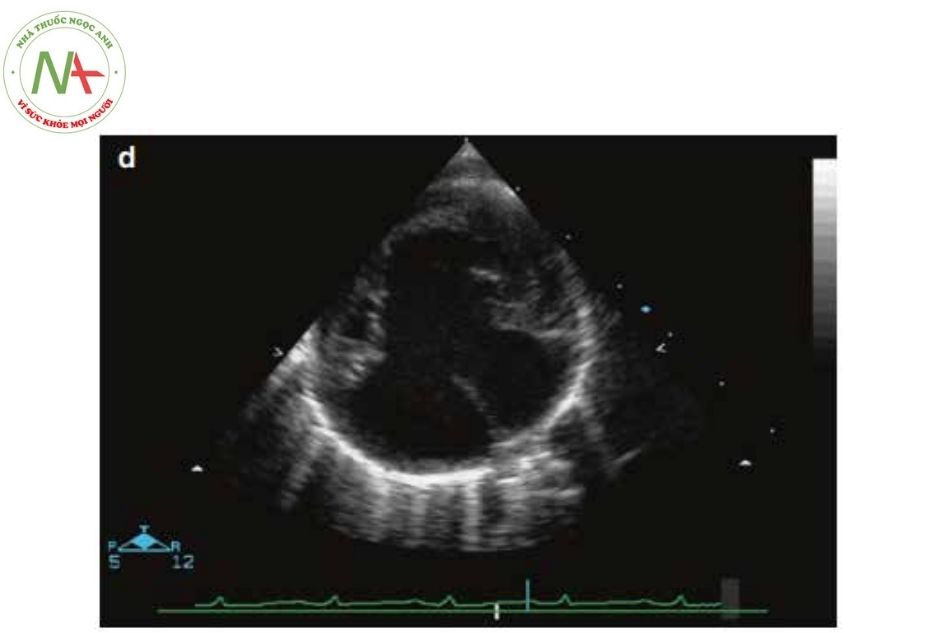
Hình 13. Hình ảnh siêu âm tim với thất trái thiểu sản, còn lỗ bầu dục với luồng thông trái phải
(Nguồn: Echocardiography in Pediatric and Congenital Heart Disease)
Khi đánh giá bằng siêu âm tim 2D trong bệnh lý tim một thất, một vấn đề rất quan trọng là đánh giá kích thước của thông liên nhĩ (atrial septal defect) và thông liên thất. Thông liên nhĩ hạn chế có thể dẫn tới cản trở hồi lưu máu tĩnh mạch phổi về thất, đặc biệt khi có teo tịt van nhĩ thất bên trái. Còn trong trường hợp teo tịt van nhĩ thất bên phải (teo tịt van ba lá), điều này có thể dẫn tới giảm cung lượng tim. Kích thước của lỗ thông liên nhĩ phải được xác định trên siêu âm 2D và phải đánh giá mức độ cản trở dòng máu do lỗ thông gây ra. Kích thước của lỗ thông liên thất cũng cần được kiểm tra, do lỗ thông hạn chế giữa buồng thất chức năng và buồng thất phụ có thể gây cản trở dòng máu đến các vòng tuần hoàn phổi hay tuần hoàn hệ thống. Nếu ĐMC xuất phát từ buồng thất phải thiểu sản, trong trường hợp hoặc thất trái 2 đường vào hoặc teo tịt van nhĩ – thất phải có chuyển gốc đại động mạch (transposition of the great arteries), khi đó lỗ thông liên thất hạn chế sẽ gây cản trở dòng máu vào tuần hoàn hệ thống. Đặc biệt với kích cỡ nguyên phát của lỗ thông có thể ước đoán được mức độ phát triển của hẹp dưới van động mạch chủ (subaortic stenosis) phản ứng thứ phát. Với các bệnh nhân có kết quả siêu âm tim diện tích lỗ thông nguyên phát từ 2 cm2/m2 cơ thể trở xuống sẽ có nguy cơ cao bị kết hợp các thương tổn phối hợp như hẹp eo ĐMC hay thậm chí là gián đoạn quai ĐMC. Những bệnh nhân này cũng có nguy cơ phát triển tình trạng hẹp dưới van ĐMC thứ phát.
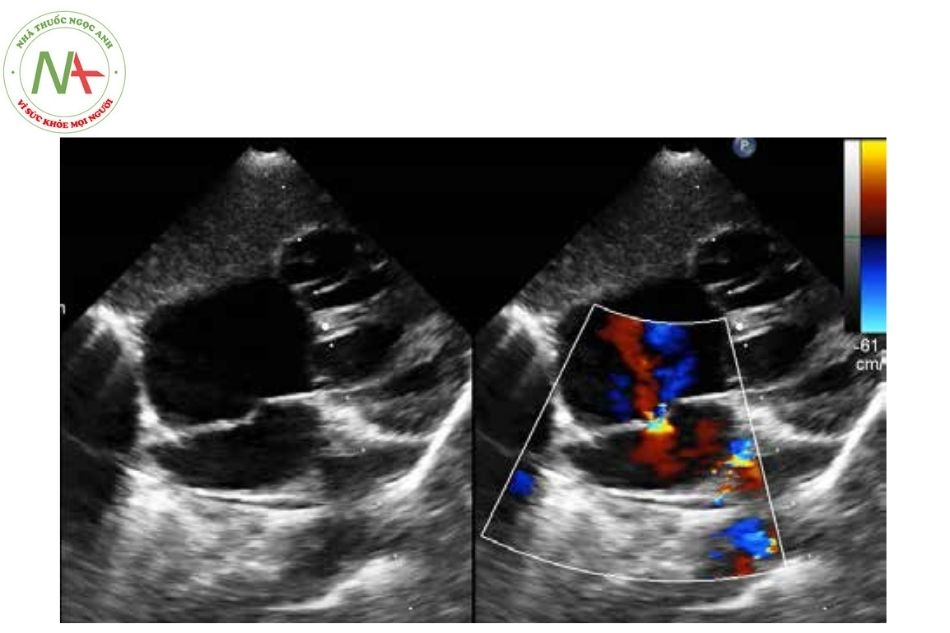
Hình ảnh phổ dòng chảy màu Doppler rất có ích trong việc đánh giá chính xác vị trí cản trở đường ra của ĐMC hay ĐMP. Các thương tổn như hẹp dưới van, hẹp tại van, hẹp trên van có thể được xác định. Ống động mạch, luồng thông qua thông liên nhĩ hay thông liên thất cũng được đánh giá chính xác trên hình ảnh phổ màu dòng chảy. Cả vị trí và tốc độ luồng thông đều có thể quan sát được. Cuối cùng, hình ảnh phổ màu đóng vai trò quan trọng cho phép đánh giá chức năng hoạt động của van nhĩ thất. Hẹp hay hở van nhĩ thất có thể được xác định
cũng như phân mức độ dựa trên phổ màu. Ngoài ra, phổ Doppler mạch hay phổ Doppler liên tục ở phần đường ra của thất cũng giúp đánh giá mức độ hẹp và cản trở đường ra.
Siêu âm tim 2D còn có thể được sử dụng để đánh giá chức năng thất hệ thống. Do thành vách của thất hệ thống trong bệnh lý tim một thất thường di chuyển bất thường – điều này làm hạn chế việc sử dụng phương pháp đo qua M-Mode để đánh giá phân suất co rút (FS) và phân suất tống máu (EF). Các kỹ thuật ước lượng chức năng thất qua tính toán thể tích (như phương pháp Simpson) có thể giúp ước lượng thể tích buồng thất tâm trương cũng như khả năng co bóp tâm thu (EF). Tuy nhiên những kỹ thuật này được xây dựng dựa trên cơ bản là khả năng biến dạng hình học khi hoạt động của thất trái bình thường, do đó kết quả thu được bị hạn chế với các trường hợp bệnh lý tim phức tạp. Trong tương lai, sự phát triển của siêu âm tim 3D sẽ mở ra khả năng cung cấp một công cụ tốt hơn để đánh giá chức năng tâm thu của tim một thất, tuy nhiên điều này cần có những điều kiện tiếp tục nghiên cứu cho tới khi được thừa nhận giá trị.
Xquang ngực
Trong thời đại công nghệ của kỹ thuật siêu âm tim, giá trị chẩn đoán của Xquang ngực ở nhóm các bệnh nhân tim một thất bị hạn chế nhiều. Hình ảnh phim chụp ngực có thể cung cấp một số thông tin như vị trí tương quan của tim bên trong ngực (tim quay phải, tim quay trái, tim lệch giữa), hình ảnh phía bóng hơi dạ dày cung cấp thông tin về tương quan các tạng trong cơ thể.
Xa hơn, giá trị hình ảnh Xquang ngực phụ thuộc vào cấu trúc giải phẫu bệnh lý của tim, quan trọng nhất là sự có mặt hay không của tình trạng cản trở đường ra của tuần hoàn phổi hay tuần hoàn hệ thống. Khi không có cản trở tuần hoàn phổi, hình ảnh Xquang có thể thấy bóng tim to với hình ảnh giãn các mạch máu phổi. Khi có cản trở tuần hoàn phổi mức độ vừa, hình ảnh bóng tim bình thường với các mạch máu phổi giảm kích thước nhẹ. Khi có tắc nghẽn nặng đường ra tuần hoàn phổi hoặc teo tịt van động mạch phổi, hình ảnh các mạch máu phổi giảm nhiều và có thể không đối xứng 2 bên do sự phát triển của các tuần hoàn bàng hệ chủ – phổi. Nếu có tắc nghẽn hồi lưu TMP, hình ảnh mạng lưới mạch máu phổi sẽ có cấu trúc đặc trưng của tăng áp mạch máu phổi hậu mao mạch, mặc dù nếu bệnh nhân có kèm theo tắc nghẽn đường ra ĐMP thì triệu chứng này có thể bị che mờ.
Xem thêm: Các thăm dò không xâm lấn khác trong thực hành lâm sàng tim bẩm sinh
Điện tâm đồ
Điện tim cung cấp thông tin quan trọng về nhịp tim cũng như dẫn truyền nhĩ – thất. Ở phần lớn các bệnh nhân, nhịp cơ bản là nhịp xoang, trừ trường hợp đồng dạng nhĩ trái, khi đó nhịp tim sẽ có dạng nhịp bộ nối hoặc type nhĩ trái.
Khoảng PR bình thường, tuy nhiên vẫn có khoảng 30% bệnh nhân gặp block nhĩ thất cấp I.
Trục của phức bộ QRS rất thay đổi. Trong phần lớn các trường hợp van nhĩ thất chung với thông liên nhĩ và thông liên thất, trục tim thường là trục lệch trái (-40 đến 120 độ), thường gặp nhất trong nhóm bệnh kênh nhĩ thất dạng 2 thất. Tuy nhiên trục lệch trái cũng có thể gặp trong nhóm bệnh tim một thất, đặc biệt là nhóm teo tịt van nhĩ thất bên phải (teo tịt van ba lá). Dù vậy, không thể dựa vào trục QRS để đánh giá tình trạng van nhĩ thất. Tùy thuộc vào kiểu hình của thất hệ thống và các thương tổn kết hợp cấu thành mà biểu hiện phì đại và dày thành thất phải/thất trái/cả 2 thất có thể quan sát được trên kết quả điện tim. Tuy nhiên cũng không thể dựa vào đặc trưng dày thành thất phải hay trái trên điện tim để đánh giá kiểu hình của thất hệ thống.
Chụp cộng hưởng từ
Trong quá trình kiểm soát và chuẩn bị cho từng giai đoạn điều trị khác nhau của bệnh nhân tim một thất, chụp cộng hưởng từ đóng một vai trò quan trọng tùy theo từng trung tâm.
Nếu có nghi ngờ chẩn đoán về kết nối các tầng giải phẫu, hay đánh giá cấp máu cho phổi, khi đó chụp cộng hưởng từ là 1 lựa chọn thích hợp để đánh giá tốt hơn về đặc điểm hình thái của các cấu trúc tim bệnh lý phức tạp trước khi cân nhắc các biện pháp thăm dò xâm nhập như thông tim. Hình ảnh cộng hưởng từ không chỉ cung cấp đánh giá về hình thái, mà còn cho phép đánh giá lưu lượng dòng máu và chức năng thất hệ thống. Kỹ thuật dựng hình 3D bằng cộng hưởng từ ngày nay trở thành “tiêu chuẩn vàng” để đánh giá khối cơ thất cũng như thể tích buồng thất bất kể hình dạng hay cấu trúc bất thường của thất hệ thống. Kỹ thuật chụp cộng hưởng từ tagging cho phép định lượng hoạt động co bóp của từng vùng cơ tim – mặc dù ứng dụng lâm sàng của kỹ thuật thử nghiệm này còn chưa rõ ràng.
Ngoài ra, chụp cộng hưởng từ ngày nay đã dần thay thế trở thành phương tiện chẩn đoán thường quy thay cho thông tim. Một số các nghiên cứu ngẫu nhiên gần đây chỉ ra rằng đánh giá bệnh nhân trước phẫu thuật cầu nối Glenn hai hướng (bidirectional Glenn – BDG), chụp cộng hưởng từ cho kết quả tương tự và có thể thay thế cho thông tim thường quy. Thậm chí điều này có thể vẫn đúng khi đánh giá bệnh nhân trước phẫu thuật Fontan.
Thông tim và chụp mạch
Vì sự phát triển của các phương tiện chẩn đoán hình ảnh khác, vai trò của thông tim chẩn đoán trong việc đánh giá các bệnh nhân tim một thất đã có sự thay đổi đáng kể. Khi siêu âm tim và hình ảnh cộng hưởng từ có đủ khả năng mô tả tất cả các bất thường cấu trúc giải phẫu trong tim, ngày càng có ít các trường hợp tim bẩm sinh cần có chỉ định thông tim chẩn đoán. Chỉ trong những trường hợp các dấu hiệu lâm sàng cho thấy kết quả chẩn đoán siêu âm là không phù hợp và thiếu thỏa đáng hoặc các phương thức chẩn đoán hình ảnh khác gợi ý đến việc cần phải làm thông tim.
Hiện nay, phần lớn bệnh nhân nhi mắc bệnh tim một thất thường trải qua giai đoạn phẫu thuật lần đầu (như banding ĐMP, phẫu thuật Blalock – Taussig hoặc thậm chí phẫu thuật Norwood) và ngay cả các biện pháp can thiệp ở giai đoạn tiếp theo mà không thực sự nhất thiết phải dựa vào kết quả thông tim. Nếu bệnh nhân nhi cần tiến hành thông tim, thì phần lớn các trường hợp là với mục đích can thiệp điều trị hơn là thông tim chẩn đoán.
Một chỉ định gợi ý tới thông tim chẩn đoán bao gồm nghi ngờ có bất thường kết nối TMP với TM hệ thống mà kết quả siêu âm không rõ ràng. Ngoài ra thông tim cũng nên được xét đến để xác định:
- Mức độ trộn máu qua kết nối tầng nhĩ (thông liên nhĩ).
- Đánh giá kết nối nhĩ thất (van nhĩ thất).
- Đánh giá kiểu hình cơ bản của thất, thể tích buồng thất, chức năng thất hệ thống.
- Tương hợp thất – đại động mạch.
- Đánh giá kích thước, áp lực động mạch phổi, kháng trở hệ mạch máu phổi.
- Đánh giá tuần hoàn hệ thống.
- Bất thường kết nối hệ tĩnh mạch hay tuần hoàn bàng hệ chủ – phổi.
Đánh giá kết nối tầng nhĩ
Thông thường các trường hợp tim một thất có kết nối tầng nhĩ qua lỗ thông liên nhĩ lớn. Tuy nhiên trong một số trường hợp có thông liên nhĩ hạn chế, gây hậu quả cản trở dòng máu hồi lưu tĩnh mạch trở về thất chung (có thể là cản trở trở về tĩnh mạch hệ thống khi có mất kết nối nhĩ thất bên phải và tim một thất bên trái hoặc cản trở trở về tĩnh mạch phổi khi có mất kết nối nhĩ thất bên trái và tim một thất bên phải). Nếu cần thiết, phương pháp can thiệp qua thông tim mở rộng kết nối tầng nhĩ nên được thực hiện (sử dụng bóng hay dao mở rộng vách liên nhĩ hoặc đặt stent qua vách liên nhĩ).
Đánh giá kết nối nhĩ thất
Phương pháp chẩn đoán siêu âm tim nhìn chung đã đưa ra đánh giá khá đầy đủ về tình trạng của kết nối nhĩ thất. Tuy nhiên, chẩn đoán dựa vào kết quả thông tim chụp mạch cũng có những ưu điểm nhất định: giúp mô tả trạng thái van và tổ chức van, xác định kích thước vòng van, chẩn đoán và mức độ hẹp hay hở van nhĩ thất.
Đánh giá kiểu hình cơ bản của thất, thể tích buồng thất, chức năng thất hệ thống
- Tất cả các chỉ số này đều có thể được xác định dựa vào thông tim chụp mạch.
- Cấu trúc của thất hệ thống trong bệnh lý tim một thất có hình dạng không bình thường, tuy nhiên bằng việc dựng hình và tính toán nhờ phương pháp thông tim chụp mạch cho phép kết luận tương đối chính xác 2 chỉ số: một là đánh giá phân suất tống máu dựa vào thể tích buồng tim; và hai là đánh giá chức năng tâm thu thất hệ thống dựa vào 4 chỉ số là thể tích, áp lực buồng thất cuối tâm trương, khối lượng cơ thất, và áp lực đổ đầy nhĩ.
Đánh giá tương hợp thất – đại động mạch
Chụp mạch cho phép xác định tương quan giữa các buồng thất với ĐMP và ĐMC. Mức độ cản trở đường ra của các đại động mạch cũng được đánh giá bằng cách đo áp lực qua catheter và chụp mạch với thuốc cản quang.
Đánh giá kích thước, áp lực động mạch phổi, sức cản hệ mạch máu phổi
- Thông tim chụp mạch vẫn được coi là phương pháp quan trọng nhất để đo đạc chính xác kích thước ĐMP và mức độ tưới máu phổi – vốn là những yếu tố rất quan trọng khi lên kế hoạch tiến trình các giai đoạn phẫu thuật sửa chữa tim một thất.
- Xác định kích thước thân và các nhánh ĐMP, các bất thường giải phẫu (méo mó, xoắn, đường đi bất thường) và đánh giá mức độ hẹp ở cả thân ĐMP và các nhánh ĐMP phía ngoại
- Một chỉ số đánh giá kích thước và ước lượng mức độ tưới máu phổi là chỉ số Nakata, được Nakata và các cộng sự mô tả, giá trị của chỉ số này ở người bình thường là trên 330 mm2/m2 cơ thể.
- Mô tả trong kết quả chụp mạch những bệnh nhân được phẫu thuật tạo luồng thông trước đó như luồng thông chủ – phổi hay luồng thông TM hệ thống – ĐMP (phẫu thuật Glenn).
- Về vấn đề đánh giá trước mổ, thông tim cho phép đo đạc và tính toán 2 chỉ số rất quan trọng là áp lực động mạch phổi và sức cản hệ mạch máu phổi.
- Đánh giá chỉ số Fontan: Mair và các đồng nghiệp đã đưa ra chỉ số Fontan (Fontan index), được tính toán dựa vào sức cản hệ mạch máu phổi (Rap), áp lực buồng thất cuối tâm trương (VEDP) và lưu lượng tuần hoàn phổi (Qp), lưu lượng tuần hoàn chủ (Qs) – được tính theo công thức:
Fontan index = Rap + VEDP/(Qp+Qs)
- Nghiên cứu đã chứng minh tỷ lệ tử vong sau phẫu thuật Fontan giảm đáng kể ở các bệnh nhân có chỉ số Fontan dưới 4. Ngoài ra, nếu có tình trạng hẹp nặng cản trở tuần hoàn phổi, có thể xem xét can thiệp nong bóng van ĐMP hay đặt stent đường ra thất phải qua can thiệp mạch.
Đánh giá tuần hoàn hệ thống
- Giải phẫu quai ĐMC có thể được quan sát rõ qua thông tim chụp mạch, giúp xác định vị trí, hướng quay, phân chia nhánh ĐM cánh tay đầu, có hay không tồn tại ống động mạch hay tuần hoàn bàng hệ chủ – phổi.
- Hẹp eo ĐMC cần được loại trừ vì nó dẫn tới hệ quả tăng hậu gánh thất chức năng, dẫn tới giảm khả năng chịu đựng của tim sau phẫu thuật
Đánh giá bất thường kết nối hệ tĩnh mạch hay tuần hoàn bàng hệ chủ – phổi
- Các tuần hoàn bàng hệ dạng chủ trên – chủ dưới có thể xuất hiện sau phẫu thuật BCPS (phẫu thuật Glenn). Thông thường các tuần hoàn bàng hệ này bắt đầu từ tĩnh mạch cánh tay đầu (innominate vein) và kết nối với tâm nhĩ hoặc kết nối với tĩnh mạch phổi. Các tuần hoàn bàng hệ này có thể được bít bằng coil hoặc plug mạch máu.
- Trong các nhóm bệnh lý tím nặng (đặc biệt nhóm bệnh teo tịt van động mạch phổi) rất thường gặp các tuần hoàn bàng hệ chủ – phổi. Sự phát triển các tuần hoàn bàng hệ này nhằm tăng cường tưới máu cho động mạch phổi. Nếu cần thiết, các tuần hoàn bàng hệ này cần được đóng trước khi tiến hành phẫu thuật Fontan.
Định danh các thể bệnh tim bẩm sinh dạng một thất
Nhóm bệnh giải phẫu có mất kết nối 2 trong 3 tầng giải phẫu ở một bên có kèm thiểu sản tâm thất cùng bên, gồm các thể bệnh:
- Teo tịt hoặc thiểu sản van ba lá nặng thiểu sản thất phải.
- Teo tịt van ĐMP lành vách liên thất có kèm thiểu sản thất phải.
- Hội chứng thiểu sản tim trái.
- Teo tịt van 2 lá thiểu sản thất trái.
- Bệnh tim một thất 2 đường vào.
- Bất thường Ebstein thể nặng.
Nhóm bệnh có kết nối bất thường 2 trong 3 tầng giải phẫu và không có khả năng sửa chữa 2 tâm thất
- Kênh nhĩ thất thể toàn bộ không cân xứng.
- Kênh nhĩ thất thể toàn bộ kèm chuyển gốc đại ĐM.
- Chuyển gốc đại ĐM có sửa chữa bẩm sinh kèm hẹp ĐMP.
- Một số thể thất phải 2 đường ra không có khả năng sửa chữa toàn bộ.
ĐIỀU TRỊ
Do tính chất mất chức năng của một tâm thất nên không thể tiến hành sửa chữa nhóm bệnh tim sinh lý một thất trở về cấu trúc bình thường. Đến nay liệu trình phẫu thuật Fontan với 3 giai đoạn là biện pháp duy nhất giúp bệnh nhân cải thiện thời gian sống và chất lượng cuộc sống.
Với nhóm bệnh nhân tim bẩm sinh phức tạp có sinh lý tuần hoàn một thất, do chỉ có một tâm thất (có thể mang hình thái thất trái, hình thái thất phải hoặc không xác định) đóng vai trò thất chung bơm máu cho cả hệ tuần hoàn phổi và tuần hoàn chủ. Do vậy, để điều trị và hồi sức trước mổ cần đánh giá lượng máu lên phổi cũng như tưới máu ngoại vi và cân bằng được lượng máu lên phổi và tưới máu hệ thống tương đương nhau.
Đánh giá lưu lượng máu phổi và tưới máu hệ thống
Đánh giá lưu lượng máu phổi:
- Lưu lượng máu lên phổi thấp: bệnh nhân tím, phổi không rale, hai trường phổi sáng trên Xquang ngực, không có tình trạng suy tim (không có nhịp tim nhanh, tim to, gan to, phù, tiểu ít).
- Lưu lượng máu lên phổi nhiều: bệnh nhân hồng, khó thở, phổi nhiều rale ẩm, hai trường phổi mờ trên Xquang ngực, có suy tim (tim to, nhịp tim nhanh, phù, tiểu ít).
Đánh giá tưới máu hệ thống: dựa vào các dấu hiệu lâm sàng và khí máu có thể đánh giá các triệu chứng của tưới máu hệ thống giảm như:
- Da tái, đổ đầy mao mạch trên 2 giây, chi lạnh.
- Mạch nhanh nhỏ, huyết áp thấp.
- Thay đổi ý thức tùy mức độ: kích thích, quấy khóc vô cớ, lừ đừ.
- Thiểu niệu, vô niệu.
- Lactat máu trên 2 mmol/l, toan chuyển hóa.
Điều trị nội khoa
Lưu lượng máu phổi thấp (thường gặp trong nhóm có cả trở đường ra của tuần hoàn phổi): cần duy trì PGE1 để giữ ống động mạch, hạn chế thở oxy để tránh nguy cơ đóng ống động mạch, đảm bảo đủ thể tích tuần hoàn, duy trì huyết áp, tránh cô đặc máu, phẫu thuật cầu nối chủ phổi, đặt stent ống động mạch, can thiệp mở van động mạch phổi.
Cung lượng tim thấp: Nguyên nhân có thể do cung lượng tim tổng (tổng của lượng máu lên phổi và ra tuần hoàn hệ thống trong mỗi phút) thấp, lưu lượng máu lên phổi nhiều hoặc đường ra của tuần hoàn hệ thống bị cản trở nặng nề. Việc phân biệt chính xác các nguyên nhân này rất quan trọng để đưa ra được chiến lược điều trị đúng đắn và thích hợp cho bệnh nhân.
- Cản trở nặng đường ra của tuần hoàn hệ thống: cần duy trì PGE1 giữ ống động mạch để đảm bảo tưới máu hệ thống, thực hiện phẫu thuật mở rộng đường ra tuần hoàn hệ thống (việc lựa chọn phương pháp và thời điểm phẫu thuật phụ thuộc vào tổn thương giải phẫu và tình trạng lâm sàng của mỗi bệnh nhân).
- Cung lượng tim tổng thấp:
- Sử dụng thuốc vận mạch tăng co bóp cơ tim thích hợp.
- Tối ưu hóa thể tích tuần hoàn.
- Tối ưu hóa hồng cầu: truyền máu duy trì Hemoglobin phù hợp.
- Đảm bảo cân bằng điện giải, thăng bằng kiềm toan, ổn định nhiệt độ.
- Lưu lượng máu lên phổi lớn: cần hạn chế lượng máu lên phổi bằng chiến lược thở máy thích hợp (hạn chế oxy, tăng áp lực dương cuối thì thở ra), duy trì toan hô hấp nhẹ, hạn chế các thuốc vận mạch tăng co bóp cơ tim có tác dụng giãn mạch máu phổi.
Các phương pháp điều trị tạm thời
Ở giai đoạn đầu, mục tiêu điều trị trong giai đoạn này là: hạn chế sự cản trở của tuần hoàn hệ thống và điều chỉnh lưu lượng máu qua tuần hoàn phổi.
Ở thời kỳ ngay sau sinh: cần duy trì ống ĐM đối với nhóm tim bẩm sinh phụ thuộc ống (hội chứng thiểu sản tim trái, teo tịt van ĐMP…) bằng thuốc prostaglandin E1 hoặc can thiệp đặt stent ống ĐM.
Các phương pháp phẫu thuật ở giai đoạn một gồm:
- Phẫu thuật siết bớt ĐMP đối với các trường hợp có tăng tuần hoàn phổi.
Hình 14. Phẫu thuật siết bớt động mạch phổi (pulmonary artery banding)
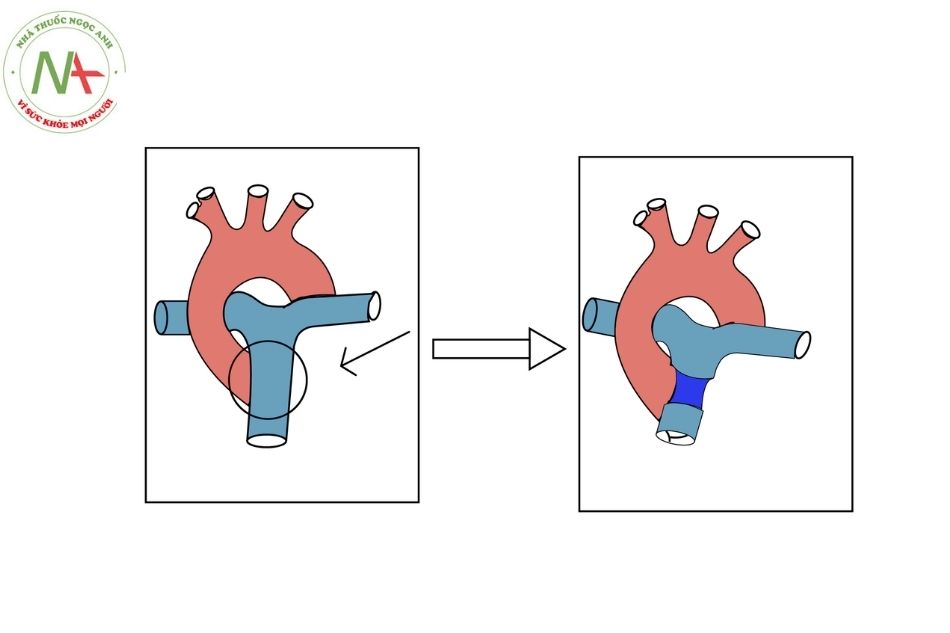
- Phẫu thuật bắc cầu ĐMC – ĐMP: Mục đích cung cấp máu lên phổi nhiều hơn, cải thiện tình trạng thiếu oxy, tăng kích thước ĐMP. Chỉ định dựa vào chỉ số Nakata < 150.
Hình 15. Phẫu thuật bắc cầu chủ – phổi
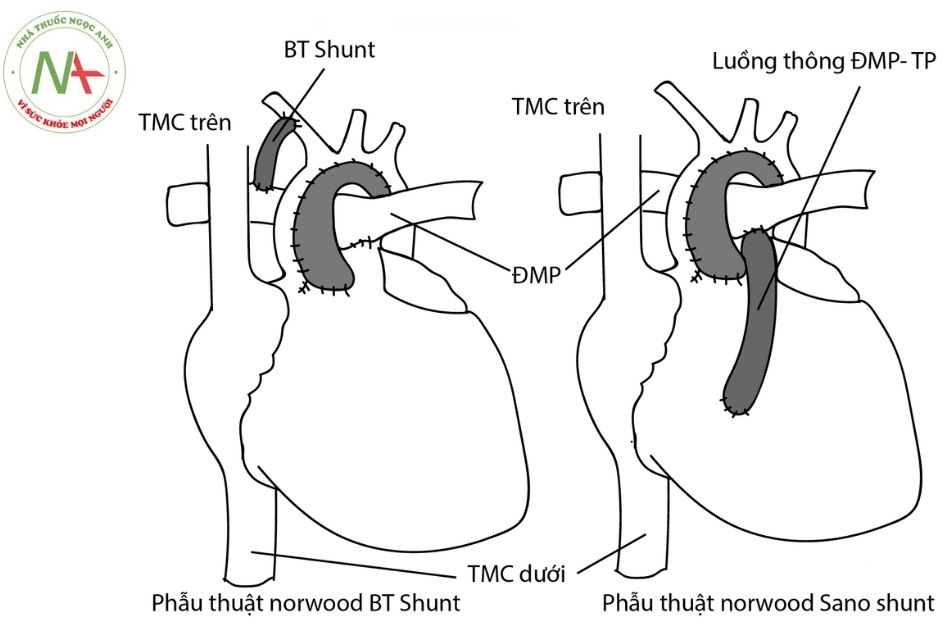
- Phẫu thuật Norwood: được chỉ định cho bệnh nhân mắc hội chứng thiểu sản tim trái, được Norwood và cộng sự mô tả lần đầu tiên năm
Hình 16. Các loại phẫu thuật Norwood
Chú thích: TMC: Tĩnh mạch chủ; ĐMP: Động mạch phổi; TP: Thất phải; BT shunt: luồng thông Blalock – Taussig.
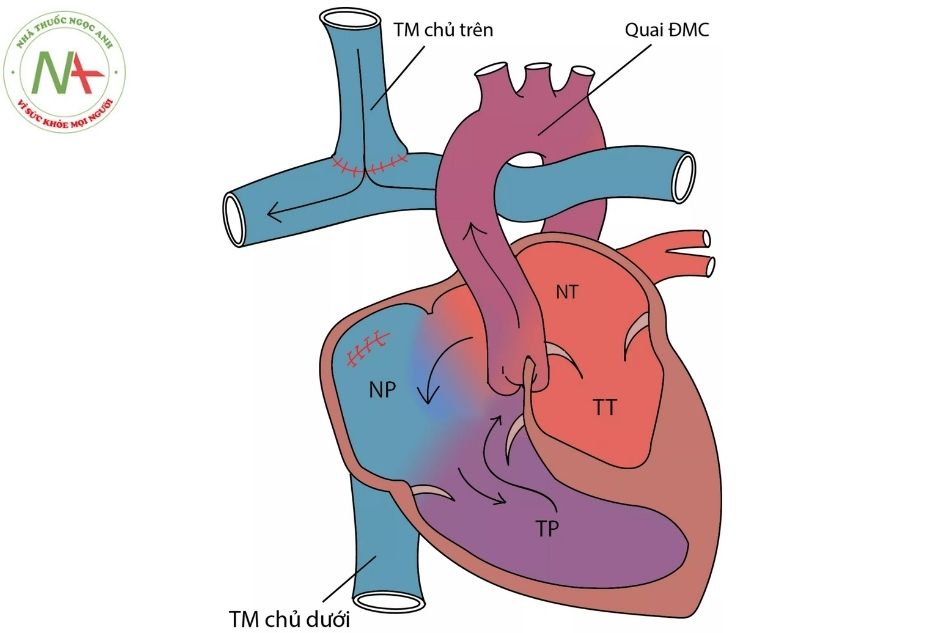
Điều trị phẫu thuật giai đoạn 2: phẫu thuật cầu nối Glenn hai hướng
Phẫu thuật Glenn được William Wallace Lumpkin Glenn và cộng sự mô tả lần đầu năm 1958, đây là phẫu thuật Glenn kinh điển.
Năm 1964, J. Alex Haller thực hiện phẫu thuật cầu nối Glenn hai hướng (bidirectional Glenn), hiện nay vẫn áp dụng phương pháp phẫu thuật này.
Hình 17. Phẫu thuật cầu nối Glenn hai hướng
Chú thích: TM: Tĩnh mạch; NP: Nhĩ phải; NT: Nhĩ trái; TP: Thất phải; TT: Thất trái.
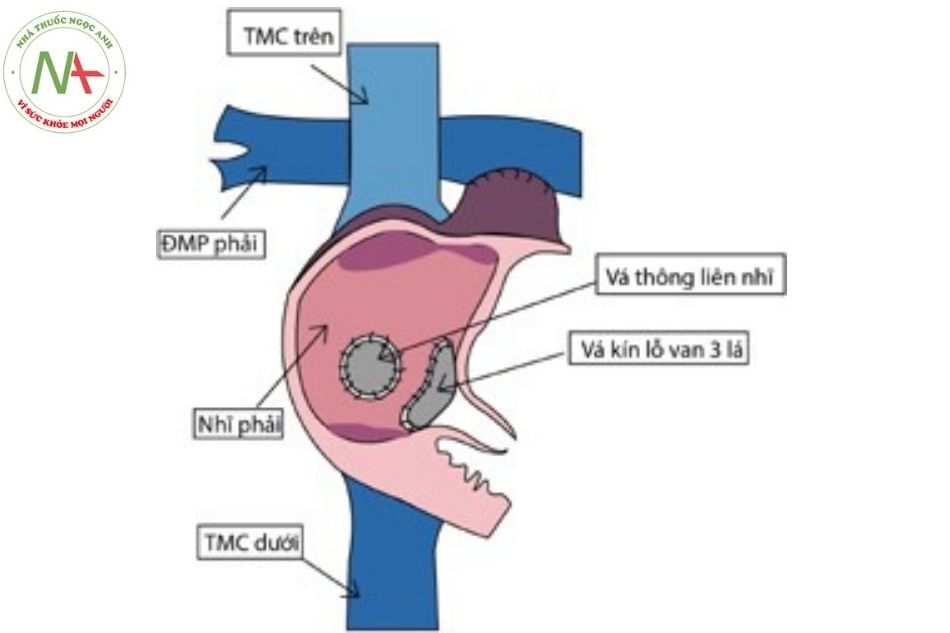
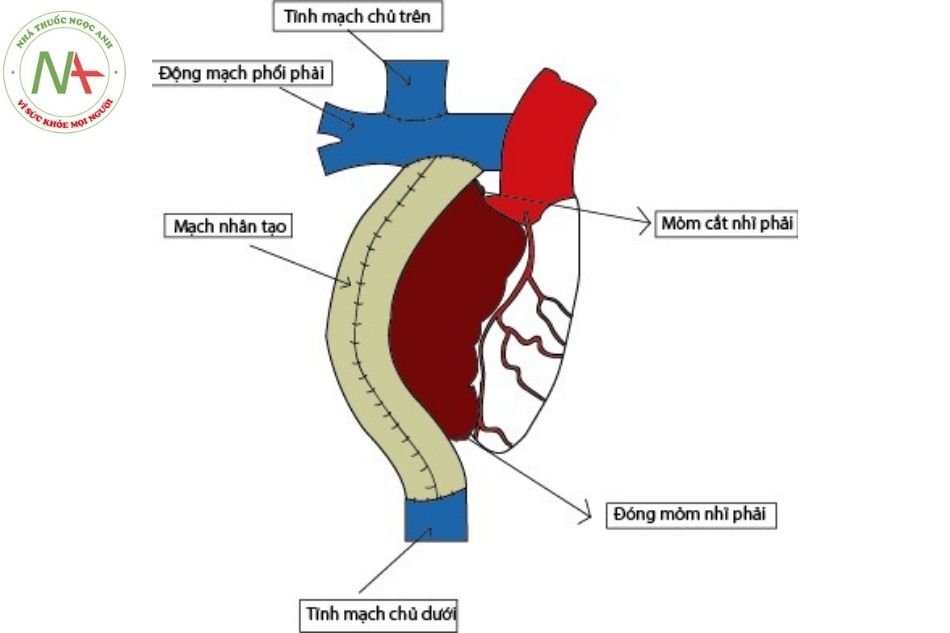
Hình 18. Phẫu thuật Fontan kinh điển
Chú thích: TMC: Tĩnh mạch chủ; ĐMP: Động mạch phổi.
Điều trị phẫu thuật giai đoạn 3: Phẫu thuật Fontan
Lịch sử hình thành và phát triển
- Là phẫu thuật thì cuối cho bệnh nhân tim bẩm sinh dạng một thất, phẫu thuật nối TM chủ dưới vào ĐMP, giúp cho máu tĩnh mạch vào trực tiếp phổi mà không qua tim. Phẫu thuật này được Francis Fontan và cộng sự thực hiện lần đầu tiên năm 1968 và công bố năm
- Qua quá trình phát triển, phẫu thuật Fontan đã trải qua nhiều cải tiến nhằm cải thiện kết quả đầu ra và mở rộng chỉ định cho nhóm tim bẩm sinh dạng một thất.
- Phẫu thuật Fontan kinh điển: là phẫu thuật nối tiểu nhĩ phải vào ĐMP, vá lỗ thông liên nhĩ, khâu kín lỗ van 3 lá. (Hình 18)
- Phẫu thuật nối tâm nhĩ phải – tâm thất phải, được Bjork và Kreutzer thực hiện để điều trị cho bệnh nhân thiểu sản van ba lá.
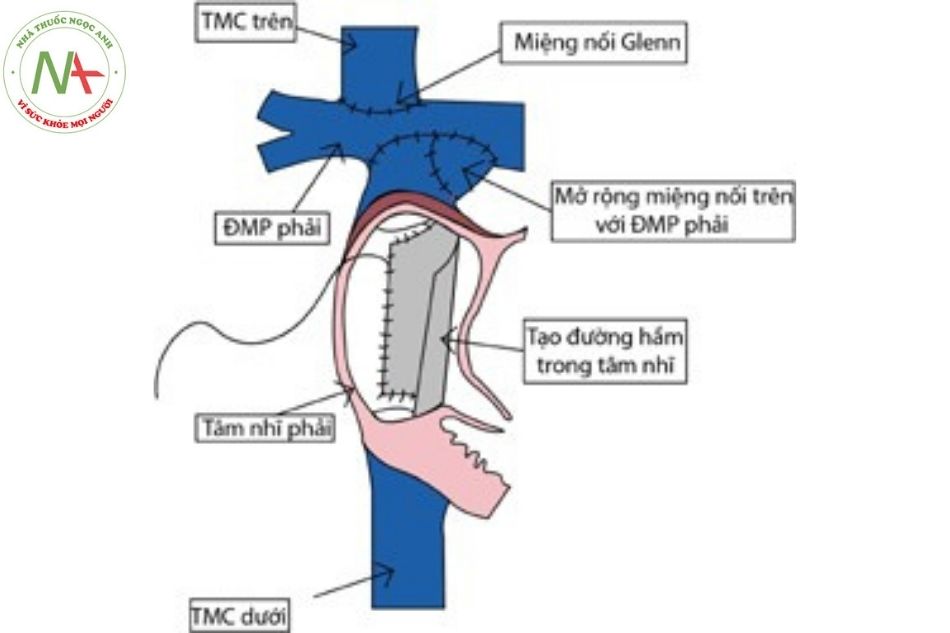
- Phẫu thuật nối tĩnh mạch chủ dưới với ĐMP bằng đường hầm trong tim (lateral tunnel tech- nique). Được Marc de Leval thực hiện và mô tả năm 1988.
Hình 19. Phẫu thuật Fontan miệng nối trong tim
Chú thích: TMC: Tĩnh mạch chủ; ĐMP: Động mạch phổi.
- Phẫu thuật nối tĩnh mạch chủ dưới với ĐMP bằng ống nối ngoài tim (extracardiac conduit technique – ECC). Được Marceletti và cộng sự thực hiện năm 1990. Với nhiều ưu điểm, phẫu thuật Fontan kiểu này ngày nay được áp dụng rộng rãi.
Hình 20. Phẫu thuật Fontan với ống nối ngoài tim
- Phẫu thuật Fontan không sử dụng máy tuần hoàn ngoài cơ thể.
Kết quả và tiên lượng
Kể từ lần đầu tiên tiến hành phẫu thuật Fontan năm 1973, cho đến nay vẫn chưa xác định được chính xác ảnh hưởng của chiến lược phẫu thuật với tuần hoàn Fontan đến tuổi thọ và chất lượng cuộc sống về lâu dài của bệnh nhân. Tuy vậy, các dữ liệu thu được rất đáng khích lệ, với các bệnh nhân được phẫu thuật sống được đến giai đoạn trưởng thành và thậm chí đã có báo cáo bệnh nhân sau mổ Fontan đã đẻ con thành công. Các dữ liệu theo dõi đến hiện tại cho thấy có 84% bệnh nhân sống sót sau 20 năm, trong đó tỷ lệ sống sót ngày càng tăng với các kỹ thuật tiến bộ gần đây (94% bệnh nhân sống sót sau 15 năm với kỹ thuật tạo đường hầm bên trong nhĩ; và chỉ có 81% với nhóm bệnh nhân phẫu thuật Fontan cổ điển).
Ghi nhận từ các bệnh nhân sau mổ cho thấy chất lượng cuộc sống được cải thiện đáng kể sau mổ, đặc biệt khả năng tăng cường chịu đựng các hoạt động thể lực tiến bộ rõ rệt so với trước khi phẫu thuật. Phần lớn các bệnh nhân có thể hoạt động thuộc phân độ nhóm I và II theo Hiệp hội Tim mạch học New York (NYHA). Khả năng hoạt động thể lực của các bệnh nhân này liên tục duy trì ở ngưỡng dưới bình thường, điều đó có thể do giảm khả năng tiêu thụ oxy tối đa và giảm ngưỡng chịu đựng thông khí khi thiếu oxy. Sức chịu đựng hoạt động thể lực tiếp tục duy trì hằng định trong khoảng 13 năm sau mổ Fontan.
Tuy nhiên, dường như càng theo dõi lâu dài thì tình trạng giảm hoạt động chức năng xuất hiện ngày càng thường xuyên. Các biểu hiện của thất bại với tuần hoàn Fontan xuất hiện có thể liên quan tới tình trạng suy giảm chức năng thất hệ thống và ảnh hưởng của tình trạng tăng áp lực tuần hoàn tĩnh mạch hệ thống trường diễn – các vấn đề này trở nên thường gặp hơn ở giai đoạn sau mổ khoảng 30-40 năm. Một trong những vấn đề đáng quan ngại hàng đầu là việc duy trì và bảo tồn chức năng của tâm thất duy nhất. Việc cải thiện quá trình kiểm soát và điều trị ngay từ giai đoạn đầu sau khi ra đời của bệnh nhân tim một thất là nhằm duy trì tối đa hoạt động chức năng của thất hệ thống (bằng cách giảm tình trạng quá tải thể tích tuần hoàn và tình trạng thiếu oxy máu) và kiểm soát tình trạng tuần hoàn phổi (hạn chế sự phát triển của bệnh lý mạch máu phổi tắc nghẽn và các bất thường giải phẫu hay thiểu sản hệ mạch máu phổi). Chiến lược kiểm soát này cũng giúp cải thiện tiên lượng đầu ra ở giai đoạn lâu dài sau phẫu thuật Fontan.
Các vấn đề thường gặp ở giai đoạn muộn bao gồm suy chức năng thất, rối loạn hoạt động của van nhĩ thất, các rối loạn nhịp nhĩ, biến chứng tắc mạch và hội chứng mất protein ruột (protein-losing enteropathy). Thông thường, nhưng không phải toàn bộ, các biến chứng này là hệ quả thứ phát sau tình trạng tăng quá mức áp lực hệ tĩnh mạch và áp lực buồng nhĩ, và tình trạng giảm cung lượng tim kéo dài. Ngoài ra các biến chứng này cũng có thể gặp do các nguyên nhân cơ giới tại các kết nối trong tuần hoàn Fontan, như cản trở kết nối nhĩ hay TM chủ trên với ĐMP (hẹp/tắc miệng nối), bất thường giải phẫu hay thiểu sản ĐMP, cản trở hồi lưu TM phổi (bẩm sinh hay sau phẫu thuật có tạo miệng nối TM phổi với tim), tình trạng hở van nhĩ thất nặng hoặc các luồng thông trái → phải còn tồn lưu (ống động mạch tồn lưu, tuần hoàn bàng hệ chủ – phổi…). Đặc biệt, sự xuất hiện của hội chứng mất protein ruột là một vấn đề rất đáng quan ngại và gặp rất nhiều khó khăn trong điều trị. Hội chứng này gặp với tỷ lệ 1-5% bệnh nhân phẫu thuật Fontan và có tương quan chặt chẽ với tỷ lệ bệnh nặng và tỷ lệ tử vong sau mổ.
CÁC VẤN ĐỀ CẦN LƯU Ý KHÁC
Theo dõi
Bệnh nhân cần được đánh giá thường xuyên tại một trung tâm chuyên về tim bẩm sinh. Tần suất tái khám cần được cá thể hóa theo từng người bệnh, nhưng ít nhất định kỳ hàng năm, bao gồm đánh giá lâm sàng, đo độ bão hòa oxy, làm thêm các xét nghiệm (huyết học, sắt, chức năng gan, chức năng thận, v.v.), Xquang ngực, điện tâm đồ và siêu âm tim. Chụp cộng hưởng từ tim và test gắng sức cần được tiến hành ít nhất một lần ở tuổi trưởng thành và được coi là cơ sở đề theo dõi bệnh nhân.
Tập luyện thể dục thể thao
Tuân thủ theo hướng dẫn, bệnh nhân không gia tăng nguy cơ tử vong khi tập thể dục, tuy nhiên họ bị giảm khả năng gắng sức theo thời gian. Ở những bệnh nhân có mức triệu chứng trong giới hạn có thể xem xét các môn thể thao mang tính chất giải trí.
Mang thai
Chống chỉ định ở những bệnh nhân bị giảm lưu lượng máu phổi nghiêm trọng hoặc có tổn thương van động mạch phổi nặng, hoặc giảm chức năng tâm thất. Bệnh nhân bị tím sẽ đe dọa tính mạng của thai nhi, với tỉ lệ trẻ không có khả năng sống sau sinh < 12% nếu độ bão hòa oxy < 85%.
Tránh thai
Tránh dùng viên uống tránh thai kết hợp vì nguy cơ gây huyết khối và thuyên tắc mạch. Thuốc tránh thai chỉ chứa progesterone và dụng cụ tử cung phủ progesterone hoặc que cấy tránh thai an toàn với nguy cơ tim mạch thấp hơn.
Dự phòng viêm nội tâm mạc nhiễm khuẩn
Được chỉ định ở tất cả các bệnh nhân tim một thất.
TÀI LIỆU THAM KHẢO
1.Dai Dac Tran, Thanh Ngoc Le, Van Hai Thi Dang, Hoang‐Long Predictors of Prolonged Pleural Effusion Af- ter the Extracardiac Fontan Procedure: A 8‐Year Single‐Center Experience in Resource‐Scare Setting. Pediatric Cardiology 2020. https://doi.org/10.1007/s00246-020-02457-1.
2. Hoffman JI, Kaplan S, Liberthson RR. Prevalence of congenital heart disease. American heart journal. 2004;147(3):425-39.
3. Boshoff DE, Michel-Behnke I, Schranz D, Gewillig M. Stenting the neonatal arterial duct. Expert review of cardiovascular therapy. 2007;5(5):893-901.
4. Akintürk H, Michel-Behnke I, Valeske K, Mueller M, Thul J, Bauer J, et al. Hybrid transcatheter–surgical palli- ation. Pediatric cardiology. 2007;28(2):79-87.
5. Fogel MA, Weinberg PM, Chin AJ, Fellows KE, Hoffman EA. Late ventricular geometry and performance changes of functional single ventricle throughout staged Fontan reconstruction assessed by magnetic reso- nance Journal of the American College of Cardiology. 1996;28(1):212-21.
6. Vitarelli A, Conde Y, Cimino E, D’Angeli I, D’Orazio S, Ventriglia F, et al. Quantitative assessment of systolic and diastolic ventricular function with tissue Doppler imaging after Fontan type of operation. International journal of cardiology. 2005;102(1):61-9.
7. d’Udekem Y, Iyengar AJ, Cochrane AD, Grigg LE, Ramsay JM, Wheaton GR, et al. The Fontan procedure: con- temporary techniques have improved long-term outcomes. Circulation. 2007;116(11_supplement):I-157-I-64.
8. Kajihara N, Asou T, Takeda Y, Kosaka Y, Onakatomi Y, Nagafuchi H, et al. Pulmonary artery banding for func- tionally single ventricles: impact of tighter banding in the staged Fontan era. The Annals of thoracic surgery. 2010;89(1):174-9.
9. Tsang V, Stark Pulmonary artery banding. Surgery for congenital heart defects: John Wiley & Sons Chich- ester; 2006. p. 262-70.
10. Kajihara N, Asou T, Takeda Y, Kosaka Y, Miyata D, Nagafuchi H, et al. Impact of 3-mm Blalock–Taussig shunt in neonates and infants with a functionally single ventricle. Interactive cardiovascular and thoracic surgery. 2009;8(2):211-5.
11. W Sadler. Langman’s Medical Embryology, 14th Ed 2018.