Bệnh tim mạch
Bất thường đổ về tĩnh mạch phổi: Đại cương, chẩn đoán, điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Lâm sàng tim bẩm sinh
Chủ biên
PGS.TS.BS. Nguyễn Lân Hiếu
Tham gia biên soạn
Lê Hồng Quang
Phạm Văn Xướng
Lê Nhật Cường
Nguyễn Văn Hiếu
Dương Công Nguyên
Bất thường tĩnh mạch phổi (anomalous pulmonary vein) bao gồm nhiều thể bất thường giải phẫu khác nhau của tĩnh mạch phổi với nhiều biểu hiện lâm sàng và điều trị khác nhau. Trong đó, bất thường đổ về tĩnh mạch phổi (anomalous pulmonary vein return – APVR) gồm bất thường đổ về tĩnh mạch phổi toàn phần (total anomalous pulmonary vein return) và bất thường đổ về tĩnh mạch phổi bán phần (partial anomalous pulmonary vein return). Trong bài viết dưới đây Nhà thuốc Ngọc Anh xin gửi đến bạn đọc hai nhóm bất thường đổ về tĩnh mạch phổi nói trên.
PHÂN LOẠI BẤT THƯỜNG TĨNH MẠCH PHỔI
Bình thường, tĩnh mạch phổi trên và tĩnh mạch phổi dưới từ mỗi bên phổi đổ vào thành sau bên của tâm nhĩ trái. Do tâm nhĩ trái nằm ở vị trí chính giữa nên các tĩnh mạch phổi bên phải và bên trái có chiều dài tương tự nhau (Hình 1).
Một số biến thể bình thường tĩnh mạch thùy giữa phổi phải có thể đổ riêng rẽ vào nhĩ trái và không hợp lưu với tĩnh mạch thùy trên bên phải. Trong trường hợp khác, tĩnh mạch thùy trên và thùy dưới đặc biệt phổi bên trái có thể hợp lưu trước rồi đổ về nhĩ trái dưới dạng một tĩnh mạch phổi bên trái.
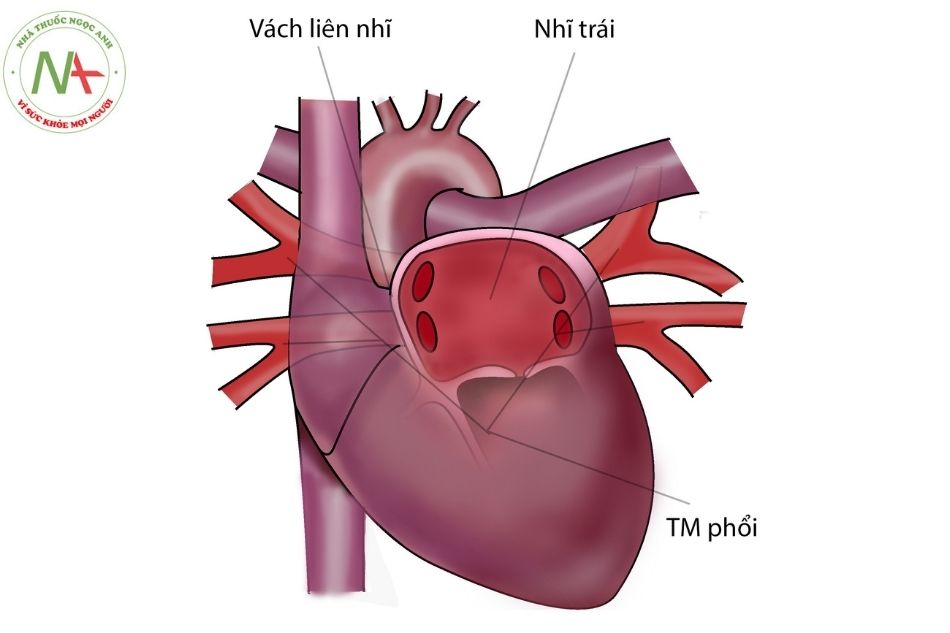
Các bất thường tĩnh mạch phổi bao gồm các bất thường giải phẫu: về số lượng tĩnh mạch phổi, bất thường vị trí đổ về của các tĩnh mạch phổi, bất thường dẫn lưu do lệch vách ngăn liên nhĩ, hẹp tĩnh mạch phổi, màng ngăn nhĩ trái.
Bất thường đổ về tĩnh mạch phổi toàn phần
Do bất thường sự hợp nhất của tĩnh mạch phổi chung vào nhĩ trái.
- Một tĩnh mạch phổi bên trái hoặc bên phải dẫn lưu máu về nhĩ trái, hay gặp một tĩnh mạch phổi bên trái hơn một tĩnh mạch phổi bên phải.
- Hiếm gặp hơn là một tĩnh mạch phổi chung nhận máu tĩnh mạch phổi hai bên đổ về nhĩ trái, thường gặp trong hội chứng vô lách.
- Có thể gặp ba tĩnh mạch phổi bên trái hoặc bên phải.
BẤT THƯỜNG ĐỔ VỀ TĨNH MẠCH PHỔI
Bao gồm: bất thường đổ về tĩnh mạch phổi bán phần (partial anomalous pulmonary venous connection) và bất thường đổ về tĩnh mạch phổi toàn phần (total anomalous pulmonary venous connection).
Tĩnh mạch phổi chung hợp nhất với nhĩ trái bình thường, dẫn đến vị trí đổ về các tĩnh mạch phổi bình thường nhưng do bất thường giải phẫu của vách liên nhĩ hướng dòng máu của các tĩnh mạch phổi sang bên nhĩ phải.
Hầu hết là do bất thường vị trí vách tiên phát lệch về bên trái, các tĩnh mạch phổi đổ về nhĩ bên phải, tùy mức độ lệch của vách tiên phát dẫn đến bất thường dẫn lưu một phần hay hoàn toàn các tĩnh mạch phổi.
Bất thường đổ về tĩnh mạch phổi toàn phần
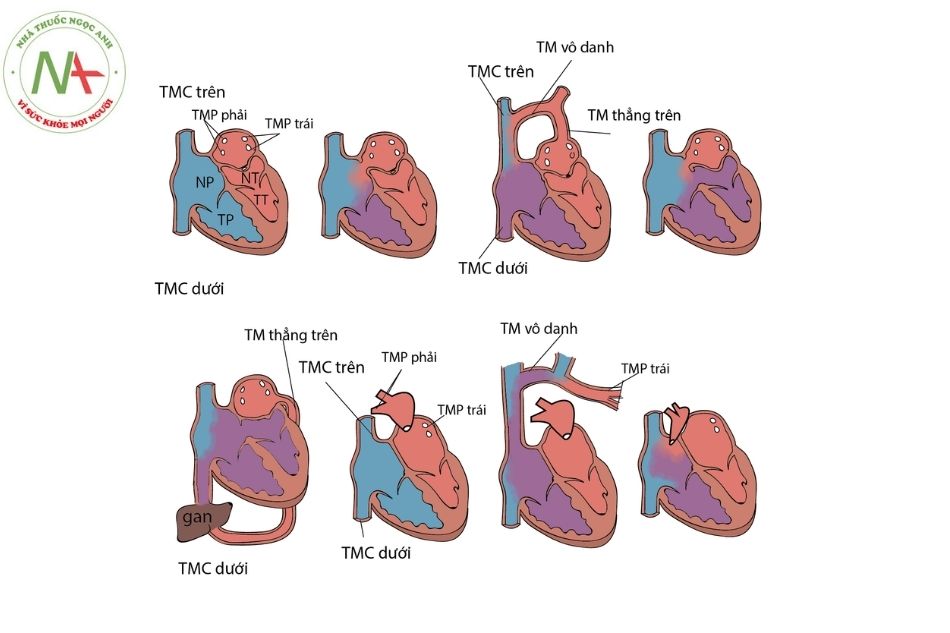
Các tĩnh mạch phổi đổ về nhĩ phải hoặc các tĩnh mạch chủ thay vì đổ trực tiếp vào nhĩ trái. Bất thường đổ về tĩnh mạch phổi toàn phần được chia thành 4 thể sau (Hình 2):
- Thể trên tim: hay gặp nhất, chiếm 50% các trường hợp. Các tĩnh mạch phổi đổ về hợp lưu nằm sau nhĩ trái sau đó đổ về tĩnh mạch thẳng trên, tiếp theo có thể đổ vào tĩnh mạch vô danh (innominate vein) hoặc tĩnh mạch chủ trên hay tĩnh mạch đơn (azygos vein). Tĩnh mạch thẳng trên thường chạy phía trước động mạch phổi và phế quản, nếu chạy giữa những cấu trúc này sẽ dẫn đến tắc nghẽn.
- Thể trong tim: gặp 20% các trường hợp. Các tĩnh mạch phổi đổ về hợp lưu sau đó đổ về đoạn gần xoang vành phía sau rãnh nhĩ thất, điển hình là xoang vành giãn nối với nhĩ phải.
- Thể dưới tim (thể dưới cơ hoành): gặp 20% các trường hợp, các tĩnh mạch phổi đổ vào hợp lưu sau đó đổ về tĩnh mạch thẳng dưới rồi đổ vào tĩnh mạch cửa, ống tĩnh mạch, tĩnh mạch gan hoặc tĩnh mạch chủ dưới. Đây là thể bệnh thường gặp tắc nghẽn nhất trong các thể bất thường đổ về tĩnh mạch phổi.
- Thể hỗn hợp gặp 10%: có thể gặp phối hợp trên tim và trong tim hay trên tim và dưới
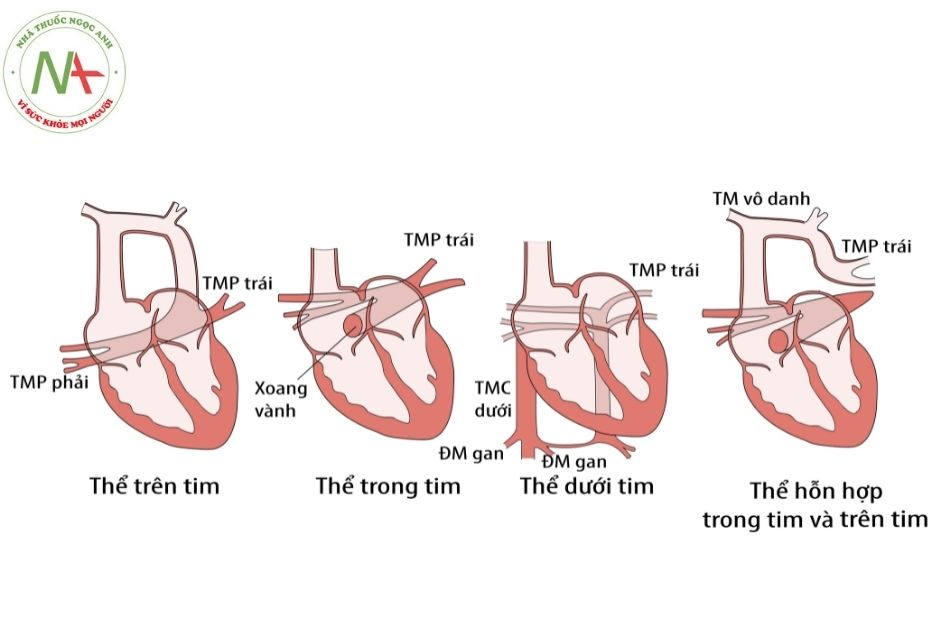
Chú thích: TMP: Tĩnh mạch phổi; ĐM: Động mạch; TM: Tĩnh mạch.
Bất thường đổ về tĩnh mạch phổi bán phần
- Khi nhiều hơn một tĩnh mạch phổi nhưng không phải tất cả đổ về tuần hoàn tĩnh mạch hệ thống được gọi là bất thường đổ về tĩnh mạch phổi bán phần.
- Bất thường đổ về các tĩnh mạch phổi bên trái thường đổ về hệ thống tĩnh mạch có nguồn gốc từ hệ thống tĩnh mạch chính trái (tĩnh mạch vô danh và xoang vành) và bất thường đổ về tĩnh mạch phổi bên phải thường đổ về các tĩnh mạch có nguồn gốc từ tĩnh mạch chính phải (tĩnh mạch chủ trên và tĩnh mạch chủ dưới). Có thể gặp bất thường các tĩnh mạch phổi đổ về bên đối diện do đám rối mạch tạng là cấu trúc nằm ở giữa.
- Bất thường đổ về tĩnh mạch phổi bên trái: Một hoặc nhiều hơn các tĩnh mạch phổi đổ về tĩnh mạch vô danh qua tĩnh mạch thẳng. Ít gặp tĩnh mạch phổi bên trái đổ về tĩnh mạch chủ trên trái sau đó đổ về xoang vành hoặc đổ về tĩnh mạch chủ trên, tĩnh mạch chủ dưới hay tĩnh mạch azygos.
- Bất thường đổ về tĩnh mạch phổi bên phải: Tất cả hoặc vài tĩnh mạch phổi bên phải đổ về tĩnh mạch chủ dưới (hội chứng Scimitar), vị trí đổ về các tĩnh mạch phổi thường dưới cơ hoành.
Trong các loại bất thường đổ về tĩnh mạch phổi bán phần hay gặp nhất là tĩnh mạch phổi trái đổ vào tĩnh mạch vô danh sau đó là tĩnh mạch phổi phải đổ vào tĩnh mạch chủ dưới.
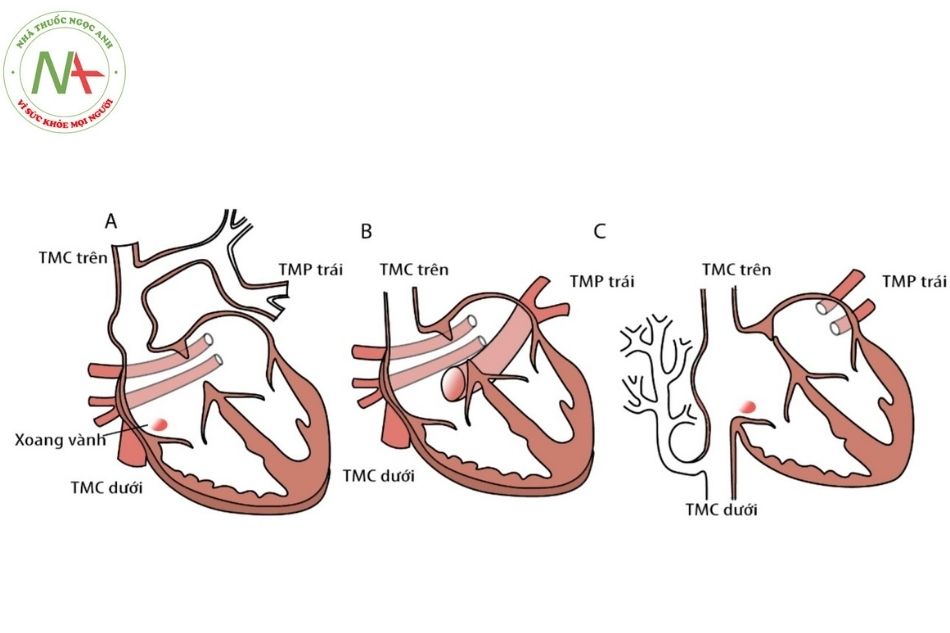
Chú thích: TMC: Tĩnh mạch chủ; TMP: Tĩnh mạch phổi.
BẤT THƯỜNG DẪN LƯU TĨNH MẠCH PHỔI DO LỆCH VÁCH NGĂN
Tĩnh mạch phổi chung hợp nhất với nhĩ trái bình thường, dẫn đến vị trí đổ về các tĩnh mạch phổi bình thường nhưng do bất thường giải phẫu của vách liên nhĩ bị lệch, hướng dòng máu của các tĩnh mạch phổi sang bên nhĩ phải.
Hầu hết là do bất thường vị trí vách tiên phát lệch về bên trái, các tĩnh mạch phổi đổ về nhĩ bên phải, tùy mức độ lệch của vách tiên phát dẫn đến bất thường dẫn lưu một phần hay hoàn toàn các tĩnh mạch phổi.
Chú thích: TMP: Tĩnh mạch phổi.
LỖ XOANG TĨNH MẠCH
Lỗ xoang tĩnh mạch là một dạng bất thường đổ về tĩnh mạch phổi, do không có nóc hoặc không có tổ chức xoang tĩnh mạch giữa các tĩnh mạch phổi phải với tĩnh mạch chủ trên hoặc nhĩ phải.
HẸP ĐỔ VỀ CÁC TĨNH MẠCH PHỔI
Hẹp riêng từng tĩnh mạch phổi trong trường hợp các tĩnh mạch phổi đổ về nhĩ trái bình thường.
Hẹp vị trí nối tĩnh mạch phổi chung – nhĩ trái: màng ngăn nhĩ trái.
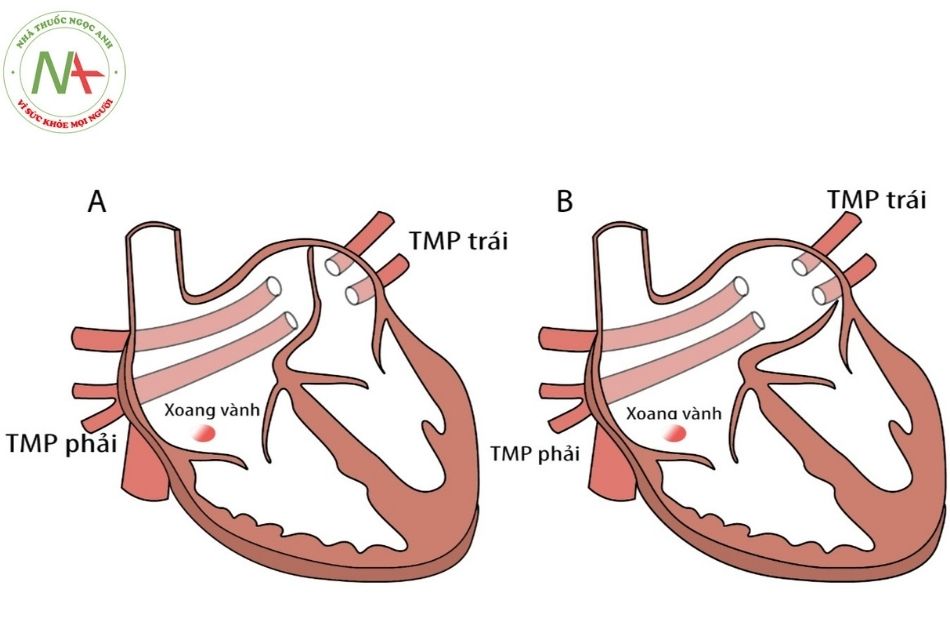
MÀNG NGĂN NHĨ TRÁI
Là hậu quả của bất thường sự hòa nhập tĩnh mạch phổi chung vào mặt sau nhĩ trái. Màng ngăn nhĩ trái có nhiều thể khác nhau. Thể điển hình dạng màng ngăn chia nhĩ trái thành 2 buồng, 1 buồng nhận máu từ các tĩnh mạch phổi phía sau, 1 buồng nối với van hai lá. Màng ngăn nhĩ trái bán phần bao gồm nhiều thể (Hình 5).
Chú thích: TM: Tĩnh mạch; TMC: Tĩnh mạch chủ; TMP: Tĩnh mạch phổi.
BẤT THƯỜNG ĐỔ VỀ TĨNH MẠCH PHỔI TOÀN PHẦN
ĐẠI CƯƠNG
Bất thường đổ về tĩnh mạch phổi toàn phần (total anomalous pulmonary vein connection – TAPVC) thuộc loại bất thường đổ về các tĩnh mạch phổi, trong đó cả bốn tĩnh mạch phổi đều không trực tiếp đổ về nhĩ trái.
Bệnh này chiếm 1% trong các dị tật tim bẩm sinh và là thể nặng khiến bệnh nhi có thể tử vong ngay sau khi sinh nếu không được chẩn đoán và điều trị kịp thời.
HÌNH THÁI HỌC VÀ SINH LÝ BỆNH
Phôi thai học
Tĩnh mạch phổi được chứng minh là có nguồn gốc từ lồi trung mô lưng (dorsal mesenchymal protrusion), đây là thành phần của mạc treo tim lưng (dorsal mesocardium). Trong quá trình phát triển của phôi, lồi trung mô lưng xâm nhập vào thành của tâm nhĩ ở bên trái vách nguyên phát, cùng vách nguyên phát phát triển hướng về phía ống nhĩ – thất. Tĩnh mạch phổi được hình thành bên trong lồi trung mô lưng này và có vị trí ở thành sau tâm nhĩ trái. Tĩnh mạch phổi này sẽ phát triển dài ra, đến nối với phức hợp tĩnh mạch lá tạng ở vùng những mầm phổi đang phát triển để tạo ra hệ thống tĩnh mạch phổi hoàn chỉnh.
Khi bất thường vị trí lồi trung mô lưng xảy ra sẽ dẫn tới bất thường lỗ đổ của tĩnh mạch phổi. Ví dụ: lồi trung mô lưng dời sang phải thì cả 4 tĩnh mạch phổi đổ vào tâm nhĩ phải thay vì tâm nhĩ trái (tỷ lệ 20%) hoặc dời sang phải nhiều hơn nữa thì tĩnh mạch phổi sẽ đổ vào tĩnh mạch chủ trên hay tĩnh mạch cánh tay đầu (tỷ lệ 50%).
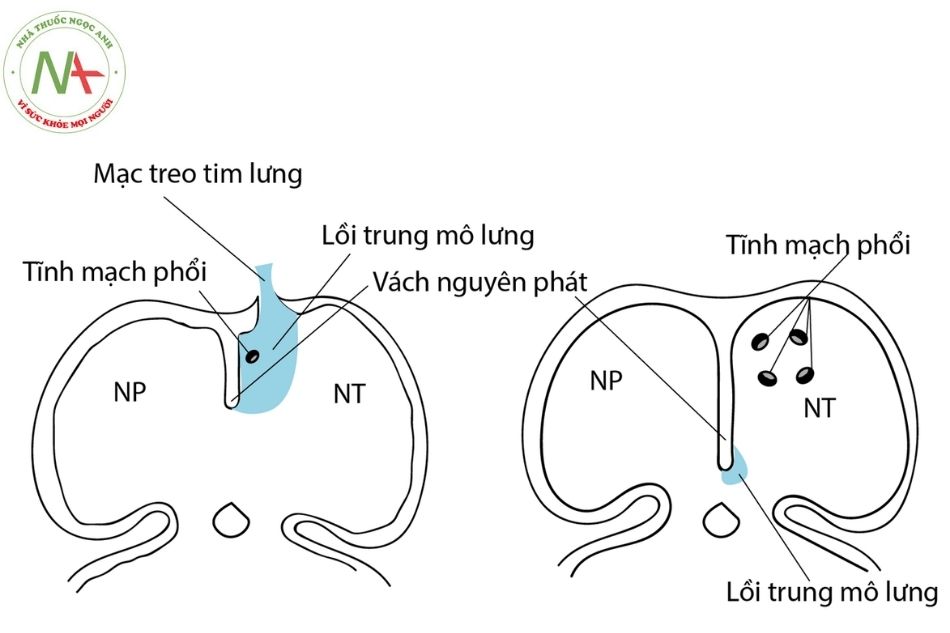
Chú thích: NP: Nhĩ phải; NT: Nhĩ trái.
Sinh lý bệnh
- Máu từ các tĩnh mạch phổi và từ các tĩnh mạch chủ trộn ở tâm nhĩ phải và không có dòng máu về nhĩ trái từ tĩnh mạch phổi, do vậy cần phải tồn tại lỗ bầu dục (foramen ovale) hoặc thông liên nhĩ (atrial septal defect – ASD) để máu trộn sang nhĩ trái, xuống thất trái đi nuôi cơ thể. Dòng máu trộn cũng từ nhĩ trái qua van ba lá xuống thất phải do đó, độ bão hòa oxy ở vòng tuần hoàn hệ thống và vòng tuần hoàn phổi tương đương nhau, với độ giảm bão hòa oxy ở máu động mạch hệ thống.
- Độ bão hòa oxy máu động mạch tỷ lệ với lưu lượng máu ở phổi. Khi không có sự tắc nghẽn hồi lưu tĩnh mạch phổi, độ bão hòa oxy máu động mạch còn cao, bệnh nhân tím nhẹ. Khi có sự tắc nghẽn bệnh nhân có tình trạng tím nặng.
- Tắc nghẽn có thể gặp ở các vị trí như nhánh các tĩnh mạch phổi, hợp lưu tĩnh mạch phổi, tĩnh mạch thẳng trên hoặc dưới, tắc nghẽn ở tĩnh mạch cửa, trong tĩnh mạch gan hoặc tắc nghẽn ở tầng nhĩ do lỗ thông liên nhĩ hoặc lỗ bầu dục không đủ lớn. Khi đó máu sẽ ứ tại phổi gây ra các triệu chứng của bệnh tim bẩm sinh nhiều máu lên phổi (phù phổi, rale ẩm phổi, gan to), đồng thời máu không về được thất trái gây ra các triệu chứng của giảm cung lượng tim hệ thống (mạch nhanh nhỏ khó bắt, da tái), đồng thời trẻ có triệu chứng tím nặng.
Mời bạn đọc xem thêm: Hẹp eo động mạch chủ và gián đoạn quai động mạch chủ trong lâm sàng tim bẩm sinh
CHẨN ĐOÁN
Lâm sàng
Biểu hiện lâm sàng của bệnh nhân phụ thuộc vào mức độ tắc nghẽn dòng máu trong tĩnh mạch phổi.
Triệu chứng lâm sàng ở thể không có tắc nghẽn
Trong thể không tắc nghẽn, biểu hiện lâm sàng tương tự như nhóm bệnh nhân có tim bẩm sinh với luồng thông trái phải lớn. Ở thời kỳ sơ sinh thường không có biểu hiện lâm sàng, có thể bỏ qua chẩn đoán nếu bệnh nhân không được siêu âm tim thường quy. Khi sức cản mạch máu phổi giảm xuống, lưu lượng máu lên phổi tăng dẫn đến các biểu hiện của bệnh tim bẩm sinh nhiều máu lên phổi. Đồng thời tồn tại luồng thông phải trái qua lỗ thông liên nhĩ nên bệnh nhân có thể có tím nhưng thường nhẹ, khó phát hiện trên lâm sàng.
Bệnh nhân biểu hiện các triệu chứng lâm sàng của nhóm bệnh nhân tim bẩm sinh có tím, tăng lưu lượng máu lên phổi:
- Tím với các đặc điểm của tim bẩm sinh: liên tục, có tích chất thích nghi, kém đáp với thở oxy, tuy nhiên mức độ tím là nhẹ đôi khi có thể khó quan sát được trên lâm sàng.
- Suy tim sung huyết, chậm phát triển và viêm phổi tái diễn xuất hiện ở trẻ 6 tháng tuổi.
- Tiếng T2 tách đôi dài, cố định và tiếng đóng van động mạch phổi có thể nghe thấy. Tiếng thổi tâm thu từ 2 đến 3/6 thường xuất hiện ở phần trên bờ trái xương ức.
Triệu chứng lâm sàng ở thể có tắc nghẽn
- Trong thể lâm sàng có tắc nghẽn: bệnh nhân có tình trạng tăng áp lực mạch máu phổi hậu mao mạch dẫn đến xuất hiện phản ứng co thắt mạch phổi (tăng sức cản mạch phổi nhằm hạn chế tình trạng nhiều máu lên phổi) và máu không về được nhĩ trái gây nên phù phổi, hội chứng cung lượng tim thấp (nhịp tim nhanh, da tái, mạch ngoại vi yếu, nước tiểu giảm). Đồng thời luồng thông phải trái qua lỗ thông liên nhĩ tăng lên gây ra tình trạng tím nghiêm trọng
- Tiếng tim T2 đơn, có thể có nhịp ngựa Thường không nghe thấy tiếng thổi khác. Ran ẩm có thể có khi bệnh nhân nặng phù phổi cấp.
- Bệnh nhân với thể dưới tim hiếm khi có thể sống trên vài tuần nếu không được phẫu thuật.
Cận lâm sàng
Xquang
Xquang ngực có hình ảnh bóng tim to (bao gồm thất phải và nhĩ phải giãn) và tăng sinh giường mao mạch phổi. Dấu hiệu “người tuyết” (Snowman) thường thấy ở trẻ sau 4 tháng tuổi.
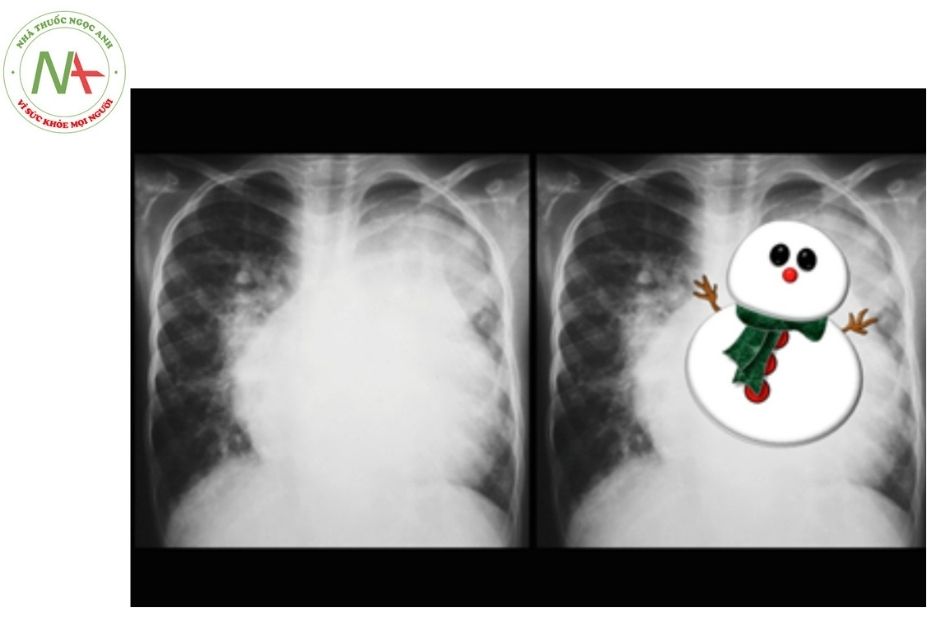
Với trường hợp có bất thường đổ về tĩnh mạch phổi toàn phần có tắc nghẽn, tim có kích thước bình thường, nhưng trường phổi gợi ý hình ảnh tắc nghẽn tĩnh mạch phổi hoặc phù phổi.
Điện tim
Trục tim lệch phải, phì đại thất phải (sóng rsR’ ở V1), phì đại nhĩ phải.
Siêu âm
Siêu âm ở bệnh nhân có bất thường đổ về tĩnh mạch phổi toàn phần phải được đánh giá cẩn thận, từng bước, bằng nhiều mặt cắt. Các mặt cắt hữu ích: dưới mũi ức, cạnh ức và trên hõm ức.
Các dấu hiệu gián tiếp: nhĩ phải giãn, vách liên nhĩ võng sang trái, thất phải giãn, vách liên thất võng sang trái, tim trái nhỏ có thể có hoặc không thiểu sản kèm theo. Ngoài ra khi không quan sát được đủ 4 tĩnh mạch phổi đổ về nhĩ trái cũng cần nghĩ đến khả năng có bất thường đổ về tĩnh mạch phổi.
Dấu hiệu trực tiếp: bốn tĩnh mạch phổi đổ về hợp lưu các tĩnh mạch phổi thường nằm sau nhĩ trái, sau đó hợp lưu có thể đổ nhĩ phải qua xoang vành (thể trong tim), qua tĩnh mạch chủ trên (thể trên tim), qua tĩnh mạch chủ dưới (thể dưới tim). Cần xác định rõ kích thước, hướng đi và vị trí đổ về của từng tĩnh mạch phổi.
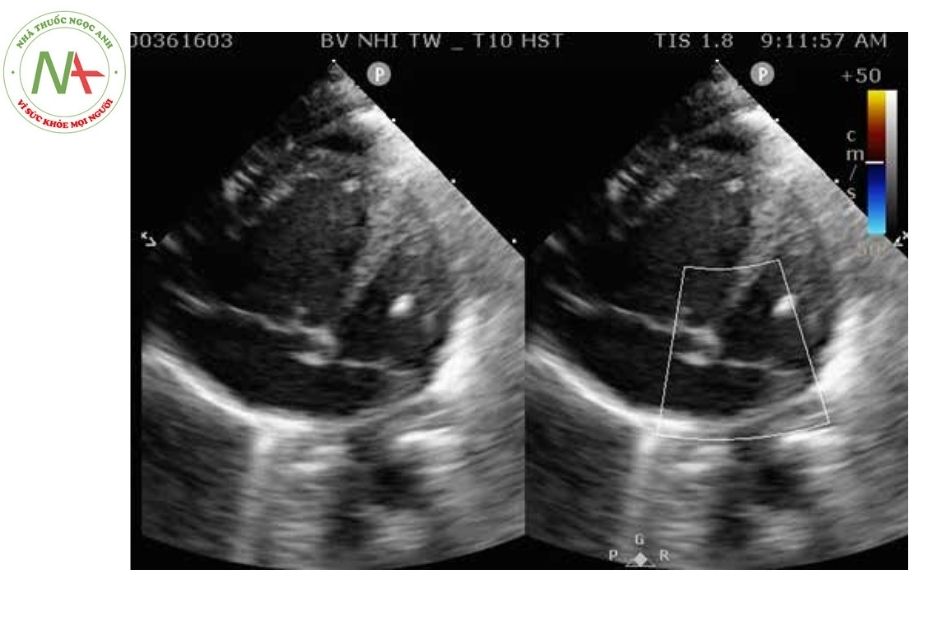
Bất thường đổ về tĩnh mạch phổi thể trên tim
- Tĩnh mạch thẳng trên thường đi phía bên trái và đổ về tĩnh mạch vô danh, mặc dù vị trí nối các tĩnh mạch phổi ở cao nhưng vẫn có thể quan sát được các tĩnh mạch phổi và tĩnh mạch thẳng trên ở mặt cắt dưới mũi ức.
- Vị trí tĩnh mạch thẳng trên đổ về tĩnh mạch hệ thống quan sát được ở mặt cắt trục ngắn cạnh ức cao và trên hõm ức.
- Với siêu âm Doppler màu trực tiếp quan sát được dòng chảy của tĩnh mạch và đánh giá mức độ tắc nghẽn.
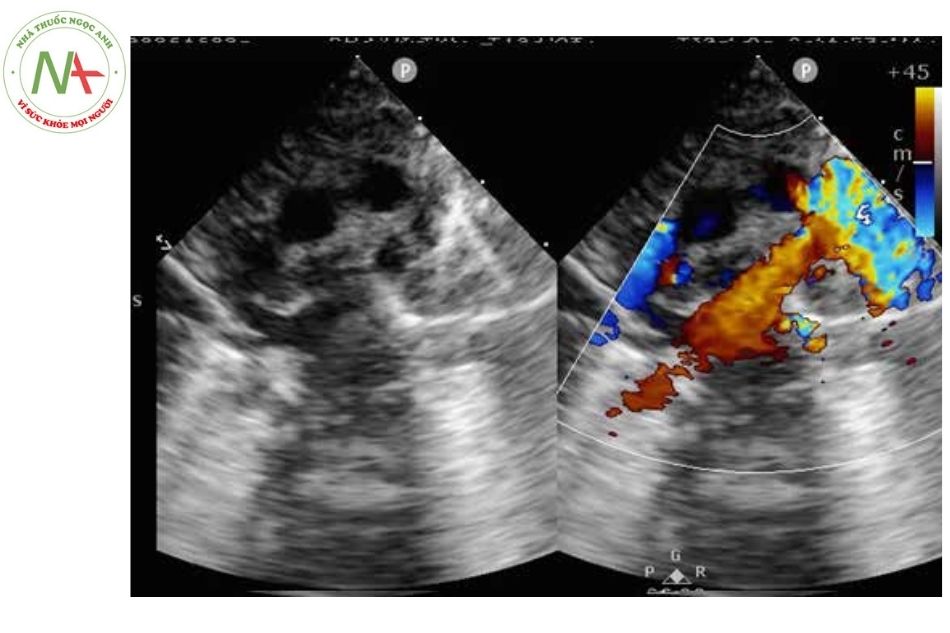
Bất thường đổ về tĩnh mạch phổi thể trong tim
- Hình ảnh điển hình là xoang vành giãn được quan sát ở mặt cắt dưới sườn, cạnh ức, mỏm.
- Siêu âm 2D và Doppler màu cho hình ảnh mỗi tĩnh mạch phổi từ các mặt cắt trục ngắn cạnh ức cao, trên hõm ức và dưới mũi ức.
- Bất thường đổ về tĩnh mạch phổi thể trong tim ít gặp tắc nghẽn.
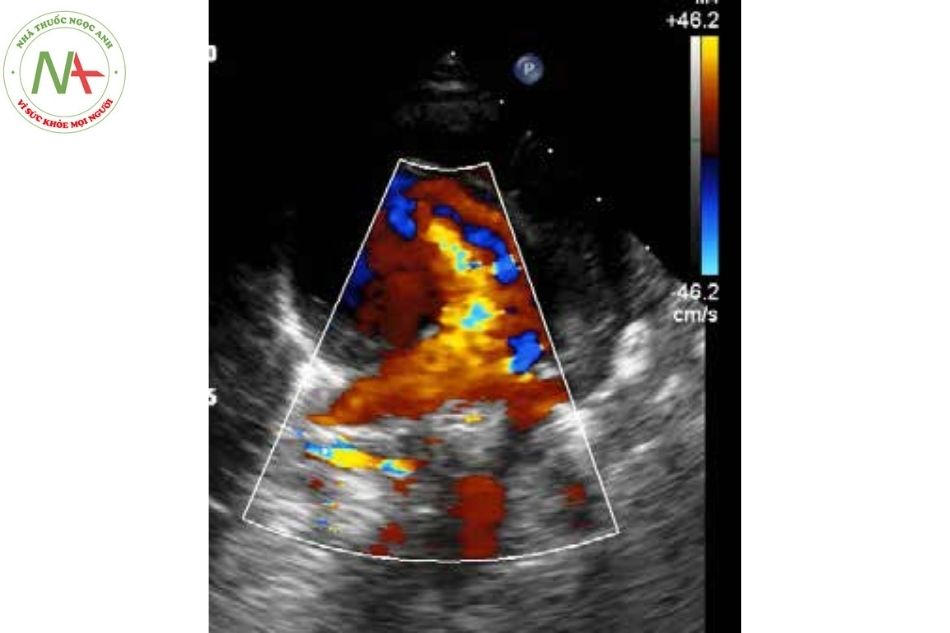
Bất thường đổ về tĩnh mạch phổi thể dưới tim
- Tỷ lệ tắc nghẽn cao, thường gặp ở vị trí nối tĩnh mạch thẳng dưới vào tĩnh mạch cửa, ống tĩnh mạch hoặc tĩnh mạch
- Mỗi tĩnh mạch phổi và các vị trí nối có thể được quan sát rõ từ mặt cắt cạnh ức cao, trên hõm ức và dưới mũi ức.
Luồng thông tầng nhĩ rất quan trọng trong sinh lý bệnh bất thường đổ về tĩnh mạch phổi vì vậy xác định thể và kích thước thông liên nhĩ cũng như lỗ bầu dục là rất cần thiết.
Như vậy, trong quá trình siêu âm tim ở bệnh nhân bất thường tĩnh mạch phổi, các bác sĩ siêu âm cần đánh giá đầy đủ:
- Giải phẫu: số lượng tĩnh mạch phổi, các tĩnh mạch phổi đổ máu về buồng tim nào, vị trí hình dáng vách liên nhĩ (có lệch vách liên nhĩ hay không), kết nối của hai tĩnh mạch chủ trên và chủ dưới có bình thường không.
- Huyết động: đánh giá dòng máu chảy trong các tĩnh mạch phổi, có hẹp các tĩnh mạch phổi không, lỗ thông liên nhĩ có hạn chế không, các ảnh hưởng lên buồng tim phải (giãn buồng tim phải, tăng áp lực động mạch phổi, suy thất phải).
Thăm dò cộng hưởng từ, cắt lớp vi tính
Thông tim thường không được sử dụng để chẩn đoán; đôi khi để thực hiện mở rộng vách liên nhĩ (thủ thuật Rashkind) giúp cải thiện luồng thông tâm nhĩ hoặc để xác định thể phối hợp phức tạp của bất thường đổ về tĩnh mạch phổi.
MRI hoặc MSCT tim có thể được sử dụng để chẩn đoán trong thể phối hợp phức tạp; MRI được ưu tiên hơn do không yêu cầu phải sử dụng bức xạ ion hoá.
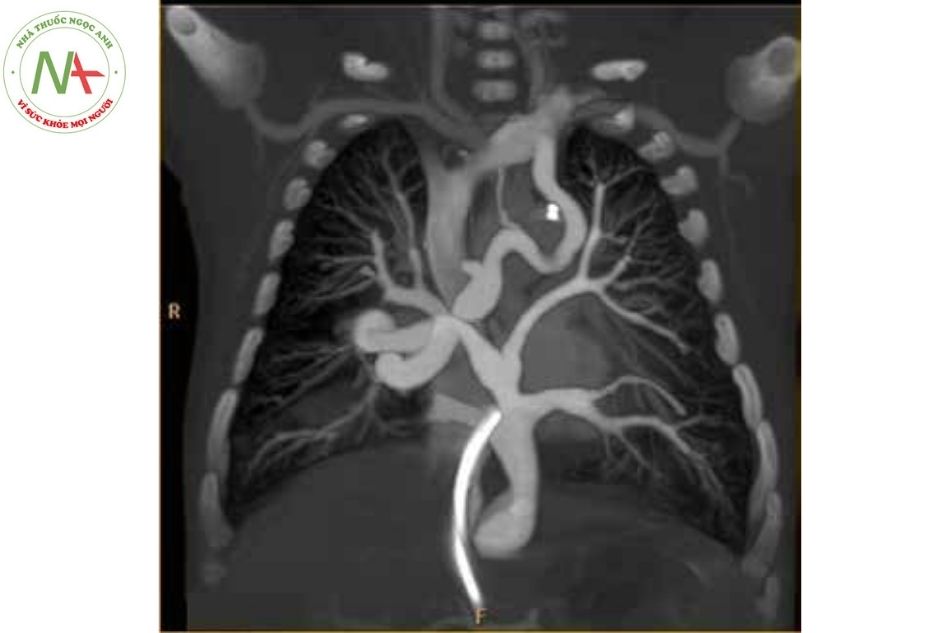
Chẩn đoán xác định
Chẩn đoán bệnh bất thường đổ về tĩnh mạch phổi toàn phần có thể dựa vào một số dấu hiệu lâm sàng và cận lâm sàng sau:
Lâm sàng
Đứng trước một trẻ sơ sinh có tím, tăng áp động mạch phổi nặng, phổi sung huyết (mờ đều hai trường phổi trên Xquang), cần nghĩ đến và loại trừ bất thường đổ về tĩnh mạch phổi toàn phần có tắc nghẽn vì đây là cấp cứu ngoại khoa. Nếu không phẫu thuật kịp thời trẻ có nguy cơ tử vong.
Cận lâm sàng
- Xquang tim phổi:
- Trẻ sơ sinh: chủ yếu hình ảnh mờ đều hai trường phổi, bóng tim không
- Dấu hiệu người tuyết thường thấy ở trẻ trên 4 tháng tuổi.
- Siêu âm tim: có vai trò quan trọng trong chẩn đoán xác định bệnh.
- Dấu hiệu gián tiếp: buồng tim phải giãn, động mạch phổi giãn, lỗ thông liên nhĩ với luồng thông phải trái, không quan sát thấy 4 tĩnh mạch phổi đổ vào nhĩ trái.
- Trực tiếp: 4 tĩnh mạch phổi đổ về 1 hợp lưu, hợp lưu này không đổ về nhĩ trái mà đổ về nhĩ phải có thể trực tiếp (thể trong tim), qua tĩnh mạch chủ trên (thể trên tim), qua tĩnh mạch chủ dưới (thể dưới tim).
- MRI, MSCT: Giúp chẩn đoán khi có nghi ngờ trên siêu âm tim, hoặc cần đánh giá hẹp nhánh tĩnh mạch phổi.
ĐIỀU TRỊ
Nội khoa
Hồi sức và điều trị nội khoa trước phẫu thuật phụ thuộc vào mức độ tắc nghẽn các tĩnh mạch phổi và lưu lượng máu lên phổi. Với nhóm bệnh nhân có tắc nghẽn nghiêm trọng, điều trị ban đầu cần tập trung vào: ổn định bệnh nhân, tối ưu hóa cung cấp oxy, cải thiện tình trạng tăng áp mạch máu phổi nặng.
Đặt ống nội khí quản và thở máy cần được thực hiện ngay, nhằm mục đích tối ưu hóa cung cấp oxy, giảm công thở, giảm hậu gánh thất trái, kiểm soát thông khí tránh tình trạng tăng CO2 máu (một trong những tác nhân làm nặng thêm tình trạng tăng áp mạch máu phổi). Các thuốc an thần, giảm đau, giãn cơ cần được dùng để bệnh nhân thở đồng bộ với máy, tránh kích thích làm nặng tình trạng tăng áp mạch máu phổi.
Sử dụng thuốc tăng cường sức co bóp cơ tim như dopamin và adrenalin trong trường hợp có hội chứng cung lượng tim thấp. Ngoài ra, sử dụng natri bicarbonat khi bệnh nhân có toan chuyển hóa, tối ưu hóa hemoglobin bằng truyền máu nếu cần.
Sử dụng các thuốc giãn mạch phổi, gây kiềm chuyển hóa bằng tăng thông khí quá mức: không được khuyến cáo do có thể gây phù phổi nặng nề hơn.
Prostaglandin E1 (PGE1) không được khuyến cáo sử dụng thường quy, một số tác giả khuyến cáo sử dụng PGE1 một cách thận trọng để tăng luồng thông phải trái qua ống động mạch nhằm mục đích bảo đảm cung lượng tim hoặc trong bất thường đổ về tĩnh mạch phổi toàn phần thể dưới tim có tắc nghẽn vị trí xoang tĩnh mạch của để mở ống tĩnh mạch.
Lợi tiểu không được khuyến cáo sử dụng khi có suy thất phải cấp.
Can thiệp phá vách liên nhĩ bằng bóng để cải thiện luồng thông tầng nhĩ có thể cần thiết trong khi chờ đợi phẫu thuật.
Phẫu thuật
Phẫu thuật sửa chữa được chỉ định cho tất cả bệnh nhân mắc bất thường đổ về tĩnh mạch phổi toàn phần. Trẻ sơ sinh với tắc nghẽn tĩnh mạch phổi được phẫu thuật sớm nhất có thể sau khi được chẩn đoán. Với trẻ không có tắc nghẽn tĩnh mạch phổi được phẫu thuật khi từ 4 đến 12 tháng tuổi.
Kỹ thuật được sử dụng ở các thể khác nhau của bất thường đổ về tĩnh mạch phổi toàn phần được mô tả ở dưới:
- Thể trên tim và dưới tim: phẫu thuật nối hợp lưu với mặt sau nhĩ trái. Lỗ thông liên nhĩ được đóng lại. Thắt lại tĩnh mạch thẳng.
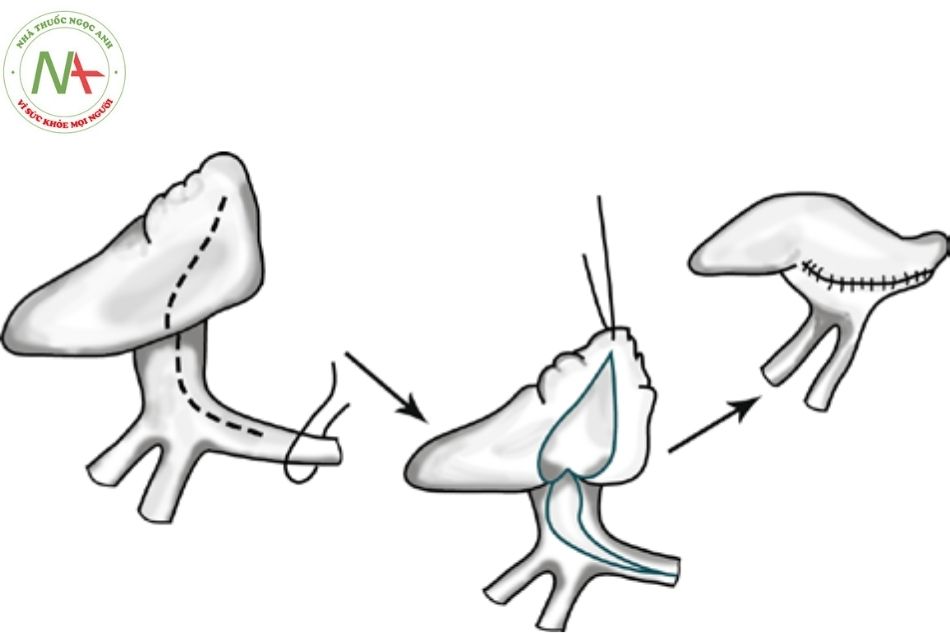
(Nguồn: Critical Care of Children with Heart Disease)
- Thể trong tim: Các tĩnh mạch phổi đổ về hợp lưu sau đó đổ về đoạn gần xoang vành phía sau rãnh nhĩ thất. Do đó phẫu thuật sẽ rạch phía trước xoang vành để tạo sự thông thương giữa xoang vành và nhĩ trái. Vá thông liên nhĩ và lỗ đổ xoang vành vào nhĩ phải nhằm chuyển lỗ đổ xoang vành về nhĩ trái.
Theo dõi
Cần được theo dõi tình trạng tắc nghẽn muộn của hồi lưu tĩnh mạch phổi (10%) và loạn nhịp nhĩ, bao gồm bất thường chức năng nút xoang.
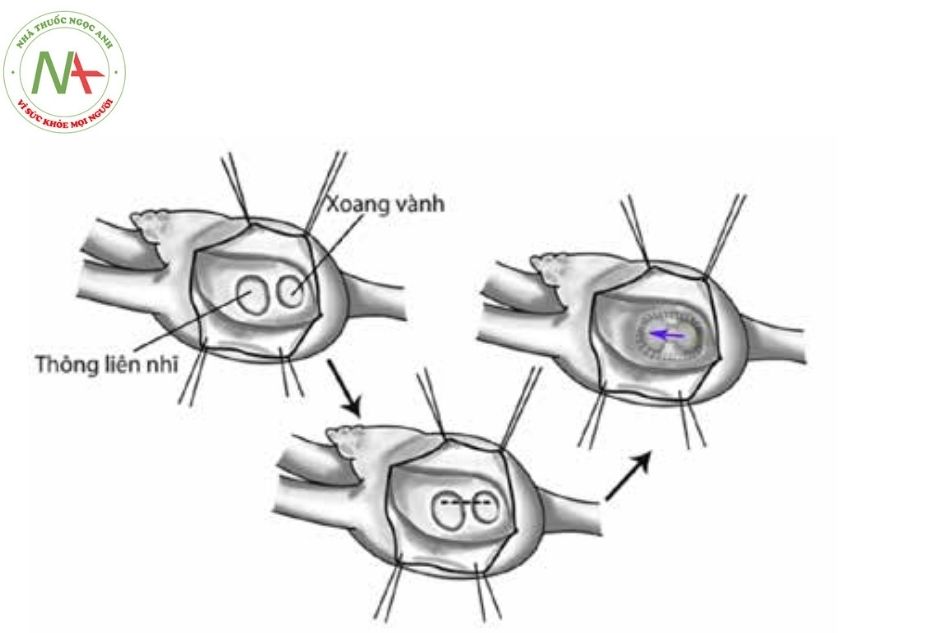
Chú thích: Mũi tên đen: Các bước phẫu thuật; Mũi tên xanh: Tạo đường hầm để dòng chảy các tĩnh mạch phổi đổ từ xoang vành vào nhĩ trái.
Xem thêm: Các thăm dò không xâm lấn khác trong thực hành lâm sàng tim bẩm sinh
BẤT THƯỜNG ĐỔ VỀ TĨNH MẠCH PHỔI BÁN PHẦN
ĐẠI CƯƠNG
Bất thường đổ về tĩnh mạch phổi bán phần (partial anomalous pulmonary vein connection – PAPVC) thuộc loại bất thường đổ về các tĩnh mạch phổi, trong đó có ít nhất một tĩnh mạch phổi đổ trực tiếp về nhĩ trái.
Một tĩnh mạch phổi bên trái hoặc bên phải chiếm 1/4 dân số. Ba tĩnh mạch phổi mỗi bên tỷ lệ gặp khoảng 1,6-2%. Bệnh màng ngăn nhĩ trái gặp 3/100000 dân số. Bất thường đổ về tĩnh mạch phổi bán phần gặp 400-700/100.000 mẫu phẫu thuật tử thi. Bất thường đổ về tĩnh mạch phổi toàn phần được mô tả ở 9/100.000 người. (nguồn: Moss Adam 2013).
Đa số các trường hợp bất thường đổ về tĩnh mạch phổi là tổn thương riêng biệt. Số ít các trường hợp bất thường đổ về tĩnh mạch phổi bán phần đi kèm hội chứng Turner, Noonan. Bất thường đổ về tĩnh mạch phổi toàn phần có thể đi kèm hội chứng Cat-eye, Holt-Oram, không có lách (đồng dạng phải).
HÌNH THÁI HỌC VÀ SINH LÝ BỆNH
Phôi thai học
Phân loại bất thường đổ về tĩnh mạch phổi dựa trên sự hiểu biết về phát triển phôi thai của tĩnh mạch phổi và mối liên quan giữa tĩnh mạch phổi, tĩnh mạch hệ thống và tâm nhĩ.
Phổi và cây phế quản có nguồn gốc từ ruột trước. Giường mạch máu phổi được cấu tạo một phần của đám rối tạng, như vậy hệ thống tĩnh mạch phổi có nối với mạch máu tạng, tĩnh mạch noãn hoàng và tĩnh mạch chính chung. Trong giai đoạn sớm thai kỳ, sự phát triển của tĩnh mạch phổi không liên quan đến sự phát triển của tim. Khoảng ngày 32-33 thai kỳ các tĩnh mạch phổi kết nối với tĩnh mạch phổi chung, sau đó hợp nhất vào phía ngoài thành sau nhĩ trái giữa sừng trái và sừng phải của xoang tĩnh mạch, phía trên xoang vành và cuối cùng hai tĩnh mạch phổi trái và hai tĩnh mạch phổi phải đổ trực tiếp về nhĩ trái.
Hầu như các bất thường đổ về tĩnh mạch phổi được xem như có liên quan đến bất thường phát triển tĩnh mạch phổi chung.
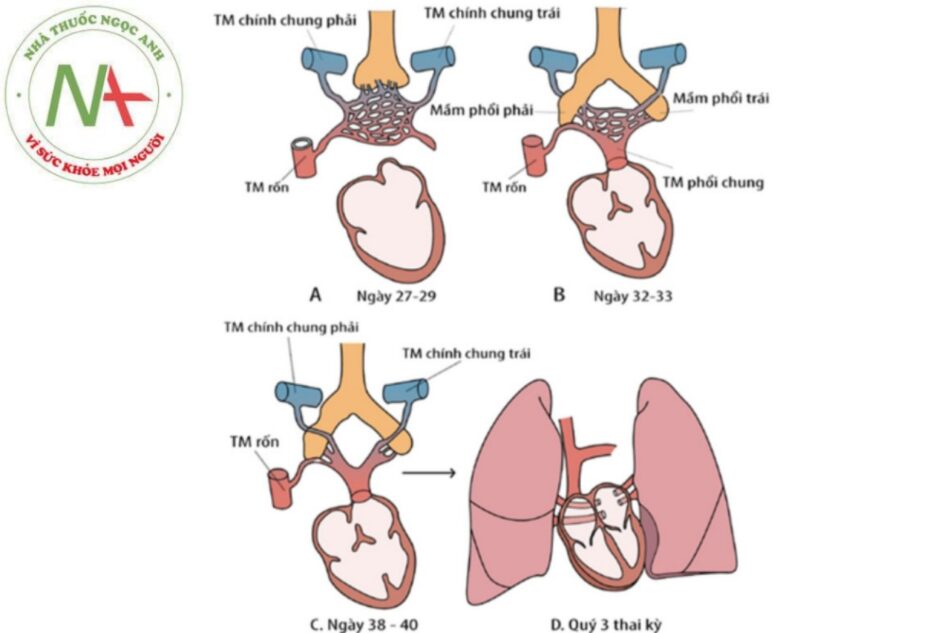
Chú thích: TM: Tĩnh mạch.
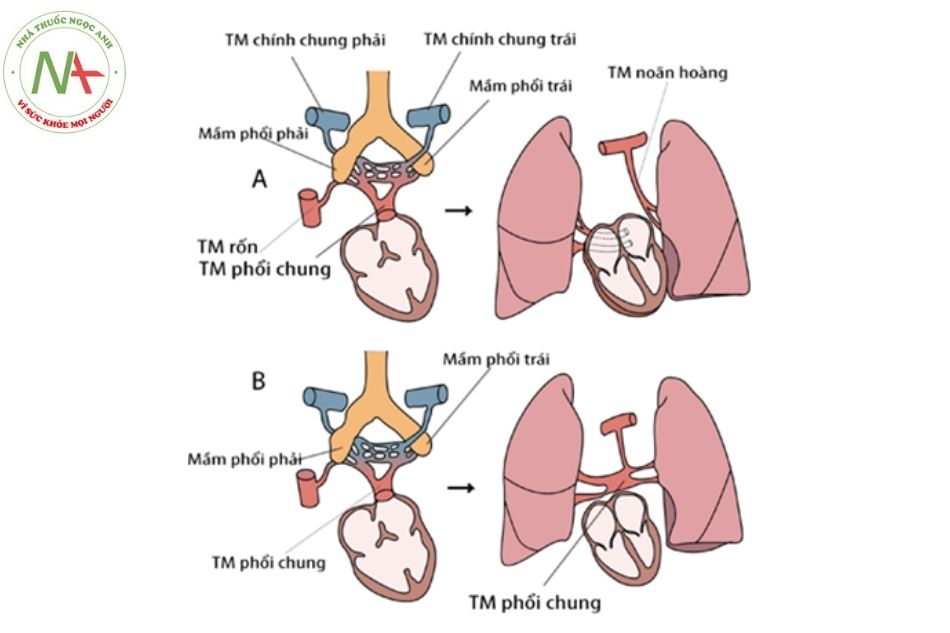
Chú thích: TM: Tĩnh mạch.
Sinh lý bệnh
Sinh lý bệnh khác nhau phụ thuộc tổn thương, mức độ trộn máu của tĩnh mạch phổi và tĩnh mạch hệ thống, có hay không có tắc nghẽn.
Những bất thường dẫn đến tắc nghẽn tĩnh mạch phổi gây tăng áp lực tĩnh mạch phổi ở một hoặc nhiều thùy phổi. Nếu tăng áp lực ở nhiều thùy phổi hay tắc nghẽn nặng sẽ ảnh hưởng tới giường mạch máu phổi làm tăng áp lực mao mạch phổi và động mạch phổi. Ảnh hưởng trên mạch máu phổi thay đổi từ cấp tính như phù phổi và phản ứng co thắt mạch máu phổi, đến mạn tính như thay đổi sức kháng mạch phổi và tái cấu trúc mạch máu phổi. Những biến đổi trên làm tăng hậu gánh tim phải, thay đổi sớm nhất là phì đại thất phải sau đó là giãn các buồng tim, rối loạn chức năng thậm chí là suy tim phải.
Các bất thường đổ về tĩnh mạch phổi bán phần sinh lý bệnh gần giống thông liên nhĩ.
Xem thêm: Thông liên nhĩ trong thực hành lâm sàng tim bẩm sinh
Sinh lý bệnh của bất thường đổ về toàn bộ tĩnh mạch phổi thay đổi phụ thuộc có tắc nghẽn hay không và kích thước luồng thông (shunt) tầng nhĩ.
CHẨN ĐOÁN
Triệu chứng lâm sàng
Thay đổi nhiều tùy thuộc vào thể bất thường đổ về tĩnh mạch phổi:
- Nếu có tắc nghẽn diễn biến bệnh sớm ngay sau sinh, biểu hiện suy hô hấp sớm, oxy máu giảm nặng, toan chuyển hóa, bệnh nhân có thể tử vong sớm nếu không được chẩn đoán và điều trị sớm.
- Thể không tắc nghẽn thường phát hiện khi trẻ có biểu hiện suy tim sung huyết, phát hiện tình cờ khi khám sức khỏe: trẻ chậm tăng cân, viêm phổi,…
- Thể bất thường đổ về tĩnh mạch phổi bán phần biểu hiện như một thông liên nhĩ.
Cận lâm sàng
Siêu âm tim
‐ Mục đích: tìm số lượng tĩnh mạch phổi, bất thường kết nối hay bất thường đổ về tĩnh mạch phổi, biểu hiện tắc nghẽn có hay không, và các tổn thương phối hợp khác. Siêu âm bọt cản âm giúp chẩn đoán tốt hơn tổn thương trong khuyết nóc xoang vành.
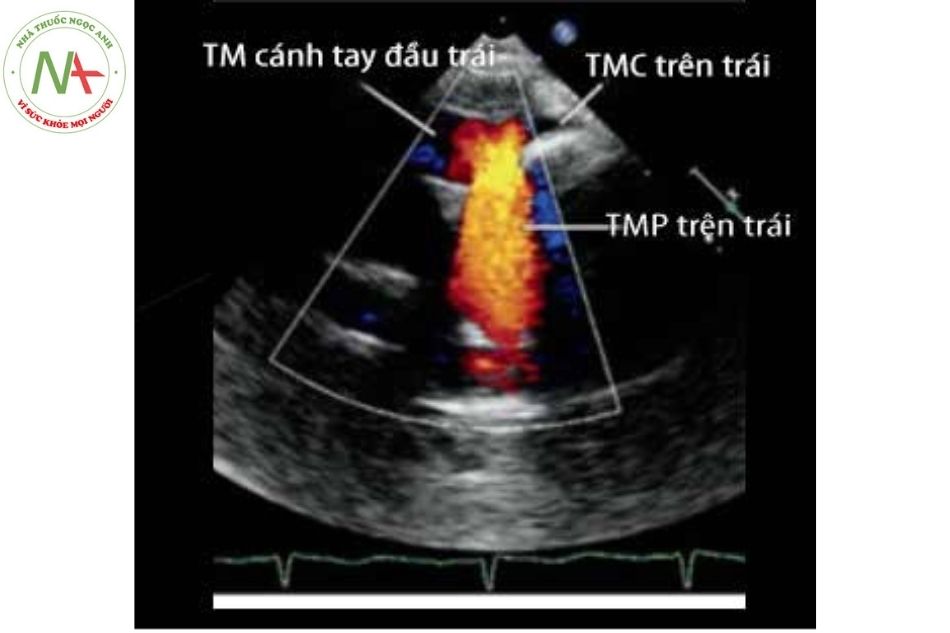
Chú thích: TMC: Tĩnh mạch chủ; TMP: Tĩnh mạch phổi
Chụp Xquang
Có hình ảnh tăng lưu lượng máu phổi. Trường hợp hình ảnh “người tuyết” cần nghĩ đến bất thường đổ về tĩnh mạch phổi toàn phần thể trên tim (thường gặp ở trẻ trên 4 tháng).
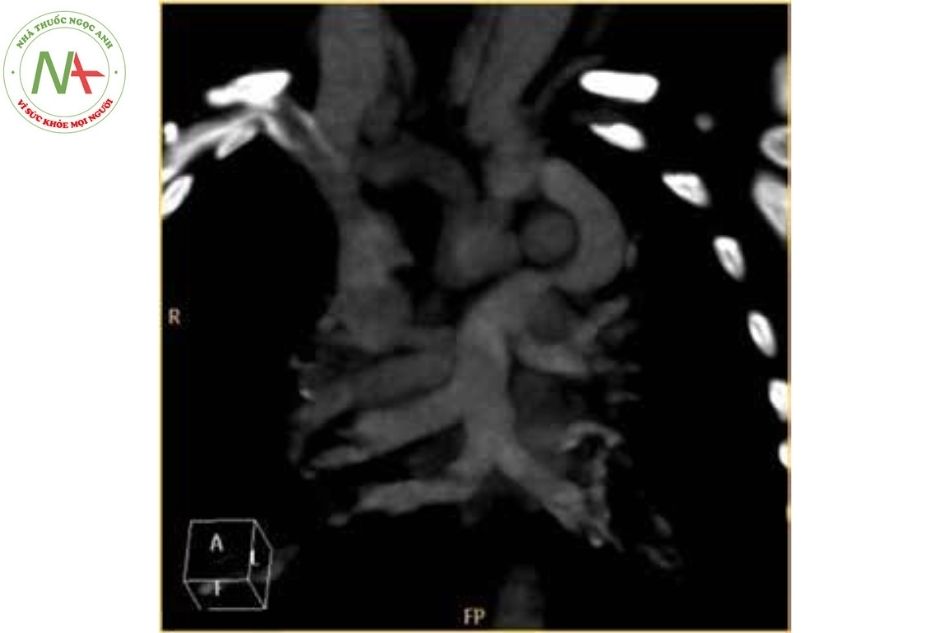
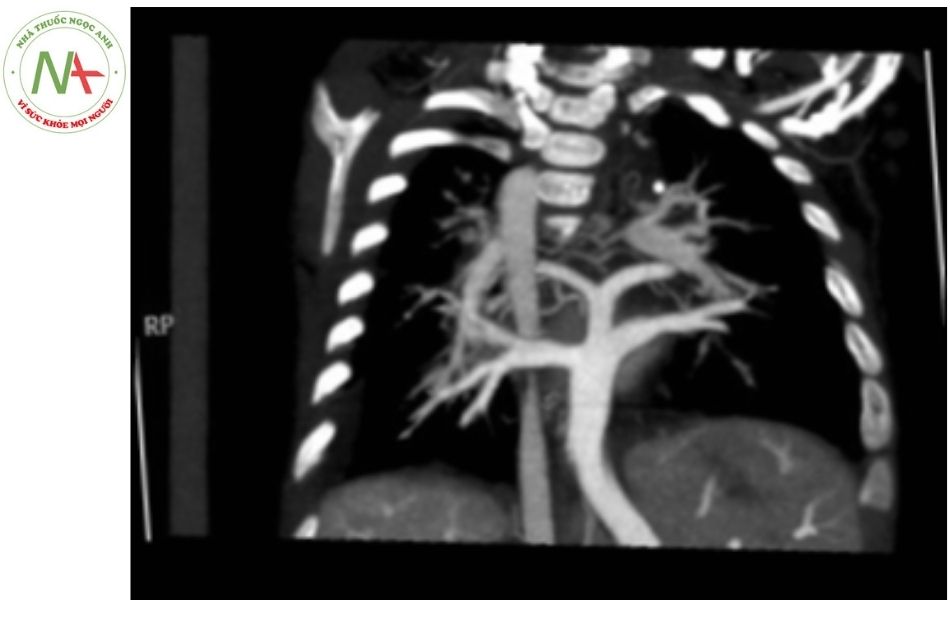
Hội chứng Scimitar: Trường hợp bất thường đổ về tĩnh mạch phổi bên phải, trong đó tất cả hoặc vài tĩnh mạch phổi bên phải đổ về tĩnh mạch chủ dưới, vị trí đổ về các tĩnh mạch phổi thường dưới cơ hoành. Hội chứng này thường phối hợp với bất thường phát triển phổi phải, bao gồm thiểu sản phổi phải và động mạch phổi phải, dẫn đến tim lệch bên phải, bất thường phế quản, nhánh động mạch bất thường xuất phát từ động mạch chủ vào phổi phải, phổi biệt lập.
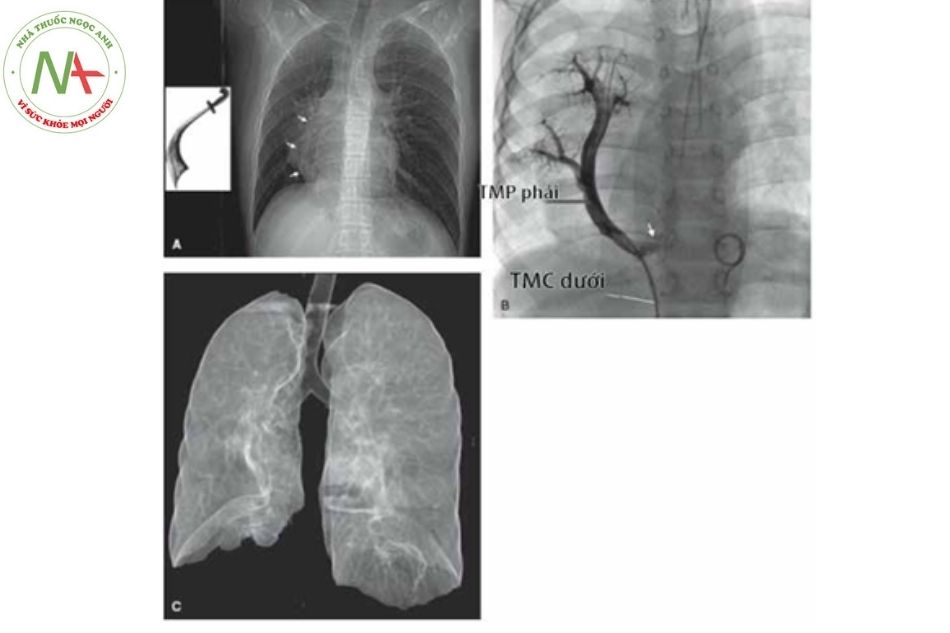
- Hình tĩnh mạch phổi phải đổ về tĩnh mạch chủ dưới, trên Xquang có hình “thanh đao – Scimitar”.
- Hình ảnh tĩnh mạch phổi phải đổ về tĩnh mạch chủ dưới trên thông
- Thiểu sản phổi phải trên chụp dựng hình phổi 3D. Chú thích: TMC: Tĩnh mạch chủ; TMP: Tĩnh mạch phổi.
Điện tâm đồ
Điện tâm đồ biểu hiện không đặc hiệu: thường có biểu hiện tăng gánh thất phải trên điện tim.
Chụp cắt lớp vi tính
Đây là phương pháp tốt giúp chẩn đoán các thể nặng mà siêu âm tim hạn chế, các vị trí bất thường của tĩnh mạch phổi, bất thường đổ về tĩnh mạch phổi bán phần.
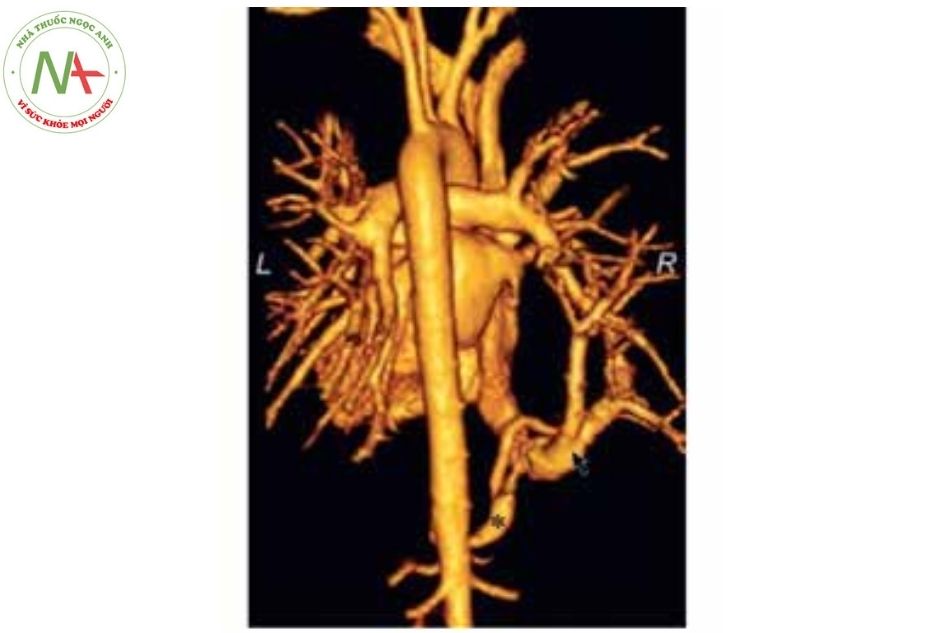
Thông tim
Thông tim chẩn đoán không thực sự cần thiết bởi sự thay thế của siêu âm tim và chụp cắt lớp vi tính, thông tim giúp đo chỉ số huyết động tại các vị trí tốt hơn.
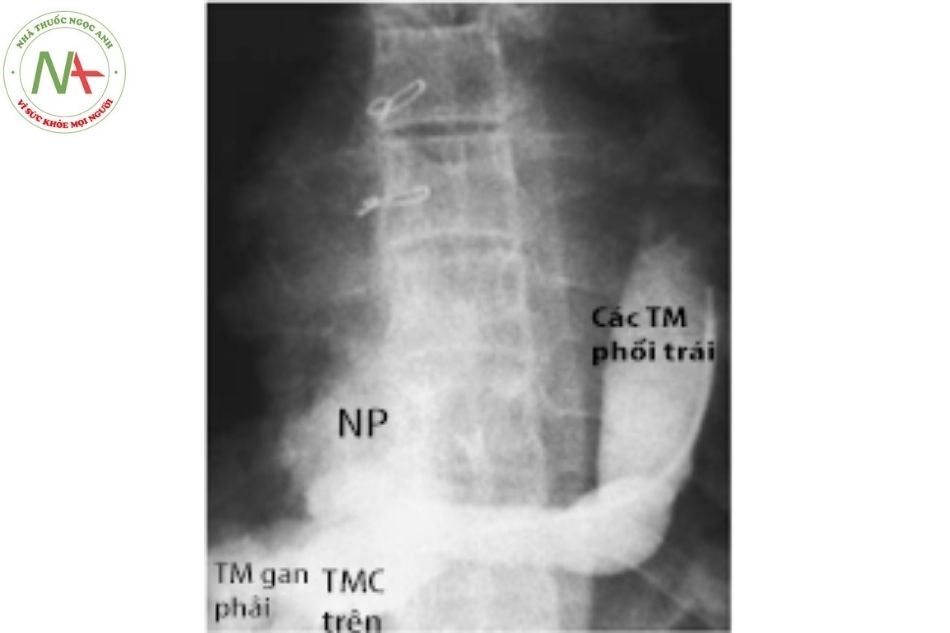
Chú thích: NP: Nhĩ phải; TM: Tĩnh mạch; TMC: Tĩnh mạch chủ.
ĐIỀU TRỊ
Điều trị nội khoa
- Điều trị nội khoa được đặt ra khi có suy tim tăng lưu lượng máu phổi.
- Bất thường đổ về tĩnh mạch phổi bán phần điều trị nội khoa trong giai đoạn chờ phẫu thuật.
Điều trị ngoại khoa
Với mỗi thể của bất thường đổ về tĩnh mạch phổi bán phần có những phương pháp phẫu thuật phù hợp.
TÀI LIỆU THAM KHẢO
1.Myung Park, et al. Pediatric Cardiology for Practitioners. Textbook 5 th edition 2014; p 399-406.
2. Moss and Adams’. Heart disease in infants children and adolescents Including the fetus and young adult 8th (2013). Wolters
3. Ricardo Munoz, Victor O. Morell, Eduardo M. da Cruz, Carol G. Vetterly, et al. Critical Care of Children with Heart Disease. Text book 2010; p349-58.
4. Eduardo da Cruz, Dunbar Ivy, James Jaggers, et al. Pediatric and Congenital Cardiology, Cardiac Surgery and Intensive Care. Text book 2014; p 1885-1905.
5. Wyman Lai, Luc L. Mertens, Meryl S. Cohen, Tal Geva, et al. Echocardiography in Pediatric and Congenital Heart Disease. Text book 2016; p157-80.
6. Constantine Mavroudis, Carl Lewis Backer, et Atlas of Pediatric Cardiac Surgery. Text book 2015; p325-39.
