Bài viết Xử trí hội chứng suy hô hấp cấp nặng: bước đầu tải về file pdf ở đây.
Tác giả John c. Grotberg, Daniel Reynolds and Bryan D. Kraft.
Bản dịch của BS. Đặng Thanh Tuấn – BV Nhi Đồng 1.
| Tóm tắt
Đánh giá tường thuật này khám phá sinh lý học và xử trí dựa trên bằng chứng của bệnh nhân mắc hội chứng suy hô hấp cấp tính nặng (ARDS) và thiếu oxy kháng trị, tập trung vào thở máy, liệu pháp bổ trợ và oxygen hóa qua màng ngoài cơ thể tĩnh mạch-tĩnh mạch (V-V ECMO). Các trường hợp ARDS nghiêm trọng đã gia tăng đáng kể trên toàn thế giới trong đại dịch Covid-19 và có tỷ lệ tử vong cao. Phương pháp điều trị chính để cải thiện khả năng sống sót và những ngày không thở máy là nằm sấp, xử trí dịch bảo tồn và thông khí bảo vệ phổi. Cài đặt máy thở nên được cá nhân hóa khi có thể để cải thiện tính đồng bộ giữa máy thở và bệnh nhân và giảm tổn thương phổi do máy thở (VILI). Áp lực dương cuối thì thở ra có thể được cá nhân hóa bằng cách điều chỉnh độ giãn nở tốt nhất của hệ thống hô hấp hoặc bằng cách sử dụng các phương pháp tiên tiến, chẳng hạn như chụp cắt lớp trở kháng điện hoặc đo áp lực thực quản. Các điều chỉnh để giảm thiểu áp lực đẩy cao và năng lượng cơ học, hai tác nhân có thể có của VILI, có thể còn có lợi hơn nữa. Ở những bệnh nhân bị thiếu oxy máu kháng trị, các chế độ thông khí cứu hộ như thông khí dao động tần số cao và thông khí giải phóng áp lực đường thở là những lựa chọn bổ sung có thể phù hợp ở những bệnh nhân được chọn. Các liệu pháp bổ sung cũng có thể được áp dụng một cách thận trọng, chẳng hạn như thủ thuật huy động, thuốc giãn mạch phổi dạng hít, thuốc chẹn thần kinh cơ hoặc glucocorticoid, và có thể cải thiện quá trình oxygen hóa, nhưng không làm giảm rõ rệt tỷ lệ tử vong. Trong một số trường hợp kháng trị, chọn lọc, việc bổ sung V-V ECMO giúp cải thiện quá trình trao đổi khí và cải thiện một cách khiêm tốn khả năng sống sót bằng cách cho phép phổi nghỉ ngơi. Ngoài VILI, bệnh nhân mắc ARDS nặng có nguy cơ mắc các biến chứng bao gồm bệnh tâm phổi cấp tính, suy nhược cơ thể và suy giảm nhận thức thần kinh. Ngay cả trong những trường hợp nghiêm trọng nhất, ARDS là một bệnh không đồng nhất và cần có các nghiên cứu trong tương lai để xác định các phân nhóm ARDS để cá nhân hóa các liệu pháp và chăm sóc trước. |
Giới thiệu
Hội chứng suy hô hấp cấp tính (ARDS, acute respiratory distress syndrome), được mô tả lần đầu tiên vào năm 1967 [1], là nguyên nhân phổ biến gây suy hô hấp trong ICU. Có khoảng 190.000 trường hợp ARDS hàng năm chỉ riêng ở Hoa Kỳ, mặc dù các trường hợp đã tăng vọt vào năm 2020 do đại dịch COVID-19 [2, 3]. Sinh lý bệnh của ARDS bắt nguồn từ sự phá vỡ hàng rào mao mạch phế nang do các tác nhân gây viêm và oxy hóa. Điều này dẫn đến các đặc điểm lâm sàng (khởi phát cấp tính), X quang (mờ phế nang hai bên), sinh lý (giảm độ giãn nở, tỷ lệ shunt cao) và rối loạn mô học (tổn thương phế nang lan tỏa điển hình). ARDS nặng, được xác định bởi áp lực riêng phần của oxy trong động mạch (PaO2) so với nồng độ oxy hít vào (FiO2) (P/F)≤100, có tỷ lệ tử vong gần 50% [2]. Trong ARDS từ trung bình đến nặng, áp lực dương cuối thì thở ra (PEEP) có thể gây nhiễu cho tỷ lệ P/F và được giải quyết bằng cách sử dụng “tỷ lệ P/FP” ((PaO2*10)/(FiO2*PEEP)), với P/FP ≤100 xác định ARDS nghiêm trọng [4]. Tỷ lệ không xâm lấn của độ bão hòa oxy mạch nẩy (SpO2) so với FiO2, hay “tỷ lệ S/F”, cũng tương quan tốt với tỷ lệ P/F và luôn có sẵn ở đầu giường. Mặc dù không được xác định rõ ràng, tỷ lệ S/F < 89 đến < 120 gần đúng với ARDS nghiêm trọng [5-7].
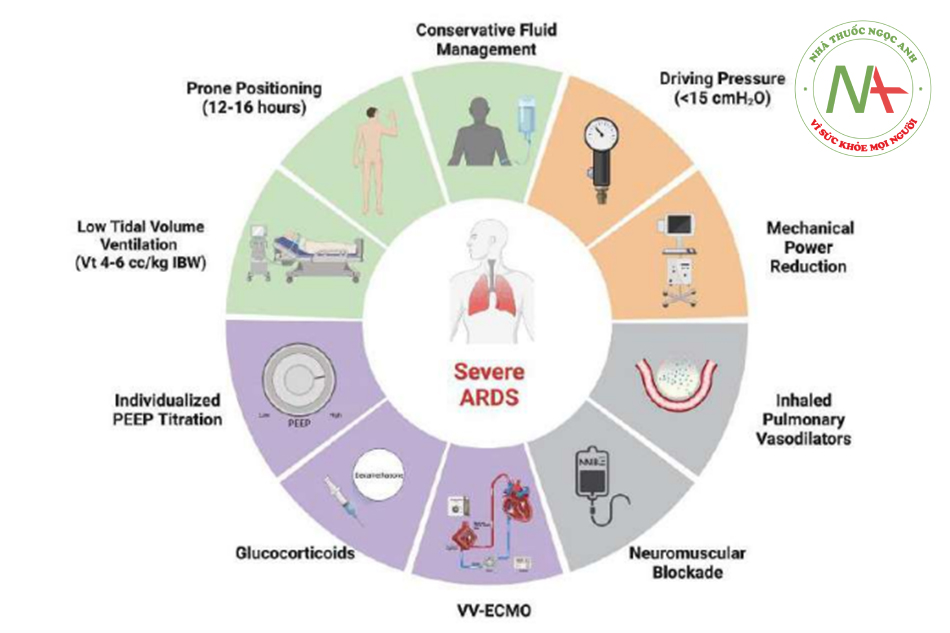
Bệnh nhân mắc ARDS nặng có nguy cơ cao bị tổn thương phổi do thở máy (VILI, ventilatorinduced lung injury) và có thể phát triển tình trạng thiếu oxy và tăng CO2 máu dai dẳng. Điều trị truyền thống đối với ARDS nặng là hỗ trợ, ổn định bằng thở máy bảo vệ phổi, nằm sấp và xử trí dịch bảo tồn [8,9,10]. Có thể sử dụng các liệu pháp bổ sung (ví dụ: thuốc giãn mạch phổi dạng hít, glucocorticoid), và trong một số trường hợp chọn lọc, bệnh nhân có thể cần oxygen hóa qua màng ngoài cơ thể (V-V ECMO). Đánh giá này sẽ tóm tắt việc xử trí dựa trên bằng chứng (Hình 1) đối với ARDS nghiêm trọng, nhấn mạnh các biện pháp can thiệp giúp cải thiện kết quả.
Thể tích khí lưu thông thấp
Thông khí thể tích khí lưu thông thấp sử dụng chế độ kiểm soát hỗ trợ áp lực (PC, pressure-assist control) hoặc kiểm soát hỗ trợ thể tích (VC, volume-assist control) giúp cải thiện đáng kể tỷ lệ tử vong trong ARDS [8,11-13]. Cả hai chế độ đều không vượt trội [14]. Chế độ VC kiểm soát thể tích khí lưu thông với sự biến thiên của áp lực đường thở, trong khi chế độ PC kiểm soát áp lực đường thở với sự biến thiên của thể tích khí lưu thông và thông khí phút [15, 16]. Kiểm soát thể tích điều chỉnh áp lực (PRVC, pressure regulated volume control) là một chế độ thích ứng giúp điều chỉnh thể tích khí lưu thông cho các giới hạn áp lực đã đặt nhưng có thể không đủ ở những bệnh nhân có trung khu điều hòa thông khí cao [17].
Thử nghiệm ARMA mang tính bước ngoặt đã chứng minh rằng thể tích khí lưu thông là 6 cc/kg trọng lượng cơ thể lý tưởng (IBW, ideal body weight) so với 12 cc/kg IBW làm giảm tỷ lệ tử vong (31% so với 40%) và tăng số ngày không thở máy [8]. Trong khi thể tích khí lưu thông dao động từ 4 đến 8 cc/kg trong thử nghiệm, thì thể tích khí lưu thông mục tiêu trong quy trình là 4–6 cc/kg tùy thuộc vào áp lực cao nguyên (Pplat). Thể tích khí lưu thông trung bình ở nhánh can thiệp là 6,2 cc/kg trong 5 ngày đầu tiên đăng ký thử nghiệm và 6,5 cc/kg được sử dụng làm ngưỡng để chỉ định mức độ tuân thủ tại địa điểm nghiên cứu. Về mặt sinh lý, thông khí thể tích khí lưu thông thấp hơn làm giảm áp lực đẩy, năng lượng cơ học và nguy cơ chấn thương thể tích trên phổi ARDS [18-20]. Tuy nhiên, thể tích khí lưu thông thấp (4–6 cc/kg) vẫn có thể dẫn đến chấn thương khí áp, đặc biệt ở phổi kém đàn hồi. Chấn thương khí áp có thể được giảm thiểu bằng cách giảm thêm thể tích khí lưu thông (để giảm áp lực đường thở) ở chế độ VC hoặc với chế độ PC. Mặc dù thông khí thể tích khí lưu thông thấp giúp cải thiện tỷ lệ tử vong trong ARDS, nhưng nó có thể được dung nạp kém ở một số bệnh nhân, dẫn đến tăng sự không đồng bộ bệnh nhânmáy thở và thuốc an thần sâu hơn.
Không đồng bộ bệnh nhân-máy thở
Các chế độ thở máy do bệnh nhân kích hoạt làm giảm công thở nhờ phù hợp giữa nỗ lực hô hấp của bệnh nhân và nhịp thở do máy thở cung cấp [21]. Các sự kiện không đồng bộ là phổ biến và có thể làm xấu đi kết quả nếu xảy ra thường xuyên. Các sự kiện không đồng bộ có thể được định lượng bằng chỉ số không đồng bộ (AI, asynchrony index), được định nghĩa là số lượng các sự kiện không đồng bộ chia cho tổng số chu kỳ thông khí. Trong một nghiên cứu, 24% bệnh nhân có AI > 10% [21]. Bằng chứng cho thấy AI > 10% có thể liên quan đến tăng ICU và tỷ lệ tử vong tại bệnh viện [22].
Sự không đồng bộ phổ biến bao gồm không đồng bộ kích hoạt, không đồng bộ chu kỳ và không đồng bộ lưu lượng. Kích hoạt không hiệu quả (inefective triggering) xảy ra khi các nỗ lực hô hấp của bệnh nhân không dẫn đến nhịp thở do máy thở cung cấp và được cải thiện bằng cách tăng độ nhạy kích hoạt của máy thở hoặc sử dụng kích hoạt lưu lượng. Khi kích hoạt không hiệu quả là do PEEP nội tại, các nỗ lực được hướng tới để giảm PEEP nội tại hoặc tăng PEEP bên ngoài lên ~ 75% PEEP nội tại để giảm chênh lệch áp lực mà bệnh nhân yêu cầu để kích hoạt máy thở [23, 24]. Kích hoạt ngược (reverse triggering) được nhìn thấy ở bệnh nhân an thần sâu trong đó bơm phồng cơ học làm kích hoạt nỗ lực cơ hô hấp, tạo ra nhịp thở “do bệnh nhân kích hoạt” và giải quyết bằng cách giảm mức độ an thần hoặc bằng cách thêm thuốc chẹn thần kinh cơ [24]. Sự không đồng bộ về chu kỳ xảy ra khi chu kỳ chuyển từ giai đoạn hít vào sang giai đoạn thở ra và có thể xảy ra sớm hoặc bị trì hoãn. Trong chu kỳ sớm (premature cycling), nỗ lực hô hấp của bệnh nhân tiếp tục trong giai đoạn thở ra dẫn đến kích hoạt kép (double-triggering) và xếp chồng nhịp thở (breath stacking). Điều này được giải quyết bằng cách tăng thời gian hít vào trong PC hoặc bằng cách tăng thể tích khí lưu thông hoặc giảm lưu lượng trong VC. Điều ngược lại xảy ra trong chu kỳ muộn (delayed cycling) và được khắc phục bằng cách giảm thời gian hít vào trong PC hoặc tăng lưu lượng trong VC. Cuối cùng, sự không đồng bộ về lưu lượng xảy ra khi nhu cầu về lưu lượng của bệnh nhân không phù hợp với nhu cầu của máy thở. Tình trạng thiếu lưu lượng (flow starvation) thường xảy ra hơn ở VC nơi bệnh nhân biểu hiện nhu cầu thông khí quá mức và thường “hút” lõm dạng sóng áp lực-thời gian. Tăng lưu lượng hoặc chuyển sang chế độ PC có thể cải thiện tình trạng không đồng bộ. Ngược lại, lưu lượng quá mức có thể được cải thiện bằng cách giảm lưu lượng trong VC hoặc giảm áp lực hít vào trong PC [23].
Áp lực dương cuối thì thở ra
PEEP mở các phế nang bị xẹp cho phép phổi được huy động tham gia trao đổi khí và giảm căng quá mức phế nang bằng cách tăng phân phối nhịp thở theo chu kỳ thở bình thường. Không có lợi ích rõ ràng về tỷ lệ tử vong trong ARDS khi so sánh các chiến lược PEEP cao với PEEP thấp ở tất cả các bệnh nhân được thở máy với thể tích khí lưu thông thấp, tuy nhiên, có thể có lợi ích ở những bệnh nhân mắc ARDS từ trung bình đến nặng, đặc biệt là những bệnh nhân đáp ứng với PEEP (được định nghĩa là tăng P/F > 25 mm Hg sau PEEP cao hơn) [25-33]. Do tính không đồng nhất đáng kể trong ARDS, các kiểu hình khác nhau có thể phản ứng khác nhau với PEEP [34], do đó, các bác sĩ lâm sàng nên theo dõi quá trình oxygen hóa và độ giãn nở của phổi trong quá trình chuẩn độ. Chuẩn độ PEEP được thực hiện bằng cách tăng dần PEEP, sau đó là các thay đổi giảm dần nhỏ 2 cm H2O cứ sau 2–5 phút trong khi kiểm tra Pplat và theo dõi các thay đổi về độ giãn nở của phổi. Nếu tình trạng oxygen hóa hoặc độ giãn nở phổi của bệnh nhân trở nên tồi tệ hơn khi PEEP tăng lên, thì PEEP đó quá cao, trong khi nếu chúng được cải thiện, thì việc chuẩn độ có thể tiếp tục cho đến khi không thấy cải thiện nào nữa.
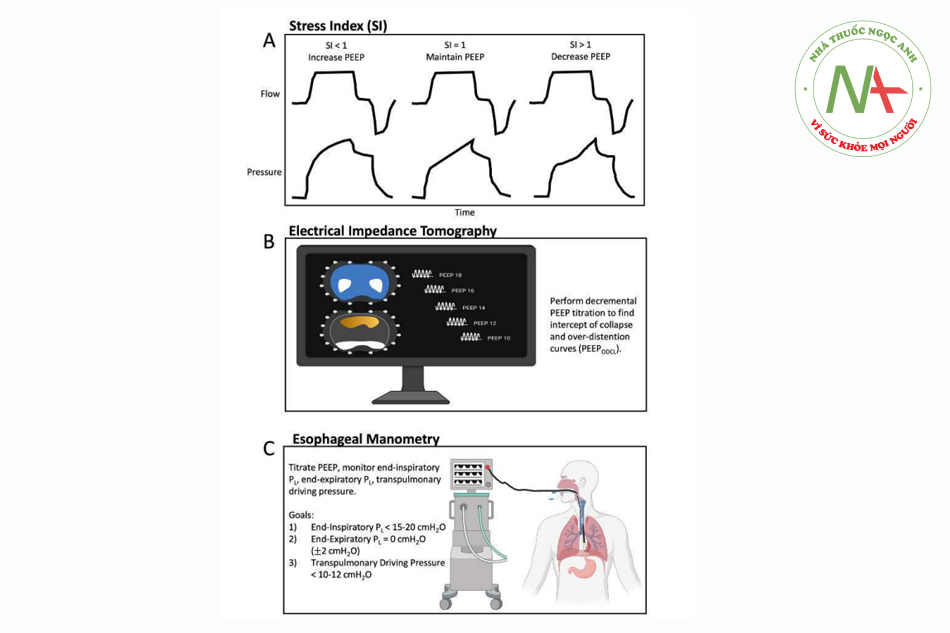
Các phương pháp tiên tiến hơn để cá nhân hóa PEEP bao gồm chỉ số căng thẳng (SI, stress index), chụp cắt lớp trở kháng điện (EIT, electrical impedance tomography) và hướng dẫn áp lực thực quản (Pes, esophageal pressure) (Hình 2). SI dựa trên đường cong áp lực-thời gian trong quá trình thông khí kiểm soát thể tích lưu lượng không đổi (sóng vuông). Sự gia tăng áp lực tuyến tính cho thấy các phế nang được huy động mà không bị căng quá mức (SI = 1). Tăng độ giãn nở khi phổi phồng lên (dạng sóng lồi lên, SI < 1) gợi ý huy động phổi theo chu kỳ thở và sẽ có lợi từ việc tăng PEEP. Ngược lại, giảm độ giãn nở khi phổi căng phồng (dạng sóng lõm hướng lên, SI > 1) cho thấy căng quá mức và có lợi từ việc giảm PEEP (Hình 2a) [35]. SI không vượt trội so với các phương pháp chuẩn độ PEEP khác [36, 37]. EIT xác định PEEP với phổi bị xẹp và căng quá mức ít nhất (PEEPODCL) (Hình 2b) [38-41]. Trong một nghiên cứu về ARDS nghiêm trọng, chuẩn độ PEEP theo hướng dẫn của EIT đã cải thiện oxygen hóa, độ giãn nở và áp lực đẩy [38]. Cuối cùng, đo áp lực thực quản có thể được sử dụng để hướng dẫn PEEP và với giả định rằng áp lực thực quản (Pes) tương đương với áp lực trong màng phổi (Ppl). PEEP được chuẩn độ theo áp lực xuyên phổi (PL) là 0 cm H2O, trong đó PL = Pao − Pes và Pao là áp lực đường thở [42]. Pplat và PEEP có thể đại diện cho Pao tương ứng là áp lực căng phế nang ở cuối thì hít vào hoặc cuối thì thở ra. Trong thử nghiệm EPVent, chuẩn độ PEEP theo hướng dẫn của Pes đã cải thiện quá trình oxygen hóa, tuy nhiên, khi so sánh với PEEP cao theo kinh nghiệm trong thử nghiệm EPVent-2, không có sự khác biệt về kết quả lâm sàng [43, 44]. Một phân tích hậu kỳ của thử nghiệm EPVent-2 đã chứng minh rằng PEEP được chuẩn độ theo PL cuối kỳ thở ra là 0 cm H2O có liên quan đến khả năng sống sót cao hơn so với các giá trị dương hơn hoặc âm hơn [45]. Các mục tiêu lý tưởng của đo áp lực thực quản để hướng dẫn PEEP bao gồm (1) PL cuối thở vào < 15–20 cm H2O, (2) PL cuối thở ra = 0 cm H2O (± 2 cm H2O) và (3) áp lực đẩy xuyên phổi (PL cuối thở vào—PL cuối thở ra) < 10–12 cm H2O (Hình 2c) [42]. Một phương pháp mới hơn và tinh tế hơn để xác định khả năng huy động phổi bằng PEEP là tỷ lệ huy động trên bơm phồng (recruitment-toinlation ratio), trong đó tỷ lệ≥0,5 cho thấy khả năng huy động phổi ở PEEP cao hơn [46].
Bất kể phương pháp được sử dụng để chuẩn độ PEEP và (các) chỉ số được sử dụng để đánh giá hiệu quả, việc theo dõi các phản ứng huyết động cũng là cần thiết. PEEP có thể làm giảm cung lượng tim (bằng cách giảm tiền tải và tăng hậu tải RV), điều này có thể làm giảm DO2 mặc dù tăng độ bão hòa oxy. Ngược lại, PEEP có thể làm giảm hậu tải LV [47]. Do đó, các chuẩn độ PEEP được cá nhân hóa nên xem xét quá trình oxygen hóa và áp lực đẩy cũng như huyết động học.
Thủ thuật huy động
Thủ thuật huy động (recruitment maneuver) là một kỹ thuật để tăng tạm thời áp lực đường thở trong phổi. Các phương pháp phổ biến được sử dụng bao gồm bơm phồng duy trì (sustained inflation) (ví dụ: 35–40 cm H2O trong 30–40 giây ở chế độ CPAP với RR bằng 0) hoặc tăng dần PEEP sau đó là chuẩn độ PEEP giảm dần [35]. Cơ sở sinh lý của thủ thuật huy động là cung cấp bơm phồng tĩnh hoặc động ở áp lực rất cao trong một khoảng thời gian ngắn để huy động các đơn vị phế nang tham gia trao đổi khí và cải thiện độ giãn nở của hệ hô hấp. Hầu hết huy động phổi xảy ra trong 10 giây đầu tiên của bơm phồng duy trì, trong khi huyết động không ổn định xảy ra sau 10 giây [48]. Tác dụng của việc tăng PEEP có thể ổn định sau 11–20 nhịp thở [49]. Các thủ thuật huy động đã được chứng minh là cải thiện quá trình oxygen hóa, tuy nhiên, không được chứng minh là cải thiện tỷ lệ tử vong và thực sự có thể gây tổn thương [50-54]. Trong một nghiên cứu, 22% bệnh nhân được thực hiện thủ thuật huy động đã bị hạ huyết áp không kéo dài và/hoặc thiếu oxy [54, 55]. Trong thử nghiệm ART, bệnh nhân được thực hiện thủ thuật huy động kéo dài 4 phút theo kiểu từng bước (PC với PEEP ở 25 cm H2O trong 1 phút, 35 cm H2O trong 1 phút và 45 cm H2O trong 2 phút), sau đó là PEEP giảm dần. Chiến lược điều động huy động đã được sửa đổi giữa quá trình đăng ký do 3 lần ngừng tim được quan sát thấy ở nhánh thử nghiệm và nhìn chung, nhánh thử nghiệm cho thấy tỷ lệ tử vong tăng lên [56]. Có sự không đồng nhất đáng kể giữa các nghiên cứu đánh giá các thủ thuật huy động, khiến cho các phân tích tổng hợp trở nên khó diễn giải [51]. Mặc dù một số bệnh nhân có thể cho thấy tình trạng oxygen hóa được cải thiện bằng thủ thuật huy động, nhưng bằng chứng cho thấy rằng không có lợi ích về tỷ lệ tử vong và có thể có tác hại liên quan. Mặc dù không được khuyến cáo thường xuyên, một số bệnh nhân chọn lọc có thể đáp ứng thuận lợi. Nếu được sử dụng, tăng dần PEEP theo sau là chuẩn độ PEEP giảm dần có thể hiệu quả hơn [57], mặc dù nên sử dụng mức PEEP vừa phải hơn (20–25 cm H2O). Nên tránh bơm phồng duy trì để giảm nguy cơ mất ổn định huyết động.
Áp lực đẩy
Trái ngược với việc điều chỉnh thể tích khí lưu thông cho IBW, áp lực đẩy (driving pressure) điều chỉnh thể tích khí lưu thông để đảm bảo độ giãn nở và là sự thay đổi về thể tích khí lưu thông so với độ giãn nở tĩnh của hệ hô hấp (Vt/CRS) hoặc chênh lệch áp lực cần thiết để làm phồng phổi (Pplat–PEEP). Áp lực đẩy cao (> 15–17 cm H2O) có liên quan độc lập với tỷ lệ tử vong do ARDS [58-62]. Amato et al. phân tích lại dữ liệu từ 3562 bệnh nhân từ 9 thử nghiệm và nhận thấy áp lực đẩy là biến phân tầng nguy cơ tốt nhất; giảm áp lực đẩy có liên quan chặt chẽ với việc tăng tỷ lệ sống sót [58]. Mối liên quan giữa áp lực đẩy và tỷ lệ tử vong cũng được quan sát thấy trong nghiên cứu LUNG SAFE [2]. Các phân tích mới hơn cho thấy rằng lợi ích về tỷ lệ tử vong khi giảm thể tích khí lưu thông thay đổi theo độ giãn nở của hệ hô hấp, với lợi ích lớn hơn được thấy ở những bệnh nhân có độ đàn hồi phổi cao hơn [61, 62]. Giảm thể tích khí lưu thông để giảm áp lực đẩy mang lại lợi ích lớn nhất ở những bệnh nhân có độ giãn nở phổi thấp. Tối ưu hóa cài đặt máy thở để đạt được áp lực đẩy < 15 có thể là mục tiêu ưu tiên [2, 58, 59, 63]. Có những thử nghiệm lâm sàng đang diễn ra để điều tra cách tiếp cận dựa trên áp lực đẩy để xử trí máy thở [18].
Thông khí giải phóng áp lực đường thở
Thông khí giải phóng áp lực đường thở (APRV, airway pressure release ventilation) là một chế độ thông khí cơ học thay thế được sử dụng để điều trị tình trạng thiếu oxy kháng trị và ARDS. APRV là chế độ giới hạn áp lực xoay vòng giữa hai cấp độ CPAP. Áp lực đường thở cao hơn (P-cao) được đặt trong một thời gian nhất định (T-cao) và áp lực đường thở thấp hơn (P-thấp) (thường được đặt ở 0 cm H2O) được đặt trong thời gian ngắn hơn (Tthấp). APRV sử dụng tỷ lệ hít vào:thở ra đảo ngược, vì phần lớn quá trình thở tự nhiên được thực hiện trong thời gian T-cao, với P-cao, áp lực cao hơn về mặt lý thuyết cho phép huy động các phế nang bị xẹp và T-thấp cho phép thông khí và thở ra hoàn toàn [64-66]. Các lợi ích được đề xuất đối với APRV bao gồm cho phép thở tự nhiên, giảm công thở và ít mất đồng bộ hơn (và do đó ít sử dụng thuốc an thần và thuốc liệt cơ hơn). Người ta cũng cho rằng áp lực đường thở trung bình cao hơn có thể cải thiện quá trình oxygen hóa khi so sánh với các chế độ thở máy thông thường hơn [66]. Mặc dù APRV có thể làm tăng áp lực đường thở trung bình nhưng ít kiểm soát hơn đối với thể tích khí lưu thông và thông khí phút. Một số bệnh nhân cũng có thể cần dùng thuốc an thần sâu và/hoặc liệt cơ, do đó loại bỏ khả năng thở tự nhiên, ảnh hưởng đến việc thông khí đầy đủ. Những vấn đề này có thể được khắc phục bằng cách sử dụng thông khí thích ứng có kiểm soát thời gian (TCAV, time-controlled adaptive ventilation), trong đó T-low được thiết lập để kết thúc ở 75% lưu lượng đỉnh thở ra, duy trì mức bơm phồng phế nang đầy đủ trong giai đoạn giải phóng. Nếu một bệnh nhân yêu cầu thông khí phút cao hơn, T-cao sẽ giảm để tăng tần suất thoát ra trong khi T-thấp vẫn được đặt dựa trên động lực học lưu lượng thở ra [67, 68]. Mặc dù được sử dụng trong ARDS, vẫn còn thiếu bằng chứng chất lượng cao ủng hộ APRV và các nghiên cứu hiện có đã báo cáo các kết quả khác nhau. Một tổng quan hệ thống và phân tích tổng hợp tám nghiên cứu cho thấy rằng việc sử dụng APRV ở những người trưởng thành bị bệnh nặng bị suy hô hấp do thiếu oxy cấp tính có liên quan đến việc cải thiện tỷ lệ tử vong và oxygen hóa, mặc dù các nghiên cứu này là nghiên cứu nhỏ, đơn trung tâm [69]. Một đánh giá hệ thống khác và phân tích tổng hợp sáu nghiên cứu với 375 bệnh nhân cho thấy APRV có liên quan đến việc cải thiện quá trình oxygen hóa và giảm thời gian nằm trong ICU, nhưng không ảnh hưởng đến tỷ lệ tử vong [64]. Gần đây hơn, một thử nghiệm ngẫu nhiên có đối chứng trên 90 bệnh nhân trưởng thành mắc ARDS liên quan đến COVID-19 đã so sánh APRV với thông khí thể tích khí lưu thông thấp thông thường và nhận thấy rằng APRV không liên quan đến sự cải thiện về số ngày không thở máy hoặc tỷ lệ tử vong [70]. Cần có các nghiên cứu ngẫu nhiên, đa trung tâm, lớn hơn để làm rõ thêm liệu APRV có lợi ở những bệnh nhân mắc ARDS nặng (hoặc trong các phân nhóm ARDS) so với thở máy thông thường hay không.
Thông khí dao động tần số cao
Thông khí dao động tần số cao (HFOV, high frequency oscillatory ventilation) là một chế độ của IMV sử dụng áp lực đường thở không đổi với các dao động ở tần số hô hấp cực cao (ví dụ: 5–15 Hz hoặc 300–900 nhịp thở mỗi phút), cung cấp thể tích khí lưu thông thấp hơn nhiều so với thể tích khí lưu thông của khoảng chết giải phẫu [71, 72]. Trao đổi khí bằng đối lưu và khuếch tán: Trong các đường dẫn khí lớn, đối lưu chiếm ưu thế, trong đó dòng khí phụ thuộc vào lưu lượng rối, đối lưu khối và áp lực dao động của đường dẫn khí trung tâm. Ở ngoại vi phổi và các đơn vị phế nang, sự khuếch tán chiếm ưu thế, trong đó lưu lượng khí phụ thuộc vào sự phân tán Taylor, thông khí phụ, Pendelluft và trộn lẫn do tim. Áp lực dao động cao hơn huy động phế nang xẹp phổi nhưng bị giảm đi trong phế nang thông khí. Trong các đường thở nhỏ và vùng giữa phổi, cả dòng khí trực tiếp theo quy ước và khuếch tán và phụ thuộc vào sự nhiễu loạn, sức cản đường thở ngoại vi, Pendelluft, và các cấu hình vận tốc hít vào và thở ra không đối xứng [72]. Mặc dù HFOV trước đây được coi là chế độ thông khí cấp cứu cho ARDS nặng, nhưng việc sử dụng nó đã không còn được ưa chuộng. Các nghiên cứu trước đây đã tìm thấy kết quả khác nhau ở những bệnh nhân mắc ARDS từ trung bình đến nặng [73-75] và một thử nghiệm lớn hơn trên 548 bệnh nhân mắc ARDS từ trung bình đến nặng đã chứng minh tỷ lệ tử vong tại bệnh viện cao hơn ở những bệnh nhân được phân ngẫu nhiên vào HFOV so với thông khí PEEP cao thông thường/thể tích khí lưu thông thấp [76]. Tuy nhiên, trong một phân tích tổng hợp của bốn nghiên cứu (tổng số 1552 bệnh nhân) so sánh HFOV với IMV thông thường, mối liên quan của HFOV với tỷ lệ tử vong trong 30 ngày khác nhau tùy theo mức độ nghiêm trọng của tình trạng thiếu oxy: Đối với bệnh nhân mắc ARDS nặng, HFOV có liên quan đến tỷ lệ tử vong được cải thiện, trong khi ở những bệnh nhân mắc ARDS nhẹ đến trung bình (P/F > 100), HFOV có liên quan đến tỷ lệ tử vong cao hơn [77]. Mặc dù các hiệp hội khuyến cáo không nên sử dụng HFOV thường xuyên ở những bệnh nhân mắc ARDS từ trung bình đến nặng [78], nhưng có thể có một số bệnh nhân mắc ARDS nặng được hưởng lợi.
Năng lượng cơ học
Năng lượng cơ học là năng lượng cơ học được cung cấp từ máy thở đến hệ hô hấp và đã được đưa ra giả thuyết là động lực gây ra VILI [20]. Bệnh nhân mắc ARDS nặng được thở máy với năng lượng cơ học cao hơn ARDS nhẹ hoặc trung bình, mặc dù không rõ liệu điều này có tương quan hay nguyên nhân gây ra tổn thương phổi thêm [79]. Phương trình công suất cơ học bao gầm các thông số như thể tích khí lưu thông, độ đàn hồi, thời gian hít vào và thở ra, sức cản đường thở, PEEP và nhịp thở. Tuy nhiên, biểu diễn toán học này không nhất thiết giải quyết cách năng lượng được phân phối đến nhu mô phổi so với toàn bộ hệ thống hô hấp [80, 81]. Các phiên bản đơn giản hóa khác của phương trình năng lượng cơ học đã được rút ra bằng cách sử dụng các tham số dễ dàng đo được tại đầu giường. Phương trình hữu ích nhất về mặt lâm sàng là MP = 0,098 × Vt × RR × (Ppeak−12DP), trong đó MP là năng lượng cơ học, Vt là thể tích khí lưu thông, RR là nhịp thở, Ppeak là áp lực đỉnh và DP là áp lực đẩy. Sử dụng đại diện này, một phân tích của hai nhóm gồm 8207 bệnh nhân mắc ARDS cho thấy năng lượng cơ học cao hơn (> 17,0 J/phút) có liên quan độc lập với tỷ lệ tử vong trong ICU, bệnh viện và 30 ngày cao hơn và giảm số ngày không thở máy, ngay cả ở những bệnh nhân nhận được thể tích khí lưu thông thấp [82]. Sử dụng một mô hình đơn giản hơn, Costa et al. cũng cho thấy rằng áp lực đẩy và RR ((4×DP)+RR) tương đương với năng lượng cơ học và liên quan đến tỷ lệ tử vong [83]. Điều này cho thấy rằng áp lực đẩy và RR có thể là các biến quan trọng hơn của VILI.
Nằm sấp
Thông khí nằm sấp (prone ventilation) cải thiện oxygen hóa và cơ học thông khí ở nhiều bệnh nhân mắc ARDS nặng [84-87]. Thường có sự không đồng nhất đáng kể về phù phổi, đông đặc và xẹp phổi ảnh hưởng đến vùng lưng phổi. Nằm sấp cải thiện tính không đồng nhất cho phép tăng huy động phổi, kết hợp thông khí-tưới máu, giảm căng thẳng quá mức và stress phổi. Những hiệu ứng sinh lý này đã được chứng minh trong các mô hình động vật sử dụng phương pháp chụp cắt lớp trở kháng điện (EIT) [88, 89]. Thử nghiệm PROSEVA là nghiên cứu đáng chú ý nhất về nằm sấp sớm ở những bệnh nhân mắc ARDS từ trung bình đến nặng (P/F < 150, FIO2 ≥ 60%). Tỷ lệ tử vong trong 28 ngày ở nhóm nằm sấp là 16% so với 32,8% ở nhóm nằm ngửa (p < 0,001) và tỷ lệ tử vong trong 90 ngày ở nhóm nằm sấp là 23,6% so với 41% (p < 0,001). Thời lượng trung bình cho mỗi lần nằm sấp là 17 giờ và trung bình mỗi bệnh nhân trải qua 4 lần nằm sấp [9]. Các phân tích tổng hợp về các thử nghiệm nằm sấp đã cho thấy khả năng oxygen hóa được cải thiện và cải thiện tỷ lệ tử vong khi các buổi nằm sấp kéo dài≥ 12 giờ [90-92]. Nằm sấp thường được chỉ định trong ARDS từ trung bình đến nặng (P/F < 150) sau khi tối ưu hóa máy thở thích hợp. Mặc dù tình trạng liệt cơ có thể giúp tạo điều kiện thuận lợi cho việc nằm sấp một cách an toàn, nhưng điều này là không bắt buộc. Trong PROSEVA, bệnh nhân tiếp tục các buổi nằm sấp cho đến khi tình trạng oxygen hóa khi nằm ngửa được cải thiện thành P/F ≥150 với PEEP ≤ 10 cm H2O và FiO2≤0,6; do đó, những cải thiện nhỏ hơn trong việc cung cấp oxy cho bệnh nhân không nhất thiết phải dừng nằm sấp. Nếu tình trạng oxygen hóa không được cải thiện, bệnh nhân vẫn có thể được hưởng lợi từ việc cải thiện cơ học hô hấp và giảm stress phổi, vì lợi ích về tỷ lệ tử vong không liên quan trực tiếp đến việc cải thiện tình trạng oxygen hóa [93]. Điều này có thể gợi ý độ giãn nở tĩnh, thay vì P/F, là điểm cuối nằm ngửa phù hợp hơn về mặt sinh lý học [94]. Tuy nhiên, còn thiếu dữ liệu mạnh mẽ để hỗ trợ các chiến lược nằm sấp hướng dẫn bằng độ giãn nở.
Xử trí dịch
Tổn thương phổi cấp tính trong ARDS có thể trầm trọng hơn do quá tải dịch. Một thử nghiệm mang tính bước ngoặt do Mạng ARDS (FACTT) thực hiện đã so sánh hai chiến lược xử trí dịch trong ARDS: chiến lược “bảo thủ” và chiến lược “tự do” [10]. Các phác đồ điều trị bao gồm sự kết hợp của dịch truyền tĩnh mạch, thuốc lợi tiểu hoặc thuốc tăng co bóp dựa trên CVP hoặc PAOP, cung lượng tim và sự có hoặc không của sốc và thiểu niệu. Mặc dù không có ảnh hưởng đến tỷ lệ tử vong, những bệnh nhân được điều trị bằng chiến lược truyền dịch thận trọng (mục tiêu CVP < 4 mm Hg và PAOP < 8 mm Hg khi có tuần hoàn hiệu quả) ít tích tụ dịch hơn và tăng số ngày không thở máy và không nằm ICU.
Các phương pháp không xâm lấn, cụ thể là siêu âm tại chỗ (POCUS, point-of-care ultrasonography), cũng có thể được sử dụng để theo dõi huyết động và tình trạng thể tích nội mạch. Sự sung huyết tĩnh mạch có thể được chứng minh bằng sự giãn tĩnh mạch chủ dưới (IVC, inferior vena cava) với khả năng biến thiên theo hô hấp kém và đảo ngược sóng S trong các tĩnh mạch gan trong khi áp lực đổ đầy tĩnh thấp có thể được nhìn thấy với IVC nhỏ và buồng LV nhỏ, tăng động [95, 96]. Tỷ lệ E/E’ > 15 có liên quan đến việc tăng áp lực đổ đầy bên trái, trong khi tỷ lệ E/E’ < 8 có liên quan đến áp lực đổ đầy bên trái bình thường, đặc biệt khi kết hợp với siêu âm phổi [97, 98]. Thể tích nhát bóp và cung lượng tim có thể được đánh giá bằng tích phân thời gian vận tốc đường ra của tâm thất trái (LVOT VTI, left ventricular outlow tract velocity time integral) và đường kính [96, 99]. Sự thay đổi theo hô hấp của IVC là một yếu tố dự đoán kém về khả năng đáp ứng thể tích ở những bệnh nhân mắc ARDS nặng vì phương pháp này đã được xác nhận ở những bệnh nhân nhận được > 8 cc/kg thể tích khí lưu thông IBW. Sự thay đổi hô hấp của LVOT VTI thể hiện một chỉ số tốt hơn để dự đoán khả năng đáp ứng dịch, trong đó sự khác biệt từ 15 đến 20% có liên quan đến khả năng đáp ứng dịch [96, 100].
Glucocorticoid
Việc sử dụng steroid theo kinh nghiệm đối với ARDS nặng vẫn còn gây tranh cãi và kết quả thử nghiệm lâm sàng đã thay đổi đáng kể. Một thử nghiệm được tiến hành cho thấy methylprednisolone liều vừa phải làm giảm đáng kể thời gian thở máy, thời gian nằm trong ICU và tỷ lệ tử vong trong ICU [101]. Tuy nhiên, một nghiên cứu lớn hơn vào năm 2006 của Mạng ARDS cho thấy không có lợi ích lâm sàng nào ở những bệnh nhân được điều trị bằng steroid trong vòng 7 ngày kể từ khi khởi phát ARDS và tăng tỷ lệ tử vong ở những bệnh nhân được điều trị 14 ngày sau khi khởi phát ARDS [102]. Gần đây hơn, thử nghiệm DEXA-ARDS đã nghiên cứu những bệnh nhân mắc ARDS từ trung bình đến nặng và phát hiện ra rằng những bệnh nhân dùng dexamethasone trải qua nhiều ngày không thở máy hơn và tỷ lệ tử vong thấp hơn [103]. Dexamethasone cũng đã được chứng minh là cải thiện tỷ lệ tử vong chung ở những bệnh nhân bị thiếu oxy máu do viêm phổi COVID19 mức độ trung bình hoặc nặng [104-106].
Các kiểu hình phụ ARDS khác nhau cho thấy các phản ứng khác nhau đối với điều trị bằng corticosteroid. Một phân tích lớp tiềm ẩn của các thử nghiệm ARMA và ALVEOLI cho thấy sự tồn tại của hai kiểu hình riêng biệt: (1) tăng viêm và (2) giảm viêm [34]. Kiểu hình tăng viêm biểu hiện tỷ lệ tử vong chung cao hơn và trong một phân tích hồi cứu về COVID-19 ARDS, tỷ lệ tử vong khi sử dụng steroid đã được cải thiện, trong khi nhóm giảm viêm có tỷ lệ tử vong cao hơn khi sử dụng steroid [107]. Mặc dù việc sử dụng glucocorticoid theo kinh nghiệm vẫn còn gây tranh cãi ở tất cả các bệnh nhân mắc ARDS nặng, nhưng có khả năng các phân nhóm ARDS chọn lọc sẽ thu được lợi ích.
Thuốc chẹn thần kinh cơ
Thuốc chẹn thần kinh cơ (NMB, neuromuscular blockade) cải thiện quá trình oxygen hóa thông qua một số cơ chế. Tình trạng liệt cơ làm giảm mức tiêu thụ oxy, loại bỏ sự mất đồng bộ của máy thở và cải thiện độ giãn nở của lồng ngực [108]. Thử nghiệm ACURASYS năm 2010 đã chứng minh lợi ích về tỷ lệ tử vong với 48 giờ NMB với cisatracurium ở những bệnh nhân mắc ARDS từ trung bình đến nặng (P/F < 150) [109]. Thử nghiệm ROSE đa trung tâm lớn hơn vào năm 2019 không tìm thấy lợi ích đáng kể nào về tỷ lệ tử vong khi sử dụng NMB trong ARDS từ trung bình đến nặng [110]. Tuy nhiên, những bệnh nhân đã nhận được NMB tại thời điểm ghi danh đã bị loại trừ và có thể một nhóm nhỏ bệnh nhân vẫn được hưởng lợi từ NMB khi được bác sĩ lâm sàng cho là có lợi. Ngoài ra, trái ngược với ACURASYS, nhóm kiểm soát ROSE nhận được ít thuốc an thần hơn so với nhóm
NMB, điều này trước đây có liên quan đến kết quả ICU được cải thiện [111]. Mặc dù rõ ràng là NMB cải thiện quá trình oxygen hóa, nhưng vẫn còn tranh cãi liệu nó có mang lại lợi ích về tỷ lệ tử vong hay không.
Việc sử dụng NMB kéo dài làm tăng nguy cơ yếu thần kinh cơ và mất cơ, chấn thương áp lực và huyết khối tĩnh mạch sâu, đồng thời cần dùng thuốc an thần sâu có thể làm tăng tình trạng mê sảng và suy giảm nhận thức thần kinh và giảm số ngày không thở máy [112, 113]. Khi sử dụng các thuốc NMB, có thể sử dụng theo dõi chuỗi bốn (TOF, train-of-four) để chuẩn độ đến liều thấp nhất có hiệu quả [114]. Thuốc an thần sâu cũng được yêu cầu trong quá trình NMB và có thể được chuẩn độ bằng cách sử dụng chỉ số lưỡng cực (BIS, bispectral index) đến mục tiêu từ 40 đến 60 [115].
=> Tham khảo thêm: Tư thế nằm sấp kéo dài cho bệnh nhân ARDS có đặt nội khí quản.
Thuốc giãn mạch phổi dạng hít
Một số thử nghiệm đã điều tra vai trò của thuốc giãn mạch phổi dạng hít trong ARDS, đặc biệt là iNO và prostaglandin dạng hít. Thuốc giãn mạch phổi dạng hít cải thiện tỷ lệ oxygen hóa và P/F ở hầu hết bệnh nhân bằng cách cải thiện sự phù hợp giữa thông khí và tưới máu và có thể được sử dụng ở những bệnh nhân bị thiếu oxy kháng trị [116, 117]. Tuy nhiên, chúng không cải thiện tỷ lệ tử vong [116-119].
Oxygen hóa qua màng ngoài cơ thể tĩnh mạch-tĩnh mạch
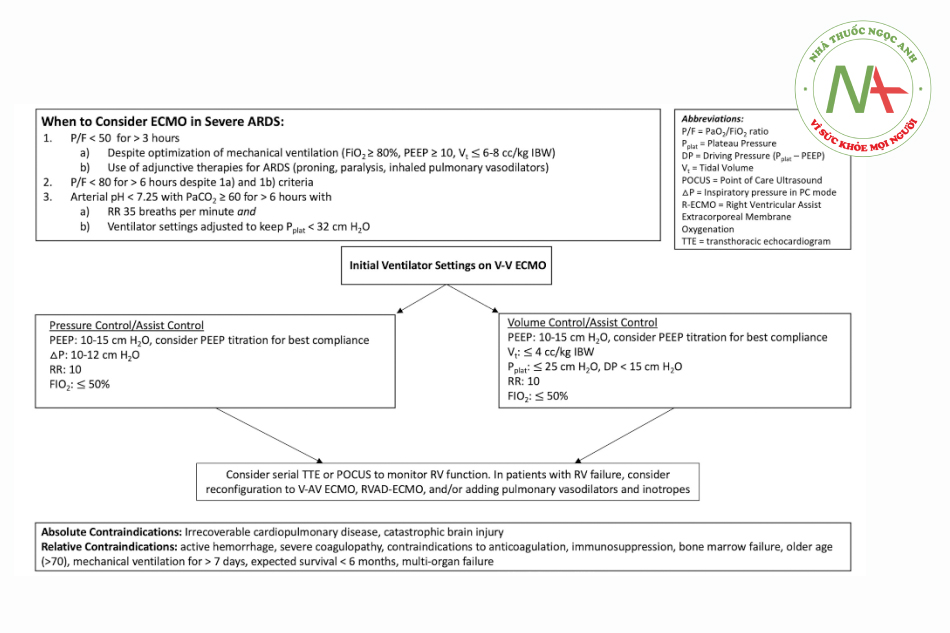
V-V ECMO cung cấp trao đổi khí ngoài cơ thể ở những bệnh nhân bị suy hô hấp kháng trị [120] và đóng một vai trò quan trọng trong việc chăm sóc những bệnh nhân chọn lọc mắc ARDS nặng, mặc dù tiêu chí lựa chọn và thời điểm sử dụng vẫn còn gây tranh cãi. Các nghiên cứu đã chỉ ra nhiều kết quả khi so sánh ECMO với xử trí thông thường [121-123]. Hai thử nghiệm ngẫu nhiên tiền cứu đáng chú ý đối với V-V ECMO trong ARDS là thử nghiệm CESAR và thử nghiệm EOLIA. Các đối tượng đã đăng ký CESAR có điểm Murray≥ 3 hoặc pH < 7,2 mặc dù cài đặt máy thở tối ưu. CESAR chọn ngẫu nhiên bệnh nhân để chuyển đến trung tâm ECMO, thay vì tự làm ECMO. Trong số những bệnh nhân được chuyển đến, 20% không nhận được ECMO (thay vào đó họ được thở máy thông thường được tối ưu hóa), trong đó 82% sống sót. Có lợi ích sống sót chung (63% so với 47%, p = 0,03) khi được chuyển đến trung tâm ECMO [124]. Các đối tượng đã đăng ký EOLIA có P/F < 50 cho > 3 giờ, P/F < 80 cho > 6 giờ (với FIO2 > 80%) với cài đặt máy thở tối ưu và các biện pháp bổ trợ (liệt cơ, nằm sấp, thuốc giãn mạch phổi dạng hít) hoặc pH < 7,25 và pCO2 > 60 trong khi duy trì Pplat < 32 và RR tối đa 35 (Hình 3). Mặc dù có một xu hướng không đáng kể về tỷ lệ tử vong được cải thiện ở nhánh ECMO (p = 0,09), nghiên cứu này có thiết kế điều trị theo chủ đích và 28% bệnh nhân trong nhóm đối chứng đã chuyển sang điều trị bằng liệu pháp ECMO cứu hộ, trong đó 43% sống sót [125]. Phân nhóm được hưởng lợi nhiều nhất từ ECMO là những bệnh nhân có áp lực thở máy quá mức và nhiễm toan hô hấp kháng trị. Một phân tích Posthoc Bayesian và phân tích tổng hợp đề xuất ECMO có thể mang lại lợi ích tử vong ~ 10% [126, 127].
Mặc dù cài đặt máy thở tối ưu cho bệnh nhân sử dụng V-V ECMO vẫn chưa rõ ràng, nhưng việc sử dụng ECMO cho phép “phổi nghỉ ngơi” với việc giảm đáng kể áp lực đẩy, Pplat và năng lượng cơ học [128-132], điều này có thể làm giảm VILI đang diễn ra [120, 124, 128, 131, 133, 134] (Hình 3). PEEP cao hơn và áp lực đẩy thấp hơn trong khi sử dụng ECMO có liên quan đến việc cải thiện tỷ lệ tử vong [135-137] và giảm giải phóng cytokine [138-141]. PEEP tối ưu đã được đánh giá trong các nhóm nhỏ sử dụng EIT chứng minh rằng hầu hết bệnh nhân cần PEEP từ 10–15 cm H2O để giảm thiểu tình trạng căng quá mức và xẹp phổi cũng như cải thiện độ giãn nở [142-144]. PEEP cũng có thể được chuẩn độ tại giường để đạt được độ giãn nở tối ưu.
Tâm phế cấp
Tâm phế cấp (ACP, acute cor pulmonale) thường gặp ở ARDS nặng, với tỷ lệ mắc bệnh ước tính là 25% [145], nhưng có thể cao hơn ở COVID-19 (~ 38%) [146]. Nguyên nhân của ACP thường do nhiều yếu tố bao gồm rối loạn chức năng mạch máu phổi, thiếu oxy cục bộ với co mạch phổi và áp lực đường thở trung bình cao trong bối cảnh độ giãn nở phổi kém. ACP nặng, được xác định bởi tỷ lệ thất phải-thất trái (RV/LV)≥1 với rối loạn vận động vách ngăn RV, có liên quan đến tỷ lệ tử vong cao hơn [145]. Bệnh nhân mắc ARDS nặng nên được theo dõi liên tục về sự phát triển của rối loạn chức năng RV thông qua siêu âm tim hoặc POCUS. Nếu rối loạn chức năng RV phát triển, nên chú ý cẩn thận đến tình trạng thể tích nội mạch và cung lượng tim.
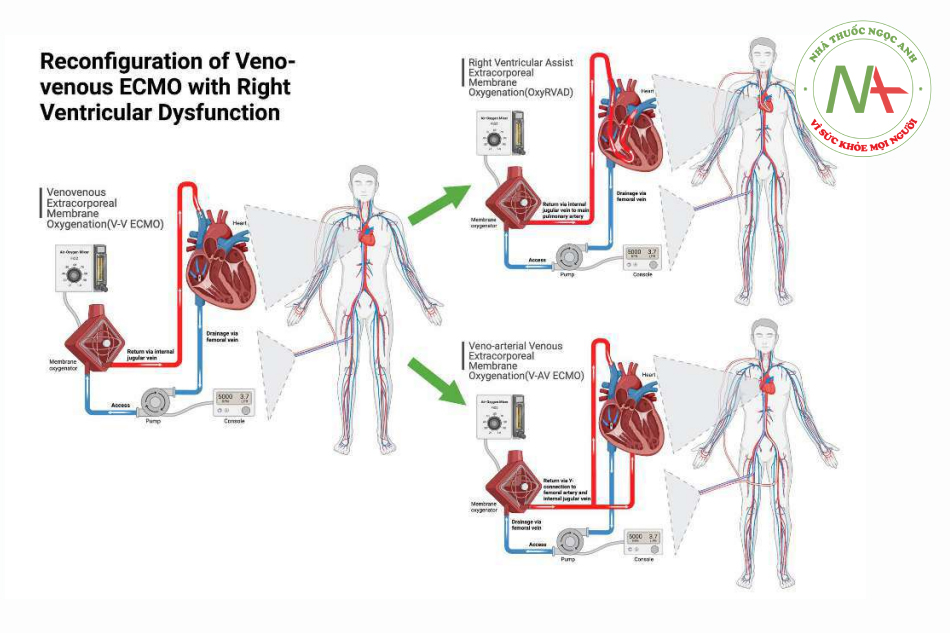
Thuốc giãn mạch phổi dạng hít (ví dụ: iNO, epoprostenol hoặc thuốc giãn mạch hệ thống (ví dụ: sildenafil), có thể được sử dụng để giảm áp lực phổi. Các thuốc tăng co bóp cơ tim có thể được sử dụng để tăng cung lượng tim. Tác dụng của PEEP đối với sức cản mạch máu phổi (PVR) và chức năng RV có thể khác nhau. Đường cong thể tích PVRphổi nói chung có hình chữ U, với PVR thấp nhất ở dung tích cặn chức năng [147]. PEEP cao hơn có thể gây ra nhiều hơn Sinh lý khu vực West 1 và 2 dẫn đến tăng rối loạn chức năng PVR và RV.Tuy nhiên, sự co mạch do thiếu oxy trong tuần hoàn phổi cũng làm tăng PVR, điều này có thể được giải quyết bằng PEEP cao hơn [47, 148]. Bác sĩ lâm sàng nên chuẩn độ cẩn thận PEEP khi hiểu sắc thái này. Bệnh nhân cần V-V ECMO phát triển ACP có thể được xem xét để điều chỉnh mạch như RV hỗ trợ ECMO (OxyRVAD), trong đó một ống thông quay trở lại được đặt trong động mạch phổi chính dưới hướng dẫn qua thực quản để nối tắt qua RV bị suy [149, 150] hoặc ECMO tĩnh mạch-động mạch (Hình 4).
Sống sót ARDS
Những người sống sót sau ARDS nặng có nguy cơ cao bị các di chứng về thể chất và nhận thức thần kinh có thể tồn tại trong nhiều năm. Các biến chứng thường gặp bao gồm rối loạn chức năng dây thanh âm và hẹp khí quản do chấn thương liên quan đến áp lực ống nội khí quản, chấn thương áp lực da, yếu ớt, bệnh cơ thần kinh và rối loạn chức năng nhận thức [113]. Một nghiên cứu trên 109 người sống sót sau ARDS đã phát hiện tình trạng khuyết tật chức năng kéo dài một năm sau khi xuất viện bao gồm xét nghiệm chức năng phổi bất thường, giảm khoảng cách đi bộ 6 phút và giảm chất lượng cuộc sống liên quan đến sức khỏe.
Hơn nữa, mức độ nghiêm trọng của ARDS dự đoán khả năng tập thể dục sau 6 tháng [151]. Chất lượng cuộc sống liên quan đến sức khỏe thấp hơn cũng được thấy ở những người sống sót sau ECMO [152]. Yếu cơ là phổ biến và ảnh hưởng đến hoạt động lâu dài. Thoái hóa cơ xương cấp tính xảy ra trong vòng một tuần và rõ rệt hơn ở những bệnh nhân bị suy đa cơ quan [153]. Bệnh nhân dùng corticosteroid và/hoặc NMB có nguy cơ mắc bệnh cơ nghiêm trọng cao hơn [113] và tình trạng suy giảm thể chất đã được chứng minh là vẫn tồn tại sau 5 năm kể từ khi xuất viện [154].
Rối loạn chức năng nhận thức thần kinh cũng phổ biến sau ARDS và dữ liệu cho thấy > 50% số người sống sót bị suy giảm nhận thức dai dẳng sau một năm [155, 156]. Các bệnh tâm thần, bao gồm trầm cảm, rối loạn căng thẳng sau chấn thương (PTSD, post-traumatic stress disorder), lo lắng và tự tử cũng xảy ra với tần suất cao hơn sau ARDS [113].
=> Đọc thêm: Vai trò của các liệu pháp cứu hộ trong điều trị ARDS nặng.
Kết luận
ARDS nặng có tỷ lệ mắc bệnh và tử vong cao, và tình trạng thiếu oxy kháng trị có thể gây khó khăn cho việc kiểm soát. Thông khí thể tích khí lưu thông thấp, nằm sấp, xử trí dịch truyền thận trọng và chuẩn độ PEEP được cá nhân hóa để giảm thiểu áp lực đẩy giúp cải thiện kết quả và là nền tảng của liệu pháp ARDS nặng. Tối ưu hóa cơ học máy thởphổi vì chúng liên quan đến năng lượng cơ học và áp lực đẩy có thể gây ra VILI thứ cấp. Bệnh nhân bị thiếu oxy kháng trị có thể được hưởng lợi từ thuốc giãn mạch phổi dạng hít và thuốc chẹn thần kinh cơ, mặc dù những can thiệp này không được chứng minh là cải thiện tỷ lệ tử vong. V-V ECMO có khả năng mang lại lợi ích tử vong nhỏ (~ 10%) trong một nhóm nhỏ bệnh nhân được chọn và có thể được xem xét trên cơ sở từng trường hợp.