Bài viết XÉT NGHIỆM VI SINH TRONG VIÊM PHỔI tải về file pdf ở đây.
(Trích từ Nguyễn Văn Thành và cs. Viêm phổi)
Đặc điểm đa dạng tác nhân vi sinh gây bệnh trong viêm phổi khiến cho bệnh lý này thông thường được xử trí không dựa trên kết xét quả vi sinh vì không có một phương pháp xét nghiệm vi sinh nào có thể đủ để chẩn đoán cho tất cả các loại tác nhân vi sinh gây bệnh trong viêm phổi. Thêm nữa, thông thường bệnh phẩm xét nghiệm là đờm, máu, nước tiểu để chẩn đoán có tính gián tiếp đối với tổn thương ở phổi và không thực sự chắc chắn. Cần xác định chắc chắn bệnh phẩm đờm là dịch tiết đường hô hấp dưới với đặc tính số lượng bạch cầu cao và số lượng tế bào biểu mô hô hấp thấp. Xét nghiệm vi sinh thường quy là nhuộm Gram và nuôi cấy. Nhuộm Gram và đánh giá chất lượng bệnh phẩm đờm theo tiêu chuẩn
Geckler’s là yêu cầu bắt buộc. Theo tiêu chuẩn này, mẫu đờm được nhuộm Gram và quan sát dưới quang trường x100. Mẫu được đánh giá là tin cậy để nuôi cấy và làm xét nghiệm khác tiếp theo (kháng sinh đồ, real-time PCR) khi có những quang trường có >25 bạch cầu đa nhân trung tính/quang trường và <10 tế bào biểu mô/quang trường. Cho dù mẫu đờm có được đánh giá là tin cậy nhưng không phải tác nhân vi sinh nào phát hiện được trong mẫu cũng đều được xem là tác nhân vi sinh gây bệnh mà phải dựa vào kết quả định lượng hay bán định lượng khi cấy. Kết quả định lượng phải đạt tối thiểu 105 cfu/ml (≥103 cfu/ml đối với bệnh phẩm chải phế quản qua nội soi với bàn chải có bảo vệ, và ≥104 cfu/ml đối với bệnh phẩm rửa phế quản phế nang) hoặc kết quả bán định lượng khi có vi khuẩn hiện diện trên đường ria cấy thứ 3 trên hộp thạch phân lập mới được xem là tác nhân gây bệnh. Phương pháp real-time PCR ngoài kết quả phát hiện được tác nhân vi sinh gây bệnh còn cho được kết quả định lượng là số lượng copy bộ gen tác nhân vi sinh có trong 1 ml đờm nên real-time PCR cũng có thể được xem như cấy định lượng nhưng có nhiều ưu điểm hơn cấy định lượng, như: i) Phát hiện được các tác nhân vi sinh không thể nuôi cấy được thường qui như vi-rút, vi khuẩn không điển hình; ii) Độ nhạy cao nhờ giới hạn phát hiện rất thấp, có thể đến 1 copy trong một thể tích mẫu thử cho vào phản ứng khuếch đại gen [241]; iii) Vượt qua được các hạn chế của phương pháp nuôi cấy như đòi hỏi điều kiện bảo quản và chuyên chở bệnh mẫu bệnh phẩm chặt chẽ để vi khuẩn phải còn sống cho đến khi nuôi cấy trong khi real-time PCR thì chỉ cần bảo quản lạnh để tác nhân vi sinh trong mẫu không bị xáo trộn cũng như nucleic acid của chúng không bị phá hủy cho đến khi xét nghiệm. Với các lợi điểm như vậy nên gần đây, ngày càng có nhiều báo cáo cho thấy real-time PCR là giải pháp có độ nhạy và đặc hiệu nhất trong việc phát hiện các tác nhân vi sinh gây viêm phổi hay nhiễm trùng hô hấp dưới [241].
=> Tham khảo: Xử trí hội chứng suy hô hấp cấp nặng: bước đầu.
Do tính hữu dụng trong thực hành của xét nghiệm vi sinh không cao nên xét nghiệm vi sinh thường quy là không cần thiết. Việc chẩn đoán vi sinh không nên làm chậm khởi đầu điều trị [242]. Dưới đây là bảng đề xuất các test vi sinh và bệnh phẩm xét nghiệm trong trường hợp chẩn đoán viêm phổi cộng đồng.
Bảng 4.8. Các chỉ định thực hiện xét nghiệm vi trùng học (Nguồn trích dẫn: Mandell LA, Wunderink RG, Anzueto A, et al. Infectious Diseases Society of America/American Thoracic Society consensus guidelines on the management of community-acquired pneumonia in adults. Clin Infect Dis. 2007;44(suppl 2):S40
(a): Bằng phương pháp riêng; (b): Các phương pháp lấy đờm hay dịch đường thở khác; (c): Xét nghiệm lao, nấm; (d): Có khả năng nhiễm Legionella; (e): Xét nghiệm dịch màng phổi |
Một khuôn khổ hợp lý cho việc thực hiện xét nghiệm vi sinh ở bệnh nhân CAP [243-246] đã được tất cả các hướng dẫn gần đây đồng thuận rằng chỉ định chẩn đoán vi sinh cần phù hợp với địa điểm tiếp nhận điều trị CAP. Với các trường hợp không nhập viện, xét nghiệm vi sinh là không cần thiết nếu không nghi ngờ có yếu tố dịch tễ và nhiễm trùng bất thường. Bệnh nhân viêm phổi nặng nhập viện ICU cần được chẩn đoán vi sinh với nỗ lực tối đa để có chẩn đoán căn nguyên. Hướng dẫn của Hiệp hội Bệnh truyền nhiễm Hoa Kỳ (IDSA) [243] nhấn mạnh nhiều hơn vào việc chẩn đoán vi sinh xác định tác nhân gây bệnh so với các hướng dẫn quốc tế khác [244,245].
Mặc dù có nhiều tiến bộ trong các kỹ thuật chẩn đoán nhưng vi sinh gây bệnh không được phát hiện trong gần một nửa số lần viêm phổi [8]. Các xét nghiệm vi sinh từ bệnh phẩm không nhiễm (như máu, dịch màng phổi) có giá trị chẩn đoán xác định trong khi các xét nghiệm từ bệnh phẩm nhiễm như đờm, dịch ngoáy họng, dịch rửa phế quản phế nang có thể không phải là tác nhân gây bệnh thực sự và rất cần có mẫu bệnh phẩm có chất lượng cao và cần lấy trước khi sử dụng kháng sinh. Trên bệnh nhân nhập viện, xét nghiệm đờm nên được xem xét ở những bệnh nhân có đờm mủ, đặc biệt nếu bệnh không đáp ứng với điều trị kháng sinh kinh nghiệm. Mặc dù kết quả xét nghiệm đờm không thể có khi khởi đầu điều trị kháng sinh kinh nghiệm nhưng nó có thể giúp để chuyển hướng điều trị sau khi có kết quả.
Tất cả các tài liệu hướng dẫn đều đề nghị cấy máu hai mẫu trên bệnh nhân nặng nhập viện. Cấy máu có độ nhạy thấp nhưng độ đặc hiệu cao, cho kết quả dương tính ở khoảng 4-18% bệnh nhân CAP, thường liên quan đến những trường hợp bệnh nặng [247]. Kết quả thường dương tính cao hơn nếu mẫu máu được lấy trước khi bệnh nhân được điều trị kháng sinh [248] và tùy theo mức độ nặng. S. pneumoniae là vi khuẩn bệnh phổ biến nhất được phân lập trên cấy máu (77%), tiếp theo là H. influenzae (3%) và S. aureus (2%) [249]. Độ nhạy của cấy máu giảm đi một nửa nếu đã dùng kháng sinh [8]. Nghiên cứu trên trẻ em cho thấy tỷ lệ dương tính từ cấy máu thấp, từ 3-7%. Tỷ lệ này tăng trong viêm phổi nặng, 6-14% [249,250]. Hiệu suất của cấy máu sẽ tăng nếu lượng máu cấy trên 3 ml [249].
Xét nghiệm tìm kháng nguyên S. pneumoniae từ nước tiểu được coi là xét nghiệm có thể chấp nhận được để tăng cường các phương pháp chẩn đoán tiêu chuẩn phát hiện vi khuẩn này [248]. Tương tự, xét nghiệm tìm kháng nguyên Legionellae từ nước tiểu cũng được coi là thích hợp ở những bệnh nhân viêm phổi nặng không đáp ứng với điều trị bằng betalactam [251]. Một nghiên cứu năm 2006 cho thấy việc bổ sung các xét nghiệm kháng nguyên nước tiểu nhanh đối với S. pneumoniae và L. pneumophila đã làm tăng khả năng chẩn đoán lên 17,8% [252]. Chẩn đoán kháng nguyên từ nước tiểu có thể khắc phục được các nhược điểm khi xét nghiệm bằng bệnh phẩm dịch tiết hô hấp như đã nói ở trên và cho kết quả nhanh trong khoảng 15 phút, thực hiện tại giường và thao tác đơn giản. Nếu có tràn dịch màng phổi, chọc dò màng phổi nên được thực hiện để có bệnh phẩm xét nghiệm vi sinh [253].
Nhược điểm chính của xét nghiệm kháng nguyên nước tiểu là thiếu dữ liệu về độ nhạy cảm với kháng sinh so với kỹ thuật nuôi cấy. Ngoài ra, xét nghiệm tìm kháng nguyên Legionella trong nước tiểu chỉ phát hiện được vi khuẩn nhóm huyết thanh 1, tuy nhiên nhóm huyết thanh này chiếm khoảng 80% các trường hợp nhiễm Legionella [254,255]. Xét nghiệm vi-rút đường hô hấp nên được thực hiện ở tất cả bệnh nhân mắc CAP nặng, đặc biệt là trong mùa cúm.
Trong các trường hợp CAP nặng, các đối tượng cần nhập ICU, nhất là những người chưa sử dụng kháng sinh ban đầu, tất cả những điều sau đây được khuyến cáo: cấy máu, nhuộm Gram và nuôi cấy mẫu bệnh phẩm đường hô hấp, chọc dịch màng phổi. Ở cơ sở y tế nếu có khả năng, việc xác định S. pneumoniae và Legionellae trong nước tiểu nên thực hiện cùng với xét nghiệm PCR đối với vi khuẩn không điển hình và vi-rút. Trong bối cảnh này, có thể chỉ định bổ sung các kỹ thuật xâm lấn như nội soi phế quản (mẫu chải được bảo vệ và rửa phế quản phế nang) [256,257] hoặc chọc hút bằng kim xuyên thành ngực [258], tùy thuộc vào năng lực chuyên môn tại cơ sở tiếp nhận điều trị.
Mặc dù đã có thống nhất chung rằng S. pneumoniae là tác nhân gây bệnh chủ yếu trong CAP, nhưng tỷ lệ mắc các loại vi khuẩn khác được báo cáo thay đổi đáng kể tùy thuộc vào dân số bệnh nhân khảo sát, các tình huống dịch tễ học cụ thể và các khía cạnh vi sinh (như loại bệnh phẩm được nghiên cứu, phương pháp phát hiện được sử dụng và định nghĩa là tác nhân gây bệnh). Ngay cả trong các điều kiện thử nghiệm lâm sàng, việc phát hiện tác nhân gây bệnh đường hô hấp thường dựa trên bằng chứng không chắc chắn, cụ thể là phát hiện bằng kính hiển vi hoặc nuôi cấy từ bệnh phẩm là dịch tiết đường hô hấp có thể đã bị nhiễm bởi vi khuẩn có sẵn trên đường hầu họng. Bằng chứng rõ ràng, chắc chắn, tức là phân lập được từ trong máu hoặc các bệnh phẩm vô trùng khác là rất hiếm và thường gặp trên bệnh viêm phổi nhiễm khuẩn nặng, do vậy có thể không mang tính đại diện.
Các kỹ thuật khuếch đại a-xít nucleic (Nucleic acid amplification techniques, NAAT) như PCR để phát hiện tác nhân vi sinh gây bệnh có khả năng trả lời nhanh, chẩn đoán cùng lúc nhiều loại vi sinh gây bệnh nhưng không phân biệt được với vi sinh quần cư (colonization). Ngoài các thử nghiệm lâm sàng, chất lượng xét nghiệm vi sinh từ dịch tiết đường hô hấp thực hiện thường quy trong thực hành thường được coi là không đạt yêu cầu [259] (hình 4.17). Bệnh phẩm ngoáy họng thường được sử dụng để chẩn đoán vi-rút hoặc một số vi khuẩn như B. pertussis bằng kỹ thuật NAAT. Tuy nhiên cũng không thể đồng nghĩa việc xác định vi sinh phân lập được chính là tác nhân gây viêm phổi. Trong số các vi-rút, virút cúm và SRV phân lập được có liên quan chặt chẽ với viêm phổi [260,261]. NAAT định lượng cũng không giúp ích cho việc xác định tác nhân vi sinh gây bệnh thực sự mặc dù đã có nghiên cứu ghi nhận 105,9 copy/ml là ngưỡng chẩn đoán viêm phổi do H. influenzae [262]. Bệnh phẩm đờm thu được bằng kích thích là giải pháp làm tăng khả năng chẩn đoán so với bệnh phẩn ngoáy họng [47,263,264]. Chẩn đoán lao bằng xét nghiệm GenXpert cũng cho kết quả cao hơn với bệnh phẩm đờm kích thích [265-267].
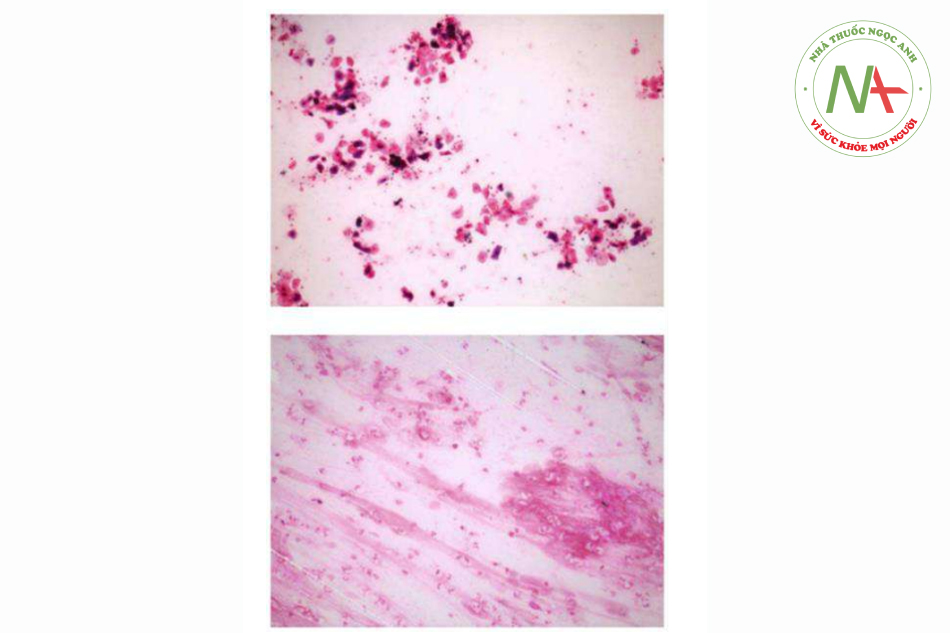
Nhuộm soi mẫu bệnh phẩm là dịch tiết đường hô hấp có thể giúp hướng dẫn liệu pháp kháng sinh ban đầu trong CAP nếu một mẫu bệnh phẩm được lấy đúng cách. Các mẫu dịch tiết đường thở lấy bằng phương pháp không xâm lấn ít giá trị xác định hơn lấy từ các biện pháp can thiệp, thí dụ qua nội soi phế quản. Nếu bệnh phẩm là đờm nhưng không có mủ, vi sinh phân lập được thường không phải là tác nhân gây bệnh, trong trường hợp này rất thường thấy là nấm, Escherichia coli và các vi khuẩn đường ruột khác, từ đó có thể dẫn đến các quyết định điều trị kháng sinh sai lầm [268]. Tuy nhiên, có thể phát hiện các vi khuẩn không điển hình từ các mẫu đờm không có mủ bằng kỹ thuật NAAT. Nhiều nghiên cứu cho thấy rằng đờm cũng có thể được sử dụng để phát hiện vi khuẩn gây bệnh bằng nhuộm soi một cách an toàn nếu được thực hiện bởi một quy trình chuẩn và người đọc kết quả có kinh nghiệm [269,270].
Nuôi cấy chẩn đoán vi sinh trong nhiễm trùng hô hấp bằng dịch tiết đường thở lấy bằng các biện pháp can thiệp sẽ có độ đặc hiện cao hơn (với ngưỡng cấy định lượng 103-4 cfu/ml có độ đặc hiệu 45-100%) [269]. Tuy nhiên, trong thực hành hiếm khi thu được bệnh phẩm bằng các phương pháp can thiệp nên thông thường phải dựa vào cấy đờm mặc dù tính hữu dụng của việc cấy đờm còn nhiều tranh cãi. Heineman và cs [271] cho rằng việc cấy đờm cần dựa trên phân tích kết quả vi sinh nhuộm Gram. Hiệu quả chẩn đoán sẽ tăng nếu bệnh phẩm đờm là mủ và bệnh phẩm được lấy trước khi sử dụng kháng sinh và được xét nghiệm ngay.
Nếu nhìn từ con số thống kê cho thấy tỷ lệ xác định vi khuẩn là căn nguyên trong CAP đang có xu hướng giảm do việc áp dụng khá phổ biến kỹ thuật PCR làm tăng tỷ lệ chẩn đoán vi-rút trên các trường hợp mà trước đây không xác định được tác nhân vi sinh gây bệnh. Trung bình, vi-rút được báo cáo trong khoảng 10% trường hợp, nhưng các nghiên cứu dựa trên PCR gần đây đã xác định được vi-rút đường hô hấp dương tính trong khoảng 30% trường hợp mắc CAP, với tỷ lệ đồng nhiễm vi-rút – vi khuẩn đáng kể [272]. Do tình trạng đồng nhiễm vi-rút – vi khuẩn tương đối phổ biến, bản thân việc xác định vi-rút bằng PCR không cho phép ngừng điều trị bằng kháng sinh. Trong một nghiên cứu, cấy máu cũng cho tỷ lệ dương tính thấp, khoảng 7-16% trên bệnh nhân nhập viện, thường trong trường hợp nhiễm S. pneumoniae, S. aureus [273,274]. Do vậy, cấy máu cũng không phải là xét nghiệm được khuyến cáo thường quy trừ khi bệnh có các yếu tố nguy cơ như chứng vô lách, giảm bạch cầu, bệnh gan mạn tính hay bệnh cảnh nặng [8]. Trong bối cảnh này, test kháng nguyên nước tiểu tìm Pneumococcus, L. pneumophila lại có độ nhậy và độ đặc hiệu cao (80-90%) [255,275] với lợi điểm là có thể phát hiện kháng nguyên ngay cả khi đã điều trị kháng sinh. Với kết quả xét nghiệm test kháng nguyên nước tiểu, việc định hướng sử dụng kháng sinh có tác dụng nội bào hay không là rất hữu ích.
Trên bệnh nhân có nội khí quản, thở máy, cấy dịch rửa phế quản không định hướng (non-directed bronchial lavage) bằng 20 ml nước rửa là phương pháp chẩn đoán vi sinh thuận tiện, không chỉ xác định tác nhân gây bệnh mà còn theo dõi đánh giá hiệu quả điều trị [276]. Các biện pháp lấy bệnh phẩm chẩn đoán can thiệp khác cũng có thể được chỉ định như qua nội soi phế quản ống mềm, sinh thiết phổi qua da, nội soi lồng ngực ngoại khoa có thể được chỉ định khi diễn biến không như dự kiến và có biến chứng [277]. Chẩn đoán huyết thanh không được khuyến cáo thực hiện thường quy trong xử trí CAP vì tính ứng dụng thấp [215].
Một số phương pháp chẩn đoán vi khuẩn không điển hình bao gồm: phân lập, cố định bổ thể, xét nghiệm huyết thanh học và PCR [278,279]. Mỗi phương pháp này đều có những hạn chế riêng. Phát hiện kháng nguyên và xét nghiệm huyết thanh là các phương pháp chẩn đoán được áp dụng phổ biến nhất nhưng không đủ độ nhạy và độ đặc hiệu cần thiết. Hơn nữa xét nghiệm huyết thanh cho kết quả chậm làm mất đi ý nghĩa thực hành. PCR có thể mang lại độ nhạy và độ đặc hiệu cao với tốc độ chẩn đoán nhanh và khối lượng lớn, làm cho kỹ thuật này có nhiều triển vọng. Toàn bộ quá trình từ tách chiết DNA đến phân tích hoàn thành trong vòng chưa đầy 2 giờ. Phương pháp xét nghiệm RT-PCR (reverse transcription-polymerase chain reaction) đa gen mồi giúp có thể chẩn đoán cùng lúc nhiều loại tác nhân vi sinh gây bệnh, gồm cả vi khuẩn, AP, vi-rút và nấm. Tuy nhiên phương pháp xét nghiệm này phức tạp, đòi hỏi cao về nhân sự và thiết bị và không giúp xác định đặc điểm nhậy cảm kháng sinh, không phân biệt được vi khuẩn gây bệnh và vi khuẩn quần cư [280] do đó thường không được áp dụng thường quy trong các phòng xét nghiệm đa khoa [281].
Chẩn đoán vi sinh nên thực hiện khi đặc điểm lâm sàng và dịch tễ gợi ý tác nhân vi sinh gây bệnh nghi ngờ có thể làm thay đổi điều trị kinh nghiệm chuẩn. Đối với viêm phổi cộng đồng điều trị ngoại trú, xét nghiệm vi trùng học chỉ nên thực hiện một cách chọn lọc, không nên thực hiện thường quy [124].
Sự cần thiết chẩn đoán vi trùng học trong CAP được đặt ra với lý do kết quả vi trùng học có thể làm thay đổi trị liệu kháng sinh. Phổ kháng sinh điều trị có thể được điều chỉnh hoặc hoàn toàn thay đổi trên cơ sở kết quả vi trùng học. Trị liệu kháng sinh không phù hợp là nguyên nhân làm tăng tử vong và tăng thất bại điều trị [282-284]. Chẩn đoán vi trùng học cũng là cần thiết khi có biểu hiện dịch (thí dụ SARS, cúm, Legionellae). Các kết quả có từ chẩn đoán vi trùng học khi tổng hợp còn giúp cung cấp các thông tin về tình hình nhiễm khuẩn và nhạy cảm kháng sinh của từng khu vực, trên cơ sở này chúng ta có thể thiết kế các phác đồ trị liệu hợp lý. Các nghiên cứu đoàn hệ và mô tả đã xác nhận các khuyến cáo xét nghiệm vi trùng học được tóm tắt trong bảng 4.9 là có lợi và có thể tham khảo và thực hiện khi có điều kiện.
=> Tham khảo thêm: Cài đặt và theo dõi thông khí cơ học trong ECMO tĩnh mạch.
Đối với VAP, các hội chuyên ngành bệnh phổi Bắc Mỹ và Châu u [285,286] đã đề xuất các khuyến cáo lấy các mẫu bệnh phẩm là dịch tiết phế quản đầu xa để cấy định lượng trước khi điều trị bằng kháng sinh. Nếu các mẫu được lấy sau khi bắt đầu điều trị bằng kháng sinh, kết quả có thể bị thay đổi hoặc âm tính. Bệnh phẩm lấy từ phế quản đầu xa qua nội soi cho kết quả đặc hiệu hơn bệnh phẩm lấy bằng hút mù, không định hướng vào vùng tổn thương [287]. Phân tích chất lượng bệnh phẩm bằng nhuộm Gram là cần thiết. Trên tiêu bản nhuộm Gram cũng cần xác định vi khuẩn gây bệnh chiếm ưu thế để định hướng điều trị kháng sinh sớm trước khi có kết quả nuôi cấy [288]. Một tình huống khó xử thường gặp khi kết quả cấy dưới ngưỡng xác định (+) hay âm tính. Khuyến cáo sử dụng kháng sinh trong những trường hợp này là không nên tiếp tục nếu tình trạng lâm sàng của bệnh nhân ổn định [285]. Tuy nhiên trong thực hành, kết quả cấy âm tính do sử dụng kháng sinh trước khi lấy bệnh phẩm là rất phổ biến. Hiệp hội Lồng ngực Hoa Kỳ (ATS 2016) [285] đề xuất lấy mẫu không xâm lấn với nuôi cấy bán định lượng để chẩn đoán VAP. Lấy mẫu đường hô hấp không xâm lấn là hút dịch tiết đường thở qua nội khí quản. Lấy mẫu đường hô hấp xâm lấn bao gồm các kỹ thuật thông qua nội soi phế quản (tức là rửa phế quản phế nang – BAL, chải niêm mạc bằng chổi có bảo vệ – PSB và lấy mẫu dịch phế quản mù – mini BAL). Ngưỡng kết quả định lượng để chẩn đoán VAP bao gồm PSB ≥103 CFU/ml, BAL với ≥104 CFU/ml. Lấy mẫu không xâm lấn với nuôi cấy bán định lượng là phương pháp được cho là ưu tiên để chẩn đoán VAP. Tuy nhiên nếu không thể thì cần xem xét thực hiện lấy mẫu bệnh phẩm bằng phương pháp xâm lấn. Đối với những bệnh nhân nghi ngờ VAP có kết quả nuôi cấy định lượng xâm lấn dưới ngưỡng chẩn đoán VAP như trên, ATS đề nghị ngừng kháng sinh thay vì tiếp tục mặc dù đây là khuyến cáo yếu, bằng chứng chất lượng rất thấp và giải thích rằng đây là khuyến cáo cần cân nhắc đến triệu chứng lâm sàng, đặc điểm sử dụng kháng sinh khi lấy bệnh phẩm [285]. Trên bệnh nhân viêm phổi bệnh viện không thở máy, ATS đề nghị nên được điều trị theo kết quả vi sinh thực hiện trên các mẫu bệnh phẩm đường hô hấp thu được không xâm lấn, thay vì điều trị theo kinh nghiệm. Tuy nhiên nếu không thể thì cũng cần xem xét thực hiện lấy mẫu bệnh phẩm bằng phương pháp xâm lấn [285].
Tóm lại, không nên thực hiện thường quy xét nghiệm vi sinh cho tất cả các trường hợp trừ khi đó là yêu cầu cần để chỉ định điều trị kháng sinh không theo phác đồ cơ bản, khi có nguy cơ thất bại điều trị, khi nghi ngờ tác nhân vi sinh không phổ biến, kháng thuốc hoặc khi có yếu tố dịch [187]. Thông thường đây là những trường hợp nhập viện điều trị, nặng, có nguy cơ cao kháng thuốc và có nhiều bệnh đồng mắc, nhất là có tình trạng suy giảm miễn dịch [8,289]. Yêu cầu xét nghiệm vi sinh có thể tóm tắt trong bảng 4.9 [290]. Cần thực hiện xét nghiệm bằng 2 mẫu cấy máu, xét nghiệm đờm và tìm kháng nguyên nước tiểu đối với S. pneumonia và L. pneumophila. Với bệnh nhân nặng nhập ICU, có thể cần tới nội soi phế quản để lấy bệnh phẩm rửa phế quản-phế nang.
Bảng 4.9. Tóm tắt chỉ định xét nghiệm vi sinh trong viêm phổi (Nguồn trích dẫn: Elena Prina et al. Communityacquired pneumonia. Lancet 2015; 386: 1097-108)
| Bệnh nhân ngoại trú | Bệnh nhân nội trú không nặng | Bệnh nhân nội trú nặng | Bệnh nhân ICU – rất nặng | |
| Cấy đờm | Không thường quy | Thực hiện | Thực hiện | Thực hiện |
| Cấy máu | Không thường quy | Không thường quy | Thực hiện | Thực hiện |
| Kháng nguyên Legionallae nước tiểu | Không thường quy | Không thường quy | Thực hiện | Thực hiện |
| Kháng nguyên Pneumococcus nước tiểu | Không thường quy | Không thường quy | Thực hiện | Thực hiện |
| Cấy mẫu bệnh phẩm xâm lấn | Không thường quy | Không thường quy | Không thường quy | Thực hiện |
| Khác | Không thường quy | Không thường quy | Không thường quy | Thực hiện |