Bệnh hô hấp
Tương tác tim phổi khi thông khí cơ học ở bệnh nhân bệnh nặng
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Tương tác tim phổi khi thông khí cơ học ở bệnh nhân bệnh nặng – Tải file PDF Tại Đây.
Bản dịch của BS. Đặng Thanh Tuấn – BV Nhi Đồng 1
Tóm tắt
Tương tác tim phổi do thở máy rất phức tạp và chỉ được hiểu một phần. Thể tích khí lưu thông và/hoặc áp lực đường thở được áp dụng chủ yếu làm trung gian cho những thay đổi về tiền tải và hậu tải của thất phải. Những ảnh hưởng lên chức năng thất trái chủ yếu là thứ phát do những thay đổi của tình trạng tải của thất phải. Bắt buộc phải mổ xẻ một số nguyên nhân gây tổn hại huyết động trong quá trình thở máy vì rối loạn chức năng tâm thất không được chẩn đoán có thể góp phần gây ra bệnh tật và tử vong.
Giới thiệu
Đặt nội khí quản và thở máy thường là bắt buộc ở những bệnh nhân nguy kịch để bảo vệ đường thở và đảm bảo trao đổi khí đầy đủ. Rối loạn huyết động do thở máy là một phát hiện phổ biến ở những bệnh nhân nguy kịch, có thể góp phần gây tử vong ở phòng chăm sóc đặc biệt [1, 2]. Đánh giá cao sự tương tác giữa tim phổi là điều bắt buộc để các bác sĩ hiểu và điều trị những bệnh nhân bị bệnh nặng với những ảnh hưởng xấu đến huyết động do thở máy. Tổng quan này thảo luận về sinh lý của các tương tác tim phổi ở bệnh nhân nguy kịch khi thở máy. Trọng tâm đặc biệt sẽ được đặt vào việc sử dụng thể tích khí lưu thông thấp hơn và khái niệm phổi mở vì những điều này có thể cải thiện tình trạng rối loạn huyết động do thở máy.
Quan điểm lịch sử
Tương tác tim phổi trong quá trình thở tự nhiên
Một tương tác tim phổi nổi tiếng là mạch nghịch (pulsus paradoxus) [3]. Kussmaul mô tả lần đầu tiên vào năm 1873, nó đề cập đến sự giảm huyết áp tâm thu hơn 10 mmHg khi hít vào. Vì sự thay đổi bình thường của huyết áp tâm thu dẫn đến giảm khi hít vào tới 10 mmHg, nên thuật ngữ “nghịch lý” có phần gây hiểu nhầm. Nó có lẽ bắt nguồn từ việc mô tả hiện tượng này ở những bệnh nhân bị viêm màng ngoài tim co thắt do lao nặng, ở đó không thể sờ thấy mạch quay trong khi hít vào mặc dù nghe tim thấy tiếng tim. Do đó, mạch nghịch được mô tả tốt nhất là sự cường điệu của các tương tác tim phổi bình thường, điều này sẽ được giải thích sau.
Thông khí cơ học
Con người thở bằng “hô hấp áp lực âm”. Khi thở, khoang ngực nở ra do cơ hoành co lại và lồng ngực nở ra khiến áp lực trong lồng ngực giảm xuống và phổi nở ra để lấp đầy khoảng trống được tạo thêm. Áp lực âm của không khí bên trong phổi tạo ra luồng không khí vào phổi qua đường hô hấp trên, gọi là hít vào. Khi cơ hoành và các cơ gắn với khung xương sườn thư giãn thì điều ngược lại sẽ diễn ra. Áp lực dương của không khí bên trong phổi tạo ra luồng không khí ra khỏi phổi qua đường hô hấp trên, gọi là thở ra.
Máy thở áp lực âm hay “phổi sắt” chủ yếu được sử dụng để hỗ trợ bệnh nhân bại liệt trong dịch bệnh bại liệt ở thế kỷ trước [4]. Phổi sắt bắt chước nhịp thở áp lực âm sinh lý. Để thông khí phổi bằng sắt, bệnh nhân được bọc kín đến cổ trong một chiếc trống thép hình trụ. Khoang kín, kín khí này bao bọc phần còn lại của cơ thể. Máy bơm định kỳ giảm áp lực không khí trong khoang trống, làm cho khoang ngực nở ra dẫn đến hít vào, sau đó thở ra khi áp lực không khí trong khoang trống tăng lên. Mặc dù vẫn được sử dụng không thường xuyên, “thông khí áp lực âm” phần lớn đã được thay thế bằng “thông khí áp lực dương”.
Một trong những mô tả sớm nhất về thông khí áp lực dương thành công là của George Poe, người đã gây ngạt ở chó và khiến chúng sống lại bằng máy thở nhân tạo [5]. Thông khí áp lực dương đòi hỏi phải đặt nội khí quản ở đường hô hấp trên bằng cách sử dụng ống bịt kín khí quản. Máy thở cơ học định kỳ bơm không khí vào đường thở và phổi. Giữa các nhịp thở máy, máy thở cho phép không khí thoát ra khỏi phổi và đường thở. Một điểm khác biệt quan trọng giữa thông khí áp lực âm và thông khí áp lực dương là áp lực bên trong đường thở, tồn tại trong toàn bộ chu kỳ thở. Trong khi áp lực đường thở chủ yếu là âm khi thông khí áp lực âm, thì áp lực đường thở luôn dương khi thông khí áp lực dương. Với sự phát triển của ống nội khí quản an toàn hơn và máy thở áp lực dương cơ học dễ sử dụng, thông khí áp lực dương đã trở thành thực hành lâm sàng tiêu chuẩn và sau này sẽ được đặt tên là thông khí cơ học.
Tác dụng có hại của thở máy ngày càng được công nhận. Vào năm 1974, Webb và Tierney đã chứng minh tổn thương có thể nhìn thấy được ở phổi của chuột, đặc biệt khi sử dụng thể tích khí lưu thông lớn hơn [6]. Phải đến cuối thế kỷ 20, ảnh hưởng của kích thước thể tích khí lưu thông mới được kiểm tra trong các thử nghiệm lâm sàng với kết quả gây sốc. Thử nghiệm ARMA cho thấy tỷ lệ tử vong giảm tuyệt đối 10% khi thể tích khí lưu thông thấp hơn so với thể tích khí lưu thông thông thường (tức là lớn) ở những bệnh nhân mắc hội chứng suy hô hấp cấp tính trong khi vẫn duy trì áp lực đường thở tối đa không quá 30 cmH2Ơ [7]. Nhiều thử nghiệm gần đây cho thấy rằng ngay cả những bệnh nhân không có hội chứng suy hô hấp cấp tính cũng được hưởng lợi từ việc sử dụng thể tích khí lưu thông thấp hơn [8 – 11]. Thông khí cơ học có khả năng gây tổn thương phổi do căng phổi quá mức cũng như việc đóng mở phế nang lặp đi lặp lại [12]. Các thủ thuật huy động phổi được sử dụng để mở các phế nang bị xẹp, sau đó áp dụng áp lực dương cuối thì thở ra (PEEP) để giữ cho các phế nang mở: cái gọi là khái niệm phổi mở [13]. Chiến lược thông khí cơ học được gọi là thông khí bảo vệ phổi kết hợp thể tích khí lưu thông thấp trong khi áp dụng khái niệm phổi mở có thể loại bỏ nhu cầu áp lực đường thở cao. Mục đích của thông khí bảo vệ phổi là để ngăn chặn sự căng quá mức của phế nang ở các phần phổi mở đồng thời tránh việc đóng mở lặp đi lặp lại các phế nang ở các phần phổi kín [14]. Về mặt lý thuyết, thông khí bảo vệ phổi cũng có thể giảm thiểu các tác động có hại đến huyết động, điều này sẽ được thảo luận dưới đây.
Tương tác tim phổi trong quá trình thở máy
Sự quan tâm đến tác dụng của thông khí cơ học thực sự bắt đầu trong Chiến tranh thế giới thứ hai, khi người ta phát hiện ra rằng các phi công chiến đấu trong buồng lái không điều áp nhận được 100% oxy có thể đạt đến độ cao cao hơn nữa khi áp lực dương được thêm vào mặt nạ. Nghiên cứu tại thời điểm đó đã chứng minh sự giảm áp lực đổ đầy xuyên thành thất phải (right ventricular, RV) (tức là tiền tải RV) do bơm phồng cơ học áp lực dương đồng thời giảm cung lượng tim [15]. Vào năm 1990, sự suy giảm chức năng RV khi hít vào, chủ yếu do tăng hậu tải RV, đã được chứng minh trong quá trình thở máy [16]. Một vài năm sau, sự gia tăng trở kháng RV khi hít vào, yếu tố chính gây ra hậu tải RV, được chứng minh là có tương quan với kích thước thể tích khí lưu thông được sử dụng với bơm phồng cơ học [17]. Vì tỷ lệ suy RV có liên quan chặt chẽ đến áp lực đường thở được sử dụng trong thì hít vào, với tác động đáng kể đến tỷ lệ tử vong, người ta có thể lập luận rằng lợi ích sống sót được thấy trong thử nghiệm ARMA nói trên có thể được giải thích bằng việc giảm tổn thương phổi, nhưng cũng bằng việc giảm tổn thương huyết động [18, 19].
Cơ chế
Tương tác tim phổi trong quá trình thở tự nhiên
Tim và phổi được kết hợp về mặt giải phẫu vì cả hai đều nằm trong khoang ngực, dẫn đến sự tương tác thông qua lực nén cơ học cũng như thông qua những thay đổi về áp lực trong lồng ngực khi hô hấp. Trong quá trình hít vào, phổi giãn ra sẽ nén tim vào hố tim, làm tổn hại đến tiền tải. Khi hít vào, tiền tải RV tăng do tĩnh mạch hồi lưu, chủ yếu được xác định bởi chênh lệch áp lực giữa áp lực đổ đầy hệ thống trung bình (mean systemic filling pressure, MSFP) và áp lực nhĩ phải (right atrial pressure, RAP), được tăng cường và do đó được gọi là bơm hô hấp. MSFP đề cập đến thể tích trong các mạch điện dung (capacitance vessels) tạo ra áp lực, còn gọi là thể tích ứng suất (stressed volume). Hơn 70% tổng lượng máu nằm trong các mạch điện dung cao với phần lớn không tạo ra áp lực, gọi là thể tích không ứng suất (unstressed volume). Khi hít vào, áp lực âm trong lồng ngực được tạo ra làm giảm RAP do tâm nhĩ phải có độ giãn nở cao trong khi cơ hoành hạ xuống làm tăng áp lực ổ bụng và sau đó là MSFP dẫn đến chênh lệch áp lực MSFP – RAP tăng lên. Sự gia tăng hồi lưu tĩnh mạch do hít vào làm tăng tiền tải và giãn nở RV. Do tâm thất trái (left ventricle, LV) và RV có chung khoang màng ngoài tim và vách ngăn liên thất chung, độ giãn nở và đổ đầy thất trái giảm khi hít vào thông qua sự phụ thuộc lẫn nhau của tâm thất song song này. Mặc dù thể tích nhát bóp RV tăng khi hít vào trong khi thể tích nhát bóp LV giảm, giải thích sự giảm sinh lý của huyết áp tâm thu khi hít vào, cung lượng tim phải tương đương với lượng máu tĩnh mạch trở về trong một vài nhịp tim vì hai tâm thất bơm nối tiếp: sự phụ thuộc lẫn nhau của tâm thất nối tiếp. Guyton đã đặt đường cong hồi lưu tĩnh mạch lên trên đường cong Frank Starling vì cả hai đều là một hàm của RAP và cung lượng tim có thể được ước tính bằng giao điểm của hai đường cong [20].
Tương tác tim phổi trong quá trình thở máy
Trong thì hít vào, máy thở tạo áp lực dương lên đường hô hấp trên, cao hơn áp lực ở phế nang, tạo ra luồng không khí vào phổi. Trong quá trình thở ra, áp lực giảm ở đường hô hấp trên sẽ tạo ra luồng không khí ra khỏi phổi. Áp lực dương áp dụng cho phế nang, còn được gọi là áp lực xuyên phổi, được xác định bằng áp lực trong phế nang trừ đi áp lực ngoài phế nang, áp lực sau tương đương với áp lực trong lồng ngực. Lượng không khí tác động lên áp lực xuyên phổi hiện tại phần lớn phụ thuộc vào độ giãn nở của phổi và thành ngực. Như được mô tả trong vòng lặp áp lực-thể tích trong Hình 1, độ giãn nở phổi cao nhất đạt được trong dung tích cặn chức năng (functional residual capacity, FRC) bình thường. Đáng chú ý, bệnh nhân thở máy có thể có cả phế nang xẹp và phế nang quá căng vì xẹp phổi làm giảm phần lớn dung tích phổi sẵn có dẫn đến căng quá mức các vùng phổi còn lại. Người ta đã đề xuất giữ cho phổi hoạt động gần FRC bằng cách thường xuyên mở phổi thông qua các thủ thuật huy động phổi và duy trì phổi mở bằng PEEP. Những người phản đối khái niệm phổi mở này cho rằng cả thủ thuật huy động phổi và PEEP đều có thể gây tổn thương tim mạch [21, 22].
Mặc dù đúng trong thời gian ngắn, nhưng lợi ích của phổi mở có thể có lợi cho tuần hoàn về lâu dài bằng cách tối ưu hóa các điều kiện tải RV được giải thích bên dưới.
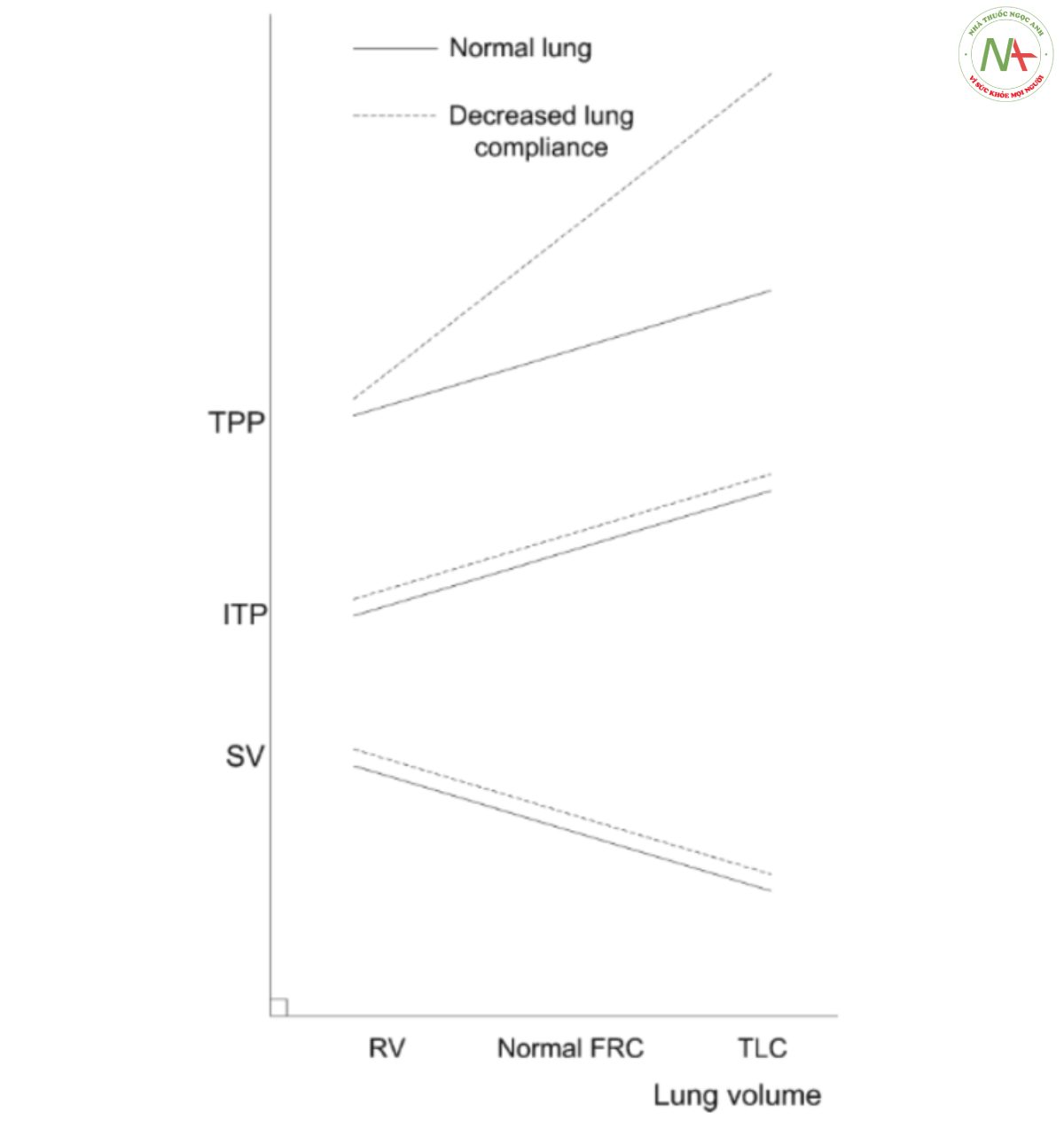
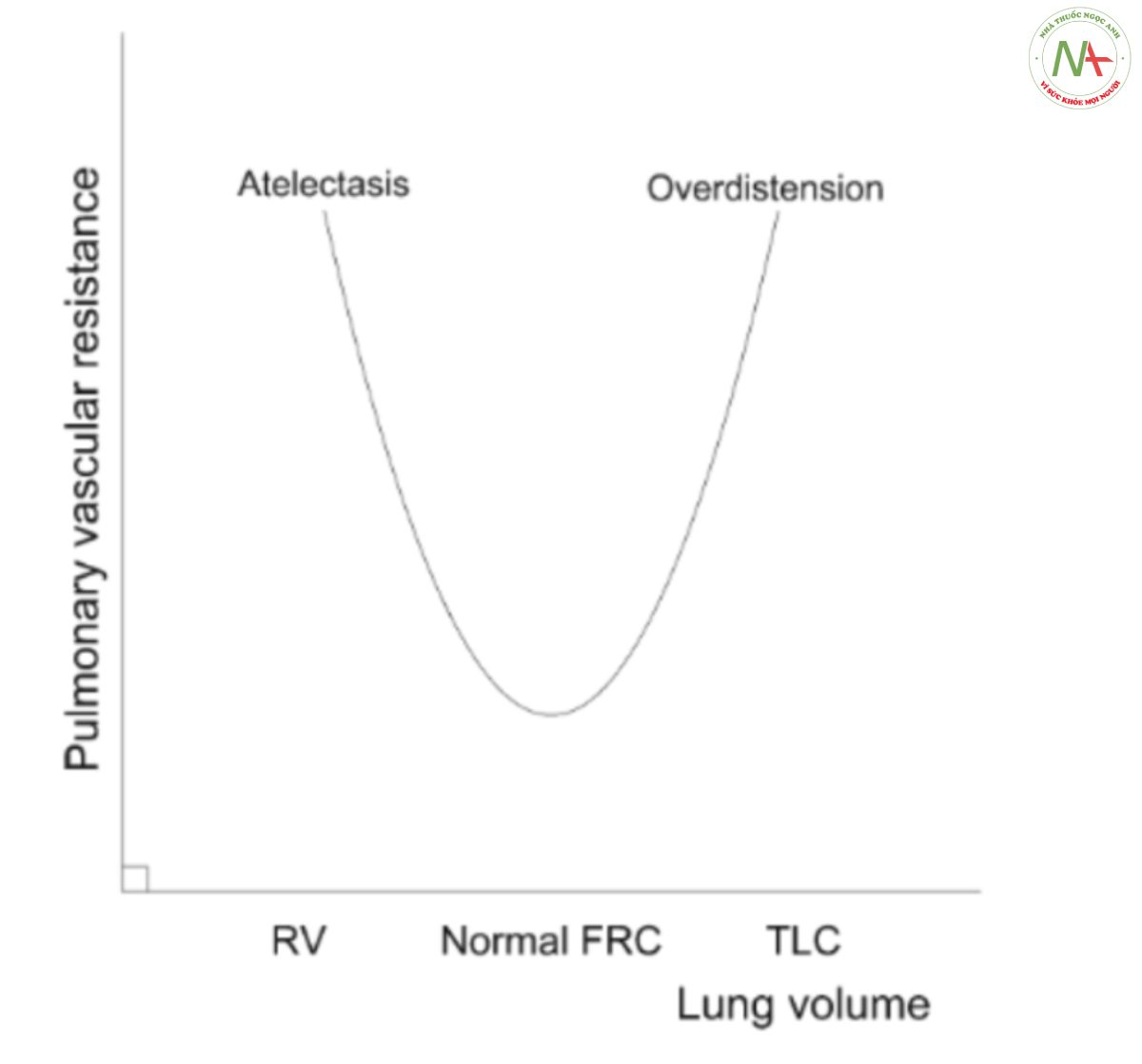
Thông khí cơ học gây ra sự gia tăng áp lực dương trong lồng ngực khi hít vào trái ngược với nhịp thở áp lực âm trong nhịp thở bình thường của con người. Do RAP tăng sau đó, gradient áp lực MSFP – RAP giảm dẫn đến giảm hồi lưu tĩnh mạch, điều này có thể bị suy giảm do tăng MSFP đồng thời do cơ hoành hạ xuống và co thắt tĩnh mạch thông qua giải phóng catecholamine thần kinh thể dịch. Mức độ tăng áp lực trong lồng ngực và sau đó giảm lượng hồi lưu tĩnh mạch và thể tích nhát bóp một phần phụ thuộc vào tổng thể tích phổi, như được mô tả trong Hình 2[23, 24]. Mặc dù tiền tải RV phần lớn được xác định bằng áp lực trong lồng ngực và do đó thể tích phổi, nhưng sự thay đổi hậu tải RV phần lớn phụ thuộc vào vị trí trên đường cong như trong Hình 3 [25, 26]. Sức cản mạch máu phổi (pulmonary vascular resistance, PVR), yếu tố chính quyết định hậu tải RV, ở mức tối thiểu gần FRC và liên quan đến thể tích phổi theo kiểu hai mặt. Xẹp phế nang sẽ chèn ép các mạch máu ngoài phế nang trong khi sự căng quá mức của phế nang sẽ chèn ép các mạch máu trong phế nang, cả hai đều dẫn đến tăng PVR.
Hình 2 Một phổi bình thường và một phổi kém đàn hồi hơn được hiển thị với áp lực xuyên phổi (trans- pulmonary pressure, TPP), áp lực trong lồng ngực (intra-thoracic pressure, ITP) và thể tích nhát bóp (stroke volume, SV) được hiển thị trên trục tung. Trong phổi có độ giãn nở giảm, áp lực xuyên phổi cao hơn là cần thiết để đạt được cùng thể tích phổi so với phổi bình thường. Tuy nhiên, áp lực trong lồng ngực tăng tương tự ở phối bình thường cũng như trong phối với độ giãn nở giảm vì áp lực trong lồng ngực đặc biệt tăng tuyến tính với thể tích phổi mặc dù áp lực xuyên phổi cao hơn. Sau đó, thể tích nhát bóp giảm xảy ra khi thể tích phổi tăng do lượng hồi lưu tĩnh mạch giảm khi ITP dương tăng. RV: thể tích cặn; FRC: dung tích cặn chức năng; TLC: tổng dung tích phổi
Hình 2 Một phổi bình thường và một phổi kém đàn hồi hơn được hiển thị với áp lực xuyên phổi (trans- pulmonary pressure, TPP), áp lực trong lồng ngực (intra-thoracic pressure, ITP) và thể tích nhát bóp (stroke volume, SV) được hiển thị trên trục tung. Trong phổi có độ giãn nở giảm, áp lực xuyên phổi cao hơn là cần thiết để đạt được cùng thể tích phổi so với phổi bình thường. Tuy nhiên, áp lực trong lồng ngực tăng tương tự ở phối bình thường cũng như trong phối với độ giãn nở giảm vì áp lực trong lồng ngực đặc biệt tăng tuyến tính với thể tích phổi mặc dù áp lực xuyên phổi cao hơn. Sau đó, thể tích nhát bóp giảm xảy ra khi thể tích phổi tăng do lượng hồi lưu tĩnh mạch giảm khi ITP dương tăng. RV: thể tích cặn; FRC: dung tích cặn chức năng; TLC: tổng dung tích phổi
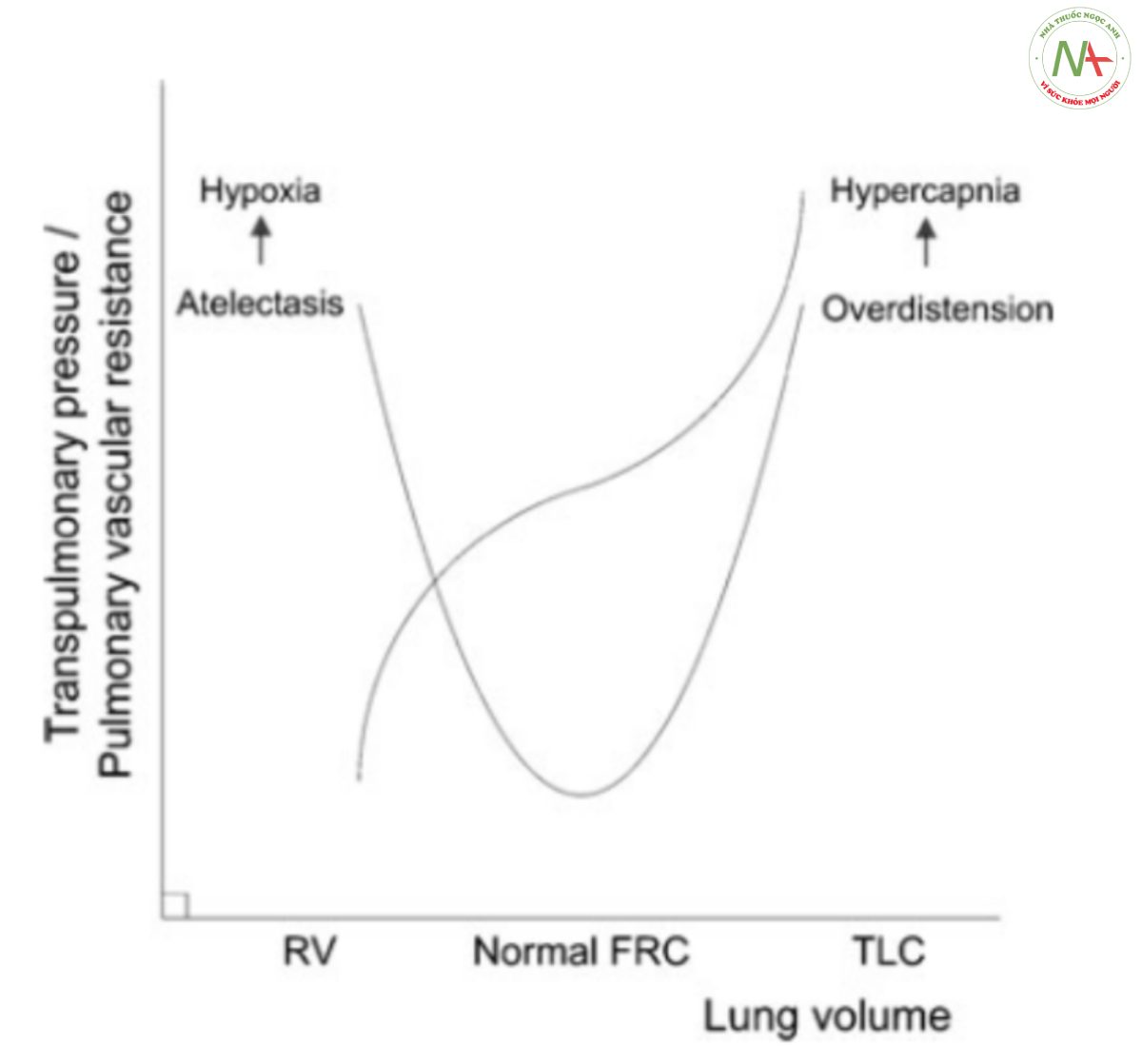
Áp lực xuyên phổi là yếu tố chính quyết định PVR và do đó hậu tải RV [17]. Hơn nữa, xẹp phổi làm phát sinh tình trạng shunt, vùng phổi được tưới máu nhưng không thông khí và sau đó là tình trạng thiếu oxy. Mặt khác, tình trạng căng quá mức gây ra thông khí khoảng chết, các vùng phổi được thông khí nhưng không được tưới máu, dẫn đến tăng CO2 máu. Cả tăng CO2 và thiếu oxy đều làm tăng hậu tải RV [22, 27], liên quan chặt chẽ đến rối loạn chức năng RV và tử vong [28]. Do đó, bất chấp sự tổn hại tim mạch ngắn hạn đã được báo cáo, có thể lập luận rõ ràng rằng việc duy trì phổi mở không chỉ có lợi trong việc ngăn ngừa tổn thương phổi mà còn ngăn ngừa rối loạn chức năng RV (Hình 4). Hơn nữa, người ta đã chứng minh rằng việc tăng PEEP không làm tăng trở kháng lưu lượng ra (outflow impedance) RV nếu áp dụng theo khái niệm phổi mở với khả năng làm giảm trở kháng lưu lượng ra RV khi hít vào [29]. Mục đích là để chuẩn độ PEEP đến giá trị thấp nhất trong khi vẫn duy trì phổi mở [30].
Hình 4 Vì phổi giãn nở tốt nhất ở dung tích cặn chức năng bình thường (FRC) như trong Hình 2. 1trong khi sức cản mạch máu phổi (PVR) ở mức thấp nhất được mô tả trong Hình 3, những số liệu này có thể được xếp chồng lên nhau. Cả tình trạng thiếu oxy và tăng CO2 máu, tương ứng được kích thích bởi xẹp phổi và căng cơ quá mức, đều làm tăng PVR. Thông khí cơ học gần FRC sử dụng thông khí bảo vệ phổi có khả năng bảo vệ chống lại tổn thương phổi đồng thời giảm PVR và do đó cũng giảm hậu tải thất phải. RV: thể tích cặn; TLC: tổng dung tích phổi
Xem thêm: Mười quy tắc vàng cho thông khí cơ học cá nhân hóa trong hội chứng nguy kịch hô hấp cấp tính
Tác dụng trên tim mạch khi thở máy
Tâm thất phải
Vì tiền tải RV và hậu tải RV là yếu tố chính quyết định việc giảm cung lượng tim khi thở máy (Hình 5),
điều quan trọng là phải giải mã được thành phần nào của tải RV là nguyên nhân chính gây ra tình trạng rối loạn huyết động [31]. Tiền tải, được định nghĩa là sức căng cuối tâm trương tác dụng lên cơ tâm thất, được xác định bởi áp lực xuyên thành, tức là áp lực trong thành trừ đi áp lực ngoài thành. Do đó, có thể trong tình huống tăng áp lực tĩnh mạch trung tâm trong quá trình thở máy, áp lực xuyên thành và do đó tiền tải vẫn ở mức thấp trong bối cảnh tăng áp lực ngoài thành và tăng thể tích vẫn có thể được đảm bảo. Hơn nữa, việc xác định trạng thái thể tích bằng cách sử dụng bản ghi áp lực bị cản trở bởi thực tế là mối quan hệ áp lực-thể tích được xác định bởi độ giãn nở của tâm thất. PEEP chủ yếu làm giảm cung lượng tim thông qua việc giảm tiền tải ở bệnh nhân thở máy, nhưng những tác động này có thể được giảm thiểu bằng cách sử dụng PEEP thấp hoặc bằng cách tăng thể tích MSFP [32 – 35]. Nếu không có ảnh hưởng của việc tăng thể tích xảy ra, phải loại trừ rối loạn chức năng RV do tăng hậu tải RV. Bệnh tâm phế cấp tính, được định nghĩa là tỷ lệ đường kính RV và LV lớn hơn 60% kết hợp với chuyển động nghịch lý của vách ngăn trong thì tâm thu, có thể được đánh giá bằng siêu âm tim [28, 36]. Hơn nữa, trở kháng lưu lượng ra RV có thể được đo bằng gia tốc trung bình của lưu lượng động mạch phổi với chùm siêu âm song song với trục dài của động mạch phổi chính [17, 29, 30, 37]. Khi hậu tải dường như gây ra rối loạn chức năng RV, cần thực hiện điều chỉnh ngay lập tức trong quản lý hô hấp để giảm áp lực xuyên phổi chẳng hạn bằng cách giảm áp lực đường thở áp dụng. Thủ thuật huy động phổi có thể được coi là cần thiết để giảm PVR cũng như cải thiện quá trình oxygen hóa và thông khí. Nếu không có tác dụng, thông khí cơ học ở tư thế nằm sấp có thể được áp dụng để cải thiện quá trình oxygen hóa, giảm xẹp phổi và giảm hậu tải RV [38, 39]. Mặc dù thuốc giãn mạch như chất ức chế phosphodiesterase đã cho thấy làm giảm áp lực động mạch phổi, nhưng shunt tăng lên xảy ra khi oxy hóa động mạch giảm khiến nó không phù hợp với bệnh nhân thiếu oxy [40].
Tâm thất trái
Trong thì hít vào, sự gia tăng thể tích phổi sẽ ép máu ra khỏi giường phổi nếu các mạch trong phế nang được lấp đầy vào cuối thì thở ra, làm tăng tiền tải LV. Do hậu tải LV một phần được xác định bởi áp lực xuyên thành động mạch chủ, nên áp lực dương trong lồng ngực, tức là áp lực dương ngoài thành, sẽ làm giảm hậu tải LV.
Sự kết hợp giữa tăng tiền tải LV và giảm hậu tải LV khi hít vào dẫn đến tăng thể tích nhát bóp LV khi hít vào và áp lực động mạch tâm thu tiếp theo được gọi là mạch nghịch trong quá trình thở máy. Thông thường, trong toàn bộ chu kỳ thông khí, tiền tải LV giảm xảy ra sau khi giảm thể tích nhát bóp RV khi hậu tải RV tăng và/hoặc tiền tải RV giảm dẫn đến giảm thể tích nhát bóp LV sau đó. Tuy nhiên, khi có rối loạn chức năng tâm thu LV nghiêm trọng, thể tích nhát bóp LV có thể tăng chủ yếu qua trung gian do giảm hậu tải LV mặc dù tiền tải LV giảm [41].
Như đã mô tả ở trên, thể tích nhát bóp LV sẽ tăng khi hít vào và giảm khi thở ra trong quá trình thở máy. Mức độ thay đổi về thể tích nhát bóp LV, được gọi là sự thay đổi thể tích nhát bóp, có thể làm sáng tỏ tình trạng dịch. Những thay đổi huyết động do thông khí cơ học gây ra trong thể tích nhát bóp LV có thể rất hữu ích trong việc dự đoán tác động của việc tăng thể tích, được gọi là khả năng đáp ứng dịch [42 – 46]. Chủ đề về quản lý dịch nằm ngoài phạm vi của bài đánh giá này.
Các yếu tố bổ sung
Mặc dù những thay đổi qua trung gian thông khí cơ học trong tình trạng tải RV là yếu tố chính quyết định việc giảm cung lượng tim (Hình 5), có nhiều yếu tố ảnh hưởng đến tác động của thông khí cơ học lên tuần hoàn. Ví dụ, trong quá trình nhiễm trùng huyết, khi chức năng tim bị thay đổi, sự phân phối lại lưu lượng máu và giảm sức cản mạch máu có thể xảy ra, làm tăng các tác động có hại đến huyết động của thở máy [47]. Hơn nữa, thể tích phút hô hấp cao thường cần thiết ở bệnh nhân nhiễm trùng huyết để duy trì trao đổi khí đầy đủ với khả năng bẫy khí ở cuối thì thở ra gọi là PEEP nội tại. Điều này thường bị bỏ qua như một cơ chế có thể gây tổn hại đến huyết động trong quá trình thở máy. Hơn nữa, không chỉ độ giãn nở của phổi mà cả độ giãn nở của thành ngực cũng có thể ảnh hưởng đến lượng áp lực đường thở dương được truyền đến khoang trong lồng ngực, có sự khác biệt rất lớn giữa các bệnh nhân. Độ giãn nở của phổi giảm thường đòi hỏi áp lực đường thở được áp dụng cao hơn có khả năng làm tăng hậu tải RV trong khi độ giãn nở của thành ngực bị suy giảm có khả năng làm tăng áp lực trong lồng ngực với thể tích khí lưu thông không thay đổi có khả năng làm giảm tiền tải RV. Hơn nữa, chức năng tim cơ bản bị suy giảm hoặc tình trạng dịch có thể làm nặng thêm các tác động về huyết động của thở máy [48]. Tất cả điều này có thể dẫn đến một vòng luẩn quẩn hạ huyết áp và thiếu oxy với việc giảm áp lực tưới máu mạch vành và sau đó là thiếu máu cục bộ cơ tim, dẫn đến cung lượng tim giảm hơn nữa.
Xem thêm: Tìm kiếm áp lực dương cuối thì thở ra tối ưu để thông khí bảo vệ phổi
Kết luận
Trong quá trình thở máy, những thay đổi về sinh lý tim và phổi diễn ra. Các tương tác của tim phổi trong thở máy khác với điều kiện thở bình thường. Trong y học chăm sóc tích cực, điều quan trọng là phải hiểu các khái niệm cơ bản về tương tác tim phổi để tối ưu hóa việc điều trị. Chăm sóc tích cực tối ưu dự đoán trước những thay đổi về tình trạng tải của tim cũng như chức năng phổi trong quá trình thở máy. Thông khí bảo vệ phổi, sử dụng thể tích khí lưu thông thấp hơn, kết hợp áp lực đường thở thấp hơn với khái niệm phổi mở, nhằm mục đích giảm thiểu tổn thương phổi do thở máy. Ảnh hưởng của thông khí cơ học lên tải thất phải đã giảm do thông khí bảo vệ phổi nhưng vẫn không thể đoán trước. Trong tình trạng rối loạn huyết động không giải thích được trong quá trình thở máy, siêu âm tim được ủng hộ để cung cấp thông tin quan trọng về tình trạng tải của tim, đặc biệt là tâm thất phải.