Bệnh da liễu
Tiếp cận tình trạng giảm sắc tố da – Bác sĩ Trương Tấn Minh Vũ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết “Tiếp cận tình trạng giảm sắc tố da” – Tải file PDF Tại đây.
Tác giả: CLIO DESSINIOTI and ANDREAS D. KATSAMBAS
Biên dịch: Bác sĩ Trương Tấn Minh Vũ
GIỚI THIỆU
Sắc tố da là một đặc điểm phức tạp của con người, chịu ảnh hưởng của hắc tố melanin, lưu lượng máu mao mạch, các thể nhiễm sắc ở da (lycopene, carotene) và collagen trong lớp bì. Sự tổng hợp và loại hắc tố cũng như sự phân bố của nó trong các melanosome được quy định về mặt di truyền bởi một số gen, như MC1R, TYR, OCA2, SLC24A5, MATP và ASIP.1
Rối loạn giảm sắc tố có thể liên quan đến nhiều yếu tố nguyên nhân, bao gồm khiếm khuyết di truyền hoặc các tình trạng mắc phải như bạch biến hoặc tiếp xúc với các tác nhân môi trường tại chỗ, là hậu quả của một bệnh viêm da khác hoặc do dùng thuốc toàn thân dẫn đến giảm sắc tố.
CHẨN ĐOÁN GIẢM SẮC TỐ DA
Tiếp cận chẩn đoán bệnh nhân bị giảm sắc tố da đòi hỏi sự hiểu biết về các loại rối loạn giảm sắc tố da. Các rối loạn giảm sắc tố được phân loại là giảm hắc tố (hypomelanotic) /không có hắc tố (amelanotic) và giảm tế bào hắc tố (hypomelanocytic) /không có tế bào hắc tố (amelanocytic), tương ứng là do thiếu hụt hắc tố melanin và giảm hoặc không có tế bào hắc tố melanocyte. Để chẩn đoán, việc phân loại sâu hơn để phân biệt các rối loạn giảm sắc tố da thành bẩm sinh hoặc mắc phải, và khu trú, hỗn hợp hoặc toàn thân có thể cực kỳ hữu ích.2,3
Tiếp cận bệnh nhân có biểu hiện giảm sắc tố dựa trên sự hiểu biết về các nguyên nhân có thể gây giảm sắc tố và biểu hiện lâm sàng của từng tình trạng. Một tiếp cận chẩn đoán bao gồm:
- Tiền sử gia đình về giảm sắc tố
- Tiền sử bệnh nhân về:
- Tiền sử mắc các bệnh ngoài da khác có thể dẫn đến giảm sắc tố tạm thời trong quá trình phục hồi các tổn thương ban đầu, vd như bệnh vẩy nến. Các tổn thương nguyên phát hoặc thứ phát đặc trưng của các bệnh ngoài da này cũng có thể xuất hiện.
- Các bệnh da do nhiễm trùng hoặc ký sinh trùng (phong, treponematoses), bệnh sarcodosis và mycosis fungoides có thể biểu hiện bằng giảm sắc tố hoặc tổn thương giảm sắc tố. Các tổn thương nguyên phát hoặc thứ phát đặc trưng của các bệnh ngoài da này cũng thường xuất hiện để định hướng chẩn đoán. Morphea, lupus dạng đĩa, lichen xơ cứng và xơ cứng bì có thể biểu hiện các tổn thương giảm sắc tố/mất sắc tố đi kèm với xơ cứng hoặc teo biểu bì giúp chẩn đoán chính xác.4
- Việc sử dụng thuốc toàn thân hoặc thuốc bôi nên được kiểm tra như một nguyên nhân có thể gây giảm sắc tố/mất sắc tố.
-
- Hỏi về việc đi du lịch đến các vùng lưu hành bệnh treponematosis đặc hữu.
- Tiền sử giảm sắc tố: Tuổi khởi phát (bẩm sinh hoặc muộn hơn), ổn định hoặc tăng kích thước
- Khám toàn diện: Phân bố và mức độ giảm sắc tố (lan rộng hoặc khu trú), tình trạng giảm sắc tố tóc, các tổn thương da khác, các hạch bạch huyết sờ được.
- Kiểm tra bằng đèn Wood:
- Làm nổi bật (tăng độ tương phản) làn da mất sắc tố (depigmented) màu trắng phấn và có thể phân biệt với làn da bị giảm sắc tố (hypopigmented) màu trắng nhạt. Ở da mất sắc tố, không có hắc tố melanin biểu bì, và các hợp chất huỳnh quang bên dưới của da tạo ra vẻ ngoài trắng xanh như phấn đặc trưng. Ngược lại, da bị giảm sắc tố sẽ có điểm nhấn màu trắng nhạt mà không có huỳnh 4
- Có thể nhìn thấy huỳnh quang dạng chấm câu từ đỏ đến cam trong các nang lông trong dát giảm hắc tố tiến triển trên thân mình.5
- Đánh giá thêm tùy thuộc vào tình trạng nghi ngờ có thể bao gồm:
- Đối với phức hợp xơ cứng củ (TSC): kiểm tra di truyền, siêu âm thận, siêu âm tim, đánh giá nhãn khoa, chụp ảnh thần kinh
- Đối với trường hợp nghi ngờ giảm sắc tố do khiếm khuyết gen trong con đường tạo sắc tố: Khám thính lực, khám nhãn khoa
- Đối với bệnh có giảm sắc tố như mycosis fungoides, sarcodosis, bệnh phong: Sinh thiết da và kiểm tra mô bệnh học để xác định chẩn đoán
CÓ PHẢI GIẢM SẮC TỐ BẨM SINH?
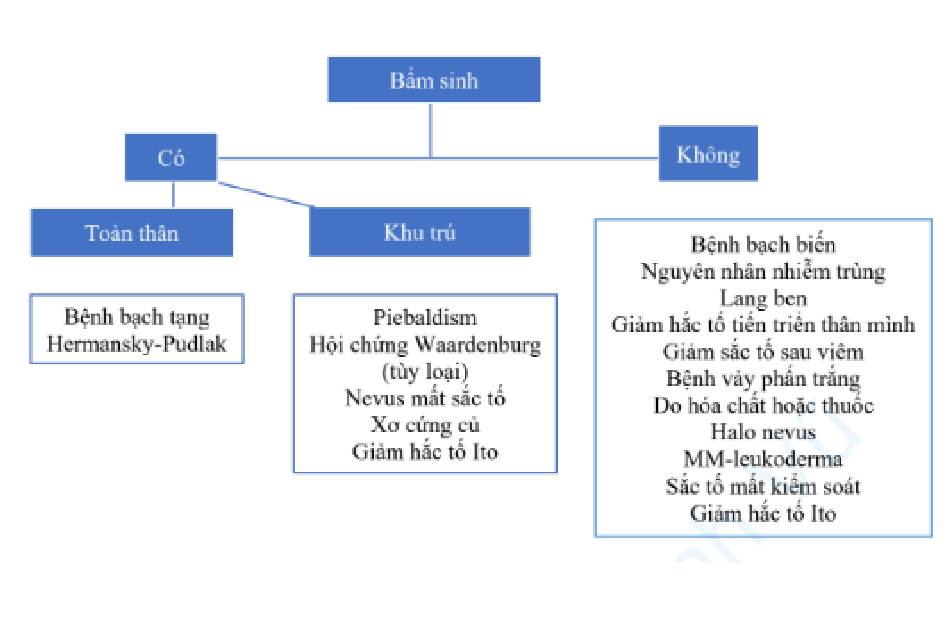
Một bước quan trọng trong thang chẩn đoán giảm sắc tố da là trả lời câu hỏi giảm sắc tố da có phải là bẩm sinh hay không (tức là có từ lúc mới sinh) (Hình 2.1). Một phân loại cơ bản của giảm sắc tố được tóm tắt dưới đây:
a. Giảm sắc tố bẩm sinh
- Do khiếm khuyết trong con đường tạo sắc tố: lan rộng hoặc khu trú
- Nevus mất sắc tố
- Giảm hắc tố Ito
- Xơ cứng củ
b. Giảm sắc tố không bẩm sinh
- Sắc tố mất kiểm soát (Incontinentia pigmenti)
- Giảm sắc tố mắc phải
- Bạch biến
- Bệnh lang ben
- Giảm hắc tố tiến triển trên thân mình
- Bệnh vảy phấn trắng
- Giảm sắc tố sau viêm
- Melanoma leukoderma
- Do hóa chất hoặc thuốc
CÂN NHẮC DỰA TRÊN PHÂN BỐ GIẢM SẮC TỐ
Sự phân bố của giảm sắc tố có thể hỗ trợ trong tiếp cận chẩn đoán (Hình 2.2). Ví dụ về sự phân bố đặc trưng trong các rối loạn giảm sắc tố bao gồm:
- Theo đường Blaschko: sắc tố mất kiểm soát, giảm hắc tố tuyến tính (bẩm sinh, ổn định)
- Các mảng trắng phân bố hai bên, đối xứng, có thể tiến triển theo thời gian: bệnh bạch biến không phân đoạn
- Phân đoạn: Bạch biến
- Các tình trạng có các dát giảm sắc tố rời rạc: phức hợp xơ cứng củ, giảm hắc tố dạng giọt vô căn, giảm sắc tố sau viêm
- Các tình trạng có các dát mất sắc tố rời rạc: bạch biến, leukoderma do thuốc hoặc hóa chất.
GIẢM SẮC TỐ BẨM SINH
Rối loạn giảm sắc tố bẩm sinh ở người có thể bắt nguồn từ các đột biến ảnh hưởng đến con đường phức tạp trong phát triển và chức năng của tế bào hắc tố. Sự phân biệt của một rối loạn di truyền giảm sắc tố là rất quan trọng, vì các khiếm khuyết di truyền trong quá trình di chuyển của nguyên bào hắc tố (melanoblast), hoặc sự hình thành các con đường tạo hắc tố melanin hoặc sự hình thành và chuyển giao melanosome, như trình bày ở trên, không được mong đợi sẽ cải thiện/tái tạo sắc tố bằng các phương pháp điều trị toàn thân hoặc tại chỗ hoặc liệu pháp ánh sáng .
Các rối loạn giảm sắc tố khác có thể là bẩm sinh (tức là xuất hiện từ khi sinh), nhưng không phải do các khiếm khuyết gen cụ thể gây ra, đó là chứng giảm sắc tố Ito và nevus mất sắc tố, do thể khảm ở da. Ngoài ra, phức hợp xơ cứng củ là một bệnh đa hệ thống có thể biểu hiện bằng các tổn thương giảm sắc tố đặc trưng. Nó có thể có tính gia đình hoặc lẻ tẻ. Trong số các trường hợp lẻ tẻ, hầu hết (hơn 70%) là do khiếm khuyết trong gen phức hợp xơ cứng củ TSC1 và TSC2. Tuy nhiên, những gen này không điều chỉnh trong con đường tạo sắc tố, nhưng có liên quan đến sự phát triển và tăng sinh của tế bào.6 Có những trường hợp tổn thương giảm sắc tố, như nevus mất sắc tố hoặc tổn thương giảm sắc tố của bệnh xơ cứng củ, có thể là bẩm sinh nhưng không được chú ý cho đến khi trẻ sơ sinh khi đứa trẻ tiếp xúc với ánh nắng mặt trời, đặc biệt là ở những vùng da rất sáng màu.
Rối loạn giảm sắc tố da do khiếm khuyết gen trong con đường tạo sắc tố
Rối loạn di truyền giảm sắc tố thường xuất hiện khi sinh. Chúng được gây ra bởi một khiếm khuyết di truyền trong một bước cụ thể trong con đường tạo sắc tố. Hình thành sắc tố da là một quá trình gồm nhiều bước được điều chỉnh bởi nhiều con đường truyền tín hiệu và các yếu tố sao chép và bao gồm các bước chính sau (Hình 2.3)1,7:
- Nguyên bào hắc tố di chuyển từ mào thần kinh đến da (hội chứng Waardenburg loại 1–4/WS1-WS4, Piebaldism, hội chứng Tietz). Nguyên bào hắc tố, tiền thân của tế bào hắc tố, di chuyển, tăng sinh và biệt hóa trên đường đến biểu mô đáy của biểu bì và củ lông của da, màng bồ đào của mắt, vân mạch, cơ quan tiền đình và túi nội dịch của tai, và các màng mềm của não.8 Vì vậy, rối loạn di truyền giảm sắc tố do khiếm khuyết di truyền của sự di cư nguyên bào hắc tố có thể đi kèm với các biểu hiện ngoài da như điếc và rối loạn mắt.
- Tổng hợp hắc tố trong melanosome (bạch tạng da-mắt loại 1–4/OCA1-4).
- Hình thành melanosome trong tế bào hắc tố (hội chứng Hermansky- Pudlak type 1–7/HPS1-7, hội chứng Chediak- Higashi/CHS1).
- Chuyển giao melanosome trưởng thành đến đầu đuôi gai (hội chứng Griscelli loại 1–3/GS1-3).
Các đặc điểm phân biệt cơ bản của rối loạn giảm sắc tố bẩm sinh do khiếm khuyết gen trong con đường tạo sắc tố được tóm tắt trong Bảng 2.1.
Piebaldism và hội chứng Waardenburg và Tietz đại diện cho các rối loạn di chuyển hoặc tăng sinh nguyên bào hắc tố trong quá trình phát triển phôi thai và được đặc trưng bởi các mảng trắng bẩm sinh ổn định trên da (leukoderma) và tóc (poliosis hoặc white forelock).1
Piebaldism: rối loạn gen trội nhiễm sắc thể thường hiếm gặp với các mảng mất sắc tố bẩm sinh ở giữa trán, ngực, bụng và tứ chi, không có thấy tế bào hắc tố. Những mảng này đôi khi có thể chứa các dát tăng sắc tố. Sự mất sắc tố ở da dao động từ chỉ một vùng da đầu màu trắng với sự mất sắc tố ở bụng tối thiểu đến sự mất sắc tố gần như toàn bộ cơ thể và tóc.9,10
Hội chứng Waardenburg (WS): rối loạn gen trội nhiễm sắc thể thường đặc trưng bởi piebaldism và điếc thần kinh. Bệnh thường được phân thành bốn loại lâm sàng với các biểu hiện ngoài da có thể xảy ra.1,11,12
Hội chứng Tietz: rối loạn gen trội nhiễm sắc thể thường hiếm gặp, đặc trưng bởi sự mất sắc tố toàn thân, mắt xanh và điếc bẩm sinh.13
Hầu hết các dạng giảm sắc tố bẩm sinh gây ra bởi các khiếm khuyết trong quá trình tổng hợp melanin là các dạng bệnh bạch tạng ở da và mắt (oculocutaneous albinism, OCA) và ảnh hưởng đến các tế bào tạo hắc tố ở mắt cũng như ở da.1
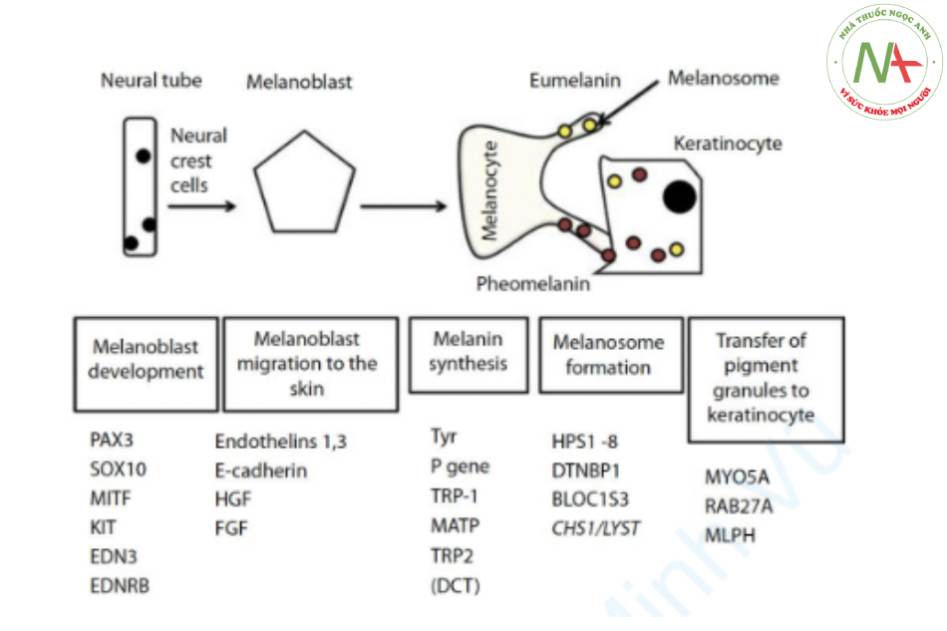
MATP, protein vận chuyển liên quan đến màng; MITF, yếu tố phiên mã microphthalmia; TRP, protein liên quan đến tyrosinase; BLOC3, quá trình sinh học của phức hợp cơ quan liên quan đến lysosome; HPS, hội chứng Hermansky-Pudlak; CHS, hội chứng Chediak-Higashi; MYO5A, myosin 5A; MLPH, melanophilin; DCT, dopachrom tautomerase; EDN3, nội mô 3; EDNRB, thụ thể endothelin B.
Hội chứng Hermansky-Pudlak: hiếm gặp, bệnh bạch tạng có rối loạn ngoài sắc tố. Thiếu dự trữ tiểu cầu dẫn đến chảy máu tạng, bệnh dự trữ ceroid dẫn đến xơ phổi, suy thận, viêm đại tràng u hạt.14
Hội chứng Chediak-Higashi: rối loạn di truyền lặn nhiễm sắc thể thường hiếm gặp được đặc trưng bởi bệnh bạch tạng mắt, da, giảm bạch cầu trung tính, nhiễm trùng tái phát, giảm tiểu cầu, chảy máu cơ địa, khiếm khuyết thần kinh. Gây tử vong trong 10 năm đầu đời do nhiễm trùng hoặc chảy máu.6 Hầu hết các trường hợp đều tử vong trừ khi được điều trị bằng ghép tủy xương.
Hội chứng Griscelli (GS): rối loạn di truyền lặn nhiễm sắc thể thường hiếm gặp được đặc trưng bởi bệnh bạch tạng da-mắt, suy giảm miễn dịch nghiêm trọng, khiếm khuyết thần kinh.1
GIẢM SẮC TỐ KHÔNG BẨM SINH
Các đặc điểm phân biệt cơ bản của các rối loạn giảm sắc tố/mất sắc tố thường xuất hiện sau này trong cuộc đời được tóm tắt trong Bảng 2.2.
Sắc tố mất kiểm soát (incontinentia pigmenti, IP) là một rối loạn trội hiếm gặp, di truyền, liên kết với nhiễm sắc thể X, có thể biểu hiện giảm sắc tố ở người trưởng thành. IP thường gây tử vong ở nam giới, vì vậy hầu như chỉ bệnh nhân nữ được ghi nhận (92%). IKBKG (trước đây là NEMO) là gen được biết là có liên quan đến IP.15 Các giai đoạn thay đổi da trong IP bao gồm giai đoạn 1 (giai đoạn mụn nước), giai đoạn 2 (giai đoạn sùi) và giai đoạn 3 (giai đoạn tăng sắc tố). Giai đoạn 4 (giai đoạn teo/giảm sắc tố) có thể xuất hiện ở khoảng 13% bệnh nhân IP. Giảm sắc tố biểu hiện dưới dạng các xoáy của các dải teo giảm sắc tố hoặc mất sắc tố dọc theo các đường Blaschko, các dải này cũng bị thiếu nước và không có lông. Giảm melanin trong lớp biểu bì đã được mô tả. Các tổn thương giảm sắc tố xuất hiện ở tuổi trưởng thành. Các bất thường ngoài da thường gặp3 (Bảng 2.2). Tiêu chí chẩn đoán đã được đề xuất.15
Rối loạn giảm sắc tố mắc phải
Bạch biến là một rối loạn giảm sắc tố phổ biến.3 Nó có thể xuất hiện ở mọi lứa tuổi, nhưng thường xuất hiện trong thời thơ ấu hoặc thanh niên, trong khi hiếm khi được mô tả ở trẻ sơ sinh và trẻ nhỏ.3 Bệnh bạch biến có thể được phân loại dựa trên sự lan rộng và phân bố của các tổn thương thành bạch biến không phân đoạn (nonsegmental vitiligo-NSV, gồm các biến thể mặt, niêm mạc, lan rộng, toàn bộ, hỗn hợp và hiếm gặp) và bạch biến phân đoạn (segmental vitiligo- SV).16 NSV biểu hiện bằng các tổn thương mất hắc tố (amelanotic) trên các vùng cơ thể khác nhau với sự phân bố hai bên và đối xứng có thể lan rộng hoặc tái lập sắc tố theo thời gian, cho thấy một diễn tiến không thể đoán trước. SV được đặc trưng bởi khởi phát sớm; ổn định nhanh chóng; và phân bố một bên, phân đoạn (Bảng 2.2).3
Các bệnh mắc phải có thể biểu hiện với tổn thương da giảm sắc tố bao gồm sarcoidosis, lang ben, bệnh phong, bệnh giang mai (leukoderma syphiliticum) và bệnh mycosis fungoides giảm sắc tố.5,10
Thêm nữa, giảm sắc tố sau viêm có thể do các bệnh da khác nhau gây ra trong quá trình cải thiện các tổn thương da ban đầu của chúng, như trường hợp của bệnh vẩy nến. Một bệnh sử kỹ lưỡng là điều cần thiết để chẩn đoán cho bệnh nhân, vì giảm sắc tố có thể là do các tác nhân tại chỗ hoặc uống thuốc toàn thân. Bệnh leukoderma liên quan đến melanoma có thể xuất hiện ở những bệnh nhân bị melanoma được điều trị bằng liệu pháp miễn dịch và là dấu hiệu báo cáo tiên lượng thuận lợi.4,17
Chứng giảm sắc tố dạng giọt vô căn biểu hiện với các dát có ranh giới rõ, giảm sắc tố đến mất sắc tố, chủ yếu ở người lớn ở độ tuổi cao hơn, và cho thấy xu hướng ở chi dưới, hoặc hiếm gặp hơn là chi trên.5
Giảm sắc tố dạng đốm tiến triển của thân mình biểu hiện bằng các dát hoặc mảng giảm sắc tố trên thân. Có huỳnh quang đặc trưng từ đỏ đến cam trong các nang lông dưới ánh sáng của đèn Wood.5
Phức hợp xơ cứng củ
Phức hợp xơ cứng củ là một bệnh di truyền có thể do đột biến di truyền hoặc lẻ tẻ gây ra và dẫn đến tổn thương mô thừa ở nhiều cơ quan xuất hiện trong các giai đoạn khác nhau của cuộc đời.6 Bệnh nhân TSC (tuberous sclerosis complex) thường đi khám do tổn thương da hoặc co giật. TSC có thể được chẩn đoán bằng xét nghiệm di truyền dương tính và với các tiêu chuẩn chẩn đoán lâm sàng. Xét nghiệm di truyền âm tính không loại trừ chẩn đoán TSC.18 Nên tiến hành kiểm tra da toàn diện để đánh giá số lượng các dát giảm sắc tố; sự hiện diện của u xơ mạch trên mặt; tổn thương da dạng giấy vụn; và một mảng da sần sùi, phổ biến nhất ở lưng dưới, có thể xuất hiện từ khi còn nhỏ. Các dát giảm sắc tố đặc trưng (lá tần bì) lần đầu tiên được mô tả bởi Fitzpatrick vào năm 1968.19 Chúng có thể xuất hiện khi mới sinh hoặc xuất hiện trong vài năm đầu đời.19,20 Kiểm tra bằng đèn Wood để làm nổi bật các dát giảm sắc tố có lợi trong việc phát hiện các dát này ở trẻ sơ sinh (Bảng 2.2). Số lượng tế bào hắc tố không giảm trong các tổn thương giảm sắc tố TSC, trái ngược với các tổn thương của bệnh bạch biến.21 Có sự giảm sắc tố của các melanosome.3 Ở những bệnh nhân lớn tuổi, có thể phát hiện lâm sàng các vết rỗ trên răng và u xơ. Nghi ngờ lâm sàng về TSC sẽ thúc đẩy các đánh giá và theo dõi thêm.18 Sự cải thiện các dát giảm hắc tố đã được báo cáo với rapamycin bôi ngoài da ở một số ít bệnh nhân21–23 và với sirolimus bôi ngoài da ở bệnh nhân mắc TSC.24
Bảng 2.1 Các đặc điểm cơ bản để chẩn đoán phân biệt các rối loạn mất sắc tố do khiếm khuyết gen trong con đường tạo sắc tố
| Bệnh bạch tạng | Hội chứng Hermansky- Pudlak | Hội chứng Chediak- Higashi | Hội chứng Griscelli | Piebaldism | Hội chứng Waardenburg | |
| Nguyên nhân | Gen | Gen | Gen | Gen | Gen | Gen |
| Di truyền hoặc lẻ tẻ | Di truyền | Di truyền | Di truyền | Di truyền | Di truyền | Di truyền |
| Tuổi bắt đầu mất sắc tố | Bẩm sinh | Bẩm sinh | Bẩm sinh | Bẩm sinh | Bẩm sinh | Bẩm sinh |
| Phân bố mất sắc tố | Toàn thân | Toàn thân hay khu trú | Toàn thân Tóc và da màu bạc | Sắc tố da, tóc loãng | Khu trú | Khu trú |
| Loại rối loạn mất sắc tố | Tế bào hắc tố bình thường, không có hắc tố | Tế bào hắc tố bình thường, không có hắc tố | Rối loạn hình thành và vận chuyển melanosome | Rối loạn hình thành và vận chuyển melanosome | Không có tế bào hắc tố trong các tổn thương màu trắng | Không có tế bào hắc tố trong các tổn thương màu trắng |
| Dấu hiệu lâm sàng | Tùy vào loại Da, tóc, mắt
Chứng sợ ánh sáng, rung giật nhãn cầu, giảm thị lực, da nhạy cảm với UVR, tăng nguy cơ mắc NMSC |
Tùy vào loại Bệnh bạch tạng mắt/da
Rối loạn tiểu cầu: chảy máu tạng, bệnh dự trữ ceroid dẫn đến xơ phổi, suy thận, viêm đại tràng u hạt |
Giảm sắc tố mống mắt, lác, rung giật nhãn cầu, suy giảm miễn dịch nặng, pancytopenia, chảy máu,
bầm, gan lách to, rối loạn thần kinh |
Tùy vào loại Khiếm khuyết miễn
dịch, biểu hiện thần kinh |
Mảng màu trắng
Các mảng trắng có thể chứa các dát tăng sắc tố |
Tùy vào loại Các mảng trắng của da
và tóc Mống mắt dị sắc, loạn thcanthorum, điếc bẩm sinh, dị tật tay chân, bệnh Hirschsprung |
| Diễn tiến mất sắc tố | Ổn định | Ổn định | Ổn định | Ổn định | Ổn định | Ổn định |
Bảng 2.2 Các đặc điểm cơ bản để chẩn đoán phân biệt các rối loạn giảm/mất sắc tố da
| Bạch biến | Giảm hắc tố Ito | Nevus mất sắc tố | Sắc tố mất kiểm soát | Xơ cứng củ | |
| Nguyên nhân | Mắc phải | Thể khảm | Thể khảm | Gen | Gen |
| Di truyền hoặc lẻ tẻ | Lẻ tẻ hoặc gia đình (có thể di truyền) | Lẻ tẻ hoặc di truyền | Không di truyền | Di truyền | Lẻ tẻ hoặc di truyền |
| Tuổi bắt đầu giảm sắc tố | Bất kỳ độ tuổi Thời thơ ấu hoặc tuổi thanh
niên Rất hiếm khi bẩm sinh |
Bẩm sinh Sơ sinh | Bẩm sinh, những năm đầu đời hiếm gặp | Thường chỉ có nữ
Người lớn |
Các dát giảm sắc tố (màu trắng nhạt) có thể xuất hiện khi mới sinh hoặc trong những năm đầu đời |
| Phân bố giảm sắc tố | Toàn thân hay khu trú
Đối xứng |
Khu trú
Một bên hoặc 2 bên, theo đường Blaschko |
Tổn thương màu trắng một bên Có thể đơn độc | Khu trú, theo các đường Blaschko | Các dát giảm sắc tố rời rạc |
| Loại rối loạn giảm sắc tố | Tế bào hắc tố bình thường, không có hắc tố | Giảm số lượng tế bào hắc tố | Số lượng tế bào hắc tố bình thường, giảm sắc tố melanin | Giảm sắc tố melanin ở thượng bì | Giảm melanin của melanosome |
| Dấu hiệu lâm sàng | Các mảng da và tóc màu trắng, mất sắc tố
Bề ngoài trắng xanh như phấn với ánh sáng của Gỗ |
Giảm sắc tố tuyến tính Rối loạn hệ
thần kinh trung ương, mắt, răng |
Tổn thương giảm hắc tố, không vượt qua đường giữa
Trắng nhạt với đèn Wood |
Trong 13%, giảm sắc tố. Giảm hắc tố
tuyến tính, teo, giảm tiết mồ hôi Rụng tóc trong tổn thương Rối loạn hệ thần kinh trung ương, mắt, răng, tóc |
Các dát da giảm sắc tố màu trắng Các dát giống vụn
giấy Động kinh, u xơ mạch, u thừa võng mạc, u mỡ mạch thận, u cơ vân tim (áp dụng tiêu chuẩn chẩn đoán) |
| Diễn tiến mất sắc tố | Khó đoán đối với NSV. Có thể tiến triển hoặc tái lập sắc tố với điều trị | Ổn định | Ổn định | Ổn định | Tái lập sắc tố khi điều trị được báo cáo ở một số ít bệnh nhân |
TÀI LIỆU THAM KHẢO
- Dessinioti C, Stratigos AJ, Rigopoulos D, Katsambas AD. A review of genetic disorders of hypopigmentation: Lessons learned from the biology of melanocytes. Exp Dermatol. 2009;18(9):741–749.
- Mollet I, Ongenae K, Naeyaert JM. Origin, clinical presentation, and diagnosis of hypomelanotic skin disorders. Dermatol Clin. 2007;25(3):363–371,
- Ortonne JP, Bahadoran P, Fitzaptrick TB et al. Hypomelanoses and hypermelanoses. In: Freedberg IM, Eisen AZ, Woff K. et al., eds. Fitzpatrick’s Dermatology in General Medicine. New York: McGraw-Hill; 2003:836–881.
- Saleem MD, Oussedik E, Schoch JJ, Berger AC, Picardo M. Acquired disorders with depigmentation: A systematic approach to vitiliginoid conditions. J Am Acad Dermatol.
- Saleem MD, Oussedik E, Picardo M, Schoch JJ. Acquired disorders with hypopigmentation: A clinical approach to diagnosis and treatment. J Am Acad Dermatol.
- Narayanan Tuberous sclerosis complex: Genetics to pathogenesis. Pediatr Neurol. 2003;29(5):404–409.
- Tomita Y, Suzuki Genetics of pigmentary disorders. Am J Med Genet C Semin Med Genet. 2004;131C(1):75–81.
- Lin JY, Fisher DE. Melanocyte biology and skin pigmentation. Nature. 2007;445(7130):843–850.
- Giebel LB, Spritz Mutation of the KIT (mast/ stem cell growth factor receptor) protooncogene in human piebaldism. Proc Natl Acad Sci USA. 1991;88(19):8696–8699.
- Dessinioti C, Stratigos AJ. Piebaldism. https://www.com/dermatology/piebaldism/ article/691421/. Accessed January 2, 2019.
- Zazo Seco C, Serrao de Castro L, van Nierop JW et al. Allelic mutations of KITLG, encoding KIT ligand, cause asymmetric and unilateral hearing loss and Waardenburg syndrome type 2. Am J Hum Genet. 2015;97(5):647–660.
- Liu XZ, Newton VE, Read AP. Waardenburg syndrome type II: Phenotypic findings and diagnostic criteria. Am J Med Genet. 1995;55(1):95–100.
- Smith SD, Kelley PM, Kenyon JB, Hoover D. Tietz syndrome (hypopigmentation/deafness) caused by mutation of MITF. J Med Genet. 2000;37(6):446–448.
- Wei ML. Hermansky-Pudlak syndrome: A disease of protein trafficking and organelle function. Pigm Cell Res. 2006;19(1):19–42.
- Minic S, Trpinac D, Obradovic M. Incontinentia pigmenti diagnostic criteria update. Clin Genet. 2014;85(6):536–542.
- Ezzedine K, Lim HW, Suzuki T et al. Revised classification/ nomenclature of vitiligo and related issues: The Vitiligo Global Issues Consensus Conference. Pigment Cell Melanoma Res. 2012;25(3):E1–E13.
- Gogas H, Ioannovich J, Dafni U et al. Prognostic significance of autoimmunity during treatment of melanoma with interferon. N Engl J Med. 2006;354(7):709–718.
- Northrup H, Krueger DA, International Tuberous Sclerosis Complex Consensus Group. Tuberous sclerosis complex diagnostic criteria update: Recommendations of the 2012 International Tuberous Sclerosis Complex Consensus Conference. Pediatr Neurol. 2013;49(4):243–254.
- Fitzpatrick TB, Szabo G, Hori Y, Simone AA, Reed WB, Greenberg MH. White leaf-shaped macules. Earliest visible sign of tuberous sclerosis. Arch Dermatol. 1968;98(1):1–6.
- Teng JM, Cowen EW, Wataya-Kaneda M et al. Dermatologic and dental aspects of the 2012 International Tuberous Sclerosis Complex Consensus statements. JAMA Dermatol. 2014;150(10):1095– 1101.
- Arbiser JL. Efficacy of rapamycin in tuberous sclerosis-associated hypopigmented macules: Back to the future. JAMA Dermatol. 2015;151(7):703–704.
- Wataya-Kaneda M, Tanaka M, Yang L et al. Clinical and histologic analysis of the efficacy of topical rapamycin therapy against hypomelanotic macules in tuberous sclerosis complex. JAMA Dermatol. 2015;151(7):722–730.
- Jozwiak S, Sadowski K, Kotulska K, Schwartz RA. Topical use of mammalian target of rapamycin (mTOR) inhibitors in tuberous sclerosis complex-A comprehensive review of the literature. Pediatr 2016;61:21–27.
- Malissen N, Vergely L, Simon M, Roubertie A, Malinge MC, Bessis D. Long-term treatment of cutaneous manifestations of tuberous sclerosis complex with topical 1% sirolimus cream: A prospective study of 25 patients. J Am Acad Dermatol.

