Bệnh tim mạch
Thông khí nhân tạo tiếp cập theo sinh lý trong suy thất phải
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Để tải file PDF bài viết Thông khí nhân tạo tiếp cập theo sinh lý trong suy thất phải, mời các bạn click vao link ở đây
Bản Dịch Của Bác Sĩ Trần Minh Thành – Khoa HSTC-CĐ
Thử Thách Lâm Sàng
Bệnh nhân nam 66 tuổi tiền căn tăng áp động mạch phổi được đưa đến khoa cấp cứu vì khó thở dữ dội và tri giác lơ mơ. Bệnh sử: mười ngày trước khi nhập viện, anh ta đã ngừng dùng thuốc ambrisentan, tadalafil và thuốc lợi tiểu (thuốc theo đơn điều trị ngoại trú). Tại khoa cấp cứu, huyết áp của bệnh nhân là 90/45 (60) mmHg; nhịp thở của bệnh nhân là 28 nhịp thở / phút; và độ bão hòa oxy máu của anh ấy là 82% thở oxy qua mặt nạ không thở lại. Thăm khám ghi nhận: nổi bật với tĩnh mạch cảnh căng phồng, thời gian đổ đầy mao mạch kéo dài, tím vùng ngoại vi, phù hai chi dưới, ran ẩm lan tỏa và tri giác lơ mơ. X – quang phổi cho thấy thâm nhiễm lan tỏa hai bên. Bệnh nhân được đặt nội khí quản, và cài đặt máy thở ban đầu như sau: chế độ kiểm soát thể tích (ACVC), thể tích khí lưu thông (Vt) 550 ml, tần số 10 nhịp thở / phút, áp lực dương cuối kỳ thở ra (PEEP) 15 cm H2O, và nồng độ oxy hít vào (Fi02) 100%.
Ngay sau khi bắt đầu thở máy, huyết áp của bệnh nhân giảm xuống 70/35 (47) mmHg. Siêu âm tim cho thấy tĩnh mạch chủ dưới giãn không thay đổi theo chu kỳ hô hấp (Video 1), tâm thất phải giãn nặng với giảm sức co bóp và tâm thất trái co nhỏ (LV) với chức năng tâm thu thất trái bảo tồn (Video 2).
Phân tích khí máu động mạch cho thấy áp suất riêng phần của oxy là 72 mmHg, độ bão hòa oxy là 92%, pH 7,26 và áp suất riêng phần của carbon dioxide là 55 mmHg. Bệnh nhân vẫn tụt huyết áp mặc dù đã được liều tăng dần của thuốc vận mạch, thuốc tăng co bóp cơ tim và nitric oxide dạng hít. Huyết động của bệnh nhân đã được cải thiện nhờ các biện pháp can thiệp dựa trên sự hiểu biết về các tương tác tim phổi do thở máy và PEEP ở bệnh nhân suy thất phải (RV).
Câu Hỏi
- Ảnh hưởng của tình trạng giảm oxy và toan máu đối với sức cản mạch máu phổi ?
- Ảnh hưởng của thông khí áp lực dương và PEEP đối với tiền tải và hậu tải của thất phải là gì ?
- Ở những bệnh nhân có suy thất phải từ trước, sự thay đổi của tiền tải và hậu tải thất phải dẫn đến tụt huyết áp như thế nào ?
- Những điều chỉnh nào có thể được thực hiện để giảm tác dụng bất lợi của thông khí nhân tạo và PEEP trên thất phải ?
Biện Luận Lâm Sàng
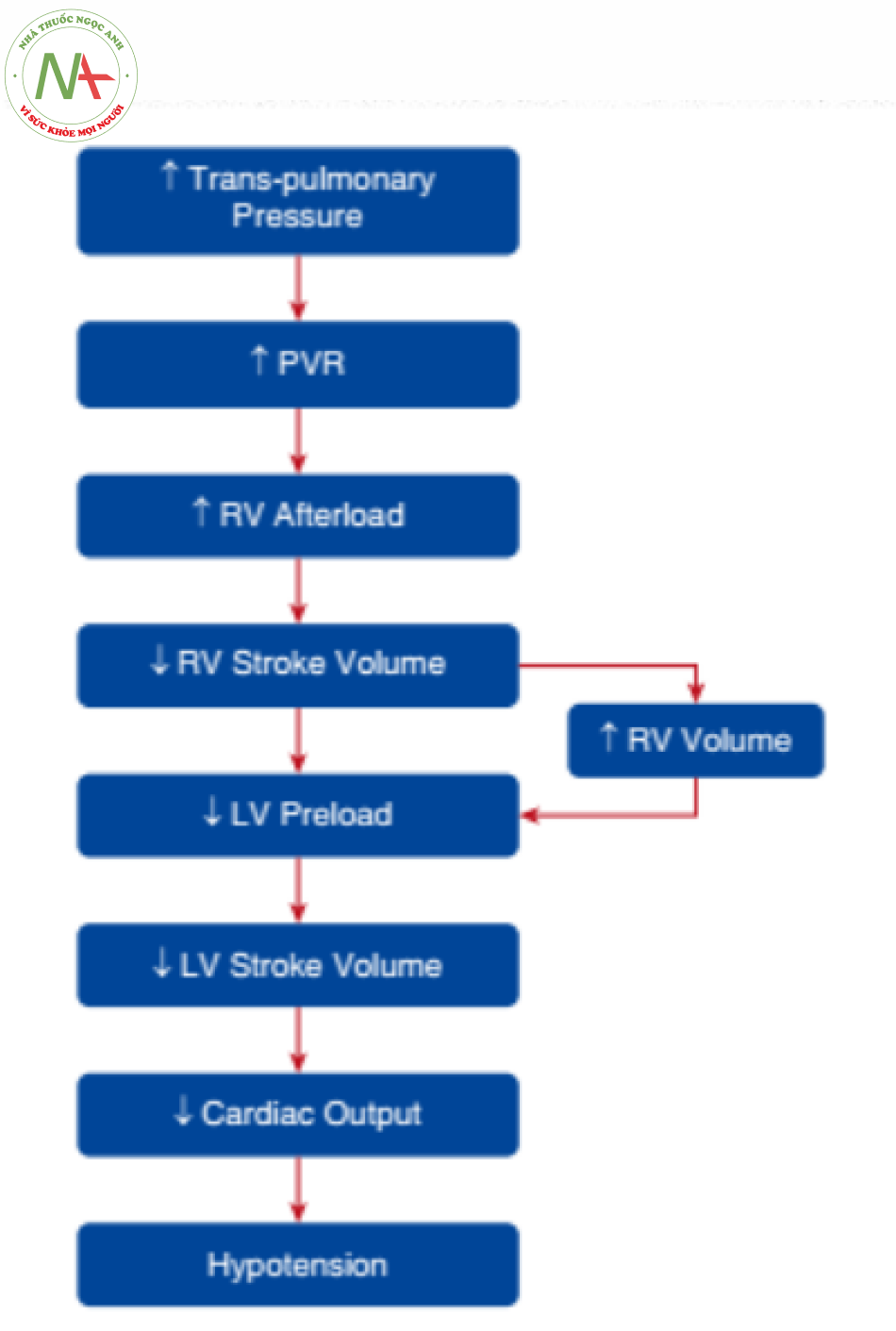
Thông khí nhân tạo và PEEP làm giảm hồi lưu tĩnh mạch và tiền tải RV. Đồng thời, toan máu và tăng áp lực xuyên phổi do thở máy gây ra làm tăng sức cản mạch phổi (PVR) và hậu tải RV. Chúng tôi lý luận rằng bệnh nhân của chúng tôi bị tụt huyết áp chủ yếu là do hậu tải RV tăng cấp tính, dẫn đến suy RV cấp/mãn tính.
Giải Pháp Lâm Sàng
Thể tích khí lưu thông (Vt) giảm từ 550 ml xuống 420 ml; PEEP được giảm từ 15 cmH2O xuống 6 cm H2O; và tăng thông khí phút (MV) để điều chỉnh tình trạng toan hô hấp. Sau những thay đổi này, huyết áp của bệnh nhân tăng lên và chúng tôi có thể ngừng sử dụng vận mạch và tăng co bóp cơ tim.
Khoa Học Phía Sau Giải Pháp
Thở máy thường cần thiết khi xử trí bệnh nhân suy RV, nhưng nó có thể tạo ra các tác động bất động trên huyết động. Việc điều chỉnh khéo léo máy thở để điều trị tình trạng giảm oxy máu và toan máu trong khi giảm bớt ảnh hưởng bất lợi của nó lên hậu tải RV là điều tối quan trọng.
Ảnh Hưởng Của Giảm Oxy Máu Và Toan Máu Trên Hậu Tải RV
Mặt khác, giảm oxy máu và toan máu tạo ra co mạch phổi một cách độc lập, và khi kết hợp với nhau, chúng có tác dụng hiệp đồng. Mặt khác, mạch máu phổi ít bị ảnh hưởng bởi tình trạng giảm oxy máu trong tình trạng kiềm máu. Tình trạng giảm oxy máu mãn tính có thể gây ra quá trình tái tạo mạch máu dẫn đến quá trình xơ cơ hóa và làm hẹp các động mạch phổi nhỏ. Cả co mạch và tái tạo đều làm tăng PVR và hậu tải RV.
Ảnh Hưởng Của Thông Khí Cơ Học Và PEEP Đối Với Tiền Tải RV
Phổi được bao quanh bởi màng phổi tạng, thành ngực và cơ hoành được lót bởi màng phổi thành. Do đó, các buồng tim và các động mạch và tĩnh mạch trong lồng ngực thường xuyên tiếp xúc với áp lực màng phổi (PPL). Bởi vì chúng có độ đàn hồi tương đối cao, những thay đổi của PPL trong chu kỳ hô hấp gây ra những thay đổi áp lực tương tự trong mỗi cấu trúc này. Trong quá trình thở tự nhiên, PPL giảm trong thì hít vào. Ở những bệnh nhân thở máy, áp lực dương đến đường thở trên sẽ làm tăng PPL.
Hồi lưu tĩnh mạch được xác định bởi gradient áp lực giữa tâm nhĩ phải (áp suất tâm nhĩ phải [PRA]) và các tĩnh mạch hệ thống (áp lực làm đầy hệ thống trung bình [MSFP]) và sức cản tĩnh mạch. Trong một nhịp thở tự nhiên, sự suy giảm PPL được truyền đến tâm nhĩ phải, tạo ra sự sụt giảm PRA. Đồng thời, sự co cơ hoành làm tăng áp lực trong ổ bụng và MSFP. Hít vào gây tăng gradient MSFP-PRA làm tăng hồi lưu tĩnh mạch và tiền tải RV. Trong quá trình thở áp lực dương, sự gia tăng PPL làm tăng PRA, làm giảm gradient áp lực hướng hồi lưu tĩnh mạch và tiền tải RV giảm.
Bổ sung PEEP vào nhịp cơ học làm tăng sự gia tăng PPL và PRA và liên tục tăng cao trong suốt chu kỳ hô hấp. Người ta từng cho rằng sự giảm hồi lưu tĩnh mạch do PEEP gây ra là do sự sụt giảm của gradient MSFP-PRA. Trên thực tế, các nghiên cứu đã chứng minh bằng cách tăng áp lực ổ bụng, PEEP làm tăng MSFP và PRA ở mức độ tương tự. Dường như sự sụt giảm hồi lưu tĩnh mạch chủ yếu là do tăng sức cản của tĩnh mạch do hẹp các tĩnh mạch gan và tĩnh mạch chủ trên.
Ảnh Hưởng Của Thông Khí Cơ Học Và PEEP Lên Hậu Tải RV
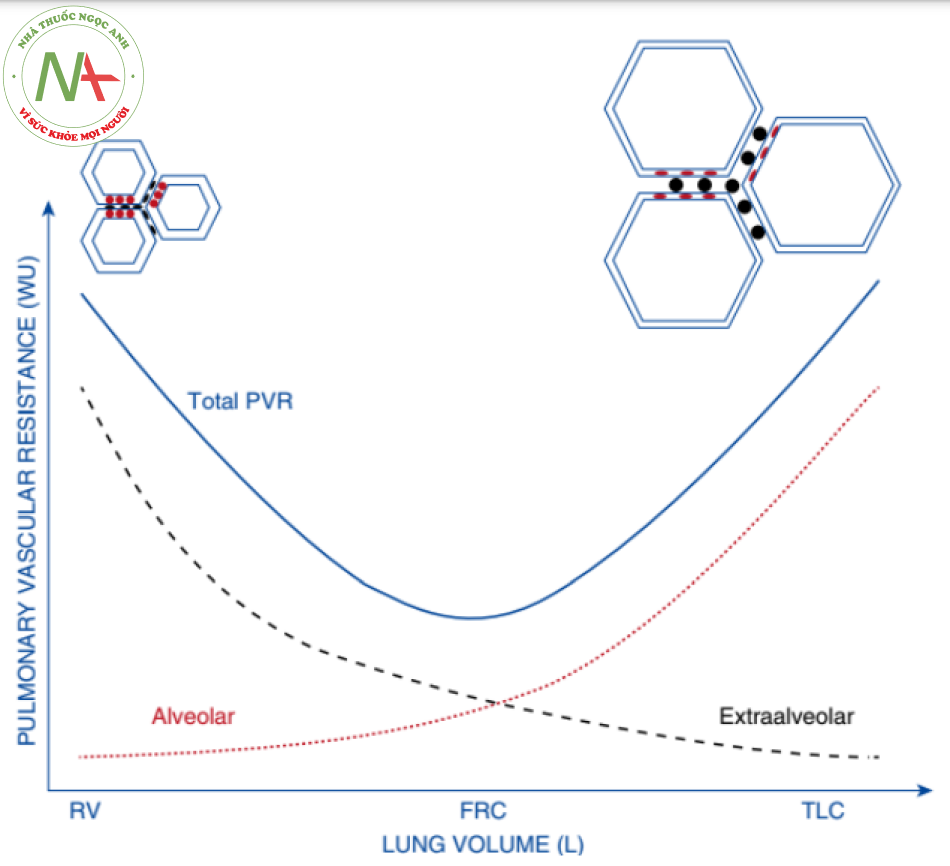
Thất phải có độ đàn hồi cao và giới hạn về độ dày và sức co bóp của cơ tim, khiến nó đặc biệt nhạy cảm với những thay đổi của hậu tải. Yếu tố quyết định quan trọng nhất của hậu tải RV là sức cản của tuần hoàn phổi, theo mục đích của cuộc thảo luận này, có thể được chia thành hai phần: phế nang và ngoài phế nang.
Các mạch máu phế nang là các mao mạch chạy xuyên qua các thành phế nang. Áp lực bên ngoài các mạch máu này là áp lực phế nang (PALV), và dòng chảy được thúc đẩy bởi sự chênh lệch giữa áp lực động mạch phổi trung bình (Pa) và áp lực tĩnh mạch phổi (Pv). Trong khi PALV đồng đều khắp phổi, cả Pa và Pv đều thay đổi theo áp suất thủy tĩnh tạo ra bởi khoảng cách thẳng đứng từ tâm nhĩ trái. Như trong Hình 1, điều này cho phép chia phổi thành các vùng dựa trên mối quan hệ khác biệt giữa Pa, Pv và PALV. Ở những vùng phổi phụ thuộc nhiều nhất (vùng 3), áp suất thủy tĩnh cao, Pa và Pv vượt quá PALV. Bởi vì áp suất trong mao mạch luôn lớn hơn PALV, áp suất xuyên mạch là dương; các mạch máu giãn ra; và sức cản của chúng thấp. Trong vùng 2, áp suất thủy tĩnh thấp hơn hoặc âm, và Pv nhỏ hơn PALV. Áp suất xuyên màng giảm; các mao mạch thu hẹp; và sức cản của chúng tăng lên khi chúng đi qua thành phế nang. Trong vùng 1, áp suất thủy tĩnh là âm; PALV lớn hơn cả Pa và Pv; áp suất xuyên mao mạch là âm; và các mạch máu bị đè sụp. Trên cơ sở của cuộc thảo luận này, cần thấy rõ rằng tổng lực cản của các mạch máu phế nang tăng lên cùng với số lượng các mao mạch trong vùng 1 và 2.

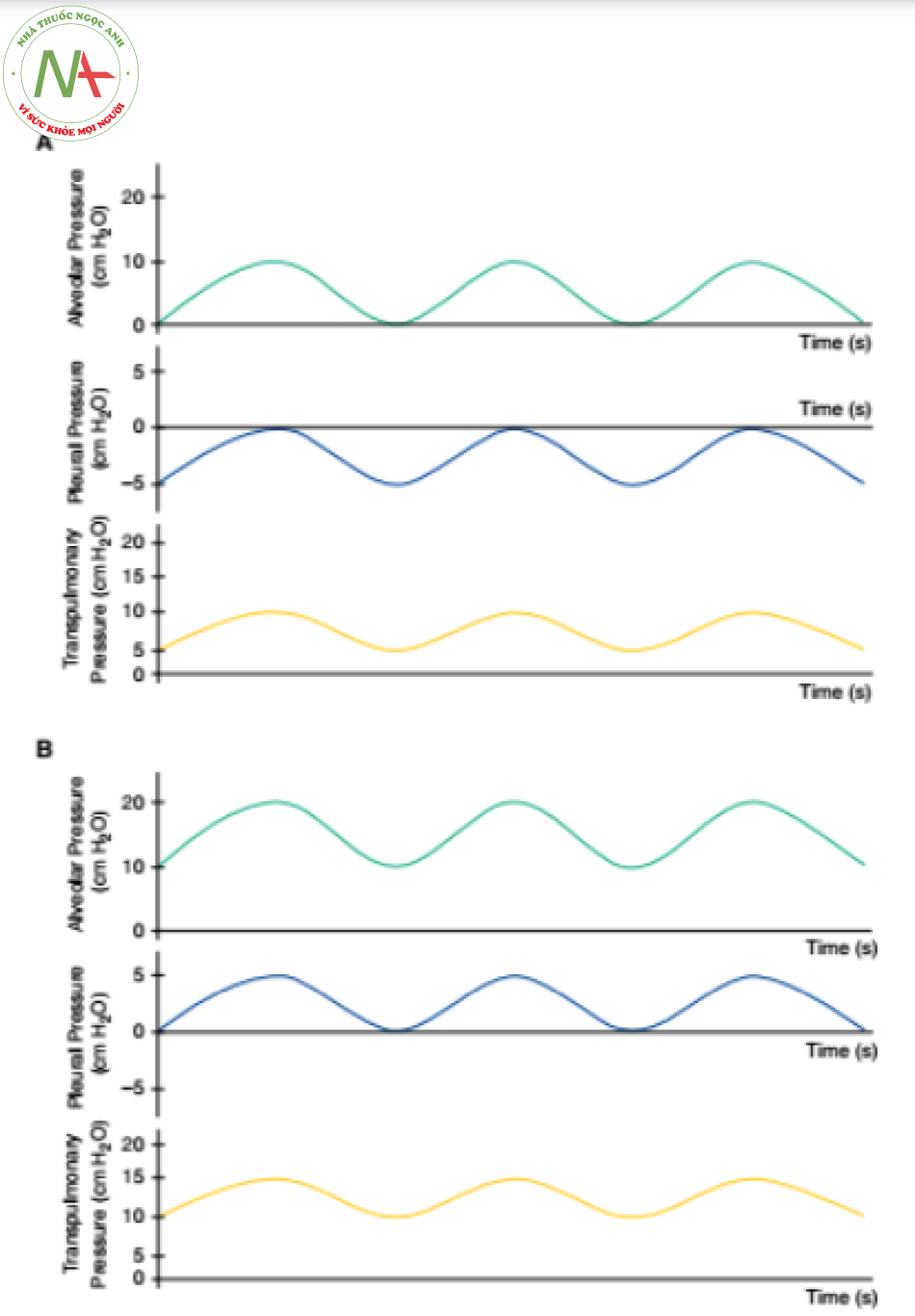
màng phổi và áp lực xuyên phổi. Áp lực dương cuối kỳ thở ra (PEEP) tạo ra sự
gia tăng liên tục các áp lực này trong suốt chu kỳ hô hấp. (A) Không có PEEP.
(B) Với PEEP.
Trong khi thở máy, có sự gia tăng dần dần của PALV, PPL và áp lực xuyên phổi (PALV – PPL) (Hình 2). Do động mạch và tĩnh mạch phổi tiếp xúc với PPL nên Pa và Pv cũng tăng lên. Tuy nhiên, do sự gia tăng áp lực xuyên phổi, PALV tăng nhiều hơn Pa và Pv, do đó áp lực xuyên mạch giảm. Do đó, nhịp thở cơ học sẽ dịch chuyển các mao mạch từ vùng 3 và 2 sang vùng 2 và 1 và gia tăng sức cản của chúng.
Các mạch máu ngoài phế nang là các động mạch và tĩnh mạch phổi, đi qua và được gắn với nhu mô phổi. Bơm phồng phổi làm tăng tác động kéo căng ra ngoài của nhu mô phổi trên các mạch này, làm tăng đường kính và giảm sức cản của chúng (Hình 3).
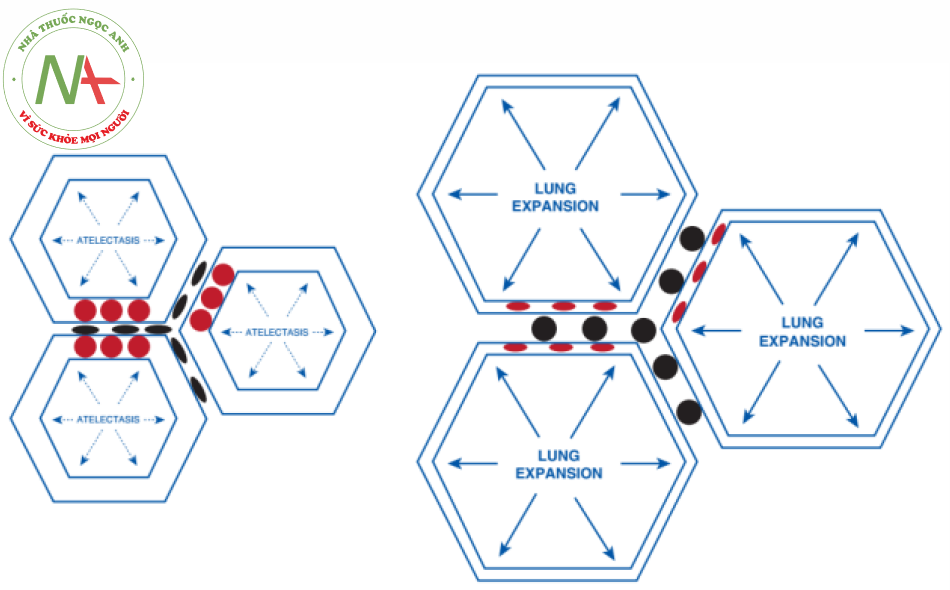
Ảnh hưởng tổng thể của một nhịp thở cơ học lên PVR và hậu tải RV là tổng các ảnh hưởng của chúng lên các mạch máu phế nang và ngoài phế nang. Như thể hiện trong Hình 4, tổng PVR là thấp nhất ở dung tích cặn chức năng (functional residual capacity). Khi thể tích phổi và áp lực xuyên phổi tăng lên, sức cản tăng lên của các mạch máu phế nang lớn hơn mức giảm của sức cản các mạch máu ngoài phế nang, và PVR tăng lên. Vì PEEP làm tăng thể tích phổi và áp lực xuyên phổi trong suốt chu kỳ hô hấp (Hình 2), nên nó phóng đại tác động huyết động của thở máy và gây ra PVR tăng liên tục theo tỷ lệ thuận.
Ảnh Hưởng Huyết Động Của Gia Tăng Hậu Tải RV
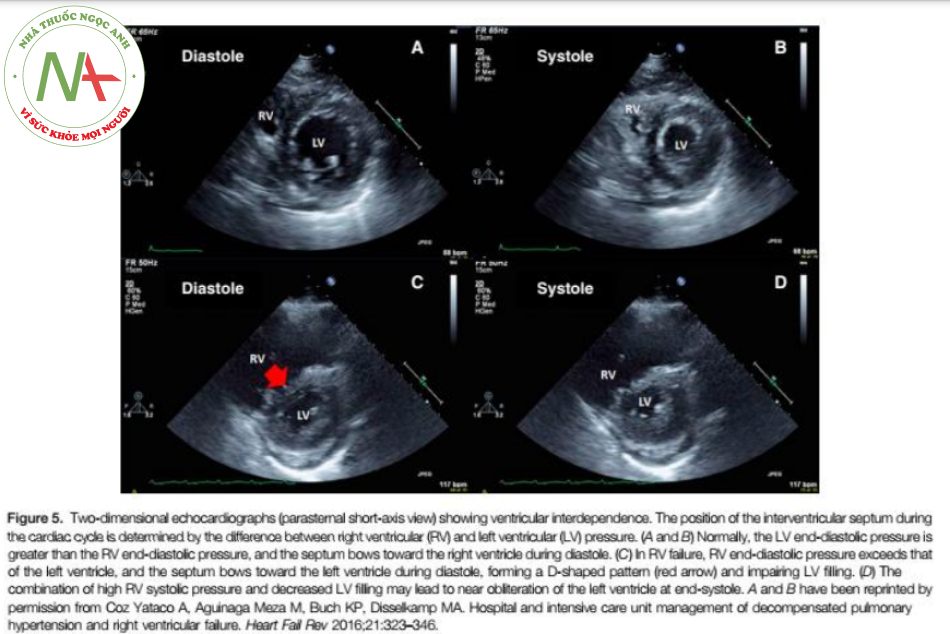
Thất phải và trái được bao bọc bởi màng ngoài tim và có chung một vách ngăn. Do đó, những thay đổi về kích thước của một tâm thất có thể làm thay đổi kích thước của tâm thất kia, và điều này được gọi là sự phụ thuộc lẫn nhau của các tâm thất. Thông thường, LV tạo ra áp lực cao hơn nhiều, và điều này làm cho vách liên thất hướng về phía thất phải (Hình 5A và 5B). Khi hậu tải RV tăng, áp suất RV tăng lên; thể tích nhát bóp giảm; và tâm thất phải giãn ra. Điều này đẩy vách liên thất về phía LV, làm giảm độ giãn nỡ của nó và cản trở việc đổ đầy thất trái (Hình 5C và 5D). Sự kết hợp giữa giảm thể tích tống máu RV và giảm đổ đầy thất trái gây ra giảm tiền tải thất trái và thể tích tống máu, và điều này cuối cùng có thể dẫn đến sốc tim (Hình 6).
Tóm Lược
Bằng cách tăng cấp tính PVR, thông khí cơ học có thể gây ra shock kháng trị ở những bệnh nhân có mất chức năng RV từ trước. Tối thiểu hóa thể tích khí lưu thông và PEEP trong khi ngăn ngừa tình trạng giảm oxy máu động mạch và toan máu có thể làm giảm hoặc loại bỏ các tác động bất lợi trên huyết động.
Nguồn tham khảo
- Brower RG, Matthay MA, Morris A, Schoenfeld D, Thompson BT, Wheeler A; Acute Respiratory Distress Syndrome Network. Ventilation with lower tidal volumes as compared with traditional tidal volumes for acute lung injury and the acute respiratory distress syndrome. N Engl J Med 2000; 342:1301–1308.
- Cherpanath TG, Lagrand WK, Schultz MJ, Groeneveld AB. Cardiopulmonary interactions during mechanical ventilation in critically ill patients. Neth Heart J 2013;21:166–172.
- Coz Yataco A, Aguinaga Meza M, Buch KP, Disselkamp MA. Hospital and intensive care unit management of decompensated pulmonary hypertension and right ventricular failure. Heart Fail Rev 2016;21:323–346.
- Jardin F, Vieillard-Baron A. Right ventricular function and positive pressure ventilation in clinical practice: from hemodynamic subsets to respirator settings. Intensive Care Med 2003;29: 1426–1434.
- Mercat A, Diehl JL, Meyer G, Teboul JL, Sors H. Hemodynamic effects of fluid loading in acute massive pulmonary embolism. Crit Care Med 1999;27:540–544.
- Schneider AJ, Teule GJ, Groeneveld AB, Nauta J, Heidendal GA, Thijs LG. Biventricular performance during volume loading in patients with early septic shock, with emphasis on the right ventricle: a combined hemodynamic and radionuclide study. Am Heart J 1988;116:103–112.
- Shekerdemian L, Bohn D. Cardiovascular effects of mechanical ventilation. Arch Dis Child 1999;80:475–480.
- Vieillard-Baron A, Loubieres Y, Schmitt JM, Page B, Dubourg O, Jardin F. Cyclic changes in right ventricular output impedance during mechanical ventilation. J Appl Physiol (1985) 1999;87:1644–1650.