Bệnh Nhi khoa
Thoát vị rốn (Omphalocele/Exomphalos): Định nghĩa, cơ chế bệnh sinh, dấu hiệu, điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Biên dịch: Bác sĩ Vũ Tài
nhathuocngocanh.com – Tải file PDF bài viết Thoát vị rốn (Omphalocele/Exomphalos): Định nghĩa, cơ chế bệnh sinh, dấu hiệu, điều trị Tại đây.
GIỚI THIỆU
Thoát vị rốn được phân loại là khiếm khuyết thành bụng, trong đó có sự thoát vị các tạng trong ổ bụng vào nền của dây rốn. Trước những năm 1950, tật nứt thành bụng được coi là một biến thể của thoát vị rốn. Hiện nay người ta đã biết rằng mỗi thực thể có một căn nguyên, yếu tố nguy cơ riêng biệt và kết cục khác nhau. Kết quả của việc sử dụng rộng rãi sàng lọc tiền sàn bằng alpha-fetoprotein (MSAFP) vả siêu âm (US) tam cá nguyệt thứ hai nên thoát vị rốn thường được chẩn đoán trong thai kỳ. Thai nhi được chẩn đoán thoát vị rốn tăng thêm đáng kề nguy cơ bị các bất thường về cấu trúc hoặc nhiễm sắc thể, hoặc các tình trạng liên quan như hội chứng Beckwith- Wiedemann (Chương 109) Do nhùng mối liên quan này làm tăng nguy cơ mát thai ở những thai bị ảnh hướng. Xác định sớm và chính xác thoát vị rốn là bước đầu tiên rất quan trọng để có thể tư vấn trước sinh phù hợp cho các gia đình bị ảnh hưởng bởi dị tật bẩm sinh này. Phát hiện thêm các bất thường, tư vấn di truyền thích hợp và hội chần với các chuyên gia nhi khoa phù hợp là những thành phần cực kỳ quan trọng trong việc quản lý tối ưu thoát vị rốn trước sinh.
NHỮNG ĐIẾM CHỈNH
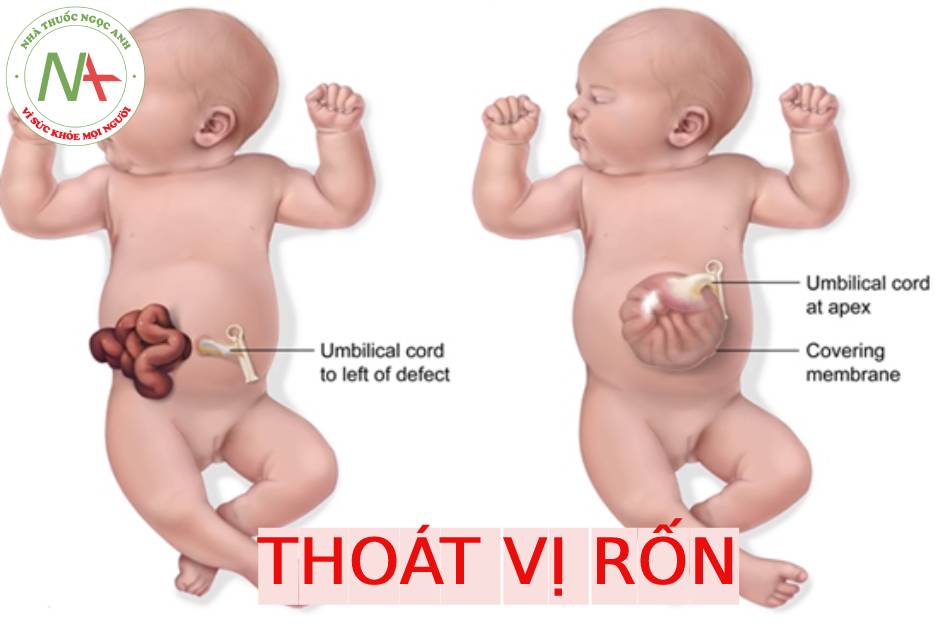
- Thoát vị rốn là kết quả của một khiếm khuyết toàn độ dày cơ thành bụng ở đường giữa với kích thước khác nhau cho phép ruột hoặc gan của thai nhi hoặc cả hai thoát vị vào túi phúc mạc-màng ối ở ngang rốn.
- Tỷ lệ mắc thoát vị rốn dược báo cáo dao động từ 1: 10.000 đến 2,5; 10.000 tre sinh sống; khi xem xet thai chểt lưu và phá thai, tỳ lệ mắc mới nằm trong khoảng từ 2,5: 10.000 đến 4:10000.
- Thoát vị rốn phổ biến hơn dổi với phụ nữ ở các cực của độ tuổi sinh sản.
- Khoảng 55% đến 80% trường hợp thoát vị rắn có liên quan đến các dị tật thai nhì khác.
- Khoảng 13% đến 43% trường hợp thoát vị rốn có liên quan đến các bất thường nhiễm sắc thể đồ thai nhì, hầu hết trong số này đều có các dị tật kèm theo.
- Thoát vị rốn là kết quá khi thoát vị ruột phôi thai sinh lỹ vảo dây rắn không quay trở lại được ổ bụng. Cùng có thể có một khiếm khuyết đồng thời trong việc di truyền nếp gấp bên cơ thể và đóng thành cơ thể; điều này có thể giải thích cho kích thước khác nhau của các khiếm khuyết thoát vị rốn
- Khoáng 70% thoát vị rốn có kèm theo tảng MSAFP.
- Tỷ lệ phát hiện trước khi sinh dao động từ 75% đến 85%.
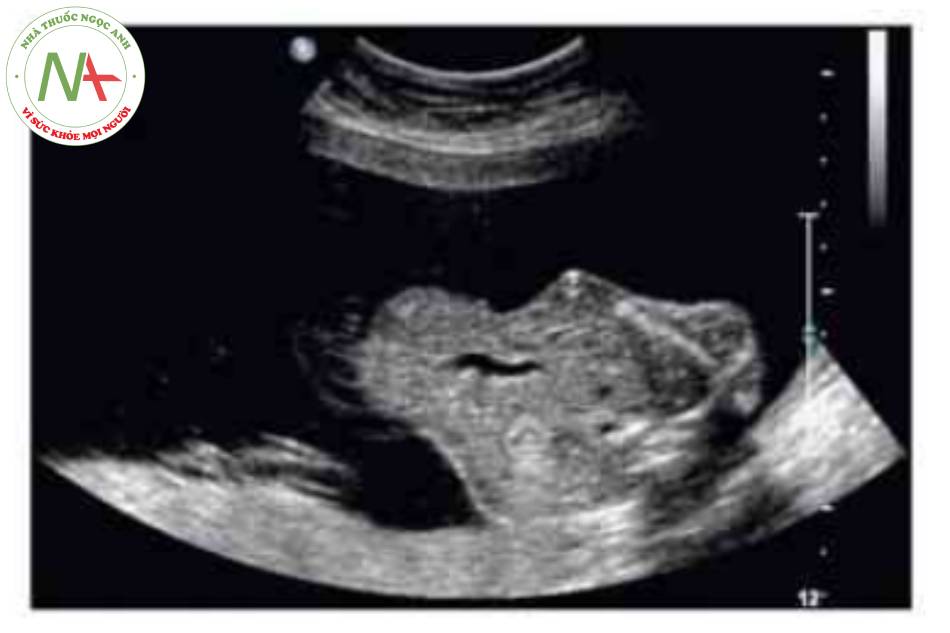
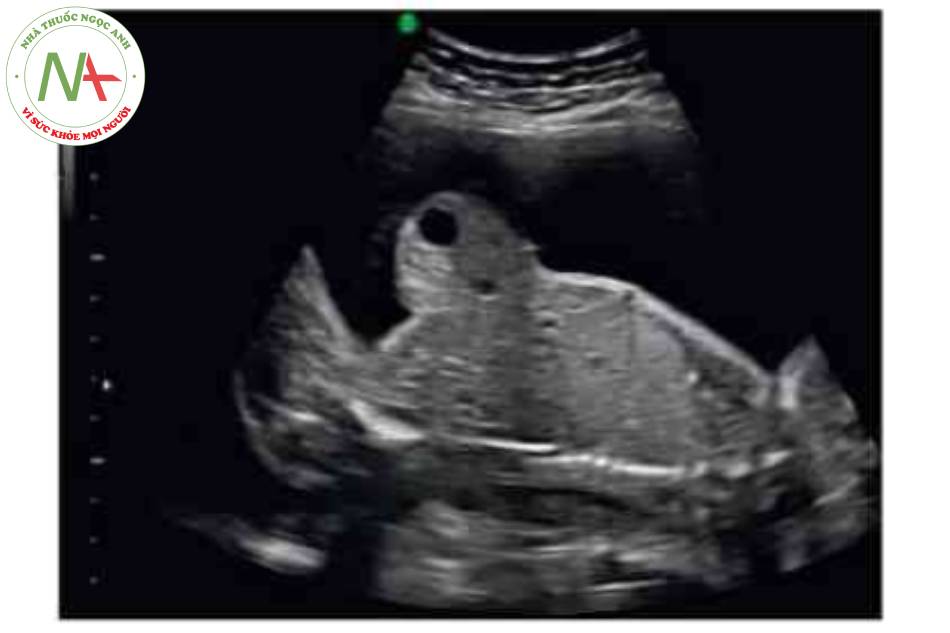
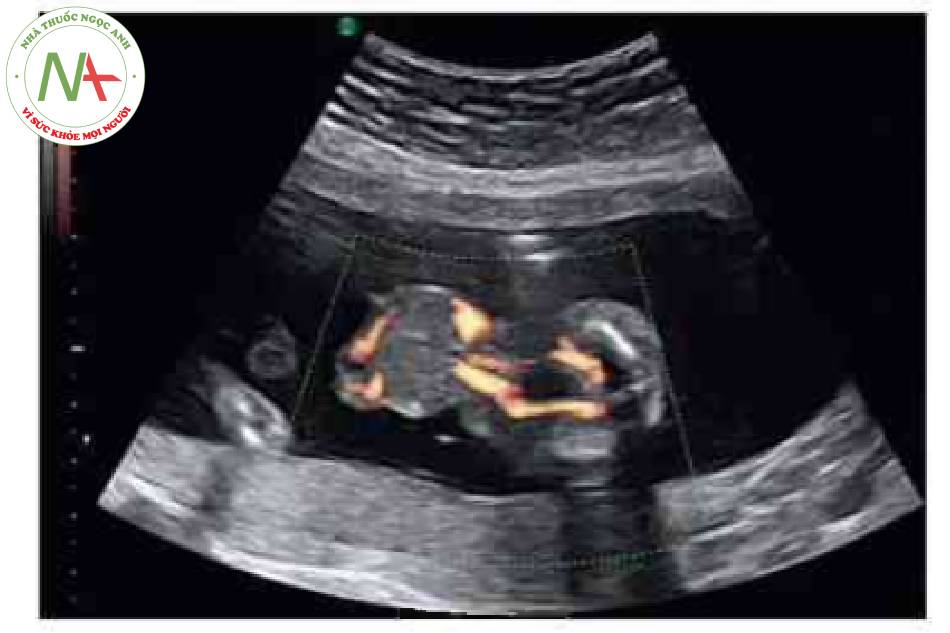
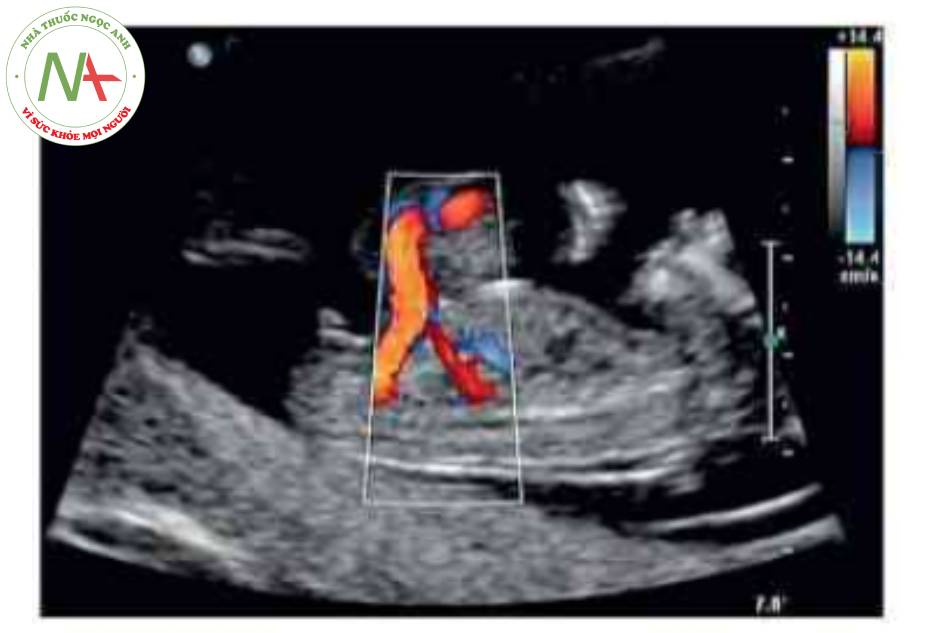
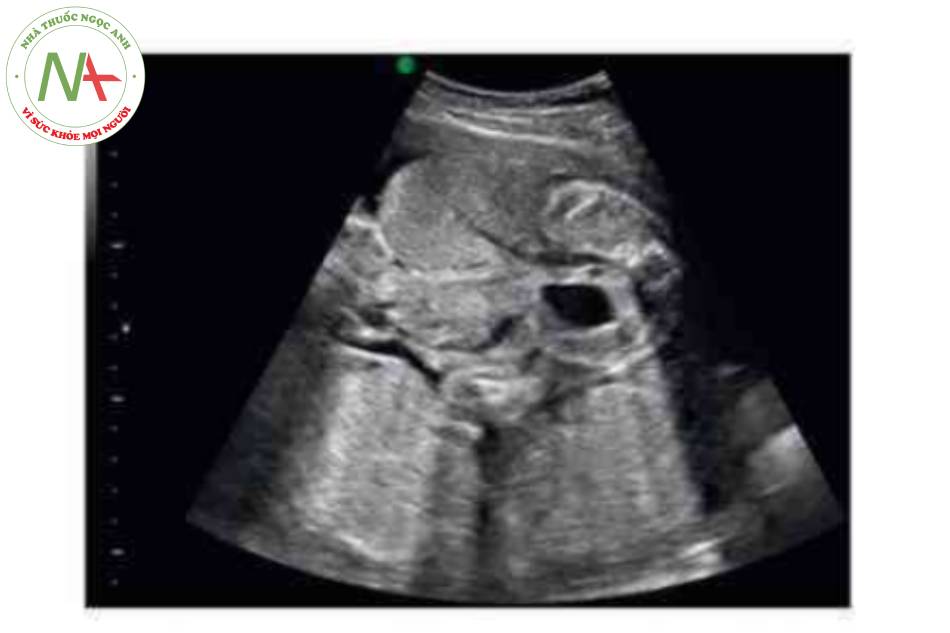
- Hình ảnh kinh điển của thoát vị rốn trên siêu âm là một khối trước bụng ở vị trí cam của dây rốn có màng bao boc. Dây rốn bám vào đình của túi thoát vị và có thể nhìn thấy tĩnh mạch rốn chạy ngang qua trung tâm.
- Các khiển khuyết nhỏ hơn, không chứa gan thai nhi, có tỷ lệ bất thường nhiễm sắc thể đồ cao hơn so với các khiếm khuyết lớn hơn, có chứa gan.
- Chắn đoàn phân biệt bao gồm tật nín thành bụng, bất thường phức hợp cơ thể, lộn bàng quang, ngũ chứng Cantrell, nang dây rốn, và các bất thường ống niệu rốn.
- Cố thề sinh thai qua ngả âm đạo và thực hiện ở một trung tâm cỏ thề chăm sóc trẻ sơ sinh.
- Điều tri sau sinh bao gồm đóng một thì, sử dụng silo chứa lò xo Silastic, hoặc đóng theo giai đoạn.
- Tỳ lệ sống sót chung tương quan trực tiếp với sự hiện diện các bất thường cấu trúc và nhiễm sắc thể khác.
ĐỊNH NGHĨA
Thoát vị rốn là một khiếm khuyết thành bụng ở đường giữa với các kích thước khác nhau trong đó một hoặc gan hoặc cá hai thoát vị vào nền của dây rốn. Mặc dù có thể, nhưng ít gặp hơn đối với các tạng bụng-chậu khác trong túi thoát vị rốn. Khiếm khuyết được đặc trưng bởi không có cân, cơ bụng và da. Các thành phần trong ổ bụng bị thoát vị được che phủ bởi một lớp màng bao gồm phúc mạc ở mặt trong, thạch Wharton ở trung tâm và màng ối ở mặt ngoài. Các mạch máu dây rốn cắm vào lớp màng che phủ, cách xa thành bụng, và có thể thấy tĩnh mạch rốn chạy qua túi thoát vị.
Xác định màng che phủ và vị trí cắm dây rốn bất thường là hai trong số các đặc điểm giải phẫu quan trọng của thoát vị rốn. Phát hiện chính xác cho phép phân biệt với tật nứt thành bụng. Mặc dù hiếm gặp, nhưng đã được ghi nhận trong các báo cáo ca bệnh, màng ối-phúc mạc che phủ có thể bị vỡ trong tử cung. Nếu tình trạng này xảy ra, việc phân biệt với tật nứt thành bụng trở nên khó khăn hơn, đặc biệt khi tuổi thai cao. Sự hiện diện gắn ngoài cơ thể có thể giúp xác định chính xác khối thoát vị đã vỡ vì gan hiếm khi bị thoát vị trong tật nứt thành bụng đơn độc.
TỶ LỆ HIỆN MẮC VÀ DỊCH TỄ HỌC
Tỷ lệ mắc mới thoát vị rốn được báo cáo là từ 1,0: 10.000 đến 2,5: 10.000 trẻ sinh sống. Tỷ lệ mắc mới dao động từ 2,5: 10.000 đến 4,0: 10.000 khi xem xét cả thai chết lưu và phá thai. Ngược lại với tật nứt thành bụng, tỷ lệ mắc mới thoát vị rốn dường như không tăng. Một tồng quan hồi cứu các trường hợp thoát vị rốn được chẩn đoán trước sinh ở một hang của Tây úc từ năm 1998-2007 xác định được 107 trường hợp bị thoát vị rốn ở các ca sinh sống, thai chết lưu và chấm dirt thai kỳ từ 256.500 ca sinh đã đăng ký. Tỷ lệ trung bình của thoát vị rốn là 4: 10.000 ca sinh (khoáng 2,3-7,8: 10.000 ca sinh)Trong cuộc khảo sát năm 1995 với 3 triệu ca sinh từ 1980 đến 1990, 732 trường hợp thoát vị rốn đã được đăng ký. Tổng tỷ lệ hiện mắc trung bình là 2,53: 10.000 ca sinh (khoáng 1,11- 4,79: 10.000 ca sinh). Quan sát thấy có sự không đồng nhất đáng kể về tỷ lệ thoát vị rốn ờ Châu u. Một lý do có thể giải thích cho sự khác biệt giữa các khu vực được quan sát có thể là do một số loại sinh chưa được đăng ký đầy đủ, đặc biệt là việc chain dứt thai kỳ. Cuộc khảo sát năm 2001 từ nhóm nghiên cứu EUROSCAN cho thấy tỷ lệ hiện mắc là 1,98: 10.000 ca sinh. Có sự khác biệt đáng kể về tỷ lệ giữa các vùng địa lý khác nhau, dao động từ 0,15: 10.000 đến 6,09: 10.000 ca sinh.1 Mạng lưới Phòng ngừa Dị tật bẩm sinh Quốc gia ở Hoa Kỳ đã kiểm tra 2308 trường hợp thoát vị rốn trong 11 năm (1995- 2005) và nhận thây tầng tỷ lệ hiện mắc của thoát vị rốn vẫn không đổi trong khoảng thời gian này.
Môi liên quan giữa thoát vị rốn và các bất thường nhiễm sắc thể đã được mô tả rõ ràng, với tỷ lệ bất thường nhiễm sắc thể được công bố trong thoát vị rốn dao động từ 13% đến 42%. Phạm vi rộng có thể được giải thích là do tỷ lệ chết trong tử cung cao đối với nhiều bất thường nhiễm sắc thể. dẫn đến quan sát thầy tỳ lệ hiện mắc giảm khi tuổi thai tăng lên. Hiệu ứng này được mô tả trong một nghiên cứu sàng lọc bằng siêu âm trên 15.726 phụ nữ, ước tính tỷ lệ bất thường nhiễm sắc thể ờ 153 thai nhi bị thoát vị rốn giảm từ 39,4% ở tuổi thai 12 tuần xuống 27,5% ở tuổi thai 20 tuần và 14,4% khi sinh sổng. Thể lệch bội thường gặp nhất là trisomy 18. Khoáng 9% đến 15% thai nhi bị thoát vị rốn cỏ hội chứng đà được công nhận,48 và nhiều thai nhi bị thoát vị rốn có thêm các bất thường về cấu trúc, với tỷ lệ mắc mới dao động từ 54% đến 78%
Cỏ rất it sự khác biệt về chủng tộc và sắc tộc đối với tỷ lệ mắc các dị tật khác cùng với thoát vị rốn. Ờ tre da đen bị thoát vị rắn, 38% có dị tật liên quan, trong khi 41,7% người da trắng và 40,6% người gốc Tây Ban Nha có dị tật liên quan. Tỷ lệ sống sót cao hơn ở trẻ da đen (adjusted hazard ratio 0,52, confidence interval 95% [Cl] 0,37- 0,74).
Phụ nữ ở các cực của độ tuổi sinh sân (< 20 tuổi và >35 tuổi), đa thai và giới tính nam có liên quan tăng nguy cơ thoát vị rốn. Mẹ béo phì cũng là một yếu tố nguy cơ của thoát vị rốn ở thai nhi. Trong một nghiên cứu bệnh chứng dựa trên dân số từ Nghiên cứu Giám sát Yếu tố Nguy cơ Dị tật bẩm sinh ở Atlanta,16 phụ nữ béo phì (chỉ số cơ thể > 30) khá năng cao sinh con bị thoát vị rốn hơn những phụ nữ có trọng lượng trung bình (odds ratio 3,3,95% Cl 1,0 -10,3). Các yếu tổ nguy cơ khác của bà mẹ đổi với sự phát triển thoát vị rốn được xác định trong Nghiên cứu Phòng ngừa Dị tật bẩm sinh Quốc gia bao gồm uổng rượu (adjusted odds ratio 1,53, 95% Cl 1,04-2,25) và hút thuốc nhiều (adjusted odds ratio 4,26,95% CI 1,58-11,52).
NGUYÊN NH N VÀ SINH LÝ BỆNH
Thoát vị rốn được coi là một khiếm khuyết hiếm gặp. Tuy nhiên, sự tái phát trong gia đình của những dị tật bẩm sinh này phổ biến hơn so với tật nút thành bụng.17 Khiếm khuyết thành bụng là kết quả của những rối loạn trong quá trình phát triển phôi thai. Thành bụng trước phát triển từ tuần thai thứ 5 đến tuần thai thứ 12. Quả trình này liên quan đến sự gấp lại cúa đìa phôi theo hưởng đầu-đuôi và hướng bên. Vòng rón tạo thành chứa niệu nang, các mạch máu dây rốn, khoang ngoài phôi, ống noãn hoàng và các mạch mảu noãn hoàng liên quan.
Khi bụng phát triển, các tạng trong ổ bụng và bàn thân ổ bụng có tốc độ phát triển khác nhau. Vào tuần thai thứ 8, gan của phôi thai bắt đầu to lên nhanh, và phần ruột giữa của thai nhi kẽo dài thoát vị vào khoang ngoài phôi trong dây rốn do ổ bụng không có đủ không gian. Hiện tượng này được gọi là thoát vi ruột giữa sinh lý. Các niệu nang, ống noãn hoàng, và các mạch máu đi kèm bị tiêu biến khi chúng được hợp nhất vào dây rốn. Vào tuần thai thứ 12, ruột giữa quay, khoang ngoài phôi thai dần dần bị tiêu biến và ruột của phôi thai quay trở lại vào ổ bụng. Đồng thời, tim và màng ngoài tim, nằm trên bề mặt thành bụng của phôi thai, được sáp nhập với lồng ngực bói các nếp gấp bên và đầu. Những tồi loan trong giai đoạn phát triển phôi thai quan trong này có thể dẫn đến khiếm khuyết thành bụng trước với mức độ nặng khác nhau hoặc dị tật tim, hoặc cả hai.
Nhìn chung, bất thường phôi thai xảy ra cảng sớm thì bất thường cấu trúc càng phức tạp. Thoát vị rốn được đề xuất là kết quả của một hoặc cả hai khiếm khuyết phát triển sau: (1) không dùng được khoang ngoài phôi với tình trạng thoát vi dai dang các thành phần trong ổ bụng hoặc (2) khiếm khuyết trong khi hợp nhất các nếp gấp phôi ở đường giữa. Cơ chế thứ hai cũng được cho là nguyên nhân gây ra các khiếm khuyết khác của thành bụng, bao gồm lộn 0 nháp và ngũ chứng Cantrell.
Như đã đề cập trước đó, thoát vị rốn có liên quan chặt chẽ với các bất thường về cấu trúc và nhiễm sắc thể khác. Tuy nhiên, những thai nhi bị thoát vị rốn tạo thành một nhóm không đồng nhất có thể là một thai nhi có nhiễm sắc thể đồ bình thường với thoát vị rốn đơn độc tâng trường và phát triển thành một đứa trẻ khỏe mạnh mà không có thêm biến chứng nào khác. Trong nhiều trường hợp, thoát vị rốn cỏ thề chi là dầu hiệu của một bất thường phát triển nghiêm trong hơn có thế liên quan đến sai lệch nhiễm sắc thể, hội chứng hoặc các dị tật khác.
Bất thường bẩm sinh liên quan được báo cáo phổ biến nhất là bệnh tim bẩm sinh, chiếm 35% đến 63% các dị tật được xác định. Các dị tật cụ thể bao gồm thông liên thất, thông liên nhĩ, tứ chứng của Fallot, tim lệch phải và tim lạc chỗ. Trục tim xoay trái thường chấy ở thoát vị rốn và sự hiện diện của nó không phải lúc nào cũng tương quan với bệnh tim bẩm sinh. Một loạt ca bệnh vào năm 2006 cho thấy 59% thai nhi bị thoát vị rốn có trục tim bất thường, nhưng chỉ có 35% bị dị tật tim bẩm sinh. Trục tim xoay trái đơn độc có thể do các thành phần trong ổ bụng dịch chuyển xuống dưới và ra ngoài. Các bất thường liên quan khác bao gồm dị tật hệ thần kinh trung ương, dị tật sọ mặt, teo thực quản, khiếm khuyết cơ hoành, bất thường chi, dị tật niệu – dục và dị tật đường tiêu hóa.
Thể lệch bội phổ biến nhất được thấy trong thoát vị rốn là trisomy 18. Các bất thường nhiễm sắc thể khác bao gồm trisomy 13, trisomy 16, trisomy 21 (không phổ biến), hội chứng Turner (không phổ biến) và tam bội. Nhiều hội chứng liên quan đến thoát vị rốn. Hội chứng kinh điển là hội chứng Beckwith-Wiedemann.
BIỂU HIỆN BỆNH
Biểu hiện lâm sàng
MSAFP tảng cao cỏ thê là dấu hiệu đầu tiên của thoát vi lổn thai nhi. Nồng độ MSAFP trung bình tăng đảng kề ở những thai kỳ bị ảnh hưởng bởi thoát vị rốn so với những thai kỳ không bị ánh hường. Tuy nhiên, nồng độ MSAFP trung bình ở các trường hợp bị thoát vị rốn thấp hơn so với trường hợp bị tật nứt thành bụng và một số phụ nữ mang thai bị ảnh hưởng bởi thoát vị rốn cỏ MS AFP bình thường, có lẽ thứ phát do màng che phủ. Trong một nghiên cứu bệnh chứng, MSAFP trung bình trong thoát vị rốn là 4,18 bội số của trung vị. Trong số 17 trường hợp thoát vị rốn, 11 (64%) trường hợp có giá trị MSAFP lớn hơn 2,0 bội số của trung vị.
Do việc áp dụng rộng rãi siêu âm khảo sát giải phẫu thường quy trong tam cá nguyệt thứ hai và độ phân giải hình ảnh được cải thiện, hầu hết các thoát vị rắn được chẩn đoán trước sinh trong tam cá nguyệt thứ hai. Tỷ lệ phát hiện được công bố dao động từ 75% đến 86%. Cùng có báo cáo về việc phát hiện được thoát vị rốn vào cuối tam cá nguyệt thứ nhất, mặc dù cần phải thận trọng để phân biệt nghi ngờ thoát vị rốn vởi thoảt vị ruột giừa sinh lỹ khi chẩn đoản ờ tuổi thai sớm.
Các phương tiện chẩn đoán hình ảnh và dấu hiệu
Siêu âm
Hình ảnh kinh điển của thoát vị rốn trên siêu âm là một khối ờ vị tã dây tổn cắm vào bụng trước cỏ màng bao bọc. Khiếm khuyết này thường được xác định trong quá trình siêu âm khảo sát giải phẫu thường quy. Tuy nhiên, hoàn toàn có thể xác định được vào cuối tam cá nguyệt thứ nhất. Trước 12 tuần tuổi, có thể phát hiện chính xác nếu khối thoát vị lớn có chứa gan Chần đoản xác định khối thoát vị nhò nên được xác nhận sau 12 tuần tuổi, khi thoát vi ruột giữa sinh lỷ đã thoái triền.’ * Tâng độ mờ da gáy là một dấu hiệu liên quan phổ biến, đặc biệt trong các trường hợp lệch bội. Có thế thấy các mạch máu dây rốn chạy qua một khối tròn, nhẫn. Khiếm khuyết thành bụng cá thể khác nhau về kích thước-thoát vị rốn lớn có thể cồ khiếm khuyết lớn hơn 5 cm. Các khiếm khuyết nhỏ thường chỉ chứa ruột non. Các kiểu khuyết lán hơn thường chứa gan và cũng có thể có các tạng trong bụng châu khác. Cổ trướng có thể có trong túi thoát vị hoặc bụng của thai nhì về không có nghĩa là khởi phát phù thai.
Thoát vị rốn có thể được chia thành hai nhóm: thoát vị rốn có chứa gan và thoát vị rốn không chứa gan. Khoảng 40% đến 50%, thoát vị rốn cỏ chứa gan. Các hội chủng và bất thường nhiễm sắc thể xảy ra phổ biến hơn ở các khối thoát vị nhỏ hơn không chùa gan. Trong một loạt ca bệnh gồm 72 trẻ sơ sinh bị thoát vị rốn, 39% (17 trong số 44) (trẻ sơ sinh có khối thoát vị nhỏ, không chứa gan có nhiễm sắc thể đồ bất thường, hội chứng Beckwith-Wiedemann, hoặc hình dạng bất thường. Chì 14% (4 trong số 28) trê sinh ra với khói thoát vị lớn, chửa gan có hất thường hoặc hội chứng liên quan.10 Mặc dù các thai nhi có khối thoát vì lớn, chứa gan CO the có nguy cơ mắc các hội chứng hoặc nhiễm sắc thể đồ bất thường thấp hơn, nhưng những thai nhi này có nguy cơ mắc bệnh tật và tử vong đãng kề thứ phát do bán thân thoát vị rốn hoặc cỏ các dị tật khác. Hiểm khi màng che phủ khối thoát vị rón bị vỡ trước khi sinh.
Do nguy cơ cao có các bất thường liên quan, thai nhi bị thoát vị rốn nên được siêu âm khảo sát giải phẫu có mục tiêu và siêu âm tim thai. Sự hiện diện của các dị tật khác, đặc biệt là các dị tật lớn, khiến thai nhi có nguy cơ cao bị bất thường về nhiễm sắc thể đồ và mất thai sau đó. Phụ nữ mang thai nhi bi ảnh hương nên được tiến hành xét nghiệm thai xâm lấn với sinh thiết gai nhau hoặc chọc ổi.
Hội chứng Beckwith-Wiedemann là hội chứng phổ biến nhất liên quan đến thoát vị rốn. Đảy là một tình trạng tăng trướng quá mức bấm sinh hiếm gặp, đặc trưng bởi lưỡi to, thai khổng lồ, thoát vị tổn, các tạng to, bán phì đại, dị tật thận và nếp gấp dái tai đặc biệt. Hầu hết các trường hợp được chẩn đoán sau sinh, và không có tiêu chuẩn chẩn đoán trước sinh chính thức. Tuy nhiên, về mặt kỹ thuật có thể chẩn đoán trước sinh. Một tổng quan cơ sở dữ liệu bệnh viện năm 2008 cho thấy 20% bệnh nhân bị thoát vị rốn đơn độc cuối cùng được chẩn đoán là mắc hội chứng Beckwith- Wiedemann. Các dấu hiệu khi siêu âm tiền sản bao gồm lưỡi to, thoát vị rốn, đa ối, tăng chu vi bụng, và thận hoặc gan (0. Khoáng $0% bệnh nhân mắc hội chứng Beckwith-Wiedemann có thoát vị rón.
Nguy cơ tử vong ở thai nhi và trẻ sơ sinh được báo cáo ớ những thai nhi đăng bội bị thoát vị rốn là khoáng 30% . Trong một nghiên cứu thuần tập hồi cứu, yểu tố dự đoán duy nhất về kết cục bất lợi ở trẻ sơ sinh là gan bị thoát vị ra ngoài. Thai nhi thoát vị rốn có nguy cơ bị chậm tăng trưởng và chuyển dạ và sình non. Tuy nhiên, căn nguyên nên của thoát vị rốn tương quan với trọng lượng và tuổi thai khi sinh. Thai nhi có bất thường nhiễm sắc thể đồ như trisomy 18, có nguy cơ bị chậm tăng trưởng đáng kể, trong khi thai nhi mắc hội chứng Beckwith-Wiedemann có nguy cơ thai to. Tuổi thai trung bình khi sinh trong một nhóm thuần tập dựa trên dân số là 38,3 tuần; 16% nhóm thoát vị rốn sinh trước 37 tuần tuổi. Trong một nhóm thuần tập dựa trên dân số khác, tuổi thai trung bình khì sinh là 36,$ tuần, nhưng nếu thai nhi có nhiều dị tật hoặc một tình trạng di truyền hoặc hội chứng, tuổi thai ước tính khi sình là 34,5 tuần. Tùy thuộc vào các dị tật liên quan, thai kỳ bi anh hương bói thoát vị rốn có thể có thiểu ối (tức là các dị tật liên quan ở thận) hoặc đa ổi tím là, rò khí – thực quản).
Chụp cộng hưởng từ
Chụp cộng hưởng từ (MRI) theo truyền thống không được sử dụng đề hỗ trợ chẩn đoán hoặc xác định thêm các đặc điểm của thoát vị rốn thai nhi trên siêu âm.
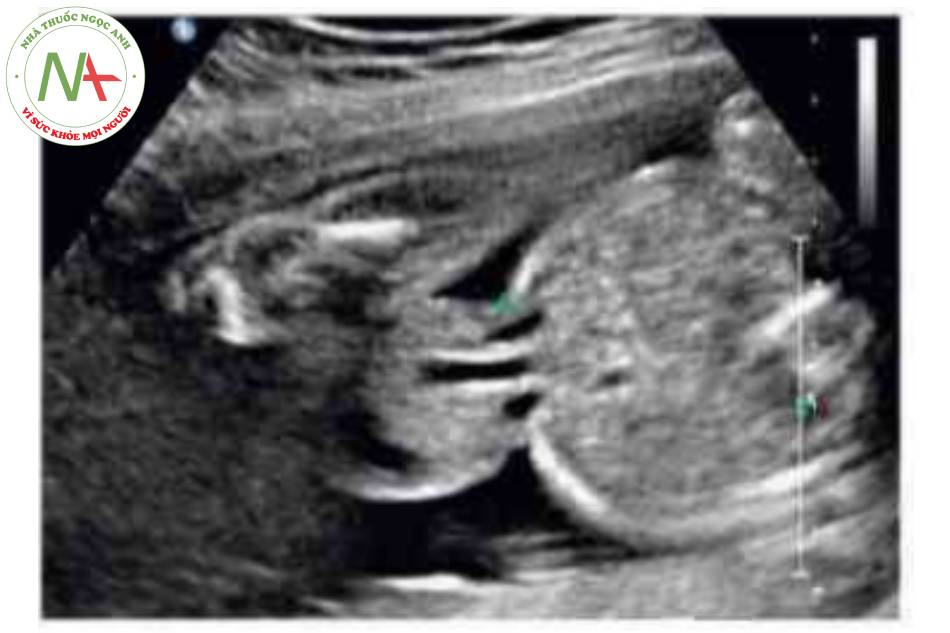
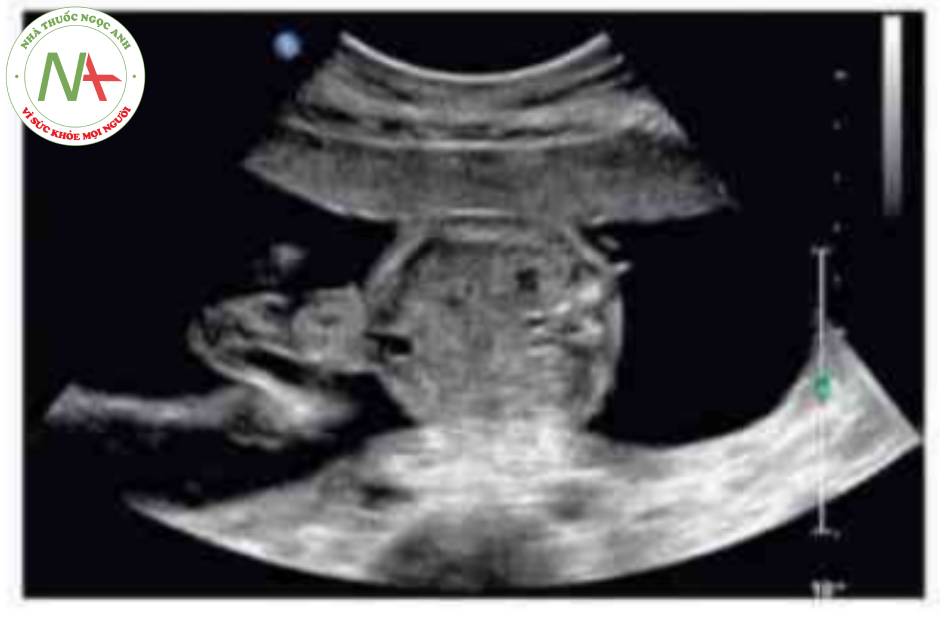
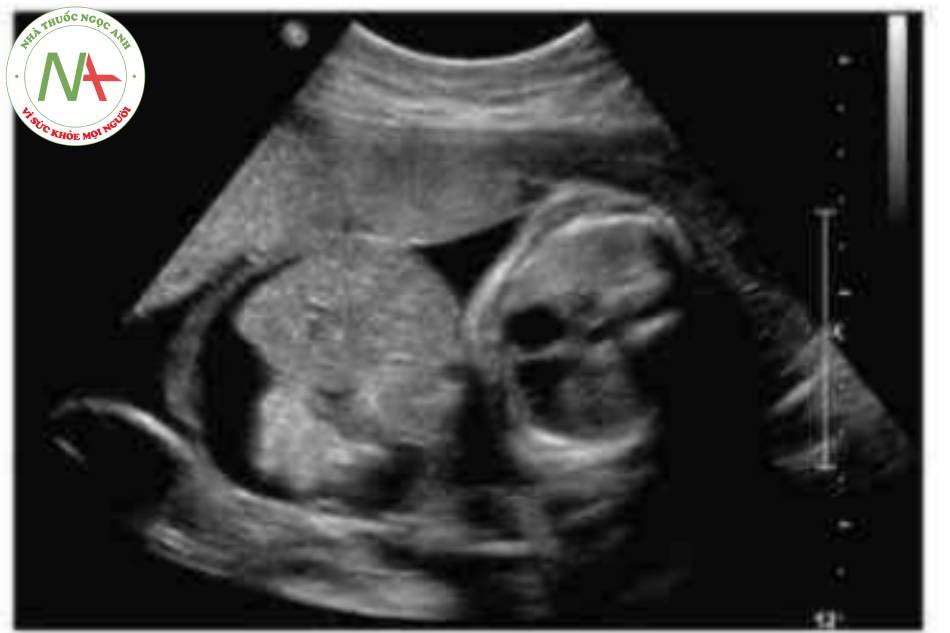
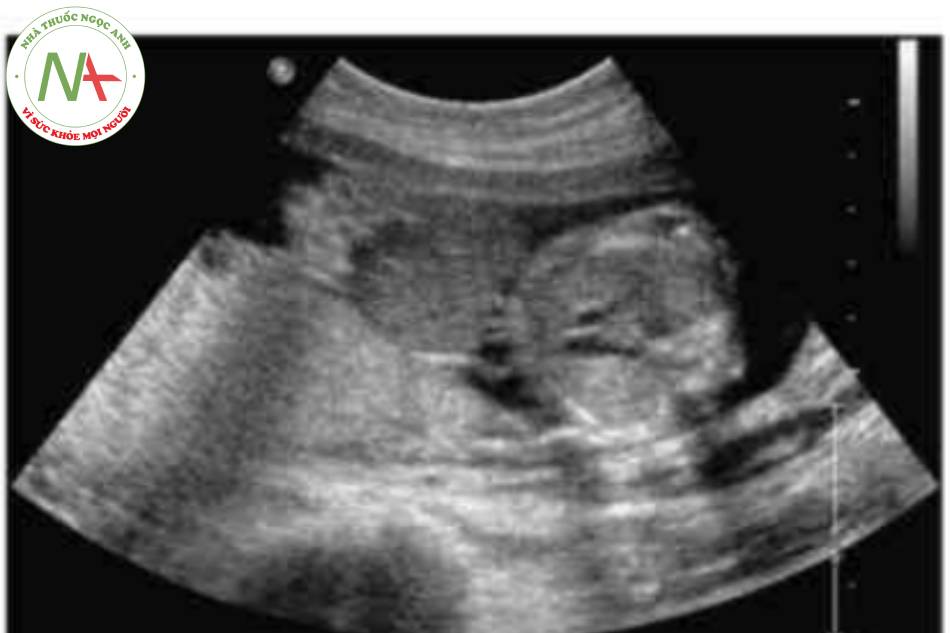
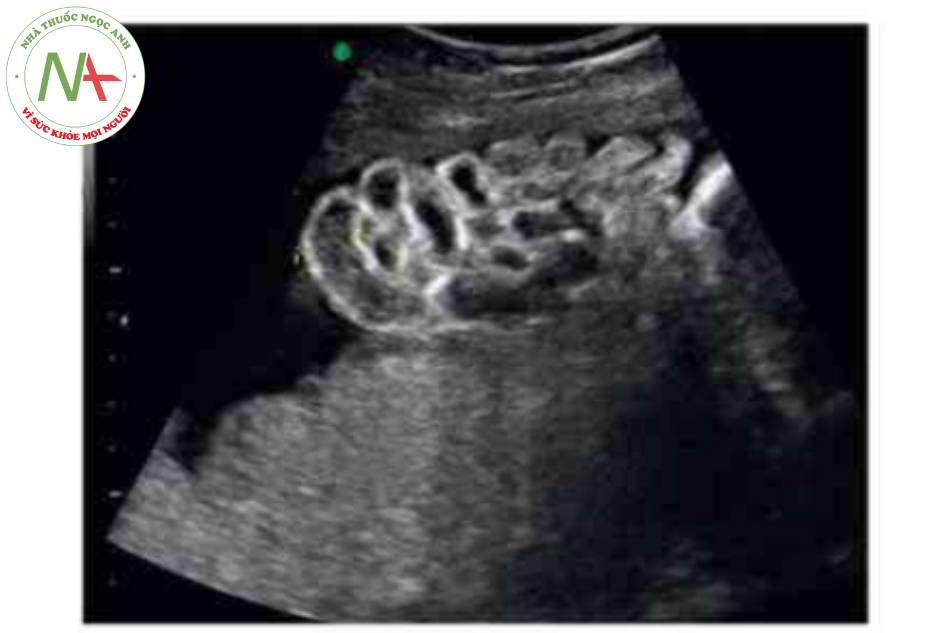
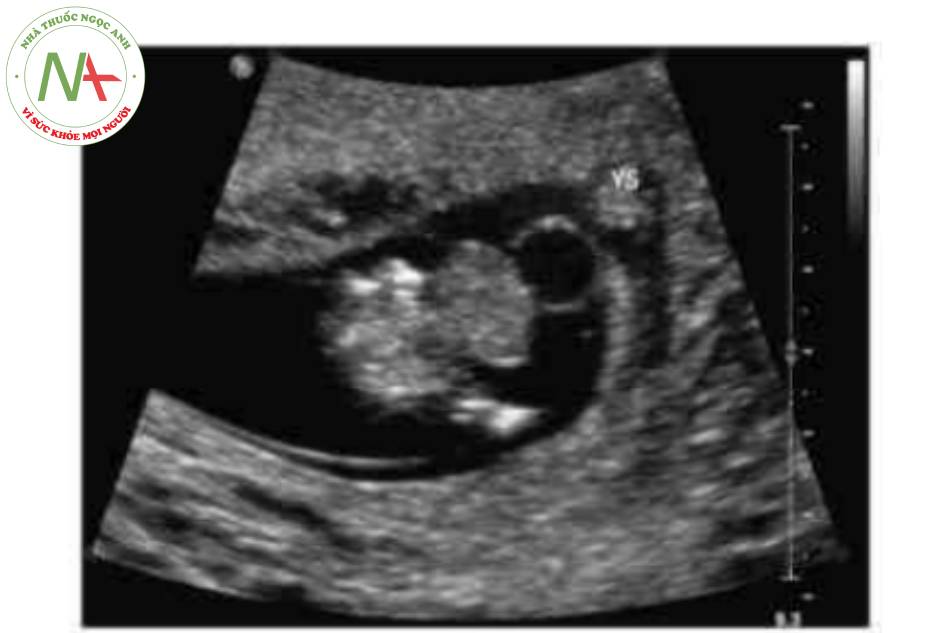
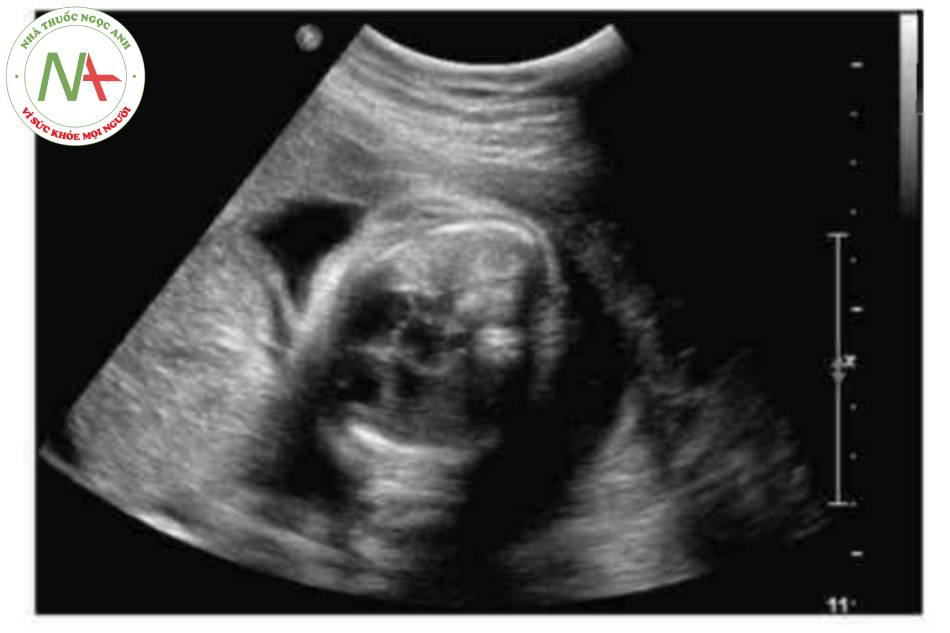
DẤU HIỆU KINH ĐIỂN
Có thể thấy một khối tròn, hồi âm dày trước bụng thai nhi ở 10 tuần tuổi. Các thành phần trong ồ bụng thoát vị ở trung tâm nhô vào nền của dây rốn và được che phủ bởi màng ổi-phúc mạc. Đặc trưng, dây rốn gắn vào phần đỉnh của màng che phủ, và cố thề thầy phần trong gan của tĩnh mạch rốn chạy qua phần trung tâm của khiếm khuyết.
Chẩn đoán phân biệt
Dấu hiệu hình ánh
- Thoát vị ruột sinh lý. Tình trang này thưởng thoát triển khi thai được 12 tuần tuổi.
- Tật nứt thành bụng. Một khiếm khuyết thành bụng ở bên rốn bình thường mà ảnh hưởng đến vòng rốn Không có màng che phủ ruột, và có thể nhìn thấy các quai ruột trôi nổi tự do trong nước ổi.
- Các dài ồi.
- Bất thường phức hợp cá thể. Nhóm khiếm khuyết thành bụng này được cho là kết quả của quá trình gấp thành bụng thất bại hoàn toàn. Kết quả là thoát vị các cơ quan trong ồ bụng vào một cúi phúc mạc-màng ối. Khiếm khuyết dẫn đến không có rốn và dây rốn thật sự.
- Lộn bàng quang hoặc ổ nhớp, có thể bao gồm lộn bàng quang và ruột non hoặc ruột già, teo hậu môn, thiều sản đại tràng, thoái vi rốn và cơ quan sinh dục ma hồ.
- Tìm lạc chỗ. Tim tiếp xúc một phần hoặc hoàn toàn với bề mặt của lồng ngực và là kết quả của sự thất bại trong việc hợp nhất các nếp gấp bên là vùng ngục và nếp gấp dầu.
- Ngũ chứng Cantrell. Di dang thành bụng phức tạp, bao gồm khiếm khuyết vùng thượng vị, khiếm khuyết vùng dưới xương ức, không có màng ngoài tim hoành, không có ca hoành trước và bất thường về tim.
- Các bất thường ống niệu rốn
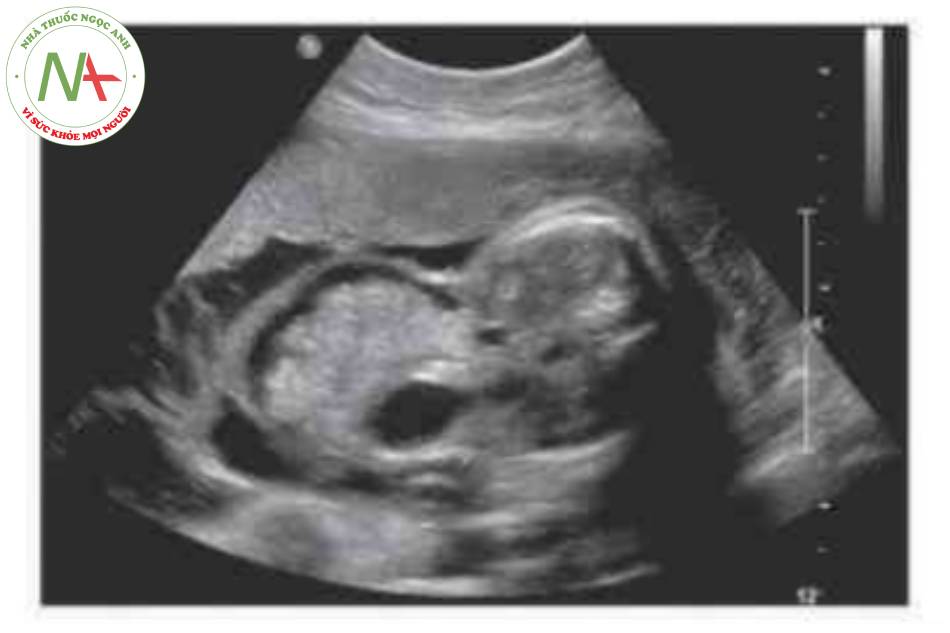
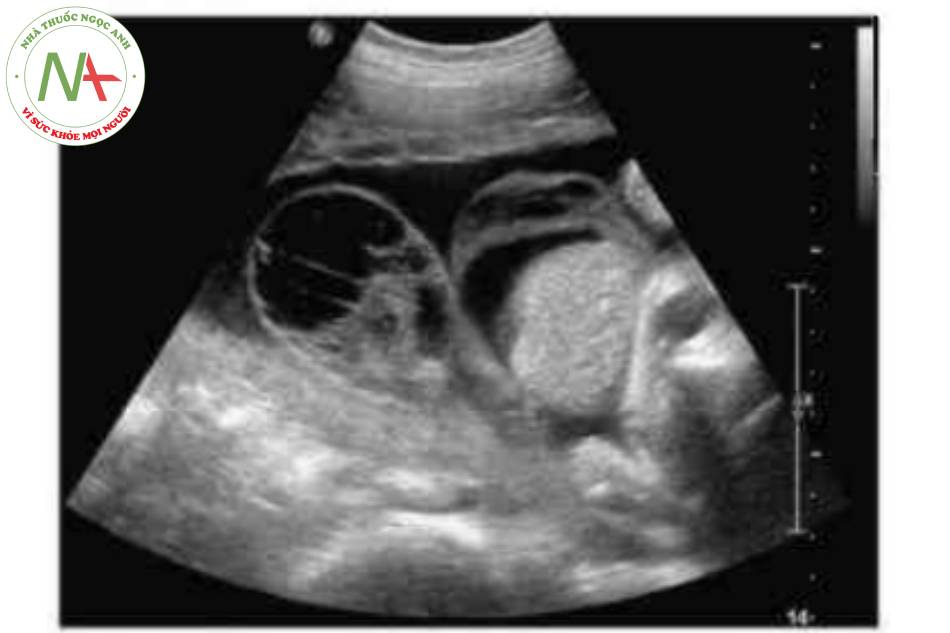
- Nang dây rốn (Hình 14).
TÓM TẮT CÁC PHƯƠNG PHÁP ĐIỀU TRỊ
Trước sinh
Hiện nay, không có phương pháp điều trị trước sình nào cho thoát vị rốn. Do mối liên quan chặt chẽ giữa thoát vị rốn với các dị tật bẩm sinh, bất thường nhiễm sắc thể và hội chứng khác, thai phụ thường được thực hiện xét nghiệm xàm lẩn (tức là sinh thiết gai nhau hoặc chọc ối) đối với những thai bị ảnh hưởng bởi thoát vị rốn. Chấm dứt thai kỳ tự nhiên xảy ra ờ nhiêu thai kỳ. Chấm dirt thai kỳ chủ động là một lựa chọn cho những thai kỳ bị ảnh hưởng. Thực hành hiện nay cho phép những phụ nữ mang thai bị thoát vị rốn sinh ngà ám đạo, còn mổ lấy thai dành cho các chỉ định sàn khoa thường quy, vì không có bằng chứng rõ ràng về việc phương thức sình thay đổi kết cục. *
Sau sinh
Sình thai nhi cồ khiếm khuyết thành bụng đã biết nên được thực hiện ở bệnh viện có khoa phẫu thuật nhi và sa sinh đề có thể chăm sóc trẻ sơ sinh ngay sau sinh. Xử trí ban đầu bắt đầu với hồi sức theo thứ tự ABC (đường thở, hô hấp và tuần hoàn). Thứ phát do tiếp xúc với màng ổi-phúc mạc, trẻ sơ sinh có nguy cơ bị mất dịch và nhiệt không thầy được. Khiếm khuyết được kiêm tra ngay sau sinh đề đàm bào màng che phủ càn nguyên vẹn và bảng gạc không dính được dùng để ổn định và ngăn ngừa tổn thương túi thoát vị. Nếu túi thoát vì vờ, phần ruột lòi ra cần được xử lý Wrong tự như tật nứt thành bụng. Đặt ống thông mũi dạ dày đề giải chèn ép ruột, và đường truyền tình mạch để hồi sức dịch. Do thoát vị rốn thường kèm theo các hội chứng khạc và có thêm các dị tật, cần phải khám lâm sàng chi tiết tré sa sinh ngay lập tức. Miễn là túi thoát vị vẫn còn nguyên vẹn, không cần phải tiến hành phẫu thuật đỏng khiếm khuyết khẩn cấp và có thể làm mất thời gian để hoàn thành việc đánh giá các khiếm khuyết liên quan.
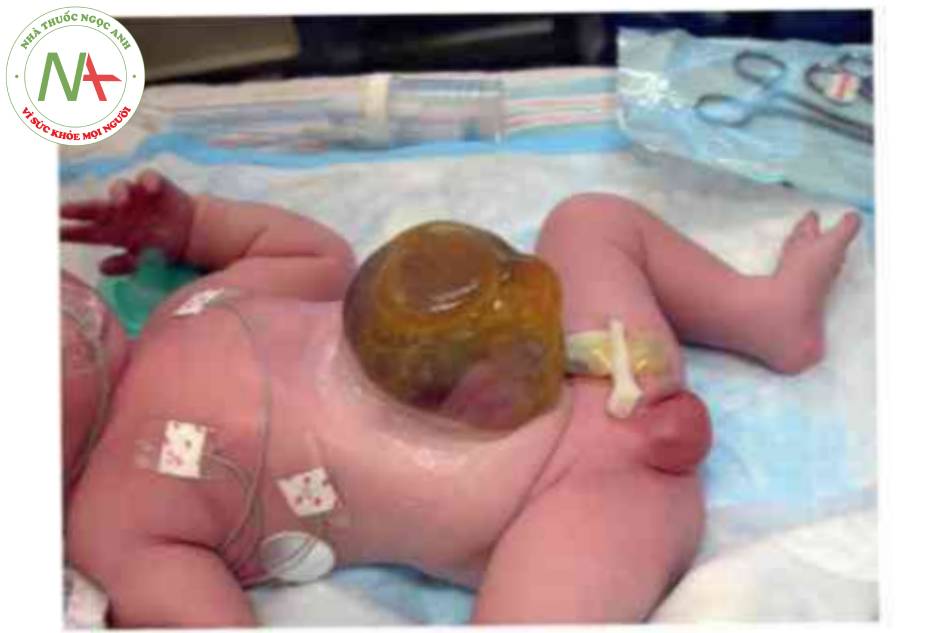
Khi trẻ sơ sinh đà ổn định và nêu khiếm khuyết tương đối nho, có (hề tiến hành đóng một (hì. Nêu khiếm khuyết lớn, các kỹ thuật đánh khác nhau được sir dụng. Thành phần bị thoát vị có thể được đặt trong silo Silastic đề giảm áp lực ổ bụng và đóng lại sau đó. Ngược lại với tật nứt thành bụng, silo cho thoát vị rốn được đặt trong phòng mổ dưới gây mê toàn thân. Khiếm khuyết thường được đóng lại sau 1 đến 3 ngày. Ngoài ra, các khiếm khuyết lớn có thể được điều trị bằng sulfadiazine bạc tại chỗ đế cho phép biểu mô hóa màng trong vài tuần đến vài tháng. Khi màng đủ mạnh để chịu được áp lực bên ngoài, đóng thành bụng cho đến khi toàn bộ khói thoát vị đã được đưa vào ổ bụng thành công. Sau đó, trẻ được đưa vào phòng phẫu thuật để đóng một thì muộn. Tỷ lệ bệnh tật và (ứ vong chính sau khi sình tương quan trực tiếp i sự hiện diện của các khiếm khuyết toàn thân như lệch bội hoặc các hội chứng cụ thể và các dị thường cấu trúc đồng thời.
CÂU HỎI LÂM SÀNG
Bệnh nhân nam 4 giờ tuôi được theo dõi trong phòng sơ sinh cho chăm sóc sơ sinh thường quy. Bệnh nhân được sinh tại thời điểm 38 tuần thai bằng cách sinh đường âm đạo tự phát bởi một người mẹ 18 tuổi mà không được chăm sóc tiền sản hoặc dùng vitamins tiền sản. Cân nặng lúc sinh 3.6 kg. Dấu hiệu sinh tồn bình thường. Thăm khám thấy trẻ ngủ không có dấu hiệu khó chịu. Có uốn khuôn ở xương chẩm. Một khối mô mềm phía dưới cuống rốn với đường kính 1.4 cm và che phủ bởi da. Khối tăng kích thước khi bé khóc và nhỏ thu vào khoang bụng với lực chầm chậm. Khối không có vẻ là đau khi sờ. Phần còn lại của thăm khám bình thường. Bước xử trí nào tiếp theo là tốt nhất ở bệnh nhân này?
- Siêu âm ô bụng
- Phẫu thuật khẩn cấp
- Phân tích bộ NST
- Chỉ theo dõi thêm
- Bạc nitrat tại chỗ
| Thoát vị rốn bẩm sinh | |
| Bệnh sinh | Đóng không kín của các cơ bụng |
| Triệu chứng lâm sàng | Khối mềm, ấn không đau ở rốn
Nhô lên khi tăng áp lực ô bụng Thường tự khỏi |
| Xử trí | Quan sát sự tự đóng
Phẫu thuật tự chọn khoảng lúc 5 tuôi |
Một thoát vị rốn bẩm sinh là do đóng không kín của các cơ ô bụng quanh vòng rốn khi sinh. Bệnh thường đi kèm với suy giáp trạng và hội chứng Ehlers – Danlos, Beckwith – Wiedemann, và Down, nhưng cũng xảy ra nhiều ở trẻ mới sinh. Thăm khám thấy khối mềm, ấn không đau bao phủ bởi da mà nhô lên khi tăng áp lực ô bụng (khóc, gắng sức). Khối thoát vị có thể chứa mạc nội lớn hoặc một phần của ruột nôn. Hầu hết thoát vị rốn cải thiện dễ dàng thông qua đóng vòng rốn với nguy cơ rất thấp thoát vị kẹt hoặc nghẹt.
Thoát vị rốn nhỏ thường tự đóng vì cơ thẳng bụng phát triển và các lớp mạc hợp lại. Đóng tự phát là ít khả năng hơn với thoát vị lớn (>1.5 cm) hoặc ở bệnh nhân với các bệnh lý đi kèm. Phẫu thuật được khuyến nghị quanh tuổi thứ 5 cho thoát vị kéo dài hoặc sớm hơn nếu các biến chứng xảy ra.
Ý A: Siêu âm ổ bụng là thường được thực hiện ở trẻ em nhiều tuổi hơn hoặc ở người trưởng thành khi một thoát vị rốn mặc phải được nghi ngờ. Bệnh nhân này có thoát vị rốn bẩm sinh được chẩn đoán dựa trên lâm sàng.
Ý B: Phẫu thuật khẩn cấp được thực hiện với sổ tạng, sự thoát ra ngoài của ruột bên cạnh rốn, và lộ tạng rốn, một khối thoái vị chứa tạng ổ bụng được bao phủ (bởi màng) ở ngay rốn. Tuy nhiên, đây không phải là chỉ định cho thoát vị rốn không biến chứng
Ý C: Phân tích bộ NST đánh giá hội chứng Down ở bệnh nhân với các đặc tính điển hình (nếp gấp lòng bàn tay đơn độc, giảm trương lực, kẽ hở ngón chân, khe mí mắt xếch ngược, mí mặt bên trong). Mặc dù phổ biến hơn ở bệnh nhân có hội chứng Down, thoát vị rốn đơn độc không cần xét nghiệm chuyên sâu này.
Ý E: U hạt quanh rốn biểu hiện ở trẻ sơ sinh sau khi dây rốn được cắt ra còn một cuống rốn ẩm, đỏ, dễ vụn. Điều trị với bạc nitrat.
Mục tiêu học tập: Thoát vị rốn bẩm sinh thường là khối mềm, có thể tự khỏi mà không cần can thiệp. Những thoát vị này thường tự đóng vào lúc 5 tuổi.
NGUỒN THAM KHẢO
- Kilby MD. Lander A, Usher-Somers M. Exomphaios (omphalocele). Prenat Dtagn. 1998;18:1283-1288.
- Ledbetter t)J. Gastroschisis and omphalocele Suig Clin North Am. 2006;86:249-260.
- Mann s, Blimnan TA. Douglas Wilson R. Prenatal and postnatal management of omphalocele. Prenat Diagn. 2008;28:626-632.
- Marven s, Owen A. Contemporary- postnatal suigical management strategies for congenital abdominal wall defects. Semin PediatrSurg. 2008; 17:222-235.
- Robinson JN, Abuhamad AZ. Abdominal wall and umbilical cord anomalies. Clin Pennatol. 2000;27:947-978.
- Sanders RC. Stractural fetal abnormalities: the total picture. 2nd ed. St. Louis: Mosby; 2002.
- REFERENCES
- Bansic I, Clementi M, Hosier M, et al. Evaluation of prenatal ultrasound diagnosis of fetal abdominal wall defects by 19 European registries. Ultrasound Obstet Gynecol. 2001;18:309-316.
- Sahhu HM, Boos R, Schmidt w. Omphalocele and gastroschisis. J Obstet Gynaecol. 2002;22:489-492.
- Robinson JN, Abuhamad AZ. Abdominal wall and umbilical cord anomalies. Clin Perinatol. 2000;27:947-978.
- Brantberg A, Blaas HK, Haugen SE, et al. Characteristics and outcome of 90 cases of fetal omphalocele. Ultrasound Obstet Gynecol. 2005:26: 527-537.
- Fratelli N, Papageorghiou AT, Bhide A, et al. Outcome of antenatally diagnosed abdominal wall defects. Ultrasound Obstet Gynecol. 2007;30:266-270.
- Stoll c, Aletnbik Y, Dott B, et al. Omphalocele and gastroschisis and associated malformations. Ain J Med Genet A. 2008; 146A: 1280-128$.
- Wilkins-Haug L, Porter A, Hawley p, Ct al. Isolated fetal omphalocele, Beckwith- Wiedemann syndrome, and assisted reproductive technologies. Birth Defects Res A Clin Mol Teratol. 2009;85:58-62
- Calzolari E, Bianchi F, Doík H, et al. Omphalocele and gastroschisis tn Europe: a survey of 3 million births 1980-1990. EUROCAT Working Group. Am J Med Genet. 1995;58:187-194
- Bianchi DW, D’Alton ME, Crombleholme TM. Fetology: Diagnosis and Management of the Fetal Patient. New York: McGraw-Hill; 2000.
- Calvert N, Datniani s, Sunario J, et al. The outcomes of pregnancies following a prenatal diagnosis of fetal exomphalos in Western Australia. Aust N z J Obstet Gynaecol. 2009;49:371 -375.
- Marshall J, Salemi JL, Tanner Jp, et al. Prevalence, correlates, and outcomes of omphalocele in the United States, 1995-2005. Obstet Gynecol. 2015;l26(2):284-293.
- Snijders R.I, Sebire NJ, Souka A, et al. Fetal exomphalos and chromosomal defects: relationship to maternal age and gestation. Ultrasound Obstet Gynecol. 1995;6:250-255.
- Timor-Tritsch IE, Warren WB, Peisner DB, et al. First-trimester midgut herniation: a high-frequency transvaginal sonographic study. Obstet Gynecol. 1989;161:831-833
- Porter A. Benson c, Hawley p, et al. Outcome of fetuses with a prenatal ultrasound diagnosis of isolated omphalocele. Prenat Diagn. 2009,29:668-673.
- Salihu H, Aiiyu z, Pierre-Louis B, et al. Omphalocele and gastroschisis: blackwhite disparity in infant survival. Birth Defects Res A Clin Mol Teratol. 2004;70.586- 591.
- Watkins M, Rasmussen s, Honein M, et al. Maternal obesity and risk for birth defects. Pediatrics. 2003; 111 (5 Pt 2): 1152-1158.
- Bird TM, Robbins J, Druschel c, et al. Demographic and environmental risk factors for gastroschisis and omphalocele in the National Biith Defects Prevention Study J Pediatr Surg. 2009;44:1546-1551.
- I Gibbin c, Touch s, Broth RE, et al. Abdominal wall defects and congenital heart disease. Ultrasound Obstet Gynecol. 2003;21:334-337.
- Heidel A, Strauss R, (Culler J. Omphalocele: clinical outcomes in cases with normal karyotypes. Obstet Gynecol. 2004;190:135-141.
- Groves R, Sunderajan L, Khan A, et al. Congenital anomalies are commonly associated with exotnphalos minor. J Pediatr Surg. 2006;41:358-361.
- Kumar H, Jester A, Ladd A. Impact of omphalocele size on associated conditions. J PediatrSurg. 2008;43:2216-2219.
- Boulton SL, McKenna DS, Cly GC, et al. Cardiac axis in fetuses with abdominal wall defects. Ultrasound Obstet Gynecol. 2006;28:785-788.
- Williams D, Gauthier D, Maizels M. Prenatal diagnosis of Beckwith-Wiedemann syndrome Prenat Diagn. 2005;25:879-884.
- Sailer DN, Canick J A, Palomaki GE, et al. Second-trimester maternal serum alphafetoprotein, unconjugated estriol, and hCG levels in ptegnancies with ventral wall defects. Obstet Gynecol. 1094;84:852-855.
- Souka AP, Nicolaides KH. Diagnosis of fetal abnormalities at the 10-14-week scan. Ultrasound Obstet Gynecol. 1997;10:429-442.
- van Zalen-Sprock RM, Vugt JM, van Geijn HP. First-trimester sonography of physiological midgut herniation and early diagnosis of omphalocele. Prenat Diagn. 1997;17:511-518.
- Nicholas s, Stamilio D, Dicke J, et al. Predicting adverse neonatal outcomes in fetuses with abdominal wall defects using pienatal risk factors. Obstet Gynecol. 2009;201:383.el-383.e6.
- How HY, Hanis BJ, Pietrantoni M, et al. Is vaginal delivery preferable to elective cesarean delivery in fetuses with a known ventral wall defect? Obstet Gynecol. 2000;182:1527-1534.