Bệnh Nhi khoa
Theo dõi trao đổi khí không xâm lấn cho trẻ sơ sinh
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
nhathuocngocanh.com – Bài viết Theo dõi trao đổi khí không xâm lấn được trích từ chương 11 sách Thông khí hỗ trợ cho trẻ sơ sinh tập 1.
Nội dung chính
Theo dõi trao đổi khí (gas exchange monitoring) là vấn đề quan trọng hàng đầu trong việc xử trí trẻ so sinh non tháng và trẻ sơ sinh dù tháng bị bệnh.
Phân tích khí máu động mạch (arterial blood gas – ABG) là tiêu chuẩn vàng để theo dõi sự trao đổi khí nhưng thường bị hạn chế về cõng dung bởi các nguy cơ gây thiếu máu do lấy máu máu và tổn thương mạch máu.
Theo dõi trao đổi khí không màu lán cung cấp một giải pháp thay thế đáng tin cậy, với việc theo dõi liên tục sự trao đổi khí ở phổi cũng như các mức động mạch, mao mạch và mô.
Điều quan trọng là các bác sĩ phải hiểu rõ về công nghệ hiện có, tiện ích và những hạn chế của chính những công nghệ này, đặc biệt là ở trẻ sơ sinh non tháng nhẹ, nhắm áp dụng tốt nhất nhiều phương thức mà họ có thể sử dụng.
Trao đổi khí là một quá trình động phụ thuộc vào sự tương tác phức tạp giữa các hệ hô hấp, tim mạch và thần kinh trung ương. Khi một cá nhân khỏe mạnh thở trong không khí phòng, mức độ oxy và carbon dioxide trong máu động mạch được duy trì ở một phạm vi hẹp. Ở trẻ sơ sinh được thông khí hỗ trợ, bổ sung oxy hoặc bị suy giảm kiểm soát hô hấp, quá trình trao đổi khí có thể’ bị tổn hại và việc theo dõi chặt chẽ khí máu trở thành nhiệm vụ cấp thiết để duy trì cân bằng nội môi. Phân tích mẫu khí máu động mạch (arterial blood gas – ABG) là tiêu chuẩn vàng để đánh giá sự trao đổi khi. Tuy nhiên, những nguy cơ cố hữu liên quan đến việc tiếp cận động mạch như cơ thắt mạch, huyết khối, thiếu máu cục bộ và mất máu do lấy mẫu máu dòi hối phái dùng các phương pháp không xâm lấn thay thế để’ đánh giá sự trao đổi khí. Phân tích khí máu chi cung cấp ảnh chụp nhanh của một quá trình động và kết quả thường bị chậm trễ, trừ phi được thực hiện bằng thiết bị tại điểm chăm sóc (point-of-care).
Chương này mô tả ngắn gọn các kỹ thuật, chỉ định, ưu điềm và hạn chế của các phương thức không xâm lấn phổ biến được dùng để theo dõi sự trao đổi khí (Hình 11.1) trong đơn vị chăm sóc đặc biệt cho trẻ sơ sinh (neonatal care unit – NICU). Các máy theo dõi này cung cấp một lượng lớn dư thu. khả năng diễn giải cẩn thận, có thể hướng dẫn chiến lược điều trị và đạt kết quả tốt nhất có thể.
Theo dõi Oxygen hóa không xâm lấn
Đo độ bão hòa oxy mạch nảy
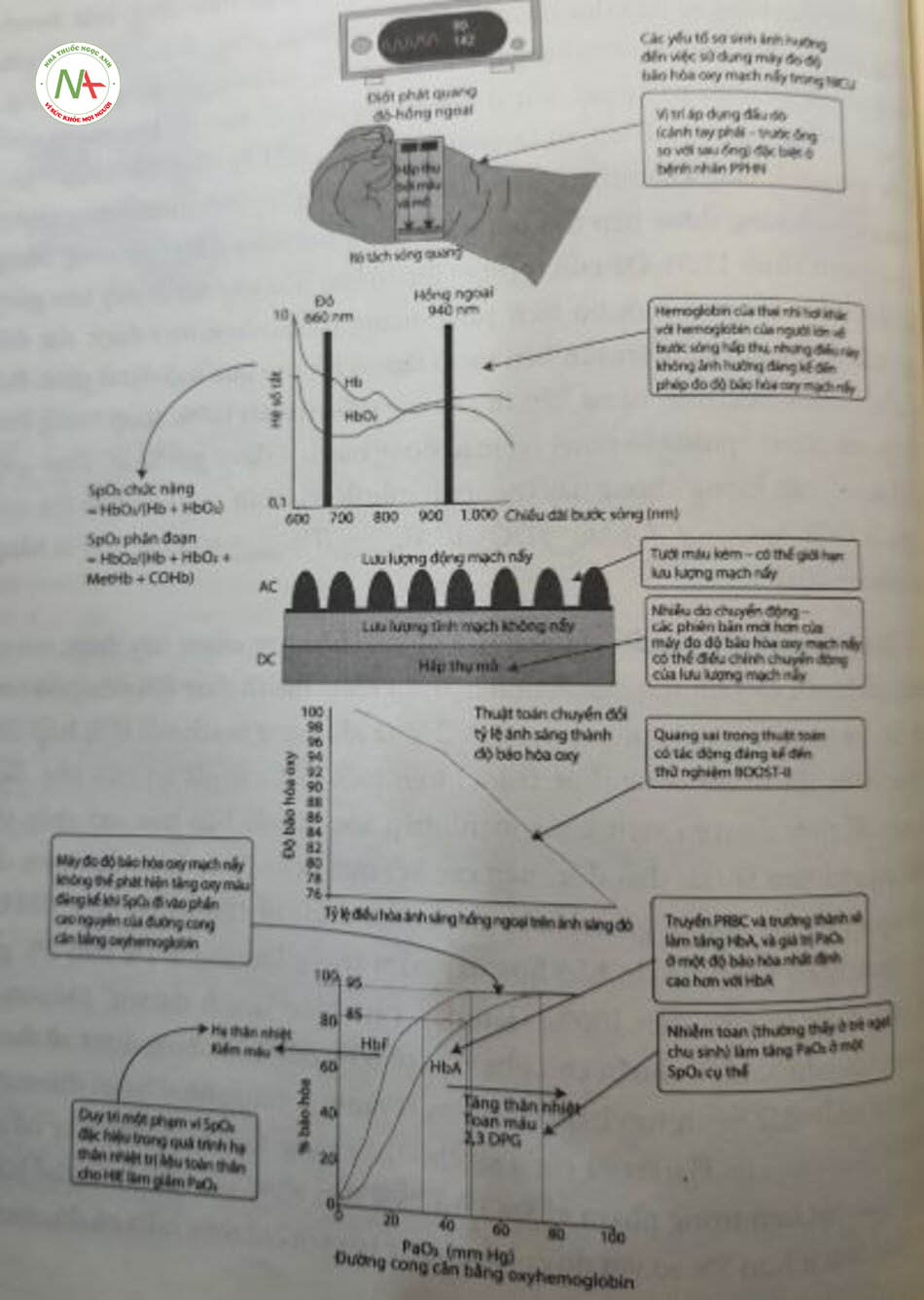
Oxỵ đã được sử dụng rộng rãi trong NICK’ từ giữa thế kỷ XX. Các ca xử lý sai với liệu pháp oxy và bệnh võng mạc ở trẻ sinh non (retinopathy of prematurity – ROP) đã được ghi nhận rõ trong các tài liệu vé trẻ sơ sinh. Có nhiều tranh cãi xung quanh độ bão hòa mục tiêu trong quá trình chăm sóc tích cực trẻ sinh non, bất chấp nhiêu thử nghiệm đối chứng ngẫu nhiên lớn. Trong máu của trẻ sinh non, số lượng, loại hemoglobin và tỷ lệ phần trăm độ bão hòa oxy trong động mạch của hemoglobin (SaO2) là những yếu tố quyết định chính đến việc cung cấp oxy cho mô (Hình 11.2). Tím tái là một đánh giá không đáng tin cậy vé tình trạng oxygen hóa, bởi chỉ có thể phát hiện tình trạng này nhờ quan sát bằng mắt khi deoxyhemoglobin (Deoxy Hb) > 5 g/dL. Do đó, việc theo dõi liên tục độ bão hòa bảng cách đo độ bão hòa oxy mạch nảy (XIpO,) đóng vai trò rất quan trọng trong mục tiêu cung cấp dịch vụ chăm sóc tối ưu.
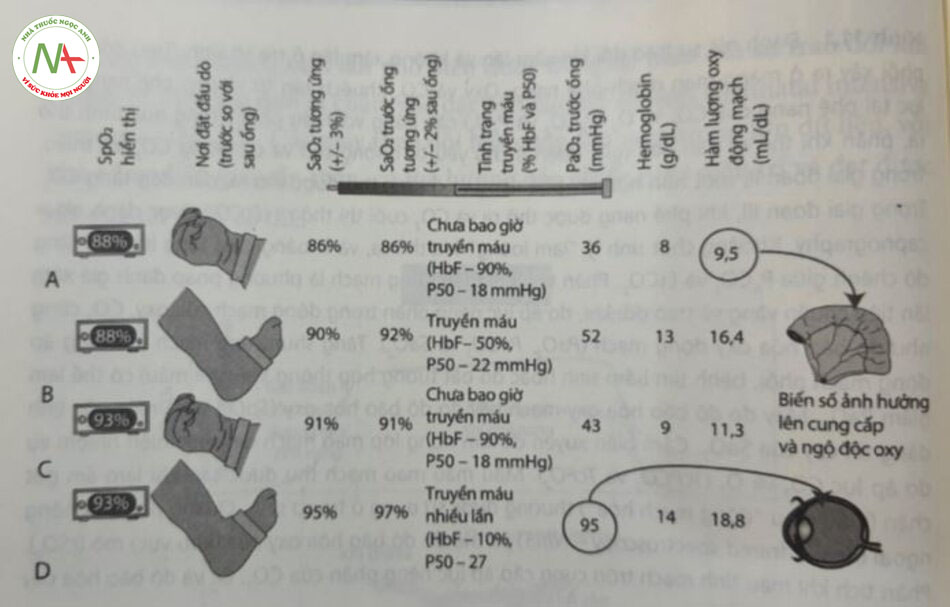
Máy đo độ bão hòa oxy mạch nảy đo phần trăm hemoglobin bão hòa với oxy. Máy cung cấp ước tính SaO2 qua da, không xâm lấn và hiển thị dạng sóng mạch (plethysmographic waveform) với nhịp tim. Có thể thực hiện việc theo dõi độ bão hòa hemoglobin bằng máy đo độ bão hòa oxy mạch nảy, bởi mỏ sẻ trong suốt với ánh sáng trong phổ cận hồng ngoại, cho phép quan sát phổ hấp thụ riêng biệt của các phán tử sắc tổ như oxyhemoglobin (HbO,) và Deoxy Hb (Hình 11.3). Phép đo độ bão hòa oxy mạch nảy dựa trên định luật Beer- Lambert, cho rằng sự hấp thụ ánh sáng của một bước sóng nhất định tỷ lệ với nồng độ của chất hấp thụ ánh sáng (phân từ sắc tố) và chiều dài sóng ánh sáng. Phép đo độ bão hòa oxy mạch nảy dựa trên hai nguyên tắc: (1) Đo quang phổ (spectrophotometer) – HbO, và Deoxy Hb khử có phổ hấp thụ khác nhau ở các bước sóng ánh sáng khác nhau (đỏ và hồng ngoại); (2) photoplethysmography lượng ánh sáng được hấp thụ bởi máu trong mò thay đổi theo xung động mạch (xem Hình 11.3). Đầu dò (probe) đo độ bão hòa oxy mạch nảy bao gom hai điốt phát sáng và một bộ tách sóng quang (photodetector) được đặt đối diện nhau với ánh sáng truyền liên tục ở trán có rát cao qua mộ đặt ở giữa. Độ bão hòa được ước tính từ sự hấp thụ tương đối của hai bước sóng trong lưu lượng mạch nẩy (pulsatile flow) (vì máu động mạch – được gọi là AC theo quy ước) so với lưu lượng không nảy (non pulsatile flow) (tĩnh mạch và hấp thụ mô – gọi là DC): SpO2 = ƒ X (ACred / DCred)/(ACinfrared / DCinfrared) trong đó là hằng số hiệu chuẩn.
Thuật toán hiệu chuẩn cho máy đo độ bão hòa oxy mạch nảy được tạo ra bằng cách yêu cáu những người tình nguyện khỏe mạnh thay đổi nồng độ oxy hít vào và tạo được mối tương quan SaO2, của khí động mạch với tỷ lệ hấp thụ (được hiến thị trong công thức trước) trên một loạt các giá trị bảo hòa. Bởi vì việc để tình nguyện viên khỏe mạnh tiếp xúc với độ bão hòa oxy thấp tới mức nguy hiếm là trái đạo đức, nên các kết quả dưới 75% được dựa trên dữ liệu ngoại suy từ những giá trị hiệu chuẩn thu được từ 100% đến 75%. Giá trị thu được bằng phép đo độ bão hòa oxy nằm trong khoảng ± 2% đến 3% giá trị SaO2 thực từ 70% đến 100%. Gán đầy, cảm biến ‘xanh dương” (Masimo, Irvine, CA) dược hiệu chuẩn cho phạm vi từ 60% đến 80% đang được sử dụng ở trẻ sơ sinh mắc bệnh tim bẩm sinh tím (cyanotic congenital heart disease – CHD). Báo cáo của Harris và cộng sự cho thấy rằng: Các cảm biến này có độ chính xác lót hơn trong phạm vi SpO, từ 75% đến 85%, với 86% mảu thẻ’ hiện sự khác biệt ít hơn 5% so với đo co-oximeter (so với chỉ 69% màu có độ chênh lệch 5% khi đối sánh với giá trị đo co-oximeter từ cảm biến đo độ bão hòa oxy mạch nảy tiêu chuẩn). Tuy nhiên, có sự gia tăng độ chênh lệch đối với giá trị SaO2 dưới 75% và trẻ sơ sinh dưới 3kg không được kiểm tra. Một nghiên cứu của Kim và cộng sự khi so sánh máy đo độ bão hòa oxy mạch nấy tiêu chuẩn với cảm biến xanh dương Masimo ở bệnh nhi mắc bệnh CHD đã cho thấy cảm biến xanh dương có độ chênh thấp hơn.
Mặc dù phương pháp đo độ bão hòa oxy mạch nảy hiện đang là tiêu chuẩn chăm sóc trong NICE, song không có thiết lập rõ ràng cho giá trị bình thường ở trẻ sơ sinh. Các nghiên cứu đo độ bão hòa oxy mạch nảy ở trẻ sinh dù tháng khỏe mạnh bình thường và trẻ sinh non thở không khí phòng cho thấy Số, trung bình lần lượt là 97% và 95%. Tuy nhiên, xác định phạm vi mục tiêu của SpO2 ở trẻ sinh non điều trị bằng liệu pháp oxy hoặc hỗ trợ hô hấp cơ học cũng như ở trẻ đủ tháng bị tăng áp động mạch phổi dai dẳng ở trẻ sơ sinh (persistent pulmonary hypertension of the newborn – PPHN) vẫn còn là chú dế gây tranh cãi. Một nghiên cứu được công bó gắn dây về mối quan hệ của ruồi sau kỳ kinh cuối (postmenstrual age) với ngưỡng nguy cơ giảm oxy máu (PaO2 < 40mmHg), oxy máu bình thường và tăng oxy máu (PaO2 > 99 mm Hg) cho thấy nguy cơ giảm oxy máu và oxy máu bình thường không phụ thuộc vào tuổi sau kỳ kinh cuối. Tuy nhiên, nguy cơ tăng oxy máu nghiêm trọng thay đổi theo tuổi sau kỳ kinh cuối. Điểm cắt SpO2 đối với tăng oxy máu ở trẻ dưới 33 tuần là 98%, đối với trẻ 33-36 tuần là SpO2 97% và nói với trẻ trên 36 tuần là SpO2 96%. Khả năng tránh được cả giảm oxy máu làm tăng oxy máu là không cao, nhưng có thể thực hiện bằng cách kết hợp mục tiêu SpO2 từ 90% đến 95% ở cà trẻ sinh non lẫn trẻ sinh đủ tháng.
Chỉ định đo độ bão hòa oxy mạch nẩy
Trong NICU, đo độ bão hòa oxy mạch nảy đã trở thành tiêu chuẩn chăm s<x và được coi là dấu hiệu sinh tồn thứ năm. Ước tính SpO2 bằng phép đo độ bão hòa oxy mạch nảy liên tục được sử dụng nhằm mục đích: (1) Chuan độ nóng độ oxy hít vào ở trẻ sơ sinh nhận oxy bó sung; (2) xác định loạn sản phế quản; phới (bronchopulmonary dysplasia – BPD) với thử nghiệm giam oxy; (3) theo dõi sự phát triển ổn định của trẻ sinh non có cơn nhịp tim chậm và giảm độ bão hòa oxy; (4) điều chỉnh liệu pháp oxy bổ sung trong quá trình hồi sức và ổn định tại phòng sinh; (5) sàng lọc bệnh CHD nặng (critical CHD) trong giai đoạn sơ sinh; (6) theo dõi tình trạng của trẻ sơ sinh trong quá trình vãn chuyến; (7) chẩn đoán PH N với shunt qua ống động mạch bằng phép đo độ bão hòa oxy kẹp (SpO2 chi dưới sau ống động mạch thấp hơn 5%-10% so với giá trị chi trên bên phải); và (8) thực hiện thử nghiệm chở ngói trên ô tô (car, Seat testing) trước khi cho trẻ sơ sinh có nguy cơ xuất viện.
Hồi sức tại phòng sinh
Từ việc nhận thức được mối nguy hiểm của stress oxy hóa liên quan đến tăng oxy máu ở giai đoạn sơ sinh ngay sau sinh, việc dùng thiết bị trộn oxy (oxygen. blender) và đo độ bão hòa oxy mạch máy đã được khuyến cáo sử dụng đẽ’ hói sức cũng như ổn định cho trẻ sơ sinh trong phòng sinh. Đo độ bão hòa oxy mạch nảy hỗ trợ theo dõi đáp ứng với hói sức (cải thiện nhịp tim) và chuẩn độ liệu pháp oxy bó sung. Các hướng dẫn của Chương trình Hồi sức Sơ sinh (Neonatal Resuscitation Program – NRP) năm 2016 và 2021 xác định độ bão hòa mục tiêu dựa trên thời gian sau khi sinh đê’ hướng dẫn sử dụng oxy tối ưu trong phong sinh. Việc sử dụng máy đo độ bão hòa oxy mạch nảy trong phòng sỊp là một thách thức. Sự chậm trễ trong việc dò tìm và cho kết quả trị số SpO cũng như nhịp tim ổn định là phổ biến. Thời gian trung bình để’ phát hiện tín hiệu đáng tin cậy trên máy đo độ bão hòa oxy mạch nấu được ước tính là tù 1 đến 2 phút. Sử dụng đúng thứ tự kết nối sê giảm thiểu thời gian để’ thu được tin
hiệu ón định. (ỉ) Trước tiên, cần kết nối cáp đo độ bão hòa oxy với máy đo độ bão hòa oxy mạch nảy; (2) bật máy đo độ bão hòa oxy; (3) gần đầu dò cho trẻ; và (4) kết nỗi đau dò với cáp đo độ bão hòa oxy. Độ chênh trung bình vé thời gian với trình tự được tối ưu hóa này đã được chứng minh là 7 giày so với khi kết nối cảm biến với đấu dây cáp trước tiên rồi sau đó gắn cảm biến cho trẻ sơ sinh. Một nghiên cứu gần đây hơn đã được thực hiện trong phòng sinh với trẻ sơ sinh tuổi thai 28 tuan hoặc hơn đã đặt ra câu hỏi vé phương pháp này, dòng thời đề xuất việc kết nối cảm biến đo độ bão hòa oxy vào máy đo độ bão hòa oxy trước tiến rói sau đó gắn cho trẻ sơ sinh, nhờ đó phát hiện tín hiệu đáng tin cậy sớm hơn. Tuy nhiên, với cà hai kỹ thuật này, thời gian từ khi sinh đến khi thu được tín hiệu đáng tin cậy là tương đương nhau. Đo độ bão hòa oxy trước ống động mạch nên được ghi lại từ chi trên bên phải vì có độ chính đáng ké vé Số, trước/sau ống động mạch trong giai đoạn trẻ sơ sinh ngay sau sinh. Các hướng dẫn NRP vé SpO2 trong phòng sinh được viết ra dựa trên phương pháp sử dụng SpO2 trước ống động mạch. Ngoài ra, việc phát hiện tín hiệu cũng đã được chứng minh là nhanh hơn, với đầu dò đo độ bão hòa oxy được áp dụng cho bàn tay so với chân. Cử động, tưới máu kém, khó đặt đầu dò và ánh sáng môi trường xung quanh đều có thể cản trở việc thu được tín hiệu đo độ bão hòa oxy mạch nảy đáng tin cậy. Sắc tố da được cho là có thể làm thay đổi một chút kết quả đo độ bão hòa oxy mạch nảy ở người lớn. Tuy nhiên, ở trẻ sơ sinh, da sạm màu không ảnh hưởng tới phương pháp đo độ bão hòa oxy mạch nảy.
Hạn chế của đo độ bão hòa oxy mạch nảy
Tăng oxy mô, thiếu oxy mô và tăng CO2 máu: Do hình dạng sigmoid của đường cong cân bằng oxyhemoglobin (xem Hình 11.3), phép đo độ bão hòa oxy mạch nảy không thể phát hiện ra tình trạng tăng oxy máu đáng kể, đổng thời chậm phát hiện tình trạng giảm oxy máu cấp tính. Ờ trẻ sơ sinh được bổ sung oxy, ngay cả những thay đổi lớn vé PaO, cũng dẫn đến sự thay đổi nhỏ trong SpO, nếu độ bão hòa gán 100% (xem chỉ số dự trữ oxy [oxygen reserve index – ORI 1). Giảm thông khí phế nang cũng có thể bị bỏ sót ở trẻ sơ sinh được theo dõi oxy bổ sung chỉ bằng phép đo độ bão hòa oxy và có thể dẫn đến tăng CO2 máu đáng kể mà không có sự thay đổi về đáng kể về SpO2. Do đó, những bệnh nhân được bổ sung oxy có nguy cơ tăng oxy/giảm oxy/tăng CO2 máu nên được đo PO2 và PCO2 ngắt quãng bằng khí máu. Thiếu máu (trừ phi rất nặng) và chứng đa hồng cầu không ảnh hưởng đến các trị số đo độ bão hòa oxy mạch nẩy.
Giảm tưới máu và hạ thân nhiệt: phép đo độ bão hòa oxy mạch nách dựa vào tín hiệu của lưu !lưỢng mạch máu bình thường do do có thế thập giá trong bối cảnh suy giảm tưới máu hoặc có mạch liên quan đến hạ thân nhiệt, điều trị bằng thuốc vận mạch do hạ huyết áp, tác dụng garo từ băng quấn huyết áp, v.v… Khi áp dụng cảm biến bảng cách quấn vòng quanh ngón tay, bàn tay hoặc bàn chân, khong nen quan cam bien quá chật.
Hemoglobin bào thai và hạ thân nhiệt làm dịch chuyển đường cong phân ly oxy sang trái. Ờ trẻ sơ sinh bị bệnh nào thiếu máu cục bộ thiêu oxy (hypoxic ischemic encephalopathy – HIE) đang điều trị hạ thân nhiệt toàn thân, đối với một SpO2 nhất định, PaO; thấp hơn đáng kể’ so với thân nhiệt bình thường. Do đó. đo độ bão hòa oxy mạch nảy và sử dụng khi máu không điều chỉnh ở 37°c có thế đánh giá tháp tình trạng giảm oxy trong hạ thân nhiệt. Vì vậy, trong thời gian điều trị hạ thân nhiệt cho HIE, cần theo dõi khí máu thường xuyên và duy trì PaO2 đã điều chỉnh theo nhiệt độ trong khoảng từ 50 đến 80™ Hg để ngăn ngừa nguy cơ phát triển hoặc xấu đi của PPHN.
Nhiễu động do chuyển động: Phép đo độ bão hòa oxy mạch nảy thông thường dựa trên lưu lượng mạch nẩy và tính toán SpO, dựa trên già định ràng máu động mạch là thành phần duy nhất chuyến động tại vị trí đo. Trong thời gian cơ thể vận động, máu trong khoang tĩnh mạch và mò cùng chuyến động, càn trà việc đọc trị số EpS, hoặc ngày ra tín hiệu nhiều. Điều này có thể làm ngắt quãng việc theo dõi trong quá trình vận chuyển hoặc trong thời gian hoạt động tự phát. Máy đo độ bão hòa oxy mới hơn với công nghệ trihcs xuất tín hiệu sử dụng phương pháp tán xạ thích ứng để tách các thành phần của dữ liệu và nhiễu khỏi tín hiệu, từ đố có thể hạn chế nhiễu động do chuyển động.
Đổ bão hòa phân đoạn so với độ bão hòa chức năng
Bộ bảo hòa chức năng (functional saturation) dé cáp đến phán trâm hemoglobin bão hòa với oxy lien quan den luong hemoglobin có khả năng vận chuyển oxy – nghĩa là, HbO2 + Deoxy Hb). Ngược lại. độ bão hòa phân đoạn (fractional saturation) là phán trảm hemoglobin dược oxygen hóa trên sóng sỗ hemoglobin, bao gồm các phần từ hemoglobin biến thế (variant) như methemoglobin (MetHb) và carboxyhemoglobin (COHb) không có khả năng liền kết với oxy. Máy đo oxy thông thường hiển thị độ bão hòa chưc nảng và không phân biệt các hemoglobin biến thố với Hbo„ đóng thời cung cấp các kết quả đo độ bão hòa cao hơn độ bão hòa phân đoạn ở bệnh nhân có bệnh lý hemoglobin. Mức độ COHb cao làm gia tăng XIpO, xap xi bâng VỚI lượng COHb hiện có. Sự hiện diện của MetHb sê làm sai lệch trị số SpO. chưc nảng vé phía 85%, dãn dén đánh giá quá mức hoặc đánh giá quá thấp độ bão hòa đối với các giá trị % Hbo, dưới và trên 85% tương ứng. Ở các đối tượng oxy miu bình thường, nồng độ MetHb cao làm giảm chỉ số SpO2 bảng khoảng một nửa nóng độ phân trảm MetHb. Máy đo độ bão hòa oxy thế hệ mới có khả năng phát hiện COHb và MctHub bâng cách sử dụng các bước sóng ánh sáng bó sung, đóng thời cung cấp các kết quả đo độ bão hòa chính xác hơn trong bối cảnh lâm sàng. Khi xác định độ bão hòa oxy bằng phương pháp đo co-oximeter trên máu khi máu chênh lệch 5% hoặc lớn hơn độ bão hòa đo được bằng phép đo độ bão hòa oxy mạch nảy. cần xem xét sự hiện diện của một hemoglobin biến thế (bao gồm cả hemoglobin bào thai – đề cập ở nội dung sau).
Cân nhắc bổ sung
Hemoglobin bào thai có các đặc điểm hấp thụ ánh sáng tương tự hemoglobin trưởng thành và không ảnh hưởng đến kết quả đo độ bão hòa oxy mạch nảy. Tuy nhiên, người ta phải ghi nhớ ảnh hưởng của nó đối với đường cong phân ly oxy và oxygen hóa ở mô tại các giá trị SpO, được hien thi (xem Hình ỉ 1.3). Bilirubin gián tiếp có phó hấp thụ ánh sáng khác ở bước sóng 450nm và thưởng sẽ không ảnh hưởng đến trị số SpO,. Sự đổi màu do hội chứng da đồng (vì chiếu đèn chiếu với sự tăng bilirubin máu trực tiếp) cũng đã được báo cáo là gây ảnh hưởng đến các kết quả đo độ bão hòa oxy mạch nảy.
Các chữ số khác nhau được lấy từ dữ liệu được cung cấp bởi phép đo độ bão hòa oxy, có khả năng được sử dụng trong việc giải thích tình trạng lâm sàng và hướng dẫn chăm sóc lâm sàng. Các chỉ số này bao gồm:
Chỉ số dự trữ oxy (oxygen reserve index – ORI): Máy đo độ bão hòa oxy mạch máy mới hơn sử dụng công nghệ đo co-oximetry đa bước sóng, cho phép theo dõi quá trình oxygen hóa trong phạm vi tăng oxy vừa phải (tức PaO2 nằm trong khoảng từ 100 đến 200 mmHg). Nhờ sử dụng công nghệ này, có thể phân tích các thay đổi hấp thụ màu đa dạng của động mạch và tĩnh mạch của ánh sáng trên mỏ. Khi cung cấp oxy bổ sung tăng dán, PaO2 tăng và khi đạt trên 100 mmHg. SpO, đạt mức ổn định gán 100%. Độ bão hòa tĩnh mạch (SvO2) tiếp tục tảng và ổn định khoảng 80% khi PaO2 đạt khoảng 200 mmHg Thuật toán tính toán OR1 dựa trên nguyên lý Fick và phương trình hàm lượng oxy. Sự thay đổi về độ hấp thụ ánh sáng trong khoảng PaO2 (100-200 mmHg) này là cơ sở để tính toán OR1. OR1 được biểu thị dưới dạng một chỉ số không có đơn vị với các giá trị nằm trong khoảng từ 0,00 đến 1,00, cho biết những thay đổi vé PaO2 trong phạm vi tâng nóng độ vừa phải. Ờ bệnh nhân người lớn trải qua phẫu thuật, mối tương quan giữa ORI và PaO2 đã được nghiên cứu. Ở mức BaO: nhỏ hơn 210 mmHg, phân tích hồi quy cho thấy mối tương quan thuận với PaO2 (r = 0,536). Ở PaO, vượt quá 100 mmHg, tất cả các điểm ORI đều lớn hơn 0,24; trong khi đó. ở PaO. vượt quá 150 mm Hg. 96,6% điếm ORI lớn hơn 0,55. Tuy nhiên, vấn đề quan trọng cần lưu ý là ORI không tương đương với PaO2 và không thay thế nhu cầu phản kích ABG. Cho đến nay. chưa có nghiên cứu nào vé công dụng của ORI và trẻ sơ sinh được công bố.
Chỉ số bão hòa oxy (oxygen saturation index – OSI): Chi $so oxy gcn hóa (OI « FiOj X 100 X Áp lực đường thở trung bình Mean airway pressure – MAP, tính bằng cmH2O] : MPa, (tính bằng mm Hagl) đà được sử dụng đế theo dõi mức độ nghiêm trọng của suy hô hấp giảm oxy máu (hypoxemic respiratory failure – HRF) và đáp ứng với điều trị. Bởi vì việc tính toán OI yêu cầu PaO, thu được từ việc đo ABG, nền IOS đã được đề xuất như một phương án thay thế. Rawat và cộng sự đả chỉ ra ràng: Ở trẻ sơ sinh bị HRF, OSI (FiO, X 100 X MAP : SpO, trước ống động mạch) có mối tương quan chật chẻ với SOI. Mối quan hệ của OSI với AI trong phạm vi bão hòa từ 70% đến 99% là khoảng PI = 2 X OSI. Việc sử dụng OSI sẽ cho phép đánh giá liên tục mức độ nghiêm trọng của HRF.
Chỉ số tưới máu (permission index – PI): Là phép đo bắt nguồn từ phép đo độ bão hòa oxy mạch náy, so sánh tín hiệu lưu lượng mạch nẩy với tín hiệu lưu lượng mạch không nháy [(Tín hiệu lưu lượng mạch nấy (AC)/Tín hiệu lưu lượng mạch không lấy (ĐC)) X 1001 và đưa ra dấu hiệu vé sự tưới máu tại vị trí được theo dõi (Hình 11.4). Giá trị của PI là một chỉ sổ vé tình trạng tuần hoàn của bệnh nhân đang được nghiên cứu, giúp xác định CHD (bệnh tim tắc nghẽn bên trái thường không được xác định trên sàng lọc đo độ bão hòa oxy thường quy cho CCHD), viêm màng đệm dưới mức lâm sàng, mức độ nghiêm trọng của bệnh và tình trạng thế tích nội mạch. Giá trị có thế nằm trong khoảng từ 0,02% (cường độ xung rát yếu) đến 20% (cường độ xung rát mạnh) và bị ảnh hưởng bởi thể tích nhát bóp, thuốc vận mạch, nhiệt độ cũng như sự co mạch tại vị trí đặt đầu dò. Một nghiên cứu danh giá khả năng tái tạo (reproducibility) PI ở trẻ sinh non dưới 32 tuần tuổi thai trong 48 giờ đầu tiên của cuộc đời cho thay mọt he tương quan cao vé khả năng tái tạo ở cùng một chi. Các trị số độ thu được ở chi trên bên phải (trước ống động mạch) luôn cao hơn so VỚI! chi dưới.
Chỉ số biến thiên mạch nẩy (plethysmographic variability index – PVI): Cũng có nguồn gốc từ phép đo độ bão hòa oxy mạch nảy. Thế tích xung động mạch (arterial pulse volume) thay đổi theo các gia! đoạn của chu kỳ’ hô hấp, và điếu này được thể hiện rõ hơn khi tiến tài (preload) không đủ (xem Hình 11.4). PVI đo lường sự thay đổi của PI trong một chu kỳ’ hô hấp và được biểu thị bảng phán trâm như trong công thức sau: PVI = (PInUS – x 100%. Các nghiên cứu ban đầu cho thấy rằng, PVI có thể hữu ích trong việc đánh giá ý nghĩa huyết động của ống động mạch (PDA) ở trẻ sinh non và tình trạng thẻ tích nội mạch ở bệnh nhân sơ sinh. PVI cao khi có hạ huyết áp có thể là dấu hiệu cho thấy cán thực hiện một liều truyền tĩnh mạch nhanh để tăng thể tích nội mạch. Cannesson và cộng sự cho rằng: PVI lớn hơn 14% trước khi bồi hoàn thể tích xác định được và có đáp ứng liều lải ở người lớn với độ nhạy 81% và độ đặc hiệu 100%. PVI củng cỏ thế dự đoán khả năng đáp ứng ở trẻ được phẫu thuật tim bẩm sinh, trong đó ngưỡng 13% giúp phân biệt giữa người đáp ứng và người không đáp ứng với độ nhạy là 84% và độ đặc hiệu là 64%.
Một nghiên cứu gán đày khi đánh giá PVI tại cùng một vị trí đo, đóng thời so sánh giữa các vị trí ở trẻ sinh non tự thở ổn định trong khoảng thời gian từ 26 đến 32 tuan tuoi thai suốt 48 giờ đầu tiên của cuộc đời cho thấy khả năng tái tạo kém cà ở cùng một vị trí và trong các trị số đo liên tục. Sự hiện diện của các cơn run sinh lý trong thời kỳ đấu sơ sinh ở trẻ cực non thẳng trong quán thế nghiên cứu có thế giải thích cho khả năng tái tạo kém được thấy ờ nghiên cứu này. Cán có các nghiên cứu sâu hơn về trẻ sinh non đề đánh giá tiện kh lâm sàng của thông số này ở nhóm trẻ sinh non.
Theo dõi oxy qua da
Oxy qua da (transcutaneous oxygen – TcPO2) đôi khi được sử dụng trong NICK như một phương pháp thay thế cho các trị số đo PaO, động mạch ở trẻ sơ sinh không có đường động mạch nhưng cẩn theo dõi liên tục PaO2. Cảm biến bao gồm một cực âm bằng bạch kim và một cực dương tham chiếu bằng bạc. Điện cực được ngăn cách với bề mặt da bằng một lớp màng mỏng mà qua đó, oxy sẽ khuếch tán. Việc khử oxy ở cực âm của cảm biến bạch kim tạo ra dòng điện được xử lý thành trị số PO2. Các nghiên cứu so sảnh PaO2 với TcPO2 ở trẻ sơ sinh cho thấy mối tương quan tốt. Tuy nhiên, các cảm biến cần định vị lại và hiệu chuẩn lại thường xuyên với khí máu động mạch (ABG), lưu ý nhu cầu nhiệt độ hoạt động cao hơn có liên quan đến nguy cơ bỏng nhiệt ở trẻ sinh non. Nhờ có phương pháp theo dõi oxygen hóa thường quy bằng mý đo độ bão hòa oxy mạch nẩy mà phương pháp theo dõi oxy qua da ngày càng ít phổ biến hơn.
Đánh giá không xâm lấn về áp lực riêng phần của Carbon Dioxide
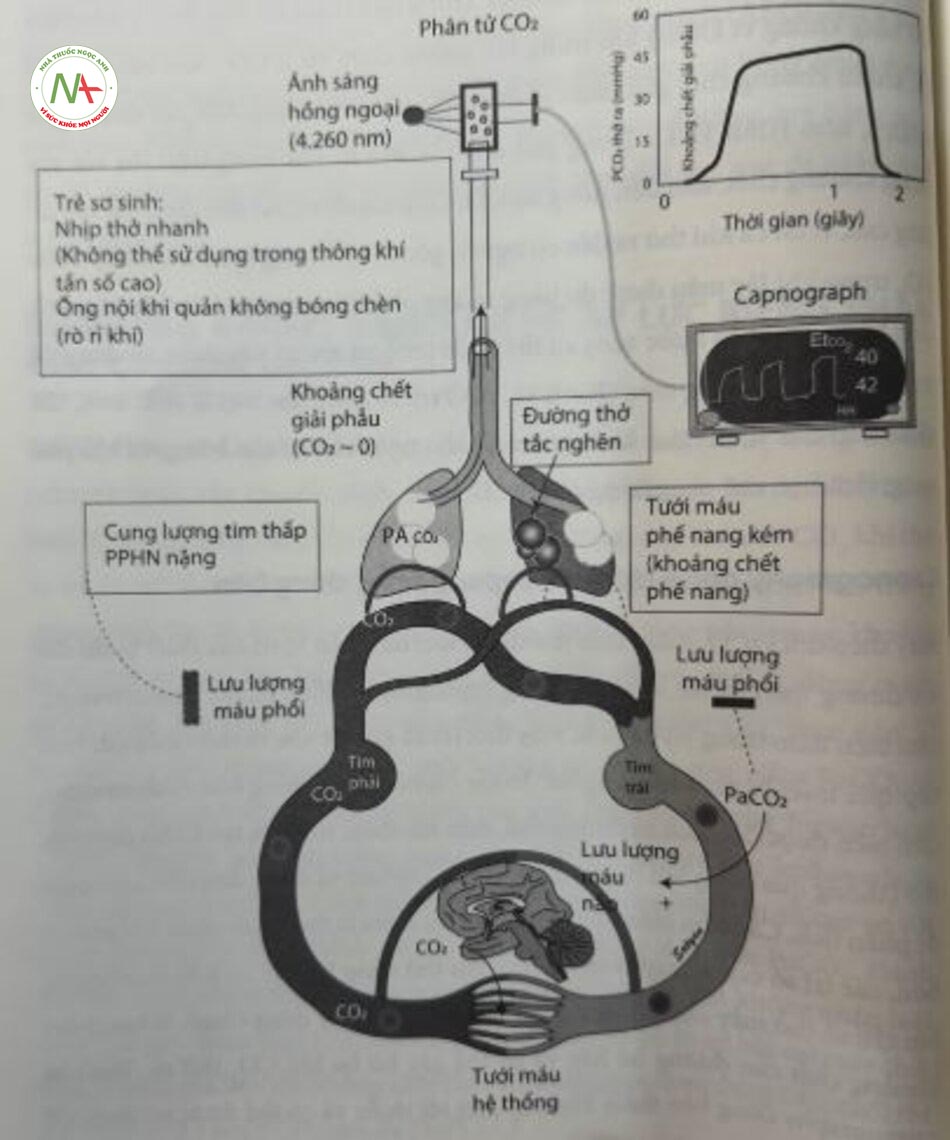
PaCO2 động mạch phản ánh sự tương tác của sin xuat CO2 trong cơ khí (chuyên hóa), vận chuyển (tưới máu toàn thân và phổi), và thanh thải (thành khí). Capnography cung cấp phân tích tức thời từng nhịp thở của co khi thò rã và đã trở thành một phần không thể thiếu của hoạt động theo đội trong phòng mó. PaCO, ở trẻ sơ sinh khỏe mạnh bình thường nằm trong khoảng từ 35 đến 45 mm Hg. Lưu lượng máu não phụ thuộc vào PaCO, động mạch và tăng lên khi táng co, máu não, giàm xuóng khi giảm co, máu não. ò trẻ sơ sinh non tháng được thở máy thường gặp tính trạng giám PaC.O, vi khiến trẻ sơ sinh bị xuất huyết trong não thất (intraventricular hemorrhage – IVH), nhuyễn hóa chất trắng quanh não thất (periventricular leukomalacia
PVL) cũng như BPD. Cách tiếp cận chiến lược thông khí (tán số cao so với thông thường) và điều chỉnh cài đặt máy thở thường dựa trên PaCO2. Đánh giá PaCO2 với khí máu động mạch ngắt quãng có thể dẫn đến không nhận biết được các giai đoạn tăng CO2 máu, giảm co, máu và bò lỡ cơ hội cai máy thì Có thể đánh giá liên tục không xâm lấn PaCO2 bằng cách sử dụng CO, cuoi thi thở ra (CO2) hoặc CO2 qua da (TcPCO2).
Capnography và theo dõi carbon dioxide cuối thì thở ra
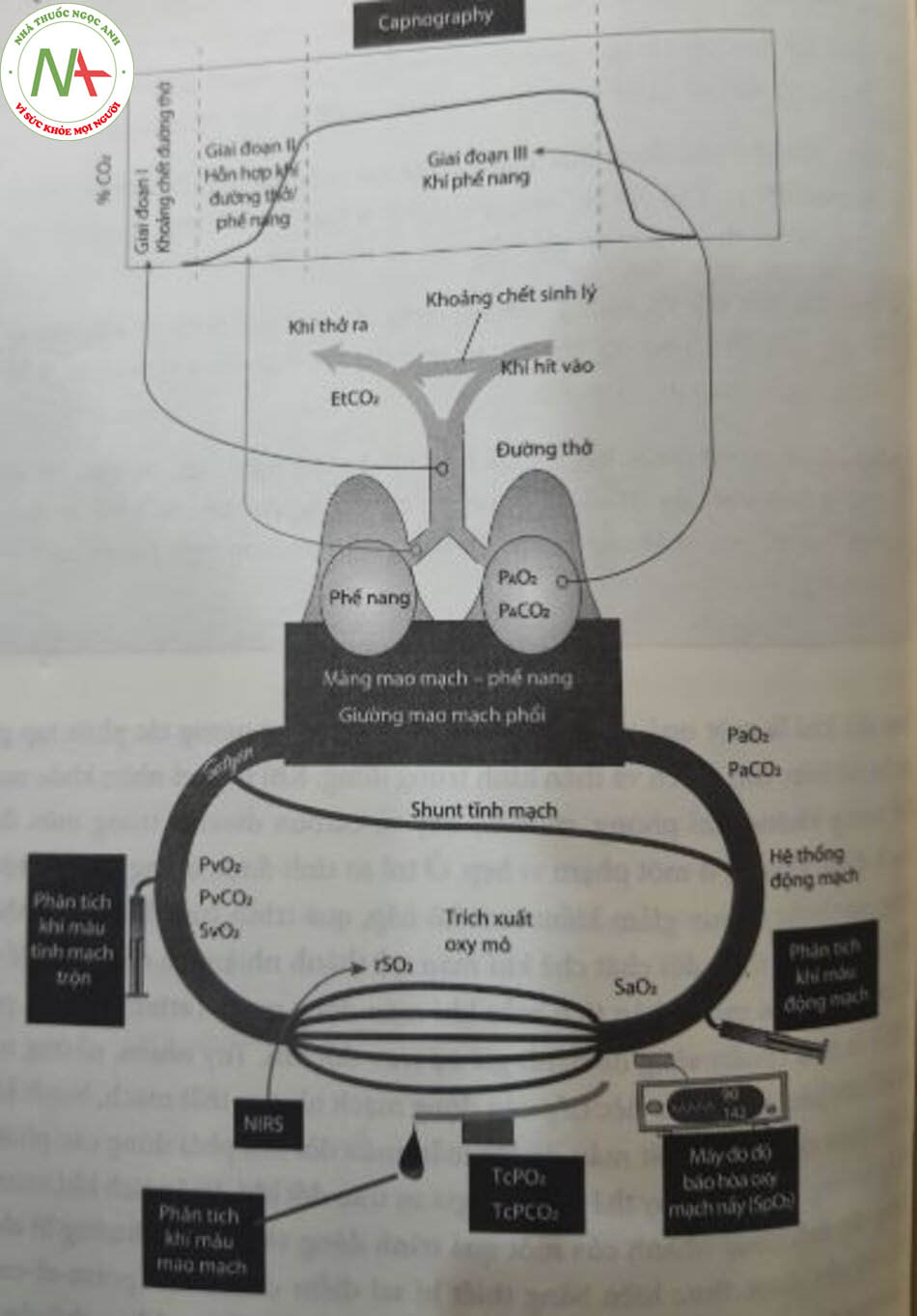
Capnography, phép đo nồng độ ECO, trong thì thở ra, hoạt động dựa trên nguyên tắc cơ, khuếch tán dễ dàng từ mao mạch phổi vào phế nang và nhanh chóng cân bằng với CO2 phế nang (PACO2). Capnogram là một biểu đồ hiển thị pCO trên bieu mức độ CO, trong một chu kỳ hô hấp. Trong quá trình hít vào, PCO2 trên biểu đồ bằng không vì không khí trong khí quyển chứa rất ít CO2. Khi bắt đầu thở ra, khí từ khoảng chết giải phẫu sẽ đi ra đầu tiên và có mức CO2 tối thiểu (giai đoạn I, xem hình 11.1). Trong giai đoạn II, khí từ phế nang trộn lẫn với khí trong khoảng chết, dẫn đến nồng độ CO2 tăng mạnh và đạt đến đỉnh rồi sau đó tăng cao, vì tất cả khi thở ra đều có nguồn gốc từ phế nang (giai đoạn III). Mức CO2 trong khí lấy mẫu được đo bằng quang phổ hồng ngoại. CO2 hấp thụ ánh sáng hồng ngoại có bước sóng cụ thể (4,26 pm), và giá trị này được sử dụng để tính lượng CALO, trong mẫu (Hình 11.5). Ờ trẻ sơ sinh, đặc biệt là sinh non, tan số hô hấp cao và thể’ tích khí lưu thông nhỏ ngăn cản sự cân bằng với khí phế nang, làm hạn chế công dụng của EtCO2.
Capnography dòng chính và capnography dòng bên
Máy theo dõi EtCO, được chia thành hai loại dựa trên vị trí của thiết bị đo đối với đường thở của trẻ sơ sinh. Trong capnography dòng chính (mainstream), cảm biến nằm trong bộ dây của máy thở, tất cả khí hít vào và thở ra đau di trực tiếp qua thiết bị phát hồng ngoại. Trong capnography dòng bên (sidestream), cảm biến được đặt cách xa đường thờ, mẫu khí được hút liên tục từ bộ dày máy thở (thông qua dòng lưu lượng thấp * 50 mL/phút) và được đưa đến cảm biến đế phân tích. Các cảm biến dòng chính có ưu điểm là thời gian phản hồi nhanh hơn, các trị số capnography trong một lần thở đáng tin cậy và ít bị ảnh hưởng bởi tần số thở máy cao. Nhược điểm của capnography dòng chính là tạo thêm khoảng chết cho đường hô hấp và có thể gây hít lại khí CO2 thở ra. Thiết bị capnography dòng bên thêm khoảng chết tối thiểu và có thể được sử dụng để theo dõi lâu dài; tuy nhiên, độ chính xác của chúng kém hơn so với các thiết bị capnography dòng chính. Ở lưu lượng khí thở ra thấp, sự pha loãng của khí lấy mẫu với không khí xung quanh có thể ảnh hưởng đến độ chính xác của phép đo. Các trị số đo capnography dòng bên cũng có xu hướng kém chính xác hơn ở trẻ sơ sinh có nhịp thở cao.
Theo dõi carbon dioxide trong NICU
Các nghiên cứu vé capnography trong đơn vị chăm sóc đặc biệt dành cho trẻ sinh (NHƯ) đã tập trung phần lớn vào mối tương quan giữa EtCO2 và PaO2. Có thể dùng capnography vào các mục đích như: Theo dõi tần số, nhịp và hiệu quả của hô hấp (tự phát hoặc hỗ trợ); đánh giá sự tưới máu và chuyển hóa ở phố cũng như toàn thân; hưởng dẫn xử trí máy thở. Kugelman và cộng sự đã tiến hành một thí nghiệm ngẫu nhiên đa trung tâm ở trẻ sinh non thở máy, ứng dụng capnography cuối thì thở ra liên tục, đồng thời chứng minh được mối tương quan tót và phù hợp với PaCO2, cũng như cải thiện kết quả với thời gian ờ mức EtCO2 không an toàn ít hơn, giảm tỷ lệ IVH và PVL quanh não thất ở trê được theo dõi. Trẻ sơ sinh HIE được điều trị hạ thân nhiệt có giảm chuyển hỏa, có thể phản ánh qua việc giảm EtCO,. Trong quá trình hạ thân nhiệt trị liệu toàn thân, Afzal và cộng sự quan sát thấy mối tương quan tốt giữa EctO, và PaCO, đã hiệu chỉnh. Tuy nhiên, việc đánh giá EtCO, đơn thuần mà không hiểu vé pH hoặc mức độ nhiễm toan chuyển hóa có thể dẫn đến sai lầm khi xử trí hô hấp trong thời gian bị HIE. Khoảng cách giữa PaCO2 và EtCO, ngày càng lớn ở bệnh nhân bị bệnh phổi cho thấy sự bất tương hợp thông khí-tưới máu và tăng khoảng chết phế nang. theo dõi EtCO, đã được chứng minh là hữu ích trong hồi sinh tim phổi, chỉ dẫn ép ngực hiệu quả và giúp phát hiện sự trở lại của tuấn hoàn tự phát (return of spontaneous circulation).
Capnography trong gây mê sơ sinh
Theo dõi EtCO2 là tiêu chuẩn chăm sóc giúp theo dõi trẻ sơ sinh trong phòng mổ nhờ cung cấp đánh giá (từng nhịp thở) nhanh chóng và đáng tin cậy vé đường thở của bệnh nhân được đặt nội khí quản. Mất tín hiệu sóng capnogram hoặc EtCO2 giảm đột ngột có thể là dấu hiệu vô tình tụt nội khí quản hoắc nghẹt ống khí quản. Ngoài ra, mức EtCO, tầng nhanh có thể cho thấy thông khí không đủ, thường xảy ra khi giảm thể’ tích khí lưu thông trong quá trình phẫu thuật. Ví dụ như trong phẫu thuật bụng, tăng áp lực lên cơ hoành làm giảm sự di chuyển của cơ hoành, xẹp phổi do biến chứng hoặc do thủ thuật và sự di chuyển của ống nội khí quản liên quan đến việc định VỊ lại tư thế bệnh nhân trong khi phẫu thuật. Những thay đổi của EtCO2 rất nhanh chong a xay ra trước SpO2, do đó capnography có thể phát hiện sớm tổn thương ống thở/máy thở và có thể ngăn ngừa tình trạng thiếu oxy cung như chấn thương liên quan.
Máy dò carbon dioxide so màu
Thiết bị dò co, so màu (colorimetric CO2 detector) là tiêu chuẩn chăm sóc giúp đàm bào đặt đúng ống nội khí quản. Thiết bị dò CO2 so màu sử dụng một dạng giấy quỳ đã được điều chỉnh, trong đó màu tím metacresol thay đổi màu tùy thuộc vào độ pH. Carbon dioxide phản ứng với nước tạo thành hơi axit cacbonic trong nhịp thở thở ra. Sự chuyển màu từ tím sang vàng xảy ra khi nóng độ ECO, tăng dần. Không thay đổi màu sắc (từ tím sang vàng) sau sáu chu kỳ hô hấp cho thấy việc đặt nội khí quản vào thực quản. m tính giả (không thay đổi màu sắc khi đặt ống khí quản đúng – Hình 11.5) có thể xảy ra với: (1) Tình trạng cung lượng tim thấp ngay cả khi có tăng CO2 máu, hoặc (2) suy giảm trao đổi khí khi có dịch phổi của thai nhi, và (3) tắc nghẽn khí quản. CO2 so màu dương tính giả có thể xảy ra khi vô tình làm nhiễm bẩn bộ cảm biến với axit dạ dày và các loại thuốc hồi sức như epinephrine. Một biểu tượng ghi nhớ đế đặt nội khí quản bằng cách sử dụng biểu đồ so màu là Vàng – Có (Yellovv – Yes) và Tím – vấn đế (Purple – Problem).
EtCO2, ở bệnh nhân chưa đặt nội khí quản có thể được đánh giá bằng capnography dòng bên sử dụng ống thông mũi hoặc mật nạ. Các nghiên cứu của Lopez và cộng sự, Tai và cộng sự đã cho thấy mối tương quan tốt và độ chệch tối thiểu giữa PaO2 và EtCO2 bằng capnography dòng bên. Tuy nhiên, trong cả hai nghiên cứu, khoảng cách PaCO2-EtCO2 được nới rộng khi có bệnh phổi và ở trẻ bị BPD, cho thấy rằng việc theo dõi EtC, có thể kém tin cậy hơn đối với phổi bị bệnh.
Tối ưu hóa cài đặt thông khí với capnography
Phương pháp đo capnography theo thể tích có thể hỗ trợ tối ưu hóa cài đặt máy thở và cai thở máy. Hubble và cộng sự đã chỉ ra rằng: Ở trẻ sơ sinh va tre em được thở máy, các thông số xuất phát từ capnography vé tỉ lệ giữa khoảng chết sinh lý và thể tích khí lưu thông có thế dự đoán một cách đáng tin cậy khả năng thành công của rút nội khí quản. Áp lực dương cuối thì thở ra (positive end-expiratory pressure – PEEP) quá mức làm tăng khoảng chết và giảm tưới máu phổi do tăng áp lực trong lỗng ngực. Có thể nhận thấy vấn đề này khi có sự kéo dài của giai đoạn I và sự suy giảm độ dốc của giai đoạn II, đi kèm với tình trạng giảm thể tích CO2 thải ra qua nhịp thở mỗi phút trên capnogram.
Hạn chế của capnography
Sai số khi ước lượng PaCO2 bằng cách sử dụng EtCO2 có thể xảy ra do sự bất tương hợp thông khí-tưới máu, tắc nghẽn đường thở như trong hội chứng hít phân su, hoặc bệnh phổi nhu mô nặng (xem Hình 11.5). Ờ trẻ bị PPHN, lưu lượng máu phổi giảm làm EtCO2 giảm mặc dù PaCO, tăng. Trong khi giảm thông khí có thể làm tăng EtCO2, thì một vấn để về tưới máu cùng tồn tại có thể gây giảm EtCO2. Ở trẻ sơ sinh mắc chứng CHD tím, giảm lưu lượng máu phổi và tăng shunt từ phải sang trái (ví dụ như trong cơn tím ở bệnh nhân mắc tứ chứng Fallot) sẻ làm tăng PaCO,. Tuy nhiên, shunt từ phải sang trái làm giảm PaCO2 và khiến khoảng cách EtCO,-PaCO, nới rộng. Tần số hô hấp nhanh và thể tích khí lưu thông thấp gây ảnh hưởng đến lấy mẫu khí, không phản ánh đầy đủ khí phế nang. Ở trẻ sinh non, sự trộn lẫn của khí khoảng chết và khí tươi sẽ ngăn cản một cao nguyên cuối thì thở ra thực sự, khiến các giá trị của PaCO2 thực sự bị đánh giá thấp hơn. Đây là một hạn chế lớn đối với việc theo dõi EtCO2 ở trẻ sơ sinh. Sự trộn khí gần ống khí quản không bóng chèn vì rò rỉ không khí và trục trặc của cảm biến thường xảy ra kèm theo sự ngưng tụ nước từ đường thở cũng có thể góp phần làm mối tương quan giữa PaCO2 và EtCO2 trở nên kém đi.
Theo dõi carbon dioxide qua da
Năm 1960, Severinghaus lán đấu tiên mô tả phương pháp đo CO2 qua da trong các mao mạch da được động mạch hóa bằng cách tác dụng nhiệt. Bộ cảm biến bao gồm một điện cực pH bằng thủy tinh và một điện cực so sánh bạc chloride, một bộ phận làm nóng, một cảm biến nhiệt độ và một bình điện phân (Hình 11.6). Các điện cực được ngăn cách với bé mặt da bằng một lop mang. Khi cảm biến được gắn vào da, nhiệt sinh ra sẽ làm giãn mạch cục bộ và tăng tinh thẩm thấu của da đối với CO2. CO2 khuếch tán qua màng và phản ứng với nước tạo thành axit cacbonic, axit nào phân li thành các ion hydro va bicarbonate. Sự thay đổi độ pH gây ra sự chênh lệch điện thế giữa các điện cực. Sự thay đổi pH này được chuyển đổi thành giá trị PCO2 dựa trên mối quan hệ tuyến tính giữa pH và log PCO2. Johns và cộng sự đã chỉ ra mối tương quan tuyến tính của TcP CO2 với PaCO2 trong khoảng từ 20 đến 74 mmHg. Vấn đề quan trọng cần nhận ra là giá trị đo được là áp lực của khí trong mô da. Trong điều kiện huyết động ổn định, những trị số này tương quan chặt chẽ với giá trị khí máu.
Khi các điện cực hoạt động ở nhiệt độ cao, tăng chuyển hóa mô tại vị trí có thể làm tăng sản xuất CO2 tại chỗ. Do đó, giá trị được hiệu chỉnh theo nhiệt độ cơ thể. Hiệu chuẩn máy theo dõi TcP CO2 có thể được thực hiện bằng cách hiệu chuẩn khí sử dụng hỗn hợp có nồng độ CO2 đã biết, hoặc bằng cách sử dụng mẫu khí máu của bệnh nhân. Hiệu chuẩn in vivo đã được chứng minh là phù hợp chặt chẽ hơn với áp lực của PaCO2, bởi nó loại bỏ nhiều yếu tố liên quan đến bệnh nhân gây ra các trị số đo TcPCO2. Các máy theo dõi bán sẵn trên thị trường có phạm vi đo TcPO2 từ 0 đến 200 mmHg và độ chính xác nằm trong khoảng ± 4,5 mm Hg. Sau khi áp dụng cảm biến, phải mất khoảng 20 phút để ổn định và để có được trị số TcP CO2 đáng tin cậy. Do đó, theo dõi qua da được sử dụng nhiều hơn để theo dõi TcP CO2 trong khoảng thời gian dài. Trong các cơ sở như gay mê hoặc đặt ống nội khí quản cấn thời gian đáp ứng nhanh hơn, capnography và theo dõi EtCO2 có thể là giải pháp hợp lý hơn.
Một mối tương quan tốt giữa PCO2 và PaO2 đã được thiết lập ở trẻ sơ sinh non tháng và bị bệnh. Tuy nhiên, một nghiên cứu tiến cứu về trẻ sơ sinh dưới 28 tuần tuổi thai của Aliwalas và cộng sự chỉ cho thấy mối tương quan ở mức vừa phải. Một nghiên cứu gán đày hơn của Ịanaillac và cộng sự ờ trẻ sinh non cho thấy mối tương quan kém với giới hạn thỏa thuận rộng và xu hướng phù hợp thấp. Sự khác biệt vé kết quả này có thể do sự khác biệt vé máy theo dõi, phương pháp và đặc điểm bệnh nhân giữa các nghiên cứu. Cà hai yếu tố liên quan đến bệnh nhân và dụng cụ đẽo có thể khiến ước tính sai mức TcP CO2. Vị trí đặt không đúng cách, bọt khí bị mắc kẹt, màng lọc và lỗi hiệu chuẩn có thế dẫn đến trị sổ sai. Mặc dù có kết quả trái ngược nhau giữa các nghiên cứu, song vẫn có thể theo dõi xu hướng thay đổi PaCO, nhờ theo dõi co, qua da và cũng có thể làm giảm nhu cầu lấy mẫu khí máu lặp lại. Có nhiều máy theo dõi bán sẵn trên thị trường kết hợp các điện cực cho TcPCO2/TcPO, thành một cảm biến duy nhất. Cảm biến có điện cực đo PH, yêu cầu nhiệt độ tại vị trí cao hơn so với cảm biến PCO2 và đây có thể’ là một nhược điểm của cảm biến kết hợp, đặc biệt là ở trẻ sinh non. Các nhà sản xuất khuyên bạn nên thay đổi vị trí của các cảm biến sau mổ 4 đến 12 giờ, tùy thuộc vào nhiệt độ hoạt động của điện cực và tình trạng da của trẻ sơ sinh. So sánh giữa theo dõi CO, qua da và CO2 cuối thì thở ra được thể hiện trong Bảng 11.1.

| BẢNG 11.1 So sánh theo dõi carbon dioxide cuối thì thở ra và carbon dioxide qua da | |
| Capnography/carbon dioxide cuối thì thở ra | Carbon dioxide qua da |
| Đo carbon dioxide (CO2) trong khí thở ra | Đo CO2 tại các mao mạch da |
| Không cần hiệu chuẩn thường xuyên | Càn hiệu chuẩn thường xuyên |
| Phản ứng tưc thì với sự thay dổi áp lực riêng phần của carbon dioxide trong khí phế nang (PACO2) | Phàn ứng chậm hơn với sự thay đổi áp lực riêng phần của carbon dioxide (PaCO2) |
| Có trị số ngay lập tức | Thời gian ổn định khoảng 20 phút trước khi có kết quả |
| Thường thấp hơn PaCO2 (dựa trên khoảng chết sinh lý) | Tuơng quan tốt hơn với PaCO2 |
| Khỏng đáng tin cậy ở trẻ sơ sinh bị bệnh phổi, shunt hoặc bất tương hợp thông khí-tưới máu, hoặc có rò rì lớn xung quanh ống khí quản | Không đáng tin cây ò tre so sinh bi suy giảm tưới máu, nhiễm toan, hoặc phù nề hoăc dùng thuốc co mạch |
| Có thể làm tăng khoảng chết ở trẻ sinh non tháng | Nguy cơ bỏng da, cần thay đổi vị trí cảm biẽn để tránh tổn thương nhiệt |
| Không thể sử dụng với hệ thống thông khí tần số cao Hạn chế sử dụng với nhịp thở tự phát |
Có thế được sử dụng với bất kỳ chế độ thông khi nào: Tự phát, thông thường hoặc tần số cao |
Theo dõi độ bão hòa oxy mô khi sử dụng quang phổ cận hồng ngoại
Quang phổ cận hồng ngoại (near-infrared spectroscopy – NIRS) là phương pháp đánh giá gián tiếp việc sử dụng oxy của mô. Việc cung cấp oxy đến mó phụ thuộc vào hàm lượng hemoglobin, độ bão hòa oxy và cung lượng tim. Khi nhu cầu oxy vượt quá lượng oxy cung cấp, trạng thái nợ oxy được tạo ra và năng lượng bắt nguồn từ con đường chuyển hóa kỵ khí kém hiệu quà. Các thông số hiện đang được sử dụng đề theo dõi tim mạch, chẳng hạn như huyết áp, thời gian đổ đầy mao mạch, lượng nước tiểu và nồng độ lactate, đểu thiếu độ nhạy cũng như độ đặc hiệu và là những chỉ số muộn của tình trạng giảm tưới máu.
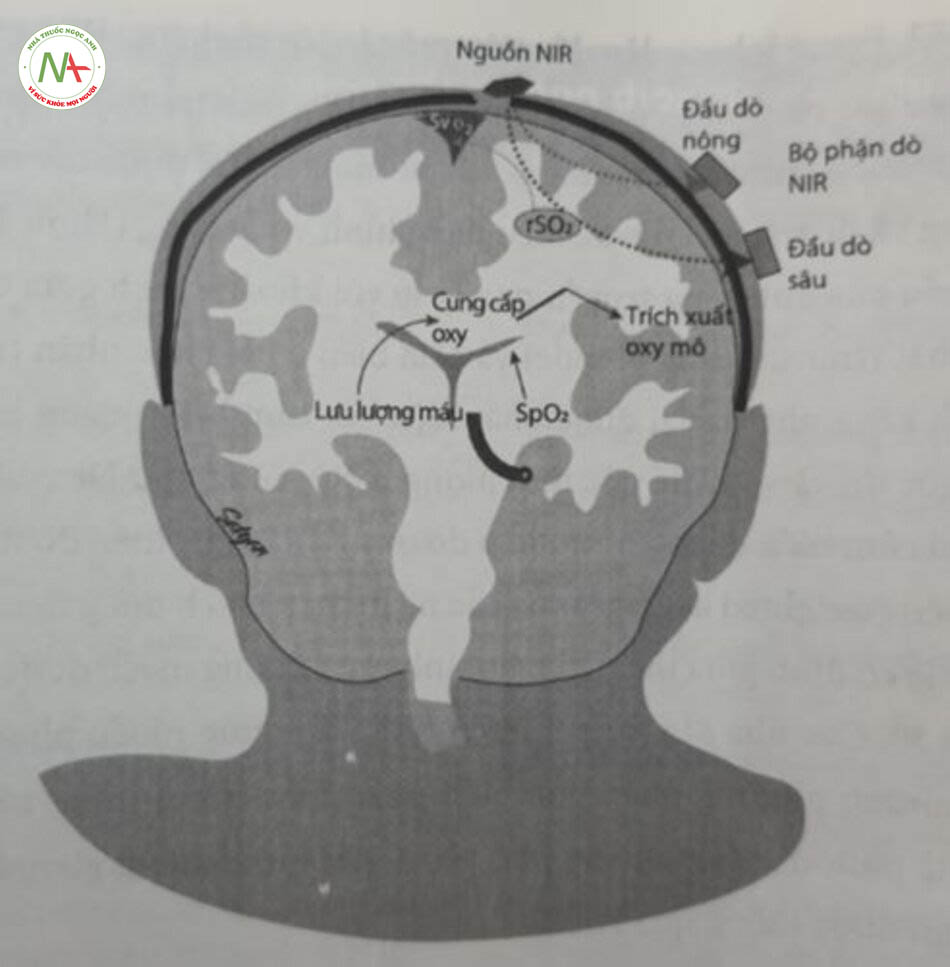
Năm 1977, Franz Jobosis lần đầu tiên mô tả việc sử dụng NIRS trong não người giống như phép đo độ bão hòa oxy, NIRS dựa trên định luật Beer – Lambert được điều chỉnh. Ánh sáng có bước sóng cụ thể được tạo ra bởi các điốt phát sáng và đi qua mô xen kẽ theo dạng hình vòng cung (Hình 11.7). Độ sâu xuyên thấu của ánh sáng truyền qua tỷ lệ với khoảng cách giữa cảm biến quang học phát (transmitting optode) và cảm biến quang học nhận, đồng thời được đo và xử lý để ước tính lượng HbO2 cũng như DeoxyHb trong mô ở giữa hai cảm biến quang học, Phép đo oxy NIRS thực hiện đo trị số bình quân gia quyển (weighted average) của các ngăn mao mạch động mạch và tĩnh mạch, còn tỷ lệ cố định giữa thể tích máu tĩnh mạch/động mạch được giả định, thường là 70:30. Các nhà sản xuất thiết bị NIRS áp dụng nhiều phương pháp khác nhau, nhưng phương pháp phổ biến nhất được dùng trong các thiết bị thương mại là phương pháp quang phổ phân giải theo không gian. Các trị số đo sau đây thu hút được thông qua NIRS:
Độ bão hòa oxy của (khu vực) mô (rSO2) = SaO2 – VO2/DO2
trong đó: VO2 là lượng oxy tiêu thụ; DO2 là lượng oxy cung cấp.
Chênh lệch độ bão hòa oxy động mạch-tĩnh mạch = SpO2 – spO2
Trích xuất oxy phân đoạn (fOE) = (SpO2 – rSO2)/SpO2
NIRS cung cấp khả năng theo dõi không xâm lấn liên tục bên phía tĩnh mạch của các giường mạch máu thuộc nhiêu cơ quan khác nhau, đóng thời cung cấp thông tin trong thời gian thực về sự cân bằng giữa cung và cầu oxy. NIRS rất phù hợp để áp dụng cho trẻ sơ sinh và trẻ nhũ nhi, với độ dày của da đầu và hộp sọ giảm, trong khi lượng mỡ ở thành bụng nhỏ hơn. NIRS đã được áp dụng chủ yếu để đánh giá độ bão hòa vùng của não và các tạng ở trẻ sơ sinh. Đã có nhiều nghiên cứu chứng minh mối tương quan tốt giữa oxy não đo bằng NIRS và độ bão hòa oxy tĩnh mạch cảnh. Phép đo oxy não cũng đã được xác nhận bằng cách sử dụng mối tương quan với mức adenosine triphosphate và phosphocreatine trong não. Đo nồng độ carbon dioxide trong dạ dày (pH niêm mạc) đã được chứng minh là có tương quan với rSO, các tạng/mạc treo.
Giá trị bình thường
Ở trẻ sơ sinh hít thở không khí phòng, rSO2 não nằm trong khoảng 60% đến 70% và rSO2 các tạng đạt khoảng 80%. Phạm vi tham chiếu của các giá trị áp dụng cho cả trẻ đủ tháng lẫn trẻ non tháng và những thay đổi theo tuổi sau sinh đã được công bố. rSO2 cũng phụ thuộc vào tình trạng chuyển hóa của mô, thường tăng cao trong mô não sau tổn thương do thiếu máu cục bộ và trong quá trình điều trị bằng phương pháp hạ thân nhiệt. rSO, giảm khi tăng hoạt động chuyển hóa, ví dụ như trong cơn co giật, mặc dù vẫn cung cấp oxy bình thường. Tiện ích của phép đo oxy mô tại thời điểm này là theo dõi các xu hướng với việc xác định mức cơ bản cho từng bệnh nhân và lựa chọn tỷ lệ phát. trăm dưới mức cơ bản này để thực hiện can thiệp.
Ứng dụng của quang phổ cận hồng ngoại ở trẻ sơ sinh
Tiện ích lâm sàng của việc theo dõi NIRS ở trẻ nhũ nhi và trẻ sơ sinh đã được nghiên cứu chủ yếu trong phẫu thuật tim. Ở trẻ sơ sinh trải qua phẫu thuật CHD, nóng độ oxy trong não tháp trong khi phẫu thuật và trong giai đoạn hậu phẫu có liên quan đến các bất thường vẽ hình ảnh than kinh, co giật, thời gian nằm viện kéo dài, nhu cầu oxy qua màng ngoài cơ thể và tử vong.
Tiện ích lâm sàng của việc theo dõi oxy mô não liên tục ở trẻ sinh non đang được chăm sóc đặc biệt tại CƯ hiện vẫn chưa được kiểm tra chất chê. Hyt- tel-Sorensen và cộng sự đã thực hiện một đánh giá Cochrane, nhầm xác định lợi ích và tác hại của việc theo dõi NIRS liên tục đối với quá trình oxygen hóa mô não ở trẻ sinh non, xét trên tỷ lệ tử vong và kết quả phát triển thần kinh, song chi xác định được một thử nghiệm ngẫu nhiên có đối chứng với l166 tre sinh non tuổi thai dưới 28 tuần đáp ứng tiêu chí đủ điều kiện. Mặc dù có sự giảm đáng kể oxy não ngoài giới hạn bình thường trong nhóm can thiệp, sống không có sự giảm tỷ lệ tử vong hoặc bát kỳ bệnh tật nào (tức là IVH, BPD, viêm ruột hoại tử [necrotizing enterocolitis – NEC], hoặc ROP). Tuy nhiên, mục đích để nghiên cứu được triển khai là nhằm phát hiện sự khác biệt chi trong việc cung cấp oxy cho não và không xác định tỷ lệ tử vong hoặc bất kỳ bệnh tật nào được liệt kê. Thử nghiệm sai eBook III được thiết kế đế đánh giá xem liệu mục tiêu độ bão hòa oxy não và điều trị thiếu oxy não theo hướng dẫn điều vị dựa trên bằng chứng có thể làm giảm tử vong hoặc chấn thương não nặng ở 36 tuần tuổi sau kỳ kinh cuối ở trẻ sinh non tuổi thai dưới 28 tuần khi sinh hay không.
Xử trí hạ huyết áp
Ở trẻ sơ sinh bị hạ huyết áp, tình trạng suy giảm khả năng tự điều hòa của não làm tăng nguy cơ dẫn đến các kết quả bất lợi về phát triển thần kinh. Quá trình tự điều hòa có thể được coi là nguyên vẹn khi huyết áp thấp không liên quan đến việc giảm lượng oxy trong não do NIRS. Ở trẻ sơ sinh non tháng, NIRS có thể cung cấp thông tin về’ cung và cầu oxy, hướng dẫn nhu cầu và cách lựa chọn thuốc co mạch/thuốc vận mạch cũng như đáp ứng với việc sử dụng các liệu pháp.
Hồi sức và ổn định trong phòng sinh
Một số nghiên cứu đâ đánh giá những thay đổi rSO2 trong giai đoạn sơ SINH Ị^ ngay sau sinh ở cả trẻ đủ tháng lẵng non tháng. Trong thử nghiệm NeOPrene những trẻ phát triển IVH cấp độ cao được ghi nhận có độ bão hòa oxy mô nào thấp hơn đáng kể từ 8 đến 10 phút đầu đời. Trong một phân tích hồi cứu của bốn nghiên cứu quan sát tiền cứu về theo dõi độ bão hòa oxy mô não sử dụng NIRS ở trẻ sinh non cần hỗ trợ hô hấp trong phòng sinh, Blinder-Heschl và cộng sự nhận định: Trẻ có SpO2 dưới 80% ở 5 phút sau sinh có rSO2 thấp hơn đáng kể so với trẻ có SpO2 từ 80% trở lên. Tuy nhiên, người ta không biết liệu các biện pháp can thiệp để khôi phục rSO2 về mức bình thường có ngăn ngừa được những kết quả bất lợi này hay không. Thử nghiệm ngẫu nhiên đa trung tâm COSGOD III được thiết kế để điều tra xem liệu việc nhắm mục tiêu bão hòa oxy não bằng cách sử dụng các hướng dẫn điều trị lâm sàng cụ thể trong 15 phút đầu đời có thể cải thiện khả năng sống sót mà không bị chấn thương não ở trẻ dưới 32 tuần tuổi thai hay không.
Còn ống động mạch
Suy giảm lưu lượng máu não và oxygen hóa do lưu lượng tâm trương xảy ra trong PDA đóng vai trò quan trọng về mặt huyết động. Những thay đổi vé rSO cũng như fOE bằng NIRS kết hợp với siêu âm tim có thể được dùng để’ theo dõi tình trạng của ống động mạch và đáp ứng với điều trị bằng thuốc đối với PDA.
Tưới máu não với các thay đổi vẽ áp lực đường thở trung bình và thông khí
Trẻ sinh non thở máy vì hội chứng suy hô hấp có nguy cơ cao bị IVH. Tăng áp lực trong lóng ngực kết hợp với áp lực đường thở trung bình cao có thể làm giảm tiền tài và cung lượng tim, đồng thời gây suy giảm lưu lượng máu não. Thay đổi rSO2 và fOE não do VIRUS có thể’ giúp nhận biết sớm và can thiệp kịp thời để ngăn ngừa các biến chứng liên quan. Lưu lượng máu nào rất nhạy cảm với những thay đổi của PaO2 và PaCO, tăng nhanh có thể xảy ra, đặc biệt lì ở trẻ sơ sinh thở máy tần số cao. NIRS, bằng cách cung cấp thông tin thời gian thực về’ các thay đổi của oxy não, có thể cảnh báo bác sĩ lâm sàng rằng cán phái theo dõi PaCO2 bằng khí máu chặt chẽ hơn ở những trẻ này.
Thiếu máu cục bộ mạc treo và nguy cơ viêm ruột hoại tư Tỷ lệ oxygen hóa máu não/tạng (cerc bro splanchnic oxygenation ratio c là tỉ số giữa rSO2 tạng và rSO2 não. Giá trị nhỏ hơn 0.75 là dấu hiệu cho thay thieu máu cục bộ các tạng thể lan tỏa. Giá trị KSOR tháp có thế xác định trẻ sơ sinh có nguy cơ bị viêm ruột hoại tử. Tài liệu bàn về viêm ruột hoại tư liên quan tới truyền máu, lưu lượng máu và oxygen hóa ở mạc treo trong qua truyen hóng cặn lắng cùng những thay đổi liên quan đến việc cho an đang nên nổi bật trong lĩnh vực sơ sinh.
Hạn chế của quang phổ cận hồng ngoại
NIRS vân còn là một công nghệ mới nổi cần được nghiên cứu thêm trước khi áp dụng vào thực tế. Dữ liệu công bố hạn chế vé các giá trị bình thường dựa trên địa điểm áp dụng, ngưỡng can thiệp và tác động đến kết quả lau dai cua trẻ sơ sinh được theo dõi đã cho thấy rõ sự miễn cưỡng của các nhà thực hành lâm sàng khi áp dụng công nghệ này. Chi phí của những đau dò này và không gian cần thiết để áp dụng chứng tại đấu và bụng đã hạn chế việc sử dụng chúng ở trẻ sinh non tháng. Ngoài ra, đã có các biến thể thay đổi rộng rãi của các giá trị rSO, trong cùng bệnh nhân và giữa các bệnh nhân, với hệ số biến thiên cho các giá trị cơ bản tuyệt đối xap xi 10%. Kết quả thu được là đặc hiệu cho vị trí và không loại trừ các bất thường ở những khu vực khác của não hoặc cơ quan khác đang được theo dõi. Đế có thể thu được các kết quả đáng tin cậy, nhân viên y tế và điếu dưỡng cán được đào tạo, đóng thời có kinh nghiệm đặt cũng như phân loại chính xác các cảm biến quang học và che chắn khỏi ánh sáng môi trường. Phản ứng với kết quả đo bất thường, ngoài đánh giá làm sàng, còn cán thép đánh giá sự trao đổi khí, vận chuyển oxy, huyết động và tưới máu vùng. Tuy nhiên, những nghiên cứu tích cực đang được triển khai hiện nay cán thông báo cho các bác sĩ lâm sàng biết vé công dụng và chỉ định chính xác đối với việc sử dụng NIRS ở bệnh nhân NICU trong tương lai.
Kết luận
Theo dõi kịp thời, đáng tin cậy, dê sử dụng, toàn diện va chinh xac 1 an toan cán thiết đẽ xử trí một trẻ sơ sinh bị bệnh nặng. Những tiến bộ đ. g da đạt được trong lĩnh vực sơ sinh phán lớn đéu nhờ nhưng tiến bộ trong cham soc hô hấp. Tỷ lệ sống của trẻ cực non tháng đã được cải thiện, nhưng tỷ lệ mắc bệnh ở trẻ sống sót hiện vẫn rất cao. Những đối mới trong công nghệ vi xử lý và thu nhỏ thiết bị đã giúp ứng dụng hiệu quả công nghệ được phát triển vào hoạt động theo dõi và điều trị bệnh nhân từ người lớn đến NICU. Trong NICU, theo dõi không xâm lấn có thể giảm nhưng không thay thế hoàn toàn nhu cầu theo dõi khí máu xâm lấn. Có thể theo dõi không xâm lấn các tương tác hô hấp và tim mạch thông qua máy đo độ bão hòa oxy, capnography, máy theo dõi qua da và NIRS. Máy theo dõi hô hấp hiện đại cung cấp khả năng theo dõi và định lượng những thay đổi trong cơ học hô hấp, đồng thời loại bò carbon dioxide liên tục và không xâm lấn bằng cách sử dụng phương pháp capnography theo thế tích. Với tư cách là nhà cung cấp dịch vụ sơ sinh, chúng tôi phải đối mặt với thử thách lớn khi áp dụng những cải tiến này bằng cách xác định mức bình thường cho quần thể bệnh nhân của chúng tôi, đồng thời xây dựng các biện pháp can thiệp để khắc phục sự bất thường. Sinh lý động của trẻ sơ sinh dẫn đến những thay đổi nhanh chóng. Máy theo dõi không xâm lấn phải có khả năng phát hiện tức thi những thay đổi này để người chăm sóc trẻ sơ sinh có thể phản ứng kịp thời. Những tiến bộ trong khả năng theo dõi không xâm lấn của chúng tôi sẽ giúp việc chăm sóc bệnh nhân tốt hơn, ít mất máu hơn, cải thiện an toàn cho bệnh nhân, giảm nhu cầu và thời gian thở máy. Hiệu quả với mật chi phí và tác động của những tiến bộ này đối với kết quả làm sàng đòi hỏi phải được xác nhận bằng các nghiên cứu được kiểm soát chặt chẽ. Việc giải thích dữ liệu thu được từ phương pháp theo dõi liên tục không xâm lấn có thế bó trợ thông tin hữu ích cho các quan sát lâm sàng, giúp chẩn đoán và can thiệp nhanh chóng, nhằm ổn định và cải thiện kết quả của trẻ sơ sinh bị bệnh nặng.