Bệnh hô hấp
SINH LÝ VÀ SINH BỆNH HỌC CỦA CÁC HẬU QUẢ THỞ MÁY
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
SINH LÝ VÀ SINH BỆNH HỌC CỦA CÁC HẬU QUẢ THỞ MÁY- Cập nhật pdf ở đây.
Tác giả: Pedro Leme Silva, PhD1 Lorenzo Ball, MD, PhD2,3 Patricia R.M. Rocco, MD, PhD1 Paolo Pelosi, MD, FERS, FESAIC2,3
Biên dịch: THS.BS HỒ HOÀNG KIM
TÓM TẮT
Thông khí cơ học (thở máy) là một hệ thống hỗ trợ sự sống được sử dụng để đảm bảo trao đổi khí trong máu và hỗ trợ các cơ hô hấp thông khí cho phổi trong giai đoạn cấp tính của bệnh phổi hoặc sau phẫu thuật. Thở máy áp lực dương khác nhiều so với thở sinh lý bình thường. Điều này có thể dẫn đến một số hậu quả sinh lý tiêu cực, cả trên phổi và các cơ quan ngoại vi. Đầu tiên, những thay đổi về huyết động có thể ảnh hưởng đến hoạt động của tim mạch, áp lực tưới máu não (CPP) và dẫn lưu tĩnh mạch thận. Thứ hai, tác động tiêu cực của thông khí cơ học (stress đè nén) lên màng phế nang-mao mạch và chất nền ngoại bào có thể gây viêm tại chỗ và toàn thân, thúc đẩy tổn thương phổi và cơ quan ngoại vi. Thứ ba, tăng áp trong ổ bụng có thể làm suy giảm thêm chức năng phổi và các cơ quan ngoại vi trong quá trình thông khí được kiểm soát và hỗ trợ. Thông khí cơ học cần được tối ưu hóa và cá nhân hóa ở từng bệnh nhân theo nhu cầu lâm sàng riêng. Nhiều thông số phải được điều chỉnh một cách thích hợp để giảm thiểu tổn thương phổi do máy thở (VILI), bao gồm: sức căng hô hấp (áp lực bình nguyên trong thì hít vào của hệ thống hô hấp); sức dãn động (tỷ số giữa thể tích thông khí và thể tích phổi cuối thì thở ra, hoặc dung tích hít vào); sức dãn tĩnh (thể tích phổi cuối kỳ thở ra được xác định bằng áp lực dương cuối kỳ thở ra
[PEEP]); áp lực đẩy (sự khác biệt giữa áp suất bình nguyên cuối thì hít vào và PEEP); và cơ năng (lượng cơ năng được truyền đi như một hàm của tốc độ hô hấp). Gần đây hơn, bệnh nhân tự gây chấn thương phổi (P-SILI) đã được đề xuất như một cơ chế tiềm năng thúc đẩy VILI. Trong chương này, chúng ta sẽ thảo luận về các hệ quả sinh lý và bệnh lý của thở máy và cách cá nhân hóa các thông số thở máy.
CÁC TỪ KHÓA: mechanical ventilation, cardiopulmonary interaction, lung mechanics, ventilator-induced lung injury, alveolar-capillary membrane, ventilatory variables.
Hậu quả sinh lý của thở máy liên quan đến tăng áp lực trong lồng ngực, vốn ảnh hưởng đến tim, 1 hệ thần kinh trung ương, 2 thận, 3 và gan.4 Hơn nữa, các tình trạng lâm sàng dẫn đến tăng áp lực trong ổ bụng cần được chú ý đặc biệt trong theo dõi hệ hô hấp, vì khoang bụng là một phần không thể thiếu của thành ngực. 5-9
Trong thông khí tự phát bình thường (thở tự nhiên), con người có thể thay đổi kiểu thở trong phạm vi biên độ và thời gian cụ thể, 10 và tăng hoặc giảm tốc độ thông khí do biến động trao đổi chất. Mặt khác, thông khí cơ học điều áp hệ thống hô hấp bằng cách sử dụng thể tích thông khí (VT), áp lực dương cuối thì thở ra (PEEP), tần số hô hấp (RR) và lưu lượng đường thở thở vào (V ’) do người vận hành lựa chọn. Việc áp dụng các biến số hô hấp cơ học này có thể gây ra tổn thương cho nhu mô phổi, điều này không rõ ràng về mặt lâm sàng và có liên quan đến tiên lượng xấu.
Chúng ta sẽ thảo luận về tác động sinh lý và sinh lý bệnh của thở máy lên hệ tim mạch, hệ thần kinh trung ương, thận và gan, và phân tích tác động của tăng áp lực trong ổ bụng (IAH) làm thay đổi tác động của thở máy lên các hệ cơ quan này như thế nào. Chúng tôi cũng sẽ kiểm tra các biến số thông khí cần đặt và các thông số cần theo dõi, nêu bật các cơ chế liên quan đến tổn thương phổi do thông khí (VILI) trong quá trình thở máy có kiểm soát và hỗ trợ, cũng như chuyển các cơ chế này sang thực hành lâm sàng.
Các hậu quả của thông khí cơ học
Thông khí áp lực dương và hệ tim mạch
Tim và phổi nằm gần nhau trong lồng ngực, và phổi đóng vai trò như một ống dẫn giữa các buồng tim phải và trái, quy định sự phụ thuộc lẫn nhau của các cơ quan này. Thở tự nhiên và thông khí cơ học gây ra những thay đổi về áp lực trong màng phổi hoặc trong lồng ngực và thể tích phổi, có thể ảnh hưởng độc lập đến chức năng tim mạch thông qua những thay đổi trong quá trình đổ đầy tâm nhĩ hoặc tiền tải; trở kháng để làm trống các tâm thất hoặc hậu tải; nhịp tim; và sự co bóp của cơ tim. Hít tự phát tạo ra áp lực màng phổi âm và giảm áp lực trong lồng ngực. Ngược lại, thông khí áp lực dương làm tăng áp lực trong lồng ngực và áp lực nhĩ phải, bất kể việc bổ sung PEEP. Áp lực nội lồng ngực tăng lên theo mỗi nhịp thở cơ học thụ động, do đó làm thay đổi thể tích cuối tâm trương và sự tuân thủ – compliance của hai tâm thất phải và trái.1,11 Trong suốt thì hít vào áp lực dương, lưu lượng tĩnh mạch chủ và kích thước tâm thất phải giảm, với việc gia tăng áp lực xuyên vách liên thất. Kết quả là, vách liên thất dịch chuyển sang phải, làm tăng thể tích thất trái và cũng có xu hướng tăng thể tích nhát bóp.1 Hậu tải của thất phải cũng tăng lên, chủ yếu do chèn ép mạch phế nang, khi thể tích phổi tăng lên.12
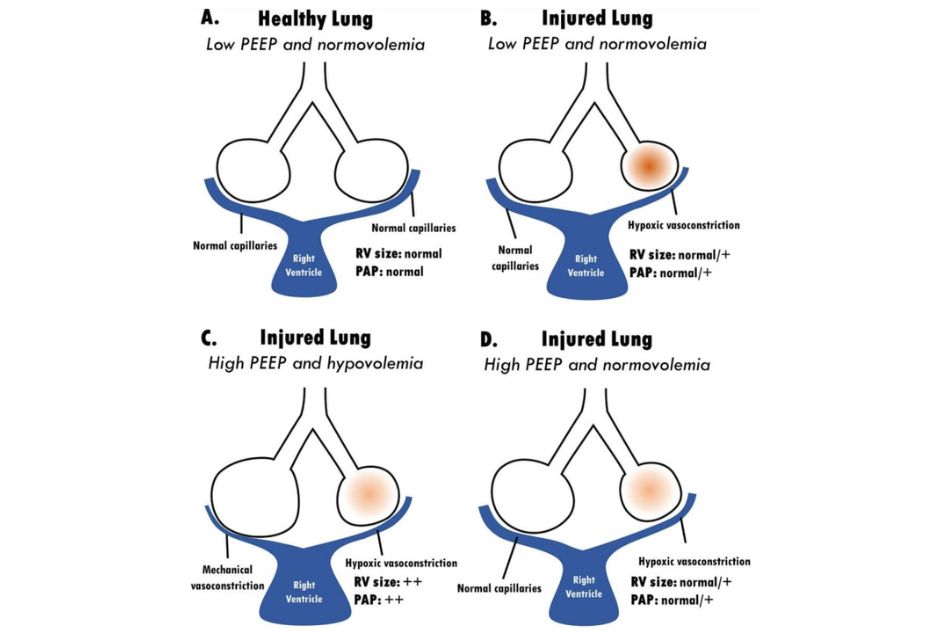
Hình 1 Bảng A minh họa tuần hoàn phổi trong phổi không bị tổn thương được thông khí với PEEP thấp trong tình trạng thể tích tuần hoàn đủ, dẫn đến phế nang được thông khí tốt có được tưới máu tốt bởi các mao mạch phổi có kích thước bình thường. Khi một phổi bị tổn thương tạo ra các cấu trúc phế nang tổn thương phân bố không đồng nhất nhận được PEEP thấp hơn trong điều kiện đủ thể tích tuần hoàn (Bảng B), các mao mạch tưới máu các vùng không thông khí hoặc kém thông khí sẽ bị co mạch do thiếu oxy, có thể gây tăng nhẹ PAP và kích thước RV tăng nhẹ. Việc áp dụng PEEP cao ở bệnh nhân giảm thể tích có tổn thương phổi (Bảng C) dẫn đến co mạch cơ học do hiện tượng tăng bơm động ở các vùng phổi khỏe mạnh còn sót lại và sự giảm huy động của mao mạch làm chèn ép thêm các mạch vốn đã bị co mạch do thiếu oxy, do đó làm tăng PAP và dãn rộng RV. PEEP cao tương tự được áp dụng trong điều kiện đủ thể tích tuần hoàn (Bảng D) không gây ra hiện tượng giảm huy động mao mạch và cho phép khôi phục thông khí, duy trì tưới máu đầy đủ và tăng PAP và dãn RV một cách khiêm tốn. PAP, áp lực động mạch phổi; PEEP, áp lực cuối kỳ thở ra dương tính; RV, thất phải.
Tác động của Phổi và Compliance của thành ngực
Sức cản mạch máu phổi thấp nhất khi dung tích cặn chức năng, tăng ở thể tích phổi cao hơn hoặc thấp hơn.13 Để giảm thiểu sự gia tăng sức cản mạch máu phổi trong quá trình thở máy có kiểm soát, các mao mạch phổi phải được huy động bằng cách truyền một thể tích dịch, mà điều này có thể làm suy giảm thêm chức năng phổi. Trong quá trình thông khí hỗ trợ, tùy thuộc vào mức độ hỗ trợ và kích hoạt các cơ hô hấp, các mao mạch phổi được huy động trong quá trình hít vào và mất huy động trong quá trình thở ra, cũng như giảm thiểu nhu cầu truyền dịch. Huy động và giảm huy động các mao mạch phổi là một cơ chế được coi là kém hiệu quả đối với tổn thương mao mạch phế nang và chất nền ngoại bào của phổi trong các kiểu thở máy khác nhau (► Hình 1).
Đánh giá đáp ứng dịch truyền
Hiểu được các nguyên tắc cơ bản của các tương tác tim phổi này là rất quan trọng để đánh giá khả năng đáp ứng với dịch truyền ở những bệnh nhân bị bệnh nặng. Không phải tất cả bệnh nhân đáp ứng với thử thách dịch đều cần phải truyền dịch; thông tin này phải được lấy từ dữ liệu cận lâm sàng và lâm sàng. Để sự thay đổi áp lực mạch (PPV) và sự thay đổi thể tích tâm thu (SVV) là những yếu tố dự báo chính xác về khả năng đáp ứng dịch, bệnh nhân phải được an thần và dãn cơ, thở máy có kiểm soát với VT ≥8 mL / kg, nhịp tim đều và tuân thủ hệ thống hô hấp ≥ 30 mL /cmH2O.14 Cả PPV và SVV đều được định nghĩa là tỷ lệ giữa giá trị tối đa trừ đi giá trị nhỏ nhất so với giá trị trung bình.15 Một số nghiên cứu đã chỉ ra rằng SVV lớn hơn 10% hoặc PPV lớn hơn 13 đến 15% là dự đoán đáp ứng dịch dương tính, và thực vậy, khả năng đáp ứng và trên thực tế là cao hơn các chỉ số tĩnh như áp lực tĩnh mạch trung tâm.16,17
Tuy nhiên, không phải lúc nào cũng cần đạt đến phần trên của đường cong thể tích nhát bóp, vì phần này gây ra quá tải dịch. Để giữ ổn định huyết động khi nghỉ, một số thông số chuyển hóa có thể được theo dõi, chẳng hạn như axit lactic, 18 (A-v) CO2,19 và CRT hay điểm da nổi bông.20 Tuy nhiên, những thông số này không nên được sử dụng một mình, và nên được kết hợp với các chỉ số huyết động động.
Thông khí áp lực dương và Hệ thần kinh TW
Lưu lượng máu não
Lưu lượng máu não (CBF) phụ thuộc vào sự chênh lệch áp suất giữa hai bên động mạch và tĩnh mạch của tuần hoàn não và tỷ lệ nghịch với sức cản mạch máu não.
Vì áp lực bên tĩnh mạch khó đo nên áp lực nội sọ (ICP) được sử dụng để ước tính áp lực tưới máu não (CPP). CPP bằng hiệu của áp lực động mạch trung bình và ICP. Giá trị ICP bình thường ở người lớn là <10 mm Hg, và CPP 60 mm Hg thường được chấp nhận là ngưỡng tối thiểu để tưới máu não đầy đủ.21 Vì CBF có liên quan chặt chẽ đến chuyển hóa vùng não, nên nó phụ thuộc nhiều vào mức
CO2 và những thay đổi trong PaCO2. Người ta đã quan sát thấy rằng sự gia tăng sức căng CO2 làm giãn động mạch não trong thực nghiệm.22 Trong vivo, những thay đổi cục bộ xung quanh mạch về PaCO2 hoặc pH có thể thay đổi đường kính mạch máu, cho thấy rằng các yếu tố của thành mạch chịu trách nhiệm ảnh hưởng đến sự thay đổi đường kính mạch. Cả tế bào nội mô/ cơ trơn và tế bào ngoại mạch (tế bào thần kinh quanh mạch, tế bào thần kinh và tế bào thần kinh đệm) đều có thể tham gia. Đối với mỗi mm Hg thay đổi trong PaCO2, CBF thay đổi 3% trong phạm vi từ 20 đến 60mm Hg.23 Do đó, giảm thông khí dẫn đến tăng CO2 gây giãn mạch và CBF cao hơn, trong khi tăng thông khí dẫn đến co mạch và giảm CBF. Trong một nghiên cứu gần đây, Robba và cộng sự đã chỉ ra rằng, ở bệnh nhân COVID-19, hít nitric oxide và nằm sấp đã cải thiện quá trình oxy hóa toàn thân và não; huy động phế nang (RM) không cải thiện tình trạng oxy hóa toàn thân, mà còn làm trầm trọng thêm tình trạng oxy hóa não (rSO2); lọc máu hô hấp / loại bỏ carbon dioxide với màng ngoài cơ thể làm giảm oxy máu toàn thân và não, và trong toàn bộ dân số, mối tương quan đáng kể được tìm thấy giữa SpO2 và rSO2 và giữa rSO2 và PaO2.
Áp lực dương cuối thì ra
Theo một hướng dẫn gần đây, 25 bệnh nhân được thở máy cơ học bị chấn thương sọ não cấp tính không có hội chứng suy hô hấp cấp tính (ARDS) không có tăng ICP có ý nghĩa lâm sàng, nên sử dụng mức PEEP tương tự như ở bệnh nhân không bị chấn thương sọ não. Hơn nữa, ở những bệnh nhân có tăng ICP đáng kể nhưng không tăng ICP do tăng PEEP, nên sử dụng mức PEEP tương tự như ở bệnh nhân không bị chấn thương sọ não cấp tính. Một nghiên cứu quan sát gần đây26 đã đánh giá tác động của hai mức PEEP (5 và 15 cmH2O) trên cơ học hô hấp, phát hiện chụp cắt lớp vi tính phổi định lượng (qCT) và mối liên hệ với những thay đổi ICP ở bệnh nhân chấn thương não. Họ phát hiện ra rằng sự gia tăng PEEP từ 5 đến 15 cmH2O dẫn đến giá trị oxy hóa, PaCO2 và ICP cao hơn, với lượng phế nang được huy động chiếm 2,5% tổng trọng lượng phổi. Điều thú vị là sự gia tăng ICP với PEEP có tương quan với PaCO2 cao hơn, giảm huy động phế nang, giảm Crs và giảm MAP. Nghiên cứu này gợi ý rằng lợi ích tiềm năng của việc tăng PEEP ở những bệnh nhân bị chấn thương não cấp tính nên xem xét tình trạng huyết động, bao gồm các giá trị ICP, cơ học hô hấp và hình thái phổi.
Đáp ứng viêm
Phản ứng viêm toàn thân dường như quan trọng trong sự phát triển của suy chức năng phổi sau chấn thương não cấp tính. Phản ứng viêm nội sọ xảy ra sau chấn thương não và các cytokine tiền viêm — interleukin (IL) -1, IL-6, IL-8, và yếu tố hoại tử khối u (TNF) — được sản sinh cục bộ trong mô não bị thương. 27 Tình huống này, kết hợp với một phản ứng giao cảm mạnh mẽ, tạo ra một môi trường viêm làm tăng tính nhạy cảm của phổi với các biến cố tổn thương gia tăng thêm. Tất cả các thành phần của thông khí bảo vệ (thể tích thông khí thấp, PEEP từ trung bình đến cao và RM với tăng CO2 máu cho phép) có thể tương tác với diễn tiến cơ bản của chấn thương não cấp tính. Một nghiên cứu đa trung tâm, tiền cứu, quan sát cho thấy bệnh nhân thần kinh, so với không thần kinh, được thở máy với VT tương tự (khoảng 9 ± 5 mL/ kg) nhưng tần số hô hấp (RR) và mức PEEP thấp hơn. Ngoài ra, tỷ lệ tử vong cao hơn đã được quan sát thấy ở bệnh nhân đột quỵ, đặc biệt là đột quỵ thể xuất huyết, có thể liên quan đến rối loạn chức năng thần kinh.
Thông khí áp lực dương và Thận
Bệnh nhân bị chấn thương thận cấp tính (AKI) có tỷ lệ phát triển suy hô hấp cần thở máy cao hơn gấp hai lần so với những người không có AKI, 28 cũng như nhu cầu thở máy ở những người không có AKI trước đó có liên quan đến sự gia tăng đáng kể nguy cơ phát triển AKI. . Thật vậy, nhu cầu thở máy là một yếu tố dự báo độc lập về tỷ lệ tử vong ở những bệnh nhân này29; trong một nghiên cứu, nhu cầu thở máy là yếu tố chính liên quan đến tỷ lệ tử vong 89% ở bệnh nhân AKI.30
Huyết động học
Như đã mô tả trước đây, thông khí áp lực dương làm tăng ITP, làm giảm lưu lượng máu đến thận, mức lọc cầu thận, bài tiết natri và bài xuất nước tiểu.31 Tăng ITP được cho là có tác động xung huyết trên RV và tâm nhĩ phải, có thể dẫn đến tắc nghẽn thận. Do đó, điều này có thể dẫn đến tăng áp lực trong bao thông qua hình thành phù mô kẽ thận.3 Huyết động của thận có thể bị suy giảm thêm do áp lực trong ổ bụng (IAP). Mức độ IAP cao có thể do cường độ thông khí áp lực dương, độ đàn hồi của hệ thống hô hấp và áp lực ổ bụng có sẵn do truyền dịch với khối lượng lớn. IAP tăng cao có thể ảnh hưởng đến lưu lượng máu vi tuần hoàn, dẫn đến phù thận do giảm dẫn lưu tĩnh mạch. Bên cạnh ITP dương, mức IAP cao có thể là một yếu tố căn nguyên bổ sung gây phù thận.
Đáp ứng viêm
Các thay đổi về viêm có thể là hậu quả của tác động toàn thân của các chất trung gian gây viêm được giải phóng để đáp ứng với các chiến lược thông khí khác nhau tác động lên phổi.33 Trong mô hình chuột thực nghiệm nhỏ dịch axit clohydric trong khí quản, VT cao (17 mL/ kg), so với VT bảo vệ. (6 mL/ kg), tăng nồng độ IL-6 và VEGFR2 trong phổi và thận.34 Các tác giả khác đã quan sát thấy sự gia tăng không chỉ trong tình trạng viêm mà còn ở quá trình chết theo chương trình phổi và thận sau khi thông khí bị tổn thương.35 Một số chất trung gian có thể gây ra các tác dụng tiềm tàng góp phần gây tổn thương thận.36 Trong số này, có hai loại đáng được xem xét kỹ hơn: ligan Fas hòa tan (sFasL), một chất trung gian của quá trình chết theo chương trình, và IL1-β, một cytokine tiền viêm. Hệ thống FasL-Fas có thể gây ra quá trình chết theo chương trình cầu thận liên quan đến protein niệu và mất tế bào trung bì.37 Ngoài ra, IL1-β có thể tạo điều kiện thuận lợi cho quá trình chết theo chương trình bằng cách tác động đến yếu tố hoạt hóa tiểu cầu và gây ra phản ứng viêm.38
Các thông số thở máy và Suy thận
Một đánh giá có hệ thống và phân tích gộp cho thấy thở máy xâm lấn làm tăng tỷ lệ mắc AKI.39 Cả VT và PEEP đều không có bất kỳ ảnh hưởng nào đến nguy cơ phát triển AKI. Tuy nhiên, phân tích gộp này không bao gồm hai thử nghiệm lâm sàng quan trọng. 40,41 Thử nghiệm ARDS Network40 đã chứng minh rằng những bệnh nhân thở máy với VT thấp (6 mL/ kg) có nhiều ngày không suy thận hơn so với những bệnh nhân ở nhóm VT cao ( 12 mL/ kg; 20 ± 11 so với 18 ± 11 ngày, p = 0,005). Nghiên cứu EXPRESS41 cho thấy không có sự khác biệt giữa những bệnh nhân thở máy với PEEP thấp hoặc cao liên quan đến những ngày không có suy thận. Nói tóm lại, mối quan hệ giữa chấn thương phổi và AKI vẫn chưa được hiểu rõ và đáng được quan tâm.
Thông khí áp lực dương và Gan
Suy giảm trao đổi khí trong suy gan cấp có thể do tràn dịch màng phổi, xẹp phổi, ARDS và giảm sự tuân thủ của hệ thống hô hấp do IAP tăng cao. Ngoài ra, tình trạng shunt trong phổi và hội chứng gan phổi cũng có liên quan.42
Một nghiên cứu lớn43 đã đánh giá các bệnh nhân được nhận vào ICU chuyên khoa gan trong thời gian 6 năm và tìm thấy mối liên quan giữa thở máy trong ICU đối với bệnh nhân xơ gan và tỷ lệ tử vong do ICU cao trong vòng 1 năm (89%). Hơn nữa, các tác giả quan sát thấy rằng thời gian thở máy > 9 ngày trong thời gian nằm ICU thể hiện một yếu tố nguy cơ tử vong trong năm sau khi xuất viện ICU. Một kịch bản tương tự có thể được quan sát thấy ở bệnh nhân xơ gan.44
Các nghiên cứu thực nghiệm đã tìm cách tìm hiểu tác động của các chiến lược thông khí cụ thể lên chức năng gan. Kredel và cộng sự đã xem xét các hậu quả trên gan của thông khí có kiểm soát áp lực với VT là 6 mL / kg và PEEP được điều chỉnh 3 cmH2O trên điểm uốn dưới của đường cong áp suất – thể hoặc khi thông khí dao động tần số cao (≥ 12 Hz) với giá trị trung bình áp lực đường thở 3 cmH2O trên điểm uốn dưới kết hợp với hỗ trợ phổi bằng màng ngoài cơ thể VA. Aspartate aminotransferase tăng khoảng gấp ba lần ở nhóm thở máy có kiểm soát áp lực và gấp năm lần ở những bệnh nhân được thông khí dao động tần số cao với hỗ trợ phổi ngoài cơ thể bằng động mạch.
Thông khí áp lực dương và Tăng áp lực ổ bụng
IAP bình thường là khoảng 5 đến 7 mm Hg.5 IAH được xác định bằng sự gia tăng bệnh lý liên tục hoặc liên tục trong IAP 12 mm Hg, trong khi hội chứng khoang bụng được định nghĩa là IAP duy trì > 20 mm Hg (có hoặc không có sự khác biệt giữa giá trị trung bình áp lực động mạch và IAP, tức là áp lực tưới máu ổ bụng, từ 60 mm Hg trở lên) có liên quan đến rối loạn chức năng hoặc suy cơ quan mới. IAH có thể được phân loại thêm như sau: độ I, IAP 12 đến 15 mm Hg; độ II, IAP 16 đến 20 mm Hg; độ III, IAP 21 đến 25 mm Hg; và độ IV, IAP> 25 mm Hg. Có các yếu tố nguy cơ được công nhận rõ ràng đối với IAH và hội chứng khoang bụng, chẳng hạn như phẫu thuật bụng, chấn thương lớn, liệt dạ dày, căng chướng dạ dày, chướng bụng, tắc ruột, viêm tụy cấp, phẫu thuật mở bụng kiểm soát tổn thương, hồi sức tích thế tích lớn hoặc cân bằng dịch dương và thở máy. Sau khi được phát triển, IAH có thể thúc đẩy sự thay đổi sự dịch chuyển lên trên của cơ hoành, 6,7,45 với việc giảm thể tích phổi và tăng áp lực màng phổi, 46,47 gây xẹp phổi và suy giảm chức năng phổi.48
Một cách để chống lại tác động của IAP tăng cao lên phổi là áp dụng PEEP. Tuy nhiên, người ta đã chỉ ra rằng mức PEEP lên đến 15 cmH2O (11 mm Hg) không thể ngăn chặn sự suy giảm dung tích cặn chức năng do IAH (18 mm Hg) gây ra, và thực sự liên quan đến giảm cung cấp oxy do giảm cung lượng tim. 6 Trong một nghiên cứu tiếp theo, mức PEEP đã được điều chỉnh để phù hợp với IAP ở mô hình IAH trên lợn có phổi khỏe mạnh.8 Thể tích phổi cuối thở ra được duy trì, nhưng không quan sát thấy sự cải thiện về áp suất riêng phần oxy động mạch, và trên thực tế, cung lượng tim giảm. Tuy nhiên, trong tổn thương phổi cấp , PEEP phù hợp với IAP được tìm thấy để giảm shunt và phân suất khoảng chết cũng như độ đàn hồi của hệ hô hấp, do giảm độ đàn hồi của thành ngực.7 Hơn nữa, PEEP phù hợp với IAP cao gây ra giảm CO. Bằng cách so sánh các căn nguyên tổn thương phổi khác nhau trong các mô hình IAH, Santos và cộng sự cho thấy rằng mức PEEP cao hơn (10 cmH2O) trong tổn thương phổi trực tiếp làm tăng tính đàn hồi của phổi, trong khi mức PEEP trung gian (7 cmH2O) trong tổn thương phổi gián tiếp làm tăng biểu hiện của các dấu hiệu viêm.49 Bằng chứng này gợi ý rằng, trong điều kiện phổi khỏe mạnh, PEEP phù hợp với IAP có thể không được dung nạp. Trong tình trạng tổn thương phổi, tiếp cận PEEP tương xứng IAP có thể có hiệu quả, nhưng cần theo dõi chặt chẽ cung lượng tim. Mặt khác, PEEP không được vượt quá mức IAH vì nó có liên quan đến giảm huyết động do giảm compliance của thành ngực, chủ yếu là do chèn ép ổ bụng (► Hình 2). Giới hạn trên được đề xuất cho PEEP trong IAH là 15 cmH2O.50 Trong thời gian PEEP tăng, có sự gia tăng đồng thời áp suất bình nguyên, điều này cũng cần được chú ý vì có sự tác động lẫn nhau giữa PEEP, IAP và cơ học riêng lẻ góp phần vào mức áp suất bình nguyên. Do đó, Pplat51 mục tiêu có thể được tính như sau:
Target Pplat,adjusted = target Pplat + (IAP – 13 cmH2O)/2
Nói cách khác, nếu một bệnh nhân cho thấy IAP là 21 cmH2O, thì Pplat mục tiêu được điều chỉnh tương đương với Pplat mục tiêu + 4 cmH2O; nghĩa là nếu Pplat mục tiêu (giới hạn trên an toàn) là 30 cmH2O, thì Pplat mục tiêu đã điều chỉnh là 34 cmH2O. Trong quá trình thở máy, điều quan trọng là phải phân tách thông tin đến từ hệ thống hô hấp có nguồn gốc từ phổi. Những thay đổi trong hệ thống hô hấp có thể được theo dõi bằng cách đo áp lực đẩy đường thở, đại diện cho VT chia cho compliance hệ thống hô hấp. Tuy nhiên, chỉ số này có thể bị ảnh hưởng trong điều kiện thay đổi compliance của thành ngực và không nên là đại diện tổng quát cho phổi. Áp lực đẩy xuyên phổi sẽ là một lựa chọn tốt hơn, vì nó loại bỏ khoang thành ngực. Đây là chủ đề của một nghiên cứu của Cortes Puentes và cộng sự, 9 người đã theo dõi áp lực đẩy đường thở và áp lực đẩy xuyên phổi trong một môi trường thực nghiệm cho phép điều chỉnh có thể đảo ngược sự tuân thủ của thành ngực, bằng cách tăng IAP lên đến 15 mm Hg (độ I IAH). Độ cứng thành ngực tăng lên bằng cách nâng IAP làm tăng áp lực đẩy đường thở được tính toán của kết hợp VT và PEEP cố định nhiều hơn áp lực đẩy xuyên phổi. Điều này rất quan trọng, vì có các giá trị an toàn được khuyến nghị về áp lực đẩy đường thở ở bệnh nhân nặng và bệnh nhân phẫu thuật53; tuy nhiên, sự gia tăng áp lực đẩy đường thở có thể được thúc đẩy không chỉ bởi các bất thường ở phổi, mà còn do sự hiện diện của IAH chẳng hạn. Do đó, IAH cần được theo dõi để phân biệt sự thay đổi của áp suất đấy đường thở theo thời gian.
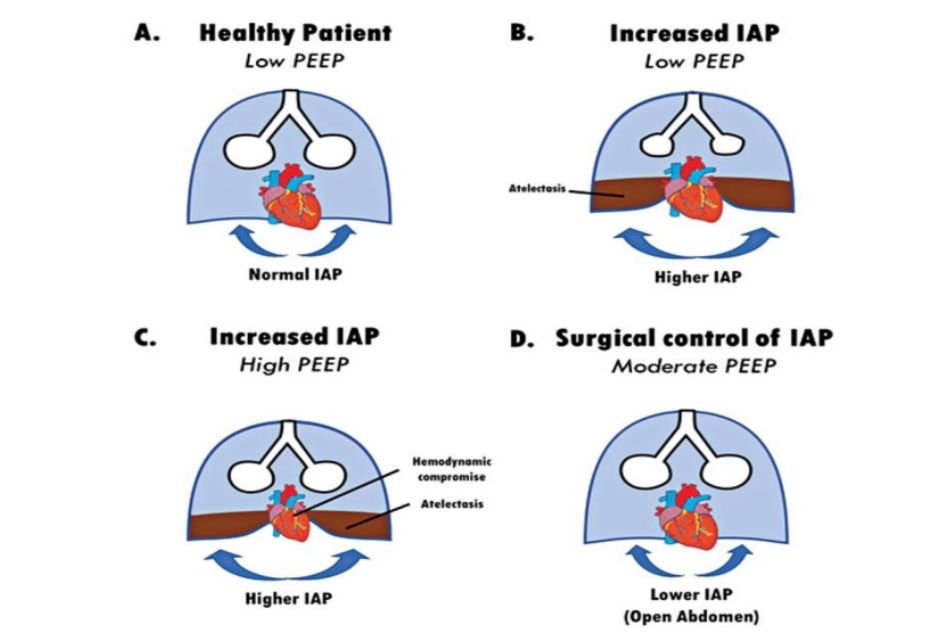
Hình 2. Bảng A minh họa một bệnh nhân khỏe mạnh được thông khí có IAP bình thường với PEEP thấp. Khi PEEP thấp được áp dụng cho một bệnh nhân có IAP tăng (Bảng B), tình trạng mất thông khí xảy ra với tác động hạn chế đến huyết động. Việc áp dụng PEEP cao hơn (Panel C) chỉ có thể khôi phục một phần thông khí với cái giá làm ảnh hưởng đến huyết động. Việc kiểm soát IAP bằng phẫu thuật, ví dụ, được phẫu thuật mở ổ bụng bằng phương pháp mổ giảm áp kết hợp với mức PEEP vừa phải, cho phép khôi phục thông khí mà không ảnh hưởng tiêu cực đến huyết động.
Cách nhìn sáng suốt về theo dõi áp lực thực quản
Với sự gia tăng IAP, có một sự dịch chuyển áp lực dự kiến từ khoang bụng sang khoang màng phổi. Sự gia tăng IAP nhất định, thường là một nửa áp lực này, được chuyển đến thành ngực, ít nhất là ở các vùng phổi phụ thuộc. Người ta không thể đo trực tiếp áp lực màng phổi (Ppl) ở tại giường nhưng có thể đo áp lực thực quản ở 1/3 dưới của thực quản. Áp lực xuyên phổi (Ptp) khác nhau trên các vùng phổi khác nhau.54 Tính 10 cm H2O đại diện cho tổng áp suất thẳng đứng và một catheter thực quản được đặt ở 2/3 đường xuống từ xương ức ở tư thế nằm ngửa, áp lực 5 cmH2O ở 2/3 phía trên đầu cảm biến và 5 cmH2O ở 1/3 phía dưới dự kiến, vì mật độ cao hơn ở các vùng phụ thuộc.55 Để ước tính Ppl từ áp suất thực quản (Pes) thu được với các giá trị đơn và tuyệt đối, một số giả thiết có thể được thực hiện như sau:
Ước tính Ppl gần xương ức (vùng phổi không phụ thuộc) = Pes – 5 cmH2O
Ước tính Ppl gần đốt sống (vùng phổi phụ thuộc) = Pes + 5 cmH2O
Ước tính Ppl nên được hiệu chỉnh theo áp suất đường thở (Paw), sao cho Ppl = Paw – Pes:
Ppl = Paw – (Pes – 5 cmH2O) ở vùng phổi không phụ thuộc = Paw – Pes + 5 cmH2O
Ppl = Paw – (Pes + 5 cmH2O) ở các khu vực phổi phụ thuộc = Paw – Pes – 5 cmH2O
Các giả định sau nên được thực hiện:
- Sự khác biệt tuyệt đối (không hiệu chỉnh) Paw – Pes khi cuối thì thở ra hoặc hít vào là Ptp ở phần giữa của phổi.
- Sự biến thiên trong Ppl (ΔPpl) bằng ΔPes để các phép đo độ đàn hồi của phổi và thành ngực có thể chính xác.
- Khi cuối thì thở ra (vùng phổi phụ thuộc), Ptp tuyệt đối được tính là PEEP – Pes – 5 cmH2O.
- Tại cuối thì hít vào (vùng phổi không phụ thuộc), Ptp tuyệt đối được tính là Pplat – Pes + 5 cmH2O.
- Tại cuối thì hít vào (vùng phổi không phụ thuộc), Ptp tuyệt đối có thể được tính là Pplat x EL / Etot; EL = ΔPL / ΔV; Etot = ΔPrs / ΔV; trong đó EL là độ đàn hồi của phổi và Etot là tổng độ đàn hồi.
Các biến số thông khí được cài đặt và các thông số được theo dõi trong quá trình thông khí cơ học
Thông khí cơ học tạo áp lực hệ thống hô hấp bằng cách sử dụng VT, PEEP, RR, và lưu lượng đường thở thở vào, được điều chỉnh bởi người vận hành. Việc áp dụng các biến số thở cơ học này có thể gây tổn thương nhu mô phổi mà không rõ ràng về mặt lâm sàng và có liên quan đến tiên lượng xấu. Điều quan trọng là áp lực bình nguyên hệ hô hấp (Pplat, RS), áp lực đẩy (DP, RS), và gần đây, công suất cơ học đã được chứng minh là tương quan với VILI. Các thông số cơ học này của nhịp thở, nếu được điều chỉnh không thích hợp, đã được chứng minh là sẽ làm trầm trọng thêm các cơ chế chính liên quan đến VILI: volutrauma (VT không thích hợp dẫn đến quá căng phế nang) hoặc atelectrauma (đóng và mở theo chu kỳ của đường thở nhỏ và phế nang do mức PEEP thấp). Hai dạng tổn thương cơ học này đối với nhu mô phổi có thể gây ra chấn thương sinh học, được đặc trưng bởi sự hình thành của các chất trung gian gây viêm trước đây nằm trong không gian phế nang và sự dịch chuyển của chúng sang dòng máu lân cận, có thể dẫn đến tổn thương cơ quan ở xa.
Các biến được đặt trong quá trình thông khí cơ học
Kích cỡ thể tích thông khí (VT)
Gần đây, một phân tích tổng hợp dữ liệu tổng hợp từ các nghiên cứu ngẫu nhiên lớn so sánh các VT khác nhau cho thấy rằng VT thấp (được định nghĩa là <10 ml/ kg) nên được ưu tiên sử dụng trong phẫu thuật trước khi phát triển tổn thương phổi. Ưu tiên áp dụng VT thấp sẽ giảm nhu cầu cần hỗ trợ thở máy sau mổ (xâm lấn và không xâm lấn). Một nghiên cứu trong phân tích tổng hợp này57 cho thấy VT từ 6 đến 8 mL/ kg trọng lượng cơ thể lý tưởng so với VT từ 10 đến
12 mL/ kg dẫn đến ít biến chứng ngoài phổi và tại phổi hơn. Tuy nhiên, bệnh nhân thở máy với VT thấp cũng có mức PEEP dao động từ 6 đến 8 cmH2O với RM định kỳ, trong khi nhóm bệnh nhân thở máy với VT cao không có PEEP.
Strain và chuẩn hóa VT trên IC
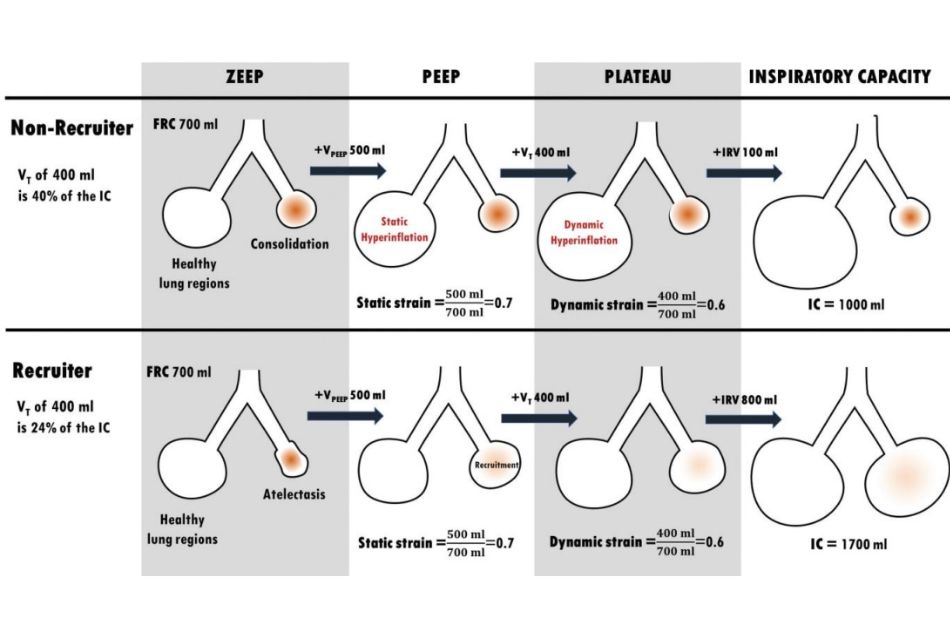
Sức căng dãn – strain được định nghĩa là VT theo thể tích phổi cuối kỳ thở ra (EELV). Một chuẩn hóa bổ sung của VT là theo công suất của dung tích hít vào (tổng của dung tích khí cặn chức năng, VT và thể tích khí dữ trữ hít vào). Việc hiệu chỉnh dung tích hít vào dễ dàng được thực hiện tại giường và chính xác hơn so với việc chuẩn hóa cho EELV. Dung tích khí hít vào có thể được đo bằng sự chênh lệch thể tích giữa PEEP ở 0 cmH2O hoặc trong trường hợp PEEP tối thiểu 5 cmH2O và áp suất hít vào ở 30 cmH2O. Trong trường hợp bệnh nhân không được không được huy động, việc áp dụng PEEP làm tăng EELV chủ yếu do phế nang bị căng dãn quá mức – overdistension; ngược lại trong trường hợp bệnh nhân được huy động phế nang, việc áp dụng PEEP làm tăng EELV vừa làm tăng thể tích các vùng phổi đã được thông khí trước đó vừa làm mở lại các phế nang bị xẹp. Do đó, sức căng dãn – strain có thể giống nhau nhưng tác động lên cấu trúc phổi hoàn toàn khác, gây tổn thương nhiều hơn ở những vùng phổi không được huy động. Ngược lại, việc chuẩn hóa VT trên dung tích hít vào của máy sẽ tự động đếm sự biến dạng của nhu mô phổi do PEEP. Dù sao, chuẩn hóa VT thì hít vào có thể gần tương đương với tiêu chuẩn trên EELV (ở phổi được huy động hoặc không được huy động), vì dung tích hít vào có tương quan với EELV trong ARDS (► Hình 3).
Hình 3 Hình này minh họa đáp ứng đối với áp lực ngày càng tăng ở một bệnh nhân bị đông đặc phổi và không có khả năng huy động (bảng trên) và một bệnh nhân khác bị xẹp phổi có thể huy động (bảng dưới). Cả hai bệnh nhân đều có chung FRC cơ bản là 700 mL, VPEEP là 500 mL ở cùng mức PEEP và được thở máy với VT là 400mL. PEEP và VT chỉ gây ra tăng bơm động tĩnh và động ở bệnh nhân không có khả năng huy động, mặc dù có sức căng dãn (strain) động và tĩnh giống hệt nhau (tương ứng là VPEEP / FRC và VT / FRC). IC đo cho thấy “không gian” khác nhau có sẵn để thông khí ở cả hai bệnh nhân. Kết quả là, cùng một VT lần lượt là 40 và 24% IC ở bệnh nhân không thể huy động và có thể huy dộng. FRC, dung tích khí cặn chức năng; IC: dung tích hít vào, IRV: thể tích dữ trữ hít vào; PEEP, áp lực dương cuối kỳ thở ra; VPEEP: thể tích phổi do PEEP gây ra; ZEEP, áp suất dương cuối kỳ thở ra bằng không.
Tốc độ Strain và Tổn thương phổi
Phổi hoạt động như một hệ thống nhớt. Ví dụ, khi chúng bị biến dạng và giữ cố định, phổi sẽ giảm bớt sức căng, được gọi là “thư giãn sức căng – stress relaxation”. Do bản chất cơ học của chúng, có thể hình dung rằng các biến dạng nhu mô khác nhau có thể xảy ra tùy thuộc vào tốc độ của VT hoặc strain được biến đổi trong một khoảng thời gian. Bằng cách so sánh tốc độ strain thấp (1,8 /s) và cao (4,6 / s) ở dòng tổng thể tương tự nhau (2.1), Protti và cộng sự đã chỉ ra rằng tốc độ strain cao có thể làm tăng nguy cơ phù phổi, có thể vì chúng làm tăng hành vi đàn hồi của phổi. Trong các đơn vị phế nang không đồng nhất với sự thông khí vùng thay đổi, năng lượng thông khí có thể tập trung vào một khối lượng nhỏ mô phổi, lan rộng tổn thương phổi với các chu kỳ liên tiếp. Trong bối cảnh lâm sàng, những thay đổi về VT thường được áp dụng đột ngột. Chất nền ngoại bào cần có thời gian “thư giãn stress” thích ứng để giảm thiểu strain gây hại liên quan đến VT lớn. Những điều chỉnh bên trong này xảy ra trong cả khoảng thời gian ngắn (trong một chu kỳ hô hấp) và kéo dài, 1 tùy thuộc vào mức độ tổn thương phổi. Felix và cộng sự đã chỉ ra rằng việc tăng dần strain (thời gian thích ứng ngắn hơn) thay vì đột ngột (không có thời gian thích ứng) khiến tổn thương phổi giảm độc lực, có thể là do sự thích ứng trước của tế bào biểu mô và chất nền ngoại bào. Tuy nhiên, sự gia tăng dần dần biến dạng thông khí (thời gian thích nghi dài hơn) so với thời gian thích ứng ngắn hơn dẫn đến sự chuyển giao tích lũy nhiều hơn về sức mạnh cơ học và không ngăn ngừa tổn thương phổi, cho thấy rằng chiến lược thời gian thích ứng dài hơn đã tạo ra strain gây tổn thương sớm hơn.
PEEP trong khi Phẫu thuật
Để đánh giá xem liệu sự vắng mặt của PEEP có làm xấu đi tiên lượng khi kết hợp với VT cao hay không, một nghiên cứu đã được thực hiện tách biệt hai thông số thở máy này. Thử nghiệm PROVHILO58 được thiết kế để kiểm tra giả thuyết rằng một chiến lược thông khí với mức PEEP cao (12 cmH2O) cộng với RM so với mức PEEP thấp (2 cmH2O) kết hợp với cùng một VT (7,1 mL/ kg trọng lượng cơ thể dự đoán) trong quá trình gây mê toàn thân cho phẫu thuật mở bụng sẽ bảo vệ khỏi các biến chứng phổi sau phẫu thuật. Vì VT có thể so sánh được trong hai nhánh của nghiên cứu, nên hiệu quả tích cực, nếu có, chỉ có thể là do PEEP được áp dụng trong phẫu thuật. Các tác giả cho thấy tỷ lệ biến chứng phổi sau mổ trong 5 ngày đầu sau mổ là tương đương giữa hai nhóm. Mặc dù giả thuyết trong thử nghiệm PROVHILO không được ủng hộ, nhưng các tác giả đã trả lời một số câu hỏi liên quan: (1) compliance của hệ thống hô hấp động được cải thiện với PEEP = 12 cmH2O, điều này cho thấy khả năng huy động phổi hiệu quả mà không có hiện tượng căng quá mức liên quan; (2) VT thấp kết hợp với PEEP = 2 cmH2O không liên quan đến kết quả lâm sàng kém hơn; (3) ít suy giảm huyết động hơn ở nhóm PEEP thấp so với nhóm PEEP cao cộng với RM. Do đó, chiến lược thở máy có thể dẫn đến các kết quả khác nhau tùy thuộc vào tình trạng cơ bản của bệnh nhân.
PEEP trong ARDS
Không giống như trong khi phẫu thuật, cài đặt PEEP tối ưu ở những bệnh nhân bị bệnh nặng – đặc biệt là ở những bệnh nhân ARDS – vẫn chưa rõ ràng. Ba thử nghiệm lớn, ngẫu nhiên, có đối chứng đã nghiên cứu PEEP cao hơn so với thấp hơn ở bệnh nhân ARDS. 41,59,60 Mặc dù các phương pháp được sử dụng để điều chỉnh mức PEEP khác nhau giữa các nghiên cứu và một số sự mất cân bằng được quan sát thấy giữa các nhóm so sánh, không có sự cải thiện có lợi nào về tỷ lệ sống sót. Tuy nhiên, những bệnh nhân được phân bổ cho các chiến lược PEEP cao hơn cần ít liệu pháp cứu hộ hơn, 41,60 có số ngày không thở máy và không suy cơ quan hơn, và cải thiện compliance của hệ thống hô hấp. Gộp chung tất cả các dữ liệu này và phân tích hầu hết các ca ARDS nặng (P/F < 200), ngẫu nhiên hóa các chiến lược PEEP cao hơn có liên quan đến tỷ lệ tử vong thấp hơn (34,1 so với 39,1%), với nguy cơ tương đối điều chỉnh là 0,90 (KTC 95%, 0,81–1,00; p = 0,049). Mặt khác, ở những người có ARDS nhẹ khi được chỉ định cho các chiến lược PEEP cao hơn (PaO2 / FiO2 từ 201 đến 300), có xu hướng tử vong cao hơn với nguy cơ tương đối điều chỉnh là 1,37 (KTC 95%, 0,98– 1,92; p = 0,07). Mặc dù chưa có sự đồng thuận, những phân tích này cho thấy rằng việc sử dụng chiến lược PEEP cao hơn ở những bệnh nhân ARDS nặng là có lợi.
Tác động của PEEP đến việc huy động phổi ở bệnh nhân ARDS có thể khác nhau. Trong một nghiên cứu trên 19 bệnh nhân ARDS nặng (PaO2 / FiO2 = 150), 9 bệnh nhân có biểu hiện huy động phế nang đáng kể trong khi 10 người còn lại thể tích phế nang được huy động giảm mà không cải thiện tình trạng oxy hóa. Biến đổi tương tự đã được quan sát thấy trong các nghiên cứu chụp cắt lớp vi tính trong đó mức độ huy động phế nang khác nhau giữa các bệnh nhân ARDS.61 Tác động thay đổi này đối với sự huy động phổi có thể giải thích kết quả âm tính được tìm thấy trong ba thử nghiệm lớn so sánh các chiến lược PEEP thấp hơn và cao hơn ở bệnh nhân ARDS.
Trong một tổng quan hệ thống gần đây và phân tích tổng hợp RCT, 62 tác giả đã so sánh các chiến lược thông khí bao gồm PEEP cao hơn và / hoặc RM với các chiến lược thông thường có mức PEEP thấp hơn và không có RM, được sử dụng đơn lẻ hoặc kết hợp. Sau khi áp dụng các tiêu chí chọn bệnh và loại trừ, 10 nghiên cứu đã được đưa vào phân tích tổng hợp. Ở những bệnh nhân không chọn lọc với ARDS được thở máy với VT thấp bảo vệ, việc sử dụng PEEP cao hơn và / hoặc RM không làm giảm tỷ lệ tử vong cũng như tỷ lệ mắc chấn thương khí áp so với chiến lược sử dụng mức PEEP nhằm đạt được mục tiêu oxy hóa tối thiểu có thể chấp nhận được. Mức PEEP này để đạt được lượng oxy tối thiểu chấp nhận được dao động từ 10,1 cmH2O ở ngày thứ nhất đến 8,6 cmH2O ở ngày thứ 7. Do áp dụng PEEP vừa phải, mức độ xẹp phổi có thể kiểm soát nhất định được mong đợi.63 Trong nhóm này, Goligher và cộng sự đã chỉ ra rằng sớm tăng oxy máu liên quan với tăng PEEP có liên quan đến giảm tỷ lệ tử vong tại bệnh viện, đặc biệt ở những bệnh nhân bị giảm oxy máu cơ bản nặng hơn.
Tần số hô hấp
Ngoài thể tích thông khí và PEEP, RR được thiết lập để duy trì thông khí phút thích hợp và đáp ứng nhu cầu chuyển hóa của bệnh nhân. Trong một nghiên cứu mang tính bước ngoặt chứng minh rằng VT thấp làm giảm tỷ lệ tử vong trong suy hô hấp cấp, 40 tác giả đã không thảo luận về RR, xấp xỉ 30 nhịp thở/ phút, để tạo điều kiện thanh thải CO2. Ở tốc độ RR đặt thành 30 nhịp thở/ phút, chu kỳ hô hấp kéo dài 2 giây. Nếu tỷ lệ thở ra: thở ra (I: E) được điều chỉnh thành 1: 1, thì tỷ lệ này sẽ cho 1 giây ở cả thời gian hít vào và thời gian thở ra. Nếu I: E được điều chỉnh thành 1: 2, thời gian hít vào và thời gian thở ra tương ứng là 0,66 và 1,33 giây. Do đó, thời gian thở ra được rút ngắn, có thể tạo ra PEEP nội tại, hoặc thời gian thở vào bị giảm (hoặc tốc độ strain cao), có thể ảnh hưởng xấu đến thông khí. Để kiểm tra xem RR cao có thể cải thiện sự thanh thải CO2 mà không bị suy yếu tim mạch hay không, Vieillard-Baron và cộng sự đã so sánh phương pháp thông thường (tần số thấp, 15 nhịp thở / phút) so với chiến lược tần số cao (30 nhịp thở/ phút). Điều thú vị là các tác giả đã nỗ lực để kiểm soát lưu lượng dòng thở vào (ở mức 50 L/ phút) ở cả hai nhóm. Họ chỉ ra rằng việc tăng RR lên đến một phạm vi thường được sử dụng trong ICU không chỉ không hiệu quả trong việc cải thiện sự thanh thải CO2 mà còn tạo ra PEEP nội tại. Hơn nữa, RR tăng có liên quan đến các hậu quả huyết động đáng kể, bao gồm suy giảm hồi lưu của tĩnh mạch và phình to tĩnh mạch chủ bụng.
Trong thử nghiệm ARDS Network, 65 nhóm có VT thấp (6 mL/ kg trọng lượng cơ thể dự đoán) cho thấy RR trung bình bằng 29 l/p vào ngày 1 và 30 l/p vào ngày 7, so với 16 l/p vào ngày 1 và 20 l/p vào ngày thứ 7 ở nhóm VT cao (12 mL/ kg trọng lượng dự đoán). Vào ngày 1, công suất cơ học là 30,6 J/ phút ở nhóm VT thấp và 33,1 J/ phút ở nhóm VT cao. Do giảm VT về phía phạm vi bảo vệ, tăng RR được mong đợi sẽ duy trì thông khí phút ở mức an toàn để tránh nhiễm toan. Về thuật ngữ công suất cơ học – mechanical power, không có sự khác biệt lớn nào giữa nhóm VT thấp và cao. Cả hai đều nằm trong phạm vi tổn thương.66 Tuy nhiên, thử nghiệm của ARDS Network cho thấy tỷ lệ tử vong giảm đáng kể có thể liên quan đến mức độ an toàn của VT thấp theo trọng lượng cơ thể dự đoán và áp suất bình nguyên.
Dòng hít vào và Thở ra.
Dòng chảy vô hướng có thể đoán trước, có thể lặp lại hoặc hình dạng có thể thay đổi tùy thuộc vào chế độ thông khí được sử dụng. Trong các chế độ thông khí kiểm soát thể tích, dạng sóng của dòng thường sẽ là hình vuông hoặc có dạng đường dốc giảm dần.67 Độc lập với kiểu dòng, bản thân dòng là một yếu tố quan trọng quyết định stress trong phổi, vì nó tăng cường truyền động năng. Năng lượng này có liên quan chặt chẽ với stress xé rách áp lên các tế bào trong phế quản hô hấp. Một số báo cáo có liên quan đến cấu hình dòng trong quá trình hít vào với sự trao đổi khí, công thở và các chức năng tim mạch. Trong số các nghiên cứu này, từ quan điểm môi trường vĩ mô, dạng sóng dòng tăng lên có liên quan đến sự tổn thương huyết động và nguy cơ chấn thương khí áp cao hơn.68 Mặt khác, dạng sóng dòng giảm dần có liên quan đến cơ học phổi tốt hơn và trao đổi khí trong thông khí áp lực dương.69
Lưu lượng đường thở trong thì thở vào không chỉ liên quan đến các hậu quả sinh lý bệnh chính mà lưu lượng dòng thở ra cũng là một chỉ số quan trọng của những thay đổi trong cơ học phổi khi tổn thương phổi cấp tiến triển. Thở ra là một quá trình thụ động sử dụng năng lượng đàn hồi được lưu trữ trong quá trình bơm vào để thúc đẩy luồng khí thở ra. Nếu năng lượng tiềm năng được lưu trữ sau khi thở vào là thấp và không đủ để đưa hệ thống trở lại trạng thái cân bằng thư giãn trước khi bắt đầu lần thở vào tiếp theo, thì dòng sẽ tiếp tục trong suốt thời gian thở ra và áp lực phế nang vẫn dương cuối kì thở ra, vượt quá giá trị PEEP do bác sĩ lâm sàng lựa chọn. Đây được gọi là PEEP tự động hoặc PEEP nội tại (PEEPi), có thể dẫn đến tăng bơm động, sau một số chu kỳ hô hấp.
Các thông số thông khí được theo dõi trong quá trình thông khí cơ học
Hệ thống hô hấp Áp lực bình nguyên (Pplat, RS)
Pplat, được đo bằng cách kéo dài thời gian cuối thì thở vào để áp suất phổi cân bằng ở thể tích đó. Độ lớn của Pplat, phụ thuộc vào compliance của hệ hô hấp, phổi và thành ngực, cũng như VT, và đại diện cho áp suất đàn hồi của phổi. Mặc dù Pplat, cao có thể gợi ý nguy cơ quá căng phế nang quá mức, ngưỡng được sử dụng để hướng dẫn điều chỉnh thở máy vẫn còn là vấn đề cần thảo luận. Trong nghiên cứu ARDSNet, ngoài thông khí VT thấp, Pplat còn được kiểm soát. Ở nhánh VT thấp, các tác giả sử dụng Pplat, thấp hơn hoặc bằng 30 cmH2O.40 Tuy nhiên, tùy thuộc vào cơ chế hệ hô hấp của bệnh nhân, việc giữ
Pplat, RS dưới 30 cmH2O có thể không bảo vệ được ở tất cả bệnh nhân ARDS. Nó đã được chứng minh rằng một số bệnh nhân có thể phát triển tăng bơm động ngay cả với VT thấp (6 mL/ kg) và Pplat, < 30 cmH2O. Do đó, các tác giả đề xuất rằng giới hạn trên của Pplat, nên giảm xuống 28 cmH2O. Hơn nữa, Pplat, > 25 cmH2O tại 24 giờ sau khi nhập viện là một yếu tố nguy cơ độc lập đối với tử vong. Villar và cộng sự đã sử dụng một công cụ sàng lọc để xác định từng bệnh nhân có nguy cơ tử vong cao hơn bằng cách sử dụng tuổi, chỉ số oxy và Pplat,.71 Họ chia Pplat, thành ba phạm vi (<27 cmH2O; 27–30 cmH2O;> 30 cmH2O). Tỷ lệ tử vong tăng khi Pplat, tăng lên, chứng thực cho nghiên cứu trước đó.
Áp lực đẩy cho hệ thống hô hấp (ΔP,)
Sau một cuộc phẫu thuật lớn với xẹp phổi nổi bật hoặc ở bệnh nhân ARDS, diện tích thông khí có sẵn sẽ giảm. Điều này được phản ánh, ở tại giường, bởi compliance của hệ thống hô hấp thấp. Thông thường, VT được bình thường hóa theo trọng lượng cơ thể dự đoán để xác định kích thước phổi. Tuy nhiên, không phải tất cả các mô phổi đều có sẵn để thông khí. Do đó, ΔP, đại diện cho VT được bình thường hóa bởi compliance của hệ thống hô hấp. Chỉ số này có thể cho biết kích thước chức năng của phổi và có thể là một yếu tố dự đoán tốt hơn về kết quả ở những bệnh nhân có và không bị tổn thương phổi. Các nghiên cứu gần đây báo cáo rằng ΔP, là một dấu hiệu tuyệt vời của cài đặt máy thở có thể gây ra VILI và có thể thống nhất các lực gây tổn thương mô trong phổi bị tổn thương ARDS. Một nghiên cứu hồi cứu phân tích dữ liệu từ nghiên cứu ARDSnet có VT thấp cho thấy ΔP, > 15 cmH2O có liên quan đến tỷ lệ tử vong cao hơn ở bệnh nhân ARDS. Ngược lại, VT, Pplat, và PEEP không tương quan độc lập với việc tăng tỷ lệ tử vong . Tăng PEEP sẽ có ảnh hưởng khác nhau đến ΔP, tùy theo mức độ bệnh lý phổi. Nếu PEEP tăng dẫn đến huy động nhu mô phổi, thì dự kiến sẽ giảm ΔP, . Mặt khác, nếu PEEP tăng không huy động được nhu mô phổi, phổi có thể bị căng giãn quá mức, và ΔP, sẽ không thay đổi hoặc tăng lên. Trong một phân tích tổng hợp dữ liệu bệnh nhân riêng lẻ bao gồm 2.250 bệnh nhân trong 17 thử nghiệm ngẫu nhiên có đối chứng, Neto và cộng sự đã chỉ ra rằng những thay đổi về mức PEEP dẫn đến tăng ΔP, có liên quan đến các biến chứng phổi sau phẫu thuật.
Khái niệm về Năng lượng
Các biến số của máy thở đã được thảo luận trước đây tạo ra năng lượng áp dụng cho hệ thống hô hấp trong một chu kỳ thở. Năng lượng áp dụng cho hệ hô hấp được tính toán dựa trên đường cong áp suất – thể tích của đường thở, coi rằng nó là tuyến tính tùy thuộc vào vùng tổng dung tích phổi. Để tính năng lượng thực tế truyền đến phổi, phải trừ đi các năng lượng sau: (1) năng lượng cần thiết để di chuyển thành ngực; (2) năng lượng cần thiết để vượt qua ống khí quản và cây khí quản trong quá trình thở vào; và (3) năng lượng hồi phục ở miệng.
Công suất cơ học
Năng lượng đưa vào phổi ở một RR nhất định được gọi là công suất cơ học, là năng lượng hiệu quả được biểu thị trên một phút.
Phiên bản đơn giản nhất của phương trình công suất cơ học, 72 được tạo ra dựa trên phương trình chuyển động cổ điển, 73 như sau:
Thông khí có kiểm soát thể tích (VCV) với giữ cuối kỳ thở vào:
MP = 0.098 x VT x RR x (Ppeak, – ΔP,/2) (1)
VCV không giữ cuối kỳ thở vào74:
MP = [VT x RR x (Ppeak, + PEEP + Flow/6)]/20 (2)
Thông khí kiểm soát áp lực:
MP = 0.098 x VT x RR x (ΔP, + PEEP) (3)
Các thông số khác nhau có thể đóng góp khác nhau vào công suất cơ học, chẳng hạn như VT / ΔP, , lưu lượng hít vào, PEEP và RR. Trong thử nghiệm ARDS Network, khi bệnh nhân được tuyển dụng vào nghiên cứu (1996–1999), không có cuộc thảo luận nào về công suất cơ học, và sự đóng góp của tăng RR như vậy đối với tác hại tiềm tàng đối với hệ hô hấp của những bệnh nhân bị bệnh nặng vẫn chưa được biết. Một nghiên cứu gần đây trên 4.549 bệnh nhân ARDS cho thấy RR là một yếu tố dự báo độc lập về tỷ lệ tử vong.75 RR trung bình là 25,7 ± 7,4 nhịp thở / phút, đây là giá trị phổ biến được quan sát thấy trong thực hành chăm sóc tích cực hàng ngày. Các tác giả cho thấy tác động của ΔP lên tỷ lệ tử vong lớn hơn gấp 4 lần so với RR, nhưng RR vẫn có liên quan độc lập với tỷ lệ tử vong. Họ đề xuất, theo các vấn đề lý thuyết và thực tiễn ở tại giường, khái niệm sử dụng 4 x ΔP + 1 x RR (4 * ΔP * RR) để định lượng tác động của những thay đổi trong chiến lược thông khí lên VILI.75 Mặt khác, nó đã được lập luận rằng tính đơn giản của 4 x ΔP x RR không vượt trội so với tính toán cạnh giường của công suất cơ học thông qua phương trình đơn giản hóa.76 Tóm lại, RR nên được xem xét để ước tính tổn thương phổi.
Trong một nghiên cứu tiền lâm sàng, 77 tác giả đã thay đổi công suất cơ học tác dụng lên hệ hô hấp bằng cách thay đổi RR trong khi giữ VT và áp lực xuyên phổi không đổi, để xác định ngưỡng công suất cho VILI. Họ chỉ ra rằng, ở lợn con khỏe mạnh, phù nề lan rộng chỉ phát triển khi công suất cơ học qua phổi vượt quá 12,1 J/ phút. Vì phổi bị tổn thương cần một công suất cơ học cao để được thông khí ở cùng một VT, xẹp phổi dẫn đến giảm diện tích phổi có thể thông khí, đòi hỏi nhiều áp lực và lưu lượng hơn. Điều này, đến lượt nó, làm tăng công suất cơ học được phân phối mà không làm thay đổi VT. Vòng luẩn quẩn này có thể giải thích sự gia tăng tổn thương phổi khi tác động của công suất cơ học được khuếch đại.
Tổn thương phổi do máy thở – VILI
Tổn thương phổi do thở máy (VILI) thường được cho là do áp dụng VT quá mức (volutrauma – chấn thương thể tích) hoặc áp lực đường thở (barotrauma – chấn thương khí áp). Volutrauma và barotrauma chủ yếu gây ra bởi sự biến dạng hoặc strain không sinh lý của phổi (tỷ lệ giữa VT và dung tích khí cặn chức năng) và stress (áp lực xuyên phổi), tác động toàn cục hoặc cục bộ. Trong một mô hình động vật lớn, sự hình thành phù nề ở phổi khỏe mạnh chỉ xảy ra khi đạt hoặc vượt quá tỷ lệ strain toàn phần từ 1,5 đến 2.78
Hệ thống thông khí cơ học có hỗ trợ có liên quan đến VILI không?
Như đã mô tả trước đây, thở tự phát khác với thở máy có kiểm soát. Tuy nhiên, trong quá trình thông khí hỗ trợ áp lực, VILI có thể xảy ra do một số yếu tố1: tăng gắng sức thở tự phát và do đó, áp lực đẩy xuyên phổi79 và căng kéo (tensile stress) 80 (► Hình 4) 2; bệnh nhân – máy thở không đồng bộ3,81 lệch trục
(pendelluft) và giãn không đồng nhất trên phổi82; và4 phù phế nang, vì áp lực màng phổi âm có thể truyền đến phế nang, làm tăng tưới máu mao mạch.83 Trong một mô hình ARDS nhẹ, 84 Pinto và cộng sự đã chỉ ra rằng, ở áp lực đẩy xuyên phổi động tương tự, có và không điều chỉnh thời gian thở vào, kiểm soát áp lực so với thông khí hỗ trợ áp lực dẫn đến tăng điểm tổn thương phế nang lan tỏa và không đồng nhất, giảm biểu hiện Ecadherin trong mô phổi và tăng biểu hiện gen IL-6, trong số khác. Ngoài ra, không có sự khác biệt lớn nào được nhận thấy giữa thông khí hỗ trợ áp lực và thông khí có kiểm soát áp lực khi sử dụng VT bảo vệ và áp lực đẩy xuyên phổi. Tổn thương phổi tỷ lệ thuận với mức áp lực đẩy xuyên phổi.
Khi mở rộng cuộc thảo luận này đến các bệnh nhân COVID-19, khái niệm về bệnh nhân tự gây tổn thương phổi (P-SILI) đã trở nên đặc biệt quan trọng. Những bệnh nhân này có biểu hiện khó thở và giảm oxy máu, có thể cần hỗ trợ hô hấp không xâm lấn hoặc xâm lấn. Do số lượng giường ICU có hạn, một số lượng tương đối cao bệnh nhân được điều trị bằng phương pháp hỗ trợ hô hấp không xâm lấn trong nhiều ngày, điều này có thể dẫn đến P-SILI. Bốn cơ chế tiềm ẩn của PSILI trong COVID-19 đã được đề xuất: (1) tăng stress / strain phổi,
85 (2) phân bố thông khí không đồng nhất, 82 (3) thay đổi tưới máu phổi, 86 và (4) bệnh nhân – máy thở không đồng bộ trong thời gian thông khí áp lực dương không xâm lấn.87
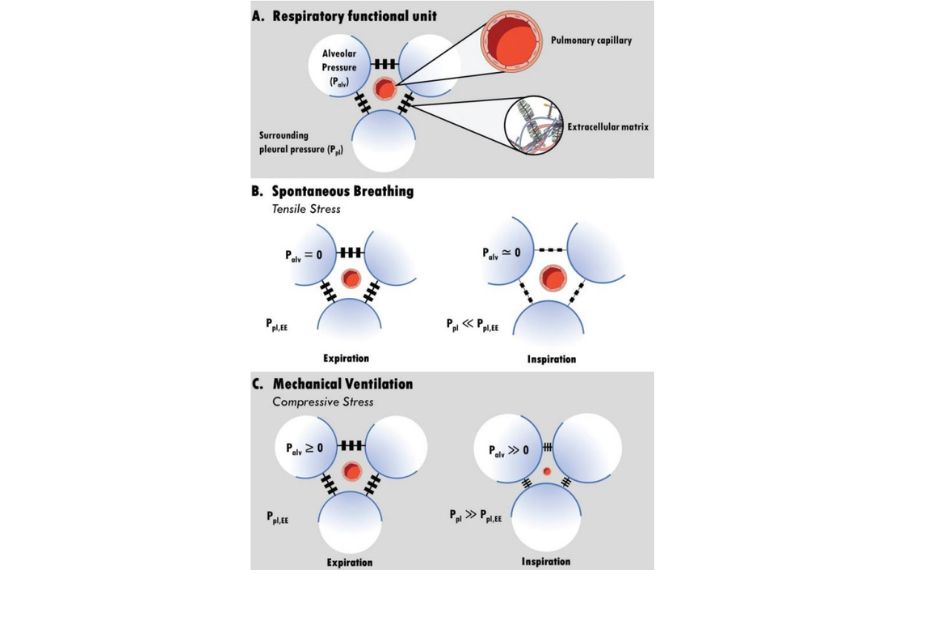
Hình 4. Bảng A minh họa các thành phần của một đơn vị chức năng phổi. Các mao mạch và các thành phần của chất nền ngoại bào (ECM) nằm trong khoảng kẽ phổi. “Giàn giáo” là vai trò cơ bản nhất của ECM, kết nối các phế nang lân cận. Bảng B cho thấy trong quá trình thở tự phát, áp lực màng phổi thở ra là âm, và áp lực phế nang bằng 0; trong khi trong khi hít vào, áp suất màng phổi giảm hơn nữa dẫn đến căng kéo áp lên chất nền ngoại bào, dẫn đến sự gia tăng kích thước mao mạch một cách khiêm tốn. Bảng C cho thấy trong quá trình thở máy áp lực dương, áp lực màng phổi thở ra phụ thuộc vào việc sử dụng áp lực dương cuối thở ra bên ngoài (PEEP); trong quá trình hít vào, chất nền ngoại bào phải chịu áp lực nén và do đó kích thước mao mạch bị giảm. Palv, áp lực phế nang; Ppl, áp lực màng phổi; Ppl, EE, áp lực màng phổi cuối kỳ thở ra
Kích thích cơ học thành tín hiệu phân tử: Phiên bản tế bào của sự kiện
Sự phát triển của VILI có thể được kích hoạt bởi sự tác động lẫn nhau một cách phức tạp của các yếu tố có khả năng gây tổn thương: (1) sự căng dãn quá mức vùng của phế nang do áp dụng thể tích cao và/ hoặc áp lực phế nang; (2) sự thay đổi của stress cục bộ, làm biến dạng tế bào và chất nền hỗ trợ của chúng thành hình dạng và kích thước bất thường so với nhịp thở tự phát bình thường; (3) sự cọ sát của không gian biểu mô phế nang, đặc biệt được quan sát khi thông khí ở VT thấp và do tái huy dộng – mất huy động lặp đi lặp lại của các đơn vị phổi không ổn định; (4) chuyển đổi các phân tử chất surfactant thành bất hoạt do hệ quả của dao động diện tích bề mặt phế nang lớn; và (5) gia tăng stress giữa các tế bào lân cận và giữa các tế bào với mô xung quanh gây ra bởi hiện tượng phụ thuộc lẫn nhau. Hai cơ chế chính gây ra tổn thương mô do VILI: (1) tổn thương trực tiếp màng mao mạch phế nang và ECM; và (2) chuyển đổi cơ học, là sự chuyển đổi một kích thích cơ học thành các tín hiệu sinh hóa và phân tử nội bào. Trong môi trường vi mô, một số lực cơ học tác động lên các tế bào biểu mô loại I và II, cũng như các tế bào nội mô, trong quá trình thông khí áp lực dương.
Tế bào biểu mô Type I
Tế bào biểu mô phế nang tạo thành một hàng rào tương đối không thấm nước, phụ thuộc vào sự hình thành và duy trì các mối nối chặt. Hơn 95% diện tích bề mặt của phế nang được bao phủ bởi các tế bào biểu mô loại I. Những tế bào này có thể thích ứng với sự căng giãn theo chu kỳ thông qua biểu hiện gen, không chỉ phụ thuộc vào lượng stress (biên độ), mà còn cả thời gian của stress được áp dụng (giai đoạn). Một con đường liên kết chặt chẽ với các mối nối chặt của biểu mô là tín hiệu Wnt. Một nghiên cứu trước đây cho thấy thông khí VT cao trong 4 giờ gây ra sự điều chỉnh lên nồng độ protein Wnt5a và có liên quan đến việc tăng mức tổng số β-catenin, có thể điều chỉnh các mối nối dính và các điểm nối chặt chẽ giữa các tế bào biểu mô. Ngoài ra, claudin-18 và -4 đã được chứng minh là có vai trò quan trọng trong việc điều chỉnh thành phần và tính thấm của các mối nối chặt biểu mô phế nang.
Tế bào biểu mô Type II
Mặc dù tế bào biểu mô loại I bao phủ 93% bề mặt phế nang, 88 do sự phân bố dàn trải và kéo dài ở màng mao mạch phế nang, chúng có số lượng ít hơn tế bào biểu mô loại II ở quy mô phế nang. Thông thường, các tế bào loại II có xu hướng nằm gần các khu vực giống như góc của phế nang. Điều hợp lý là khi nghĩ rằng, nếu sự biến dạng lặp đi lặp lại được cho phép tiếp tục, thì các tế bào biểu mô sẽ bị tổn thương nhiều hơn, và cả biên độ và thời gian nhiễu loạn đều có liên quan. Mặc dù rất khó để ngoại suy tỷ lệ giãn nở phế nang về độ giãn của tế bào đơn lớp, nhưng các nghiên cứu trước đây đã chứng minh rằng độ giãn nhẹ (4%) có thể tương ứng với VT thấp (5–6 mL/ kg trọng lượng cơ thể lý tưởng). Điều thú vị là, sự biến dạng tế bào biểu mô trong phạm vi sinh lý được mong muốn, vì tế bào phế nang loại II có thể giải phóng dipalmitoylphosphatidylcholine, một loại surfactant lipid, do đó cải thiện chức năng phổi. Hơn nữa, việc hạn chế biên độ biến dạng đã được chứng minh là làm giảm đáng kể tỷ lệ chết tế bào ở các biến dạng giống hệt nhau. Thêm một mảnh nữa vào câu đố khó hiểu, Roan và cộng sự không chỉ nghiên cứu sự giãn ra ở tế bào loại II mà còn kết hợp nó với nồng độ oxy cao (80–90%). Điều này có liên quan, vì hầu hết bệnh nhân ARDS thở máy có thể nhận được oxy bổ sung trong thời gian dài. Các tác giả đã chứng minh rằng sự kéo căng theo chu kỳ của các tế bào được xử lý tăng oxy hóa gây ra sự tách rời của tế bào tăng lên, tương quan với những thay đổi đáng kể trong F-actin và các vi ống trong tế bào.
Tế bào nội mạc
Mỗi phế nang được bao bọc bởi một mạng lưới mao mạch dày đặc. Do đó, nếu căng cơ học quá mức sẽ gây ra rối loạn chức năng nội mạc và tăng rò rỉ mạch máu. Trong bối cảnh này, một nghiên cứu đã phát hiện ra rằng sự kéo dài cơ học quá mức (kéo dài 18% so với tình trạng ban đầu) đã kích thích sự hình thành các “vi hạt rụng” khỏi bề mặt tế bào của mô bị thương, đó là một dấu hiệu của rối loạn chức năng nội mô. Điều thú vị là khi những vi hạt này được tiêm vào trong nội khí quản của một con vật khỏe mạnh, chúng sẽ gây ra phản ứng viêm trong phổi. Ngoài sự phóng thích vi hạt, các chất trung gian gây viêm đặc hiệu được tạo ra do quá trình kéo căng theo chu kỳ. Một trong những chất trung gian này là box protein nhóm 1 có tính di động cao (HMGB-1), có liên quan chặt chẽ với việc kích hoạt một số cytokine tiền viêm, bao gồm TNFα, IL-8 và protein hóa học monocyte 1. Trong thực nghiệm, HMGB-1 biểu hiện được điều chỉnh dương tính bởi sự kéo căng cơ học quá mức theo chu kỳ (18%), 90 nhưng không phải bằng sự kéo căng cơ học sinh lý theo chu kỳ (5%).
Thể tích thông khí, PEEP, RR, luồng khí, áp lực đẩy, áp suất bình nguyên, áp lực xuyên phổi, năng lượng và công suất cơ học là những yếu tố quyết định VILI được công nhận rõ ràng, do đó làm ảnh hưởng đến kết quả lâm sàng. Chúng có thể ảnh hưởng không chỉ đến phổi (tổn thương chất nền ngoại bào, biểu mô và tế bào nội mạc), mà còn ảnh hưởng đến huyết động và các cơ quan xa. Ngoài việc kiểm soát các thông số này, sinh lý phổi và các dấu hiệu sinh học nên được đo để giảm thiểu VILI. Thở máy cá thể hóa được khuyến khích và cần đầu tư cả nhân lực và nguồn lực, bao gồm cả các thử nghiệm thực nghiệm và lâm sàng.
Kết luận
Thở máy là một liệu pháp hỗ trợ cần thiết trong giai đoạn chu phẫu cũng như bệnh nặng và có thể giúp giảm tỷ lệ tử vong ở bệnh nhân ARDS. Bằng chứng cho thấy thông khí áp lực dương có thể gây ra các hậu quả sinh lý tiêu cực không chỉ trên phổi mà còn trên các cơ quan xa. Những tác dụng này có thể là trung gian của các dao động huyết động và / hoặc do giải phóng các chất trung gian gây viêm thông qua các cơ chế khác nhau. Một số biến số máy thở có sẵn từ bác sĩ lâm sàng có thể được kiểm soát (thể tích thông khí, mức PEEP, RR, lưu lượng đường thở thở vào và thở ra), trong khi những biến số khác đại diện cho hậu quả thông khí với giá trị tiên lượng (áp lực bình nguyên và đẩy). Mối liên hệ của sức mạnh cơ học với kết quả của bệnh nhân cần được làm sáng tỏ. Điều quan trọng là phải làm rõ hơn các cơ chế chính xác của VILI trên màng mao mạch phế nang, bao gồm chất nền ngoại bào, và làm rõ VILI ảnh hưởng đến các cơ quan xa như thế nào để phát triển các chiến lược điều trị mới.
Tài liệu tham khảo
1 Mitchell JR, Whitelaw WA, Sas R, Smith ER, Tyberg JV, Belenkie I. RV filling modulates LV function by direct ventricular interaction during mechanical ventilation. Am J Physiol Heart Circ Physiol 2005;289(02):H549–H557
2 Pelosi P, Ferguson ND, Frutos-Vivar F, et al;Ventila Study Group. Management and outcome of mechanically ventilated neurologic patients. Crit Care Med 2011;39(06):1482–1492
3 Husain-Syed F, Slutsky AS, Ronco C. Lung-kidney cross-talk in the critically ill patient. Am J Respir Crit Care Med 2016;194(04): 402–414
4 Kredel M, Muellenbach RM, Johannes A, Brederlau J, Roewer N, Wunder C. Hepatic effects of lung-protective pressure-controlled ventilation and a combination of high-frequency oscillatoryventilation and extracorporeal lung assist in experimental lung injury. Med Sci Monit 2011;17(10):BR275–BR281
5 Kirkpatrick AW, Roberts DJ, De Waele J, et al;Pediatric Guidelines Sub-Committee for the World Society of the Abdominal Compartment Syndrome. Intra-abdominal hypertension and the abdominal compartment syndrome: updated consensus definitions and clinical practice guidelines from the World Society of the Abdominal Compartment Syndrome. Intensive Care Med 2013;39 (07):1190–1206
6 Regli A, Hockings LE, Musk GC, et al. Commonly applied positive end-expiratory pressures do not prevent functional residual capacity decline in the setting of intra-abdominal hypertension: a pig model. Crit Care 2010;14(04):R128
7 Regli A, Mahendran R, Fysh ET, et al. Matching positive endexpiratory pressure to intra-abdominal pressure improves oxygenation in a porcine sick lung model of intra-abdominal hypertension. Crit Care 2012;16(05):R208
8 Regli A, Chakera J, De Keulenaer BL, et al. Matching positive endexpiratory pressure to intra-abdominal pressure prevents endexpiratory lung volume decline in a pig model of intra-abdominal hypertension. Crit Care Med 2012;40(06):1879–1886
9 Cortes-Puentes GA, Keenan JC, Adams AB, Parker ED, Dries DJ, Marini JJ. Impact of chest wall modifications and lung injury on the correspondence between airway and transpulmonary driving pressures. Crit Care Med 2015;43(08):e287–e295
10 Tobin MJ, Mador MJ, Guenther SM, Lodato RF, Sackner MA. Variability of resting respiratory drive and timing in healthy subjects. J Appl Physiol (1985) 1988;65(01):309–317
11 Brower R, Wise RA, Hassapoyannes C, Bromberger-Barnea B, Permutt S. Effect of lung inflation on lung blood volume and pulmonary venous flow. J Appl Physiol (1985) 1985;58(03): 954–963
12 Hakim TS, Michel RP, Chang HK. Effect of lung inflation on pulmonary vascular resistance by arterial and venous occlusion. J Appl Physiol 1982;53(05):1110–1115
13 Simmons D, Linde L, Miller J, O’Reilly R. Relation between lung volume and pulmonary vascular resistance. Circ Res 1961; 9:465–471
14 Mahjoub Y, Lejeune V, Muller L, et al. Evaluation of pulse pressure variation validity criteria in critically ill patients: a prospective observational multicentre point-prevalence study. Br J Anaesth 2014;112(04):681–685
15 Pinsky MR. Functional haemodynamic monitoring. Curr Opin Crit Care 2014;20(03):288–293
16 Michard F, Teboul JL. Predicting fluid responsiveness in ICU patients: a critical analysis of the evidence. Chest 2002;121 (06):2000–2008
17 Michard F, Boussat S, Chemla D, et al. Relation between respiratory changes in arterial pulse pressure and fluid responsiveness in septic patients with acute circulatory failure. Am J Respir Crit Care Med 2000;162(01):134–138
18 Kimmoun A, Baux E, Das V, et al. Outcomes of patients admitted to intensive care units for acute manifestation of small-vessel vasculitis: a multicenter, retrospective study. Crit Care 2016;20:27
19 He H, Long Y, Liu D, Wang X, Tang B. The prognostic value of central venous-to-arterial CO2 difference/arterial-central venous O2 difference ratio in septic shock patients with central venous O2 saturation 80. Shock 2017;48(05):551–557
20 Dumas G, Lavillegrand JR, Joffre J, et al. Mottling score is a strong predictor of 14-day mortality in septic patients whatever vasopressor doses and other tissue perfusion parameters. Crit Care 2019;23(01):211
21 The Brain Trauma Foundation. The Brain Trauma Foundation. The American Association of Neurological Surgeons. The Joint Section on Neurotrauma and Critical Care. Guidelines for cerebral perfusion pressure. J Neurotrauma 2000;17(6-7):507–511
22 Brian JE Jr. Carbon dioxide and the cerebral circulation. Anesthesiology 1998;88(05):1365–1386
23 Cold GE. Cerebral blood flow in acute head injury. The regulation of cerebral blood flow and metabolism during the acute phase of head injury, and its significance for therapy. Acta Neurochir Suppl (Wien) 1990;49:1–64
24 Robba C, Ball L, Battaglini D, et al;collaborators. Early effects of ventilatory rescue therapies on systemic and cerebral oxygenation in mechanically ventilated COVID-19 patients with acute respiratory distress syndrome: a prospective observational study. Crit Care 2021;25(01):111
25 Robba C, Poole D, McNett M, et al. Mechanical ventilation in patients with acute brain injury: recommendations of the European Society of Intensive Care Medicine consensus. Intensive Care Med 2020;46(12):2397–2410
26 Robba C, Ball L, Nogas S, et al. Effects of positive end-expiratory pressure on lung recruitment, respiratory mechanics, and intracranial pressure in mechanically ventilated brain-injured patients. Front Physiol 2021;12:711273
27 Ott L, McClain CJ, Gillespie M, Young B. Cytokines and metabolic dysfunction after severe head injury. J Neurotrauma 1994;11(05): 447–472
28 Waikar SS, Liu KD, Chertow GM. The incidence and prognostic significance of acute kidney injury. Curr Opin Nephrol Hypertens 2007;16(03):227–236
29 Uchino S, Kellum JA, Bellomo R, et al;Beginning and Ending Supportive Therapy for the Kidney (BEST Kidney) Investigators. Acute renal failure in critically ill patients: a multinational, multicenter study. JAMA 2005;294(07):813–818
30 Walcher A, Faubel S, Keniston A, Dennen P. In critically ill patients requiring CRRT, AKI is associated with increased respiratory failure and death versus ESRD. Ren Fail 2011;33(10):935–942
31 Annat G, Viale JP, Bui Xuan B, et al. Effect of PEEP ventilation on renal function, plasma renin, aldosterone, neurophysins and urinary ADH, and prostaglandins. Anesthesiology 1983;58(02): 136–141
32 Verbrugge FH, Dupont M, Steels P, et al. Abdominal contributions to cardiorenal dysfunction in congestive heart failure. J Am Coll Cardiol 2013;62(06):485–495
33 Uhlig S, Ranieri M, Slutsky AS. Biotrauma hypothesis of ventilatorinduced lung injury. Am J Respir Crit Care Med 2004;169(02): 314–315, author reply 315
34 Gurkan OU, O’Donnell C, Brower R, Ruckdeschel E, Becker PM. Differential effects of mechanical ventilatory strategy on lung injury and systemic organ inflammation in mice. Am J Physiol Lung Cell Mol Physiol 2003;285(03):L710–L718
35 Imai Y, Parodo J, Kajikawa O, et al. Injurious mechanical ventilation and end-organ epithelial cell apoptosis and organ dysfunction in an experimental model of acute respiratory distress syndrome. JAMA 2003;289(16):2104–2112
36 Kuiper JW, Groeneveld AB, Slutsky AS, Plötz FB. Mechanical ventilation and acute renal failure. Crit Care Med 2005;33(06): 1408–1415
37 Ortiz A, Lorz C, Egido J. The Fas ligand/Fas system in renal injury. Nephrol Dial Transplant 1999;14(08):1831–1834
38 Wu B, Iwakiri R, Ootani A, Fujise T, Tsunada S, Fujimoto K. Plateletactivating factor promotes mucosal apoptosis via FasL-mediating caspase-9 active pathway in rat small intestine after ischemiareperfusion. FASEB J 2003;17(09):1156–1158
39 van den Akker JP, Egal M, Groeneveld AB. Invasive mechanical ventilation as a risk factor for acute kidney injury in the critically ill: a systematic review and meta-analysis. Crit Care 2013;17(03): R98
40 Brower RG, Matthay MA, Morris A, Schoenfeld D, Thompson BT, Wheeler AAcute Respiratory Distress Syndrome Network. Ventilation with lower tidal volumes as compared with traditional tidal volumes for acute lung injury and the acute respiratory distress syndrome. N Engl J Med 2000;342(18):1301–1308
41 Mercat A, Richard JC, Vielle B, et al;Expiratory Pressure (Express) Study Group. Positive end-expiratory pressure setting in adultswith acute lung injury and acute respiratory distress syndrome: a randomized controlled trial. JAMA 2008;299(06):646–655
42 Audimoolam VK, McPhail MJ, Wendon JA, et al. Lung injury and its prognostic significance in acute liver failure. Crit Care Med 2014; 42(03):592–600
43 Levesque E, Saliba F, Ichaï P, Samuel D. Outcome of patients with cirrhosis requiring mechanical ventilation in ICU. J Hepatol 2014; 60(03):570–578
44 Gacouin A, Locufier M, Uhel F, et al. Liver cirrhosis is independently associated with 90-day mortality in ARDS patients. Shock 2016;45(01):16–21
45 Quintel M, Pelosi P, Caironi P, et al. An increase of abdominal pressure increases pulmonary edema in oleic acid-induced lung injury. Am J Respir Crit Care Med 2004;169(04):534–541
46 Santos CL, Moraes L, Santos RS, et al. Effects of different tidal volumes in pulmonary and extrapulmonary lung injury with or without intraabdominal hypertension. Intensive Care Med 2012; 38(03):499–508
47 Pelosi P, Luecke T, Rocco PR. Chest wall mechanics and abdominal pressure during general anaesthesia in normal and obese individuals and in acute lung injury. Curr Opin Crit Care 2011;17(01): 72–79
48 Ranieri VM, Brienza N, Santostasi S, et al. Impairment of lung and chest wall mechanics in patients with acute respiratory distress syndrome: role of abdominal distension. Am J Respir Crit Care Med 1997;156(4 Pt 1):1082–1091
49 Santos CL, Moraes L, Santos RS, et al. The biological effects of higher and lower positive end-expiratory pressure in pulmonary and extrapulmonary acute lung injury with intra-abdominal hypertension. Crit Care 2014;18(03):R121
50 Regli A, Pelosi P, Malbrain MLNG. Ventilation in patients with intra-abdominal hypertension: what every critical care physician needs to know. Ann Intensive Care 2019;9(01):52
51 Ball L, Pelosi P. How I ventilate an obese patient. Crit Care 2019;23 (01):176
52 Amato MB, Meade MO, Slutsky AS, et al. Driving pressure and survival in the acute respiratory distress syndrome. N Engl J Med 2015;372(08):747–755
53 Neto AS, Hemmes SN, Barbas CS, et al;PROVE Network Investigators. Association between driving pressure and development of postoperative pulmonary complications in patients undergoing mechanical ventilation for general anaesthesia: a meta-analysis of individual patient data. Lancet Respir Med 2016;4(04): 272–280
54 Silva PL, Gama de Abreu M. Regional distribution of transpulmonary pressure. Ann Transl Med 2018;6(19):385
55 Pelosi P, D’Andrea L, Vitale G, Pesenti A, Gattinoni L. Vertical gradient of regional lung inflation in adult respiratory distress syndrome. Am J Respir Crit Care Med 1994;149(01):8–13
56 Guay J, Ochroch EA. Intraoperative use of low volume ventilation to decrease postoperative mortality, mechanical ventilation, lengths of stay and lung injury in patients without acute lung injury. Cochrane Database Syst Rev 2015;(12):CD011151
57 Futier E, Pereira B, Jaber S. Intraoperative low-tidal-volume ventilation. N Engl J Med 2013;369(19):1862–1863
58 Felix NS, Samary CS, Cruz FF, Rocha NN, Fernandes MVS, Machado JA, Bose-Madureira RL, Capelozzi VL, Pelosi P, Silva PL, Marini JJ, Rocco PRM. Gradually Increasing Tidal Volume May Mitigate Experimental Lung Injury in Rats. Anesthesiology 2019 May;130(05):767–777. Doi: 10.1097/ALN.0000000000002630
59 Hemmes SN, Gama de Abreu M, Pelosi P, Schultz MJPROVE Network Investigators for the Clinical Trial Network of the European Society of Anaesthesiology. High versus low positive endexpiratory pressure during general anaesthesia for open abdominal surgery (PROVHILO trial): a multicentre randomised controlled trial. Lancet 2014;384(9942):495–503
60 Brower RG, Lanken PN, MacIntyre N, et al;National Heart, Lung, and Blood Institute ARDS Clinical Trials Network. Higher versuslower positive end-expiratory pressures in patients with the acute respiratory distress syndrome. N Engl J Med 2004;351 (04):327–336
61 Meade MO, Cook DJ, Guyatt GH, et al;Lung Open Ventilation Study Investigators. Ventilation strategy using low tidal volumes, recruitment maneuvers, and high positive end-expiratory pressure for acute lung injury and acute respiratory distress syndrome: a randomized controlled trial. JAMA 2008;299(06):637–645
62 Pelosi P, Ball L, Barbas CSV, et al. Personalized mechanical ventilation in acute respiratory distress syndrome. Crit Care 2021;25(01):250
63 Ball L, Serpa Neto A, Trifiletti V, et al;PROVE Network: PROtective Ventilation Network. Effects of higher PEEP and recruitment manoeuvres on mortality in patients with ARDS: a systematic review, meta-analysis, meta-regression and trial sequential analysis of randomized controlled trials. Intensive Care Med Exp 2020;8(Suppl 1):39
64 Pelosi P, Rocco PRM, Gama de Abreu M. Close down the lungs and keep them resting to minimize ventilator-induced lung injury. Crit Care 2018;22(01):72
65 Vieillard-Baron A, Prin S, Augarde R, et al. Increasing respiratory rate to improve CO2 clearance during mechanical ventilation is not a panacea in acute respiratory failure. Crit Care Med 2002;30 (07):1407–1412
66 Goligher EC, Hodgson CL, Adhikari NKJ, Meade MO, Wunsch H, Uleryk E, Gajic O, Amato MPB, Ferguson ND, Rubenfeld GD, Fan E. Lung Recruitment Maneuvers for Adult Patients with Acute Respiratory Distress Syndrome. A Systematic Review and MetaAnalysis. Ann Am Thorac Soc 2017 Oct;14(Supplement_4):S304- –S311. Doi: 10.1513/AnnalsATS.201704-340OT
67 Brower RG, Matthay MA, Morris A, Schoenfeld D, Thompson BTWheeler AAcute Respiratory Distress Syndrome Network. Ventilationwith lower tidal volumes as compared with traditional tidal volumes for acute lung injury and the acute respiratory distress syndrome. N Engl J Med 2000;342(18):1301–1308
68 Parhar KKS, Zjadewicz K, Soo A, et al. Epidemiology, mechanical power, and 3-year outcomes in acute respiratory distress syndrome patients using standardized screening. an observational cohort study. Ann Am Thorac Soc 2019;16(10):1263–1272
69 Koh SO. Mode of mechanical ventilation: volume controlled mode. Crit Care Clin 2007;23(02):161–167, viii
70 Smith RA, Venus B. Cardiopulmonary effect of various inspiratory flow profiles during controlled mechanical ventilation in a porcine lung model. Crit Care Med 1988;16(08):769–772
71 Al-Saady N, Bennett ED. Decelerating inspiratory flow waveform improves lung mechanics and gas exchange in patients on intermittent positive-pressure ventilation. Intensive Care Med 1985; 11(02):68–75
72 Terragni PP, Rosboch G, Tealdi A, et al. Tidal hyperinflation during low tidal volume ventilation in acute respiratory distress syndrome. Am J Respir Crit Care Med 2007;175(02):160–166
73 Villar J, Ambrós A, Soler JA, et al; Stratification and Outcome of Acute Respiratory Distress Syndrome (STANDARDS) Network. Age, PaO2/FIO2, and plateau pressure score: a proposal for a simple outcome score in patients with the acute respiratory distress syndrome. Crit Care Med 2016;44(07):1361–1369
74 Gattinoni L, Tonetti T, Cressoni M, et al. Ventilator-related causes of lung injury: the mechanical power. Intensive Care Med 2016;42 (10):1567–1575
75 Otis AB, Fenn WO, Rahn H. Mechanics of breathing in man. J Appl Physiol 1950;2(11):592–607
76 Giosa L, Busana M, Pasticci I, et al. Mechanical power at a glance: a simple surrogate for volume-controlled ventilation. Intensive Care Med Exp 2019;7(01):61
77 Costa ELV, Slutsky AS, Brochard LJ, et al. Ventilatory variables and mechanical power in patients with acute respiratory distress syndrome. Am J Respir Crit Care Med 2021;204(03): 303–311 Seminars in Respiratory and Critical
78 Camporota L, Busana M, Marini JJ, Gattinoni L. The 4DPRR index and mechanical power: a step ahead or four steps backward? Am J Respir Crit Care Med 2021;204(04):491–492
79 Cressoni M, Gotti M, Chiurazzi C, et al. Mechanical power and development of ventilator-induced lung injury. Anesthesiology 2016;124(05):1100–1108 80 Protti A, Cressoni M, Santini A, et al. Lung stress and strain during mechanical ventilation: any safe threshold? Am J Respir Crit Care Med 2011;183(10):1354–1362
81 Yoshida T, Fujino Y, Amato MB, Kavanagh BP. Fifty years of research in ARDS. Spontaneous breathing during mechanical ventilation. risks, mechanisms, and management. Am J Respir Crit Care Med 2017;195(08):985–992
82 Pelosi P, Rocco PR. Effects of mechanical ventilation on the extracellular matrix. Intensive Care Med 2008;34(04):631–639
83 Brochard L, Slutsky AS, Pesenti A. Reply: “A Word of Caution Regarding Patient Self-inflicted Lung Injury and Prophylactic Intubation” and “Hyperventilation (Not Ventilator)-Induced Lung Injury”. Am J Respir Crit Care Med 2017;196(07):937–938
84 Yoshida T, Torsani V, Gomes S, et al. Spontaneous effort causes occult pendelluft during mechanical ventilation. Am J Respir Crit Care Med 2013;188(12):1420–1427
85 Kallet RH, Alonso JA, Luce JM, Matthay MA. Exacerbation of acute pulmonary edema during assisted mechanical ventilation using a low-tidal volume, lung-protective ventilator strategy. Chest 1999; 116(06):1826–1832
86 Pinto EF, Santos RS, Antunes MA, et al. Static and dynamic transpulmonary driving pressures affect lung and diaphragm injury during pressure-controlled versus pressure-support ventilation in experimental mild lung injury in rats. Anesthesiology 2020; 132(02):307–320
87 Bellani G, Grasselli G, Teggia-Droghi M, et al. Do spontaneous and mechanical breathing have similar effects on average transpulmonary and alveolar pressure? A clinical crossover study. Crit Care 2016;20(01):142
88 Busana M, Giosa L, Cressoni M, et al. The impact of ventilationperfusion inequality in COVID-19: a computational model. J Appl Physiol (1985) 2021;130(03):865–876
89 Blanch L, Villagra A, Sales B, et al. Asynchronies during mechanical ventilation are associated with mortality. Intensive Care Med 2015;41(04):633–641
90 Crapo JD, Crapo RO, Jensen RL, Mercer RR, Weibel ER. Evaluation of lung diffusing capacity by physiological and morphometric techniques. J Appl Physiol (1985) 1988;64(05): 2083–2091
91 Roan E, Wilhelm K, Bada A, et al. Hyperoxia alters the mechanical properties of alveolar epithelial cells. Am J Physiol Lung Cell Mol Physiol 2012;302(12):L1235–L1241
92 Ding N, Wang F, Xiao H, Xu L, She S. Mechanical ventilation enhances HMGB1 expression in an LPS-induced lung injury model. PLoS One 2013;8(09):e74633