Bệnh hô hấp, Bệnh Nhi khoa
Sinh lý bệnh suy hô hấp cấp ở trẻ em bị viêm tiểu phế quản và tác dụng của CPAP
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Sinh lý bệnh suy hô hấp cấp ở trẻ em bị viêm tiểu phế quản và tác dụng của CPAP tải về file pdf ở đây.
Bài dịch của: BS. Đặng Thanh Tuấn – Khoa Hồi sức Ngoại – BV Nhi Đồng 1
Tóm tắt
Viêm tiểu phế quản cấp tính là bệnh nhiễm trùng đường hô hấp dưới phổ biến nhất (lower respiratory tract infection – LRTI) trong năm đầu đời. Nhiễm virus hợp bào hô hấp (respiratory syncytial virus – RSV) là loại virus phổ biến nhất được tìm thấy ở những trẻ này, chiếm 60–80 % các trường hợp. Tỷ lệ nhập viện dưới 2%. Có tới 8% những người nhập viện cần hỗ trợ thông khí [1, 2].
Giới thiệu
Viêm tiểu phế quản cấp tính là bệnh nhiễm trùng đường hô hấp dưới phổ biến nhất (LRTI) trong năm đầu đời. Nhiễm virus hợp bào hô hấp (RSV) là loại virus phổ biến nhất được tìm thấy ở những trẻ này, chiếm 60–80 % các trường hợp. Tỷ lệ nhập viện dưới 2%. Có tới 8% những người nhập viện cần hỗ trợ thông khí [1, 2].
Ba biểu hiện lâm sàng của viêm tiểu phế quản nặng đã được mô tả. Suy hô hấp cấp tính do tăng CO2 cấp tính là dạng thường gặp nhất, do mỏi cơ hô hấp liên quan đến giảm thông khí phế nang. Ngưng thở nghiêm trọng tái phát xảy ra trong 1,2– 23,8% trường hợp [3, 4]. Biểu hiện lâm sàng mới nhất chủ yếu là ở phế nang và có thể dẫn đến hội chứng suy hô hấp cấp tính (acute respiratory distress syndrome – ARDS) [5]. Sự tắc nghẽn của các tiểu phế quản làm tăng công thở (work of breathing – WOB), đại diện cho năng lượng cần thiết để vượt qua sức cản đường thở gia tăng. Trẻ sơ sinh, đặc biệt là những trẻ sinh non, dễ bị mỏi cơ hô hấp. Sinh non, trẻ nhỏ và các bệnh tim mạch và hô hấp mãn tính từ trước là những yếu tố nguy cơ chính gây viêm tiểu phế quản nặng [1, 6]. Khi WOB tăng hoặc tồn tại trong một thời gian dài, cần hỗ trợ thông khí để ngăn ngừa tình trạng thiếu oxy nghiêm trọng hoặc hôn mê tăng CO2.
Thông khí không xâm lấn (noninvasive ventilation – NIV) thường được cung cấp bằng áp lực đường thở dương liên tục (continuous positive airway pressure – CPAP) qua ngạnh mũi hoặc mặt nạ. Một số nghiên cứu đã báo cáo việc sử dụng hỗ trợ thở tự nhiên (assisted spontaneous breathing và áp lực đường thở dương hai pha (biphasic positive airway pressure) như các phương thức NIV khác [7 – 12]. Ống thông lưu lượng cao high-flow cannulas) mang lại áp lực dương cuối thì thở ra (positive end-expiratory pressure) có thể đạt được 3 hoặc 5 cmH2O, và một số nghiên cứu cho rằng nó có thể làm giảm nhu cầu đặt nội khí quản [7, 8, 13 – 15]. Không có bằng chứng chắc chắn rằng NIV tránh đặt nội khí quản và có lợi cho bệnh nhân so với đặt nội khí quản. Tuy nhiên, trong thập kỷ qua, ngày càng có nhiều nghiên cứu lâm sàng và sinh lý học báo cáo trải nghiệm tốt về NIV như là chế độ hỗ trợ thông khí chính. Hiện tại, CPAP được sử dụng rộng rãi như là phương pháp hỗ trợ thông khí đầu tiên ở nhiều trung tâm, với tỷ lệ đặt nội khí quản ngày càng giảm.
Mục tiêu của chương này là tóm tắt tác động của các kỹ thuật NIV trong việc xử trí trẻ em bị viêm tiểu phế quản nặng cần hỗ trợ thông khí. Kiến thức về sinh lý học được thảo luận đầu tiên, sau đó là các nghiên cứu lâm sàng đánh giá tác động của NIV đối với tỷ lệ và kết quả đặt nội khí quản. Sau đó, chúng tôi giải quyết các khía cạnh kỹ thuật và thực tiễn của việc áp dụng NIV ở trẻ em theo độ tuổi và tình trạng lâm sàng.
Các khía cạnh sinh lý và tác động của NIV đối với cơ học thông khí
Trong một nghiên cứu sinh lý học trên 37 trẻ nhũ nhi, Hammer và các cộng sự đã chỉ ra rằng nhiễm RSV có thể dẫn đến hai bất thường về chức năng phổi [5]. Phổ biến nhất là viêm tiểu phế quản, một bệnh tắc nghẽn đường thở được đặc trưng bởi tăng sức cản đường thở (sức cản hệ hô hấp, Rrs), bẫy khí [dung tích cặn chức năng/tổng dung tích phổi (FRC/TLC) cao], giảm TLC và độ giãn nở của hệ hô hấp (Crs) thấp so với giá trị bình thường. Thông thường, chụp X-quang ngực của những trẻ này cho thấy thâm nhiễm quanh rốn phổi hai bên và căng phồng quá mức. Trong số 37 trẻ nhũ nhi, 10 trẻ có tăng sức cản, tương ứng với các tiêu chí của hội chứng suy hô hấp cấp tính (ARDS), với Crs và Rrs rất thấp. Chụp X quang cho thấy đông đặc phế nang hai bên. Dạng này tương ứng với bệnh viêm phổi do RSV.
Cơ chế ngưng thở liên quan đến nhiễm RSV vẫn chưa được hiểu rõ hoàn toàn. Sự non nớt của các trung tâm thông khí trung ương có thể là một trong những nguyên nhân, điều này có thể giải thích tỷ lệ ngưng thở cao ở trẻ sinh non và trẻ <2 tháng tuổi. Tỷ lệ ngưng thở thực sự khác nhau giữa các nghiên cứu, từ 2,5 đến 28,0%, tùy thuộc vào từng trường hợp. Trong số những trẻ được đưa vào khoa chăm sóc đặc biệt dành cho trẻ em (pediatric intensive care unit – PICU), tỷ lệ mắc bệnh cao hơn nhiều [3]. Có lẽ điều quan trọng là phải phân biệt ngưng thở nguyên phát với ngưng thở xảy ra sau vài giờ suy hô hấp và mức WOB cao. Loại thứ hai có khả năng là do mỏi cơ, xảy ra nhanh hơn ở trẻ nhỏ và những trẻ sinh non.
Tắc nghẽn đường thở nhỏ là hiện tượng sinh lý chính của nhiễm trùng RSV ở trẻ nhũ nhi. Đó là hậu quả của viêm phế quản và quanh phế quản, bít tắc đường thở bởi chất nhầy và mảnh vụn tế bào, và co thắt cơ trơn phế quản (Hình 27.1). Do đó, sức cản đường thở và tải trọng hô hấp tăng lên. Để duy trì chức năng phổi, trẻ nhũ nhi sử dụng các cơ hô hấp phụ, làm tăng WOB. Chúng cũng làm tăng nhịp hô hấp, nhưng do tắc nghẽn đường thở nên thời gian thở ra quá ngắn để thở ra hoàn toàn. Sau đó, không khí bị giữ lại trong phế nang, tạo ra siêu bơm phồng động (dynamic hyperinflation) và PEEP tự động (auto- PEEP). Tỷ lệ thời gian hít vào/tổng thời gian thở (Ti/Ttot) tăng khi Ti giảm (Hình 27.1).
Cambonie và cộng sự từ Montpellier và Essouri và cộng sự từ Paris đã ghi lại những thay đổi về hô hấp này và đã chỉ ra rằng việc áp dụng CPAP qua ngạnh mũi dẫn đến giảm nhịp hô hấp (RR), tỷ lệ Ti/Ttot và WOB được đánh giá bằng các tích số thời gian áp lực thực quản và cơ hoành (pressure time products – PTPes và PTPdi) (Hình 27.1, Bảng 27.1) [7, 16, 17]. Những biện pháp này đã thu được bằng cách sử dụng đầu dò thực quản và dạ dày bằng bóng. PTPes mỗi hơi thở thu được bằng cách đo diện tích dưới áp lực cơ hoành (diaphragmatic pressure – Pdi) và tín hiệu áp lực thực quản (esophageal pressure – Pes) giữa lúc bắt đầu hít vào và kết thúc hít vào.
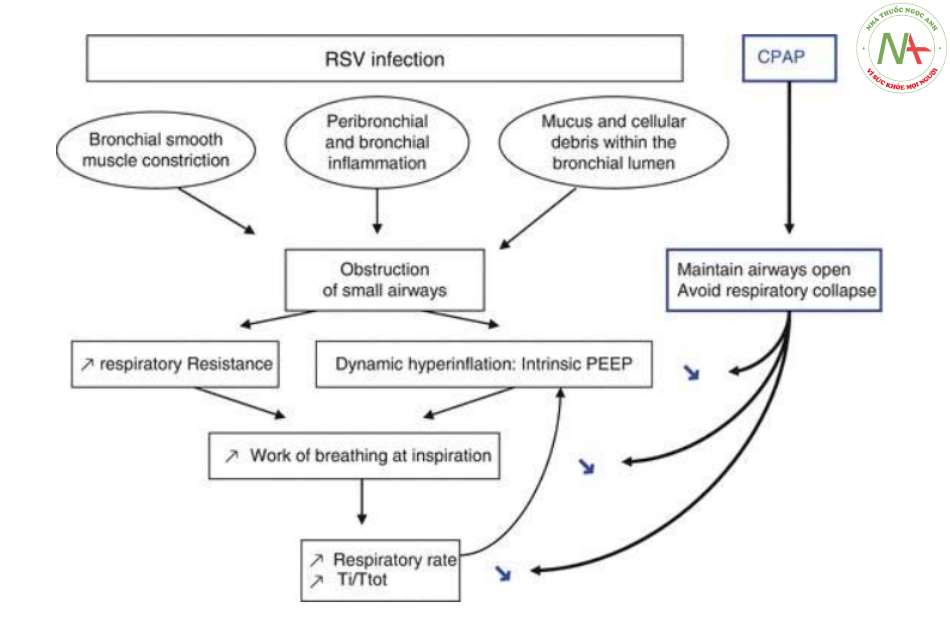
Hình 1 Sinh lý bệnh của dạng viêm tiểu phế quản cổ điển: tắc nghẽn đường thở nhỏ, tác động của nó đối với cơ chế thông khí và ảnh hưởng của việc áp dụng CPAP. CPAP: Áp lực đường thở dương liên tục, RSV: virus hợp bào hô hấp, PEEP: áp lực dương cuối kỳ thở ra, Ti: thời gian hít vào, Ttot: thời gian của một chu kỳ hô hấp
Essouri và cộng sự cho thấy ở 10 trẻ nhũ nhi bị viêm tiểu phế quản nặng mức trung bình của auto-PEEP được tạo ra là 6,05 cmH2O (khoảng 3,9–9,2 cmH2O) [16]. Họ chỉ ra rằng WOB giảm nhiều hơn với mức CPAP là 7 cmH2O so với 4 hoặc 10 cmH2O. Điều này gợi ý rằng việc áp dụng PEEP bên ngoài làm giảm chênh lệch áp lực giữa miệng và phế nang khi thở ra. Nó cho phép không khí đi qua đường hô hấp, giảm bớt công cần thiết cho lần hít vào tiếp theo. Nhóm Montpellier ở Pháp đã xác nhận những kết quả này và vai trò của CPAP trong một thử nghiệm ngẫu nhiên có kiểm soát (randomized controlled trial – RCT). Họ so sánh mười trẻ được điều trị bằng CPAP qua mũi ở 6 cmH2O với chín trẻ được điều trị bằng oxy đơn thuần [17]. Ti/Ttot và áp lực riêng phần của carbon dioxide xuyên da (transcutaneous carbon dioxid partial pressure – TcPCO2) đã giảm ở nhóm CPAP và WOB đã giảm đáng kể so với ở bệnh nhân đối chứng. Sự cải thiện này của WOB tương quan với sự cải thiện lâm sàng được đánh giá bằng Điểm Hen suyễn Lâm sàng Wilson (modified Wilson Clinical Asthma Score – mWCAS) đã sửa đổi.
Bảng 1 Các nghiên cứu sinh lý chính về tác động của CPAP đối với cơ học hô hấp và các thông số lâm sàng
| Nghiên cứu | Số ca | Thiết kế | Tuổi | Tiêu chí mức độ nghiêm trọng | Loại và cài đặt NIV | Tác dụng chính sau CPAP | |||||
| FiO2 _ | WOB | RR | pCO2 _ | Ti/Ttot | WCAS | ||||||
| Milési (2013) [17] | 19 | RCT | 52,5 | WCAS >4
RR 55 lần/phút pCO2 56 mmHg |
CPAP
mũi 6 cmH2O Infant Flow |
↘ | ↘ | → | ↘* | NA | ↘ |
| Cambonie (2008) [7] | 12 | Tiền cứu
không kiểm soát |
43 | WCAS > 5
pCO2 64 mmHg |
CPAP
mũi 6 cmH2O Infant Flow |
↘ | ↘ | → | ↘ | ↘ | ↘ |
| Essouri (2011) [16] | 10 | Tiền cứu
không kiểm soát |
45 | RR 78
pCO 2 61,5 mmHg |
CPAP
mũi 4-7-10 cmH2O § |
NA | ↘ | ↘ | ↘ | ↘ | NA |
CPAP: Áp lực đường thở dương liên tục, FiO2: nồng độ oxy hít vào, RCT: thử nghiệm lâm sàng ngẫu nhiên, RR: tần số hô hấp, Ti: thời gian hít vào, Ttot: tổng thời gian hô hấp, WCAS: điểm hen lâm sàng Wilson
* Mức pCO2 giảm đáng kể so với ban đầu ở nhóm được điều trị bằng CPAP 6 cm H2O trong khi mức này không giảm đáng kể ở nhóm đối chứng
Ba cấp độ CPAP đã được thử nghiệm 4, 7 và 10 cm H2O
Bảng 2 Các nghiên cứu lâm sàng về thông khí không xâm nhập ở trẻ em bị viêm tiểu phế quản nặng
| Tác giả (năm) | Thiết kế | N | Chế độ NIV | Giao diện | Tránh ETI (%) | Kết quả lâm sàng | Thay đổi pH | Thay đổi pCO2 | Yêu cầu O2 | Nhiễm trùng | LOS, LMV | Biến chứng lớn |
| Thia (2008) [21] | RCT chéo | 29 | CPAP | Ngạnh mũi | – | – | – | ↘ | – | NA | NA | 0 |
| Milési (2013) [17] | RCT, sinh lý | 19 | nCPAP, 6 cm H2O | Ngạnh mũi | 100 | ↘WOB
↘WCAS |
NA | ↘ | ↘ | NA | NS | 0 |
| Cambo- nie (2008) [7] | Tiền cứu, sinh lý | 12 | nCPAP, 6 cmH2O | Ngạnh mũi | 100 | ↘ WOB
↘WCAS |
NA | ↘ | ↘ | NA | 0 | |
| Javouhey (2008) [10] | Hồi cứu, trước/ sau | 80 (15a) | CPAP, BIPAP | Ngạnh mũi hoặc mặt nạ | 67 | NA | NA | ↘ | ↘ một | ns | 0 | |
| Larrar (2006) [11] | Tiền cứu, NC | 53 | CPAP | Ngạnh mũi | 75 | ↘RR | ↘ | NA | NA | 0 | ||
| Chiến Binh (2006) [8] | Tiền cứu, NC | 69 | CPAP/BIPAP | Kẹp mũi, mặt nạ | 83 | ↘RR | ↘ | ↘ | NA | NA | 0 | |
| Lazner (2012) [12] | Hồi cứu, NC | 61 | CPAP 4–6 cm H2O
Cuirass (P âm) |
Ngạnh mũi hoặc mặt nạ | 90 | ↘RR | ↘ | ↘ | ↘ | ↘ (so với NR và IV) | 0 | |
| Essouri (2011) [16] | Tiền cứu, sinh lý | 10 | CPAP (4-7- 10 cmH2O) | Ngạnh mũi | 90 | ↘RR
↘WOB |
↘ | 1 đồng nhiễm vi khuẩn, thất bại NIV, IV | ||||
| Ganu (2012) [9] | Hồi cứu 10 năm | 520 (285a) | CPAP | Mũi hoặc mặt nạ | 83.2 | NA | NA | NA | NA | NA | ↘ b | NA |
LMV: Thời gian thở máy, LOS: thời gian nằm viện, NA: không có, NC: không được kiểm soát, NIV: thông khí không xâm lấn, NR: không đáp ứng, RR: tần số hô hấp, WCAS: điểm hen lâm sàng Wilson, WOB: công thở
a Tỷ lệ viêm phổi liên quan đến thở máy đã giảm đáng kể trong giai đoạn NIV so với giai đoạn IV
b LOS trung bình đã giảm ở những trẻ NIV thành công so với những trẻ có IV và những trẻ NIV thất bại
Các nghiên cứu lâm sàng về NIV ở trẻ em bị viêm tiểu phế quản nặng
Beasley và Jones [18] và Soong và cộng sự [19] là những người đầu tiên báo cáo việc sử dụng NIV, đặc biệt là CPAP, ở trẻ nhũ nhi bị viêm tiểu phế quản nặng. Những nghiên cứu sơ bộ này cho thấy CPAP có thể làm giảm PaCO2 và RR của trẻ nhũ nhi bị viêm tiểu phế quản nặng. Từ năm 2004, nhiều nghiên cứu tiến cứu hoặc hồi cứu đã được xuất bản và báo cáo việc sử dụng CPAP ngày càng tăng trong bối cảnh lâm sàng này (Bảng 27.2) [8 – 12, 17, 19 – 21]. Tuy nhiên, không có sự đồng thuận rõ ràng về việc sử dụng CPAP trên lâm sàng so với đặt nội khí quản và thông khí xâm lấn [22].
Ưu điểm tiềm năng của kỹ thuật NIV so với thông khí xâm lấn Các biến chứng của đặt nội khí quản và thở máy đã được biết rõ. Ở trẻ nhũ nhi, đặt nội khí quản có thể phức tạp do phù nề dưới thanh môn với nguy cơ tiến triển thành hẹp khí quản. Việc thở máy cho trẻ em bị tắc nghẽn đường thở nghiêm trọng là một thách thức và có thể khiến đường thở và phổi phải chịu áp lực cao hoặc thể tích lớn, gây tổn thương phổi. Hầu hết trẻ nhũ nhi thở máy đều cần dùng thuốc an thần và đôi khi thuốc liệt cơ. Nhu cầu truy cập tĩnh mạch trung tâm là phổ biến. Các thủ thuật xâm lấn này có liên quan đến mất máu và khiến trẻ dễ bị nhiễm trùng bệnh viện (ví dụ: viêm phổi, nhiễm trùng đường tiết niệu, nhiễm khuẩn huyết). Sự an toàn của thuốc an thần trong não chưa trưởng thành chưa được thiết lập đầy đủ. Do đó, NIV đại diện cho một giải pháp thay thế tốt vì việc sử dụng nó hiếm khi cần đến thuốc an thần.
Tác dụng lâm sàng của CPAP hoặc NIV đối với kết quả Hầu hết các nghiên cứu đã xác nhận kết quả của các nghiên cứu ban đầu rằng CPAP và NIV cải thiện trao đổi khí và RR. Các nghiên cứu sinh lý học gợi ý rằng việc áp dụng CPAP đã cải thiện quá trình trao đổi khí bằng cách giảm WOB và nỗ lực hô hấp, theo đánh giá của mWCAS.
Một số nghiên cứu đã so sánh phương pháp này với chiến lược thở máy xâm lấn cổ điển về kết quả lâm sàng, chẳng hạn như thời gian hỗ trợ thông khí, thời gian nằm PICU, thời gian nằm viện (LOS) hoặc viêm phổi do máy thở hỗ trợ (VAP). Javouhey và cộng sự trong một thiết kế nghiên cứu trước/sau cho thấy NIV là phương pháp hỗ trợ thông khí chính có liên quan đến việc giảm đáng kể tỷ lệ đặt nội khí quản: từ 89 xuống 52% [10]. Tỷ lệ thất bại NIV là 33%. Cách tiếp cận này có liên quan đến việc giảm tỷ lệ VAP và giảm số lượng trẻ em cần thở oxy trong hơn 8 ngày [10].
Ganu và cộng sự đã báo cáo kinh nghiệm 10 năm của họ về NIV cho trẻ nhũ nhi bị viêm tiểu phế quản nặng trong PICU của họ từ Bệnh viện Nhi đồng tại Westmead ở Sydney. Trong số 520 trẻ nhập viện vì viêm tiểu phế quản, 399 trẻ cần hỗ trợ máy thở—285 trẻ được thử nghiệm NIV, chủ yếu là CPAP [9]. Họ đã báo cáo sự gia tăng đáng kể trong việc sử dụng NIV (tăng 2,8% mỗi năm) cùng với sự giảm tỷ lệ đặt nội khí quản (1,9% mỗi năm). Tỷ lệ trẻ nhũ nhi không đạt NIV giảm trong thời gian nghiên cứu, từ 31,8 xuống 13,5%. Sự suy giảm này cũng được quan sát thấy ở các trung tâm nơi NIV được sử dụng rộng rãi như là phương thức hỗ trợ thông khí chính [9]. Ví dụ, ở trung tâm của chúng tôi, tỷ lệ phần trăm này đã giảm từ 33 xuống 5% trong các trận dịch 2011– 2012 (dữ liệu cá nhân). Thời gian LOS của bệnh viện trung bình đối với trẻ nhũ nhi được đặt nội khí quản và thở máy xâm lấn dài hơn so với những trẻ được NIV thành công. LOS của bệnh viện cũng dài hơn đáng kể đối với những trẻ thất bại với NIV so với những trẻ thở máy xâm lấn. Xu hướng tương tự đã được tìm thấy trong một nghiên cứu trước đó [10]. Ngay cả khi không có nghiên cứu kiểm soát, những kết quả này gợi ý rằng một chiến lược sử dụng NIV (chủ yếu là CPAP) làm hỗ trợ thông khí chính có thể loại bỏ nhu cầu đặt nội khí quản.
Sử dụng ống thông lưu lượng cao Gần đây hơn, một hệ thống cung cấp oxy đã được phát triển bằng cách sử dụng khí lưu lượng cao được làm nóng và làm ẩm được cung cấp qua ống thông mũi có thể tạo ra PEEP. Mức PEEP được cung cấp phụ thuộc vào lưu lượng và rò rỉ nhưng có thể đạt tới 3–5 cmH2O. Hệ thống này đã được sử dụng ở trẻ em bị viêm tiểu phế quản nặng, với kết quả tương tự như kết quả đạt được với CPAP, bao gồm cải thiện thông khí phế nang và giảm RR, loại bỏ nhu cầu đặt nội khí quản [14, 15, 23] (Bảng 27.3). Các nghiên cứu sinh lý học cho thấy ống thông lưu lượng cao (HFC) có thể cải thiện cơ học phổi và chức năng thông khí bằng cách rửa sạch khoảng chết ở mũi họng, giảm sức cản luồng không khí và cải thiện độ thanh thải của chất nhầy [24].
Bảng 27.3: Các nghiên cứu lâm sàng về ống thông lưu lượng cao làm ẩm được làm nóng ở trẻ bị viêm tiểu phế quản nặng
| Tác giả (năm) | Thiết kế | N | Thiết lập HFC | Tránh ETI (%) | Kết quả lâm sàng | Thay đổi pH | Thay đổi PCO2 | LOS, LMV | Các biến chứng chính |
| Schibler (2011) | Hồi cứu | 167 | 8 lít/phút | 96 | 4 % đặt nội khí quản
Giảm tỷ lệ đặt nội khí quản từ 37 xuống 7 % Giảm 20 % HR và RR 90 phút sau HFC |
NA | NA | 2,33
(1,6– 3,5) |
0 |
| McKiernan (2010) | Hồi cứu
Nghiên cứu trước/sau |
115 | 7 L/phút (ống thông cho trẻ nhũ nhi) hoặc 8 L/phút (ống thông cho trẻ em) | 91 | Giảm tỷ lệ đặt nội khí quản từ 23 xuống 9%: Giảm 68% số lần đặt nội khí quản (được điều chỉnh theo độ tuổi, cân nặng và tình trạng RSV)
Giảm RR 1 giờ sau khi bắt đầu HFC quan trọng hơn là không có HFC |
NA | NA | 4 so
với 6 ngày |
1 tràn khí màng phổi trong mỗi nhóm
Chấn thương mũi, mặt |
| Abboud (2012) | Hồi cứu | 113 | 81,4 | Các yếu tố nguy cơ của sự thất bại: Trọng lượng trung bình thấp
pCO2 cao trước và sau HFC RR thấp trước HFC Điểm PRISM cao |
ETI: Đặt nội khí quản, HFC: ống thông lưu lượng cao, HR: nhịp tim, NA: không có sẵn, PRISM: nguy cơ tử vong ở trẻ em, RR: tần số hô hấp, RSV: virus hợp bào hô hấp
Một nghiên cứu thí điểm RCT được thực hiện ở 19 trẻ nhũ nhi bị viêm tiểu phế quản nặng vừa phải cho thấy liệu pháp HFC làm nóng/làm ẩm ở mức 4–8 L/phút đã cải thiện SpO2 so với nhóm thở oxy qua hood lúc 8 giờ (100 % so với 96%, p =0,04) và 12 giờ (99 % so với 96 %, p=0,04) [13]. Độ ổn định của PEEP không được đảm bảo và mức PEEP đạt được có thể không đủ để cân bằng với WOB. Một nghiên cứu trong phòng thí nghiệm từ Sivieri và cộng sự cho thấy rằng áp lực đường thở thay đổi rộng theo mức độ tắc nghẽn của các ngạnh và theo mức độ rò rỉ ở miệng [25]. Ở mức 6 L/phút HFC khi mở miệng, áp lực đường thở là <1,7 cmH2O. Đó là <10,0 cmH2O khi miệng đã đóng lại. Tắc hoàn toàn mũi có thể tạo ra áp lực đường thở cao (lên đến 20 cmH2O) khi ngậm miệng.
Các nghiên cứu sâu hơn so sánh CPAP và HFC sẽ hữu ích để hiểu trẻ nào nên được hưởng lợi từ CPAP hơn là HFC. Hệ thống thứ hai có ưu điểm là dễ áp dụng, có thể sử dụng được trong các đơn vị cấp cứu và ít tốn kém. Các tiêu chí được sử dụng để bắt đầu HFC hoặc CPAP nên được xác định và xác thực tốt hơn. Không thể loại trừ hoàn toàn sai lệch lựa chọn vì mức độ nghiêm trọng của trẻ nhũ nhi được điều trị rất khó so sánh giữa các nghiên cứu. Hơn nữa, do các tiêu chí để bắt đầu hỗ trợ thông khí không được xác định rõ ràng, nên các tiêu chí được sử dụng trong các nghiên cứu khác nhau có thể sẽ khác nhau. Một số tác giả đã bao gồm những trẻ bị suy hô hấp nặng và nhiễm toan tăng CO2 nặng, trong khi những tác giả khác đưa trẻ vào hỗ trợ thông khí chỉ xem xét các dấu hiệu co rút hoặc mức độ thở nhanh.
Tiêu chí hỗ trợ máy thở ở trẻ bị viêm tiểu phế quản nặng Tiêu chí để bắt đầu hỗ trợ thông khí ở trẻ em không được xác định rõ và chưa được xác nhận. Hầu hết các nghiên cứu dịch tễ học đã chỉ ra rằng trẻ nhũ nhi có cân nặng thấp và tuổi < 42 ngày có nhiều khả năng được đưa vào PICU và thở máy hơn. Các yếu tố khác dẫn đến thở máy là các yếu tố liên quan đến tiền sử bệnh phổi và bệnh tim, sinh non và/hoặc bệnh thần kinh cơ [2, 9, 20].
Evans và cộng sự đã phân tích các tiêu chí về yêu cầu CPAP trong một đoàn hệ hồi cứu gồm 163 bệnh nhân nhập viện vì viêm tiểu phế quản nặng [20]. Trong số 163 trẻ này, 28 trẻ cần CPAP. Các tác giả đã tìm thấy bảy yếu tố dự báo cho yêu cầu CPAP: tuổi trẻ, tuổi thai thấp, SpO2 thấp, nhu cầu oxy cao, nhịp thở và nhịp tim (RR, HR) và Điểm hôn mê Glasgow (GCS). Bằng cách sử dụng các phân tích đường cong ROC, họ đã xác định được một số ngưỡng: tuổi < 11 tuần, SpO2 < 95 %, RR > 54, HR > 163 và GCS < 15. Yếu tố dự báo mạnh nhất là SpO2 thấp. Các tác giả nhận thấy có mối tương quan nghịch giữa SpO2 và nhu cầu O2 (r = −0,656), mo i tương quan thuận giữa tuổi và cân nặng (r = 0,836) và mối tương quan thuận giữa tuổi thai và cân nặng khi sinh (r = 0,824). Họ không tìm thấy các phân tích khí máu như là yếu tố dự báo nhu cầu CPAP [20]. Kết quả của họ bị giới hạn bởi tính chất hồi cứu của nghiên cứu và bởi cỡ mẫu nhỏ.
Mansbach và cộng sự xác định các yếu tố liên quan đến CPAP và/hoặc yêu cầu đặt nội khí quản trong một nghiên cứu đa trung tâm tiền cứu bao gồm 161 trẻ em [26]. Trong phân tích đa biến, các yếu tố liên quan đến CPAP và/hoặc yêu cầu đặt nội khí quản là tuổi < 2 tháng [tỷ lệ chênh (OR) 4,3, khoảng tin cậy (CI) 95 % 1,7–11,5], mẹ hút thuốc trong thời kỳ mang thai (OR 1,4, 95 % CI 1,1–1,9), cân nặng khi sinh < 5 lb (OR 1,7, 95 % CI 1,0–2,6), khó thở bắt đầu <1 ngày trước khi nhập viện (OR 1,6, 95 % CI 1,2–2,1), co rút nghiêm trọng (OR 11,1, 95 % CI 2,4–33,0) và SpO2 không khí trong phòng < 85 % (OR 3,3, 95 % CI 2,0–4,8) [26]. Việc xác định những bệnh nhân có nguy cơ cao cần CPAP là rất quan trọng vì nó có thể giúp bác sĩ đưa ra quyết định về việc chuyển bệnh nhân đến đơn vị có thể bắt đầu hỗ trợ thông khí theo yêu cầu.
Thật kỳ lạ, các phân tích khí máu không được coi là chỉ báo tốt về yêu cầu hỗ trợ thông khí ngoại trừ trong nghiên cứu của Campion và cộng sự, trong đó mức CO2 cao trước khi CPAP được dự đoán là thất bại NIV được xác định là cần thông khí xâm lấn [8]. Tương tự, điểm tổng hợp của tình trạng suy hô hấp không xác định được nhóm bệnh nhân cần hỗ trợ máy thở. Trong hai nghiên cứu của Pháp, điểm PRISM cao là yếu tố dự báo nhu cầu thở máy xâm lấn. Tuy nhiên, vì điểm số này được tính 24 giờ sau khi nhập viện nên nó không thể giúp bác sĩ đưa ra quyết định lâm sàng [8, 11].
Các tiêu chí để bắt đầu CPAP phải khác với các tiêu chí được sử dụng để bắt đầu thông khí xâm lấn. Thật không may, không có nghiên cứu báo cáo nào thực hiện so sánh các tiêu chí này. Do đó, chiến lược thở máy cho trẻ nhập viện vì viêm tiểu phế quản nặng dựa trên rất ít bằng chứng. CPAP và HFC có thể được đề xuất như hỗ trợ thông khí đầu tay trong hầu hết các trường hợp, mặc dù HFC có thể không đủ ở trẻ bị nhiễm toan tăng CO2 nặng. Đáp ứng với dòng hỗ trợ thông khí đầu tiên này phải được đánh giá trong vòng 2 giờ đầu tiên sau khi bắt đầu. Những người không đáp ứng có nguy cơ biến chứng cao và thường phải thở máy xâm lấn. Có thể thử NIV ở chế độ BiPAP hoặc ASB hoặc ở chế độ kiểm soát áp lực với điều kiện là phải thực hiện đánh giá nhanh và giám sát chặt chẽ.
Để lựa chọn tốt hơn những bệnh nhân sẽ đáp ứng với CPAP, một số nghiên cứu đã đánh giá các yếu tố nguy cơ thất bại của NIV. Hầu hết các nghiên cứu này là hồi cứu và so sánh những bệnh nhân được hỗ trợ thông khí bằng NIV đơn thuần với những bệnh nhân được đặt nội khí quản sau khi thử nghiệm NIV [8, 10, 20, 27 – 29]. Thất bại được định nghĩa là sự cần thiết phải đặt nội khí quản. Hầu hết các nghiên cứu này bao gồm trẻ em với tất cả các loại suy hô hấp, không riêng viêm tiểu phế quản. Mức FiO2, ARDS và mức FiO2 cao (trên 80 %) 1 giờ sau khi bắt đầu NIV được coi là các yếu tố liên quan đến thất bại NIV ở trẻ bị suy hô hấp nặng do nhiều nguyên nhân khác nhau [27, 28]. Larra và cộng sự đã xác định việc không giảm PCO2 là yếu tố tiên đoán thất bại NIV trong một nghiên cứu CPAP. Abboud và cộng sự, trong một nghiên cứu về HFC, đã đưa ra kết luận tương tự [11, 23]. Một nghiên cứu đa trung tâm tiền cứu của Pháp đã lưu ý rằng việc giảm tối thiểu CO2 và mức tăng thấp của pH được đo trong 2 hoặc 4 giờ sau khi bắt đầu NIV là những yếu tố dự báo mạnh mẽ về sự thất bại của NIV [30]. Trong nghiên cứu đó, các trung tâm khác nhau đã xác định tiêu chí hỗ trợ thông khí và tiêu chí tuyệt đối cho thông khí xâm lấn (Bảng 27.4 và 27.5). Kết quả cho thấy rằng việc đánh giá sớm đáp ứng với NIV là rất quan trọng.
Bảng 4 Các tiêu chí hỗ trợ thông khí được lựa chọn bởi các nhà điều tra trong nghiên cứu đa trung tâm tiền cứu của Pháp (cần ít nhất hai tiêu chí)
| Tiêu chí 1 | Nhịp thở | RR > 70/phút ở độ tuổi < 6 tháng RR > 60 lần/phút ở tuổi ≥ 6 tháng |
| Tiêu chí 2 | Oxy hóa | SpO2 < 92 % bất kể nhu cầu O2 ở mức độ nào |
| Tiêu chí 3 | Nhiễm toan hô hấp | pH < 7,3 và pCO2 > 70 mmHg |
| Tiêu chí 4 | Ngưng thở | Ngưng thở với SpO2 < 90 % và/hoặc nhịp tim chậm < 90 nếu tuổi < 6 tháng hoặc < 80 đối với trẻ lớn hơn |
| Tiêu chí 5 | Dấu hiệu thần kinh | Giảm trương lực và buồn ngủ khi không có kích thích |
Bảng 5; Các tiêu chí tuyệt đối của đặt nội khí quản (một tiêu chí là đủ) được các nhà nghiên cứu của nghiên cứu đa trung tâm của Pháp xác định trước
| Tiêu chí 1 | Ngừng hô hấp | Không thể duy trì thông khí hiệu quả SpO2 > 90 % sau 2 phút thông khí bằng bóng giúp thở qua mặt nạ. |
| Tiêu chí 2 | Thiếu oxy kháng trị | Không thể duy trì SpO2 > 90 % trong 1 giờ |
| Tiêu chí 3 | Suy giảm thần kinh | Thay đổi mức độ ý thức với phản ứng thấp hoặc kích động không đáp ứng với oxy hóa |
Các khía cạnh thực tế của việc sử dụng NIV và các yếu tố nguy cơ của thất bại
Hỗ trợ thông khí không xâm lấn bao gồm một số hệ thống cung cấp hỗ trợ áp lực cho bệnh nhân thông qua một giao diện. Hệ thống cung cấp CPAP phải đáng tin cậy, với áp lực ổn định tốt trong suốt chiều dài chu kỳ hô hấp. Nó cũng phải dễ sử dụng và cài đặt ở trẻ em. Các giao diện được chọn tùy theo khả năng kết nối với các hệ thống phân phối CPAP đồng thời giảm thiểu rò rỉ không khí, khoảng chết và sự khó chịu.
Ống thông lưu lượng cao
Để cung cấp oxy được làm nóng/làm ẩm, cần có một máy tạo lưu lượng khí-oxy kết hợp với máy làm ẩm được làm nóng. Ống bộ dây và kích thước của ống thông khác nhau tùy theo độ tuổi của trẻ. Đối với trẻ nhũ nhi có cân nặng <10 kg, cần đặt ống thể tích nhỏ. Có thể sử dụng ống thông cho trẻ nhũ nhi hoặc trẻ em. Bộ dây và ống thông dành cho người lớn được sử dụng cho trẻ em có cân nặng ≥10 kg.
Hệ thống cung cấp CPAP
Vì trẻ bị viêm tiểu phế quản nặng cần hỗ trợ thông khí còn nhỏ (<42 ngày) và nhẹ cân nên các hệ thống CPAP được phát triển cho trẻ nhũ nhi được sử dụng, chẳng hạn như Infant Flow (EME, Electro Medical Equipment, Brighton, UK), Infant Star 950 (Nellcor Puritan Bennett, San Diego, CA, USA) và Bubble CPAP (Fisher and Paykel Healthcare, Auckland, NZ). Trong hệ thống Bubble CPAP, một cột nước cung cấp PEEP. Trong các PICU, máy thở ICU hoặc máy CPAP có thể được ưu tiên hơn. Không có nghiên cứu nào so sánh tính ổn định của PEEP trong các hệ thống phân phối này. Ai cũng biết rằng độ ổn định của PEEP có thể bị ảnh hưởng bởi mức độ rò rỉ, mức độ mở miệng và mức độ luồng không khí trong mạch.
Sự lựa chọn của giao diện là rất quan trọng. Giao diện lý tưởng là giao diện dễ cài đặt, giảm thiểu rò rỉ và không gây tổn thương da hoặc niêm mạc.
Ngạnh mũi Các ngạnh hoặc ống thông mũi có sức cản thấp là các giao diện được sử dụng thường xuyên nhất ở trẻ nhũ nhi bị viêm tiểu phế quản. Phương pháp tiếp cận qua mũi được ưa thích hơn vì trẻ nhũ nhi chủ yếu thở bằng mũi. Ở trẻ nhũ nhi bị viêm tiểu phế quản, khả năng dung nạp được báo cáo là tốt, mặc dù không có nghiên cứu nào đề cập cụ thể đến tổn thương da hoặc niêm mạc trong bối cảnh viêm tiểu phế quản. Vì việc thở bằng mũi phải được duy trì, tắc nghẽn mũi, thường xảy ra khi nhiễm RSV, nên được điều trị và theo dõi một cách có hệ thống. Nghẹt mũi là nguyên nhân gây khó chịu và kích động cho trẻ được điều trị bằng CPAP mũi. Do đó, nên rửa mũi bằng NaCl 0,9 % cứ sau 3 hoặc 4 giờ. Việc lựa chọn kích thước của ống thông rất quan trọng để hạn chế rò rỉ và tránh làm tổn thương mũi. Nên có sẵn các ngạnh mũi có kích thước khác nhau với khoảng cách giữa các lỗ mũi khác nhau. Để hạn chế rò rỉ miệng, người ta thường sử dụng núm vú giả và đôi khi cần phải đeo cằm. Để tránh kích ứng hoặc loét da và cải thiện sự thoải mái của bệnh nhân, băng vết loét dạng keo (ví dụ: Comfeel, Coloplast) được sử dụng để bảo vệ sống mũi cũng như lỗ mũi. Theo kinh nghiệm của chúng tôi, ngạnh mũi hoặc ống thông được dung nạp tốt ở trẻ nhũ nhi nặng tới 5 kg. Đối với trẻ lớn hơn, mặt nạ mũi thường được dung nạp tốt hơn.
Mặt nạ nhỏ, không rò rỉ cho trẻ nhũ nhi Trong thập kỷ qua, các nhà sản xuất đã thiết kế mặt nạ mũi nhỏ nhằm mục đích đặc biệt là không bị rò rỉ. Chúng cho phép chúng tôi đưa trẻ nhỏ vào CPAP với máy thở tiêu chuẩn trong PICU. Những mặt nạ này cũng có sẵn cho hệ thống Bubble CPAP và máy tạo CPAP lưu lượng cho trẻ nhũ nhi. Cũng có thể sử dụng mặt nạ mũi cố ý rò rỉ để kết nối trẻ nhũ nhi với máy CPAP hoặc BiPAP. Mặt nạ bong bóng cho trẻ nhũ nhi Resmed Sullivan (ResMed, Waterloo, Úc) được sử dụng cho trẻ nhũ nhi nhỏ nhất và mặt nạ Small Child Profil Lite (Philips Respironics, Murrysville, PA, USA) cho những trẻ khác. Bảo vệ da có thể được sử dụng để giảm thiểu kích ứng da. Việc lựa chọn đai quanh đầu (headgear) hoặc mũ vừa với hình dạng và kích thước của đầu là rất quan trọng để tránh dịch chuyển mặt nạ, điều này có thể làm tăng rò rỉ và buộc mặt nạ quá chặt trên mặt, có thể làm tăng nguy cơ chấn thương da.
Mặt nạ mũi miệng, Mặt nạ mặt, Mũ bảo hiểm Mặt nạ mũi miệng chỉ được sử dụng khi rò rỉ cản trở việc đồng bộ hóa trẻ nhũ nhi với máy thở cho NIV. Khi miệng mở hoặc nếu mũi bị tắc, việc áp dụng CPAP mũi sẽ không hiệu quả. Một mối quan tâm lớn là không có mặt nạ mũi miệng đặc biệt cho trẻ nhũ nhi. Thông thường, mặt nạ gây mê hoặc mặt nạ mũi dành cho người lớn được sử dụng. Tuy nhiên, trong những trường hợp này, nguy cơ tổn thương da cao hơn nhiều so với mặt nạ mũi, đặc biệt là rách hoặc loét sống mũi. Bảo vệ da bằng băng keo phải được sử dụng để ngăn ngừa những vết thương này. Tiến bộ trong việc thiết kế mặt nạ mũi miệng là cần thiết để kích hoạt NIV ở trẻ nhũ nhi và trẻ nhỏ. Mũ bảo hiểm là một lựa chọn thay thế cho trẻ em có cân nặng >5 kg. Chúng không thể được sử dụng cho trẻ nhỏ hơn vì mũ bảo hiểm ép ngực, làm giảm hiệu quả của nó. Một số kinh nghiệm với mũ bảo hiểm đã được báo cáo ngay cả ở trẻ nhỏ. Họ báo cáo khả năng chịu đựng khá tốt và cải thiện thông khí phế nang [31, 32].
Cài đặt máy thở: Mức độ CPAP
Essouri và các cộng sự đã chỉ ra rằng mức CPAP 7 cmH2O tốt hơn 4 hoặc 10 cmH2O ở 10 trẻ nhập viện PICU vì viêm tiểu phế quản nặng [16]. WOB giảm, được đánh giá bởi PTPdi và PTPes, có ý nghĩa hơn với 7 cmH2O. Mức này gần nhất với mức auto- PEEP (6,3 cmH2O) và phù hợp với mức CPAP được sử dụng trong nghiên cứu lâm sàng chính (Bảng 27.2). Dựa trên những kết quả này, nên bắt đầu với mức từ 6 đến 8 cmH2O.
Đối với HFC, lưu lượng khuyến nghị của nhà sản xuất là 1–2 L/kg/phút. Trong một nghiên cứu hồi cứu, Schibler và cộng sự đã sử dụng lưu lượng cố định 8 L/phút nhưng không giải thích lý do cho sự lựa chọn này [15]. Trong thực tế, chúng tôi bắt đầu với lưu lượng 1 L/kg/phút và tăng lên 2 L/kg/phút tùy theo khả năng chịu đựng của trẻ. Như đã lưu ý, mức độ lưu lượng tối ưu vẫn chưa được biết và phụ thuộc vào mức độ tắc nghẽn lỗ mũi và rò rỉ miệng.
Liên quan đến các chế độ thông khí BiPAP hoặc ASB, vì chưa có nghiên cứu nào được thực hiện so sánh các cài đặt thông khí khác nhau nên chúng tôi không thể đưa ra bất kỳ khuyến nghị nào. Các nghiên cứu đã báo cáo việc sử dụng BiPAP hoặc ASB ở bệnh nhân viêm tiểu phế quản đã sử dụng mức PEEP thay đổi từ 4 đến 8 cmH2O và áp lực hít vào từ 10 đến 20 cmH2O. Mức hỗ trợ áp lực thay đổi từ 4 đến 12 cmH2O. Áp lực NIV >20 cmH2O có liên quan đến nguy cơ cao bị chướng dạ dày do khí. Để giảm thiểu hiện tượng này, một ống thông mũi dạ dày thường được đưa vào để xả hơi dạ dày khi cần thiết. Trong thực hành lâm sàng của chúng tôi, khi trẻ nhũ nhi được chuyển từ CPAP sang NIV khi được hỗ trợ áp lực, chúng tôi bắt đầu với mức PEEP bằng với mức CPAP được sử dụng và sau đó thêm hỗ trợ áp lực 6 cmH2O trên PEEP hoặc áp lực hít vào là 6 cmH2O cộng với PEEP. Sau đó, sau khi đánh giá hiệu quả và khả năng chịu đựng, chúng tôi điều chỉnh cài đặt máy thở hoặc giao diện, tránh vượt quá 20 cmH2O. Áp lực hít vào được chuẩn độ theo mức tăng 2 cmH2O đến mức mà RR, dấu hiệu WOB và khí máu được cải thiện.
Vấn đề chính với NIV ở chế độ hỗ trợ áp lực, chẳng hạn như BiPAP, là sự không đồng bộ. Độ nhạy của các kích hoạt thông khí đôi khi không đủ đối với trẻ nhỏ, những người không thể kích hoạt chu kỳ thông khí. Ngược lại, khi độ nhạy của trình kích hoạt quá cao và khi rò rỉ là quan trọng, tự động kích hoạt có thể xuất hiện, tạo ra sự khó chịu và không đồng bộ. Kiểm soát rò rỉ là một yếu tố khác góp phần tạo nên sự đồng bộ: Nếu máy thở không thể bù được lượng rò rỉ, thời gian hít vào có thể bị kéo dài đến giai đoạn trẻ muốn thở ra. Những nguyên nhân gây ra sự không đồng bộ này là nguồn gốc của sự khó chịu và khả năng dung nạp NIV kém ở trẻ nhũ nhi.
Không có nghiên cứu nào được thực hiện so sánh các chế độ thông khí khác nhau với các máy thở khác nhau ở trẻ nhũ nhi bị viêm tiểu phế quản nặng. Hỗ trợ thông khí được điều chỉnh bằng thần kinh (NAVA) là một chế độ đầy hứa hẹn sẽ hạn chế tỷ lệ không đồng bộ. Liet và cộng sự đã báo cáo 3 trường hợp trẻ nhũ nhi bị viêm tiểu phế quản nặng được điều trị bằng chế độ này trong quá trình thở máy xâm lấn và cho thấy NAVA có thể cải thiện tính đồng bộ, giảm nhu cầu oxy và giảm áp lực đỉnh đường thở từ 28 ± 3 xuống 15 ± 5 cmH2O [33].
Người ta đã được chứng minh ở 15 trẻ nhũ nhi và trẻ em rằng NAVA làm giảm sự không đồng bộ giữa bệnh nhân và máy thở và áp lực hít vào đỉnh [34]. Tỷ lệ phần trăm thời gian không đồng bộ ở nhóm NAVA (8,8 %) thấp hơn so với nhóm kích hoạt áp lực (33,4 %) và lưu lượng (30,8%) (thở máy trong kiểm soát áp lực hoặc kiểm soát thể tích điều chỉnh áp lực). Hơn nữa, áp lực hít vào cực đại lần lượt là 1,9–2,0 cmH2O ở NAVA thấp hơn so với ở nhóm áp lực và lưu lượng (p < 0,05 cho cả hai) [34].
Chúng tôi đã báo cáo kinh nghiệm của chúng tôi về NAVA ở chế độ NIV ở 18 trẻ nhũ nhi bị viêm tiểu phế quản nặng. Khả năng chịu đựng và tính khả thi là tốt, và 16 trong số 18 trẻ nhũ nhi đã thành công ở chế độ NAVA, do đó tránh được việc thở máy xâm lấn (giao tiếp cá nhân). Vì không có nghiên cứu nào so sánh NIV cổ điển với NIV NAVA đã được báo cáo, nên kỹ thuật này không được khuyến nghị nhưng đại diện cho một chế độ mới được xem xét khi sự không đồng bộ được phát hiện thường xuyên với NIV cổ điển.
Thảo luận
Trong thập kỷ qua, hỗ trợ thông khí cho trẻ em bị viêm tiểu phế quản nặng đã thay đổi hoàn toàn. CPAP qua mũi trở thành chế độ NIV đầu tiên dành cho trẻ em đáp ứng các tiêu chí hỗ trợ thông khí. Nhiều nghiên cứu đã gợi ý rằng chiến lược này có liên quan đến việc giảm nhu cầu đặt nội khí quản và thông khí xâm lấn. Mặc dù mức độ bằng chứng về kết quả cải thiện liên quan đến chiến lược này còn thấp, nhưng do không có các nghiên cứu tiền cứu có kiểm soát, dữ liệu được công bố đã chỉ ra rằng trẻ em có thể được quản lý một cách an toàn ít xâm lấn hơn mà không kéo dài thời gian nằm viện PICU. Một số nghiên cứu gợi ý rằng những người đáp ứng với CPAP qua mũi có thời gian nằm viện PICU thấp hơn so với những người được đặt nội khí quản.
Các nghiên cứu sinh lý học đã cung cấp một số bằng chứng cho thấy mức CPAP từ 6–7 cmH2O có thể làm giảm WOB và cải thiện thông khí phế nang ở trẻ bị viêm tiểu phế quản tắc nghẽn [7, 16, 17]. Việc áp dụng PEEP bên ngoài vào đường thở ở mức cao hơn mức PEEP tự động được tạo ra do sự tắc nghẽn động của các đường thở nhỏ cho phép trẻ giảm nỗ lực để bắt đầu chu kỳ hít vào tiếp theo. Cơ chế này chịu trách nhiệm cho sự cải thiện lâm sàng được quan sát thấy ở trẻ em sau khi bắt đầu CPAP qua đường mũi. Những người đáp ứng là những người có RR giảm và mức độ CO2 và nhịp tim giảm trong vòng 2–4 giờ sau khi bắt đầu NIV với CPAP. Việc xác định sớm những người sẽ đáp ứng là rất quan trọng để không trì hoãn việc áp dụng NIV với hai mức áp lực hoặc đặt nội khí quản bằng thông khí xâm lấn.
Gần đây hơn, HFC, có khả năng cung cấp oxy làm ẩm/làm nóng, đã được báo cáo là một giải pháp thay thế khác cho CPAP qua mũi [14, 15, 23]. Hệ thống này đã được chứng minh là tạo ra mức PEEP thấp, tạo ra sự rửa trôi khoảng chết ở mũi họng, phù hợp với tốc độ dòng khí hít vào ở trẻ nhũ nhi và cải thiện khả năng thanh thải chất nhầy [24]. Trẻ em bị ngưng thở và những trẻ bị nhiễm toan tăng CO2 nặng có nhiều khả năng thất bại với HFC và có thể được điều trị bằng CPAP mũi. Vì không có nghiên cứu nào được tiến hành so sánh HFC với CPAP qua đường mũi, nên không thể đưa ra khuyến nghị nào. Cần có các nghiên cứu quan trọng để phân biệt rõ hơn các nhóm trẻ em sẽ đáp ứng với HFC, CPAP hoặc NIV vì mức độ chuyên môn và thiết bị khác nhau đáng kể giữa các chế độ này. HFC có thể được bắt đầu trong các đơn vị chăm sóc cấp cứu hoặc trung gian, trong khi CPAP và NIV nên được dành riêng để sử dụng trong đơn vị chăm sóc trung gian hoặc ICU tùy theo mức độ kinh nghiệm của nhóm. Cần phân tầng mức độ suy hô hấp để lựa chọn bệnh nhân tốt hơn khi nhập viện. Chúng tôi biết rằng những bệnh nhân có tiền sử bệnh phổi mãn tính, tim, hoặc các bệnh về thần kinh cơ có nguy cơ cao bị biến chứng và thất bại với HFC hoặc CPAP. Trẻ nhỏ, đặc biệt là trẻ sinh non và trẻ nhẹ cân, có nhiều khả năng cần hỗ trợ thông khí hơn [1, 6]. Tuy nhiên, điểm lâm sàng, dấu hiệu sinh học và tiêu chí khí máu liên quan đến hỗ trợ thông khí và thất bại CPAP, không được xác định rõ và cần nghiên cứu thêm. Hơn nữa, vì không có nghiên cứu nào được thực hiện trên NIV ở hai mức áp lực trong viêm tiểu phế quản, nên không có bằng chứng nào cho thấy NIV sau thất bại CPAP hoặc HFC có thể làm giảm nhu cầu đặt nội khí quản và thông khí xâm lấn. Chỉ có một nghiên cứu tiền cứu đa trung tâm so sánh các chiến lược thở máy khác nhau mới có thể xác định phương pháp điều trị hỗ trợ thông khí tốt nhất.
Về mặt kỹ thuật, các nhà sản xuất đã cải tiến sản phẩm của họ để thuận tiện cho việc áp dụng CPAP. Hiện đã có mặt nạ mũi và ngạnh mũi với các kích cỡ khác nhau, cho phép chúng tôi điều chỉnh thiết bị phù hợp với hình thái khuôn mặt và đầu của trẻ. Mục tiêu của các giao diện này là tạo thuận lợi cho việc thiết lập, hạn chế khoảng chết và giảm rò rỉ khí. Kinh nghiệm và việc sử dụng các quy trình điều dưỡng cụ thể là những yếu tố liên quan đến tỷ lệ thành công cao của các kỹ thuật NIV, gợi ý rằng chỉ những nhóm có trình độ đào tạo và kinh nghiệm cao mới nên áp dụng NIV.
Khuyến nghị chính
- CPAP mũi và HFC là lựa chọn đầu tiên tốt nhất để hỗ trợ thông khí cho trẻ bị viêm tiểu phế quản nặng. Việc sử dụng chúng có thể tránh đặt nội khí quản và thở máy xâm lấn.
- Không có đủ bằng chứng về hiệu quả của NIV đối với các tiêu chí về tỷ lệ tử vong hoặc bệnh tật.
- NIV có hỗ trợ áp lực là một lựa chọn khi CPAP thất bại.
- Cần đánh giá sớm (trong vòng 2 giờ đầu) những người đáp ứng với CPAP hoặc HFC để ngăn ngừa tình trạng xấu đi nghiêm trọng thứ phát.
- Mức khí trong máu được cải thiện sau CPAP là một chỉ báo tốt về đáp ứng với CPAP.
- Nhiễm trùng, ngưng thở và nhỏ tuổi có liên quan đến thất bại NIV.
- Ống thông mũi là giao diện thích hợp nhất cho trẻ nhũ nhi có cân nặng <5
- Mức CPAP tối ưu để tránh mỏi cơ có lẽ là khoảng 7 cmH2
