Kỹ thuật y khoa
Rapid Ultrasound for Shock and Hypotension – Siêu âm nhanh trong sốc và hạ huyết áp
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Giới thiệu
RUSH protocol được Weingart và cộng sự giới thiệu lần đầu tiên vào năm 2006, được thiết kế để đánh giá nhanh chóng tại giường bệnh của một bệnh nhân bị sốc không được phân biệt nguyên nhân.
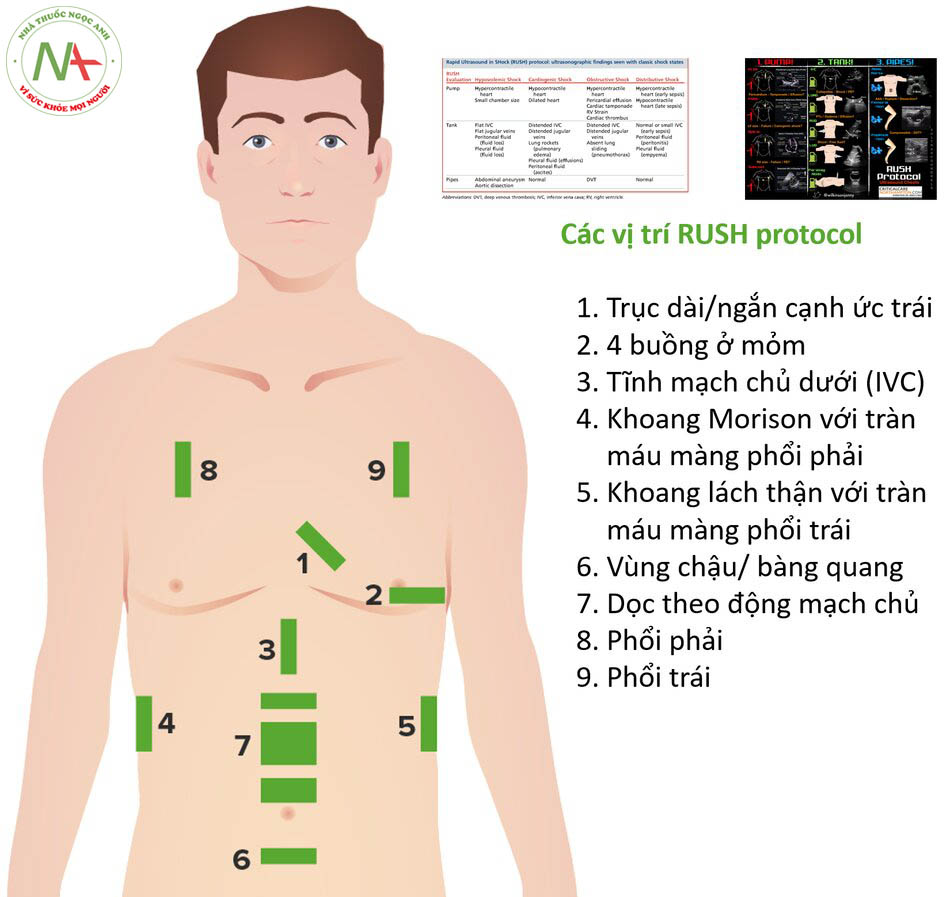
Với việc sử dụng RUSH protocol, nguyên nhân gây sốc có thể nhanh chóng được thu hẹp.
Rush Protocol
Đánh giá Rush
| Đánh giá RUSH | Sốc giảm thể tích | Sốc tim | Sốc tắc nghẽn | Sốc phân bố |
|---|---|---|---|---|
| Bơm (Pump) |
|
|
|
|
| Bể chứa (Tank) |
|
|
|
|
| Ống (Pipes) |
|
Bình thường | Huyết khối tĩnh mạch sâu (DVT) | Bình thường |
Các bước tiếp cận theo HI-MAP
Để tiếp cận RUSH protocol, có thể sử dụng thuật ngữ “HI MAP” để ghi nhớ các bước tiếp cận. Như một cách gợi nhớ khi huyết áp thấp” Low MAP” thì hãy nhớ đến “HI MAP”.
| Cơ quan | Bệnh lý | |
|---|---|---|
| H | Heart (Tim) |
|
| I | IVC (TM chủ dưới) |
|
| M | Morison/ eFAST | Tràn máu phúc mạc/ tràn máu màng phổi >> Sốc mất máu |
| A | Aorta (Động mạch chủ) |
|
| P | Pulmonary (Phổi) |
Tràn khí màng phổi |
| ± | TM chi dưới | Huyết khối tĩnh mạch sâu chi dưới (DVT) >> Thuyên tắc phổi (PE) |
IVC (Inferior Vena Cava): Tĩnh mạch chủ dưới
Bước 1 – Heart – Tim
Có 4 mặt cắt được khảo sát: Dưới mũi ức, trục ngắn cạnh ức, trục dài cạnh ức và 4 buồng ở mỏm tim.
Đánh giá phân suất tống máu (EF) bằng cách quan sát
EF tăng cũng đồng nghĩa là tăng co bóp, và ngược lại, EF giảm cũng đồng nghĩa là giảm co bóp.
Việc đo đạt EF đòi hỏi nhiều kỹ năng và thời gian hơn, có thể không phù hợp trong bối cảnh cần khảo sát nhanh.
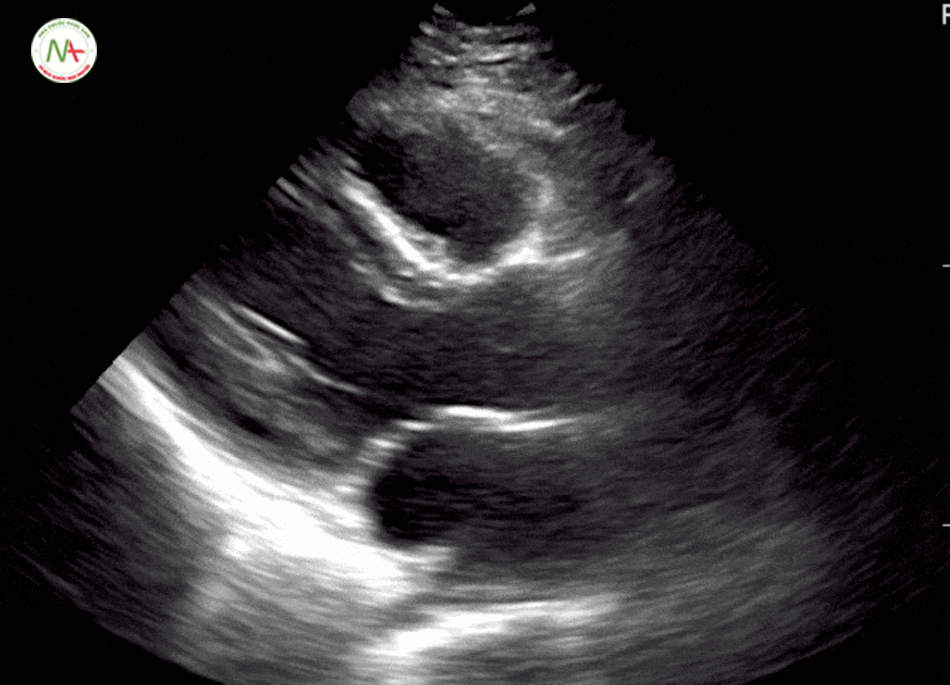
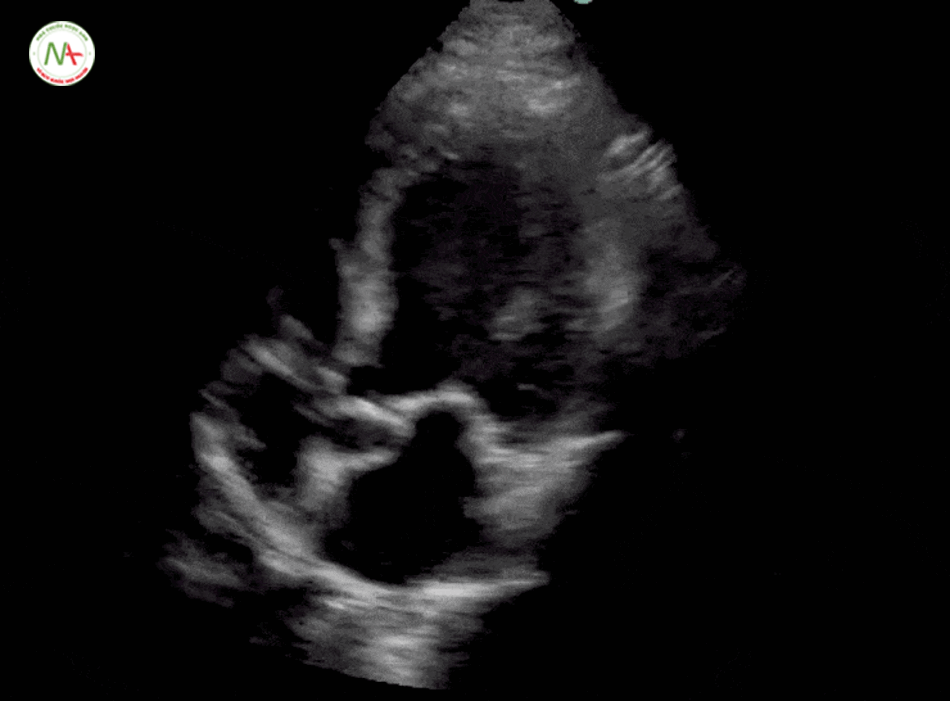
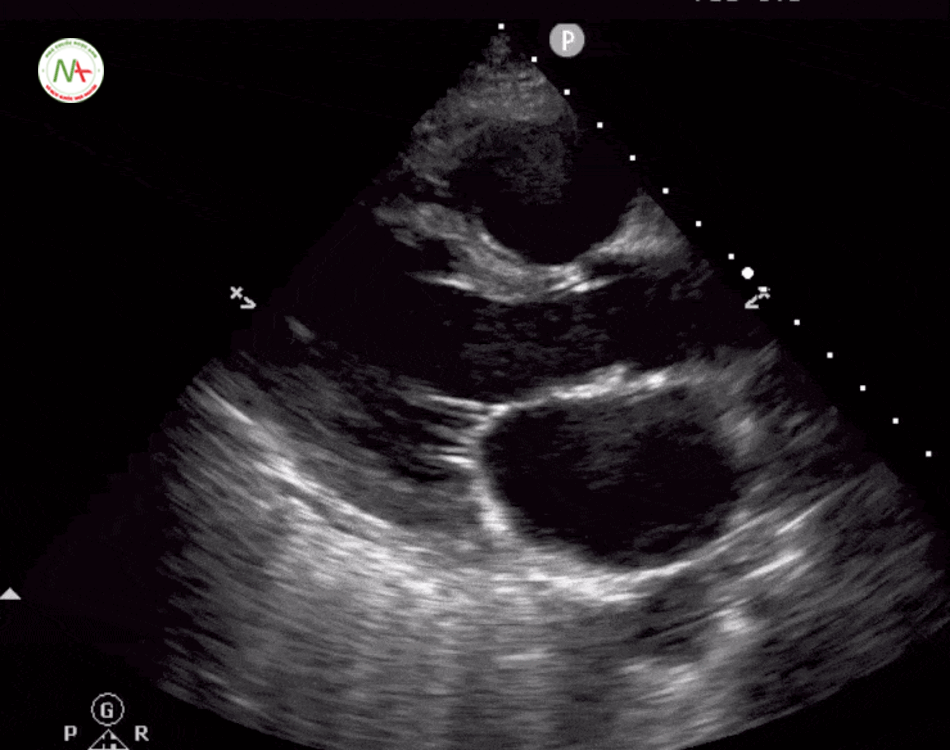
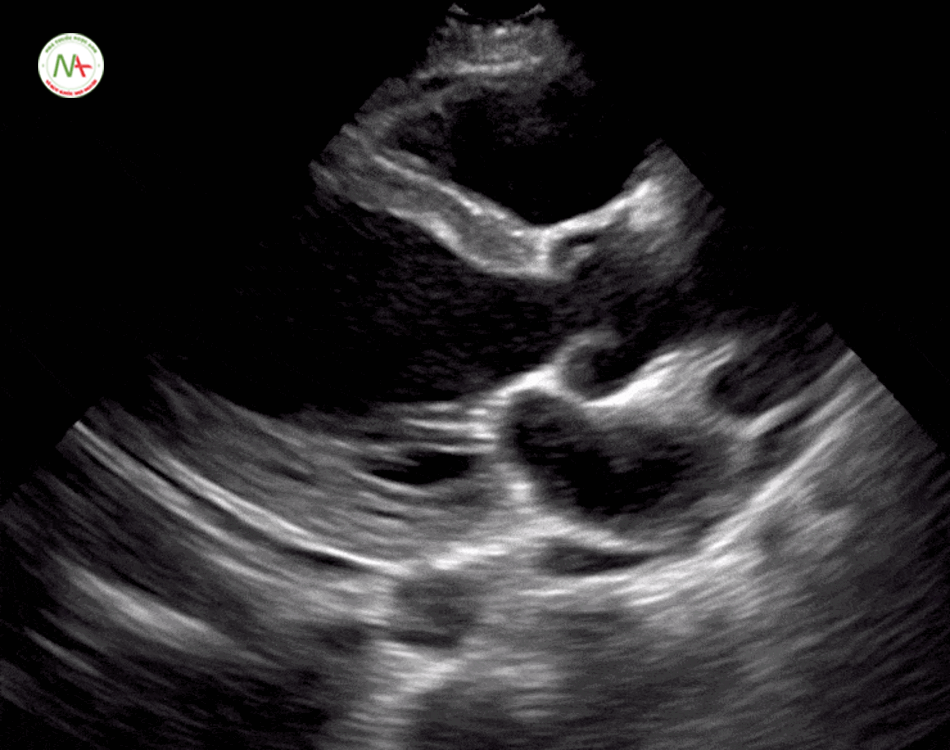
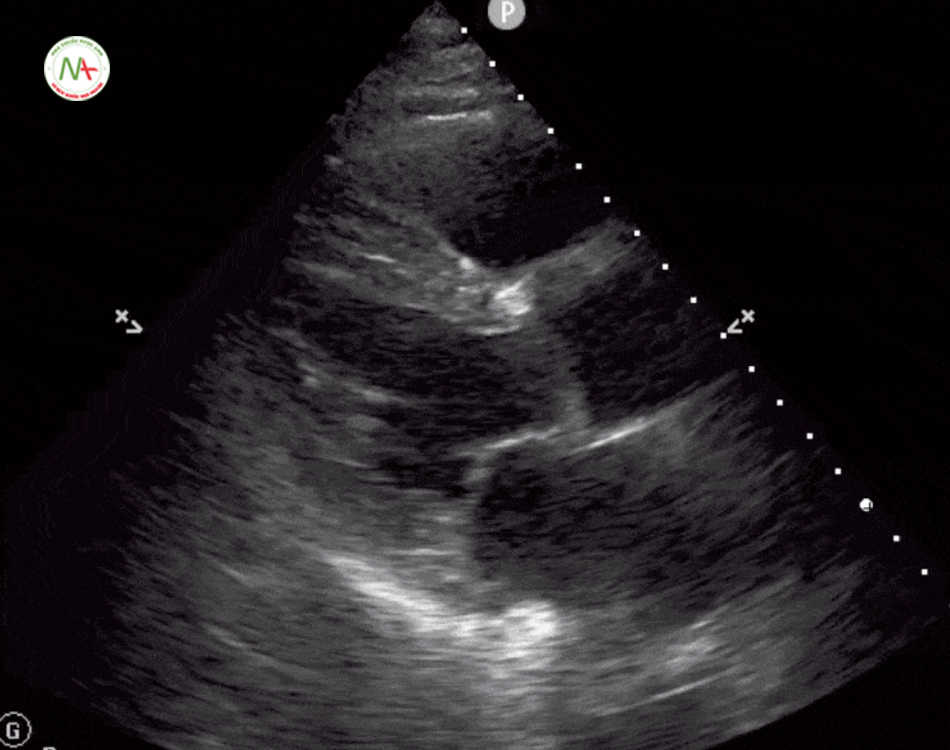
Thất phải (RV) căng đầy là dấu hiệu gợi ý thuyên tắc phổi.
Được đặc trưng bởi kích thức thất phải (RV) ≥ kích thước thất trái (LV) trên mặt cắt 4 buồng tim ở mỏm (cũng được hình dung ở mặt cắt dưới mũi ức). Và dấu hiệu chữ D trên mặt cắt trục ngắn cạnh ức trái. Khi xuất hiện tình trạng thất phải căng đầy(giãn) cần tiếp tục thăm dò huyết khối tĩnh mạch sâu chi dưới (được mô tả ở bước 6).
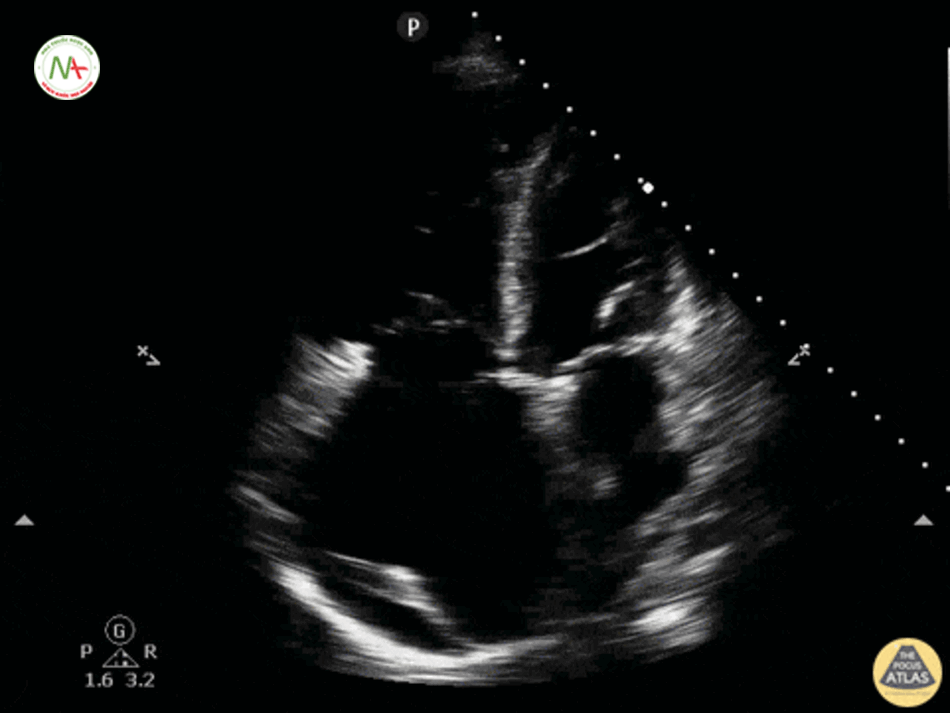
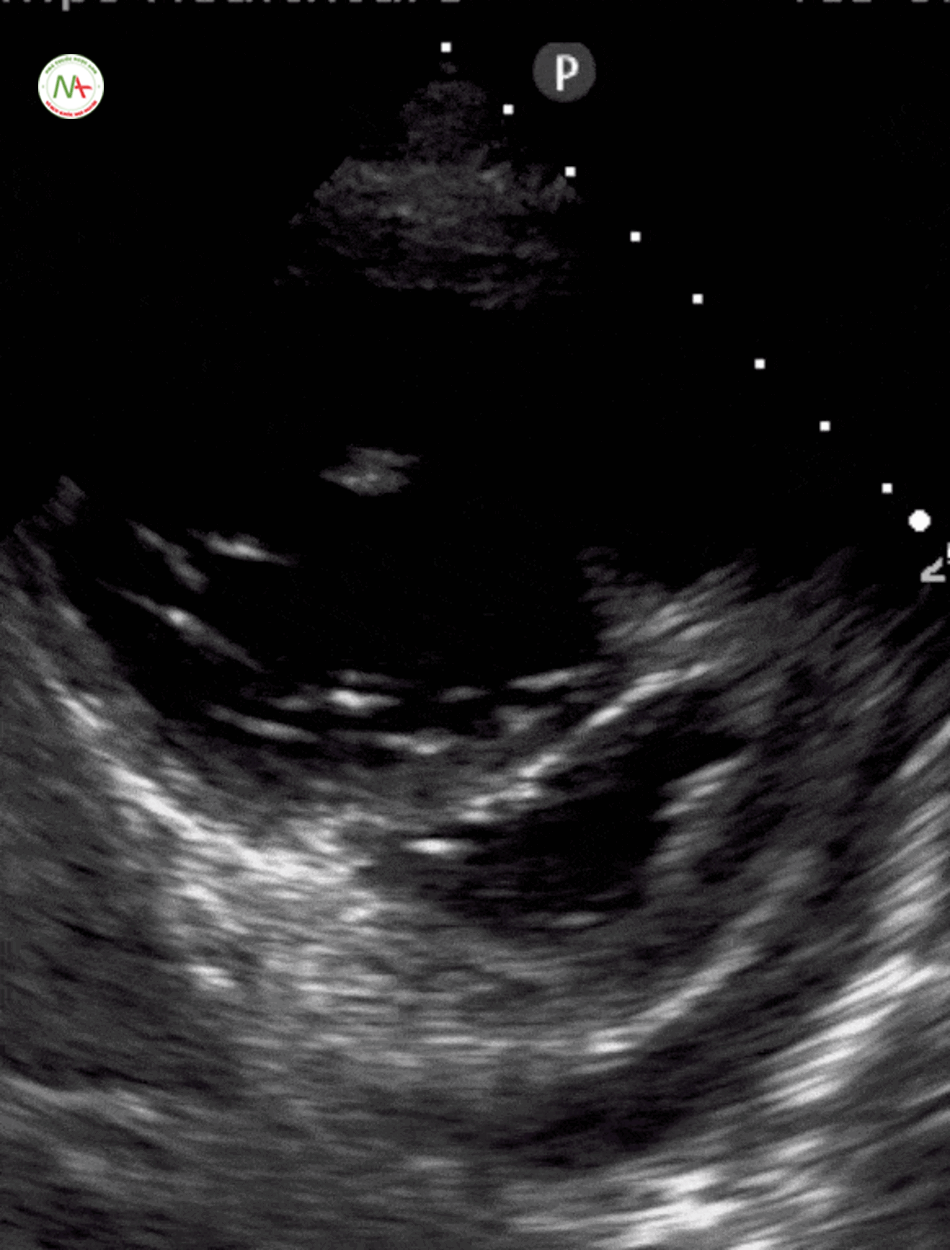
Tràn dịch màng ngoại tim và chén ép tim
Với việc xác định tràn dịch màng tim có thể sử dụng 1 trong 2 vị trí thăm dò: dưới mũi ức hoặc trục dọc cạnh ức (trong trường hợp khó khăn trong thực hiện ở vị trí dưới mũi ức).
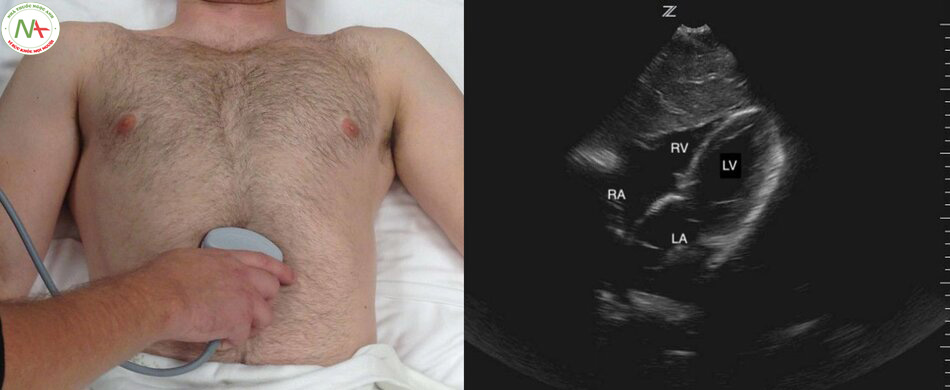
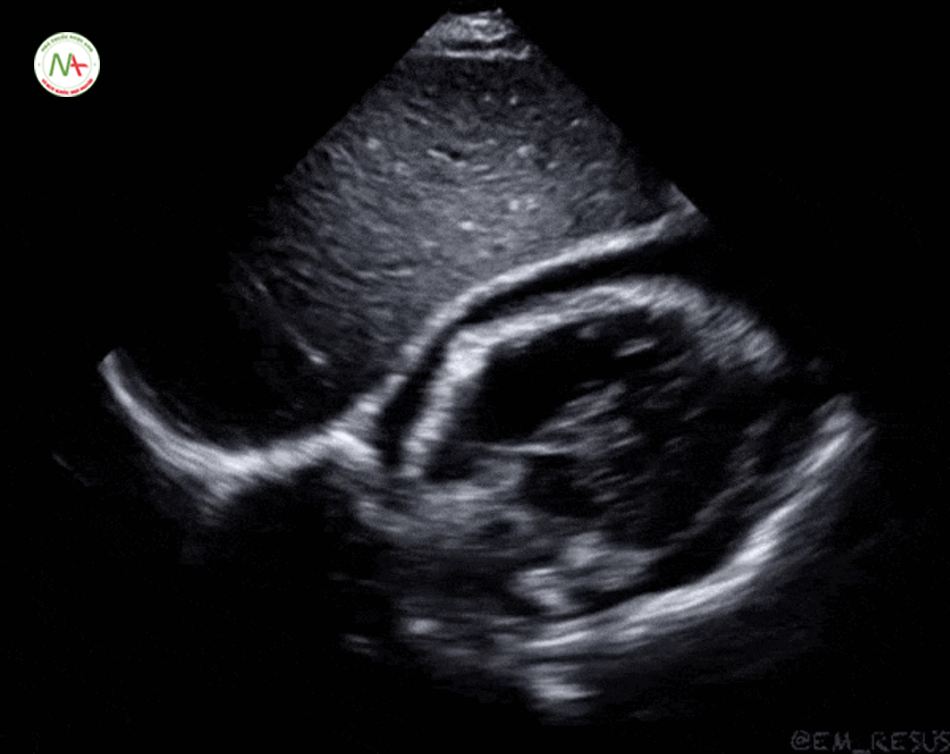
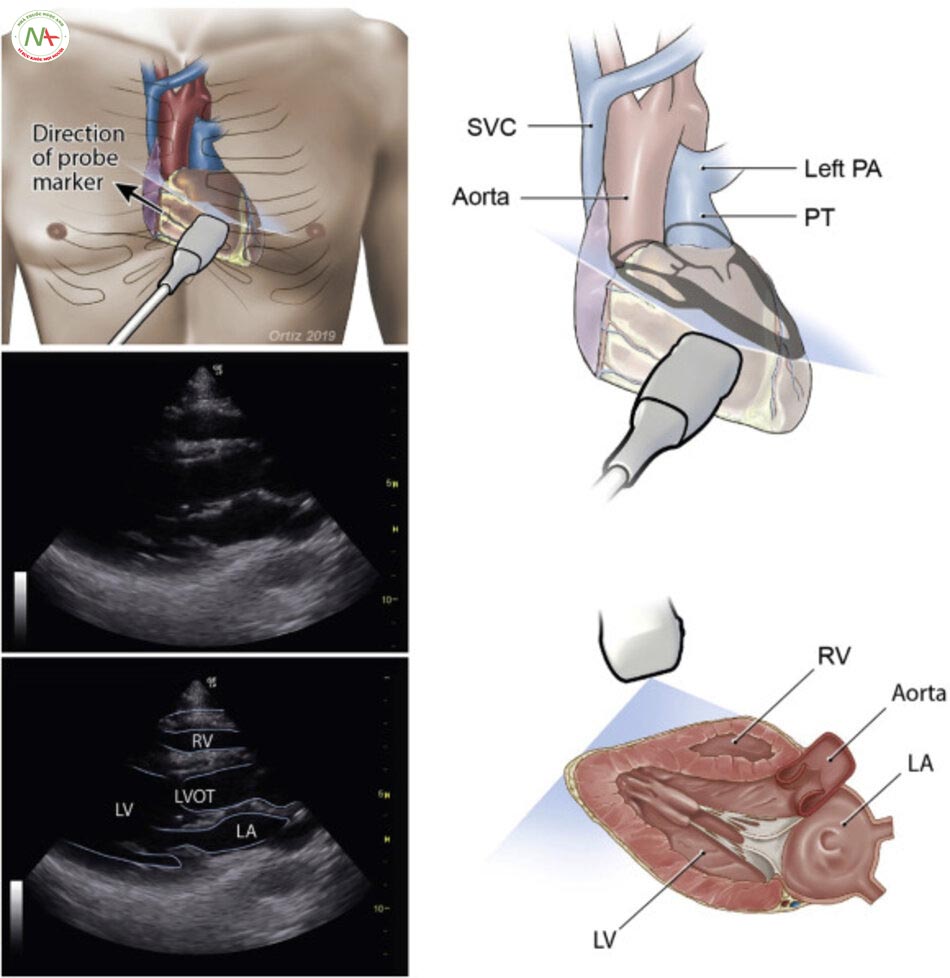
Trục dọc cạnh ức trái: Vị trí đầu dò ở khoảng gian sườn thứ 3 bên trái xương ức. Chỉ dấu đầu dò hướng về phía vai phải của bệnh nhân. Mặt cắt này mô tả thất phải (RV), thất trái (LV), gốc động mạch chủ (Ao) và nhĩ trái (LA). Lưu ý: trong trường hợp này chỉ dấu đầu do trên màn hình máy siêu âm đảo ngược sang phải. Một cách khác, là xoay ngược đầu dò180 độ hướng về phía bên trái bệnh nhân trong khi vẫn để mặc định chỉ dấu đầu dò bên trái trong màn hình máy siêu âm.
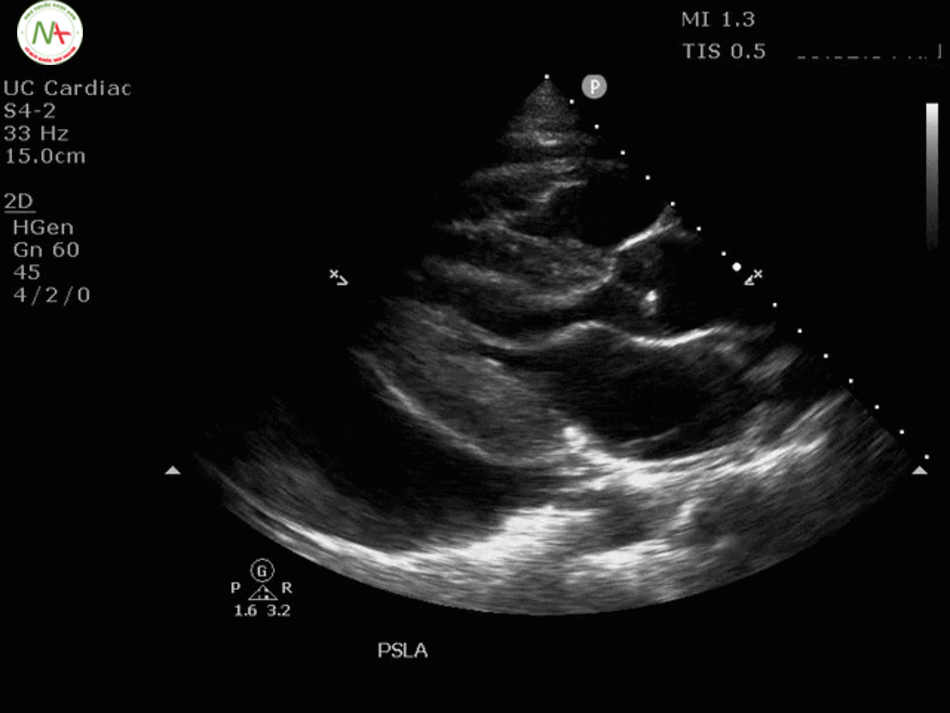
Ở mặt cắt trục dọc cạnh ức này cần phân biệt tràn dịch màng tim (Pericardical effusion) với tràn dịch màng phổi (Pleural effusion), lấy động mạch chủ xuống(Descending aorta) làm mốc. Tràn dịch nằm phía trên động mạch chủ là tràn dịch màng tim và ngược lại, tràn dịch nằm phía dưới động mạch chủ xuống là tràn dịch màng phổi. Siêu vùng 1/4 trên trái và phải phát hiện tràn dịch màng phổi, cũng cố cho chẩn đoán tràn dịch màng phổi.
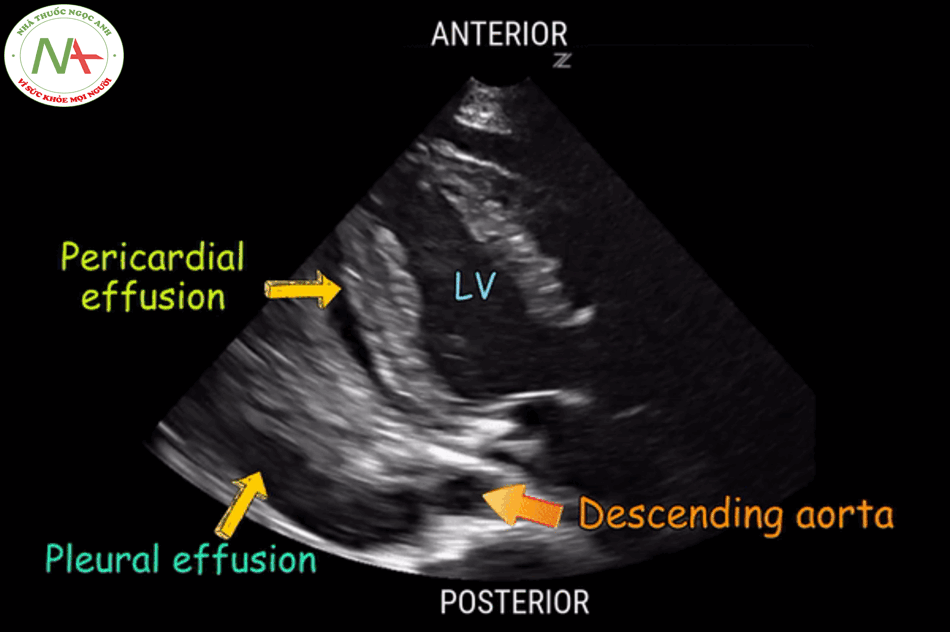
Phân loại mức độ tràn dịch màng tim:
- Lượng ít: bề dày tràn dịch < 1 cm và không bao quanh tim.
- Lượng vừa: bề dày tràn dịch < 1 cm và bao quanh tim.
- Lượng nhiều: bề dày tràn dịch > 1 cm và bao quanh tim.
Đánh giá cung lượng tim (CO)
Xem thêm: Cardiac Output (CO) by Echo
| Loại sốc | EF (LV) | CO | IVC |
|---|---|---|---|
| Phân bố | Cao | Cao | Xẹp |
| Tắc nghẽn | Bình thường/ cao | Thấp | Không xẹp |
| Tim | Thấp | Thấp | Không xẹp |
| Giảm thể tích | Cao | Thấp | Xẹp |
EF (LV): Phân suất tống máu thất trái
Bước 2 – IVC
Một IVC kích thước nhỏ (< 2.1 cm) và độ xẹp cao (> 50%) cho thấy sốc có thể liên quan đến giảm thể tích hoặc sốc do phân bố (giãn mạch) làm giảm lưu lượng máu trở về tim. Ngược lại, một IVC lớn và độ xẹp thấp gợi ý căng nguyên sốc do tim hoặc do tắc nghẽn.
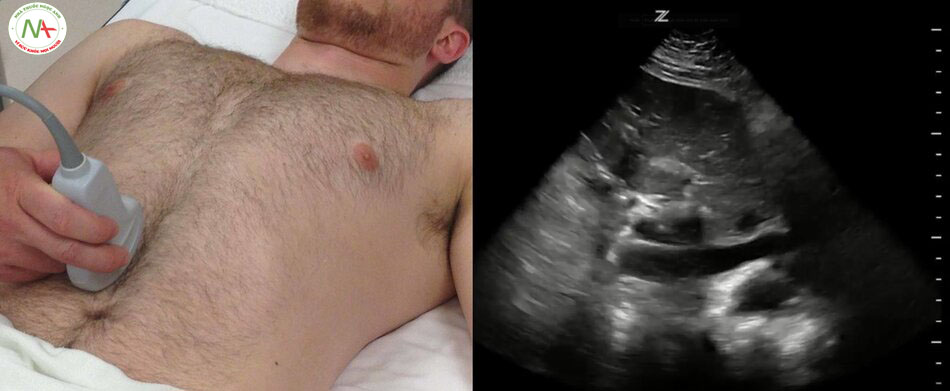
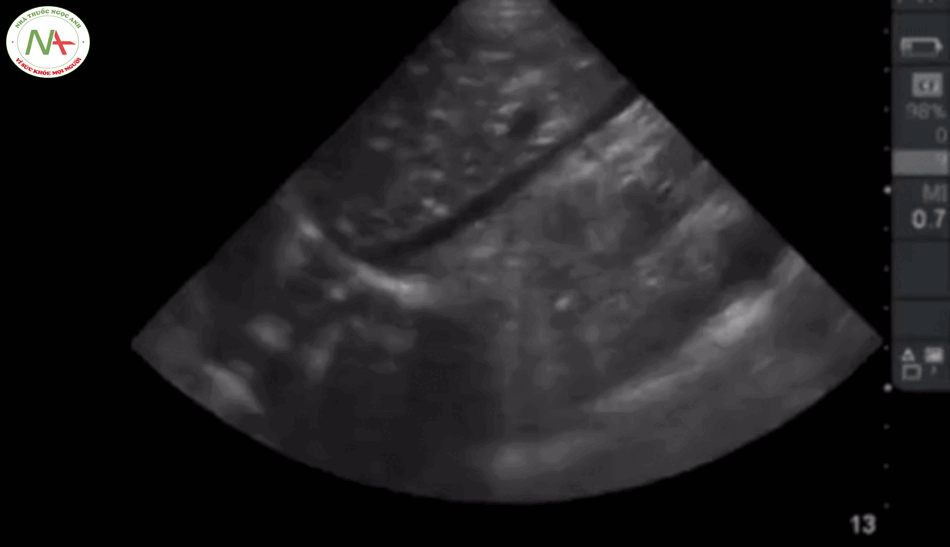
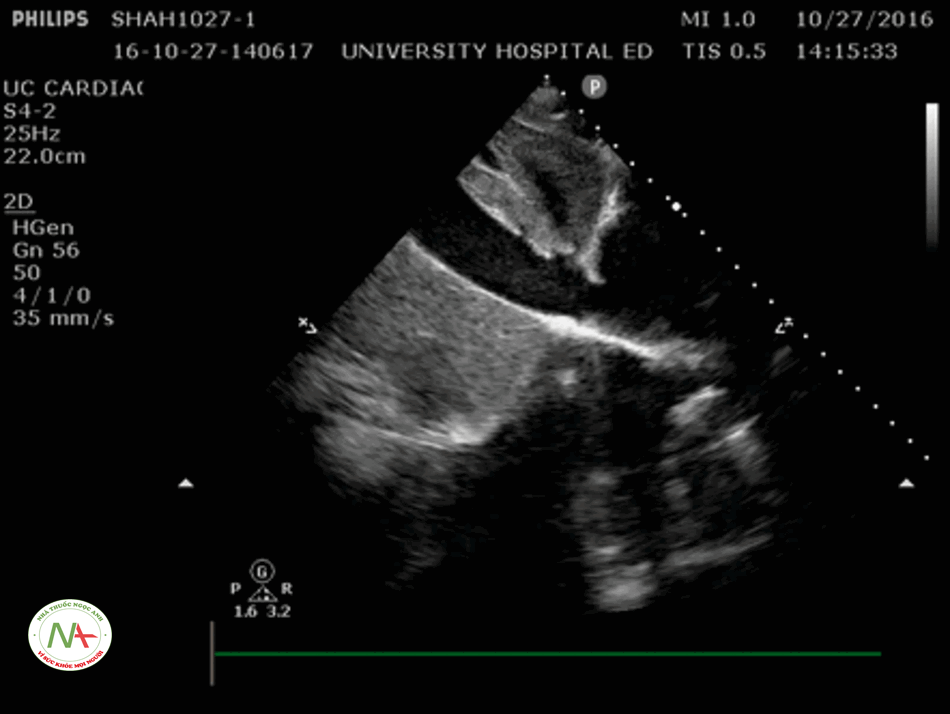
Mối quan hệ IVC và CVP
| Đường kính IVC (cm) | Độ xẹp (%) | CVP ước tính (mmHg) |
|---|---|---|
| < 1.5 | > 50 | 0-5 |
| 1.5-2.5 | > 50 | 6-10 |
| 1.5-2.5 | < 50 | 11-15 |
| > 2.5 | < 50 | 16-20 |
Theo Kircher et al. IVC và CVP ở bệnh nhân không thở máy.
Kỹ thuật và đánh giá IVC được thảo luận chi tiết tại IVC (Inferior Vena Cava)
Bước 3 – Morison’s Pouch/ eFAST – Dịch tự do ổ bụng/ khoang Morison
Phát hiện dịch/ máu tự do ở khoang Morison (ngách gan thận phải), cũng như dịch/ máu tự do ở các khu vực khác trong ổ bụng và vùng đáy phổi được mô tả chi tiết trong siêu âm eFAST.
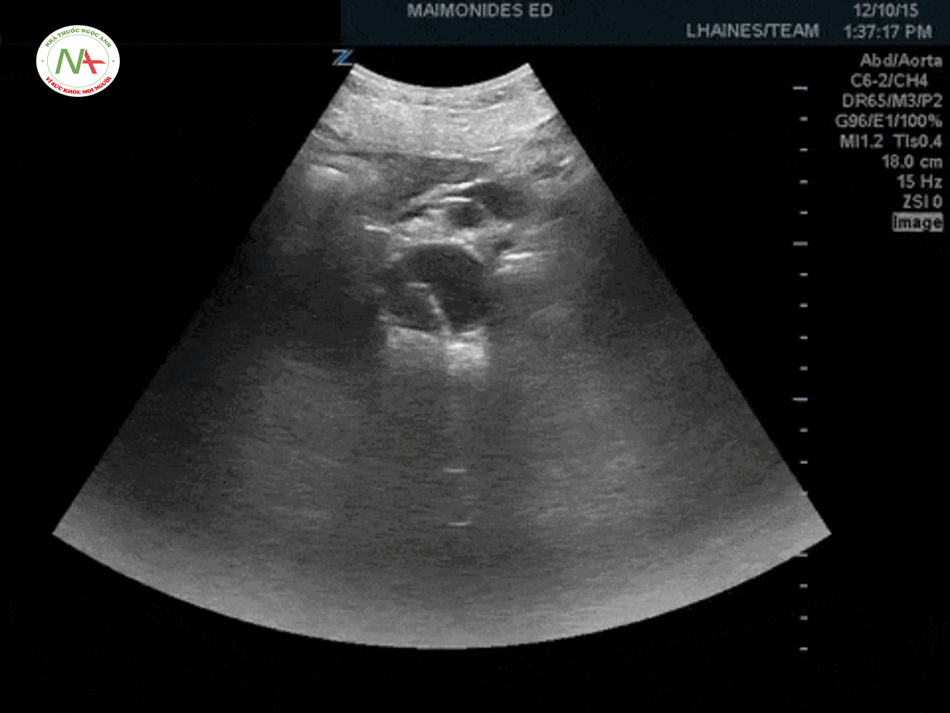
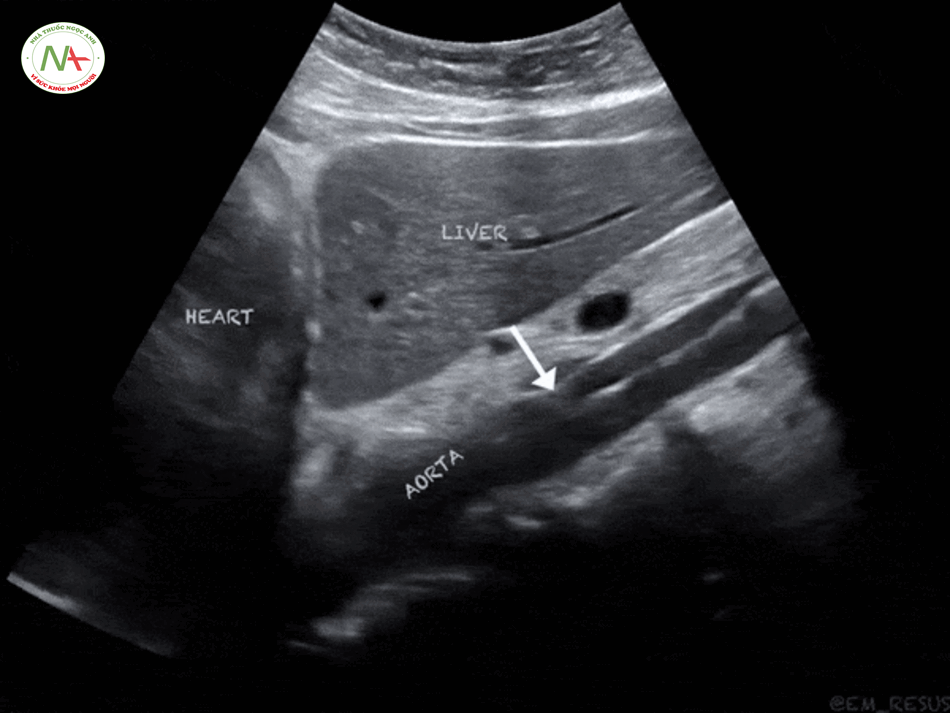
Bước 4 – Aorta – Động mạch chủ
Phình động mạch chủ bụng (AAA)
AAA bị vỡ có thể dẫn đến hạ huyết áp nghiêm trọng, đặc biệt ở người bệnh lớn tuổi có biểu hiện đau bụng cấp. AAA vỡ có tỷ lệ tử vong cao. Một động mạch chủ bình thường có đường kính khoảng 2 cm. Phình động mạch chủ bụng được định nghĩa (Moashi): Đường kính động mạch chủ bụng ≥ 3cm hoặc ≥ 1.5 cm đối với động mạch chậu. Bất cứ khi nào một bệnh nhân với AAA ≥ 5 cm và hạ huyết áp, hãy giả định rằng là vỡ động mạch chủ cho đến khi tìm được nguyên nhân khác. Hãy đảm bảo đo đường kính động mạch chủ từ bên ngoài thành bên này đến ngoài thành bên kia (đối diện) một cách chính xác.
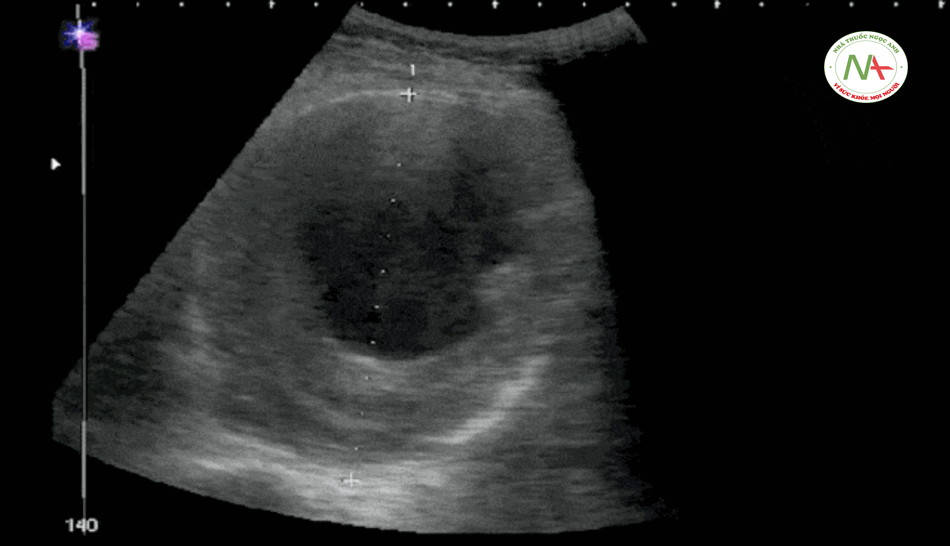
Bóc tách động mạch chủ
Để khảo sát bóc tách động mạch chủ, đặt đầu dò ở vị trí dưới mũi ức (thượng vị) thực hiện quét động mạch chủ theo chiều ngang và chiều dọc có thể thấy hình ảnh điểm hình của một cái vách (hay vạt – flap – lất phất) nằm ngay bên trong lòng của động mạch chủ là hình ảnh điển hình của bóc tách động mạch chủ trên siêu âm.
Bước 5 – Pulmonary – Phổi
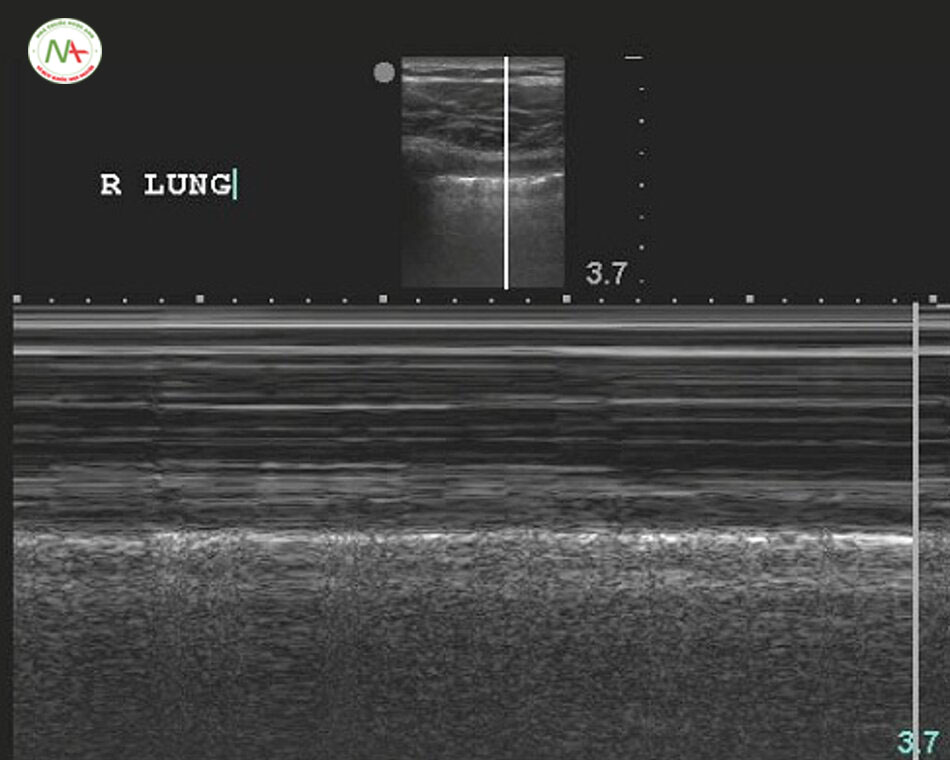
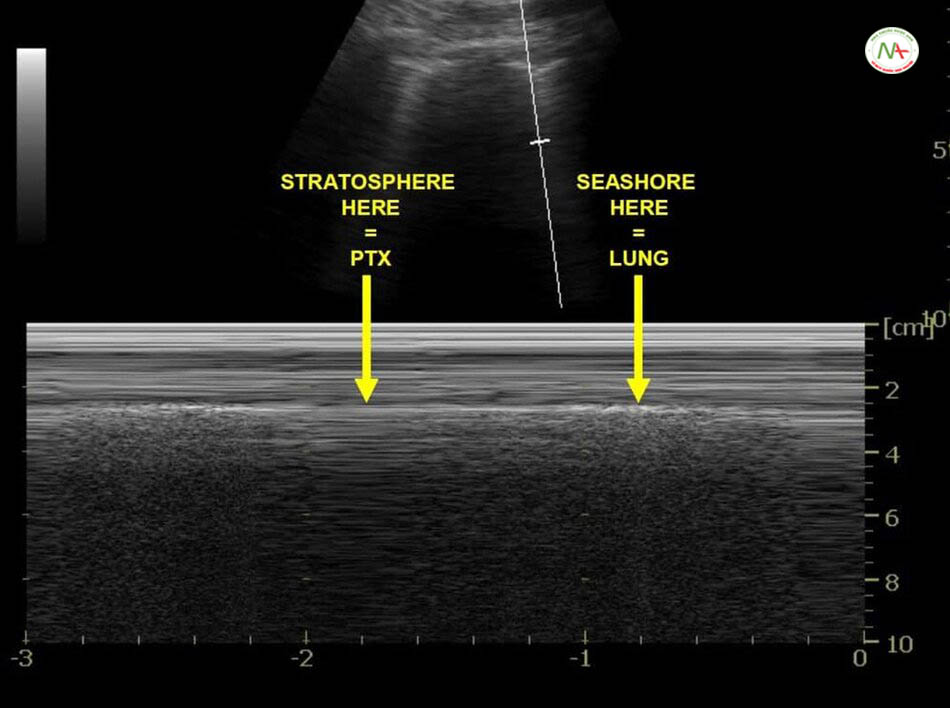
Siêu âm phát hiện tràn khí màng phổi đã được mô tả đồng thời trong eFAST, BLUE protocol và FALLS protocol (xem phần chủ đề liên quan). Biểu hiện điển hình là dấu hiệu nghi ngờ bao gồm A lines, mất dấu phổi trượt [Lung sliding (-)] tương đương với dấu hiệu mã vạch (Barcode sign) hay còn gọi là dấu hiêu tầng bình lưu (Stratosphere sign), không có B-lines, không có mạch phổi (Lung pulsse). Điểm phổi (Lung point) là một tiêu chuẩn để khẳng định có tràn khí màng phổi biểu hiện bởi sự giao nhau của vùng tràng khí và vùng phổi không bị tràn khí (dấu hiệu bờ biển Seashore sign). Ngược lại, sự có mặt của B-lines, hoặc Lung sliding (+) tương đương dấu hiệu bờ biển (Seashore sign) trên M-mode hoặc Lung pulse (+) trên M-mode giúp loại trừ tốt tràn khí màng phổi.
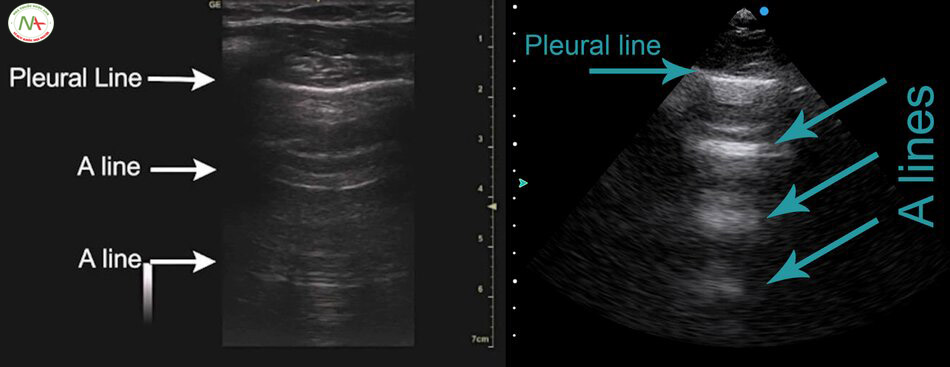
Đường A (A-line) được tạo ra khi sóng siêu âm gặp phải khí trong phổi ngay bên dưới màng phổi, tạo ra ảnh giả (Artifact) soi gương lặp lại cấu trúc từ màng phổi ngược về phía thành ngực, các hình ảnh liên tục lặp lại làm cho đường màng phổi (Pleural line) cũng lặp lại, đường màng phổi này gọi là A-line.
Trên M-Mode dấu hiệu bờ biển (Seashore) tương đương với dấu hiệu phổi trượt (Lung sliding).
![Rapid Ultrasound for Shock and Hypotension - Siêu âm nhanh trong sốc và hạ huyết áp 76 Dấu hiệu mã vạch [Barcode] hay tầng bình lưu [Stratophere]](https://nhathuocngocanh.com/wp-content/uploads/2022/11/rush-protocol-anh-23.jpg)
Bước 6 – DVT – Huyết khối tĩnh mạch sâu
Một thất phải căng đầy (giãn rộng) ở bước 1 kèm theo 1 IVC không xẹp ở bước 2, và hiện diện Lung sliding (+), A-lines ở bước 3 là những dấu hiệu gợi ý cho một thuyên tắc phổi.
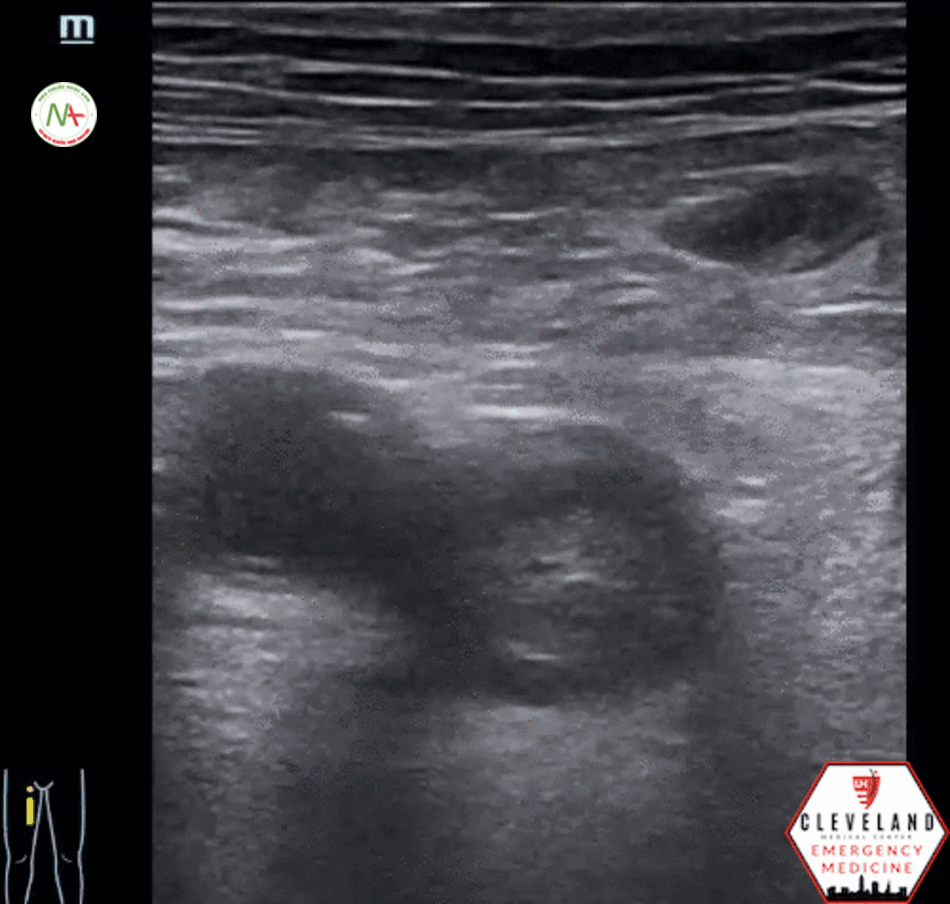
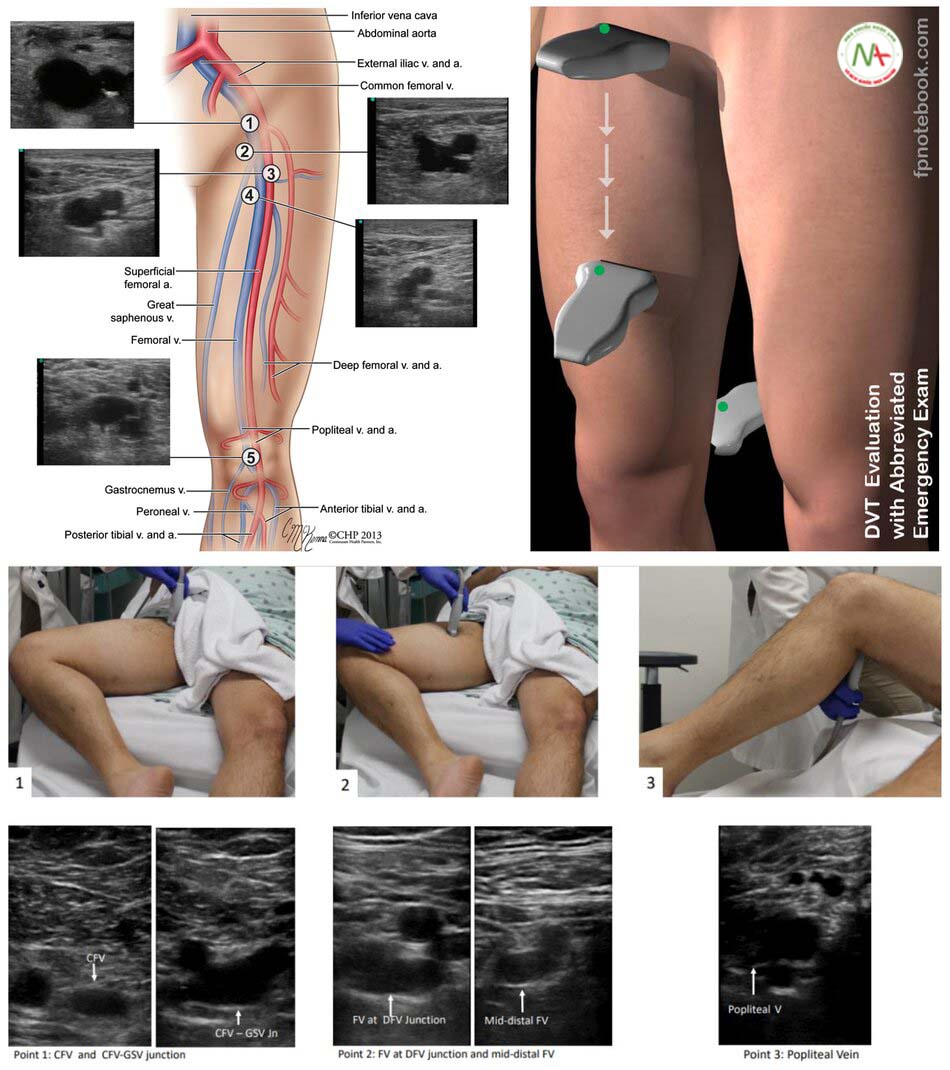
Kỹ thuật siêu âm tìm huyết khối tĩnh mạch sâu chi dưới
- Nâng cao đầu giường 45 độ, co gối, xoay ngoài.
- Đặt đầu dò Linear: tĩnh mạch đùi (bẹn, háng), tĩnh mạch kheo (mặt sau gối).
Xác định bằng nghiệm pháp ấn: huyết khối lấp đầy lòng tĩnh mạch, đè không xẹp hoặc chỉ xẹp một phần, và/ hoặc khuyết màu, phổ Doppler không thay đổi theo nhịp hô hấp.