Bệnh tim mạch
Những lưu ý và các phương pháp siêu âm tim trong thực hành lâm sàng tim bẩm sinh
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Lâm sàng tim bẩm sinh
Chủ biên
PGS.TS.BS. Nguyễn Lân Hiếu
Tham gia biên soạn
Nguyễn Thị Minh Lý
Nguyễn Quốc Hùng
Trong bài viết dưới đây Nhà thuốc Ngọc Anh xin gửi đến quý bạn đọc những lưu ý và các phương pháp siêu âm tim trong thực hành lâm sàng tim bẩm sinh.
Đại cương
Siêu âm tim sử dụng nguyên lý chùm sóng siêu âm truyền đến bề mặt các cấu trúc tim, phản hồi lại tạo thành hình ảnh cấu trúc bình thường hoặc bất thường của tim mạch trên một bình diện, hai bình diện hoặc ba bình diện, lần lượt bằng các phương thức siêu âm M-Mode, siêu âm 2D hay siêu âm 3 chiều (3D).
Siêu âm trong đánh giá bất thường tim bẩm sinh thường bắt đầu với hình ảnh siêu âm 2D. Dưới chế độ siêu âm này sẽ tạo ra các lát cắt về cấu trúc tim, chuyển động của tim và các mạch máu xuất phát từ và trở về tim. Siêu âm Doppler và siêu âm màu giúp phát hiện dễ dàng tình trạng hở van và các luồng thông bất thường trong tim. Khi phối hợp các phương thức siêu âm 2D, Doppler và Doppler màu cho phép đánh giá chức năng thất trái, chênh áp qua các van tim và mạch máu, ước lượng áp lực tại các mạch máu lớn và buồng thất. Trên siêu âm cũng có thể tính toán được cung lượng tim và mức độ luồng thông (shunt), tuy nhiên không được sử dụng thường quy.
Vai trò của siêu âm tim như một phương pháp thăm dò hình ảnh với độ tin cậy và chính xác ngày càng tăng làm giảm đáng kể các trường hợp cần thiết phải thông tim chẩn đoán. Vì vậy, nhiều bệnh nhân bị các bệnh lý van tim hoặc bệnh tim bẩm sinh được chỉ định phẫu thuật chỉ dựa vào kết quả siêu âm tim.
Các phương pháp siêu âm khác như siêu âm tim qua thực quản (TEE) với thế mạnh cải thiện đáng kể chất lượng hình ảnh siêu âm; siêu âm 3D theo thời gian có thể dựng lại toàn bộ cấu trúc bất thường của quả tim và mối liên quan của các cấu trúc trong không gian làm tăng độ chính xác trong chẩn đoán bất thường tim bẩm sinh. Trong phạm vi chương này chỉ tập trung bàn đến kĩ thuật siêu âm tim cơ bản (M mode, 2D, Doppler, Doppler màu) trong chẩn đoán các bệnh tim bẩm sinh.
Một số lưu ý khi làm siêu âm tim bẩm sinh
Luôn bắt đầu làm siêu âm bằng hình ảnh siêu âm 2D, thu hình ảnh một cách rõ nét, sau đó mới bật Doppler và Doppler màu. Điều này cho phép tạo khung giải phẫu tham chiếu trước khi bổ sung các dữ liệu sinh lý.
Có thể áp dụng các mặt cắt chuẩn và qui tắc siêu âm tim qua thành ngực ở người trưởng thành; tuy nhiên đối với tim bẩm sinh cần rất nhiều mặt cắt trung gian (biến thể) để tối ưu hình ảnh giải phẫu và vị trí. Đầu dò nên quét từ từ và liên tục trên thành ngực khi chuyển mặt cắt, đồng thời quan sát sự thay đổi, bất thường về cấu trúc giải phẫu tim, mạch máu trong suốt quá trình di chuyển đầu dò.
Các mặt cắt trung gian và mặt cắt biến thể giúp quan sát bổ sung các tổn thương giải phẫu phức tạp, cấu trúc ngoài tim hoặc lộ trình của các mạch máu không quan sát được trên các mặt cắt thông thường.
Chú thích trên hình ảnh để định vị và kết nối các tổn thương.
Khi siêu âm tim bẩm sinh, trình tự siêu âm nên tuân theo một số nguyên tắc sau:
- Bước 1: Xác định vị trí tâm nhĩ và nội tạng (phân bố tạng – nhĩ bình thường: situs solitus; phân bố tạng – nhĩ đảo ngược: situs inversus; phân bố tạng – nhĩ không xác định: situs ambigus).
- Bước 2: Xác định vị trí mỏm tim (mỏm tim bên trái: levocardia, mỏm tim bên phải: dextrocardia, mỏm tim ở giữa: mesocardia).
- Bước 3: Xác định mối tương quan tĩnh mạch – tâm nhĩ; tâm nhĩ – tâm thất.
- Bước 4: Xác định tương quan tâm thất – đại động mạch và tương quan giữa hai đại động mạch.
Mỗi bệnh nhân có một hệ mặt cắt riêng liên quan đến tư thế tim và các biến đổi vị trí giải phẫu liên quan với bất thường cấu trúc tim. Ví dụ như bệnh nhân liệt cơ hoành, các mặt cắt tiêu chuẩn sẽ được lấy từ các vị trí không chuẩn trên lồng ngực do quả tim bị thay đổi vị trí.
Tối ưu hóa môi trường làm việc (địa điểm, ánh sáng, âm thanh..) giúp cho bản thân cảm thấy thật sự thoải mái, tối ưu hóa về ánh sáng rất quan trọng giúp hình ảnh sắc nét hơn.
Tạo không khí thân thiện với bệnh nhân đặc biệt với trẻ nhỏ, trường hợp trẻ kích thích, quấy khóc có thể sử dụng các loại thuốc an thần hoặc chờ trẻ ngủ. Cần tránh lạm dụng thuốc an thần, đảm bảo an toàn cho trẻ.
Siêu âm tim 2D
Nên sử dụng đầu dò tần số cao ở trẻ nhỏ do độ phân giải hình ảnh tốt, độ đâm xuyên kém, phù hợp với thành ngực nhỏ của trẻ em. Có thể sử dụng đầu dò 10-12 MHz cho bệnh nhân sơ sinh; đầu dò 8 MHz cho bệnh nhân trẻ em và đầu dò 5 MHz cho bệnh nhân lớn. Khi đã quan sát rõ hình ảnh 2D, nên giảm tần số đầu dò trên 2D để quan sát hình ảnh Doppler màu sẽ rõ nét các dòng hở và luồng thông hơn.
Cần điều chỉnh giới hạn Nyquist phù hợp để thu được hình ảnh tốt nhất. Đối với các bệnh lý có dòng phụt lớn (trạng thái cung lượng tim cao, van hẹp hoặc hở, luồng thông) giới hạn Nyquist tăng lên để tránh các tiếng ồn nền. Mặt khác khi đánh giá các lưu lượng vận tốc thấp (lưu lượng qua tĩnh mạch phổi hoặc động mạch vành) cài đặt giới hạn Nyquist giảm để tăng khả năng quan sát dòng chảy trong các cấu trúc này.
Thăm dò siêu âm 2D được thực hiện qua bốn vị trí đầu dò: cạnh ức, mỏm tim, dưới mũi ức và trên hõm ức. Với mỗi vị trí đầu dò hình ảnh cấu trúc tim và mạch máu sẽ được quan sát ở cả trục ngắn và trục dài bằng cách xoay đầu dò và nghiêng góc đầu dò. Mặt cắt cạnh ức và mỏm tim thường được thăm khám với bệnh nhân ở tư thế nằm bán nghiêng, mặt cắt dưới mũi ức và trên hõm ức thăm khám với bệnh nhân ở tư thế nằm ngửa, gấp chân mềm bụng và cổ ưỡn về phía sau.
Các hình từ 2 đến 10 sẽ minh họa các mặt cắt chuẩn để đánh giá các cấu trúc tim và mạch máu. Các mặt cắt biến thể khi đặt vị trí và góc đầu dò lệch khỏi các mặt cắt tiêu chuẩn cho phép khảo sát sâu thêm các bất thường giải phẫu tim và mạch máu. Các phép đo cấu trúc giải phẫu nên thực hiện đo đạc khi dừng hình siêu âm 2D. Bảng 1 đến 5 sẽ minh họa giá trị đo đạc bình thường kích thước các buồng tim, mạch máu, đường kính vòng van ở trẻ em.
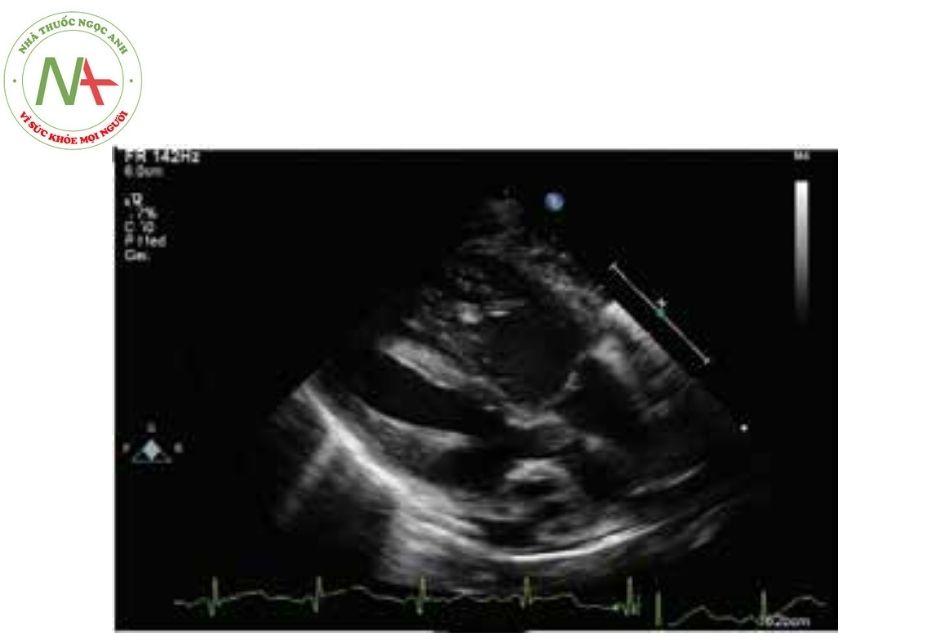
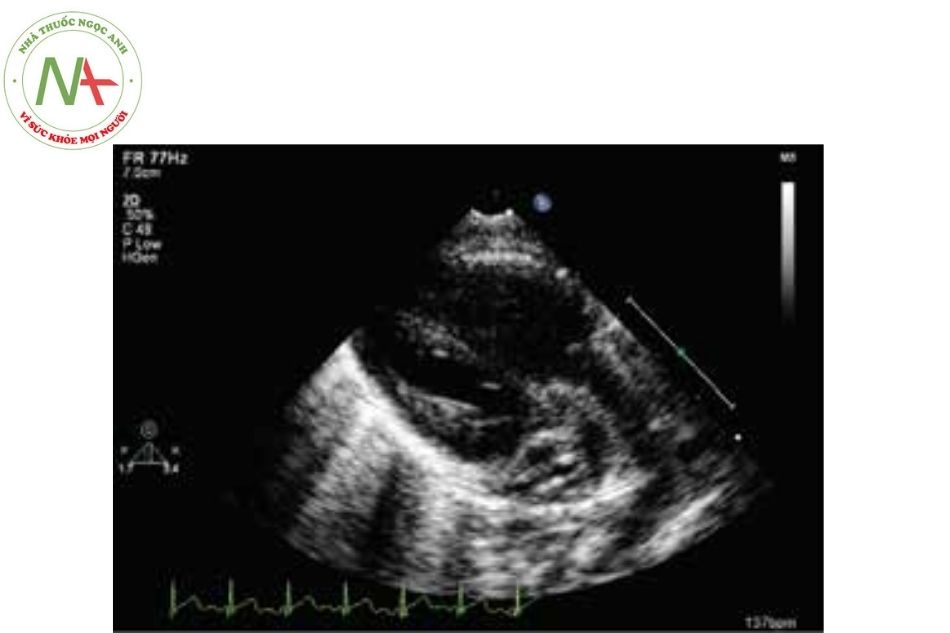
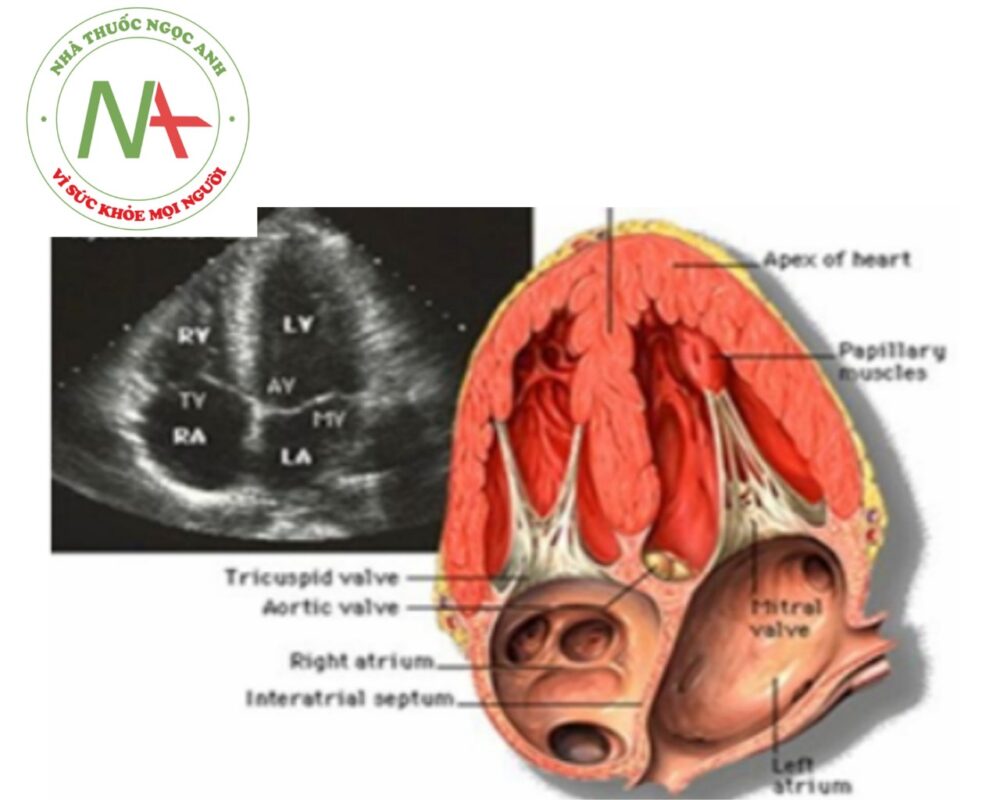
Mặt cắt cạnh ức
Với các mặt cắt cạnh ức, đầu dò đặt ở bờ trái xương ức tương ứng vị trí khoang liên sườn 2, 3, 4. Bệnh nhân ở tư thế nằm bán nghiêng sang trái.
Mặt cắt trục dọc cạnh ức
Chùm tia siêu âm cắt dọc theo trục dài của tim, hướng từ hông trái lên vai phải bệnh nhân. Ba mặt cắt chính được ghi lại: mặt cắt tiêu chuẩn trục dài cạnh ức, mặt cắt qua buồng nhận thất phải và mặt cắt qua đường ra thất phải.
Mặt cắt tiêu chuẩn trục dài cạnh ức trái
(Hình 2A)
- Là mặt cắt cơ bản nhất quan sát van động mạch chủ (ĐMC), van hai lá, phần buồng nhận và buồng tống thất trái.
- Đây là mặt cắt quan trọng để đánh giá các bất thường tại van hoặc gần vị trí van hai lá, nhĩ trái, thất trái, đường ra thất trái (ĐRTT), van ĐMC, gốc ĐMC, ĐMC lên và vách liên thất. Với tim cấu trúc bình thường, lá trước van hai lá sẽ liên tục với thành sau ĐMC (liên tục van hai lá và van ĐMC).
- Vách liên thất quan sát thấy ở mặt cắt này gồm phần cơ bè và vùng mào lược đường ra thất phải. Vì vậy lỗ thông liên thất (TLT) trong bệnh lý: tứ chứng Fallot (tetralogy of Fallot), thân chung động mạch (common arterial trunk) sẽ quan sát rõ nhất tại mặt cắt này.
- Đánh giá tràn dịch màng ngoài tim.
- Đánh giá sa van hai lá (mitral valve prolapse).
- Quan sát xoang vành: thường là vòng tròn nhỏ nằm trong rãnh nhĩ thất. Xoang vành giãn có thể gặp trong một số bất thường: tồn tại tĩnh mạch chủ (TMC) trên trái, tĩnh mạch phổi (TMP) đổ lạc chỗ hoàn toàn về xoang vành, rò động mạch -tĩnh mạch vành hoặc hiếm gặp hơn do áp lực nhĩ phải tăng cao.
Mặt cắt trục dài qua buồng nhận thất phải (Hình 2B)
- Mặt cắt này quan sát rõ van ba lá, đánh giá hở van, sa van; buồng nhận thất phải.
- Đánh giá vách liên thất vùng buồng nhận (gần van nhĩ thất) và vách liên thất cơ bè.
- Có thể quan sát tiểu nhĩ phải.
- Đánh giá khá chính xác vận tốc dòng hở qua van ba lá từ đó ước lượng áp lực thất phải.
Mặt cắt trục dài qua buồng tống thất phải
(Hình 2C)
- Quan sát đường ra thất phải (ĐRTP), van ĐMP và thân ĐMP.
- Vách liên thất phần trên mào lược vùng buồng tống thất phải (vùng phễu cao).
A. Mặt cắt trục dọc chuẩn; B. Mặt cắt buồng nhận thất phải; C. Mặt cắt đường ra thất phải.
Chú thích: ĐMC: động mạch chủ; ĐMP: động mạch phổi; TT: thất trái; TP: thất phải; NT: nhĩ trái; NP: nhĩ phải; XV: xoang vành: TNP: tiểu nhĩ phải.
Mặt cắt trục ngắn cạnh ức
Từ mặt cắt trục dài cạnh ức, xoay đầu dò 90º theo chiều kim đồng hồ sẽ thu được một loạt các mặt cắt trục ngắn cạnh ức quan trọng. Tư thế đầu dò này cho phép khảo sát các lát cắt ngang qua tim và các mạch máu lớn suốt từ mỏm tim lên đáy tim.
Mặt cắt trục ngắn cạnh ức qua van ĐMC
(Hình 3A)
- Van ĐMC ở vị trí trung tâm, ĐRTP ở phía trước van ĐMC và thân ĐMP ở bên phải ĐMC (mặt cắt “vòng tròn và xúc xích”).
- Các lá van vành phải, vành trái, không vành tạo thành hình chữ Y trong thời kỳ tâm trương. Đánh giá được bất thường van ĐMC: có một lá van, hai lá van, bốn lá ..
- Đánh giá hẹp, hở van ĐMP; hẹp nhánh ĐMP có thể ước lượng bởi Doppler liên tục và Doppler màu xác định vị trí dòng rối.
- Đo chênh áp luồng thông qua ống động mạch.
- Quan sát dòng phổ màu có thể đánh giá được thông liên thất phần màng (membranous ventricular septal defect), gần van ba lá (tương ứng vị trí 10 giờ); thông liên thất dưới đại động mạch (infundibular ventricular septal defect), (vị trí 12-2 giờ) phía trước van ĐMC, gần van ĐMP.
Mặt cắt cạnh ức trục ngắn qua động mạch vành
(Hình 3B)
- Từ mặt cắt trục ngắn chuẩn cạnh ức, nghiêng nhẹ đầu dò lên phía trên để quan sát lỗ vành và đoạn gần động mạch vành. ĐMV phải xuất phát từ lá vành phải, nằm phía trước gần với van ba lá, cần xác định được gốc xuất phát ĐMV từ ĐMC vì có một số cấu trúc tĩnh mạch có thể chạy ở phía trước ĐMC nhưng không xuất phát từ ĐMC.
Động mạch vành trái xuất phát từ lá vành trái, gần ĐMP là một thân chung sau đó ra 2 nhánh:
ĐM mũ và ĐM liên thất trước. Cũng có thể quan sát đoạn gần ĐMV trên mặt cắt trục dài.
Mặt cắt trục ngắn qua van 2 lá (Hình 3C)
- Van 2 lá có hình “miệng cá” trong thời kỳ tâm trương. Đây là mặt cắt được sử dụng để đo diện tích lỗ van hai lá (2D) trong trường hợp hẹp van hai lá (mitral valve stenosis); đồng thời cũng đánh giá tốt tổn thương xẻ lá trước van hai lá (Cleft).
Mặt cắt cạnh ức trục ngắn qua cơ nhú (Hình 3D)
- Các cột cơ nhú thường quan sát ở vị trí 4 giờ (cơ nhú trước bên) và 8 giờ (cơ nhú sau giữa).
- Đánh giá vách liên thất cơ bè.
- Đánh giá vùng mỏm thất trái trong bệnh cơ tim phì đại (hypertrophic cardiomyopathy), bệnh cơ tim không biệt hóa hoặc các khối bất thường vùng mỏm tim.
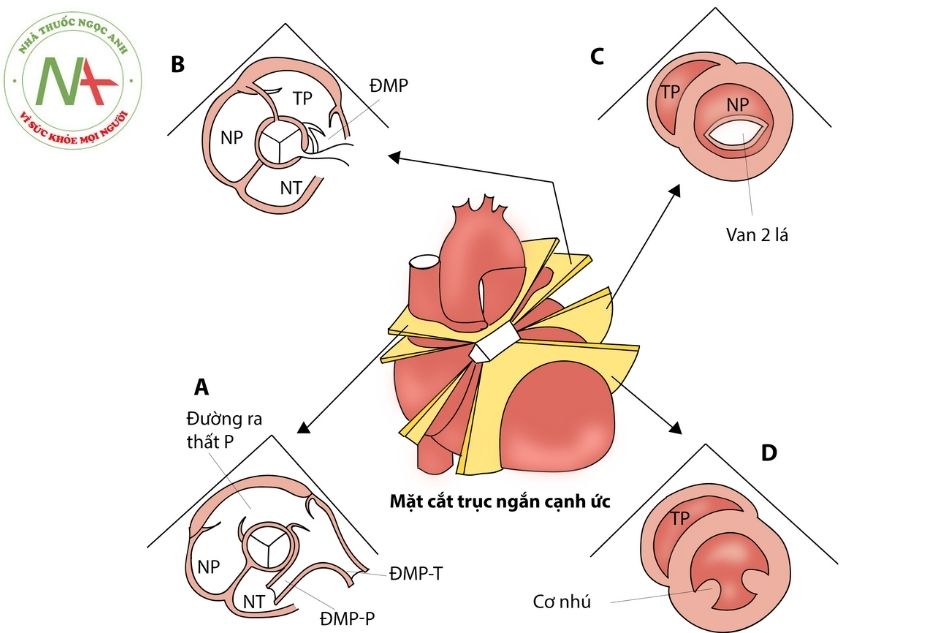
A: qua van tổ chim và các mạch máu lớn; B: qua động mạch vành; C: qua van hai lá; D: qua cơ nhú.Chú thích: ĐMC: động mạch chủ; ĐMP: động mạch phổi; TT: thất trái; TP: thất phải; NT: nhĩ trái; NP: nhĩ phải; ĐRTP: đường ra thất phải; VHL: van hai lá; ĐMV-T: động mạch vành trái; ĐMV-P: động mạch vành phải; ĐMP -T: động mạch phổi trái.
Các mặt cắt từ mỏm
Mặt cắt 4 buồng từ mỏm
Đối với các mặt cắt từ mỏm tim, đầu dò đặt tại vị trí mỏm tim, bệnh nhân nằm tư thế nghiêng trái.
Mặt cắt 4 buồng mỏm tim
Nghiêng đầu dò theo mặt phẳng đứng ngang, từ sau ra trước ta sẽ thu được các mặt cắt bốn buồng từ mỏm tim. Các mặt cắt này giúp đánh giá 4 buồng tim, vách liên nhĩ, vách liên thất, van nhĩ thất, hình thái tâm thất, tâm nhĩ. Đây là mặt cắt tốt nhất quan sát mỏm thất trái, phát hiện thông liên thất phần cơ (muscular ventricular septal defect) vùng mỏm.
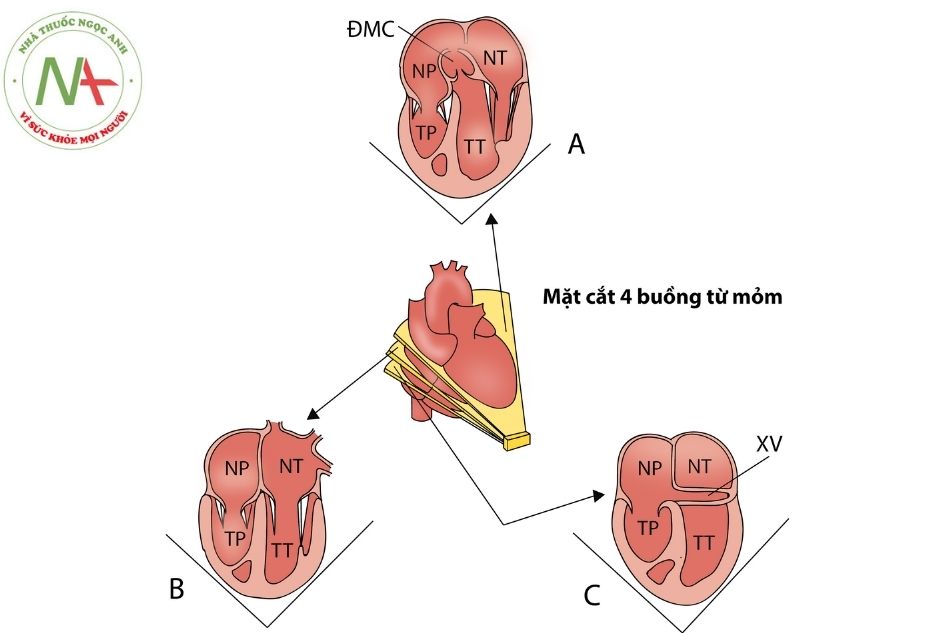
A. đầu dò chúc đứng ra sau nhất quan sát thấy xoang vành; B. mặt cắt 4 buồng từ mỏm chuẩn; C. đầu dò nằm hướng chùm siêu âm ra nông nhất quan sát mặt cắt 5 buồng.
Chú thích: ĐMC: động mạch chủ; XV: xoang vành; NT: nhĩ trái; TT: thất trái; NP: nhĩ phải; TP: thất phải.
Mặt cắt 4 buồng từ mỏm đánh giá xoang vành
(Hình 4A)
- Mặt cắt này đầu dò chúc ra sau nhất. Quan sát thấy xoang vành đổ về nhĩ phải. Tại mặt cắt này quan sát được vách liên thất phần cơ bè phía
Mặt cắt 4 buồng mỏm tim (Hình 4B)
- Xác định các buồng tâm nhĩ và tâm thất, kích thước cũng như mức độ co bóp của các buồng tim, bất thường van nhĩ thất và một số tĩnh mạch phổi.
- Mối tương quan vị trí van ba lá xác định giải phẫu thất phải và thất trái: bình thường lá vách van ba lá bám vào vách liên thất thấp hơn (về phía mỏm) so với vị trí bám của lá trước van hai lá 5-10 mm (trẻ lớn hoặc người lớn). Van ba lá mở vào thất phải. Trong bất thường Ebstein (Ebstein anomaly), van ba lá sẽ bám thấp hơn nhiều so với van hai lá, gần về phía mỏm tim.
- Đặc điểm giải phẫu thất phải: bè cơ gồ ghề, có dải điều hòa (trong khi thành thất trái bè cơ nhẵn và không có dải điều hòa). Mỏm thất phải thấp hơn so với mỏm tim (mỏm thất trái).
- Đánh giá được vách liên thất vùng buồng nhận. Vách liên thất phần màng không đánh giá được ở mặt cắt này.
- Đánh giá hở van nhĩ thất.
- Các bất thường dây chằng của van nhĩ thất: hiện tượng bắt chéo dây chằng.
- Quan sát tràn dịch màng ngoài
Mặt cắt 5 buồng mỏm tim (Hình 4C)
- Chếch đầu dò thêm ra trước (thân đầu dò ngả nằm trên mặt da) ta sẽ thu được mặt cắt 5 buồng từ mỏm tim.
- Đánh giá đường ra thất trái, van ĐMC, vùng dưới van ĐMC và đoạn đầu ĐMC lên. Đánh giá mức độ hở van động mạch chủ (aortic valve regurgitation) phổ Doppler liên tục và Doppler màu.‐ Quan sát thông liên thất phần màng và thông liên thất phần trên cựa, vùng đường ra.
Mặt cắt trục dài mỏm tim
- Còn gọi là mặt cắt 3 buồng mỏm tim quan sát các cấu trúc như mặt cắt trục dài cạnh ức tiêu chuẩn.
- Mặt cắt 2 buồng từ mỏm tim có thể quan sát nhĩ trái, van hai lá, thất trái và tiểu nhĩ trái.
- Tại hai mặt cắt này còn đánh giá được mỏm thất trái về các đặc điểm tổn thương: phì đại cơ tim, phình mỏm và huyết khối mỏm
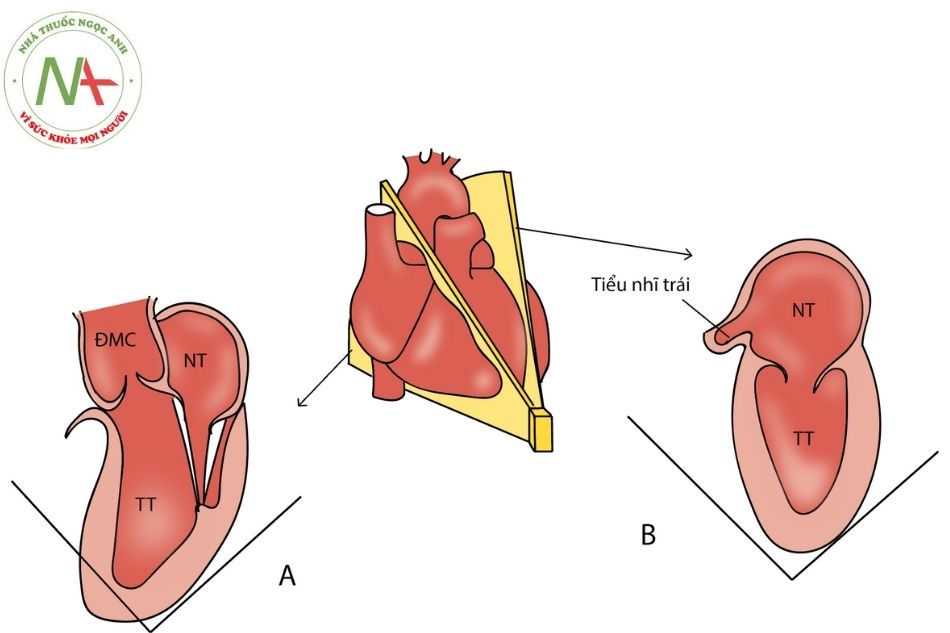
A. mặt cắt ba buồng từ mỏm; B. mặt cắt hai buồng từ mỏm.
Chú thích: ĐMC: động mạch chủ; NT: nhĩ trái; TT: thất trái; TNT: tiểu nhĩ trái; TP: thất phải.
Mặt cắt dưới mũi ức
Mặt cắt dưới mũi ức trục dài và trục ngắn thu được khi đặt đầu dò tại vị trí dưới mũi ức, bệnh nhân ở tư thế nằm ngửa.
Mặt cắt trục dài dưới mũi ức
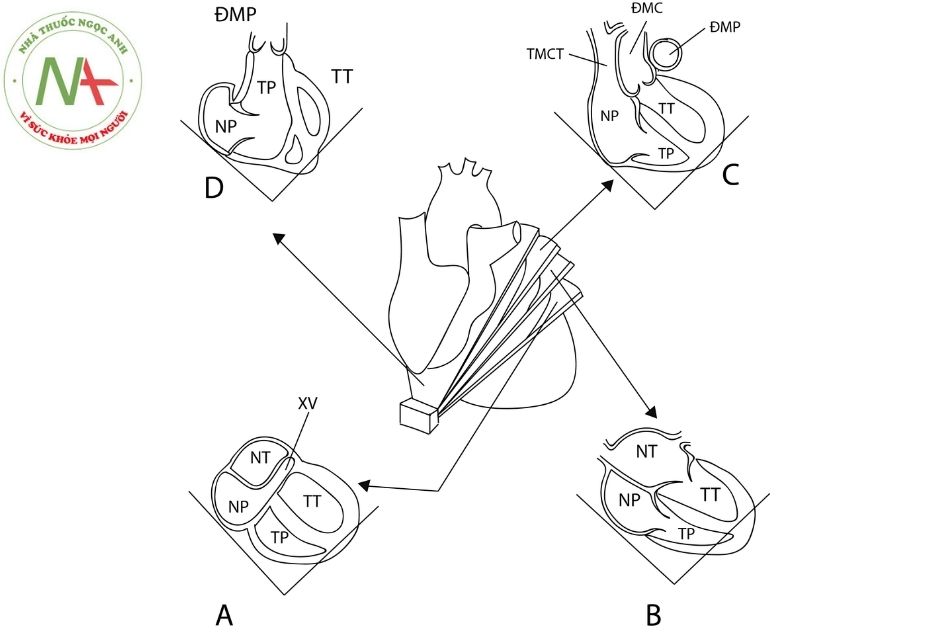
A. mặt cắt đánh giá xoang vành; B. mặt cắt 4 buồng chuẩn dưới mũi ức; C. mặt cắt đánh giá đường ra thất trái và đoạn gần ĐMC lên; D. mặt cắt đánh giá đường ra thất phải và đoạn gần ĐMP.
Chú thích: ĐMC: động mạch chủ; XV: xoang vành; NT: nhĩ trái; TT: thất trái; ĐMP: động mạch phổi; NP: nhĩ phải; TP: Thất phải; TMCT: tĩnh mạch chủ trên.
- Thu được bằng cách nghiêng đầu dò theo mặt phẳng đứng ngang từ sau ra trước. Quan sát xoang vành đổ vào nhĩ phải tương tự mặt cắt 4 buồng từ mỏm tim (Hình 6A).
- Nghiêng tiếp đầu dò ra trước thu được mặt cắt 4 buồng. Ở mặt cắt này quan sát thấy vách liên nhĩ và vách liên thất. Mặt cắt này cho phép đánh giá chính xác nhất thông liên nhĩ (atrial septal defect) (Hình 6B).
- Tiếp tục nghiêng đầu dò ra trước, quan sát đường ra thất trái, van ĐMC và ĐMC lên. Đánh giá được vách liên thất phần màng, dưới van ĐMC và vách liên thất phần cơ bè. Chỗ nối TMCT vào nhĩ phải nằm bên phải ĐMC lên; ĐMP nằm bên trái ĐMC (Hình 6C).
- Chếch thêm đầu dò ra trước thấy toàn bộ cấu trúc thất phải bao gồm phần buồng nhận, cơ bè, vùng phễu, van ĐMP và thân ĐMP. Vách liên thất quan sát được ở mặt cắt này gồm vách liên thất vùng đường ra trên và dưới mào lược; vách liên thất phần cơ bè trước và cơ bè sau (Hình 6D).
b. Mặt cắt trục ngắn dưới mũi ức
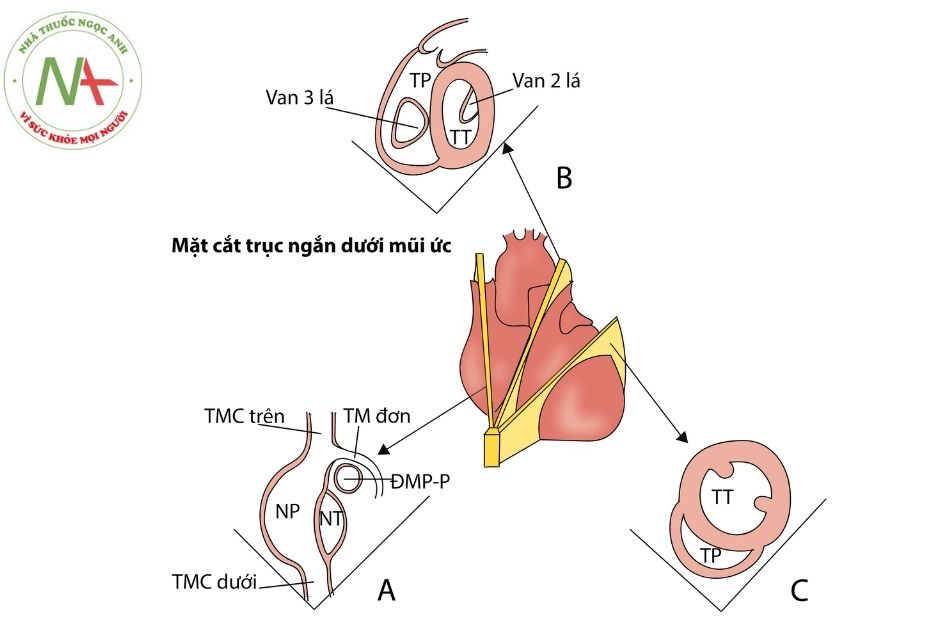
A. mặt cắt đổ về của tĩnh mạch chủ và TM đơn; B. Mặt cắt đánh giá thất phải, ĐRTP, ĐMP; C. mặt cắt đánh giá hai tâm thất.
Chú thích: TM: tĩnh mạch; NT: nhĩ trái; TT: thất trái; VHL: van hai lá; ĐMP-P: động mạch phổi phải; NP: nhĩ phải; TP: thất phải; VBL: van ba lá; TMCT: tĩnh mạch chủ trên; TMCD: tĩnh mạch chủ dưới.
- Từ mặt cắt trục dài xoay đầu dò 90 độ ngược chiều kim đồng hồ theo mặt phẳng đứng dọc.
- Chếch nhẹ đầu dò sang phải ta thu được mặt cắt qua 2 tĩnh mạch chủ, có thể thấy TMCT và TMCD đổ về nhĩ phải. Một tĩnh mạch đơn nhỏ đổ về TMC trên, và ĐMP phải nằm phía dưới TM này (Hình 7A).
- Chếch nhẹ sang trái quan sát 2 buồng nhĩ và quai ĐMC (Hình 7B).
- Chếch đầu dò sang trái có thể thấy ĐRTP, van ĐMP, ĐMP, van 3 lá. Mặt cắt này vuông góc với mặt cắt 4 buồng dưới sườn tiêu chuẩn, và cả 2 mặt cắt ước lượng rất tốt kích thước lỗ thông liên thất (Hình 7C).
Mặt cắt ngang bụng dưới mũi ức
Trục ngắn (Hình 8 – bên trái)
- Đặt đầu dò nằm ngang, chùm tia ở mặt phẳng cắt ngang cơ thể, vị trí dưới sườn, điểm đánh dấu đầu dò quay sang trái.
- Ở mặt cắt này, ĐMC xuống nằm bên trái và TMC dưới nằm bên phải cột sống. ĐMC đập theo nhịp.
- Cả 2 nửa cơ hoành chuyển động nhịp nhàng theo chu kỳ hô hấp. Nếu một nửa vòm hoành chuyển động không nhịp nhàng hoặc nghịch thường, có thể do nguyên nhân liệt cơ hoành.
Trục dài (Hình 8 – bên phải)
- Đặt đầu dò ở mặt phẳng đứng dọc, dưới mũi ức.
- Hướng chùm tia sang bên phải sẽ quan sát thấy tĩnh mạch chủ dưới (TMCD). TMCD nhận tĩnh mạch trên gan trước khi đổ về nhĩ phải. Có thể quan sát thấy van Eustachian ở ngã ba chỗ đổ của TMCD vào nhĩ phải. Nếu không thấy TMCD đổ về nhĩ phải thì có thể là hình thái gián đoạn TMCD, đi kèm với liên tục TM đơn; thường gặp ở hội chứng đa lách (đồng dạng trái).
- Hướng chùm tia siêu âm sang bên trái cột sống sẽ quan sát thấy ĐMC xuống. Có thể quan sát khá rõ các nhánh ĐMC chia ra như: ĐM thân tạng, ĐM mạc treo tràng trên. Đo Doppler xung tại ĐMC xuống ở mặt cắt này rất quan trọng để xác định hẹp eo ĐMC bởi dòng chảy liên tục thì tâm trương và bị giảm đi thời kỳ tâm
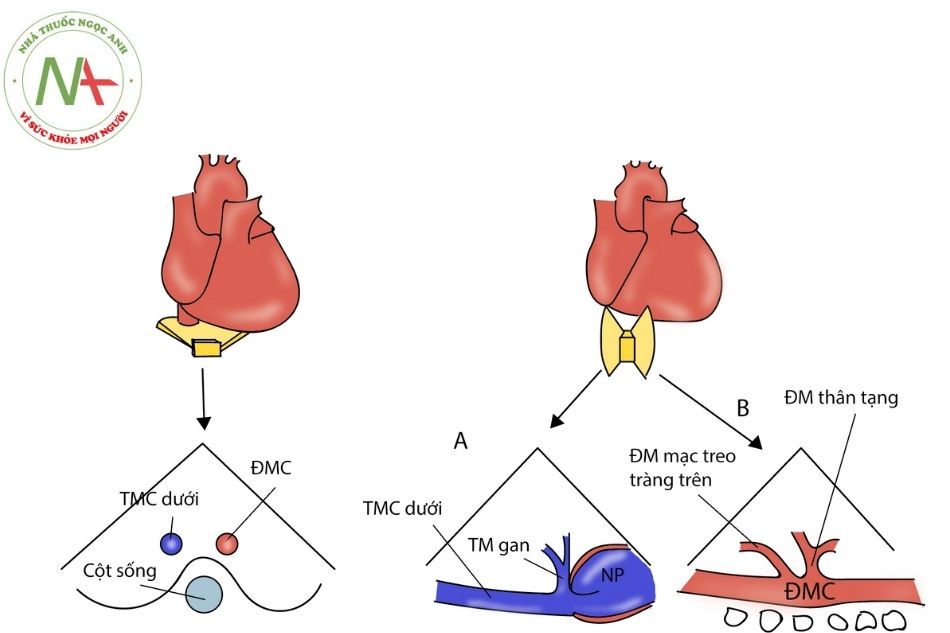
Trái: mặt cắt ngang; Phải: mặt cắt dọc: A. Mặt cắt tĩnh mạch chủ dưới; B. Mặt cắt động mạch chủ xuống.
Chú thích: ĐM: Động mạch; ĐM MTTT: động mạch mạc treo tràng trên; NP: nhĩ phải; TMCD: tĩnh mạch chủ dưới; ĐMC: động mạch chủ.
Mặt cắt trên hõm ức
Đầu dò đặt tại vị trí trên hõm ức, đánh giá mặt cắt trên hõm ức trục dài và trục ngắn. Mặt cắt này rất quan trọng trong đánh giá bất thường của ĐMC lên, ĐMC xuống như: hẹp eo ĐMC (aortic coarctation), gián đoạn cung ĐMC (interrupted aortic arch), thiểu sản ĐMC. Ngoài ra còn đánh giá kích thước ĐMP, bất thường của tĩnh mạch hệ thống và tĩnh mạch phổi.
Mặt cắt trên hõm ức trục dài (Hình 9A)
- Xoay đầu dò 45 độ theo mặt phẳng đứng dọc từ trên hõm ức để quan sát toàn bộ quai động mạch chủ (ĐMC quay trái). Nếu không quan sát được có thể gợi ý quai ĐMC quay phải.
- Quan sát được 3 ĐM xuất phát từ quai ĐMC (Thân ĐM tay đầu, ĐM cảnh trong trái và ĐM dưới đòn trái).
- TM vô danh cắt ngang nằm ở phía trên ĐMC lên và ĐMP phải nằm phía dưới ĐMC lên.
- Hướng đầu dò xa hơn về phía sau và bên trái sẽ thấy eo ĐMC và ĐMC xuống, vị trí rất quan trọng trong đánh giá hẹp eo ĐMC.
Mặt cắt trên hõm ức trục ngắn (Hình 9B)
- Xoay đầu dò song song với xương ức.
- Phía trên ĐMC cắt ngang, TM vô danh đổ về TMC trên, chạy dọc bên phải ĐMC.
- ĐMP phải quan sát cắt dọc theo chiều dài, nằm phía dưới ĐMC cắt Bên dưới ĐMP phải là nhĩ trái. Chếch nhẹ đầu dò ra sau sẽ nhìn thấy 4 TMP đổ vào nhĩ trái (hình càng cua).

A.Trục dài; B. Trục ngắn.
Chú thích: ĐM: Động mạch; T: trái; ĐMC: động mạch chủ; ĐMP: Động mạch phổi; TM: Tĩnh mạch; TMC: Tĩnh mạch chủ.
Mặt cắt dưới xương đòn
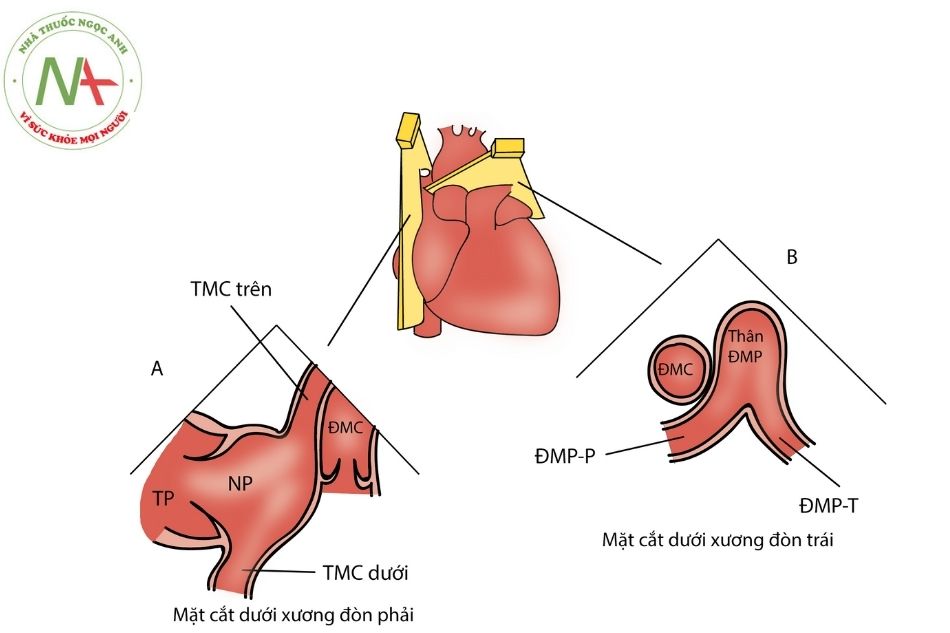
A. Bên phải; B. Bên trái.
Chú thích: TMC: Tĩnh mạch chủ; TP: thất phải; NP: nhĩ phải; ĐMC: động mạch chủ; ĐMP – P: động mạch phổi phải; ĐMP – T: động mạch phổi trái.
Mặt cắt dưới đòn phải (Hình 10A)
- Thu được ở khoang liên sườn 2 bên phải, chùm tia siêu âm mặt phẳng đứng dọc.
- Rất hữu ích trong đánh giá TMC trên, vị trí kết nối với nhĩ phải, đánh giá ĐMC lên.
- Tĩnh mạch phổi trên phải và tĩnh mạch đơn cũng có thể quan sát ở mặt cắt này.
Mặt cắt dưới đòn trái (Hình 10B)
- Đầu dò đặt ở vị trí khoang liên sườn 2 bên trái, chùm tia siêu âm ở mặt phẳng ngang, hơi chúc xuống dưới.
- Rất hữu ích để kiểm tra các nhánh ĐMP
- Thân ĐMP quan sát thấy ở bên trái ĐMC lên (cắt ngang), thân ĐMP chia ra 2 nhánh ĐMP phải và ĐMP trái.
Siêu âm M-Mode
Là phương pháp đánh giá vận động của các cấu trúc được thăm khám theo thời gian. Phương pháp này giới hạn khả năng thể hiện mối quan hệ về không gian của các cấu trúc tuy nhiên rất hữu dụng trong đánh giá kích thước (buồng thất trái, thành thất trái) và chức năng (phân suất co cơ thất trái và phân suất tống máu). Nó còn giúp đánh giá chuyển động của van tim (hở van hai lá, hẹp van hai lá, tăng áp ĐMP) và chuyển động của thành vách tim (trong tình trạng quá tải thể tích thất phải).
Hình 11. Thể hiện cách đo đường kính thất trái, nhĩ trái, ĐMC và độ dày thành thất trái trong thời kỳ tâm thu và tâm trương bằng siêu âm tim M-Mode. Đường 1 qua nhĩ trái và ĐMC, đường 2 cắt qua van hai lá, đường 3 qua trục thất phải và thất trái, thông qua đường 3, ta sẽ đo được đường kính thất phải, thất trái, độ dày vách liên thất và thành sau thất trái thời kỳ tâm thu và tâm trương. Cũng có thể phát hiện tràn dịch màng ngoài tim ở đường cắt số 3.
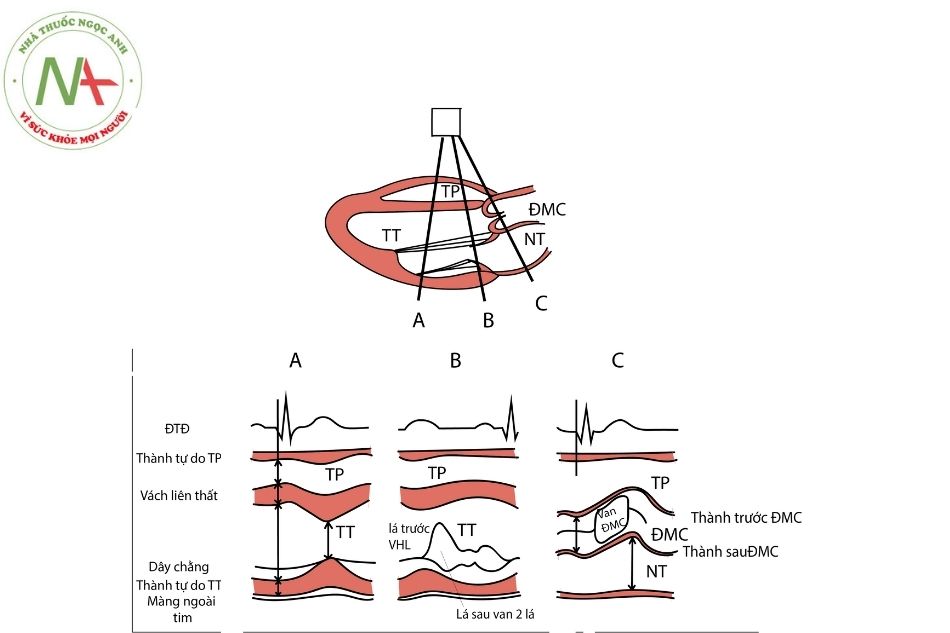
A. Đường cắt qua trục thất phải và thất trái; B. Đường cắt qua van hai lá; C. Đường cắt qua nhĩ trái và động mạch chủ.
Chú thích: ĐTĐ: điện tâm đồ; TP: thất phải; TT: thất trái; ĐMC: động mạch chủ; NT: nhĩ trái.
Đo kích thước buồng tim
Hầu hết các kích thước được đo trong thời kỳ tâm trương, tương ứng với điểm đầu phức bộ QRS trên ĐTĐ, ngoại trừ đường kính nhĩ trái và đường kính tâm thu thất trái. Đường kính động mạch chủ và các cấu trúc tim thay đổi theo lứa tuổi vì vậy cần đối chiếu với giá trị bình thường theo lứa tuổi
Chức năng tâm thu thất trái
Chức năng tâm thu thất trái được đánh giá bằng phân suất co ngắn sợi cơ thất trái (FS – fractional shortening) hoặc phân suất tống máu (EF – Ejection Fraction).
Phân suất co ngắn sợi cơ thất trái – FS (Fractional Shortening)
Được tính theo công thức:
FS (%) = (Dd − Ds)/Dd × 100
Trong đó:
FS (Fractional Shortening): phân suất co ngắn sợi cơ thất trái.
Dd (end-diastolic dimension of the LV): đường kính thất trái cuối tâm trương.
Ds (end-systolic dimension of the LV): đường kính thất trái cuối tâm thu.
Chỉ số này có độ tin cậy khi các thành thất trái vận động đồng đều, không có rối loạn vận động vùng khu trú.
Giá trị bình thường: 28-44 %; trung bình là 36%.
FS giảm trong trường hợp thất trái bị mất bù do mọi nguyên nhân (quá tải thể tích, quá tải áp lực, bệnh lý cơ tim nguyên phát, ngộ độc doxorubicin).
FS tăng trong trường hợp quá tải thể tích thất trái (thông liên thất, ống động mạch, hở van hai lá, hở van động mạch chủ…), bệnh cơ tim phì đại (hypertrophic cardiomyopathy).
Trường hợp vách liên thất đi ngang hoặc vận động nghịch thường sẽ không phản ánh chính xác khả năng tống máu của thất trái.
Phân suất tống máu – EF (Ejection Fraction)
Liên quan tới cung lượng tim trái khi thất co bóp. Công thức tính:
EF (%) = (Dd3 − Ds3)/ Dd3 × 100
Giá trị bình thường: 56-78%; trung bình: 66%.
Trong đó:
Dd (end-diastolic dimension of the LV): đường kính thất trái cuối tâm trương.
Ds (end-systolic dimension of the LV): đường kính thất trái cuối tâm thu.
Siêu âm Doppler
Siêu âm Doppler kết hợp nghiên cứu cấu trúc tim và lưu lượng máu. Thiết bị siêu âm phát hiện sự thay đổi về tần số do đó xác định hướng và tốc độ dòng máu đối với chùm tia siêu âm. Theo quy ước, vận tốc của các tế bào hồng cầu hướng về phía đầu dò nằm phía trên đường cơ sở, vận tốc của các tế bào đi xa khỏi đầu dò nằm phía dưới đường cơ sở. Siêu âm Doppler thường kết hợp cùng siêu âm Doppler màu.
Hai kĩ thuật Doppler thường được sử dụng là Doppler xung và Doppler liên tục.
‐ Siêu âm Doppler xung sẽ phát ra một đợt sóng âm ngắn và máy thu sẽ nhận được các thông tin phản hồi. Doppler xung có thể đánh giá được vị trí mà tín hiệu Doppler ở đó được lấy mẫu. Nhược điểm của Doppler xung là vận tốc tối đa bị hạn chế (sóng âm ngắn), do đó không phù hợp đánh giá được các trường hợp tắc nghẽn nặng.
‐ Siêu âm Doppler liên tục phát ra một chùm tia siêu âm không đổi với một tinh thể và một tinh thể khác liên tục tiếp nhận tín hiệu phản hồi. Ưu điểm của Doppler liên tục có thể đo dòng vận tốc cao. Nhược điểm là Doppler liên tục nhận tín hiệu bất cứ nơi nào dọc theo chùm tia siêu âm nên nó không khu trú được vị trí lấy mẫu như trong trường hợp Doppler xung. Trên lâm sàng hai kỹ thuật này được sử dụng kết hợp giúp các khảo sát về dòng chảy trong tim sẽ được toàn diện.
Siêu âm Doppler được ứng dụng:
- Phát hiện sự tồn tại của luồng thông và hướng của luồng thông;
- Đánh giá mức độ hẹp hở van tim;
- Đánh giá hẹp mạch máu;
- Đánh giá mức độ nặng về mặt huyết động của các tổn thương bao gồm áp lực trong các buồng tim;
- Đánh giá cung lượng tim;
- Đánh giá chức năng tâm trương.
Vận tốc dòng Doppler thông thường có thể lên tới 1,8 m/s đo ở vị trí ĐMC lên và ĐMC xuống. Vận tốc dòng Doppler qua van hai lá, van ba lá và van động mạch phổi thường < 1 m/s.
Bảng 1. Giá trị Doppler bình thường ở trẻ em và người lớn (m/s)
| Trẻ em | Người lớn | |
| Van hai lá | 1,0 (0,8 -1,3) | 0,9 (0,6 – 1,3) |
| Van ba lá | 0,6 (0,5 – 0,8) | 0,6 (0,3 – 0,7) |
| Van động mạch phổi | 0,9 (0,7 – 1,1) | 0,75 (0,6 – 0,9) |
| Thất trái | 1,0 (0,7 – 1,2) | 0,9 (0,7 – 1,1) |
| Van động mạch chủ | 1,5 (1,2 – 1,8) | 1,35 (1,0 – 1,7) |
(Nguồn: Hatle L, Angelsen B: Doppler Ultrasound in Cardiology, ed 2, Philadelphia, Lea & Febiger, 1985)
Đánh giá các chênh áp
Phương trình Bernoulli tối giản được sử dụng để tính mức độ chênh áp lực qua vị trí hẹp, hở van tim và các luồng thông.
P1 – P2 = 4 (V22– V12) P1- P2 = 4Vmax2
Trong đó (P1 – P2) là độ chênh lệch áp lực qua vị trí hẹp. V1 là vận tốc (m/s) ở đoạn gần vị trí hẹp. V2 là vận tốc (m/s) đoạn xa vị trí hẹp theo công thức đầu tiên.
Khi V1 quá nhỏ (< 1 m/s) nó sẽ bị bỏ qua như tại phép tính thứ hai. Tuy nhiên khi V1 lớn hơn 1,5 m/s nó nên được tính trong phương trình để ước lượng chính xác hơn mức độ chênh áp lực. Điều này rất quan trọng trong nghiên cứu ĐMC lên và ĐMC xuống khi vận tốc thường lớn hơn 1,5 m/s. Bỏ qua V1 có thể làm đánh giá quá cao mức độ chênh áp lực ở bệnh nhân hẹp van ĐMC hoặc hẹp eo ĐMC.
Mức độ chênh áp đo được ở phương trình Bernoulli là chênh áp tối đa tức thì (instant), khác với chênh áp đỉnh – đỉnh (peak – peak) đo được trong thông tim. Chênh áp tức thì đo bằng siêu âm
Doppler thường lớn hơn chênh áp đỉnh – đỉnh đo trong thông tim. Sự khác biệt của hai số đo áp lực này rõ rệt ở những trường hợp tắc nghẽn nhẹ đến vừa, ít khác biệt trong những trường hợp tắc nghẽn nặng.
Đánh giá áp lực trong buồng tim và trong các mạch máu
Siêu âm Doppler có thể ước lượng được áp lực thất phải (ALTP), ĐMP, thất trái dựa vào vận tốc qua van hoặc luồng thông. Dưới đây là những ví dụ về ứng dụng này:
- Áp lực thất phải (ALTP) hoặc áp lực động mạch phổi (ALĐMP) trong thời kì tâm thu được ước lượng qua dòng hở van ba lá theo công thức:ALTP (hoặc ALĐMP) = 4V2 + ALNP Trong đó V là vận tốc tối đa qua dòng hở van ba lá. ALNP: Áp lực nhĩ phải
- ALTP (hoặc ĐMP) cũng có thể ước lượng qua luồng thông thông liên thất (TLT) theo công thức:
ALTP (hoặc ALĐMP) = ALTT – 4V²
Trong đó ALTT (áp lực thất trái) được ước lượng dựa vào đo huyết áp. V là vận tốc máu qua luồng thông TLT.
Lưu ý: ALĐMP chỉ bằng ALTP trong trường hợp không có hẹp van ĐMP.
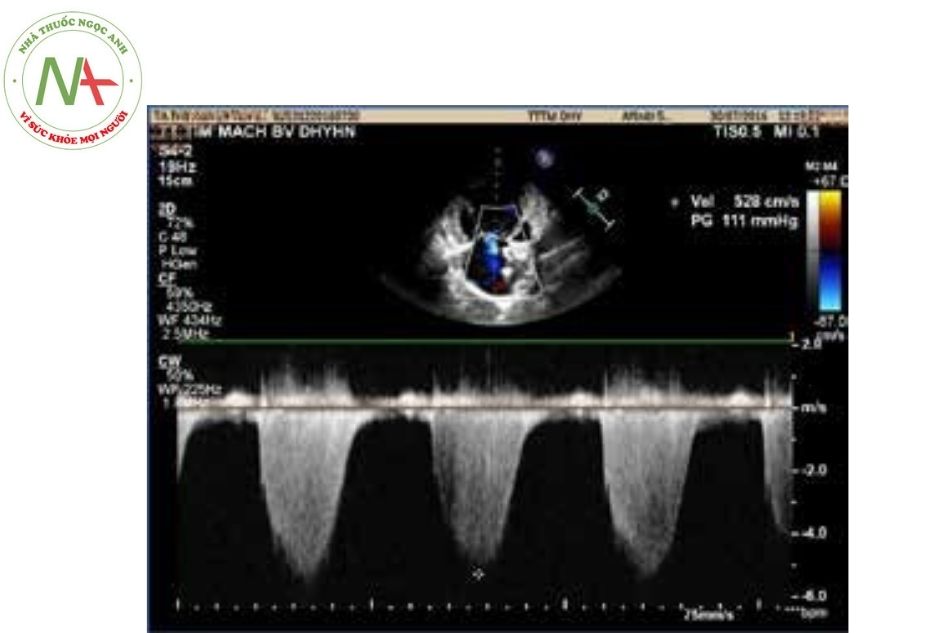
Đánh giá cung lượng tim
Sử dụng siêu âm Doppler để đánh giá vận tốc qua van động mạch phổi và qua van động mạch chủ. Đồng thời đo thêm đường kính của đường ra thất phải, và đường ra thất trái. Trên cơ sở đó tính toán lưu lượng tuần hoàn phổi và lưu lượng tuần hoàn hệ thống dựa trên công thức:
CO = V x CSA
Trong đó: CO (cardiac output) (l/p): cung lượng tuần hoàn; V: vận tốc trung bình qua van (cm/s); CSA: cross sectional area: diện tích cắt ngang đường ra thất phải hoặc đường ra thất trái (cm2).
Chức năng tâm trương
Các dấu hiệu của suy chức năng tâm trương có thể xuất hiện trước suy chức năng tâm thu. Dòng chảy qua van hai lá ở mặt cắt 4 buồng có thể đánh giá chức năng tâm trương thất trái. Có 2 sóng thu được qua Doppler xung van hai lá là sóng E và sóng A (Hình 13). Sóng E thường xảy ra trong giai đoạn đổ đầy tâm trương sớm, còn sóng A xảy ra trong giai đoạn nhĩ co. Sóng E cao hơn sóng A ở trẻ em và người lớn bình thường. Tuy nhiên sóng A có thể cao hơn sóng E ở 3 tuần đầu đời.
Các phép đo đơn giản sau rất hữu ích trong việc đánh giá chức năng tâm thất:
- Vận tốc tối đa của sóng E và sóng A và tỉ lệ E/A.
- Thời gian giảm tốc (deceleration time – DT).
- Phân suất đổ đầy tâm nhĩ: tỉ số giữa tích phân vận tốc dòng chảy sóng A chia cho tích phân dòng chảy qua van hai lá thời kỳ tâm trương.
- Thời gian giãn đồng thể tích IVRT (isovolumic relaxation time): đo từ lúc đóng van ĐMC tới lúc mở van hai lá.
Bất thường chức năng tâm trương thường dễ thấy tuy nhiên không đặc hiệu và không cung cấp các thông tin chẩn đoán độc lập. Ngoài ra nó còn bị ảnh hưởng bởi các yếu tố như tiền gánh (tăng hoặc giảm tiền gánh), nhịp tim, rối loạn nhịp nhĩ.
Khi nghiên cứu Doppler tại van nhĩ thất, các dạng sóng Doppler từ van hai lá và van ba lá cung cấp một số chỉ số chức năng tâm trương thất. Chúng được lấy từ mặt cắt 4 buồng mỏm tim với thể tích dòng Doppler mẫu đặt tại lỗ van.
- Thông thường sóng E cao hơn sóng A. Tuy nhiên trong 3 tuần đầu tiên của cuộc đời sóng A có thể cao hơn sóng E.
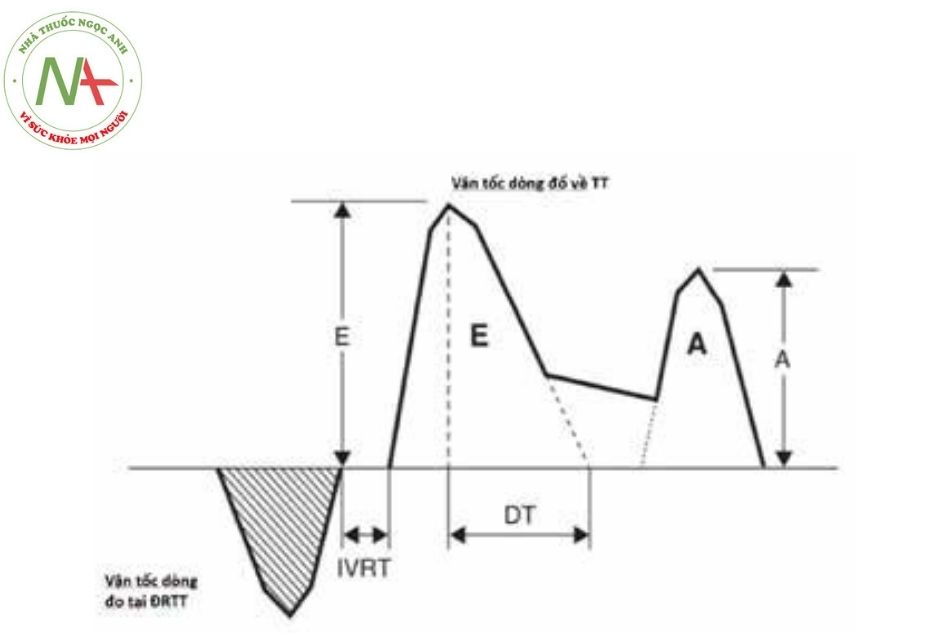
Chú thích: E: sóng E; A: sóng A; DT: thời gian giảm tốc (deceleration time); IVRT: thời gian giãn đẳng tích (isovolumetric relaxation time); ĐRTT: đường ra thất trái; TT: thất trái.
Siêu âm Doppler màu
Siêu âm Doppler màu dựa trên nguyên lý Doppler xung cho hình ảnh dòng máu chảy trong tim và mạch máu trên siêu âm 2D nhờ mã hóa màu.
Quy định: màu đỏ biểu thị dòng máu chảy về phía đầu dò, màu xanh biểu thị dòng máu đi ra xa khỏi đầu dò. Màu hỗn hợp biểu thị một dòng chảy rối.
Siêu âm Doppler màu rất có giá trị đánh giá phát hiện các luồng thông, vị trí hẹp hoặc tổn thương van tim. Có thể không đánh giá được Doppler màu khi hướng dòng chảy vuông góc với chùm tia siêu âm.
Các phương pháp siêu âm tim khác
Siêu âm cản âm
Siêu âm cản âm sử dụng trong lĩnh vực tim bẩm sinh chủ yếu là cản âm tim phải. Dung dịch cản âm thường là dung dịch tự tạo theo công thức: hỗn hợp gồm 10 ml NaCl 0,9%; 0,3-0,5 ml máu tĩnh mạch và 0,3-0,5 ml không khí được lấy vào một xi lanh.
Sử dụng khúc nối ba chạc nối với một xi lanh thứ hai và bơm trộn đều tay dung dịch hỗn hợp trên qua lại giữa hai xi lanh để tạo ra một hỗn hợp bọt mịn. Hỗn hợp ngay sau khi tạo ra được tiêm vào tĩnh mạch để tạo ra các đám mây cản âm trên siêu âm tim.
Các cấu trúc cần quan sát được hiển thị hoặc ghi lại bằng siêu âm 2D tại thời điểm tiêm. Phương pháp này được áp dụng phát hiện luồng thông phải → trái (right-to-left shunt) trong tim ở tầng nhĩ hoặc tầng thất, đặc biệt là phát hiện còn lỗ bầu dục (patent foramen ovale).
Siêu âm tim thai
Với những tiến bộ về độ phân giải hình ảnh siêu âm cho phép khảo sát các bất thường cấu trúc tim, rối loạn nhịp tim thai nhi ở giai đoạn bào thai bằng cách đặt đầu dò siêu âm trên thành bụng của thai phụ ở nhiều vị trí khác nhau; phối hợp siêu âm 2D và siêu âm Doppler, Doppler màu.
Được thực hiện tối ưu và tuần thứ 18-22 của thai kỳ. Khi tuổi thai lớn sau tuần thứ 30, thường khó quan sát cấu trúc tim thai do tỉ lệ giữa cơ thể thai nhi với dịch ối tăng lên.
Bảng 2. Một số chỉ định siêu âm tim thai
| Chỉ định về phía mẹ | Chỉ định về phía thai |
| – Tiền sử gia đình bị tim bẩm sinh.– Rối loạn chuyển hóa (đái tháo đường, phenylceton niệu).
– Tiếp xúc với chất gây dị tật thai. – Có sử dụng các thuốc quanh giai đoạn mang thai: aspirin, indomethacin, ibuprofen. – Nhiễm virus Rubella. – Bệnh hệ thống: lupus, hội chứng Sjogren. – Các rối loạn có tính chất di truyền (hội chứng Marfan, Noonan, Ellis van Creveld). – Thai thụ tinh nhân tạo. |
– Có bất thường trên siêu âm sản khoa.– Có dị tật ngoài tim.
– Bất thường nhiễm sắc thể. – Rối loạn nhịp. – Phù thai. – Tăng độ dày da gáy trong siêu âm quý 1. – Mang thai đôi, nhiều thai, nghi ngờ có hội chứng truyền máu trong bào thai. |
Siêu âm tim thai đánh giá chính xác bất thường tim bẩm sinh giúp chúng ta chuẩn bị tốt cho các phẫu thuật tim ngay sau giai đoạn chào đời, tìm hiểu thêm về sinh lý tuần hoàn thai nhi, đánh giá ảnh hưởng của các bất thường cấu trúc tim, mạch máu và các rối loạn nhịp trong bào thai, có biện pháp can thiệp điều trị ngay trong bào thai nếu cần thiết.
Chỉ định siêu âm tim thai ngày càng được mở rộng. Với các thai nhi có tăng độ mờ da gáy phát hiện khi siêu âm sản khoa từ tuần 10-13 có nguy cơ cao mắc TBS dù xét nghiệm nhiễm sắc thể (NST) bình thường. Trẻ sơ sinh của các cặp bố mẹ được thụ tinh bằng phương pháp bơm tinh trùng hoặc thụ tinh qua ống nghiệm tăng 3 lần nguy cơ mắc bệnh tim bẩm sinh.
Siêu âm tim trong lòng mạch
Phương pháp siêu âm này được thực hiện bằng cách đặt đầu dò siêu âm trong một ống thông nhỏ, có thể luồn vào lòng mạch. Phương pháp này có thể đánh giá tình trạng xơ vữa động mạch ở người lớn hoặc các tổn thương hẹp hay phình mạch vành trong bệnh Kawasaki ở trẻ em.
Tài liệu tham khảo
1.Nishath Quader D, Majesh Makan M.D, Julio Perez. The Washington Manual of Echocardiography, second edition. Publisher: Lippincott Williams & Wilkins, 2016.
2. Wyman Lai MD, MPH, Luc L. Mertens MD, PhD, Meryl S. Cohen MD, Tal Geva MD. Echocardiography in Pe- diatric and Congenital Heart Disease: From Fetus to Adult, Second Edition. Wiley-Blackwell publishing, 2016.
3. Otto, CM. Textbook of Clinical Echocardiography, 5th ed, Saunders, Philadelphia
4. Mitchell C, Rahko PS, Blauwet LA, et Guidelines for Performing a Comprehensive Transthoracic Echocar- diographic Examination in Adults: Recommendations from the American Society of Echocardiography. J Am Soc Echocardiogr 2019; 32:1.
5. Lang RM, Badano LP, Mor-Avi V, et Recommendations for cardiac chamber quantification by echocardi- ography in adults: an update from the American Society of Echocardiography and the European Association of Cardiovascular Imaging. J Am Soc Echocardiogr 2015; 28:1.