Mẹ và Bé
Nhau cài răng lược: Định nghĩa, nguyên nhân, dấu hiệu, cách điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhathuocngocanh – Nhau cài răng lược là một biến chứng sản khoa nặng nề có thể ảnh hưởng nghiêm trọng đến quá trình sinh nở, thậm chí là đe dọa đến tính mạng của người mẹ. Do sự tăng lên của những yếu tố nguy cơ cũng như tỷ lệ sinh mổ lấy thai mà tình tình trạng nhau cài răng lược đang có xu hướng tăng cao. Vậy làm thế nào để tiên đoán nguy cơ nhau cài răng lược? bài viết này sẽ giải đáp cho bạn phần nào thắc mắc này.
Nhau cài răng lược là tình trạng gì?
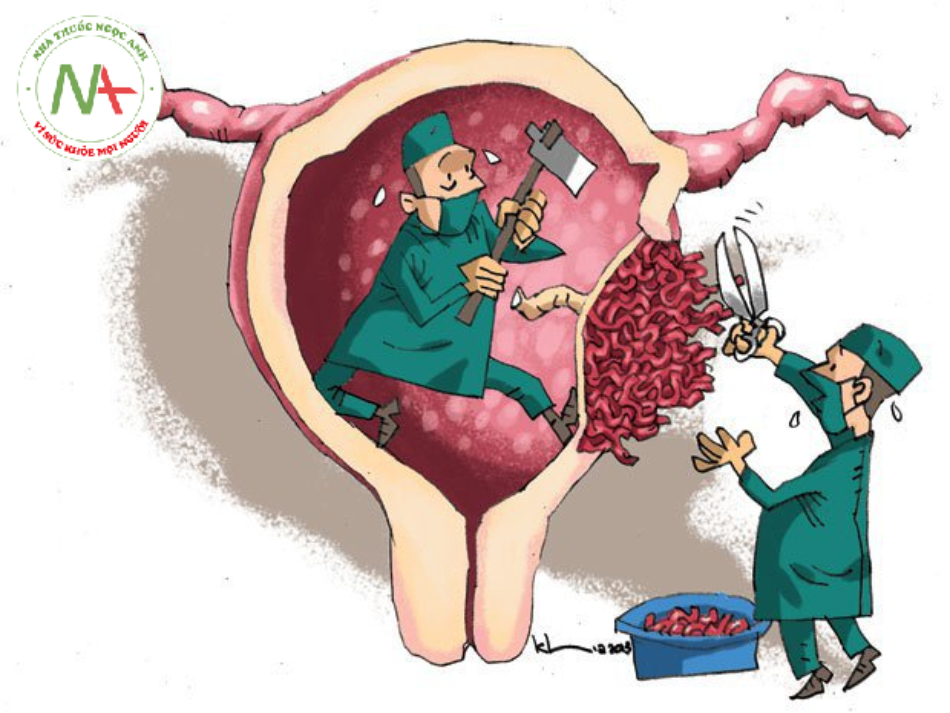
Nhau cài răng lược là gì? Nhau cài răng lược tiếng Anh là Placenta Accreta là tình trạng nhau thai bám ở tử cung một cách bất thường, khiến cho việc sổ nhau sau sinh bị trì hoãn. Trong trường hợp này những túi phôi thường kéo dài và vượt ra khỏi ranh giới bình thường. Đối với những bệnh nhân gặp phải tình trạng này, việc loại bỏ nhau thủ công bằng tay, trừ khi được thực hiện một cách cẩn thận và tỉ mỉ, thì rất dễ xảy ra tình trạng chảy máu không thể kiểm soát sau sinh (băng huyết), nhiễm trùng sau sinh,…. Có thể chẩn đoán nhau cài răng lược trước sinh bằng phương pháp siêu âm, phương án điều trị thường là cắt tử cung sau khi đã tiến hành mổ lấy thai.
Ở bệnh nhân bị nhau cài răng lược, các gai nhau (mô nhỏ có hình ngón tay ở trong nhau thai và có chứa các vật chất di truyền) không được chứa bởi các tế bào đệm của tử cung như bình thường, nhưng lại có thể kéo dài vào tận hệ thống cơ tử cung.
Một số sự bất thường liên quan bao gồm:
Nhau cắm – sự xâm lấn bất thường của các gai nhau vào hệ thống cơ tử cung.
Nhau đâm xuyên – sự xâm nhập bất thường của các gai nhau vào hoặc xuyên qua hệ thống cơ tử cung.
Các số liệu thống kê cho thấy, vào những năm 1970 đến 1980 số ca mắc nhau cài răng lược là 1 trên 2.510 ca sinh đến 1 trên 4.017 ca sinh. Năm 1982-2002, tỷ lệ mắc tình trạng này là 1 trên 533 ca sinh. Tỷ lệ này ngày càng cao do xu thế tăng lên của các yếu tố nguy cơ cũng như việc mổ lấy thai đang ngày càng được chỉ định rộng rãi.
Phân loại tình trạng nhau cài răng lược
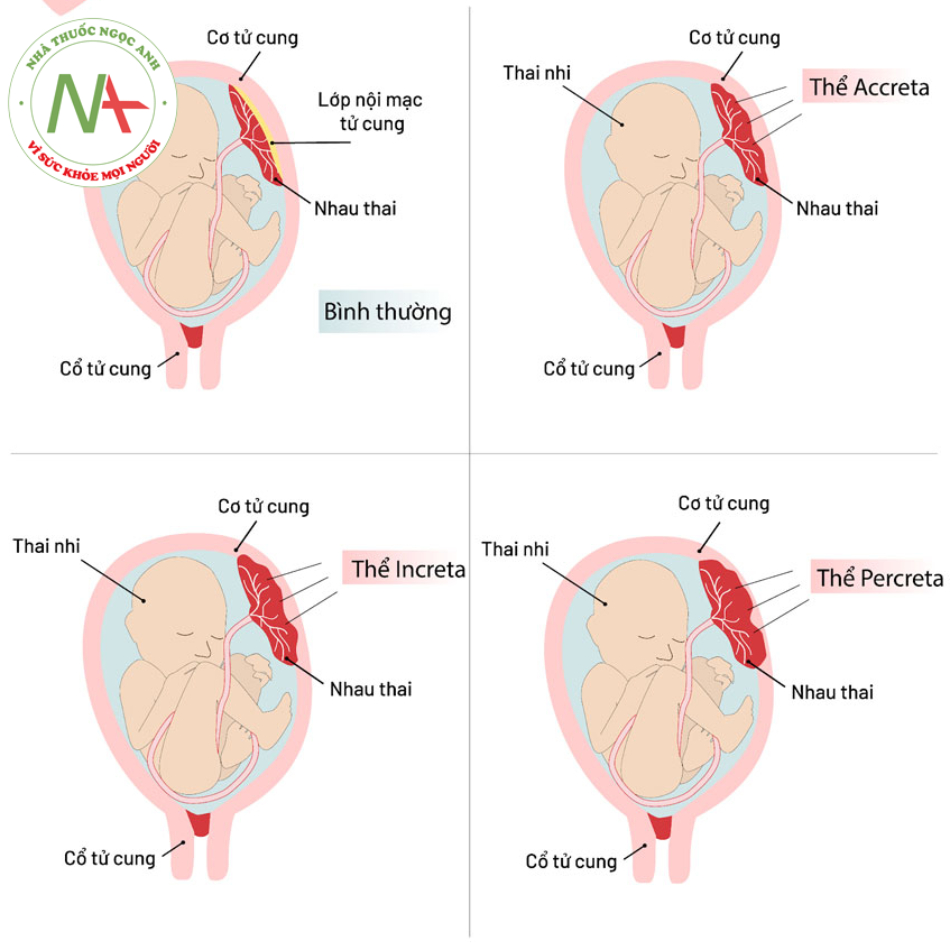
Dựa vào mức độ xâm lấn của bánh rau mà có thể chia bệnh lsy thành 3 thể khác nhau, đó là:
Thể Accreta: Ở thể Accreta bánh nhau sẽ bám trực tiếp lên bề mặt của cổ tử cung, đây cũng là thể phổ biến nhất và chiếm đến 75% trong tổng số ca bệnh.
Thể Increta: Ở thể Accreta bánh nhau sẽ xâm lấn vào sâu bên trong hệ thống thành tử cung nhưng vẫn chưa qua khỏi lớp thanh mạc tử cung. Đây là thể phổ biến thứ hai và chiếm 15% trong tổng số ca bệnh.
Thể Percreta: Là sự xâm nhập bất thường của các gai nhau vào hoặc xuyên qua hệ thống cơ tử cung, thậm chí là xâm lấn sang các cơ quan lân cận như ruột, bàng quang,… Thể Percreta chỉ chiếm 5% trong tổng số ca bệnh nhưng đây là thể bệnh nghiêm trọng nhất, dễ để lại biến chứng nặng nề, thậm chí là đe dọa tính mạng người mẹ.
Nguyên nhân bệnh sinh
Nhau cài răng lược là gì nguyên nhân bệnh sinh có lẽ là thắc mắc của rất nhiều bà mẹ. Nguyên nhân chính gây ra tình trạng nhau cài răng lược vẫn chưa được xác định, phần lớn thai phụ gặp phải bệnh lý này đều có một điểm chung là có vết sẹo trên thành tử cung. Vết sẹo này có thể là hệ quả của việc phẫu thuật mổ lấy thai hoặc can thiệp bóc nhân xơ ở tử cung.
Việc thai phụ có tiền sử sinh mổ lấy thai hoặc gặp phải tình trạng nhau tiền đạo (Tình trạng bánh nhau bám thấp nằm ở đoạn dưới tử cung, kiến một phần hoặc toàn bộ lỗ tử cung bị che kín) có thể là yếu tố nguy cơ làm tăng tỷ lệ mắc bệnh. Theo số liệu đã được thống kê cho thấy có từ 5% đến 10% ca bệnh xảy ả ở thai phụ bị nhau tiền đạo.
Ở bà mẹ phải làm thủ thuật mổ lấy thai có nguy cơ bánh rau không thể tự bong và tách khổ thành tử cung cao hơn nhiều lần so với những thai phụ sinh thường. Người mẹ có phải can thiệp mổ lấy thai càng nhiều lần thì nguy cơ mắc nhau cài răng lược càng lớn.
Chỉ tính riêng ở Hoa kỳ, ở thai phụ bị nhau tiền đạo có nguy cơ bị nhau cài răng lược ở khoảng 10% nếu họ chỉ sinh mổ một lần, và tăng lên 60% nếu đã sinh mổ từ 4 lần trở lên. Ở thai phụ không bị nhau tiền đạo, có tiền sử sinh mổ trước đó thì tỷ lệ này sẽ thấp hơn rất nhiều.
Các yếu tố nguy cơ làm tăng tình trạng nhau cài răng lược:
- Người mẹ mang thai sau 35 tuổi: Người mẹ mang thai khi càng lớn tuổi thì càng có thể làm tăng nguy cơ gây ra những biến cố thai sản trong đó có cả nhau cài răng lược.
- Người mang thai nhiều lần, nguy cơ mắc bệnh có thể tăng lên khi tăng số lần sinh đẻ.
- Thai phụ có tiền sử bị u xơ tử cung dưới niêm mạc.
- Người đã phẫu thuật tử cung từ trước đó bao gồm cả thủ thuật can thiệp bóc u xơ.
- Người bị tổn thương hệ thống niêm mạc tử cung ví dụ như hội chứng Asherman.
- Nạo phá thai: Những việc làm này có thể tác động trực tiếp lên tử cung tạo thành những mô sẹo, khiến tử cung yếu đi không chỉ ảnh hưởng đến khả năng có thai mà còn làm tăng nguy cơ biến chứng hậu sinh sản.
Triệu chứng của tình trạng nhau cài răng lược
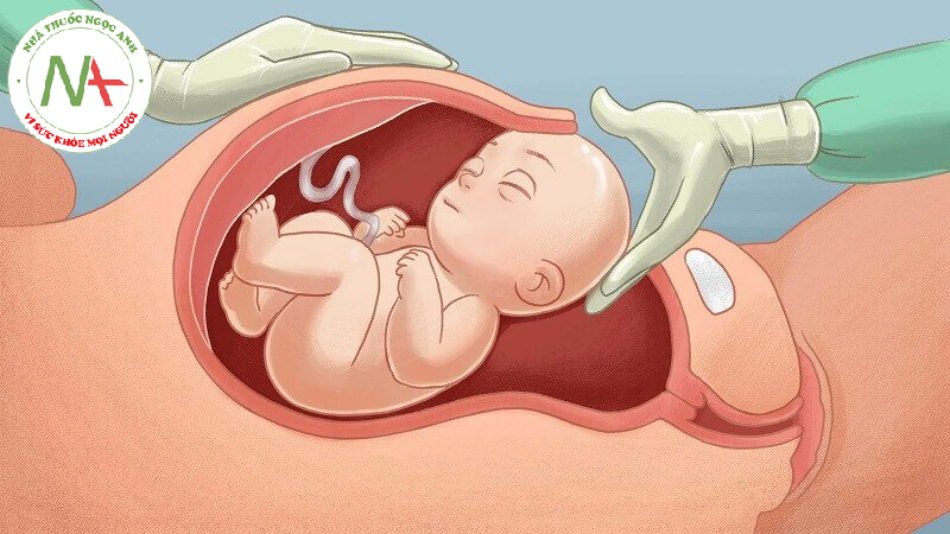
Triệu chứng nhau cài răng lược là gì? Nhau cài răng lược thường không có bất cứ biểu hiện rõ rệt nào từ trước đó, chỉ khi ở những tháng cuối của thai kỳ, khi người mẹ thấy có hiện tượng xuất huyết bất thường mới tiến hành thăm khám.
Triệu chứng điển hình nhất của bệnh là chảy máu âm đạo không kiểm soát trong khi lấy bánh rau bằng tay sau khi sổ thai. Ở một số trường hợp người mẹ có thể chảy máu rất ít thậm chí là không có, nhưng rau có thể không được sổ trong suốt 30 phút sau khi sinh em bé.
Ngày nay, với sự phát triển của các thiết bị y tế, những thiết bị siêu âm hiện đại đã có thể giúp người mẹ phát hiện sớm tình trạng này. Do đó tuân thủ lịch khám thai thường xuyên chính là biện pháp tốt nhất để ngăn ngừa những biến chứng thai sản không cần thiết.
== > Bạn có thể xem thêm bài viết: Ảnh hưởng của tình trạng tăng thanh thải trên liều dùng kháng sinh ở bệnh nhân nhi hồi sức
Bệnh có nguy hiểm không?
Rau cài răng lược có nguy hiểm không? Nhau cài răng lược tuy khá hiếm gặp nhưng nó lại có thể để lại những biến cố sản khoa nghiêm trọng đe dọa đến sức khỏe của bà mẹ và thai nhi. Sau khi sinh, bánh rau không tự bong có thể gây chảy máu không kiểm soát, kiến tuần hoàn của người mẹ bị suy kiệt đe dọa nghiêm trọng đến tính mạng.
Sót rau trong buồng tử cung có thể tạo thành nhiễm trùng sau sinh. Người mẹ bị nhau cài răng lược có thể sẽ phải sinh non do xuất huyết nhiều trong quá trình mang thai, thai nhi bị sinh non sẽ mắc các bệnh lý về hô hấp, nhiễm trùng, vàng da,…
Trường hợp nhau cài răng lược có hiện tượng xâm lấn sâu vào các cơ quan khác như: nhau cài răng lược xâm lấn bàng quang, trực tràng,… có thể gây bội nhiễm, đôi khi bắt buộc phải cắt bỏ một phần bàng quang hoặc trực tràng mới có thể cầm máu.
Phương án điều trị nhau cài răng lược thường là cắt tử cung sau khi đã tiến hành mổ lấy thai, do đó có thể ảnh hưởng nặng nề đến khả năng mang thai về sau.
Chẩn đoán thai phụ bị nhau cài răng lược
Nhờ sự hỗ trợ của máy móc hiện đại, tình trạng nhau cài răng lược đã có thể phát hiện và chẩn đoán sớm ngay trong thai thời kỳ mang thai. Dưới đây là 1 số biện pháp chẩn đoán nhau cài răng lược.
Siêu âm để chẩn đoán nhau cài răng lược
Một nghiên cứu hồi cứu có quy mô lớn đã chỉ ra rằng siêu âm trong tam cá nguyệt thứ nhất có thể đánh giá mối liên hệ giữa túi thai và lớp nội mạc tử cung ở các thai phụ có sẹo mổ lấy thai cũ (Cesarean scar pregnancy – CSP).
Từ đó giúp tiên đoán sự phát triển của nhau thai xâm lấn bất thường (Abnormally invasive placenta – AIP), hay còn gọi là nhau cài răng lược, cũng như nguy cơ xuất hiện tình trạng này trong và sau phẫu thuật mổ lấy thai. Kết quả nghiên cứu được đăng trên Tạp Chí của Hội Siêu m Quốc Tế Phụ Sản (International Society of Utrasound in Obstetrics and Gynecology).
Những tiến bộ gần đây trong hình ảnh học tiền sản và sự gia tăng tỉ lệ mổ lấy thai đã dẫn tới tỉ lệ được chẩn đoán thai làm tổ trên sẹo mổ lấy thai cũ (CSP) gia tăng.
Dấu bắt chéo trong siêu âm (cross-over sign – COS) nhằm chẩn đoán nhau cài răng lược
Dấu bắt chéo trong siêu âm (cross-over sign – COS) đang được đánh giá là có thể tiên đoán sự tiến triển ở những thai phụ có sẹo mổ lấy thai cũ thành các dạng nhau cài răng lược khác nhau, nhằm phân tầng nguy cơ trong và sau phẫu thuật.
Để đánh giá dấu bắt chéo trong siêu âm (COS), đầu tiên ta có một đường thẳng tưởng tượng được vẽ từ mặt trong cổ tử cung đến đáy tử cung ở mặt phẳng cắt dọc. Qua đó xác định được túi thai và đo đường kính trên dưới của túi thai vuông góc với đường thẳng cắt dọc được vẽ trước đó.
COS được phân loại dựa trên mối liên quan giữa đường kính túi thai ngoài tử cung với đường thẳng cắt dọc xuyên qua lớp nội mạc thành hai loại: COS-1 và COS-2.
COS-1 là khi túi thai làm tổ trên sẹo mổ cũ và ít nhất 2/3 đường kính trên dưới của túi thai nằm phía trên lớp nội mạc tử cung hướng về phía thành trước tử cung. COS-2 khi túi thai làm tổ trên sẹo mổ cũ và dưới 2/3 đường kính trên dưới nằm phía trên lớp nội mạc tử cung.
Các trường hợp COS-2 được chia thành 2 phân nhóm nhỏ tùy vào sự hiện diện (COS-2+) hoặc không (COS-2-) của đường giao giữa đường kính trên dưới của túi thai ngoài tử cung và đường thẳng cắt dọc qua lớp nội mạc tử cung.
Nghiên cứu này dựa trên 102 phụ nữ được chẩn đoán là nhau cài răng lược từ 8 năm trở lên, các trường hợp này được chẩn đoán xác định bằng xét nghiệm mô giải phẫu bệnh (Histopathological examination – HPE), trong số đó có 68 phụ nữ có siêu âm trong tam cá nguyệt thứ nhất được chẩn đoán CSP. Bác sĩ đọc kết quả siêu âm không được biết về kết cục thai kỳ cũng như báo cáo về bệnh học của bệnh nhân.
68 trường hợp trên được đánh giá COS và tư vấn thai kỳ dựa trên tiên lượng, yếu tố nguy cơ và biến chứng sau phẫu thuật. Phụ nữ có AIP nặng được tư vấn sinh sớm, với các trường hợp ít nặng nề hơn thì kết cục thai kỳ sẽ biến chuyển nhẹ hơn.
Tất cả các trường hợp AIP được phẫu thuật cắt bỏ tử cung, trước khi phẫu thuật được làm tắc nghẽn động mạch chậu trong tạm thời với một catheter có bóng và đặt stent đường niệu. Khi làm HPE, 34 trường hợp có nhau cài răng lược tới lớp thanh mạc (placenta percreta), 13 trường hợp với nhau xuyên qua toàn bộ lớp cơ tử cung (placenta increta) và 21 trường hợp với nhau xuyên qua một phần cơ tử cung (placenta accreta).
Bên cạnh đó, các trường hợp thai kỳ với COS-1 có kết cục sinh sớm, có thời gian phẫu thuật lâu hơn, mất máu nhiều hơn và cần phải truyền hồng cầu nhiều hơn trong phẫu thuật khi so sánh với những trường hợp thai kỳ với COS-2+ hoặc COS-2-.
Do đó, tiên đoán các trường hợp CSP bằng dấu COS vào tam cá nguyệt thứ nhất có thể hỗ trợ đưa ra quyết định cuối cùng giữa bệnh nhân và bác sĩ về những khó khăn tồn tại trong phẫu thuật, lượng máu mất và đòi hỏi phẫu thuật cắt tử cung.
Chụp cộng hưởng từ (MRI) để chẩn đoán nhau cài răng lược
Trong trường hợp phương pháp chẩn đoán bằng siêu âm không phù hợp, thai phụ sẽ được chụp cộng hưởng từ nhằm cho ra kết quả chính xác nhất.
Tuy nhiên, có một số trường hợp phải đến khi kết thúc quá trình sinh mà không thấy bánh rau bong mới có thể chẩn đoán chính xác tình trạng nhau cài răng lược.
Chẩn đoán nhau cài răng lược trong khi sinh
Bác sĩ có thể chẩn đoán bà mẹ bị nhau cài răng lược trong khi sinh nếu:
- Nếu không thấy rau bong ra sau khoảng 30 phút sau khi sinh.
- Bác sĩ đã tiến hành bóc rau nhưng không được do không tách được bánh rau.
- Bệnh nhân bị chảy máu ồ ạt không kiểm soát sau khi vừa hoàn thành việc sinh con.
== > Bạn có thể xem thêm bài viết: Thời điểm kết thúc thai kỳ đối với thai chậm tăng trưởng theo khuyến cáo của ACOG 2021
Xử trí khi bị nhau cài răng lược
Việc xử trí nhau cài răng lược phụ thuốc rất nhiều vào sức khỏe của mẹ bầu, vị trí nằm của bánh nhau, cũng như mức độ xâm lấn của bánh rau vào hệ thống thành cổ tử cung cũng như các cơ quan khác mà sẽ có phương án xử trí khác nhau.
Đã chẩn đoán nhau cài răng lược từ trước khi sinh
Trong trường hợp phát hiện sớm nhau bám quá sâu, chặt và có tình trạng xâm lấn đến hệ thống cơ quan lân cận, bác sĩ điều trị sẽ chỉ định mổ lấy thai và tiến hành cắt cổ tử cung để có thể cầm máu.
Nếu có tình trạng xâm lấn nhẹ, bác sĩ thường sẽ chỉ định mổ lấy thai sau đó tiến hành bóc tách phần nhau thai đã bong, phần còn sót lại ở cổ tử cung sẽ sử dụng thuốc để làm thoái triển dần dần.
Chẩn đoán rau cài răng lược sau khi sinh
Khi thai nhi chào đời nhưng không thấy bánh rau bong ra, bác sĩ sẽ tiến hành tiên lượng và chẩn đoán bệnh. Dựa vào tình trạng của người mẹ, mức độ bám của bánh rau mà sẽ có chỉ định cụ thể.
Trong trường hợp bánh rau xâm lấn sâu, lan sang hoặc ảnh hưởng đến các cơ quan lân cận bác sĩ đôi khi sẽ phải tiến hành can thiệp loại bỏ một phần cơ quan đéo. Trong một số trường hợp, bánh rau xâm lấn quá rộng và sâu, băng huyết không thể kiểm soát sẽ cần phải cắt bỏ tử cung để đảm bảo tính mạng cho người mẹ.
Phòng tránh tình trạng nhau cài răng lược
Nhau cài răng lược có thể để lại rất nhiều biến chứng nguy hiểm cho bà mẹ lẫn thai nhi, do đó cách tốt nhất để phòng ngừa tình trạng này là phải có kế hoạch sinh nở khoa học. Dưới đây là một số cách để khắc phục được tình trạng nhau cài răng lược:
- Cần có kế hoạch sinh nở, đồng thời tuân thủ khoảng cách giữa các lần thai sao cho phù hợp, đặc biệt là khoảng cách giữa các lần sinh mổ.
- Cố gắng hạn chế tối đa việc sinh mổ nếu có khả năng sinh thường.
- Khi quan hệ thì cần có biện pháp phòng tránh nhằm hạn chế tối đa việc có thai ngoài ý muốn cũng như nạo phá thai.
- Khi cần phải làm những thủ thuật liên quan đến tử cung thì cần đến những cơ sở y tế có uy tín, để hạn chế tối đa những di chứng về sau.
- Thăm khám thai thường xuyên theo chỉ định của bác sĩ, việc làm này không chỉ giúp phát hiện nhau cài răng lược từ sớm mà còn có thể tiên đoán được một số nguy cơ tiềm ẩn ở thai nhi.
- Một trong những phương án có thể làm giảm tối đa nguy cơ mắc nhau cài răng lược đó là hạn chế tối đa việc sinh mổ hoặc tác động lên hệ thống cổ tư cung. Nếu người mẹ có một thai kỳ đảm bảo, trạng thái phát triển của bào thai tốt thì khuyến khích việc để chuyển dạ tự nhiên. Không nên sinh mổ nếu không có chỉ định mổ lấy thai từ bác sĩ điều trị.
- WHO đã khuyến cáo, tỷ lệ sinh mổ chỉ nên giới hạn dưới 15% nhằm hạn chế tối đa những biến chứng về sau cho người mẹ và kể cả thai nhi. Theo những số liệu thống kê gần đây, thì tỷ lệ các ca sinh mổ ở Việt Nam đang có xu thế gia tăng. Theo đó năm 2020 đến năm 2021, tỷ lệ số ca sinh mổ chiếm 34,4%. Tỷ lệ này ở thành thị cao hơn chiếm đến 43,2% dấy lên những lo ngại xung quanh việc lạm dụng thủ thuật mổ lấy thai.
- Khi được chẩn đoán là mắc nhau cài răng lược thì cần phải theo dõi sát sao ở những bệnh viện lớn, có ngân hàng máu đầy đủ, đồng thời có đội ngũ y bác sĩ dày dặn kinh nghiệm nhằm hạn chế tối đa những rủi ro có thể xảy ra.
- Ở những thai phụ bắt buộc phải tiến hành mổ lấy thai, cần phải tuân thủ khoảng cách giữa hai lần sinh tối thiểu là khoảng 2 năm tính từ thời điểm chấm dứt việc can thiệp vào tử cung. Đây là khoảng thời gian cần thiết để cơ thể người mẹ có thể hồi phục được hoàn toàn sau khi phải mổ lấy thai, việc này không chỉ đảm bảo an toàn cho người mẹ mà còn giảm bớt sự ảnh hưởng tiêu cực đến thai nhi.
- Người mẹ cần trang bị đầy đủ các kiến thức trước và trong quá trình mang thai, nếu có xuất hiện các biểu hiện bất thường như đau bụng, xuất huyết kéo dài,… thì cần phải thăm khám ngay.
Tỷ lệ mắc nhau cài răng lược sẽ tăng dần theo số lần mổ, tác động lên cổ tử cung cũng như tuổi tác sinh nở. Do đó để hạn chế tình trạng này, cần phải có kế hoạch sinh nở phù hợp, đi khám thai đều đặn để phát hiện sớm và phòng ngừa những biến chứng sản khoa nặng nề về sau.
Tài liệu tham khảo
1.Clinical Utility of the Prenatal Ultrasound Score of the Placenta Combined with Magnetic Resonance Imaging in Diagnosis of Placenta Accreta during the Second and Third Trimester of Pregnancy, nguồn NCBI, truy cập ngày 21/3/2023.
2.A planned caesarean hysterectomy for placenta accreta spectrum at 35 weeks of gestation: antenatal identification and a multidisciplinary approach to manage an increasing condition, nguồn NCBI, truy cập ngày 21/3/2023.