Bệnh hô hấp
Liệu pháp oxy lưu lượng cao trong quản lý bệnh nhân suy hô hấp cấp tính
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Để tải về bài viết LIỆU PHÁP OXY LƯU LƯỢNG CAO pdf mời các bạn click vào link ở đây.
Bản Dịch Của Bác Sĩ Trần Minh Thành- Khoa HSTC-CĐ, Bác Sĩ Hà Thị Phương Thảo- Khoa Nội THTK
Tóm tắt
Nasal high flow (NHF) đã trở nên phổ biến ở các bác sĩ hồi sức cấp cứu để quản lý bệnh nhân suy hô hấp cấp tinh. Một tài liệu quan trọng đã đi cùng với sự tiến bộ này. Trong bài đánh giá, hội đồng chuyên gia quốc tế đã đánh giá những lợi ích tiềm năng của NHF trong các vùng khác nhau của việc quản lý suy hô hấp cấp tính. Các phân tích về tác dụng sinh lý của NHF cho thấy sự cải thiện phụ thuộc vào lưu lượng trong các thông số chức năng hô hấp khác nhau. Những tác dụng hữu ích này cho phép một số bệnh nhân suy hô hấp cấp giảm oxy máu nặng có thể tránh đặt nội khí quản và cải thiện kết cục của bệnh nhân. Bệnh nhân cần được theo dõi chặt chẽ để không làm chậm trễ việc đặt nội khí quản. Sự chậm trễ đặt NKQ có thể làm xấu đi kết cục. Chi số ROX có thể giúp bác sĩ lâm sàng quyết định thời điểm đặt ống nội khí quản. Ớ những bệnh nhân suy giảm miễn dịch, NHF làm giảm nhu cầu đặt nội khí quản nhưng không ảnh hưởng đến lý lệ tử vong. Tác dụng sinh lý có lợi của NHF cũng được báo cáo ở những bệnh nhân suy hô hấp mãn tính, cho thấy một chỉ định có thể xảy ra trong suy hô hấp cấp do tăng CO2 máu. Khi cần đặt nội khí quản, NHF có thể được sử dụng để cung cấp oxy trước cho bệnh nhân hoặc đơn độc hoặc kết hợp với thông khí không xâm lấn (NIV). Tương tự, NHF làm giảm việc tải đặt lại nội khí quản ở những bệnh nhân nguy cơ thấp và kết hợp với NIV ở những bệnh nhân có nguy cơ cao. NHF có thể được sử dụng trong khoa cấp cứu ở những bệnh nhân không được đặt nội khí quản và có thể dung nạp tốt hơn NIV.
Keywords: Acute respiratory failure, ARDS, Intubation, High Low oxygen. Nasal canula. Palliative care.
Giới Thiệu
Trong những năm qua. Nasal High Flow đã trở nên phổ biến trong các bác sĩ hồi sức cấp cứu để xử trí bệnh nhân suy hô) hấp cấp, lấp đầy khoảng trống trong sự leo thang hỗ trợ thông khí giữa thở oxy qua mặt nạ và thở máy không xâm lấn hoặc xâm lấn. Điều thú vị là việc sử dụng NHF đã được áp dụng rộng rãi và nhanh chóng trong các ICU trước khi kiến thức chuyên sâu về tác dụng sinh lí của nó và bằng chứng về hiệu quả của nó được công bố. Kề từ đó, rất nhiều tài liệu đã được xuất bản và các chỉ định khác ngoài suy hô hấp cấp đã xuất hiện. Trong tổng quan trình bày này, chúng tôi nhằm mục đích tóm tắt các dữ liệu có sẵn và giải quyết các tình huống lâm sàng khác nhau mà NHF có thể được sử dụng, làm nổi bật các vùng cần nghiên cứu thêm để xác nhận hoặc không tiềm năng cua NHF để cải thiện kết cục của bệnh nhân.
Nasal High Flow (NHF) Trong Suy Hô Hấp Cấp Giảm Oxy Máu (AHRF)
Tác Động Sinh Lý Của NHF
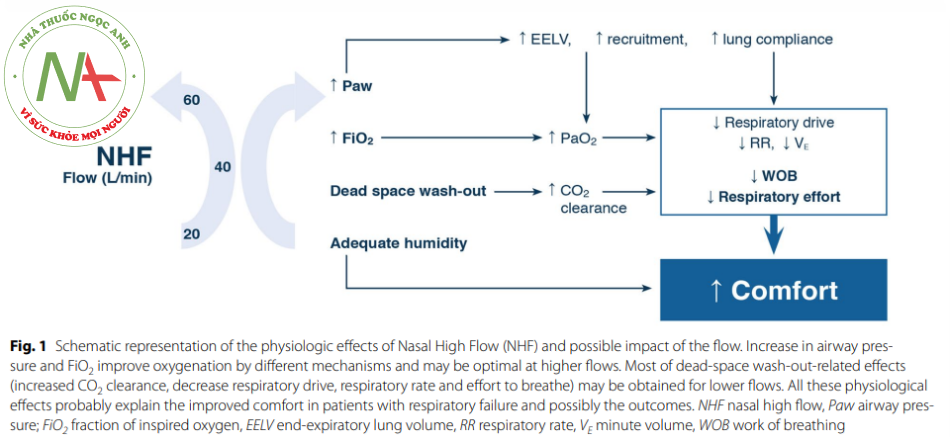
Một tính năng độc đáo của NHF là khả năng cung cấp thoải mái dòng khí làm ẩm ấm cao. 20-70 L / phút, với ngưỡng FiO2 lừ 0.21-1.0. Các phản ứng sinh lý đối với liệu pháp NHF bao gồm tăng áp lực đường thở, thể tích phổi cuối kỳ thở ra (EELV) và oxy hóa máu có lẽ là tối ưu với lưu lượng cao hơn (60 70 L / phút), trong khi tác động đến rửa trôi khoảng chết, công thở, và tần số thở có thể đạt được với dòng chảy trung gian (20-45 L / phút) [1-3] (Hình 1). Hầu hết bằng chứng này liên quan đến những bệnh nhiễm bị suy hô hấp giảm oxy máu và cho đến nay rất ít dữ liệu sinh lý thu được trong các bệnh nhân tăng CO2 máu [4].
Khi NHF tăng, EELV cũng vậy [2] (ESM Hình I ). Mối quan hệ này là tuyến tính với mỗi lít lưu lượng tăng lên dẫn đến tăng 0.7% EELV [5]. Có mối tương quan chặt chẽ giữa việc tăng áp lực đường thở và EELV (r = 0,7) [5], cho thấy rằng cơ chế này chịu trách nhiệm về những cải thiện trong quá trình oxy hóa máu được thấy với NHF, đặc biệt là ở lưu lượng cao hơn [2], thông qua huy động phế nang (Hình ESM.2).
Nỗ lực hít vào giảm khí tốc độ lưu lượng tăng lên, và Mauri el al. [2] gợi ý rằng nó được hỗ trợ tốt nhất bởi lưu lượng 60 L / phút. Tuy nhiên, những bệnh nhân này và các tác giả khác cũng cõng nhận rằng vẫn có thể đạt được mức giảm nhịp thở quan trọng với tốc độ thấp hơn từ 20 45 L / phút [1, 2] (ESM Hình 3). Khi lưu lượng tăng lên., tần số thở giảm [2, 4], cùng với thông khi phút [2,4], mà không có bất kỳ kết quả tăng CO2 nào. Nói cách khác, thông khí phế nang (thông khi phút – thông khí khoảng chết) vẫn ổn định trong khi thông khí phút giảm. Cơ chế chính để giải thích sự ổn định trong PaCO2 là sự rửa trôi khoảng chết sinh lý. Điều quan trọng là, các lưu lượng khí cao hơn được dung nạp tốt bởi những bệnh nhân giảm oxy máu, những người mà sự thoải mái của họ không bị ảnh hưởng bảo lợi bởi lưu lượng khí cao hơn [6].
Vi NHF được sử dụng để hỗ trợ hô hấp trong nhiều tình trạng khác nhau, bác sĩ lâm sàng nên điều chỉnh lưu lượng để đáp ứng của bệnh nhân với liệu pháp. Bảng 1 của ESM cung cấp một số hướng dẫn về việc đạt được tốc độ lưu lượng tối ưu cho bệnh nhân suy hô hấp giảm oxy máu. Nếu dung nạp. lưu lượng cao nhất làm điểm khởi đầu có vẻ tối ưu ở bệnh nhân suy hô hấp giảm oxy máu, trong khi lưu lượng thấp hơn có thể hiệu quả về tần số thở và công thở, đặc biệt là ở bệnh nhân tăng CO2 máu (xem phản dành riêng).
Tránh đặt nội khí quản
Kể từ khi giới thiệu NHF trong phần điều trị suy hô hấp, một số nghiên cứu quan sát đã chỉ ra rằng tình trạng hô hấp của bệnh nhân AHRF được cải thiện đáng kể với NHF so với oxy tiêu chuẩn [7-11]. Mặc dù họ cho rằng có thể tránh đặt nội khí quản ở một số bệnh nhân, nhưng việc thiết kế các nghiên cứu này đã loại trừ bất kỳ chứng minh chính thức nào về việc giảm tỷ lệ đặt nội khí quản với NHF. Các đặc tính của NHF và các tác dụng sinh lý liên quan cho thấy tính ưu việt của NHF về sự thoải mái, khả năng dung nạp, giảm suy hô hấp và cải thiện oxy hóa. Nghiên cứu Florali [12] cho thấy trong một phân tích (bệnh nhân có PaO2 / FiO2 <200) rằng tỷ lệ đặt nội khí quản thấp hơn ở những bệnh nhân được điều trị bằng NHF so với những bệnh nhân được điều trị bằng NIV hoặc Oxy Tiêu Chuẩn. Sự khác biệt có liên quan về mặt lâm sàng này dẫn đến việc giảm tỉ lệ nằm viện và tỉ lệ tử vong trong 90 ngày có lợi cho những bệnh nhân được điều trị bằng NHF như là liệu pháp đầu tay. Một số phân tích tổng hợp [13], nhưng không phải tất cả [14], củng cho thấy việc sử dụng NHF có liên quan đến việc giảm tỷ lệ đặt nội khí quản. Một số lo ngại là việc đưa vào các nghiên cứu đánh giá những bệnh nhân có nguy cơ đặt nội khí quản rất khác nhau và không đạt được kích thước thông tin cần thiết [14]. Tỷ lệ đặt nội khí quản ở bệnh nhân AHRF được nhận vào ICU nằm trong khoảng từ 30 đến 40% . Nhưng con số này chỉ là 1- 2% trong ED vì những người cần đặt nội khí quản ngay lập tức hoặc NIV cho AHRF đã bị loại trừ. Do đó, lựa chọn kết quả chính được lựa chọn trong một số cơ sở nhất định có thể không phù hợp. Trong ED, ba trong năm RCT của NHF so với liệu pháp Oxy Thường Quy báo cáo tỷ lệ đặt nội khí quản, không có nghiên cứu nào tìm thấy sự khác biệt giữa các nhóm [15- 17]. Một phân tích tổng hợp của các nghiên cứu với suy hô hấp không phân loại [15, 17, 18] hoặc phù phổi do tim [16] cho thấy chỉ có 7/571 bệnh nhân cần đặt nội khí quản (1,2%). không có sự khác biệt về lý lệ đặt nội khí quản: RR 0,69 (0,12 , 4,12), p= 0,68 [19]. Một RCT đơn lẻ so sánh NHF với NIV đối với suy hô hấp không phân loại cho thấy NHF không thua kém NIV về tỷ lệ đặt nội khí quản [20]. Do đó, có vẻ như trái với ICU, đặt nội khí chậm trễ là một biến cố hiếm gặp trong ED, vì vậy cần có nhiều nghiên cứu lớn hơn để chứng minh bất kỳ lợi ích nào đối với việc tránh đặt nội khí quản.
AHRF Nặng
Ở bệnh nhân AHKF, NHF thường được bắt đầu trong trường hợp giảm oxy máu kéo dài và/hoặc suy hô hấp mặc dù điều trị oxy thông thường. Do đó, mức độ giảm oxy máu của những bệnh nhân này thay đổi đáng kể, từ giảm oxy máu nhẹ đến trung bình đến nặng (PaO2/FiO2<200). Mặc dù một tỷ lệ đáng chú ý trong số bệnh nhân được điều trị thành công bằng NHF , giới hạn dưới của PaO2/FiO2 vẫn chưa được thiết lập.
Trong nghiên cứu Florali [12], trong số 80% bệnh nhân có PaO2/FiO2 dưới 200, tỷ lệ này nằng trong khoảng 120 và nhiều bệnh nhân có chụp X quang phổi. Họ có lẽ là đã đủ tiêu chuẩn là bệnh nhân ARDS. Họ có các đặc điểm rõ ràng về lâm sàng, X quang và sinh bệnh học của ARDS. Nó thực sự đã được thể hiện một cách thuyết phục bởi Garcia-de-Acilu et al, rằng những bênh nhân giảm oxy máu với thâm nhiễm hai bên được điều trị bằng NHF có cùng mức độ của dấu ấn sinh học huyết tương của tổn thương biểu mô và nội mô và dấu ấn sinh học của tình trạng viêm như những bệnh nhân ARDS được thở máy [21]. Điều quan trọng là một nửa số bệnh nhân này được điều trị bằng NHF không cần đặt nội khí quản. Những phát hiện tương tự đã được báo cáo bởi Messika et al. Trong nhóm 45 bệnh nhân được điều trị bằng NHF của họ, tất cả đều đáp ứng với tiêu chuẩn Berlin ngoài PEEP, tỷ lệ thành công là 60%. Đáng chú ý, PaO2/FiO2 được ghi nhận tồi tệ nhất trong nhóm thuần tập là 108,6 và số góc phần tư liên quan đến chụp X-quang phổi là 3 [7].
Do đó, trong trường hợp không có tiêu chuẩn để đặt nội khí quản ngay lập tức. bệnh nhân ARDS có thể được đề nghị thử nghiệm NHF. Những BN có PaO2/FiO2 thấp (<100) sẽ có nhiều nguy cơ phải đặt nội khí quản hơn. Do đó, cần phải theo dõi chặt chẽ để dự đoán khi nào cần tiến hành đặt nội khí quản kịp thời. (xem bên dưới để biết chiến lược tiền oxy hóa ở những bệnh nhân như vậy).
Dự Đoán Kết Cục Với NHF
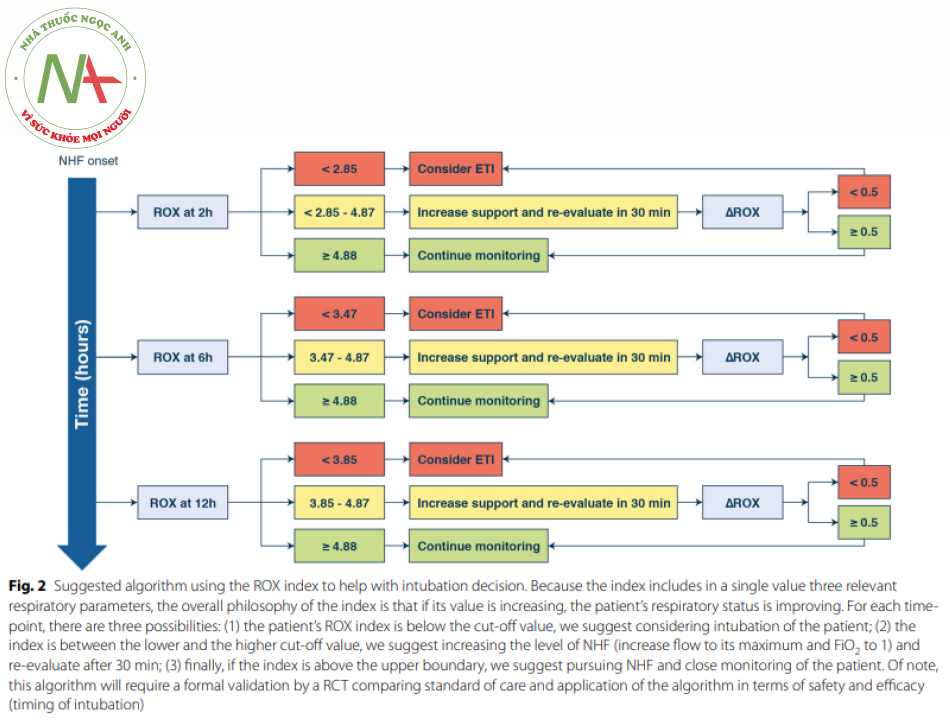
Việc theo dõi chặt chẽ được được đề cập ở trên nên bao gồm một vài biến cố (oxy hóa. mất đồng bộ. nhu cầu sử dụng thuốc vận mạch. điểm SOFA hoặc mức độ nặng của bệnh) đã được chứng minh là có liên quan đến thất bại NHF [7. 9 – 11]. Tuy nhiên. mối liên quan này không trực tiếp dự đoán kết quả của NHF. Gần đây hơn. chỉ số ROX. được định nghĩa là tỷ số SpO2/FiO2/ RR. đã được mô tả và xác nhận để dự doán sự thành công và thất bại của NHF ở bệnh nhân viêm phổi AHRF [22. 23]. Cơ sơ lý luận đằng sau chỉ số này là nó kết hợp trong một giá trị duy nhất, những mô tả tốt nhất về tình trạng hô hấp của bệnh nhân. Những bệnh nhân có chỉ sốROX lớn hơn hoặc bằng 4.88 sau 2.6 và 12 giờ điều trị NHF ít có khả năng được đặt nội khí quản hơn. Ngược lại. những bệnh nhân có chỉ số ROX dưới 2,85. 3.47 và 3.85 sau 2. 6 và 12 giờ của liệu pháp HFNC tương ứng. có nhiều khả năng thất bại hơn. Ngoài ra. những bệnh nhân không đạt được chỉ số ROX tăng ít hơn trong khoảng thời gian từ 2 đến 12 giờ và 6 và 12 giờ. điều này làm nổi bật thực tế là đánh giá động học của chỉ số ROX cũng có thể hữu ích để xác định những bệnh nhân có nhiều khả năng thất bại hơn. . Đánh giá động học này có thể đặc biệt hữu ích trong việc phân loại những bệnh nhân có giá trị chỉ số ROX giữa ranh giới thất bại và thành công, tạo điều kiện thuận lợi cho quá trình quyết định lâm sàng hàng ngày của bệnh nhân NHF và giảm thiểu nguy cơ chậm trễ đặt nội khí quản (xem Hình 2 và ESM để biết chi tiết), Tuy nhiên, đáng chú ý là ROX đã được xác nhận ở những bệnh nhân có AHRF liên quan đến viêm phổi. Mặc dù viêm phổi nặng là nguyên nhân thường gặp nhất của AHRF, nhưng các giá trị giới hạn tương tự đối với ROX sẽ có cùng thực hành trong các nguyên nhân khác của AHRF vân còn được chỉ ra.
Các Nguy Cơ Liên Quan Đến NHF
Như đã đề cập trước đó. từ 30 đến 40% bệnh nhân AHRF được điều trị ban đầu bằng NHF sẽ cần phải thở máy xâm nhập cuối cùng. Do đó. nguy cơ chính liên quan đến NHF là sự chậm trễ trong việc đặt nội khí quản cho những bệnh nhân này, trong đó NHF không đủ. Một nghiên cứu đã chỉ ra rằng đặt nội khí quản chậm có liên quan đến tăng tỷ lệ tử vong ở bệnh nhân viêm phổi mắc phải tại cộng đồng. Quan sát này ban đầu được thực hiện ở những bệnh nhân AHRF nhận NIV [24] và đã được chứng minh là cũng xảy ra ở những bệnh nhân được điều trị bằng NHF. Rello và cộng sự. phát hiện ra rằng những bệnh nhân thất bại trong NHF trong ARDS liên quan đến viêm phổi H1N1 có tỷ lệ tử vong là 27% trong khi con số này là 20% ở những người được đặt nội khí quản ngay lặp tức. cho thấy ràng ít nhất trong một số trường hợp. việc trì hoãn đột nội khí quản có thể gây bất lợi [10]. Kang và cộng sự. khám phá trên mối nguy hiểm này. Họ nhận thấy tỷ lệ tử vong rất khác nhau ở những bệnh nhân được điều trị bằng NHF giữa những người được đặt nội khí quản trong vòng 48 giờ sau khi điều trị và những người được đặt nội khí quản sau đó. Nghiên cứu mang tính bước ngoặt này đã minh họa rõ ràng nguy cơ đặt nội khí quản bị chậm trễ [25]. Một số lý do có thể giải thích những phát hiện này. Để bệnh nhân thở tự nhiên quá lâu có thể làm trầm trọng thêm tính chất và mức độ của tổn thương ban đầu. một khái niệm được gọi là bệnh nhân tự gây chấn thương phối. Ngoài ra. bổ sung oxy thông qua NHF có thể nhanh chóng bình thường hóa độ bão hòa oxy dẫn đến đánh giá sai rằng bệnh nhân đang cải thiện trong khi trên thực tế. các rối loạn cơ bản (chẳng hạn như tưới máu thông khí không phù hợp hoặc giảm thông khí phế nang cần hỗ trợ áp lực thở vào và áp lực dương cuối kì thở ra) là không đủ để điều chỉnh [26]. Do đó. bệnh nhân có thể xấu đi dần dần và “âm thầm” đến mức mệt mỏi cơ hô hấp. rối loạn chức năng tim và suy đa cơ quan, do đó góp phần vào tiên lượng xấu hơn. Do đó. theo dõi chặt chẽ như đã mô tả ở trên đối với bệnh nhân đang điều trị NHF là bắt buộc để có thể phát hiện sớm tình trạng xấu đi trên lâm sàng, và do đó ngăn ngừa sự chậm trễ có thể xảy ra về đặt nội khí quản.
NHF Ở Bệnh Nhân Suy Giảm Miễn Dịch
Trong những năm qua, một số nghiên cứu đà đánh giá việc quản lý AHRF không xâm lấn ở bệnh nhân suy giảm miễn dịch (ESM Bảng 2). Hầu hết trong số họ đã được hồi cứu. So sánh (NIV hoặc oxy tiêu chuẩn hoặc NIV + NHF), điểm cắt cuối chính (đặt nội khí quản hoặc tỷ lệ tử vong) cũng như loại ức chế miễn dịch khác nhau giữa các nghiên cứu, làm cho việc so sánh trực tiếp trở nên khó khăn [9, 27-33]. Tuy nhiên, kết hợp với nhau, các nghiên cứu này cho thấy NHF có thể làm giảm tỷ lệ đặt nội khí quản, đặc biệt là khi so sánh với NIV. Họ cùng chỉ ra rằng việc sử dụng HNFC có thể làm giảm tỷ lệ tử vong và không có hại.
Những kết quả này đã được xác nhận trong một nghiên cứu thuần tập quan sát đa trung tâm quốc tế [34], trong đó bệnh nhân nhập viện ICU dược điều trị NHF, NIV, Oxy Tiêu Chuẩn hoặc NHF + NIV. Tỷ lệ đột nội khí quản tương tự nhau đối với mỗi chiến lược thở oxy. Tuy nhiên, phân tích đa biến chi ra xu hướng tỷ lệ đặt nội khí quản thấp hơn với NHF.
Những dữ liệu quan sát này yêu cầu một RCT đa trung lâm tiến cứu để xác nhộn xu hướng mà kết quả của chúng đề xuất. Một thứ nghiệm gần đây đã được thực hiện trên 776 bệnh nhân suy giảm miễn dịch được nhận chiến lược oxy tiêu chuẩn hoặc NHF [32J. Tiêu chí chính là tỷ lệ tử vong D-28 và tiêu chí phụ bao gồm tỷ lệ đặt nội khí quản. NIV không được sử dụng theo kết quả của một nghiên cứu trước đây [32]. Bệnh nhân chủ yếu nhập viện vì viêm phổi. Tỷ lệ tử vong không khác nhau giữa NHF (35, 6%) và oxy tiêu chuẩn (36, 1%) (p = 0. 94). cùng như tỷ lệ đặtt nội khí quản (tương ứng là 38,7% và 43,8%, p = 0. 17). Tỷ lệ tử vong ở những bệnh nhân yêu cầu đặt nội khí quản cũng không khác nhau. Trong một phân nhóm bệnh nhân được xác định trước (lưu lượng oxy> 91 / phút, thời gian từ khi nhập viện ICU đến khi phân nhóm ngẫu nhiên> 3 ngày hoặc sử dụng thuốc vận mạch), tiêu chí chính và phụ không khác nhau. Trong nghiên cứu này. PaO2/FiO2 lớn hơn thu được với NHF không chuyển thành kết cục tốt hơn.
Làm thế nào để dữ liệu từ bệnh nhân không bị suy giảm miễn dịch cho thấy tác dụng tích cực hơn của NHF có thể được đối chiếu với dữ liệu trung lập hơn từ bệnh nhân suy giảm miễn dịch? Một giải thích có the xảy ra là bệnh nền của bệnh nhân và / hoặc yếu tố thúc đẩy dẫn đến AHRF ở bệnh nhân suy giảm miễn dịch đòi hỏi nhiều thời gian hơn để phục hồi. Do đó, những bệnh nhân này có thể có thời gian phụ thuộc oxy lâu hơn và có thể cần các thủ thuật xâm lấn nhiều hơn. Ngoài ra, sự thoải mái không được cải thiện ở những bệnh nhân này. Điều này có thể liên quan đến các nguồn gây khó chịu khác (tác dụng phụ của hóa trị liệu) hơn là do hô hấp ở những bệnh nhân không thuyên giảm do NHF. Vì tất cả những lý do đó, bản chất của hỗ trợ thông khí có thể không có tác động như vậy trong bối cảnh cụ thể này.
Các phân tích tổng hợp gần đây tập trung vào bệnh nhân suy giảm miễn dịch [35. 36] đã bao gồm các nghiên cứu được trình bày ở đây và tất cả đều kết luận rằng việc sử dụng NHF có liên quan đến việc giảm tỷ lệ đặt nội khí quản nhưng không ảnh hưởng đến tỷ lệ tử vong.
NHF Trong Suy Hô Hấp Tăng CO2
Tác Động Sinh Lý Trong COPD Ổn Định
Như đã minh họa ờ trên, cỏ một lý do chính đáng cho việc sử dụng NHF ở bệnh nhân suy hô hấp màn tính [37].
So với những bệnh nhân AHRF. NHF có thể làm giám sự cuốn vào của không khí phòng khi nỗ lực thở cao, chẳng hạn như khi luyện tập [38]. Các nghiên cứu sinh lý ban đầu cho thấy sự gia tăng áp lực đường thở trung bình [39], vả sự giảm thông khí khoảng chết [40]. Những thay đổi này làm tăng thể tích khí lưu thông, giảm nhịp thở hô hấp và thể tích phổi cuối kỳ thở ra [4. 39, 41. 42] dẫn đến giảm công thở có thể đo lường được [23].
Một so sánh trực tiếp các thông số hô hấp trong ba điều kiện (oxy, NHF và NIV) được thực hiện bởi Longhini et al. [43]. Các thông số siêu âm cơ hoành và thông khí tăng lên khi các thử nghiệm NIV gián đoạn (30 phút). PaCO2 vẫn ổn định bất kê phương thức sử dụng oxy. Tuy nhiên, tần số hô hấp và sự kích hoạt co cơ hoành (phân số dày lên khi hít vào) tăng lên khi có oxy tiêu chuẩn, nhưng không tăng với NHF. Điều sau đó được liên kết với sự thoái mái được cải thiện. Do đó, nghiên cứu này cho rằng NHF có thể dẫn đến giảm tải của cơ hoành nhiều hơn oxy tiêu chuẩn.
Ở những bệnh nhân COPD ổn định, các nghiên cứu đã liên tục chỉ ra rằng NHF làm giảm tình trạng tăng CO2 máu mặc dù tần số hô hấp giảm [41, 42, 44]. Điều này liên quan đến sự thanh thải khí đường hô hấp trên phụ thuộc vào lưu lượng và rò rỉ, làm giảm CO2 thở lại [44, 45]. Những phát hiện này đã được xác nhận bởi Brăunlich et al. trong bối cảnh lâm sàng [46]. Họ nhận thấy rằng sau 6 tuần, việc giảm chứng tăng CO2 máu và cải thiện chất lượng cuộc sống khi sử dụng NHF không thua kém so với NIV. Tuy nhiên, những kết quả này có thể giới hạn ở những bệnh nhân không có hội chứng chồng chéo (tức là sự liên quan của COPD và chứng ngưng thở khi ngủ do tắc nghẽn), như đã được chứng minh gần đây [47]. Tóm tắt các nghiên cứu này được trình bày chi tiết trong Bàng 3 của ESM.
Các Chiến Lược Điều Trị NHF Trong Suy Hô Hấp Do Tăng CO2 Máu
NIV là phương thức thông khí được lựa chọn đầu tiên trong ARF tăng CO2 [48]. Tuy nhiên, khả năng dung nạp kém thường bạn chế sự thành công của nó.
NHF đã được đề xuất là liệu pháp bổ sung trong thời gian ngừng NIV [45, 49], hoặc thay thế cho NIV [50] hoặc Liệu Pháp Oxy Có Kiểm Soát [51] trong nhiễm toan hô hấp nhẹ.
Bằng cách khắc phục những hạn chế của Oxy Tiêu Chuẩn trong thời gian ngưng NIV [43], NHF có thể giảm thời gian sử dụng máy thở và cái thiện công thở trong thời gian ngưng NIV [50]. Một RCT đơn lẻ đã đánh giá NHF trong kịch bản nảy. trên một quần thể hỗn hợp với 22 trong số 54 đối tượng tăng CO2 [49], trong khi không làm giảm thời gian dành cho NIV. NHP đã cải thiện sự thoải mái. kiểm soát khó thở và nhịp thở so với oxy tiêu chuẩn. Các hạn chế chính của nghiên cứu này. tức là kích thước mẫu nhỏ và khả năng ghi đè các tiêu chí cho các phiên NIV. dự kiến sẽ được khắc phục hằng thử nghiệm ACRF dòng cao [52]. RCT quy mô lớn đang diễn ra này sẽ đánh giá những ngày không thở máy khi so sánh NHF vời Oxy Tiêu Chuẩn trong thời gian ngưng NIV.
NHF đã được đề xuất thay thế cho NIV trong nhiễm toan hô hấp nhẹ đến trung bình [51]. Một thử nghiệm đa trung tâm đang diễn ra sẽ khám phá thêm chiến lược này bằng cách đánh giá các tác động ngắn hạn đối với quá trình trao đổi khí và thất bại điều trị [53].
Những nghiên cứu nảy và các nghiên cứu trong tương lai sẽ là cần thiết để đánh giá tốt hơn vai trò của NHF trong ARF tăng CO2, để hiểu chiến lược nào tốt hơn để theo đuổi.
NHF Và Tiền Oxy Hóa
Một tỷ lệ đáng kể bệnh nhân được nhận vào ICU đề điều trị AHRF sẽ thất bại với chiến lược thông khí không xâm lẫn và do đó. yêu cầu đặt nội khí quản [54]. Ở những bệnh nhân này. thủ thuật đặt NKQ thậm chí còn có nguy cơ biến chứng cao hơn. chủ yếu là giảm độ bão hòa oxy [55]. Các nghiên cứu đã chỉ ra rõ ràng rằng quá trình tiền oxy hóa tiêu chuẩn, ngay cả khi được thực hiện đúng cách, vẫn không đủ để đảm bảo mức oxy hóa đạt yêu cầu ở những bệnh nhân bị bệnh nặng.
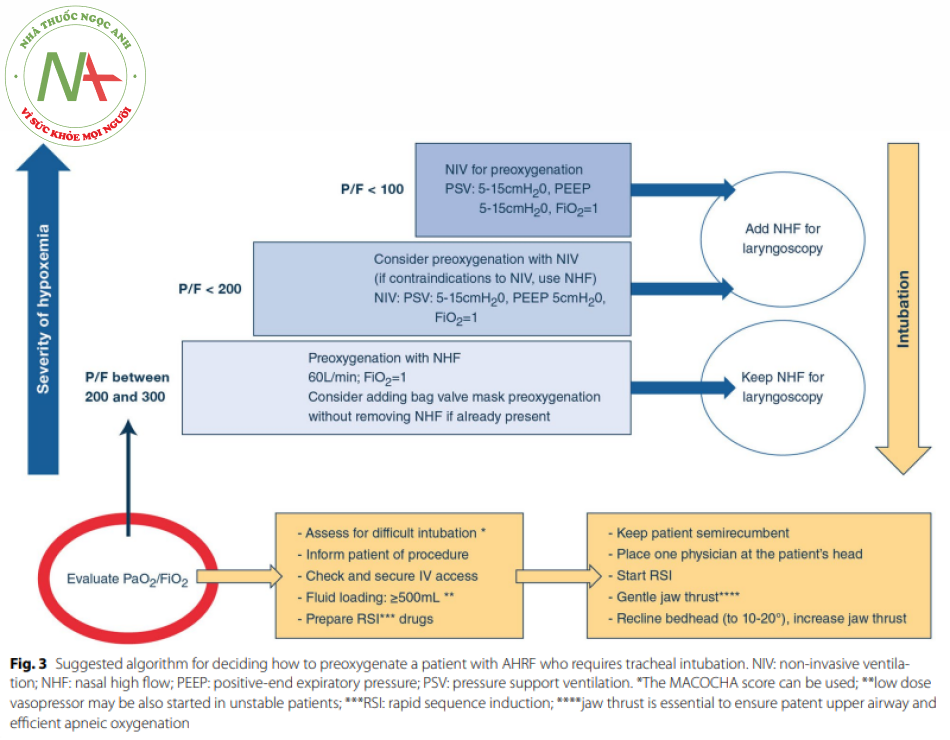
Điều này đã khiến các bác sĩ lâm sàng nghiên cứu các phương thức khác của quá trình tiền oxy hóa. NIV đã được chứng minh một cách thuyết phục là vượt trội hơn so với oxy tiêu chuẩn [56], mặc dù vậy cỏ một thử nghiệm xác nhận là không xác nhận được tính ưu việt của NIV [57]. Bởi vì ngày càng có nhiều bệnh nhân mắc AHRF được điều trị bằng NHF như phương pháp hỗ trợ thông khí đầu tay 15K]. thiết bị này thường được đặt sẵn khi quyết định đặt nội khí quản. Do đó. NHF cũng đã được đánh giá là một phương tiện để ngăn ngừa sự giảm độ bão hòa oxy trong quá trình đặt nội khí quản [59]. So với Oxy Tiêu Chuẩn. kết quả của quá trình tiền oxy hóa với NFH cỏ vé phù hợp ở những bệnh nhân bị giảm oxy máu từ nhẹ đến trung hình [57. 60]. Có một nghịch lý là ở những bệnh nhân bị giảm oxy máu nặng hơn, NHF không chứng minh được vượt trội hơn so với oxy tiêu chuẩn để ngăn ngừa tình trạng giảm độ bão hòa oxy nặng trong quá trình đặt nội khí quản [61.62]. Tuy nhiên, cần lưu ý. cac quy trình tiền oxy hóa dưới mức tối ưu (không có lực đẩy của hàm cần thiết để thúc đẩy quá trình cung cấp oxy khi ngưng thở) có thể giải thích cho những khác biệt này [63]. Điều này minh họa tầm quan trọng của hai thành phần của “ quá trình tiền oxy hóa” : tiền oxy hóa và cung cấp oxy khí ngưng thở. Về mặt trực giác, do áp lực dương được áp dụng ở mức độ lớn hơn, NIV có thể vượt trội hơn NHF trong giai đoạn thở tự nhiên và NHF có thể tỏ ra có lợi hơn trong quá trình ngưng thờ và nội soi thanh quan vì nó có thể được giữ nguyên. Giả thuyết này đã được thử nghiệm, trong một RCT gần dây so sánh NIV và NHF đê đảm bảo quá trình tiền oxy hóa bệnh nhân AHRF cần đặt nội khí quản trong ICU [64], Kết cục chính là tỷ lệ giảm độ bão hòa oxy nặng (SpO2 <80%). Không có sự khác biệt giữa hai chiến lược về tỷ lệ này (23% với NIV và 27% với HFNC) ở bệnh nhân nghiên cứu tổng thể. ở những bệnh nhân bị giảm oxy máu từ trung bình đến nặng (PaO2/FiO2<200 mmHg), tình trạng giảm độ bão hòa oxy <80% xảy ra sau khi tiền oxy hóa với NIV ít xảy ra hơn so với NHF (tương ứng 24% v. 35%. p = 0. 046). Các tác dụng phụ nghiêm trọng không khác nhau giữa hai nhóm. Cuối cùng, dựa trên những điều trên, sự kết hợp của cả NIV và NHF để ngăn ngừa giảm bão hòa oxy trong khi đặt nội khí quản được so sánh với NIV đơn thuần. Sự giảm độ bão hòa oxy xảy ra ít hơn đáng kể với sự kết hợp |65| Dựa trên tất cả các kết quả này. chúng tôi có thể đề xuất một thuật toán để hướng dẫn các bác sĩ lâm sàng lựa chọn kỹ thuật tiền oxy hóa (xem Hình 3).
NHF Sau Khi Rút NKQ
Phòng ngừa đặt lại nội khí quản là nền tảng của quản lý bệnh nhân sau rút nội khí quản vì các biến chứng liên quan đến đặt lại nội khí quản (thở máy kéo dài và thời gian nằm ICU, viêm phổi do thở máy…), có ý kiến cho rằng không nên sử dụng NIV cho bệnh nhân suy hô hấp sau rút nội khí quản |48|, sau khi mối quan tâm về an toàn được nâng lên thứ phát sau nguy cơ trì hoàn đặt lại nội khí quản. Tuy nhiên. NIV có vai trò phòng ngừa ở những bệnh nhân có nguy cơ thất bại cao (48, 66].
Việc ước tính nguy cơ thất bại gây ra tranh cãi. vì không có điểm số dự đoán thất bại trong một quần thể bệnh nhãn được đặt nội khí quản nói chung đã được xác nhận và rủi ro phụ thuộc phần lớn vào dẫn số bệnh nhân. Bảng 4 của ESN hiển thị các yếu tố rủi ro khác nhau này. Ở những bệnh nhân phẫu thuật, tỷ lệ đặt lại ống nội khí quản dự kiến thấp vì thời gian chờ máy ngắn, và các lý do thất bại là cụ thể (ví dụ: yếu tố gây mê, thông đường thở. biến chứng phẫu thuật) [67], Do đó. các nghiên cứu ở những bệnh nhân này thường được cung cấp cho các kết cục chính khác với tỉ lệ đặt lại ống nội khí quản, và bao gồm các điểm cắt cuối tổng hợp hoặc có thiết kế không thấp hơn [68. 69]. Ở bệnh nhân nội khoa, nhiều yếu tố nguy cơ đã được mô tả. nhưng hầu hết là với mức độ bằng chứng thấp [70], Ngoài ra. các định nghĩa chủ quan cho những rủi ro này (ví dụ hên quan đến quản lý ho và dịch tiết) hạn chế khả năng tái tạo của chúng trong các thử nghiệm lâm sàng. Định nghĩa truyền thống về bệnh nhân có nguy cơ cao cần có ít nhất một yếu tố nguy cơ. nhưng các thử nghiệm gần đây bao gồm một số lượng lớn các yếu tố nguy cơ đó, cho thấy nguy cơ thất bại khi rút nội khí quản nên được xác định rõ hơn [71, 72]. Điều này được hỗ trợ bởi kết quả của các mô hình đa biến, báo cáo nhiều hơn một yếu tố nguy cơ cao được kết hợp độc lập với việc đặt lại ống nội khí quản (70]. với hiệu ứng tổng kết tiềm tàng và dữ liệu trước đó báo cáo sự tương tác hiệp đồng giữa các yếu tố nguy cơ cao đối với việc đặt loại ống nội khí quản 173]. Những vấn đề này đáng được xem xét khi phân tích dữ liệu.
Một số nghiên cứu đã so sánh NHF với oxy tiêu chuẩn để ngăn ngừa việc đặt lại nội khí quản dựa trên một nguy cơ thất bại nhất định. Trong một quần thể bệnh nhân có nguy cơ thấp không đồng nhất [74], bao gồm cả nhưng bệnh nhân phẫu thuật phức tạp với thời gian thở máy hơn 12 giờ, NHF là giảm đáng kể suy hô hấp sau rút nội khí quản và tỷ lệ đặt lại ống nội khí quản sau 24 giờ so với oxy tiêu chuẩn. Không có sự khác biệt như vậy được tìm thấy trong một nghiên cứu khác ở những bệnh nhân không có biến chứng sau phẫu thuật ổ bụng [69]. Nguy cơ biến chứng hô hấp có lẽ thấp hơn trong thử nghiệm OPERA giải thích cho sự khác biệt này [69|. Các phân tích tổng hợp gần đây khẳng định tính ưu việt của NHF so với liệu pháp Oxy Thông Thường về tỷ lệ suy hô hấp sau rút nội khí quản và tỷ lệ đặt lại ống nội khí quản [75].
Ở những bệnh nhân có nguy cơ cao, hai nghiên cứu lớn cho thay NHF không thua kém NIV [68. 72]: một trong dân sổ chung [72]. còn lại là bệnh nhân phẫu thuật lồng ngực [68]. Sự không thoải mái giới hạn thời gian hiệu quả theo NIV trong các nghiên cứu này lần lượt là 14 và 6.6 giờ trong 24 giờ đầu tiên. Điều này đặc biệt xảy ra sau khi phẫu thuật lồng ngực, nơi cảm giác khó chịu với NIV thường xuyên hơn đáng kể so với NHF.
Một thử nghiệm gần đây đã so sánh NHF với sự kết hợp cửa NHF và NIV ở những bệnh nhân có nguy cơ cao [76]. Bệnh nhân được điều trị dự phòng tối thiểu 48 giờ. Rất giống với các kết quả trước đó [72). thời gian sử dụng NIV là 13 giờ trên 24 giờ đầu tiên làm nổi bật thực tế là khả năng dung nạp NIV có thể là một hạn chế đối với chiến lược này ở nhóm bệnh nhàn này. Tuy nhiên, các tác giả nhận thấy rằng sự kết hợp của NHF và NIV dẫn đến việc đặt lại NKQ ít hơn so với NHF đơn độc. Điều thú vị là tỷ lệ đặt lại nội khí quản ở ngày thứ 7 với NIV thấp hơn đáng kể so với NHF đơn thuần ở bệnh nhân PaCO2> 45mmHg trước khi rút nội khí quản, nhưng không có sự khác biệt như vậy ở bệnh nhân PaCO2 <45 mmHg.
Ở những bệnh nhân có nguy cơ cao. sự kết hợp của NIV và NHF do đó dường như có lợi hơn cho những bệnh nhân bị lãng CO2 máu trước rút nội khí quản. Thời gian điều trị dự phòng và ngày đánh giá đặt lại ống nội khí quản là những biến số quan trọng cần tính đến.
NHF Trong Khoa Cấp Cứu Và Chăm Sóc Giảm Nhẹ
Một số RCT so sánh NHF với oxy tiêu chuẩn thông qua ngạnh mũi lưu lượng thấp hoặc facemask trong ED cho người lớn bị Suy Hô Hấp từ trung bình đến nặng trong các tình trạng khác nhau [15-18], Một đánh giá hệ thống về các RCT này [15-18] không tìm thấy sự khác biệt về tỷ lệ tử vong (RR 1,20; KTC 95% 0.58. 2.48, p = 0,62) hoặc thất bại điều trị (RR 1.49; KTC 95% 0.33. 6,82, p = 0.60) so với Oxy Tiêu Chuẩn. Tuy nhiên, nhiều bệnh nhân không dung nạp NHF hơn Oxy Tiêu Chuẩn (RR 6.81; KTC 95% 1,18,39,19,p = 0.03) [19]. Những dữ liệu này bị hạn chế vì tỷ lệ đặt nội khí quản (1.2%) và NIV (3,1%) thấp. mặc dù có ghi danh bệnh nhân AHRF trong các nghiên cứu bao gồm. Điều này là do những bệnh nhân này cần NIV ngay lập tức hoặc đặt nội khi quản đã bị loại khỏi nghiên cứu.
Chăm sóc tiêu chuẩn trong ED thường có hiệu quả trong việc tránh thở máy ở những bệnh nhân còn lại và các nghiên cứu có thể đã bao gồm cả những bệnh nhân được chăm sóc đỉnh. VÌ vậy. bất kỳ sự khác biệt nào giữa NHF và Oxy Tiêu Chuẩn cho những kết quả này có thể là nhỏ. So với NIV đối với suy hô hấp không phân loại, không có sự khác biệt giữa NHF đối với bất kỳ kết cục nào trong một RCT đơn lẻ [20]. Ngược lại. RCT nhỏ ở những bệnh nhân chăm sóc giảm nhẹ có giới hạn vẻ Thông Khí Xâm Nhập thấy khó thở giảm khi dùng NHF so với NIV [77]. NHF có thể có vai trò của một số bệnh nhân ED không được đặt nội khí quản khoác khi NIV không được dung nạp tốt. Cần có thêm nhiều nghiên cứu để xác nhận điều này.
NIV được khuyến nghị trong chăm sóc giam nhẹ [48]. Tuy nhiên. sự khó chịu của bệnh nhân và không thể ăn uống hoặc giao tiếp có thể hạn chế việc sử dụng nó. NHF có thể là một phương pháp thay thế để cung cấp oxy và hỗ trợ hô hấp trong môi trường này. Nhiều nghiên cứu đã báo cáo lợi ích của NHF bằng cách làm giảm khó thở ở bệnh nhân ung thư tiến triển và bệnh nhân không đặt nội khí quản với suy hô hấp giảm oxy máu |78-81]. Hơn nữa, NHT có thể không thua kém NIV trong việc giảm khó thở ở bệnh nhân ung thư giai đoạn cuối [82]. Tuy nhiên. cần có các nghiên cứu sâu hơn để đánh giá lợi ích của NHF đối với sự thoải mái của bệnh nhân và chất lượng cuộc sống trong chăm sóc giảm nhẹ.
Kết luận
Trong khoảng thời gian 10 năm nhỏ, NHF đã tìm thấy vị trí của mình trong chiến lược điều trị AHRF. Trong nhiều phân đoạn của quản lý AHRF (hỗ trợ thông khí đầu tay. tiền oxy hóa. sau rút nội khí quản, chăm sóc giảm nhẹ), bằng chứng cho thấy lợi ích cho bệnh nhân. Điều thú vị là vẫn còn những khía cạnh cần được nghiên cứu thêm. Chúng bao gồm cải thiện sự thoải mái. khám phá tiềm năng cho các lưu lượng cao hơn và giải quyết vấn đề cai máy.
Tài liệu tham khảo
1. Delorme M, Bouchard P-A, Simon M et al (2017) Efects of high-fow nasal cannula on the work of breathing in patients recovering from acute respiratory failure. Crit Care Med 45:1981–1988
2. Mauri T, Alban L, Turrini C et al (2017) Optimum support by high-fow nasal cannula in acute hypoxemic respiratory failure: efects of increasing fow rates. Intensive Care Med 43:1453–1463
3. Mauri T, Turrini C, Eronia N et al (2017) Physiologic efects of high-fow nasal cannula in acute hypoxemic respiratory failure. Am J Respir Crit Care Med 195:1207–1215
4. Bräunlich J, Köhler M, Wirtz H (2016) Nasal highfow improves ventilation in patients with COPD. Int J Chron Obstruct Pulmon Dis 11:1077–1085
5. Corley A, Caruana LR, Barnett AG et al (2011) Oxygen delivery through high-fow nasal cannulae increase end-expiratory lung volume and reduce respiratory rate in post-cardiac surgical patients. Br J Anaesth 107:998–1004
6. Mauri T, Galazzi A, Binda F et al (2018) Impact of fow and temperature on patient comfort during respiratory support by high-fow nasal cannula. Crit Care 22:120
7. Messika J, Ben Ahmed K, Gaudry S et al (2015) Use of high-fow nasal can‑ nula oxygen therapy in subjects with ARDS: a 1-year observational study. Respir Care 60:162–169
8. Roca O, Pérez-Terán P, Masclans JR et al (2013) Patients with New York Heart Association class III heart failure may beneft with high fow nasal cannula supportive therapy: high fow nasal cannula in heart failure. J Crit Care 28:741–746
9. Roca O, de Acilu MG, Caralt B et al (2015) Humidifed high fow nasal can‑ nula supportive therapy improves outcomes in lung transplant recipients readmitted to the intensive care unit because of acute respiratory failure. Transplantation 99:1092–1098
10. Rello J, Pérez M, Roca O et al (2012) High-fow nasal therapy in adults with severe acute respiratory infection: a cohort study in patients with 2009 infuenza A/H1N1v. J Crit Care 27:434–439
11. Sztrymf B, Messika J, Bertrand F et al (2011) Benefcial efects of humidi‑ fed high fow nasal oxygen in critical care patients: a prospective pilot study. Intensive Care Med 37:1780–1786
12. Frat JP, Thille AW, Mercat A et al (2015) High-fow oxygen through nasal cannula in acute hypoxemic respiratory failure. N Engl J Med 372(23):2185–2196
13. Rochwerg B, Granton D, Wang DX et al (2019) High fow nasal cannula compared with conventional oxygen therapy for acute hypoxemic respiratory failure: a systematic review and meta-analysis. Intensive Care Med 45:563–572
14. Monro-Somerville T, Sim M, Ruddy J et al (2017) The efect of high-fow nasal cannula oxygen therapy on mortality and intubation rate in acute respiratory failure: a systematic review and meta-analysis. Crit Care Med 45:e449–e456
15. Jones PG, Kamona S, Doran O et al (2016) Randomized controlled trial of humidifed high-fow nasal oxygen for acute respiratory distress in the emergency department: the HOT-ER study. Respir Care 61:291–299
16. Makdee O, Monsomboon A, Surabenjawong U et al (2017) High-fow nasal cannula versus conventional oxygen therapy in emergency department patients with cardiogenic pulmonary edema: a randomized controlled trial. Ann Emerg Med 70:465–472.e2
17. Bell N, Hutchinson CL, Green TC et al (2015) Randomised control trial of humidifed high fow nasal cannulae versus standard oxygen in the emer‑ gency department: high fow oxygen randomised control trial. Emerg Med Australas 27:537–541
18. Rittayamai N, Tscheikuna J, Praphruetkit N, Kijpinyochai S (2015) Use of high-fow nasal cannula for acute dyspnea and hypoxemia in the emer‑ gency department. Respir Care 60:1377–1382
19. Tinelli V, Cabrini L, Fominskiy E et al (2019) High fow nasal cannula oxygen vs. conventional oxygen therapy and noninvasive ventilation in emergency department patients: a systematic review and meta-analysis. J Emerg Med 57:322–328
20. Doshi P, Whittle JS, Bublewicz M et al (2018) High-velocity nasal insufa‑ tion in the treatment of respiratory failure: a randomized clinical trial. Ann Emerg Med 72:73–83.e5
21. García-de-Acilu M, Marin-Corral J, Vázquez A et al (2017) Hypoxemic patients with bilateral infltrates treated with high-fow nasal cannula present a similar pattern of biomarkers of infammation and injury to acute respiratory distress syndrome patients. Crit Care Med 45:1845–1853
22. Roca O, Messika J, Caralt B et al (2016) Predicting success of high-fow nasal cannula in pneumonia patients with hypoxemic respiratory failure: the utility of the ROX index. J Crit Care 35:200–205
23. Roca O, Caralt B, Messika J et al (2019) An index combining respiratory rate and oxygenation to predict outcome of nasal high-fow therapy. Am J Respir Crit Care Med 199:1368–1376
24. Bellani G, Lafey JG, Pham T et al (2017) Noninvasive ventilation of patients with acute respiratory distress syndrome. insights from the LUNG SAFE study. Am J Respir Crit Care Med 195:67–77
25. Kang BJ, Koh Y, Lim C-M et al (2015) Failure of high-fow nasal cannula therapy may delay intubation and increase mortality. Intensive Care Med 41:623–632
26. Nedel WL, Deutschendorf C, Moraes Rodrigues Filho E (2017) High-fow nasal cannula in critically ill subjects with or at risk for respiratory failure: a systematic review and meta-analysis. Respir Care 62:123–132
27. Mokart D, Geay C, Chow-Chine L et al (2015) High-fow oxygen therapy in cancer patients with acute respiratory failure. Intensive Care Med 41:2008–2010
28. Coudroy R, Jamet A, Petua P et al (2016) High-fow nasal cannula oxygen therapy versus noninvasive ventilation in immunocompromised patients with acute respiratory failure: an observational cohort study. Ann Inten‑ sive Care 6:45
29. Frat J-P, Ragot S, Girault C et al (2016) Efect of non-invasive oxygenation strategies in immunocompromised patients with severe acute respira‑ tory failure: a post hoc analysis of a randomised trial. Lancet Respir Med 4:646–652
30. Tu G, He H, Yin K et al (2017) High-fow nasal cannula versus noninvasive ventilation for treatment of acute hypoxemic respiratory failure in renal transplant recipients. Transpl Proc 49:1325–1330
31. Lemiale V, Resche-Rigon M, Mokart D et al (2017) High-fow nasal cannula oxygenation in immunocompromised patients with acute hypoxemic respiratory failure: a groupe de recherche respiratoire en réanimation onco-hématologique study. Crit Care Med 45:e274–e280
32. Azoulay E, Lemiale V, Mokart D et al (2018) Efect of high-fow nasal oxygen vs standard oxygen on 28-day mortality in immunocompromised patients with acute respiratory failure: the HIGH randomized clinical trial. JAMA 320:2099–2107
33. Dumas G, Chevret S, Lemiale V et al (2018) Oxygenation/non-invasive ventilation strategy and risk for intubation in immunocompromised patients with hypoxemic acute respiratory failure. Oncotarget 9:33682–33693
34. Azoulay E, Pickkers P, Soares M et al (2017) Acute hypoxemic respira‑ tory failure in immunocompromised patients: the Efraim multinational prospective cohort study. Intensive Care Med 43:1808–1819
35. Cortegiani A, Crimi C, Sanflippo F et al (2019) High fow nasal therapy in immunocompromised patients with acute respiratory failure: a systematic review and meta-analysis. J Crit Care 50:250–256
36. Wang Y, Ni Y, Sun J, Liang Z (2020) Use of high-fow nasal cannula for immunocompromise and acute respiratory failure: a systematic review and meta-analysis. J Emerg Med 58:413–423
37. Pisani L, Vega ML (2017) Use of nasal high fow in stable COPD: ration‑ ale and physiology. COPD J Chron Obstruct Pulmon Dis 14:346–350
38. Ritchie JE, Williams AB, Gerard C, Hockey H (2011) Evaluation of a humidifed nasal high-fow oxygen system, using oxygraphy, capnog‑ raphy and measurement of upper airway pressures. Anaesth Intensive Care 39:1103–1110
39. Bräunlich J, Beyer D, Mai D et al (2013) Efects of nasal high fow on ventilation in volunteers, COPD and idiopathic pulmonary fbrosis patients. Respiration 85:319–325
40. Biselli P, Fricke K, Grote L et al (2018) Reductions in dead space ventila‑ tion with nasal high fow depend on physiological dead space volume: metabolic hood measurements during sleep in patients with COPD and controls. Eur Respir J 51:1702251
41. Fraser JF, Spooner AJ, Dunster KR et al (2016) Nasal high fow oxygen therapy in patients with COPD reduces respiratory rate and tissue car‑ bon dioxide while increasing tidal and end-expiratory lung volumes: a randomised crossover trial. Thorax 71:759–761
42. Pisani L, Fasano L, Corcione N et al (2017) Change in pulmonary mechanics and the efect on breathing pattern of high fow oxygen therapy in stable hypercapnic COPD. Thorax 72:373–375
43. Longhini F, Pisani L, Lungu R et al (2019) High-fow oxygen therapy after noninvasive ventilation interruption in patients recovering from hypercapnic acute respiratory failure: a physiological crossover trial. Crit Care Med 47:e506–e511
44. Bräunlich J, Mauersberger F, Wirtz H (2018) Efectiveness of nasal high‑ fow in hypercapnic COPD patients is fow and leakage dependent. BMC Pulm Med 18:14
45. Möller W, Feng S, Domanski U et al (2017) Nasal high fow reduces dead space. J Appl Physiol 122:191–197
46. Bräunlich J, Dellweg D, Bastian A et al (2019) Nasal high-fow versus noninvasive ventilation in patients with chronic hypercapnic COPD. COPD 14:1411–1421
47. Pisani L, Betti S, Biglia C et al (2020) Efects of high-fow nasal cannula in patients with persistent hypercapnia after an acute COPD exacerba‑ tion: a prospective pilot study. BMC Pulm Med 20:12
48. Rochwerg B, Brochard L, Elliott MW et al (2017) Ofcial ERS/ATS clini‑ cal practice guidelines: noninvasive ventilation for acute respiratory failure. Eur Respir J 50:1602426
49. Spoletini G, Mega C, Pisani L et al (2018) High-fow nasal therapy vs standard oxygen during breaks of noninvasive ventilation for acute respiratory failure: a pilot randomized controlled trial. J Crit Care
48:418–425
50. Lee MK, Choi J, Park B et al (2018) High fow nasal cannulae oxygen therapy in acute-moderate hypercapnic respiratory failure. Clin Respir J 12:2046–2056
51. Pilcher J, Eastlake L, Richards M et al (2017) Physiological efects of titrated oxygen via nasal high-fow cannulae in COPD exacerbations: a randomized controlled cross-over trial. Respirology 22:1149–1155
52. Ricard J-D, Dib F, Esposito-Farese M et al (2018) Comparison of high fow nasal cannula oxygen and conventional oxygen therapy on ven‑ tilatory support duration during acute-on-chronic respiratory failure: study protocol of a multicentre, randomised, controlled trial. The “HIGH-FLOW ACRF” study. BMJ Open 8:e022983
53. Cortegiani A, Longhini F, Carlucci A et al (2019) High-fow nasal therapy versus noninvasive ventilation in COPD patients with mild-tomoderate hypercapnic acute respiratory failure: study protocol for a noninferiority randomized clinical trial. Trials 20:450
54. Ricard JD, Gaborieau B, Bernier J et al (2019) Use of high fow nasal can‑ nula for preoxygenation and apneic oxygenation during intubation. Ann Transl Med 7:S380
55. Ricard JD (2016) Hazards of intubation in the ICU: role of nasal high fow oxygen therapy for preoxygenation and apneic oxygenation to prevent desaturation. Minerva Anestesiol 82:1098–1106
56. Baillard C, Fosse J-P, Sebbane M et al (2006) Noninvasive ventilation improves preoxygenation before intubation of hypoxic patients. Am J Respir Crit Care Med 174:171–177
57. Baillard C, Prat G, Jung B et al (2018) Efect of preoxygenation using non-invasive ventilation before intubation on subsequent organ failures in hypoxaemic patients: a randomised clinical trial. Br J Anaesth 120:361–367
58. Papazian L, Corley A, Hess D et al (2016) Use of high-fow nasal can‑ nula oxygenation in ICU adults: a narrative review. Intensive Care Med 42:1336–1349
59. Miguel-Montanes R, Hajage D, Messika J et al (2015) Use of high-fow nasal cannula oxygen therapy to prevent desaturation during tracheal intubation of intensive care patients with mild-to-moderate hypoxemia. Crit Care Med 43:574–583
60. Guitton C, Ehrmann S, Volteau C et al (2019) Nasal high-fow preoxygena‑ tion for endotracheal intubation in the critically ill patient: a randomized clinical trial. Intensive Care Med 45:447–458
61. Vourc’hVourc’h M, Asfar P, Volteau C et al (2015) High-fow nasal cannula oxygen during endotracheal intubation in hypoxemic patients: a rand‑ omized controlled clinical trial. Intensive Care Med 41:1538–1548
62. Simon M, Wachs C, Braune S et al (2016) High-fow nasal cannula versus bag-valve-mask for preoxygenation before intubation in subjects with hypoxemic respiratory failure. Respir Care 61:1160–1167
63. De Jong A, Jaber S (2016) Apneic oxygenation for intubation in the criti‑ cally ill. Let’s not give up! Am J Respir Crit Care Med 193:230–232
64. Frat J-P, Ricard J-D, Quenot J-P et al (2019) Non-invasive ventilation versus high-fow nasal cannula oxygen therapy with apnoeic oxygenation for preoxygenation before intubation of patients with acute hypoxaemic respiratory failure: a randomised, multicentre, open-label trial. Lancet Respir Med 7:303–312
65. Jaber S, Monnin M, Girard M et al (2016) Apnoeic oxygenation via highfow nasal cannula oxygen combined with non-invasive ventilation preoxygenation for intubation in hypoxaemic patients in the intensive care unit: the single-centre, blinded, randomised controlled OPTINIV trial. Intensive Care Med 42:1877–1887
66. Esteban A, Frutos-Vivar F, Ferguson ND et al (2004) Noninvasive positivepressure ventilation for respiratory failure after extubation. N Engl J Med 350:2452–2460
67. Canet J, Gallart L, Gomar C et al (2010) Prediction of postoperative pul‑ monary complications in a population-based surgical cohort. Anesthesi‑ ology 113:1338–1350
68. Stéphan F, Barrucand B, Petit P et al (2015) High-fow nasal oxygen vs noninvasive positive airway pressure in hypoxemic patients after cardio‑ thoracic surgery: a randomized clinical trial. JAMA 313:2331–2339
69. Futier E, Paugam-Burtz C, Godet T et al (2016) Efect of early postextuba‑ tion high-fow nasal cannula vs conventional oxygen therapy on hypox‑ aemia in patients after major abdominal surgery: a French multicentre randomised controlled trial (OPERA). Intensive Care Med 42:1888–1898
70. Thille AW, Boissier F, Ben Ghezala H et al (2015) Risk factors for and predic‑ tion by caregivers of extubation failure in ICU patients: a prospective study. Crit Care Med 43:613–620
71. Ferrer M, Valencia M, Nicolas JM et al (2006) Early noninvasive ventilation averts extubation failure in patients at risk: a randomized trial. Am J Respir Crit Care Med 173:164–170
72. Hernández G, Vaquero C, Colinas L et al (2016) Efect of postextubation high-fow nasal cannula vs noninvasive ventilation on reintubation and postextubation respiratory failure in high-risk patients: a randomized clinical trial. JAMA 316:1565–1574
73. Salam A, Tilluckdharry L, Amoateng-Adjepong Y, Manthous CA (2004) Neurologic status, cough, secretions and extubation outcomes. Intensive Care Med 30:1334–1339
74. Hernández G, Vaquero C, González P et al (2016) Efect of postextubation high-fow nasal cannula vs conventional oxygen therapy on reintubation in low-risk patients: a randomized clinical trial. JAMA 315:1354–1361
75. Zhu Y, Yin H, Zhang R et al (2019) High-fow nasal cannula oxygen therapy versus conventional oxygen therapy in patients after planned extubation: a systematic review and meta-analysis. Crit Care 23:180
76. Thille AW, Muller G, Gacouin A et al (2019) Efect of postextubation highfow nasal oxygen with noninvasive ventilation vs high-fow nasal oxygen alone on reintubation among patients at high risk of extubation failure: a randomized clinical trial. JAMA 322:1465–1475
77. Ruangsomboon O, Dorongthom T, Chakorn T et al (2020) High-fow nasal cannula versus conventional oxygen therapy in relieving dyspnea in emergency palliative patients with do-not-intubate status: a randomized crossover study. Ann Emerg Med 75:615–626
78. Epstein AS, Hartridge-Lambert SK, Ramaker JS et al (2011) Humidifed high-fow nasal oxygen utilization in patients with cancer at Memorial Sloan-Kettering Cancer Center. J Palliat Med 14:835–839
79. Peters SG, Holets SR, Gay PC (2013) Nasal high fow oxygen therapy in do-not-intubate patients with hypoxemic respiratory distress. Respir Care 58:597–600
80. Koyauchi T, Hasegawa H, Kanata K et al (2018) Efcacy and tolerability of high-fow nasal cannula oxygen therapy for hypoxemic respiratory failure in patients with interstitial lung disease with do-not-intubate orders: a retrospective single-center study. Respiration 96:323–329
81. Zemach S, Helviz Y, Shitrit M et al (2019) The use of high-fow nasal can‑ nula oxygen outside the ICU. Respir Care 64:1333–1342
82. Hui D, Morgado M, Chisholm G et al (2013) High-fow oxygen and bilevel positive airway pressure for persistent dyspnea in patients with advanced cancer: a phase II randomized trial. J Pain Symptom Manage 46:463–473

