Thẩm mỹ - Làm đẹp
Kỹ thuật O-Shot trong trị liệu rối loạn chức năng tình dục ở nữ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Tác giả: Christine Hamori, Paul Banwell, Red Alinsod
nhathuocngocanh.com – Bài viết Kỹ thuật O-Shot trong trị liệu rối loạn chức năng tình dục ở nữ được trích từ chương 15 sách Phẫu thuật Thẩm mỹ vùng kín : Chỉ định, Kỹ thuật thực hiện và Áp dụng lâm sàng.
Những điểm chính
Điều trị rối loạn chức năng tình dục nữ đòi hỏi các liệu pháp mới, tác động trực tiếp đến cơ quan sinh dục nữ.
Bằng việc tiêm huyết tương giàu tiểu cầu (PRP), kỹ thuật O-Shot, đã mang lại tiềm năng trị liệu hiệu quả cho các trường hợp rối loạn chức năng tình dục ở nữ, lichen xơ hóa và tiểu không tự chủ.
Bởi vì định nghĩa về “điểm G” của một số tác giả chưa rõ ràng hoặc chỉ là cấu phần chức năng hơn là 1 bộ phận giải phẫu rõ ràng, và cũng bởi vì việc sử dụng điểm G có thể gây nhầm lẫn khi xác định 1 khu vực khác với những gì chúng tôi dự định tiêm, nên chúng tôi đề xuất tên “O-spot”, là vị trí xa trung tâm nhất, nằm giữa niệu đạo và thành trước âm đạo, để tiêm PRP.
Việc điều trị rối loạn chức năng tình dục nữ đã tiến bộ hơn nhiều một hướng tiếp cận phân tích hệ thống sẽ được sử dụng để giải thích sinh lý bệnh học cho các hệ thống cơ quan khác (như hô hấp và tiêu hóa). Do đó, thuật ngữ “hệ thống cực khoái” đã được sử dụng như một khái niệm mới để chỉ những vấn đề liên quan đến trạng thái này.
Khi các liệu pháp điều trị các vấn đề tình dục dần hiểu quả hơn, các chuẩn mực đạo đức xây dựng cho người có thể quyết định khi nào là “tốt”, khi nào là “đủ tốt” gần như là điều tất yếu.
Tiêm huyết tương giàu tiểu cầu tự thân điều trị rối loạn chức năng tình dục ở nữ giới
Khoảng 40% phụ nữ cảm thấy đau khổ vì rối loạn chức năng tình dục (FSD), trong khi chỉ 14% phụ nữ — trong suốt cuộc đời — sẽ đến khám bác sĩ về các vấn đề liên quan tới tình dục. Nguyên nhân chính dẫn đến việc này có thể là do các bác sĩ né tránh cuộc trò chuyện, nghĩ rằng có rất ít giải pháp cho chuyện này; do đó tránh đi thì tốt hơn (!).
Vào cuối những năm 1980, các nhà ng-hiên cứu đã khuyên các bác sĩ tiết niệu trở thành “bác sĩ chuyên khoa [tâm lý] chính” để điều trị rối loạn cương dương (ED), bởi vì “hầu hết các trường hợp liệt dương mắc phải” được cho là “do tâm lý”. Tuy nhiên hiện nay, FDA đã chấp thuận thêm hơn 20 loại thuốc giúp điều trị ED, sau khi nghiên cứu chứng minh rằng hầu hết các trường hợp ED phát sinh không phải do nguyên nhân tâm lý, mà thay vào đó là do rối loạn thần kinh và nội tiết. Nhưng những hiệu quả trong điều trị ED nghi ngờ do liên quan tới các yếu tố mạch máu thần kinh đã đặt ra câu hỏi, liệu đây có phải nguyên nhân?
Ngược lại, đối với phụ nữ, các liệu pháp điều trị bằng thuốc nhóm A cho FSD hiện chỉ bao gồm testosterone “ngắn hạn” và một loại thuốc được FDA chấp thuận cho FSD, flbanserin.
Không có loại thuốc nào được FDA chấp thuận cho FSD nhắm trực tiếp vào cơ quan sinh dục nữ. Flibanserin với cơ chế thay đổi mức serotonin và dopamine, do đó không ảnh hưởng trực tiếp đến cơ quan sinh dục, xếp thuốc vào cùng nhóm với thuốc chống trầm cảm. Hơn nữa, không có dạng tes-tosterone nào dành cho phụ nữ hiện được FDA chấp thuận. Bởi vì âm vật tương tự như dương vật về mặt giải phẫu và sinh lý, và do nam giới bị rối loạn chức năng tình dục thứ phát sau bệnh lý dương vật (ví dụ, do bệnh tự miễn, giảm tuần hoàn hoặc mất cảm giác), nên các phương pháp điều trị cho phụ nữ có thể giải quyết trực tiếp bệnh lý của cơ quan sinh dục sẽ là hướng đi mới trong tương lai.
Bởi vì các chất ức chế phosphodiester-ase (PDEI) có thể điều trị cho nam giới bị rối loạn chức năng tình dục, chiến lược tương tự có vẻ hợp lý đối với phụ nữ. Tuy nhiên, khi xem xét kỹ hơn những lợi ích mà PDEI mang lại cho nam giới, việc sử dụng chúng ở nữ có vẻ ít đem lại lợi ích. Mặc dù PDEI cải thiện độ cứng của dương vật bằng cách thay đổi huyết động học, nhưng chúng hầu như không tác động vào mắt xích nào trong cơ chế bệnh sinh. Sự thiếu hụt này đã giúp các BS định hướng tới các liệu pháp điều chỉnh các nguyên nhân chính của rối loạn cương dương. Hơn nữa, việc ‘hình thành’ một thể hang ‘cứng chắc’ thông qua việc làm tăng các tumescence sẽ trực tiếp giải quyết vấn đề cho nam giới (nhu cầu về dương vật đủ cứng để quan hệ tình dục) nhưng tốt nhất sẽ chỉ nên là lựa chọn thứ 2 cho rối loạn chức năng tình dục nữ, bởi vì âm vật cứng không giải quyết được rối loạn chức năng tình dục cụ thể ở nữ giới. Cũng không phải một thể hang ‘cứng chắc’ sẽ luôn giải quyết được các rối loạn chức năng tình dục của nam giới (vấn đề có thể là giảm ham muốn tình dục, giảm cảm giác, đau khi giao hợp hoặc giảm khả năng đạt cực khoái). Tuy nhiên, mặc dù việc tác động vào các tạng cương sẽ không trực tiếp giải quyết bất kỳ rối loạn chức năng tình dục nữ cụ thể nào, ý tưởng này đã cho thấy nhiều hứa hẹn trong một số nghiên cứu, mặc dù chúng cho thấy “sự gia tăng đáng kể các tác dụng phụ so với giả dược.” Hơn nữa, mặc dù việc điều trị FSD thường yêu cầu sử dụng các phương thức tâm lý và nội tiết, việc mở rộng ý tưởng đó – rằng các liệu pháp ảnh hưởng trực tiếp đến bộ phận sinh dục nữ mang lại ít lợi ích – dường như hạn chế và khó có thể xảy ra. Ví dụ, một phụ nữ có thể không được hưởng lợi ích từ một loại thuốc hướng đến não nếu cô ấy bị sẹo do cắt khâu tầng sinh môn hoặc do bệnh lichen xơ hóa, đau do căng cơ sàn chậu, hoặc không thể đạt cực khoái do bệnh tiểu đường với tổn thương mạch thần kinh của âm vật. Do đó cần có thêm các liệu pháp loại A (thuốc và thủ thuật) dành cho phụ nữ hướng đến bệnh lý của cơ quan sinh dục nữ.
Cực khoái: “Sâu” và “sâu” hơn nữa
Một nhóm nhỏ những phụ nữ bị FSD (1 trong số 20 người) cũng bị rối loạn cực khoái nữ: khó đạt được hoặc hoàn toàn không có khả năng đạt cực khoái. Điều trị thành công chứng rối loạn cực khoái không chỉ giúp cải thiện khoái cảm tình dục của phụ nữ mà còn có thể cải thiện liên kết cảm xúc, sức khỏe tâm thần của cô ấy, và các mối quan hệ.
Mặc dù liệu pháp testosterone có thể tạo điều kiện cho phụ nữ đạt cực khoái (một phần bằng cách duy trì tính toàn vẹn của mạng lưới sợi thần kinh âm đạo và khối lượng cơ trong khi tăng cường lưu lượng máu và niêm mạc sinh dục), những phụ nữ không thể sử dụng testosterone hoặc những người đã có mức hormone bình thường thì chỉ có liệu pháp tâm lý là phương pháp điều trị chính (loại A). Tất cả các loại thuốc, bao gồm cả flbanserin và testosterone, đều là off label — không được FDA chấp thuận — để điều trị rối loạn cực khoái ở nữ.
Thuốc cung cấp một số lựa chọn để cải thiện cực khoái của phụ nữ; do đó các kỹ thuật sẵn có được xem xét để chỉ định. Gel và collagen hyaluronic acid (HA) đã được tiêm vào điểm G để tăng cường cực khoái ở phụ nữ bằng cách tạo thuận cho việc tăng áp lực lên điểm G trong khi quan hệ tình dục; nhưng những liệu pháp này không được phát triển để điều trị rối loạn chức năng tình dục (chỉ để cải thiện chức năng bình thường) và không được biết là có khả năng sửa chữa mô. Hơn nữa, bởi vì bào mòn, tắc nghẽn đường tiểu và thuyên tắc phổi là những nguy cơ ở phụ nữ điều trị = HA để tăng nhạy cảm điểm G, ACOG đã xuất bản một bài báo nghiêm cấm các bác sĩ không nên áp dụng thủ thuật này.
Tương tự như vậy, FDA đã phê duyệt sử dụng các tinh thể canxi hydroxyapatite (Coaptite) để tiêm gần niệu đạo để làm giảm chứng tiểu không tự chủ do căng thẳng, nhưng việc sử dụng như vậy có nguy cơ hình thành u hạt dẫn đến bào mòn hoặc tắc nghẽn, cần phẫu thuật chỉnh sửa ở khoảng 1 trong số 40 phụ nữ. Mặc dù vẫn được FDA chấp thuận cho chứng tiểu không tự chủ, Coaptite không được chỉ định cũng như không được đề xuất như một phương pháp điều trị FSD.
Ý tưởng về việc tiêm hóa chất gần niệu đạo để cải thiện chức năng tình dục hoặc để chấm dứt chứng tiểu không tự chủ đã được thảo luận trong hơn một thập kỷ. Thách thức là tìm ra một loại hóa chất có hiệu quả trong điều trị mà không có tác dụng phụ, và cho tới nay thì vẫn chưa ai vượt qua thách thức lớn này.
Một phương pháp điều trị mới và thú vị là việc sử dụng PRP để tăng cường chức năng tình dục của nữ giới. Ngược lại với các vật liệu tổng hợp nêu trên, PRP đã được chứng minh là không có tác dụng phụ nghiêm trọng và có hiệu quả trong nhiều nghiên cứu để điều trị vết thương mô mềm và chấn thương khớp cũng như phẫu thuật chỉnh hình và nha khoa và một loạt các thủ thuật thẩm mỹ. Tế bào gốc đa năng tiếp xúc với PRP sẽ kích hoạt và phát triển thành mô mới – thần kinh, collagen và mạch máu. Hơn nữa, các tài liệu trước tới nay đã có nhiều bài báo chứng minh tính an toàn của PRP, không có báo cáo về sự hình thành u hạt, nhiễm trùng hoặc bất kỳ tác dụng phụ nghiêm trọng nào khác khi sử dụng. Do đó PRP đã được FDA phê duyệt để sử dụng trong cơ thể. PRP là thậm chí được sử dụng để điều trị sẹo và để phục hồi các mô bị teo.
Vì PRP là dạng nước, nó dễ dàng được đưa vào cơ thể qua một kim có lỗ nhỏ (để bệnh nhân thoải mái chỉ với gây tê tại chỗ) và được phân bố đều (giúp tránh được sự cần thiết phải định vị tỉ mỉ vị trí kim khi tiêm gel HA hoặc tinh thể canxi hydroxyapatite).
Một nghiên cứu thí điểm đã được thực hiện để xác định tác dụng của việc tiêm PRP đơn thuần, khu trú trong điều trị FSD, quy trình O-Shot. Như được mô tả trong CHƯƠNG này, quy trình sẽ được thực hiện ở phòng thủ thuật, chỉ mất khoảng 15 phút.
Đầu tiên, một loại thuốc gây tê tại chỗ được tiêm quanh lỗ âm đạo và âm vật. Máu toàn phần sau đó được lấy từ cánh tay và xử lý tại giường bệnh để chiết xuất PRP ngay tại chỗ, bằng cách sử dụng một bộ dụng cụ đã được FDA chấp thuận để chuẩn bị PRP cho việc tiêm trở lại cơ thể. Bệnh nhân ở tư thế sản khoa, dùng 4 ml PRP được hoạt hóa bằng 0,2 ml canxi clorua 10% và được tiêm vào điểm O – không gian giữa niệu đạo và thành âm đạo, ở xa nhất, trong khu vực của các tuyến quanh niệu đạo (Hình 15-1 và 15-2). Một ml PRP đã hoạt hóa được tiêm vào thể hang âm vật, gần quy đầu âm vật.
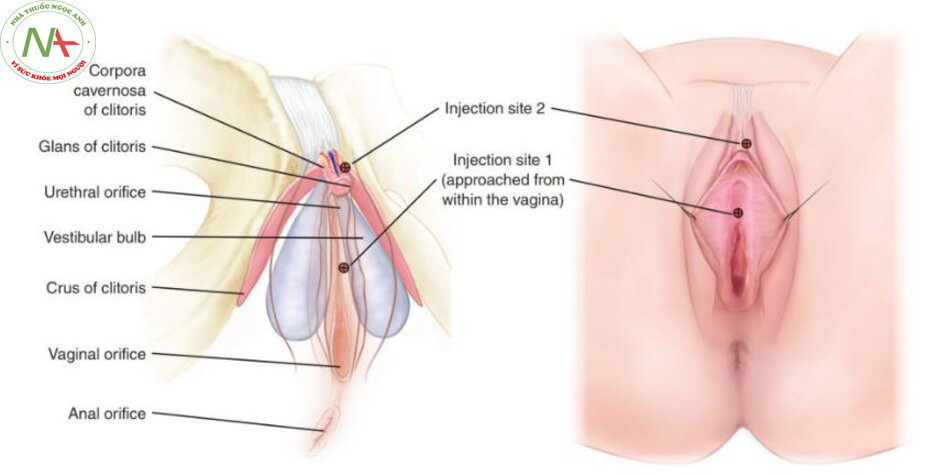

Trong một nghiên cứu về thủ thuật O-Shot, sau 12 đến 16 tuần và chỉ tiêm một lần, hai bài kiểm tra tiêu chuẩn đã được sử dụng để đo lường tác động của thủ thuật: Thang điểm đánh giá sự khó chịu khi quan hệ tình dục ở nữ đã được sửa đổi (FSDS-R) và Chỉ số chức năng tình dục nữ (FSFI) . Bảng câu hỏi FSDS-R đo lường sự khó chịu liên quan đến tình dục (điểm 11 trở lên cho thấy có khó chịu) . Bảng câu hỏi FSFI đo lường sự kích thích, ham muốn, đau đớn, cực khoái, thỏa mãn và độ bôi trơn.
Trong cùng một nghiên cứu, 7 trong số 10 (70%) phụ nữ tiến triển từ khó chịu sang không còn khó chịu, với điểm số được báo cáo làm giảm trung bình 10 điểm trên FSDS-R, từ trung bình 17 xuống 7 (p = 0,04) . Các câu trả lời trên bảng câu hỏi FSFI cũng đã được đánh giá. Tám trong số 10 phụ nữ cho thấy sự cải thiện có ý nghĩa thống kê trong các lĩnh vực ham muốn, kích thích, bôi trơn và cực khoái, với mức cải thiện trung bình là 5,5. Sự hài lòng, mặc dù có xu hướng tăng có ý nghĩa thống kê, lại thấy rằng bệnh nhân ít hài lòng hơn, một phần vì ham muốn tình dục của phụ nữ tăng lên trong một số trường hợp vượt quá mức mong muốn của đối tác, dẫn đến sự thất vọng và do đó ít cải thiện sự hài lòng mặc dù cải thiện trong các lĩnh vực khác.
Giải thích cho những cải thiện rõ rệt này đã được chứng minh có thể là do đa yếu tố, các nghiên cứu gần đây cũng ủng hộ. Một nghiên cứu hình ảnh MRI đã chỉ ra rằng những phụ nữ dễ dàng đạt được cực khoái có nhiều khả năng có âm vật lớn hơn và/hoặc âm vật nằm gần thành âm đạo hơn hơn những phụ nữ bị rối loạn cực khoái. Vì PRP đã được chứng minh là có khả năng tác động lên mô khỏe mạnh của nhiều loại tế bào, tác dụng của PRP trên thể hang âm vật có thể là tăng cường cảm giác bằng cách cải thiện sức khỏe và chức năng của mô cho phép âm vật tiếp xúc với thành âm đạo “hiệu quả hơn”. Mối quan hệ về giải phẫu chức năng với việc tạo ra cực khoái còn nhiều tranh cãi, và các biến thể của kỹ thuật được đề xuất có thể chứng minh hiệu quả hơn và giúp xác định rõ hơn các cơ chế liên quan. Có lẽ lượng PRP lớn hơn được tiêm vào âm vật sẽ có lợi nhiều hơn.
Trong một số trường hợp có giao hợp đau, tiêm điểm kích hoạt sàn chậu là hữu ích, hoặc cũng có thể tiêm nhiều lần vào đường sẹo cắt tầng sinh môn kết hợp với kỹ thuật đã mô tả.
Cải thiện chức năng tình dục ở phụ nữ có liên quan đến việc tăng lưu lượng máu qua âm vật. Bởi vì yếu tố tăng trưởng có nguồn gốc từ PRP được gọi là yếu tố tăng trưởng nội mô mạch máu (hoặc VEGF) được biết là nguyên nhân gây tăng sinh mạch, nên tác động thứ yếu của kỹ thuật này là để cải thiện lưu lượng máu qua cả âm vật và kho-ang quanh niệu đạo.
Tiêm vào điểm O có thể dẫn tới tăng sinh và kích hoạt các tuyến quanh niệu đạo, dẫn đến việc bắt đầu “xuất” với sự gia tăng cực khoái ở một số phụ nữ sau thủ thuật.
Về phương diện thẩm mỹ, không có tế bào gốc nào được sử dụng trong phương pháp này mà chỉ có PRP. Một số nghiên cứu kết hợp PRP với tế bào gốc mà không phân biệt được loại nào trong số hai loại hữu ích hơn. Mặc dù các liệu pháp tế bào gốc có nhiều hứa hẹn, tế bào gốc trung mô được coi là một thuốc theo FDA, tuy nhiên để được sử dụng chúng thì cần yêu cầu thêm một mức phí, thời gian và sự cảnh giác nhất định. Ngoài ra, các tế bào gốc đa năng nằm im trong mô gốc và chịu trách nhiệm chữa lành vết thương bình thường mà không cần chuyển tế bào gốc, bởi vì PRP kích hoạt các tế bào gốc trung mô tại chỗ và pericyte, đồng thời giải phóng các cytokine, giúp hướng động các tế bào tái sinh khác vào khu vực đó.
Kỹ thuật O-Shot có thể áp dụng trong các trường hợp kgasc. Trong một nghiên cứu gần đây chỉ sử dụng PRP (không có tế bào gốc trung mô), phương pháp này đã giúp làm giảm viêm (trên tiêu bản mô học) và cải thiện triệu chứng có ý nghĩa thống kê ở các bệnh nhân có lichen xơ hóa. Ưu điểm của phương pháp O-Shot so với dùng steroid tại chỗ đối với bệnh lý lichen xơ hóa là chúng có thể điều trị được sẹo thứ phát do bệnh lý này. PRP có thể tăng cường hệ thống miễn dịch; do đó sử dụng nó để điều trị bệnh lichen xơ hóa có thể làm giảm nguy cơ ung thư xảy ra khi nó được điều trị bằng steroid khi bệnh nhân có nhiễm cả HPV.
PRP có thể cải thiện dẫn truyền các dây thần kinh cho cả đáp ứng đi tiểu và hoạt động tình dục nếu tác động của PRP trong âm đạo cũng tương tự như những tác động của PRP trong các mô khác trong các ng-hiên cứu trước đây. Vì vậy, quy trình này hứa hẹn điều trị các tình trạng tiểu không tự chủ.
Quy trình O-Shot cũng có thể cải thiện kết quả khi kết hợp với RF hoặc liệu pháp la-ser được áp dụng trên thành âm đạo giống như cách PRP cải thiện kết quả và nhanh chóng phục hồi sau khi điều trị bằng laser trên khuôn mặt, như đã thấy trong các ng-hiên cứu thẩm mỹ.
Nói chung, có các chống chỉ định đối với thủ thuật, bao gồm các tình trạng cản trở quá trình lành vết thương và có thể ảnh hưởng tiêu cực đến kết quả: hút thuốc, dùng corticosteroid liều cao và giảm tiểu cầu đáng kể. Mang thai và rối loạn tâm lý là chống chỉ định tương đối.
Liệu pháp chống kết tập tiểu cầu (dùng lâu dài) được coi là một chống chỉ định tương đối, nhưng các nghiên cứu đã cho thấy kết quả khả quan ngay cả khi điều trị PRP ở bệnh nhân đang dùng chống kết tập tiểu cầu. Quy trình O-Shot không có chống chỉ định tuyệt đối, vì nó sử dụng huyết tương tự thân; không có báo cáo nào về tác dụng phụ nghiêm trọng trong hơn 8000 bài báo được xuất bản. Việc tiêm vào điểm O một thể tích PRP lớn dẫn đến một trường hợp tắc nghẽn dòng chảy, đã được giải quyết mà không có di chứng. Bầm tím, tăng nhạy cảm và khó tiểu nhẹ là tất cả những tác dụng phụ được quan sát cho đến nay.
Hệ thống cực khoái nữ: Thời khắc đã điểm
Một hệ thống (nói chung) bao gồm các yếu tố tương tác tạo thành một tổng thể phức tạp liên quan đến mục đích của nó. Khi xem xét một liệu pháp cụ thể cho rối loạn chức năng tình dục, cho dù đó là thuốc nhắm vào trung khu ở não, liệu pháp tâm lý, liệu pháp nội tiết tố hay liệu pháp điều trị tại chỗ, đều có thể hữu ích khi áp dụng phân tích hệ thống. Nếu hệ thống hô hấp, hệ tuần hoàn và hệ thống thận có thể được hiểu và nghiên cứu tốt hơn và bệnh nhân được điều trị bằng cách sử dụng phân tích hệ thống, thì bệnh nhân có thể được hưởng lợi từ quy trình suy nghĩ tương tự áp dụng cho cực khoái và kích thích ở phụ nữ.
Hệ thống sinh sản chia sẻ các thành phần với hệ thống cực khoái, vậy tại sao lại phân chia thành 2 hệ thống? Kích thích và cực khoái mang lại khoái cảm và gắn kết nhưng không phải lúc nào cũng dẫn đến mang thai (mục đích của hệ thống sinh sản) và có thể xảy ra mang thai mà không có kích thích hoặc cực khoái (mục đích của hệ thống cực khoái). Vì vậy, chúng tôi đề xuất rằng việc xác định các thành phần cần thiết cho khoái cảm và cực khoái tình dục, cùng với việc lập bản đồ tương tác của các thành phần này bằng cách sử dụng phân tích hệ thống có thể giúp khắc phục những thiếu sót trong suy nghĩ về các hệ thống này. Ngay cả khi phân tích chức năng bình thường, việc coi kích thích và cực khoái là kết quả của hệ điều hành sẽ khuyến khích các chiến lược hiệu quả hơn để tối ưu hóa kết quả.
Cách đây không lâu, âm vật còn không được minh họa trong Grey’s Anatomy, và phân tích chi tiết về hormone cũng không có; chức năng của các tuyến Skene không được biết đến, và âm đạo được cho là chỉ là một ống sinh đẻ và một bộ phận chứa dương vật trong khi quan hệ; do đó FSD xuất hiện với tỷ lệ khá cao nhưng lại không được công nhận, và ý tưởng về một hệ thống cực khoái là không thực tế. Nhưng với sự hiểu biết sâu sắc hơn, đã có ý tưởng về một hệ thống liên quan đến cực khoái. Ví dụ, sử dụng phân tích hệ thống ngăn chặn việc tập trung quá chi tiết vào 1 vấn đề nhỏ, đã dẫn đến nỗ lực giảm chứng giao hợp đau bằng liệu pháp tâm lý (khi một phương pháp điều trị thay thế có thể giải quyết cơn đau) hoặc để tăng ham muốn tình dục chỉ với testosterone (đối với phụ nữ bị lạm dụng và những người đang trong 1 mối quan hệ “căng thẳng”). Phân tích hệ thống khuyến khích bệnh nhân và bác sĩ từ nhiều chuyên ngành xem xét toàn bộ các liệu pháp hiện có và hợp tác chiến lược hơn trong việc tìm kiếm sức khỏe và chữa bệnh.
Hệ thống cực khoái của phụ nữ bao gồm ít nhất các thành phần sau: (1) nội tiết, (2) thần kinh, (3) mạch máu, (4) giải phẫu / cơ học, (5) dược lý, (6) cảm xúc và (7) mối quan hệ.
Hệ thống cực khoái của phụ nữ cần được các nhà nghiên cứu suy nghĩ nhiều hơn để xác định các thành phần, cách các thành phần tương tác với nhau và cách những tương tác đó có thể được tối ưu hóa. Ví dụ, phân tích hệ thống được áp dụng cho các nghiên cứu giải phẫu gần đây đã đưa ra thuật ngữ mới phức hợp âm vật – niệu đạo – âm đạo, mô tả rõ ràng hơn về giải phẫu chịu trách nhiệm về sự kích thích ở nữ giới so với quan niệm cũ về điểm G.
Một ví dụ khác về tư duy hệ thống, việc tập thể dục nhịp điệu của phụ nữ dùng thuốc chống trầm cảm làm thay đổi dopa-mine và serotonin, dẫn đến cải thiện chức năng tình dục trong khoảng 1 giờ. Các vận động viên được tập thể dục nhịp điệu đã cho thấy lưu lượng máu âm vật cao hơn so với những người không tập, giúpchức năng tình dục và được báo cáo điểm cao hơn về FSFI trong các vấn đề về kích thích và cực khoái. Lập bản đồ về nhiều thay đổi trong hệ thống cực khoái của phụ nữ có rèn luyện thể chất tốt sẽ hữu ích để hiểu cách phân tích hệ thống tạo điều kiện thuận lợi cho cả việc lập kế hoạch các liệu pháp cụ thể và nghiên cứu trong tương lai. Nó cũng giúp hiểu cách quy trình O-Shot có thể phù hợp với kế hoạch điều trị nào có trong cấu trúc hệ thống này.
Phân tích hệ thống cho phép các bác sĩ tối ưu hóa một hệ thống đang hoạt động “bình thường”. Vì vậy, việc tiếp tục nghiên cứu đưa ra một câu hỏi quan trọng: Việc giúp một phụ nữ có chức năng tình dục bình thường đạt được chức năng tốt hơn có phải là vi phạm đạo đức không? Hiện nay, việc các bác sĩ cung cấp cho bệnh nhân những hormone để tăng cường cơ bắp được coi là điều bình thường. Tuy nhiên có mức độ nào khiến chúng ta vi phạm đạo đức khi muốn giúp phụ nữ khám phá nhiều khoái cảm tình dục hơn không? Cụ thể, việc bác sĩ kê đơn để tăng cường khoái cảm tình dục chứ không chỉ để điều trị bệnh có phải là vi phạm đạo đức? Nếu không, thì đâu là ranh giới phân biệt bệnh tật với bình thường, và ai sẽ là người vạch ra ranh giới đó: thầy thuốc hay người phụ nữ?
Được xem xét từ góc độ hệ thống, O-Shot không phải là một phương pháp chữa bệnh ma thuật mà thay vào đó chỉ là một cách thức nhằm thúc đẩy mô âm đạo khỏe mạnh hơn, chức năng hơn — không hơn, không kém. Mọi công cụ đã được chứng minh khác vẫn được áp dụng. Khi nhiều liệu pháp phát triển hơn, phân tích hệ thống và các vấn đề đạo đức sẽ trở nên quan trọng hơn đối với việc điều trị FSD.

