COVID-19
Khi nào thì bắt đầu thở tự phát ở bệnh nhân thở máy do COVID-19?
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Khi nào thì bắt đầu thở tự phát ở bệnh nhân thở máy do COVID-19? được biên dịch bởi Bác sĩ Đặng Thanh Tuấn – Bệnh viện Nhi Đồng. Để tải file PDF của bài viết, xin vui lòng click vào link ở đây.
Dear editor,
Bệnh nhân suy hô hấp do COVID-19 được điều trị ban đầu bằng thở máy kiểm soát bảo vệ phổi để ngăn ngừa tổn thương phổi do thở máy. (( Slutsky AS, Ranieri M. Ventilator Induced Lung Injury. N Engl J Med. 2013;369:2126-36.)) Thời gian thích hợp của việc chuyển sang chế độ thông khí hỗ trợ có vẻ rất quan trọng. Thuốc an thần kéo dài và phong bế thần kinh cơ có thể làm tăng yếu cơ mắc phải do ICU, trong khi chuyển đổi sớm sang thở tự phát có thể dẫn đến tổn thương phổi tự gây ra (P-SILI). (( Cruces P, Retamal J, Hurtado DE, et al. A physiological approach to understand the role of respiratory effort in the progression of lung injury in SARS-CoV-2 infection. Crit Care. 2020;24:494.)) Hiện tại, không có dữ liệu để dự đoán chuyển đổi thành công từ thở máy kiểm soát sang thở tự phát ở bệnh nhân COVID-19.
Chỉ số oxy hóa (OI) ban đầu được phát triển để đo mức độ nghiêm trọng của bệnh tật và dự đoán kết quả suy hô hấp ở trẻ sơ sinh. Trước đây, OI cũng được tìm thấy để dự đoán tỷ lệ tử vong ở bệnh nhân người lớn mắc ARDS. (( Monchi M, Bellenfant F, Cariou A, et al. Early predictive factors of survival in the acute respiratory distress syndrome. A multivariate analysis. Am J Respir Crit Care Med. 1998;158:1076-81.)) Trước đây, OI chưa được sử dụng để dự đoán thờiđiểm cai thở máy. Ngược lại với tỷlệ PaO2/FiO2 (P/F), OI không chỉ dựa trên nồng độ của oxy hít vào (FiO2) và áp suất riêng phần của oxy trong máu động mạch (PaO2), mà còn tích hợp áp suất đường thở trung bình, tương ứng với độ giãn nở tĩnh của phổi. (( Naik BI, Colquhoun DA, Shields IA, Davenport RE, Durieux ME, Blank RS. Value of the oxygenation index during 1-lung ventilation for predicting respiratory complications after thoracic surgery. J Crit Care. 2017;37:80-4.)) Chúng tôi giả thuyết rằng OI là một yếu tố dự báo cho quá trình chuyển đổi thành công sang thở tự phát.
1. Phương pháp
Nghiên cứu hồi cứu đơn trung tâm này được thực hiện trong một ICU hỗn hợp 29 giường định dạng khép kín trong một bệnh viện giảng dạy đại học. Tất cả bệnh nhân trên 18 tuổi nhập viện ICU từ ngày 15 tháng 3 đến ngày 30 tháng 4 năm 2020 với COVID- 19 được PCR xác nhận, và ít nhất một lần cố gắng chuyển từ thở máy có kiểm soát sang thở tự phát, được đưa vào nghiên cứu. Nghiên cứu được thực hiện theo Tuyên bố của Helsinki. Theo luật hiện hành, ủy ban đạo đức địa phương từ bỏ nhu cầu về sự đồng ý của từng cá nhân.
1.1 Giao thức
Tất cả bệnh nhân đều được điều trị theo phác đồ COVID-19 cục bộ, bao gồm theo dõi huyết động với phân tích đường viền xung (PiCCO®, Getinge AB, Gothenburg, Thụy Điển). Trong tuần đầu tiên nhập viện ICU, chế độ kiểm soát thể tích điều chỉnh áp lực là cài đặt máy thở được ưu tiên. Thuốc an thần với midazolam/fentanyl được chuẩn độ đến mức Thang kích động- An thần Richmond -4 đến -5. (( Sessler CN, Gosnell MS, Grap MJ, et al. The Richmond Agitation- Sedation Scale: validity and reliability in adult intensive care unit patients. Am J Respir Crit Care Med. 2002;166:1338-44.)) Thuốc liệt cơ bổ sung được sử dụng nếu thấy cần thiết để tạo điều kiện thông khí bảo vệ phổi với thể tích khí lưu thông là 6 ml/kg trọng lượng cơ thể lý tưởng và áp lực đẩy < 15 cm H 2O. Tư thế nằm sấp được áp dụng ở những bệnh nhân có tỷ số P/F <150.
Quyết định chuyển sang thở tự phát được đưa ra bởi các bác sĩ chăm sóc trong giờ hành chính và chỉ khi sự cải thiện được quan sát thấy kết hợp giữa tuân thủ, tỷ lệ P/F và bất thường X quang, cùng với sự giảm chỉ số nước phổi ngoài mạch (EVLWi) . Nỗ lực được coi là không thành công nếu tần số thở> 30/phút, thể tích phút> 15 l/phút, thể tích thủy triều> 8 ml/kg thể trọng lý tưởng, P0,1> 5 cm H2O, có dấu hiệu suy hô hấp thực thể. hoặc tỷ lệ P/F giảm.
1.2 Thu thập dữ liệu
Đặc điểm nhân khẩu học, mức độ nghiêm trọng của bệnh tật trong 24 giờ đầu tiên sau khi nhập viện ICU và điểm SOFA tối đa trong quá trình nhập viện được trích xuất từ hệ thống quản lý dữ liệu bệnh nhân (Epic®, Verona, Wisconsin, Hoa Kỳ). Protein phản ứng C (CRP), EVLWi, Chỉ số thấm mạch phổi (PVPi) và các thông số thông khí, bao gồm chế độ thở máy, độ giãn nở tĩnh (Cstat) và tỷ lệ P/F, được ghi lại một lần mỗi ngày. OI được tính cho ngày nhập viện và trước thời điểm nỗ lực chuyển sang thở tự phát đầu tiên được thực hiện. Công thức FiO 2 (%) x áp lực đường thở trung bình (mmHg)/PaO2 (mmHg) được sử dụng để tính toán.
1.3 Phân tích thống kê
Gói Thống kê cho Khoa học Xã hội (SPSS 24 cho Windows, Chicago, IL, Hoa Kỳ) được sử dụng để phân tích thống kê. So sánh giữa các nhóm có lần đầu tiên chuyển sang thở tự phát thành công và không thành công được thực hiện với phép thử Mann-Whitney U. Giá trị p < 0,05 được coi là có ý nghĩa thống kê. Đối với các biến đặc biệt, một phân tích ROC đã được thực hiện để kiểm tra hiệu suất và xác định giá trị giới hạn tối ưu.
2. Kết quả
Tổng cộng 28 bệnh nhân COVID-19 đã được điều trị bằng thở máy tại ICU từ ngày 15 tháng 3 đến ngày 30 tháng 4 năm 2020. 23 bệnh nhân (64% nam) đã có ít nhất một lần cố gắng chuyển từ thở máy có kiểm soát sang thở tự phát và đã đưa vào nghiên cứu. Độ tuổi trung bình là 65 tuổi [IQR 59-73] và BMI trung bình 30,4 [IQR 25,6-33,1].
Trong 10 (44%) bệnh nhân, lần đầu tiên chuyển sang thở tự phát không thành công và cần phải trở lại thở máy kiểm soát thể tích điều chỉnh áp lực. Khi nhập viện, không có sự khác biệt giữa các nhóm về tuổi, giới, BMI, bệnh đi kèm, APACHE III, điểm SOFA hoặc tỷ số OI và P/F. Ngoài ra, điểm SOFA tối đa trong quá trình nhập viện là tương tự nhau giữa các nhóm.
Thời gian từ khi nhập viện đến lần đầu tiên chuyển sang thở tự phát không khác nhau giữa nhóm có nỗ lực đầu tiên thành công và nhóm có nỗ lực đầu tiên không thành công (trung bình 10 [IQR 7-13] so với 9 ngày [IQR 6-14]; tr = 0,693).
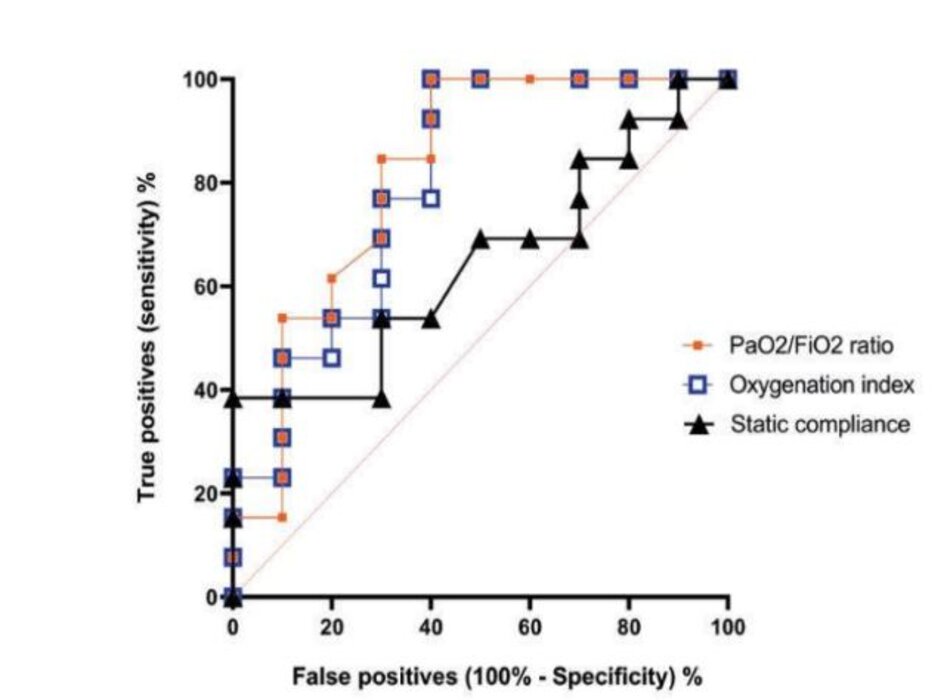
Vào ngày chuyển đổi đầu tiên, tỷ lệ OI và P/F có sự khác biệt đáng kể giữa các nhóm. OI trung bình ở bệnh nhân chuyển sang thở tự phát thành công là 5,8 [IQR 4,3-7,0] và 7,7 [IQR 5,8-8,4] ở bệnh nhân chuyển không thành công; p = 0,015. Tỷ lệ P/F trung vị lần lượt là 214 [IQR 201-236] và 164 [IQR 147-206]; p = 0,008. AUCđược tính toán cho đường cong OI ROC là 0,80 (KTC 95% 0,61 – 0,99; p = 0,016), với giá trị giới hạn tối ưu là < 7,5 (hình 1). AUC cho đường cong P/F ROC là 0,82 (KTC 95% 0,63-1,00, p = 0,01), với giá trị giới hạn tối ưu là ≥ 168 mmHg. Không có sự khác biệt về Cstat, EVLWi, PVPi hoặc CRP giữa các nhóm. Hơn nữa, Cstat trung vị không thay đổi đáng kể trong 21 ngày đầu tiên sau khi nhập viện.
Số ngày thở máy thấp hơn đáng kể ở những bệnh nhân lần đầu tiên chuyển sang thở tự phát thành công (trung vị 10 [IQR 9-19] so với 22 ngày [IQR 9-34]; p = 0,004).
3. Giải thích
Cả tỷ lệ OI và P/F đều là những thông số hữu ích để dự đoán quá trình chuyển đổi thành công từ thông khí kiểm soát thể tích có điều chỉnh áp lực sang thở tự phát ở bệnh nhân suy hô hấp do COVID-19. Độ giãn nở tĩnh không khác biệt giữa các nhóm và không thay đổi theo thời gian trong nhóm bệnh nhân nhỏ này.
Vì không có sự khác biệt giữa các nhóm về điểm số mức độ nghiêm trọng của bệnh hoặc tỷ lệ OI và P/F lúc ban đầu, thời gian thở máy lâu hơn ở nhóm có nỗ lực đầu tiên không thành công có thể do tổn thương phổi trở nên tồi tệ hơn do P- SILI. Tuy nhiên, do tính chất hồi cứu của nghiên cứu, không thể khẳng định mối quan hệ nhân quả giữa thời gian thởmáy và việc chuyển sang thở tự phát thành công.
Chúng tôi kết luận rằng cả tỷ lệ OI và P/F có thể giúp dự đoán chuyển đổi thành công từ thông khí kiểm soát thể tích điều chỉnh áp lực sang thở tự phát ở bệnh nhân suy hô hấp do COVID-19. Xác nhận tiềm năng về giá trị giới hạn tối ưu là cần thiết.
4. Disclosures
All authors declare no conflict of interest. No funding or financial support was received.
5. Tài liệu tham khảo
Xem thêm:
Chăm sóc hô hấp cho trẻ em bị Covid-19 – Bác sĩ – Đặng Thanh Tuấn