Bệnh thần kinh, Bệnh hô hấp
Khảo sát hiện trạng chiến lược cài đặt thở máy cho bệnh nhân chấn thương não cấp
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Để tải bài viết Khảo sát hiện trạng chiến lược cài đặt thở máy cho bệnh nhân chấn thương não cấp PDF mời các bạn click vào link ở đây
Tác giả: Critical Care volume 24, Article number: 158 (2020)
Dịch bài: BS. Đặng Thanh Tuấn – BV Nhi Đồng 1
Tóm tắt
Bối cảnh
Bệnh nhân chấn thương sọ não (TBI, traumatic brain injury) nặng thường bị suy hô hấp cấp tính. Các chiến lược máy thở tối ưu trong môi trường này không được thiết lập tốt. Chúng tôi đã thực hiện một cuộc khảo sát quốc tế để điều tra thực hành trong quản lý thở máy của bệnh nhân TBI có và không bị suy hô hấp.
Phương pháp
Một bảng câu hỏi điện tử, bao gồm 38 mục và 3 tình huống lâm sàng khác nhau PaO2/FiO2 > 300 (kịch bản 1), 150–300 (kịch bản 2), < 150 (kịch bản 3)], đã có trên trang web của Hiệp hội Y học Chăm sóc Chuyên sâu Châu Âu (ESICM) từ tháng 11 năm 2018 đến tháng 3 năm 2019. Cuộc khảo sát đã được ESICM xác nhận.
Kết quả
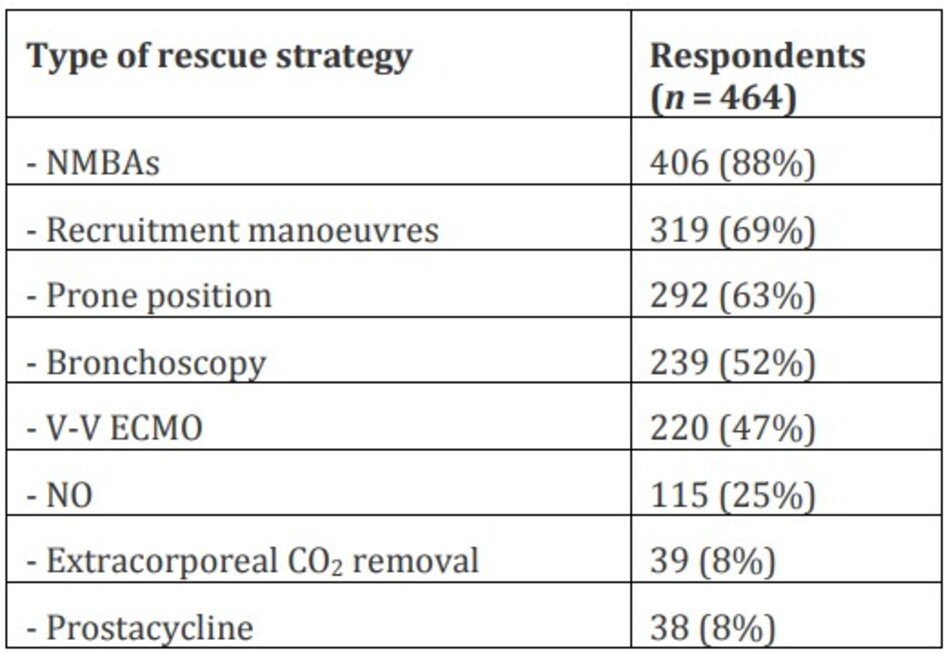
Có 687 người trả lời [472 (69%) đến từ Châu Âu], chủ yếu là bác sĩ chuyên khoa [328 (48%)] và bác sĩ gây mê [206 (30%)]. Một phác đồ tiêu chuẩn cho thở máy ở bệnh nhân TBI được sử dụng bởi 277 (40%) người trả lời và một phác đồ cai máy cụ thể là 198 (30%). Thể tích khí lưu thông (TV) phổ biến nhất được áp dụng là 6–8 tháng ml/kg trọng lượng cơ thể dự đoán (PBW) trong các kịch bản 1–2 (72% PaO2/FIO2 > 300 và 61% PaO2/FIO2 150–300) và 4–6 ml/kg/PBW trong kịch bản 3 (53% PaO2/FIO2 <150). Mức áp lực dương cuối kỳ thở ra (PEEP) cao nhất phổ biến nhất được sử dụng là 15 cmH2O ở bệnh nhân có PaO2/FIO2 ≤ 300 nếu không có tăng áp nội sọ (41% nếu PaO2/FIO2 150–300 và 50% nếu PaO2/FIO2 <150) và 10 cmH2O ở bệnh nhân tăng áp nội sọ (32% nếu PaO2/FIO2 150– 300 và 33% nếu PaO2/FIO2 <150). Bất kể sự hiện diện của tăng áp nội sọ, mục tiêu carbon dioxide phổ biến nhất vẫn là 36–40 mmHg trong khi mục tiêu PaO2 phổ biến nhất là 81–100 mmHg trong cả 3 kịch bản. Các chiến lược cấp cứu thường xuyên nhất được sử dụng trong trường hợp suy hô hấp kháng trị mặc dù đã cài đặt máy thở thông thường là thuốc ngăn chặn thần kinh cơ [406 (88%)], huy động phế nang [319 (69%)] và nằm sấp [292 (63%)].
Kết luận
Quản lý thở máy, mục tiêu và thực hành bệnh nhân TBI nặng người lớn có và không bị suy hô hấp có sự khác biệt lớn giữa các trung tâm. Những phát hiện này có thể hữu ích để xác định các cuộc điều tra trong tương lai về chủ đề này.
Bối cảnh
Chấn thương sọ não (TBI) là một vấn đề sức khỏe trên toàn thế giới với tỷ lệ tử vong và tàn tật tăng cao [1]. Những bệnh nhân bị tổn thương não với ý thức thay đổi thường xuyên phải đặt nội khí quản và thở máy xâm nhập để bảo vệ đường thở khỏi bị hít sặc và ngăn chặn những tổn thương thứ phát có hại, chẳng hạn như giảm oxy máu [thường được định nghĩa là PaO2 < 60 mmHg] và tăng CO2 máu [thường được định nghĩa là PaCO2 > 45 mmHg] [2]. Bệnh nhân TBI có thể bị suy hô hấp nặng và hội chứng suy hô hấp cấp tính (ARDS) trong thời gian ở đơn vị chăm sóc đặc biệt (ICU) [3, 4]. Các chiến lược thông khí bảo vệ phổi, với thể tích khí lưu thông thấp (TV) và PEEP từ trung bình đến cao, có liên quan đến kết quả cải thiện ở bệnh nhân ARDS và không ARDS [5, 6] và được đặc trưng bởi mục tiêu oxy hóa “phạm vi thấp” và tăng CO2 cho phép [7, 8]. Phương pháp này, nếu xét đến các tác dụng phụ tiềm ẩn trên mạch máu não, rất khó áp dụng ở bệnh nhân TBI, bất kể sự hiện diện của tăng áp nội sọ [2, 9, 10]. Theo truyền thống, ở bệnh nhân TBI, PEEP thấp và TV cao thường được áp dụng để kiểm soát CO2 chặt chẽ [5]; tuy nhiên, bằng chứng gần đây cho thấy rằng, ngay cả ở bệnh nhân TBI, việc sử dụng TV cao có liên quan đến sự phát triển của tổn thương phổi cấp tính [9, 11]. Do đó, những bệnh nhân bị chấn thương não đã bị loại khỏi các thử nghiệm lớn khám phá tác dụng của các chiến lược thông khí bảo vệ phổi trong ARDS [12, 13], và do đó các chiến lược thông khí tối ưu vẫn chưa được thiết lập trong bối cảnh này [14, 15]. Do đó, chúng tôi đã thực hiện một cuộc khảo sát quốc tế với mục đích điều tra thực hành trong quản lý hô hấp của bệnh nhân TBI, có và không có suy hô hấp.
Phương pháp
Cuộc khảo sát quốc tế này đã được xác nhận bởi Hiệp hội Y học Chăm sóc Chuyên sâu Châu Âu (ESICM) và được thúc đẩy bởi các bộ phận Chăm sóc chuyên sâu về thần kinh (NIC) và Suy hô hấp cấp tính (ARF). Một bảng câu hỏi điện tử, bao gồm 38 mục và 3 tình huống lâm sàng khác nhau PaO2/FiO2 > 300, 150–300, < 150, đã có trên trang web của ESICM giữa tháng 11 2018 và tháng 3 năm 2019 (Phụ lục 1 trong Tệp bổ sung 1). Cuộc khảo sát được phát triển bởi hai nhà điều tra (EP và CR) sau khi xem xét không có hệ thống các tài liệu về quản lý hô hấp ở bệnh nhân TBI. Bảng câu hỏi được tạo ra xem xét một số vấn đề xung quanh chủ đề này, chẳng hạn như mức độ bằng chứng thấp, thiếu các nghiên cứu chất lượng tốt và kết quả gây tranh cãi từ các thử nghiệm quan sát. Cuộc khảo sát được thiết kế để xác định (a) đặc điểm nhân khẩu học của những người tham gia, loại bệnh viện/chuyên khoa và các công cụ theo dõi thần kinh sẵn có (câu hỏi 1 đến câu 10), (b) quy trình thở máy và cai máy (câu hỏi 11, 12 và 14) và (c) các chiến lược quản lý hô hấp (câu 13 và câu 15 đến câu 38). Đối tượng mục tiêu là các thành viên ESICM, những người đã đồng ý tham gia các cuộc khảo sát của ESICM tại thời điểm đăng ký thành viên của họ và những người điều trị bệnh nhân TBI trong quá trình thực hành lâm sàng của họ. Các điều tra viên đã mời những người tham gia mục tiêu để thu hút nhiều người trả lời hơn ở địa phương. Những người tham gia không nhận được tiền bồi thường cho việc tham gia cuộc khảo sát, được phân phối thông qua văn phòng ESICM, do đó bảo vệ tính bảo mật và ẩn danh của dữ liệu. Cuộc khảo sát đã được đăng ký trong danh mục Khảo sát của ESICM và không cần phê duyệt đạo đức. Bảng câu hỏi không được kiểm tra cụ thể trong một nhóm thí điểm gồm những người trả lời tiềm năng mà đã trải qua một quá trình đánh giá ngang hàng trong Ủy ban Nghiên cứu ESICM. Cuộc khảo sát đã được đăng ký trong danh mục Khảo sát của ESICM và không cần phê duyệt đạo đức. Bảng câu hỏi không được kiểm tra cụ thể trong một nhóm thí điểm gồm những người trả lời tiềm năng mà đã trải qua một quá trình đánh giá ngang hàng trong Ủy ban Nghiên cứu ESICM. Cuộc khảo sát đã được đăng ký trong danh mục Khảo sát của ESICM và không cần phê duyệt đạo đức. Bảng câu hỏi không được kiểm tra cụ thể trong một nhóm thí điểm gồm những người trả lời tiềm năng mà đã trải qua một quá trình đánh giá ngang hàng trong Ủy ban Nghiên cứu ESICM.
Phân tích dữ liệu và phương pháp thống kê
Dữ liệu từ bảng câu hỏi được xuất dưới dạng báo cáo giá trị được phân tách bằng dấu phẩy từ gói phần mềm Surveymonkey® và sau đó được lưu trữ dưới dạng tệp Excel (Microsoft Corp, Redmond, WA). Thống kê mô tả được tính toán cho tất cả các biến nghiên cứu. Kết quả được trình bày dưới dạng số và tỷ lệ phần trăm. Hai phân khu chính được xem xét trong dân số: một dựa trên khu vực địa lý (Châu Âu so với các nước khác), một dựa trên các đặc điểm của ICU [ICU thần kinh chuyên biệt (NICU) so với NICU không chuyên biệt]. Kết quả cho tổng thể nói chung và cho việc chia nhỏ nhóm phụ được báo cáo. Sự khác biệt giữa các nhóm (ví dụ NICU chuyên biệt so với NICU không chuyên, Châu Âu so với các nhóm khác) được đánh giá bằng cách sử dụng kiểm định chi bình phương cho các biến nhị phân trong bảng dự phòng 2 × 2 hoặc r × c. Các ô có ít hơn 5 trường hợp được nhóm với các ô khác được chăm sóc để nhóm mới phù hợp về mặt lâm sàng. Đối với các câu hỏi cần nhiều hơn một bài kiểm tra (ví dụ: các câu hỏi liên quan đến chiến lược giải cứu), hiệu chỉnh Bonferroni cho nhiều phép so sánh đã được chấp nhận. Phiên bản phần mềm Stata 13.0 được sử dụng cho phân tích thống kê (StataCorp, 2013, Phần mềm thống kê Stata, Phiên bản 13; StataCorp LP, College Station, TX).P <0,05 được coi là có ý nghĩa thống kê.
Kết quả
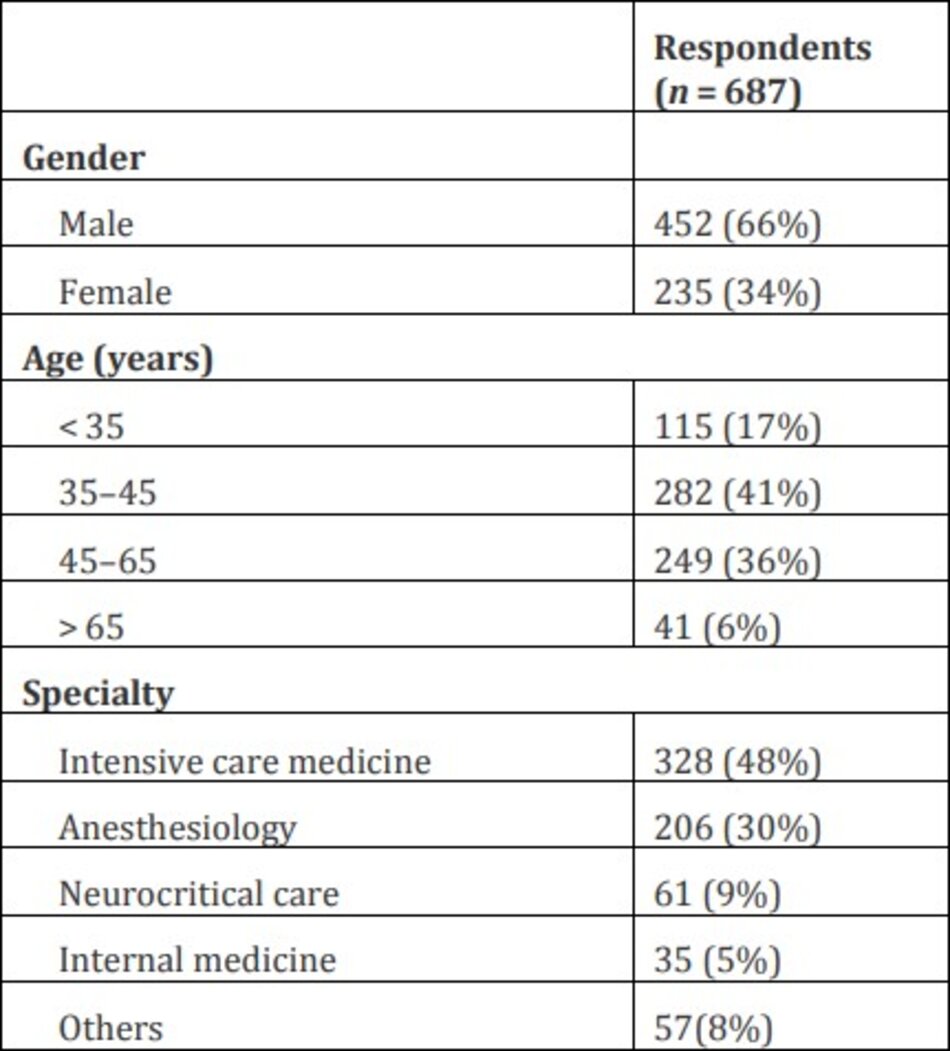
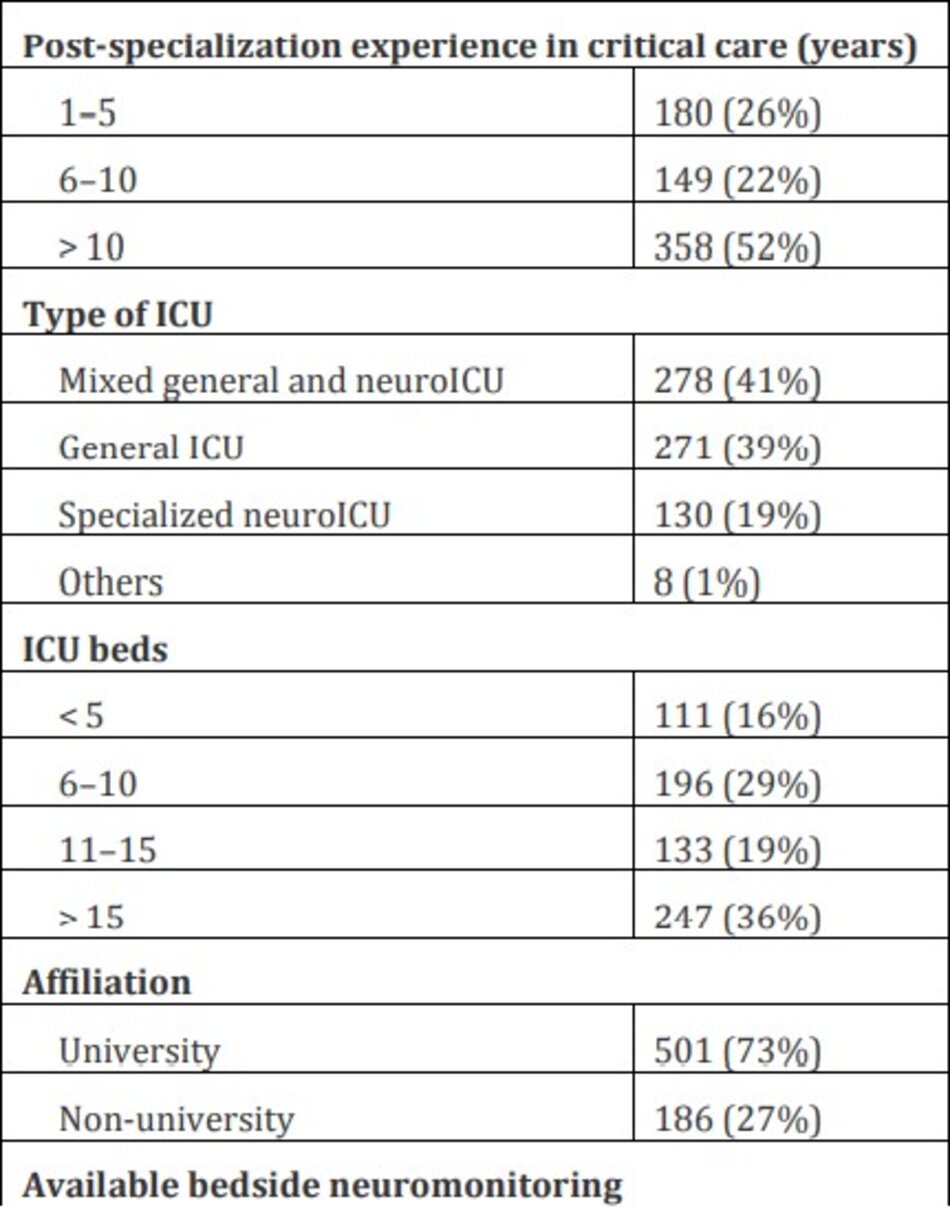
Tổng số người trả lời là 687 người từ 676 trung tâm trên khắp thế giới [số lượng người trả lời liên quan đến các hạng mục đã hoàn thành được trình bày trong Bảng S1 trong Tập tin bổ sung 1). Hầu hết những người được hỏi (n = 472 [69%]) đến từ Châu Âu. Ý là quốc gia có số người được hỏi cao nhất (n = 86), tiếp theo là Sudan (n = 60), Mỹ (n = 47) và Brazil (n = 43) (Hình 1). Đa số những người được hỏi là bác sĩ chuyên khoa hồi sức (n = 328 [48%]) và bác sĩ gây mê (n = 206 [30%]) làm việc trong các NICU nói chung và hỗn hợp (n = 278 [41%]). Đặc điểm cơ bản của những người tham gia khảo sát được trình bày trong Bảng 1.
Một phác đồ tiêu chuẩn cho thở máy ở bệnh nhân TBI được sử dụng bởi 277 (40%) người trả lời và một phác đồ cai máy cụ thể là 198 (30%). 331 (50%) người tham gia sử dụng chế độ thông khí tự động. Áp lực đẩy < 15 cmH2O và áp lực bình nguyên < 30 cmH2O được hầu hết người trả lời sử dụng [lần lượt là 436 (68%) và 616 (95%)].
Cài đặt máy thở và mục tiêu hô hấp được sử dụng trong ba tình huống lâm sàng với mức độ suy hô hấp khác nhau được báo cáo trong Bảng 2. TV phổ biến nhất được áp dụng là 6–8 ml/kg/trọng lượng cơ thể dự đoán (PBW) trong trường hợp PaO2/FiO2 ≥ 150 (72% đối với PaO2/FiO2 > 300 và 61% đối với PaO2/FiO2 150–300) và 4–6 ml/kg/PBW trong trường hợp PaO2/FiO2 <150 (53%). Ở những bệnh nhân không có tăng áp nội sọ, mục tiêu PEEP và PaCO2 cao nhất được sử dụng nhiều nhất trong cả 3 tình huống lâm sàng là 15 cmH2O (30% đối với PaO2/FiO2 > 300, 41% đối với PaO2/FiO2 150–300 và 50% đối với PaO2/FiO2 <150) và 36–40 mmHg (51% đối với PaO2/FiO2 > 300, 47% đối với PaO2/FiO2 150–300 và 37% đối với PaO2/FiO2 <150) tương ứng. Ở những bệnh nhân bị tăng áp nội sọ, PEEP cao nhất được sử dụng nhiều nhất là 5 cmH2O trong kịch bản 1 (27%) và 10 cmH2O trong kịch bản 2–3 (32% đối với PaO2/FiO2 150–300 và 33% đối với PaO2/FiO2 <150) trong khi PaCO2 mục tiêu là 36–40 mmHg trong cả 3 kịch bản (43% đối với PaO2/FiO2 > 300, 49% đối với PaO2/FiO2 150–300 và 47% đối với PaO2/FiO2 <150). Mục tiêu PaO2 phổ biến nhất là 81–100 mmHg ở cả 3 nhóm (57% đối với PaO2/FiO2 > 300, 53% đối với PaO2/FiO2 150–300 và 45% đối với PaO2/FiO2 <150).
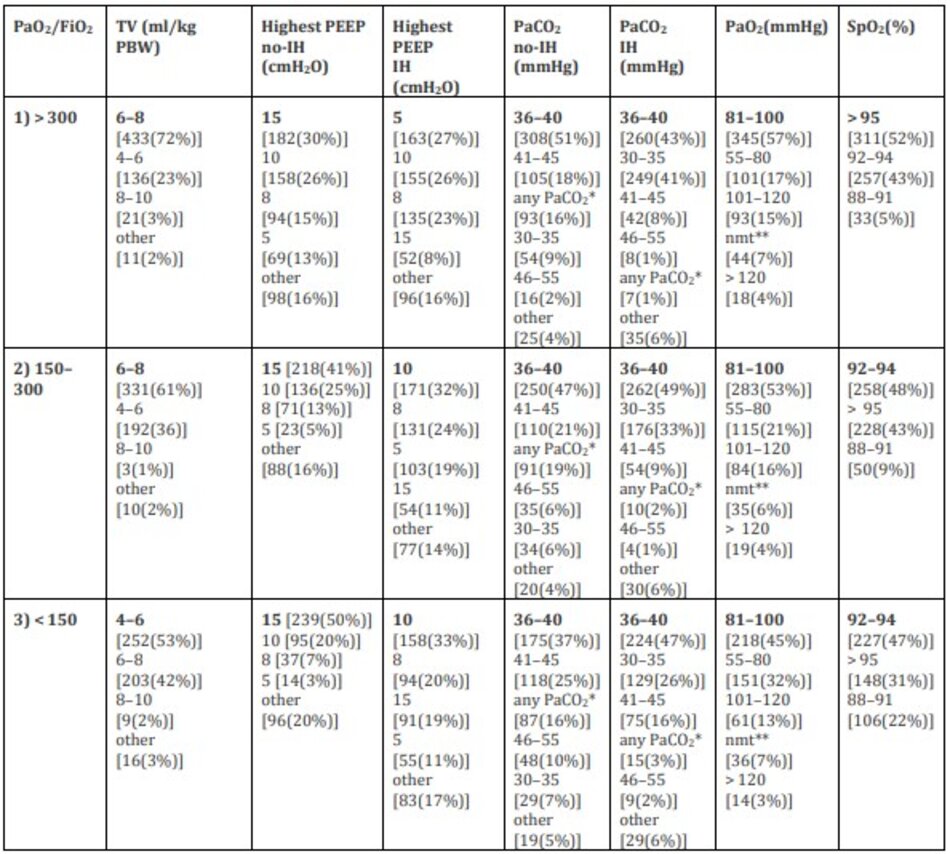
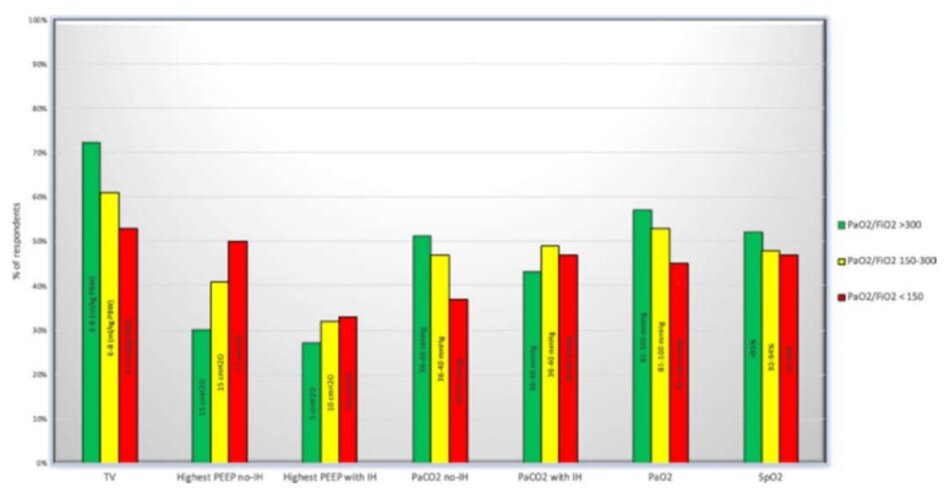
Các cài đặt máy thở và mục tiêu hô hấp phổ biến nhất trong 3 tình huống lâm sàng được trình bày trong Hình 2. Các chiến lược cấp cứu thường xuyên nhất được sử dụng trong trường hợp suy hô hấp kháng trị, mặc dù đã áp dụng chiến lược thông khí bảo vệ phổi, là thuốc ngăn chặn thần kinh cơ (NMBA) [406 (88%)], tiếp theo là huy động phế nang [319 (69%)] và nằm sấp [292 (63%)] (Bảng 3).
Dữ liệu về sự so sánh giữa những người trả lời ở Châu Âu so với không thuộc Châu Âu và NICU không chuyên biệt với chuyên biệt được báo cáo trong Bảng S2 trong Tệp bổ sung 1. Những người được hỏi ở Châu Âu, khi so với những người không thuộc Châu Âu, có (1) các giao thức tiêu chuẩn hóa ít thường xuyên hơn cho thở máy và cai máy, (2) các chỉ tiêu PaCO2 cao hơn, (3) sử dụng giám sát thần kinh để đặt các mục tiêu PaO2 và (4) sử dụng NMBA nhiều hơn thường xuyên như một chiến lược cứu chữa cho bệnh suy hô hấp kháng trị.
Được phỏng vấn làm việc trong NICUs chuyên, so với những người từ không chuyên NICUs, có (1) sử dụng ít thường xuyên của mục tiêu áp lực cao nguyên < 30 cmH2O và (2) PaO2 mục tiêu cao hơn.
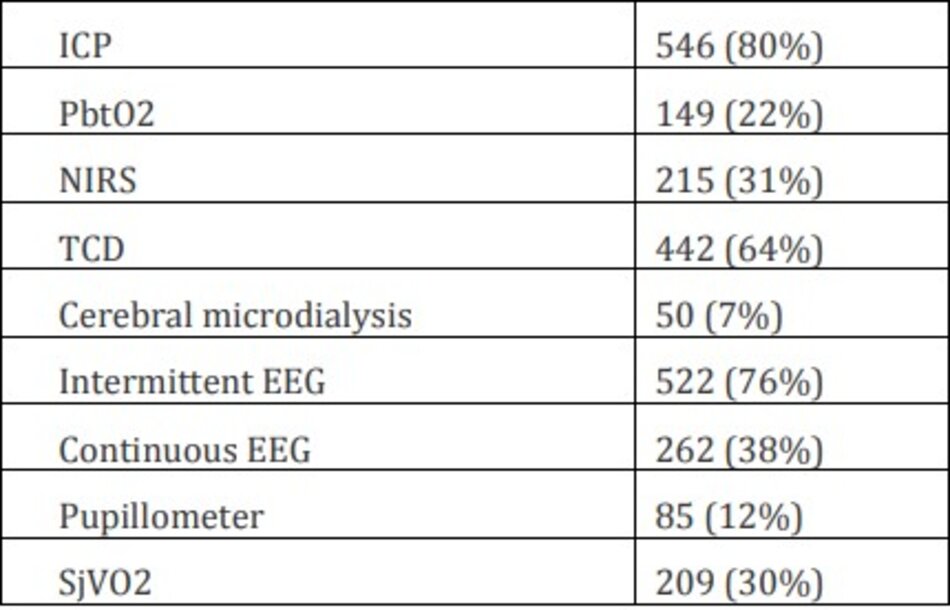
Dữ liệu về việc giám sát thần kinh tại giường hiện có giữa NICU không chuyên biệt và chuyên biệt được báo cáo trong Bảng S3 trong Tệp bổ sung 1. Ngoại trừ quang phổ cận hồng ngoại (NIRS), các NICU chuyên dụng, so với các NICU không chuyên dụng, có nhiều công cụ giám sát thần kinh sẵn có hơn.
Thảo luận
Cuộc khảo sát quốc tế này cung cấp thông tin quan trọng liên quan đến việc quản lý hô hấp của bệnh nhân TBI nhập viện ICU. Các kết quả chính của cuộc khảo sát của chúng tôi có thể được tóm tắt như sau: (1) một số người được hỏi sử dụng các phác đồ cụ thể để thở máy và cai máy ở trẻ TBI, (2) TV thấp với mục tiêu PaCO2 là 36–40 mmHg thường được sử dụng, (3) mức PEEP thấp hơn được sử dụng trong trường hợp tăng áp nội sọ, (4) NMBA là chiến lược cấp cứu phổ biến nhất trong các trường hợp suy hô hấp kháng trị và cuối cùng (5) tồn tại sự thay đổi lớn trong thực hành.
Theo hiểu biết của chúng tôi, đây là cuộc khảo sát lớn nhất được công bố cho đến nay về chiến lược thở máy ở bệnh nhân bị chấn thương đầu. Người trả lời đến từ các quốc gia khác nhau trên thế giới, và do đó, kết quả của chúng tôi là đại diện cho thực hành lâm sàng hiện tại trên toàn thế giới trong lĩnh vực này.
Cài đặt máy thở và mục tiêu hô hấp trong TBI
Các chiến lược thông khí bảo vệ phổi đã cho thấy có tác động có lợi đến kết quả ở bệnh nhân có và không mắc ARDS [15]. Đặc biệt, TV thấp là thành phần cơ bản của hệ thống thông khí bảo vệ phổi và việc sử dụng chúng có liên quan đến việc giảm tỷ lệ tử vong ở bệnh nhân ARDS [5, 6]. Mặc dù TV thấp có thể gây tăng CO2 máu và hậu quả là giãn mạch máu não nội sọ, việc sử dụng TV cao ở bệnh nhân TBI (> 9 ml/kg/PBW), với phổi bình thường lúc nhập viện ICU, có liên quan đến sự phát triển của ARDS [11]. Các nghiên cứu tiềm năng về TV thấp đang thiếu TBI và giá trị TV tối ưu vẫn cần được thiết lập trong cài đặt này. Đáng ngạc nhiên là phần lớn những người được hỏi của chúng tôi tuyên bố rằng họ sử dụng TV thấp, ngay cả trong các NICU chuyên biệt, do đó cho thấy rằng khái niệm thông khí bảo vệ phổi đang được quan tâm ngay cả ở nhóm bệnh nhân này.
Việc áp dụng PEEP, cũng như TV thấp, là một thành phần quan trọng của thông khí bảo vệ phổi [7]. PEEP làm giảm xẹp phổi và cải thiện PaO2 và độ giãn nở của phổi [7]. Theo truyền thống, mức PEEP thấp (≤ 5 mmHg) được sử dụng ở những bệnh nhân chấn thương não cấp tính nhập viện ICU [5], vì những nguy cơ tiềm ẩn trên tuần hoàn não và áp lực nội sọ (ICP); đặc biệt, tác dụng của PEEP trên ICP dường như liên quan đến cả yếu tố huyết động và độ giãn nở của hệ thống hô hấp [9, 10]. Mức PEEP tăng cao có thể làm giảm sự trở lại của tĩnh mạch hệ thống, áp lực động mạch trung bình và do đó là áp lực tưới máu não (CPP) với những hậu quả bất lợi trên lưu lượng máu não (CBF), chủ yếu trong các trường hợp tự điều hòa não bị thay đổi [16]. Mặt khác, độ giãn nở của hệ thống hô hấp ảnh hưởng đến tác dụng của PEEP đối với ICP và tuần hoàn não [17, 18, 19]: ở những bệnh nhân độ giãn nở thấp, PEEP tăng (lên đến 10–12 cmH2O) không liên quan đến việc tăng ICP; ngược lại, ở những bệnh nhân độ giãn nở bình thường, PEEP gây căng phổi, giảm hồi lưu tĩnh mạch não và tăng ICP. Chúng tôi nhận thấy rằng hầu hết những người được hỏi sử dụng mức PEEP thấp hơn trong trường hợp tăng áp nội sọ, do đó cho thấy rằng vẫn còn lo ngại về tác động mạch máu não của PEEP đối với ICP. Tuy nhiên, đáng ngạc nhiên là kết quả của chúng tôi cho thấy các bác sĩ quan tâm đến việc sử dụng PEEP khá cao (lên đến 15 ở bệnh nhân có PaO2/FiO2 > 300) ở bệnh nhân không tăng áp nội sọ, trái ngược với ngày càng có nhiều bằng chứng thách thức công dụng của “phương pháp tiếp cận phổi mở”[20]. Có thể, sự sẵn có của các công cụ theo dõi thần kinh và tim mạch đầy đủ có thể hữu ích trong việc thiết lập mức PEEP phù hợp, nhưng cần có thêm các nghiên cứu ngẫu nhiên tiền cứu để xác định mức PEEP chính xác ở những bệnh nhân bị chấn thương đầu.
Dữ liệu từ cuộc khảo sát của chúng tôi cho thấy tăng thông khí thường không được sử dụng ở bệnh nhân TBI. Điều này có lẽ liên quan đến các tác dụng phụ tiềm ẩn của thiếu máu cục bộ do giảm CO2 trên não bị tổn thương [21]. Hiện nay, tăng thông khí chỉ được đề xuất trong trường hợp cấp cứu với nguy cơ đe dọa tính mạng của thoát vị não [22]. Tuy nhiên, những phát hiện gần đây gợi ý rằng tăng thông khí nhẹ, ngắn hạn có thể làm giảm ICP, mà không làm giảm đáng kể về mặt lâm sàng oxy hóa não và chuyển hóa [23]. Trên thực tế, hầu hết những người trả lời đều nhắm đến mục tiêu 36–40 mmHg của CO2, và chỉ một số ít chấp nhận tình trạng tăng CO2 máu nhẹ, ngay cả khi không có tăng áp nội sọ.
Về mức độ PaO2, đa số người được hỏi chọn mục tiêu 81–100 mmHg, cao hơn so với mức được sử dụng ở bệnh nhân ARDS (55–80 mmHg) và chỉ một số ít người được hỏi chấp nhận giảm oxy máu nhẹ, đặc biệt ở các trung tâm NICU không chuyên khoa [12]. Sự lựa chọn này có thể liên quan đến mối lo ngại về tình trạng thiếu oxy và các tác động có hại của nó đối với bệnh nhân chấn thương não, nhưng mặt khác, với các bằng chứng gần đây về nguy cơ liên quan đến tăng oxy máu trên bệnh nhân nặng [24, 25, 26, 27].
Các chiến lược cứu chữa cho bệnh suy hô hấp kháng trị
Trong trường hợp suy hô hấp kháng trị, một số thủ thuật cấp cứu thường được sử dụng để bổ sung cho thở máy xâm nhập để cải thiện sự trao đổi khí. NMBA đã được sử dụng ở bệnh nhân ARDS để cải thiện sự trao đổi khí với những tác động không thể kết luận đối với tỷ lệ tử vong [28, 29]. Phong tỏa thần kinh cơ là chiến lược giải cứu được những người được hỏi của chúng tôi sử dụng thường xuyên nhất; điều này có thể liên quan đến tác dụng có lợi có thể có của chúng đối với tăng áp nội sọ [30, 31]. Tuy nhiên, việc sử dụng NMBA nên tính đến các tác dụng phụ của chúng (chẳng hạn như yếu cơ) và nên dành cho những trường hợp nghiêm trọng nhất [30].
Các thủ thuật huy động có thể làm giảm xẹp phổi và tăng thể tích phổi thở ra của phổi với lợi ích tiềm năng về trao đổi khí và tổn thương phổi [32]. Tuy nhiên, việc sử dụng chúng gần đây đã bị nghi ngờ bởi một nghiên cứu gần đây cho thấy sự gia tăng tỷ lệ tử vong ở bệnh nhân ARDS trải qua các thủ thuật huy động phổi và PEEP đã được chuẩn độ (để độ giãn nở hệ thống hô hấp tốt nhất) so với PEEP thấp [33]. Các cuộc thủ thuật huy động có thể có tác dụng phụ tiềm ẩn trên não bị tổn thương, gây tăng áp lực trong lồng ngực tương tự như việc áp dụng PEEP ở mức độ cao [34]. Bất chấp những tác động này, chúng đại diện cho chiến lược cứu hộ được sử dụng nhiều thứ hai trong cuộc khảo sát của chúng tôi. Thiếu dữ liệu về thủ thuật huy động tối ưu ở bệnh nhân TBI với ARDS nhưng trong bối cảnh này, việc sử dụng theo dõi thần kinh (tức ICP) dường như là bắt buộc để tối ưu hóa oxy toàn thân mà không gây ra tác dụng phụ.
Nằm sấp thường được sử dụng ở bệnh nhân ARDS vì khả năng cải thiện tỷ lệ thông khí/tưới máu, tăng thể tích phổi cuối kỳ thở ra và giảm VILI bằng cách cải thiện sự phân bố của TV [32]. Phương pháp này chỉ có thể cải thiện tỷ lệ tử vong trong ARDS nếu áp dụng trên 12 giờ/ngày và ở những bệnh nhân có PaO2/FiO2 < 150 [32]. Các nghiên cứu nhỏ đã được công bố cho đến nay liên quan đến những bệnh nhân bị tổn thương thần kinh; trong tình huống này, mặc dù có sự cải thiện về oxy toàn thân/não, sự gia tăng ICP vẫn thường được quan sát thấy [35, 36, 37, 38, 39]. Do đó, bệnh nhân chấn thương não thường bị loại khỏi thử nghiệm duy nhất hiện có về tư thế nằm sấp trên bệnh nhân ARDS [13].
Gần đây, oxy hóa màng ngoài cơ thể (ECMO) đã được sử dụng như một chiến lược cấp cứu ở bệnh nhân ARDS [39, 40]. Trước đây, ECMO không được sử dụng ở bệnh nhân TBI vì nguy cơ chảy máu não liên quan đến việc sử dụng thuốc chống đông máu. Gần đây, một số báo cáo trường hợp và loạt trường hợp nhỏ đã gợi ý việc sử dụng ECMO có lợi tiềm năng ở bệnh nhân TBI [41]. Đáng ngạc nhiên là gần một nửa số người được hỏi của chúng tôi sẽ sử dụng ECMO ở bệnh nhân TBI như một chiến lược cứu hộ đường hô hấp. Điều này có thể liên quan đến khả năng áp dụng ECMO tĩnh mạch (VV) không chứa heparin với hậu quả là ít nguy cơ biến chứng chảy máu hơn [42, 43]. Tuy nhiên, vai trò của ECMO ở bệnh nhân TBI được điều trị bằng liệu pháp hô hấp kháng trị cần được nghiên cứu thêm.
Cuối cùng, chỉ có một số lượng nhỏ người được hỏi đề xuất sử dụng loại bỏ CO2 ngoài cơ thể (tức là DECAP®) ở bệnh nhân TBI; mặc dù một lượng nhỏ heparin là cần thiết cho phương pháp này với rủi ro thấp của chảy máu, hiệu quả của loại bỏ CO2 ngoài cô thể được giới hạn và hiếm khi được sử dụng trong thực hành lâm sàng [44].
Các chiến lược thông khí ở bệnh nhân chấn thương có thể tính đến giai đoạn điều trị và các tổn thương cơ bản [45].
Hạn chế
Như với tất cả các phương pháp thu thập dữ liệu, nghiên cứu khảo sát cũng có một số hạn chế là tính không linh hoạt và tính hợp lệ. Cuộc khảo sát này cũng đưa ra những hạn chế khác. Thứ nhất, tỷ lệ phản hồi không thể được tính toán khi xem xét thiết kế của cuộc khảo sát này; trên thực tế, các thành viên ESICM được mời tham gia nhiều người tham gia hơn tại địa phương, do đó không thể có được tổng số người đã nhận khảo sát. Thứ hai, những người trả lời từ các NICU chuyên biệt được bao gồm cùng với những người làm việc trong các ICU nói chung. Đây có thể được coi là một hạn chế về mặt phương pháp, nhưng vì bệnh nhân TBI được điều trị trên toàn thế giới không chỉ trong các NICU chuyên biệt, chúng tôi tin rằng cách tiếp cận của chúng tôi đã tạo ra nhiều phát hiện tổng quát hơn. Ngày thứ ba, cuộc khảo sát này được phát triển bởi hai điều tra viên mà không có đánh giá hệ thống trước về tài liệu hoặc thử nghiệm thí điểm trong một mẫu nhỏ hơn của những người tham gia; điều này có thể hạn chế hơn nữa chất lượng của bảng câu hỏi và dữ liệu. Thứ tư, khảo sát này chỉ đề cập đến thực hành lâm sàng của bác sĩ trong quản lý TBI suy hô hấp mà không bao gồm dữ liệu của bệnh nhân.
Kết luận
Kết luận, cuộc khảo sát này cho thấy những khác biệt quan trọng trong thực hành lâm sàng trong quản lý thở máy của bệnh nhân TBI có và không có suy hô hấp vẫn còn tồn tại. Các chiến lược thông khí bảo vệ phổi dường như được áp dụng thường xuyên hơn trong thực hành lâm sàng ở bệnh nhân chấn thương sọ não, mặc dù hầu hết những người được hỏi dường như vẫn còn lo ngại về việc sử dụng PEEP cao trong trường hợp tăng áp nội sọ. Các nghiên cứu trong tương lai được đảm bảo để làm rõ sự khác biệt lớn về thực hành giữa các trung tâm.
Nguồn tham khảo: VENTILatOry strategies in patients with severe traumatic brain injury: the VENTILO Survey of the European Society of Intensive Care Medicine (ESICM)
Biên dịch bởi: nhathuocngocanh.com