Bệnh thần kinh
Hướng dẫn xử trí Chấn thương sọ não (TBI) và tăng áp lực nội sọ (ICP)
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Hướng dẫn xử trí Chấn thương sọ não (TBI) và tăng áp lực nội sọ (ICP)
Tác giả BSCKI. TRẦN QUỐC VĨNH
GIỚI THIỆU
Chấn thương đầu nghiêm trọng là nguyên nhân hàng đầu gây bệnh tật và tử vong trên toàn thế giới, đặc biệt là ở những người trẻ tuổi. Khoảng 2,5 triệu người ở Hoa Kỳ được điều trị tại bệnh viện vì chấn thương sọ não (TBI) mỗi năm; nguyên nhân phổ biến nhất là té ngã, tai nạn xe cơ giới và bị hành hung (ẩu đả). Tỷ lệ tử vong trong TBI nặng đã giảm từ 50% xuống 25% trong 25 năm qua, nhấn mạnh tác động của những cải tiến trong xử trí nội khoa và phẫu thuật. Sự cải thiện này đặc biệt liên quan đến việc ngăn ngừa tổn thương não thứ phát, xảy ra vài giờ đến vài ngày sau chấn thương ban đầu.
XỬ TRÍ VÀ ỔN ĐỊNH BAN ĐẦU
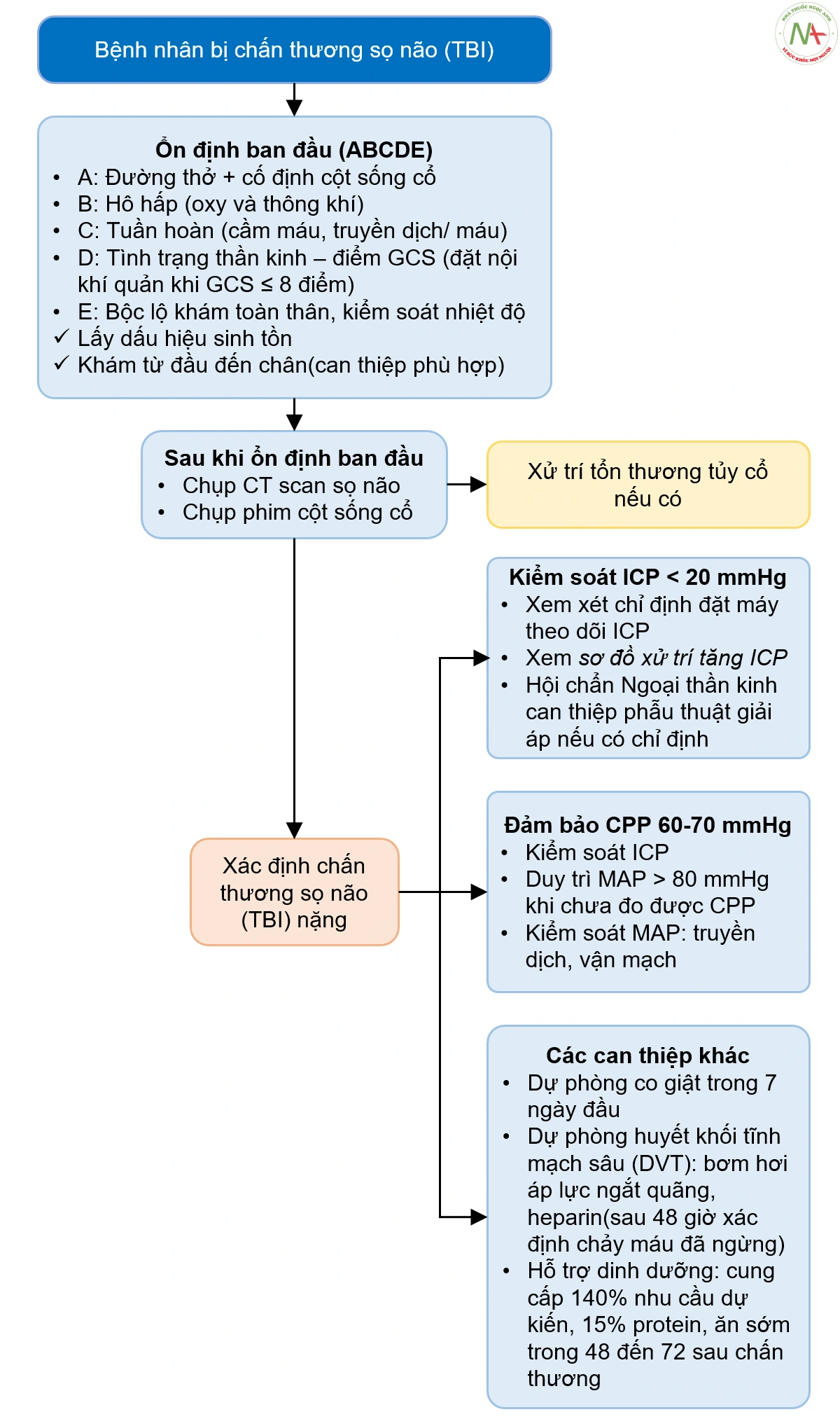
Quản lý ban đầu tập trung vào đường thở (Airwway), (Breathing) hô hấp và (Circulation) tuần hoàn. Thang điểm hôn mê Glasgow (GCS) được sử dụng rộng rãi để phân loại và tiên lượng bệnh. GCS bao gồm đánh giá về khả năng mở mắt/mức độ ý thức, vận động và phản ứng với lời nói. Theo thang điểm này, chấn thương đầu được phân loại là nhẹ hoặc chấn động (GCS từ 13 đến 15), vừa (GCS từ 9 đến 12) và nặng (GCS từ 3 đến 8). Những bệnh nhân có GCS ≤ 8 thường cần đặt nội khí quản và thở máy. Hồi sức truyền dịch, truyền máu và/hoặc thuốc vận mạch để duy trì tưới máu đầy đủ được bắt đầu trong trường hợp chảy máu đang diễn ra và hạ huyết áp. Vì khoảng 15% bệnh nhân TBI có liên quan đến chấn thương tủy sống nên cần cố gắng ổn định và bất động cột sống. Sau khi đạt được sự ổn định ban đầu, cần chụp cắt lớp vi tính đầu (CT) không cản quang và chụp phim cột sống để đánh giá mức độ và loại chấn thương. Các loại tổn thương ở đầu bao gồm vết rách da đầu đơn giản, gãy xương sọ, dập não, xuất huyết nội sọ (xuất huyết ngoài màng cứng, dưới màng cứng, trong nhu mô và dưới nhện), và tổn thương sợi trục lan tỏa. Hội chẩn phẫu thuật thần kinh cấp cứu được chỉ định trong các vết thương xuyên thấu, gãy xương sọ, tụ máu nội sọ hoặc xuất huyết não, vì những trường hợp này có thể cần phải xử trí phẫu thuật ngay lập tức. Việc xử trí thêm chấn thương đầu dựa trên việc phòng ngừa, nhận biết và điều trị tích cực tổn thương thứ phát ở não. Bao gồm giảm oxy máu, hạ huyết áp, giảm tưới máu, tăng áp lực nội sọ (ICP), và co giật hoặc trạng thái động kinh.
XỬ TRÍ CHẤN THƯƠNG SỌ NÃO (TBI) NẶNG TRONG HỒI SỨC
Sau khi ổn định, bệnh nhân TBI nặng nên được theo dõi tại đơn vị chăm sóc đặc biệt(ICU) với theo dõi ICP và áp lực tưới máu não (CPP). Theo dõi ICP được chỉ định trong tất cả các trường hợp TBI nặng (GCS ≤8) có kết quả chụp CT bất thường.
| Chỉ định theo dõi ICP và CPP |
|
ICP có thể được đo bằng cách sử dụng catheter đặt trong não thất (có ưu điểm là cho phép dẫn lưu dịch não tủy) hoặc sử dụng đầu dò sợi quang trong nhu mô. Không khuyến cáo thay catheter não thất thường quy và sử dụng kháng sinh dự phòng khi đặt catheter não thất. CPP là sự khác biệt giữa huyết áp động mạch trung bình (MAP) và ICP. MAP được đo chính xác nhất bằng cách đặt trực tiếp catheter động mạch (ví dụ: động mạch quay, động mạch đùi).
Kiểm soát ICP
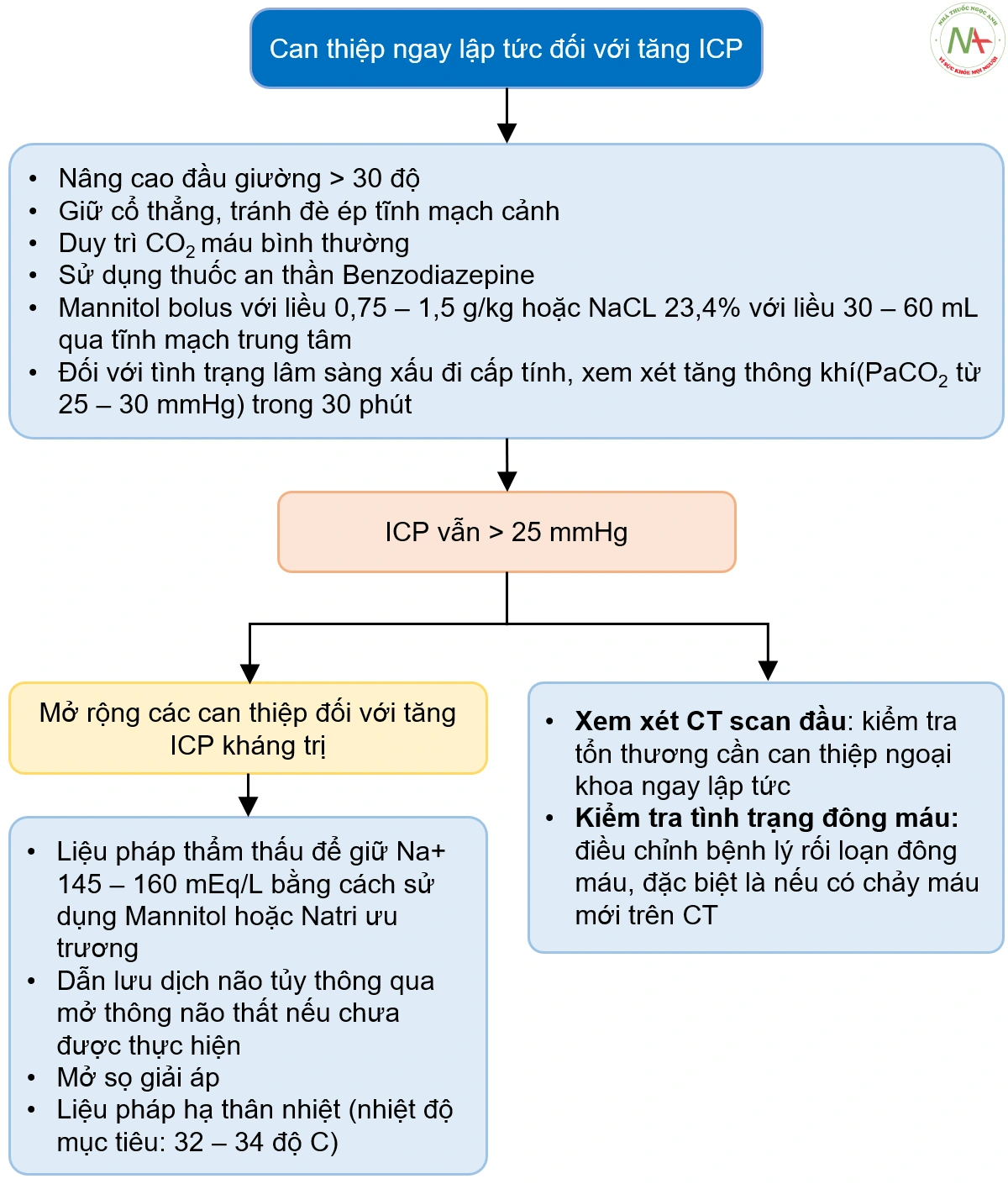
ICP tăng cao (> 20 mm Hg) sau chấn thương đầu có liên quan đến kết cục không thuận lợi. Trong khoảng một nửa số người tử vong sau TBI nặng, tăng ICP với thoát vị não là nguyên nhân chính gây tử vong. Ở tất cả các bệnh nhân có máy theo dõi ICP, nên áp dụng các biện pháp chung, bao gồm nâng đầu giường lên 30 độ, giữ cằm ở giữa để tránh chèn ép tĩnh mạch cảnh, duy trì CO2 máu bình thường, thân nhiệt bình thường và thể tích máu bình thường, và tránh hạ natri máu. Đối với tăng ICP kháng trị (> 20 mm Hg trong > 5 phút), nên xem xét dùng thuốc an thần, liệu pháp lợi niệu thẩm thấu, tăng thông khí, hạ thân nhiệt và phẫu thuật giải áp.
Tăng thông khí không được khuyến cáo để xử trí ICP tăng cao vì nó gây co mạch nội sọ, do đó làm xấu đi tình trạng tưới máu não; nó chỉ được dành riêng như một biện pháp tạm thời ngắn hạn cho các triệu chứng thoát vị não cấp tính trong khi các biện pháp can thiệp dứt điểm hơn được sắp xếp.
==>> Xem thêm: Tăng áp lực nội sọ: Hướng dẫn chẩn đoán và điều trị mới nhất của Bộ Y tế
Ngưỡng áp lực tưới máu não (CPP)
Nói chung, cần duy trì CPP ở mức 60 đến 70 mm Hg sau TBI nặng để duy trì lưu lượng máu não đầy đủ; bất kỳ mức giảm nào dưới mức này đều làm tăng nguy cơ thiếu máu não cục bộ. CPP có thể giảm do giảm MAP, hoặc tăng ICP hoặc do kết hợp các cơ chế này. Duy trì CPP đạt được bằng cách duy trì thể tích bình thường, tránh hạ huyết áp, kiểm soát ICP tăng cao và trong các trường hợp kháng trị, sử dụng thuốc vận mạch để tăng MAP.
| Kiểm soát CPP |
|
Dự phòng co giật
Có tới 25% bệnh nhân TBI sẽ bị co giật trong vòng 7 ngày sau chấn thương, do đó phòng ngừa co giật bằng thuốc chống co giật được chỉ định trong 7 ngày sau TBI. Việc điều trị dự phòng không nên kéo dài vượt quá 1 tuần vì nó không ảnh hưởng đến sự phát triển của các cơn động kinh muộn sau chấn thương.
Phòng ngừa thuyên tắc huyết khối tĩnh mạch (VTE)
Nên sử dụng các thiết bị bơm hơi áp lực ngắt quãng ngay từ khi nhập viện và heparin trọng lượng phân tử thấp (LMWH) hoặc heparin không phân đoạn (UFH) tiêm dưới da để điều trị dự phòng huyết khối tĩnh mạch sâu (DVT) có thể được bắt đầu 48 giờ sau khi ghi nhận ngừng chảy.
Hỗ trợ dinh dưỡng
Tiêu hao năng lượng do chuyển hóa cao hơn ở những bệnh nhân mắc TBI nặng, do đó, lượng calo nên được điều chỉnh để cung cấp khoảng 140% nhu cầu dự kiến. Ít nhất 15% lượng calo nên được cung cấp dưới dạng protein. Cho ăn sớm (trong vòng 48 đến 72 giờ sau chấn thương) là quan trọng, dẫn đến xu hướng ít biến chứng nhiễm trùng hơn và tỷ lệ tử vong thấp hơn.
TÀI LIỆU THAM KHẢO
Traumatic Brain Injury and Elevated Intracranial Pressure. Critical Care 2018

