Human Insulin
Danh pháp
Insulin được phân thành nhiều loại: Insulin người, Insulin lispro, Insulin aspart, Insulin glulisin…Nhưng thường gặp là Insulin người.
Tên chung quốc tế
Tên danh pháp theo IUPAC
Insulin người (4S)-4-[[2-[[(1R,6R,12S,15S,18S,21S,24S,27S,30S,33S,36S,39S,42R,47R,50S,53S,56S,59S,62S,65S,68S,71S,74S,77S,80S,83S,88R)-88-[[(2S)-5-amino-2-[[(2S)-2-[[(2S)-2-[[(2S,3R)-2-[(2-aminoacetyl)amino]-3-methylpentanoyl]amino]-3-methylbutanoyl]amino]-4-carboxybutanoyl]amino]-5-oxopentanoyl]amino]-6-[[(2S)-2-[[(2S)-2-[[(2S)-5-amino-2-[[(2S)-3-amino-2-[[(2S)-2-[[(2S)-2-amino-3-phenylpropanoyl]amino]-3-methylbutanoyl]amino]-3-oxopropanoyl]amino]-5-oxopentanoyl]amino]-3-(1H-imidazol-4-yl)propanoyl]amino]-4-methylpentanoyl]amino]-47-[[(1S)-3-amino-1-carboxy-3-oxopropyl]carbamoyl]-53-(2-amino-2-oxoethyl)-62-(3-amino-3-oxopropyl)-77-[(2R)-butan-2-yl]-24,56-bis(2-carboxyethyl)-83-[(1S)-1-hydroxyethyl]-12,71,80-tris(hydroxymethyl)-33,50,65-tris[(4-hydroxyphenyl)methyl]-15-(1H-imidazol-4-ylmethyl)-27-methyl-18,30,36,59,68-pentakis(2-methylpropyl)-7,10,13,16,19,22,25,28,31,34,37,40,49,52,55,58,61,64,67,70,73,76,79,82,85,87-hexacosaoxo-21,39-di(propan-2-yl)-3,4,44,45,90,91-hexathia-8,11,14,17,20,23,26,29,32,35,38,41,48,51,54,57,60,63,66,69,72,75,78,81,84,86-hexacosazabicyclo[72.11.7]dononacontane-42-carbonyl]amino]acetyl]amino]-5-[[(2S)-1-[[2-[[(2S)-1-[[(2S)-1-[[(2S)-1-[[(2S,3S)-1-[(2S)-2-[[(2S)-6-amino-1-[[(1S,2S)-1-carboxy-2-hydroxypropyl]amino]-1-oxohexan-2-yl]carbamoyl]pyrrolidin-1-yl]-3-hydroxy-1-oxobutan-2-yl]amino]-3-(4-hydroxyphenyl)-1-oxopropan-2-yl]amino]-1-oxo-3-phenylpropan-2-yl]amino]-1-oxo-3-phenylpropan-2-yl]amino]-2-oxoethyl]amino]-5-carbamimidamido-1-oxopentan-2-yl]amino]-5-oxopentanoic acid.
Nhóm thuốc
Thuộc nhóm thuốc hormon làm hạ glucose máu, hormon chống đái tháo đường, Insulin.
Mã ATC
Insulin người
A — Thuốc trên dường tiêu hóa và sự chuyển hóa
A10 — Thuốc điều trị đái tháo đường
A10A — Insulin và các chất giống insulin
A10AC — Insulin và chất tương tự dùng để tiêm, tác dụng trung bình
A10AC01 — Insulin (người)
A10AE — Insulin và chất tương tự dùng để tiêm, tác dụng kéo dài
A10AE01 — Insulin (người)
A10AB — Insulin và chất tương tự dùng để tiêm, tác dụng nhanh
A10AB01 — Insulin (người)
A10AD — Insulin và chất tương tự dùng để tiêm, tác dụng trung bình hoặc kéo dài kết hợp với tác dụng nhanh
A10AD01 — Insulin (người)
Mã UNII
1Y17CTI5SR
Mã CAS
11061-68-0
Cấu trúc phân tử
Công thức phân tử
Công thức Insulin human (người): C257H383N65O77S6.
Phân tử lượng
Insulin người: 5808 g/mol.
Cấu trúc phân tử
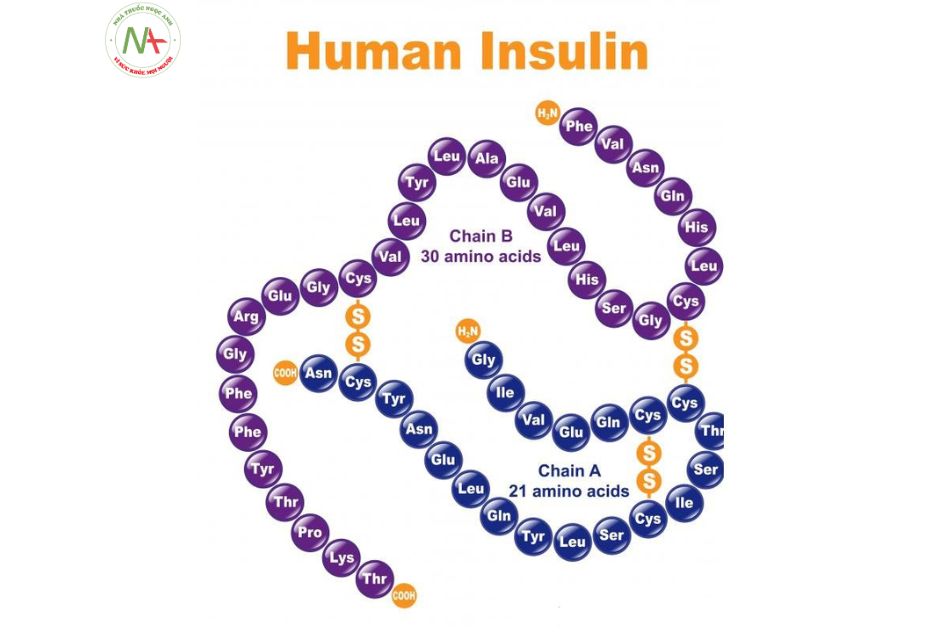
Insulin là 1 chuỗi polypeptide có 51 acid amin chia thành 2 chuỗi: A và B, chuỗi A: 21 acid amin, chuỗi B: 30 acid amin. Hai chuỗi này được nối với nhau bằng cầu nối Disulfide.
Các tính chất phân tử
Số liên kết hydro cho: 78
Số liên kết hydro nhận: 89
Số liên kết có thể xoay: 178
Diện tích bề mặt tôpô: 2450 Ų
Số lượng nguyên tử nặng: 404
Các tính chất đặc trưng
pH: 2,5-3,5
Phân loại Insulin
Phân loại theo cấu trúc: Insulin người – Insulin analogue.
Phân loại theo thời gian tác dụng: Rất nhanh – nhanh – trung bình – chậm.
Tác dụng rất nhanh
Các loại insulin hiệu nhanh có màu sắc khác nhau. Loại này bắt đầu tác động trong vòng 15 phút và đạt độ hiệu quả cao nhất sau khoảng 1 tiếng, kéo dài từ 3 đến 5 tiếng. Khi sử dụng các loại insulin này, việc ăn ngay sau khi tiêm là rất quan trọng. Bơm insulin thường được sử dụng để tiêm loại insulin này. Các loại insulin hiệu nhanh hiện có bao gồm Novorapid®, Humalog® và Apidra®.
Tác dụng nhanh
Các loại insulin hiệu nhanh có màu sắc khác nhau. Loại này bắt đầu giảm mức đường huyết trong vòng 30 phút, do đó cần tiêm trước khi ăn 30 phút. Đạt độ hiệu quả cao nhất sau khoảng 2 đến 5 tiếng và kéo dài từ 6 đến 8 tiếng. Các loại insulin hiệu nhanh hiện có bao gồm Actrapid® và Humulin®.
Tác dụng trung bình
Các loại insulin không nhanh không chậm có màu đục do thêm protamine hoặc kẽm để trì hoãn tác dụng. Loại insulin này bắt đầu có hiệu quả khoảng 60-90 phút sau khi tiêm, đạt độ hiệu quả cao nhất sau từ 4 đến 12 tiếng và kéo dài từ 16 đến 24 tiếng. Các loại insulin không nhanh không chậm hiện có bao gồm Protaphane® và Humulin® NPH.
Tác dụng chậm
Lantus® và Levemir® là các loại insulin tác dụng chậm. Lantus® có màu trong và thường được tiêm mỗi ngày một lần. Không được trộn lẫn Lantus với bất kỳ loại insulin nào trong ống tiêm. Levemir® cũng có màu trong và có thể tiêm mỗi ngày hoặc hai lần. Cả Lantus và Levemir có dạng bút tiêm dùng một lần rồi bỏ. Chúng giữ cho mức đường huyết ổn định trong suốt 24 tiếng và có thể được sử dụng để bổ sung cho liều insulin hiệu nhanh.
Dạng phối hợp/pha trộn
Có sẵn loại insulin pha trộn, tuy nhiên, thường không được sử dụng cho trẻ em và chỉ được sử dụng trong một số trường hợp đặc biệt.
Cảm quan
Tan được trong nước, tan tốt trong dung dịch kiềm và độ tan giảm trong môi trường acid. Thực tế Insulin không tan trong môi trường có pH từ 4.5-7.0.
Dạng bào chế
Đơn vị: Hiệu lực được biểu hiện bằng đơn vị USP/ml.
Một đơn vị Insulin human (người) chứa 0,03846 mg theo tiêu chuẩn quốc tế (1986).
Thuốc tác dụng nhanh
Khởi đầu tác dụng trong 0,17 – 0,33 giờ. Insulin Lispro, dung dịch tiêm: 100 đv/ml, lọ 10ml kèm theo 1 bơm tiêm thích hợp có chia độ tới 100 đơn vị. Ống 3ml để dùng với bút tiêm.
Thuốc tác dụng ngắn
Thuốc bắt đầu tác dụng trong 0,5 – 1 giờ. Insulin Human (regular) (Insulin người, thông thường) không được chiết xuất từ tụy người mà sinh tổng hợp bằng công nghệ tái tổ hợp DNA trên các chủng E. coli. Insulin người có cấu trúc giống hệt Insulin nội sinh tiết từ các tế bào β của tuyến tụy. Mỗi lượng mg Insulin người có hiệu lực sinh học không dưới 27,5 đơn vị USP Insulin người tính trên dạng khan. Dung dịch tiêm Insulin người, loại thường (R) chứa 100 đv/ml, trong suốt và không có màu. Lọ 10 ml hoặc ống đựng 3 ml.
Độ ổn định và điều kiện bảo quản của hoạt chất
Insulin người, Insulin isophane sinh tổng hợp: dung dịch tiêm và hỗn dịch đóng gói và cung cấp do nhà sản xuất, hạn dùng không quá 24 – 36 tháng. Lọ dung dịch tiêm Insulin người, bơm tiêm đầy sẵn và chưa mở nắp phải bảo quản ở 2 – 8 °C, không được làm đông lạnh, để gần nhiệt hoặc ánh sáng mặt trời. Phải bỏ các lọ chưa mở bị đông lạnh hoặc hết hạn sử dụng trên bao bì.
Lọ đang dùng có thể để ở nhiệt độ phòng từ 1 – 2 tháng. Tránh để ở nhiệt độ dưới 2 °C và trên 30 °C hoặc trực tiếp dưới ánh nắng. Lọ Insulin đã dùng để trong tủ lạnh có thể sử dụng hơn 30 ngày. Bỏ đi lượng còn sót nếu sau vài tuần chưa dùng.
Không dùng khi:
Có sự chuyển đổi màu sắc từ ban đầu sang màu đục.
Insulin đã hết hạn sử dụng.
Insulin bị đông đá hoặc đã được lưu trữ ở nhiệt độ cao.
Insulin trong lọ hoặc ống chứa bị đông cứng hoặc tạo thành cục.
Thấy có cặn bẩn hoặc tạp chất trong lọ chứa insulin và không tan ra khi được lắc nhẹ theo vòng tròn.
Nắp của lọ chứa insulin đã được mở trong thời gian quá một tháng.
Hỗn dịch Insulin người isophane duy nhất hoặc phối hợp với Insulin người phải bỏ đi nếu thấy hỗn dịch vẫn trong sau khi xoay tròn hoặc thấy kết tủa từng đám. Các ống đựng dung dịch tiêm hoặc hỗn dịch phải bảo quản ở nhiệt độ 2 – 8 °C, không làm đông lạnh, tránh ánh sáng.
Túi truyền chứa Insulin người (human) ổn định ở nhiệt độ phòng trong 24 giờ.
Nguồn gốc
1869: Paul Langerhans đã phát hiện ra một nhóm tế bào đặc biệt ở β tuyến tụy và sau này gọi là đảo Langerhans.
1921: Bác sĩ Frederick Banting và nghiên cứu sinh Charles Best đã tiến hành thử nghiệm trên tuyến tụy chó.
1922: Hai người Banting và Best tiếp tục nghiên cứu và cải thiện kĩ thuật để sản xuất Insulin và Eli Lilly trở thành nhà sản xuất Insulin đầu tiên.
1936: Hans Christian Hagedorn đã khám phá rằng Insulin có thể kéo dài tác dụng khi gắn với protamine.
1950: Insulin NPH tác dụng trung bình đã được đưa ra thị trường bởi công ty Danish Novo Nordisk.
1963: Insulin human (người) đầu tiên được tổng hợp.
1978: Insulin đã trở thành protein người đầu tiên sản xuất bằng công nghệ sinh học bởi công ty Genentech.
1982: Insulin tổng hợp có tên là “Human Insulin” có những hoạt tính khác hơn với Insulin có nguồn gốc từ động vật. Human Insulin có ưu điểm là ít gây dị ứng hơn Insulin động vật. Humulin được sản xuất bởi Eli Lilly được phổ biến rộng rãi sau năm 1980.
1996: Ra đời một loạt các Insulin analogue.
Insulin người được tổng hợp từ protein của vi khuẩn E. coli (Escherichia col).
Một số ví dụ về human Insulin
Regular (short acting): Humulin S, Actrapid, Insuman Rapid – NPH (intermediate acting): Humulin I, Insuman basal, Insulatard – Premixed human Insulins: Insuman Comb 15, 25 and 50, Humulin M2, M3 and M5.
Dược lý và cơ chế tác dụng
Insulin là hormon duy nhất trong cơ thể có tác dụng làm hạ đường huyết.
Insulin là một loại hormone tự nhiên được sản xuất bởi các tế bào beta của tuyến tụy. Ở những người không mắc bệnh tiểu đường, mức insulin cơ bản được bổ sung bằng lượng insulin tăng đột biến sau bữa ăn. Lượng insulin tăng đột biến sau bữa ăn chịu trách nhiệm cho những thay đổi trao đổi chất xảy ra khi cơ thể chuyển từ trạng thái sau hấp thụ sang trạng thái hấp thụ. Insulin thúc đẩy sự hấp thu glucose của tế bào, đặc biệt là ở cơ và mô mỡ, thúc đẩy dự trữ năng lượng thông qua quá trình tạo glycogen, chống dị hóa năng lượng dự trữ, tăng sao chép DNA và tổng hợp protein bằng cách kích thích gan, cơ và mô mỡ hấp thu axit amin, và điều chỉnh hoạt động của nhiều enzym tham gia vào quá trình tổng hợp glycogen và đường phân. Insulin cũng thúc đẩy tăng trưởng và cần thiết cho các hoạt động của hormone tăng trưởng (ví dụ: tổng hợp protein, phân chia tế bào, tổng hợp DNA).
Hoạt động chính của insulin là điều hòa chuyển hóa glucose. Insulin thúc đẩy sự hấp thu glucose và axit amin vào các mô cơ và mỡ, và các mô khác ngoại trừ não và gan. Nó cũng có vai trò đồng hóa trong việc kích thích tổng hợp glycogen, axit béo và protein. Insulin ức chế tân tạo glucose ở gan. Insulin liên kết với thụ thể insulin (IR), một protein dị vòng bao gồm hai đơn vị alpha ngoại bào và hai đơn vị beta xuyên màng. Sự gắn kết của insulin với tiểu đơn vị alpha của IR kích thích hoạt động tyrosine kinase nội tại của tiểu đơn vị beta của thụ thể. Thụ thể liên kết có thể tự phosphoryl hóa và phosphoryl hóa nhiều cơ chất nội bào như protein cơ chất thụ thể insulin (IRS), Cbl, APS, Shc và Gab 1. Những protein được kích hoạt này, lần lượt, dẫn đến việc kích hoạt các phân tử tín hiệu xuôi dòng bao gồm PI3 kinase và Akt. Akt điều chỉnh hoạt động của chất vận chuyển glucose 4 (GLUT4) và protein kinase C (PKC) đóng vai trò quan trọng trong chuyển hóa và dị hóa.
Về quá trình chuyển hóa glucid
Điều chỉnh thu nhập, tiêu thụ và lưu trữ glucid diễn ra ở nhiều tổ chức khác nhau trong cơ thể, đặc biệt là cơ bắp, gan và mô mỡ. Điều này không áp dụng cho tế bào não.
Về quá trình chuyển hóa lipid
Glucose được sử dụng để cung cấp năng lượng, và phần glucose không sử dụng được sẽ được biến đổi thành acid béo tại gan và được vận chuyển đến mô mỡ.
Trên chuyển hóa protein
Insulin cũng tác dụng trực tiếp đến chuyển hóa protein và mỡ. Hormon này kích thích tạo mỡ, ức chế tiêu mỡ và giải phóng acid béo tự do từ các tế bào mỡ.
Ngoài ra Insulin cũng kích thích tổng hợp protein. Cho Insulin với liều thích hợp cho người đái tháo đường type 1 (phụ thuộc Insulin) phục hồi nhất thời khả năng chuyển hóa carbohydrate, mỡ và protein, để dự trữ glucose ở gan và để chuyển glycogen thành mỡ. Khi cho liều Insulin thích hợp cho cách đều nhau cho người đái tháo đường, nồng độ hợp lý glucose máu được duy trì, nước tiểu tương đối không có glucose và chất ceton, ngăn chặn được nhiễm toan ceton, đái tháo đường, hôn mê. Tác dụng của Insulin bị đối kháng bởi somatropin (hormone tăng trưởng), epinephrine, glucagon, hormon vỏ tuyến thượng thận, tuyến giáp và estrogen.
Ứng dụng/ Chỉ định trong y học
Tất cả các trường hợp đái tháo đường type 1, nhiễm toan ceton do đái tháo đường, tình trạng tăng glucose huyết tăng áp lực thẩm thấu.
Đái tháo đường type 2 (T2MD) khi giảm cân, điều chỉnh chế độ ăn, hoặc uống thuốc chống đái tháo đường không duy trì được nồng độ glucose máu.
Đái tháo đường loại 2 ổn định nhưng phải đại phẫu, sốt, chấn thương nặng, nhiễm khuẩn, loạn chức năng thận hoặc gan, cường giáp, hoặc các rối loạn nội tiết khác, bệnh Raynaud và mang thai.
Phụ nữ đái tháo đường đang mang thai hoặc phụ nữ mang thai mới phát hiện đái tháo đường (gestational diabetes).
Đái tháo đường ở lần điều trị khởi đầu nếu mức HbA1C > 9,0% và glucose máu lúc đói >15,0 mmol/lít.
Dược động học
Hấp thu
Khi được tiêm dưới da, tác dụng hạ đường huyết của insulin người bắt đầu khoảng 30 phút sau liều. Sau khi tiêm dưới da một lần 0,1 đơn vị/kg insulin người cho các đối tượng khỏe mạnh, nồng độ insulin cao nhất đạt được trong khoảng 1,5 đến 2,5 giờ sau khi dùng liều.
Khi dùng ở dạng hít (như sản phẩm Afrezza), thời gian để nồng độ insulin huyết thanh tối đa dao động từ 10-20 phút sau khi hít 4 đến 48 đơn vị insulin người. Nồng độ insulin huyết thanh giảm xuống mức ban đầu trong khoảng 60-240 phút đối với các mức liều này. Mức độ thay đổi tiếp xúc với insulin của bệnh nhân nội trú được đo bằng AUC và Cmax lần lượt là khoảng 16% (KTC 95% 12-23%) và 21% (KTC 95% 16-30%).
Phân bố
Insulin phân bố nhanh vào khắp dịch ngoại bào.
Chuyển hóa
Insulin chuyển hóa nhanh chủ yếu ở gan do enzym glutathion và ở một mức độ ít hơn là ở thận và mô cơ. Ở thận, Insulin được lọc qua cầu thận và hầu như được tái hấp thu hoàn toàn (98%) ở ống thận gần. Khoảng 40% Insulin tái hấp thu đó trở lại máu tĩnh mạch, còn 60% được chuyển hóa ở tế bào lót ống lượn gần. Ở người bình thường, chỉ một lượng nhỏ (< 2%) liều Insulin được bài tiết không biến đổi qua nước tiểu.
Đào thải
Sau khi hít insulin người qua đường miệng, trung bình 39% liều hít vào của các hạt mang được phân phối đến phổi và trung bình 7% liều được nuốt. Phần nuốt vào không được hấp thu từ đường tiêu hóa và được loại bỏ dưới dạng không thay đổi trong phân.
Thời gian bán thải cuối cùng rõ ràng sau khi hít 4 đến 48 đơn vị insulin người là 120-206 phút
Độc tính ở người
Liều lượng cao không thích hợp liên quan đến lượng thức ăn và tiêu hao năng lượng có thể dẫn đến hạ đường huyết nghiêm trọng và đôi khi kéo dài và đe dọa tính mạng.
Các dấu hiệu và triệu chứng thần kinh (tự trị) của hạ đường huyết bao gồm run rẩy, đánh trống ngực, đổ mồ hôi, lo lắng, đói, buồn nôn và ngứa ran.
Các dấu hiệu và triệu chứng của bệnh hạ đường huyết bao gồm khó tập trung, hôn mê, suy nhược, lú lẫn, buồn ngủ, thay đổi thị lực, khó nói, nhức đầu và chóng mặt.
Hạ đường huyết nhẹ được đặc trưng bởi sự hiện diện của các triệu chứng tự trị. Hạ đường huyết vừa phải được đặc trưng bởi sự hiện diện của các triệu chứng rối loạn tự trị và thần kinh.
Các cá nhân có thể bất tỉnh trong những trường hợp hạ đường huyết nghiêm trọng. Các trường hợp hiếm gặp của phản ứng teo mỡ hoặc teo mỡ đã được quan sát thấy.
Tương tác với thuốc khác
Rủi ro giảm đường huyết:
Sử dụng insulin cùng với những loại thuốc sau đây có thể làm tăng rủi ro giảm đường huyết:
Aspirin và các loại thuốc chứa salicylic (đặc biệt là liều cao)
Thuốc ức chế men chuyển
Rượu ethylic (không nên sử dụng với insulin)
Các loại thuốc chẹn beta, đặc biệt là loại không chọn lọc trên tim như propranolol. Thuốc chẹn beta không chỉ gây giảm đường huyết mà còn che lấp các triệu chứng của nó.
Khi phối hợp sử dụng insulin cùng với các thuốc này, bệnh nhân cần được cảnh báo và giám sát đường huyết thường xuyên.
Rủi ro tăng đường huyết:
Một số loại thuốc có thể gây tăng đường huyết, bao gồm:
Thuốc an thần kinh clorpromazin (liều cao)
Danazol (không nên sử dụng cùng insulin, có thể gây nhiễm độc ceton)
Các loại thuốc chứa đường như lactose, sacarose
Hormon progesteron (liều cao)
Glucocorticoid
Các thuốc kích thích beta-2 như salbutamol, terbutalin
Lợi tiểu thiazid và lợi tiểu quai.
Những sai lầm thường gặp về tiêm insulin
Mỗi ngày khoa chúng tôi nhận khoảng 15-25 bệnh nhân mới, trong số này có nhiều bệnh nhân đái tháo đường phải nhập viện là do tiêm sai insulin, dẫn đến đường huyết cao. Nghiên cứu mới đây tại Khoa khám bệnh – Bệnh viện Bạch Mai cho thấy có đến gần 70% các bệnh nhân điều trị insulin tiêm sai. Các sai lầm phổ biến là:
- Chỉ tiêm 1 chỗ (thường quanh rốn) mà không thay đổi vị trí tiêm. Hậu quả là chỗ tiêm bị phì đại hoặc teo đét, dẫn đến insulin không được hấp thu đầy đủ.
- Không véo da khi tiêm, nên kim đâm sâu vào đến cơ, thành ra là tiêm bắp chứ không phải tiêm dưới da. Hậu quả là insulin được hấp thu quá nhanh và tác dụng ngắn hơn bình thường.
- Rút bơm tiêm ngay sau khi tiêm xong, khi thuốc chưa kịp đi vào hết, nên một phần insulin sẽ bị chảy ra tại chỗ tiêm.
- Không thay kim tiêm thường xuyên (hàng ngày hoặc sau mỗi lần tiêm), có khi cả tuần hoặc 2 tuần mới thay kim 1 lần. Hậu quả là kim bị cùn gây đau, bị tắc gây giảm lượng insulin đưa vào cơ thể, bị nhiễm trùng…
- Bút hoặc lọ tiêm insulin được cất trở lại tủ lạnh sau khi tiêm, như vậy bút/lọ insulin bị thay đổi nhiệt độ quá nhiều lần, ảnh hưởng đến chất lượng thuốc.
- Một lọ insulin dùng quá lâu, đến hơn 1 tháng, khi đó insulin bị giảm chất lượng.
- Tiêm xong để quá lâu mới ăn, nên bị hạ đường huyết.
- Tự bớt mũi tiêm insulin. Bệnh nhân được kê đơn tiêm 3-4 mũi/ngày nhưng do ngại hoặc chủ quan nên tự bớt còn 1-2 mũi tiêm. Hậu quả là cơ thể bị thiếu insulin trầm trọng và đột ngột nên đường huyết tăng vọt, có thể dẫn đến hôn mê nhiễm toan xê tôn
- Nhờ nhân viên y tế tiêm nhưng những người này không được hướng dẫn, không quen với việc tiêm insulin có thể tích rất nhỏ nên họ thường tiêm liều cao hơn chỉ định, gây hạ đường huyết nặng.
- Sử dụng sai loại bơm tiêm. Ví dụ cùng là bơm tiêm 1 mL, nhưng loại chia vạch 40 là dành cho tiêm insulin U40 (1 mL có 40 đơn vị), còn loại chia vạch 100 là dành cho tiêm insulin U100 (1 mL có 100 đơn vị). Cùng thể tích nhưng lượng insulin chênh nhau 2,5 lần.
Lưu ý khi dùng Insulin
Lưu ý và thận trọng chung
Insulin luôn được tiêm dưới dà và thực hiện trước bước ăn
Điều chỉnh liều insulin cho sự mất cân bằng lượng đường trong máu:
Nếu lượng đường trong máu tăng mà không giải thích trong ít nhất 3 ngày, hãy điều chỉnh liều insulin ngay lập tức.
Nếu liều ban đầu để giảm lượng đường trong máu (< 3,9 mmol / l) không hiệu quả, hãy điều chỉnh liều insulin.
Tăng hoặc giảm liều insulin 1 IU nếu liều hiện tại dưới 10 IU; bằng 2 IU nếu trên 10 IU.
Điều chỉnh liều insulin tùy thuộc vào nguyên nhân gây mất cân bằng lượng đường trong máu.
Những điều cần lưu ý đối với bệnh nhân nhịn ăn:
Ngừng sử dụng insulin hỗn hợp và insulin tác dụng nhanh.
Tiếp tục sử dụng insulin tác dụng chậm hoặc insulin tác dụng trung bình, nhưng giảm liều 20-30%, giả sử liều insulin cơ bản có thể quá cao.
Duy trì tốc độ tiêm cho máy bơm insulin (giảm liều nhỏ là chấp nhận được) và tránh tiêm tĩnh mạch nhanh.
Lượng đường trong máu có thể tăng trong bữa ăn tiếp theo, và liều insulin nên được điều chỉnh cho phù hợp.
Cân nhắc cho bệnh nhân lượng đường trong máu thấp:
Nếu bệnh nhân tỉnh táo, hãy bổ sung ngay 15g đường hấp thu nhanh (như ba viên đường hoặc một ly nước cam). Theo dõi lượng đường trong máu trong 30 phút đến một giờ, và không để bệnh nhân một mình. Xác định các yếu tố có thể đã gây ra lượng đường trong máu thấp để ngăn ngừa tái phát.
Nếu bệnh nhân bất tỉnh, hãy bổ sung một mũi tiêm Glucagen hoặc hai đến ba lần tiêm glucose 30%. Sau đó chuyển sang 5-10% glucose trong vòng 24 giờ.
Lưu ý cho bệnh nhân mang thai
Đối với phụ nữ mang thai mắc bệnh tiểu đường loại 1 và loại 2: Tiêm insulin là bắt buộc để kiểm soát chặt chẽ lượng đường trong máu khi mang thai.
Đối với phụ nữ mang thai đái tháo đường thai kỳ: Sau khi thực hiện chế độ ăn kiêng và tập luyện trong 1-2 tuần nhưng không đạt được mục tiêu điều trị, các bác sĩ sẽ chỉ định tiêm insulin. Dựa vào lượng đường trong máu, thời gian trong ngày khi lượng đường trong máu tăng, kháng insulin, các bác sĩ sẽ đưa ra phác đồ tiêm phù hợp cho từng bệnh nhân, vì không phải trường hợp nào cũng giống nhau.
Trong trường hợp biến chứng cấp tính ở phụ nữ mang thai như tăng xeton, đường huyết cao nặng, nhiễm trùng, sụt cân không rõ nguyên nhân, các bác sĩ sẽ tư vấn và sử dụng insulin theo khuyến cáo của Khoa Nội tiết-Đái tháo đường. Điều này giúp kiểm soát và duy trì mức glucose ổn định.
Lưu ý phụ nữ mang thai phải tuân thủ phác đồ tiêm insulin theo quy định và không được dừng lại hoặc điều chỉnh liều lượng khi chưa có sự đồng ý của bác sĩ. Ngoài ra, phụ nữ mang thai cần theo dõi lượng đường trong máu vào những thời điểm nhất định: khi thức dậy, trước và sau bữa ăn chính (1-2 giờ) và ghi lại kết quả. Lượng đường trong máu bình thường khi nhịn ăn và trước bữa ăn dưới 95mg / dl; 1 giờ sau khi ăn dưới 140mg/dl; 2 giờ sau khi ăn là dưới 120mg / dl. Nếu mức độ bất thường, mẹ bầu nên điều chỉnh chế độ ăn uống, tập luyện và tham khảo ý kiến bác sĩ để tìm giải pháp phù hợp.
Lưu ý cho bệnh nhân đang cho con bú
Cho con bú ít nhất 6 tháng có thể làm giảm nguy cơ mắc bệnh tiểu đường loại 2 tới 47% so với những phụ nữ không cho con bú.
Phụ nữ cho con bú dưới 6 tháng cũng giảm 25% nguy cơ mắc bệnh tiểu đường.
Các nhà khoa học tin rằng có những cơ chế sinh học đặc biệt giúp phụ nữ cho con bú chống lại bệnh tiểu đường loại 2.
Một trong những cơ chế này là cho con bú làm tăng lượng hormone kiểm soát insulin trong máu và giữ lượng glucose trong cơ thể ổn định ở mức cho phép.
Lưu ý cho bệnh nhân có lái xe hay vận hành máy móc
Không có báo cáo trên nhóm đối tượng này
Một vài nghiên cứu của Insulin trong Y học
Bộ não như một cơ quan trao đổi chất nhạy cảm với Insulin
Bối cảnh: Bộ não từng được coi là một cơ quan không nhạy cảm với Insulin. Bây giờ chúng ta biết rằng thụ thể Insulin có trong não và phục vụ các chức năng quan trọng trong chuyển hóa toàn bộ cơ thể và chức năng não. Việc truyền tín hiệu Insulin trong não không chỉ liên quan đến quá trình cân bằng nội môi của não mà còn liên quan đến các quá trình bệnh lý thần kinh như suy giảm nhận thức và bệnh Alzheimer.
Phạm vi đánh giá: Trong bài tổng quan này, chúng tôi cung cấp một cái nhìn tổng quan về tín hiệu Insulin trong não và tác động chuyển hóa của tình trạng kháng Insulin ở não và thảo luận về bệnh Alzheimer, một trong những bệnh thần kinh có liên quan chặt chẽ nhất đến tình trạng kháng Insulin của não.
Kết luận chính: Mặc dù tín hiệu Insulin của não chỉ đóng một vai trò nhỏ trong việc điều hòa glucose của hệ thần kinh trung ương, nhưng nó lại có tác động đáng kể đến sức khỏe trao đổi chất của não. Tín hiệu Insulin bình thường rất quan trọng đối với hoạt động của ty thể và lượng thức ăn bình thường. Kháng Insulin ở não góp phần gây béo phì và cũng có thể đóng một vai trò quan trọng trong quá trình thoái hóa thần kinh.
Tài liệu tham khảo
- Bộ Y Tế (2018), Dược thư quốc gia Việt Nam, Nhà xuất bản Y học, Hà Nội.
- Drugs.com, Interactions checker, Insulin, truy cập ngày 15 tháng 4 năm 2023.
- Go.drugbank, Drugs, Insulin human, truy cập ngày 15 tháng 4 năm 2023.
- Milstein, J. L., & Ferris, H. A. (2021). The brain as an Insulin-sensitive metabolic organ. Molecular Metabolism, 52, 101234.
- 5. Pubchem, Insulin human, truy cập ngày 4 tháng 4 năm 2023.
Xuất xứ: Pháp
Điều trị đái tháo đường
Xuất xứ: Pháp
Xuất xứ: Ba Lan
Xuất xứ: Đan Mạch
Xuất xứ: Ba Lan
Xuất xứ: Ba Lan