Bệnh Nhi khoa
Hội Chứng Đồng Dạng Thai Nhi Với Đồng Dạng Nhĩ Trái Và Phải
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Hội chứng Đồng Dạng Thai Nhi Với Đồng Dạng Nhĩ Trái Và Phải – Tải file PDF Tại đây.
Biên dịch: Bs Vũ Tài
Định nghĩa, Thuật ngữ và Tỷ lệ mắc mới
Situs Solitus
Sự phát triển các cấu trúc trong ổ bụng và lồng ngực ở thời kỳ phôi thai tuân theo một phương thức phối hợp và có kiểm soát về mặt không gian, dẫn đến các vị trí giải phẫu bên phải và bên trái được xác định rõ ràng trong cơ thể (1). Các cấu trúc bên phải bao gồm phần lớn gan, tĩnh mạch chủ dưới (IVC) và tĩnh mạch chủ trên, tâm nhĩ phải với tiểu nhĩ của nó, và phổi phải có ba thùy với phế quản chính ngắn hơn, và phân chia sớm thành phế quản thùy trên (eparterial bronchus)(Bảng 6.2) (Hình 1). Các cấu trúc bên trái bao gồm dạ dày, lách, tâm nhĩ trái với tiểu nhĩ của nó, các tĩnh mạch phổi và phổi trái có hai thùy với phế quản chính dưới động mạch phổi (hyparterial bronchus) (Bảng 6.2) (Hình 1) (1). Sự phát triển và vị trí bình thường của các tạng trong ổ bụng và lồng ngực được gọi là situs solitus (solitus có nghĩa là phổ biến) cho sự sắp xếp các tạng và levocardia (tim ở bên trái) cho sự sắp xếp các tạng trong lồng ngực (1,2). Tham khảo Chương 6 để xác định situs của thai nhi và cách tiếp cận hình ảnh tim thai theo từng đoạn.
- Hình 1: Hình vẽ giản đồ situs bình thường
Hình vẽ giản đồ situs bình thường (situs solitus) từ phía trước cho thấy các tạng trong ổ bụng và ngực ở vị trí bình thường bên trái (L) và bên phải (R) của chúng. Phổi bên phải có ba thùy, trong khi phối bên trái có hai thùy. Dạ dày và lách ở bên L. Gan ở bên R. Khoảng một phần ba trái tim (H) ở bên R và hai phần ba ở bên L. Các tĩnh mạch chủ dưới (IVC) và trên (SVC) đổ vào tâm nhĩ phải theo bên R ngực.
Situs Inversus
Situs inversus là sự sắp xếp hình ảnh soi gương của các cấu trúc situs solitus trong ổ bụng và lồng ngực và được thảo luận chi tiết ở cuối chương này. Trong situs inversus, các tạng trong ổ bụng được sắp xếp theo hình ảnh soi gương với dạ dày, lách và động mạch chủ xuống ở bên phải và gan và IVC ở bên trái cơ thể. Các dị tật tim đôi khi gặp lên đến 5% các trường hợp. Situs inversus có thể toàn phần hoặc bán phần liên quan đến các tạng trong ổ bụng hoặc lồng ngực.
Situs mơ hồ/Hội chứng đồng dạng
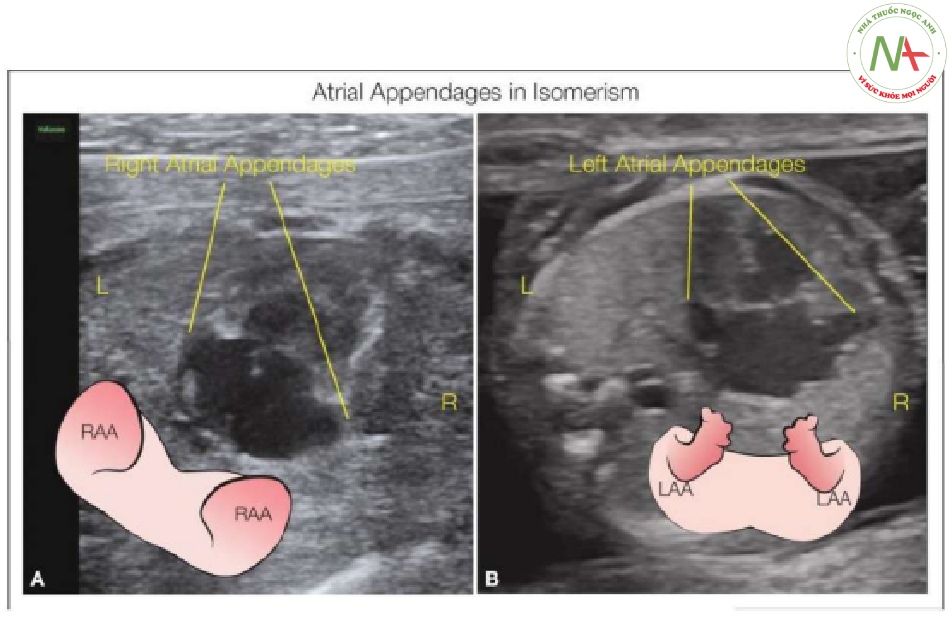
Bất kỳ sự sắp xếp nào của các tạng trong ổ bụng và / hoặc lồng ngực không phải là situs solitus hoặc situs inversus được gọi là situs mơ hồ (situs không rõ hoặc phức tạp) (3). Situs mơ hồ, không giống như situs solitus hoặc inversus, thường liên quan với các dị tật khác nhau, bao gồm bất thường lách, như không có lách hoặc đa lách (2). Thuật ngữ hội chứng tim-lách lần đầu tiên được sử dụng để mô tả tình trạng situs mơ hồ liên quan với bất thường lách. Bởi lách không phải lúc nào cũng bất thường trong situs mơ hồ và không thể được dùng như một dấu hiệu đáng tin cậy để phân loại, thuật ngữ hội chứng đồng dạng đã được đề xuất cho những thay đổi situs các tạng trong ổ. Hội chứng đồng dạng (trong tiếng Hy Lạp, heteros có nghĩa là khác biệt và taxi có nghĩa là sắp xếp) là một thuật ngữ chung được dùng để mô tả phổ hoàn toàn của sự sắp xếp các tạng bất thường bao gồm các tình trạng như không có lách và đa lách (1-3). Bởi vì nhiều nhà bệnh học quan sát thấy rằng các phân nhóm của không có lách và đa lách được phân loại tốt hơn khi mô tả hình thái tâm nhĩ hơn là sự thay đổi situs các tạng trong ổ bụng, thuật ngữ đồng dạng nhĩ phải và trái (trong tiếng Hy Lạp, iso có nghĩa là giống nhau và meros có nghĩa là xoay) đã được đề xuất và sử dụng (3 , 4) (Hình 2 và 3). Đồng dạng các tạng trong ổ bụng (Visceral heterotaxy) liên quan đến sự sắp xếp bất thường các tạng đặc không ghép cặp trong ổ bụng. Đồng dạng các tạng trong lồng ngực được đặc trưng bởi sự sắp xếp khá đối xứng của các cấu trúc không đối xứng, bao gồm cả tâm nhĩ và phổi (2), do đó cho phép phân loại thành hai nhóm chính: đồng dạng bên trái hai bên, còn được gọi là đồng dạng nhĩ trái (hoặc trước đây được gọi là đa lách) (Hình 2), và đồng dạng bên phải hai bên, còn được gọi là đồng dạng nhĩ phải (hoặc trước đây được gọi là không có lách hoặc hội chứng Ivemark) (Hình 3). Các nhà bệnh học và với công nghệ siêu âm tiên tiến có thể nhận ra tiểu nhĩ phải có hình chóp và tiểu nhĩ trái có hình móc câu đặc trưng trong tình trạng bình thường (Hình 4) và phân biệt với sự đối xứng hai bên của tiểu nhĩ trái hay phải tương ứng trong đồng dạng nhĩ trái (Hình 5) và phải. (Hình 6),.
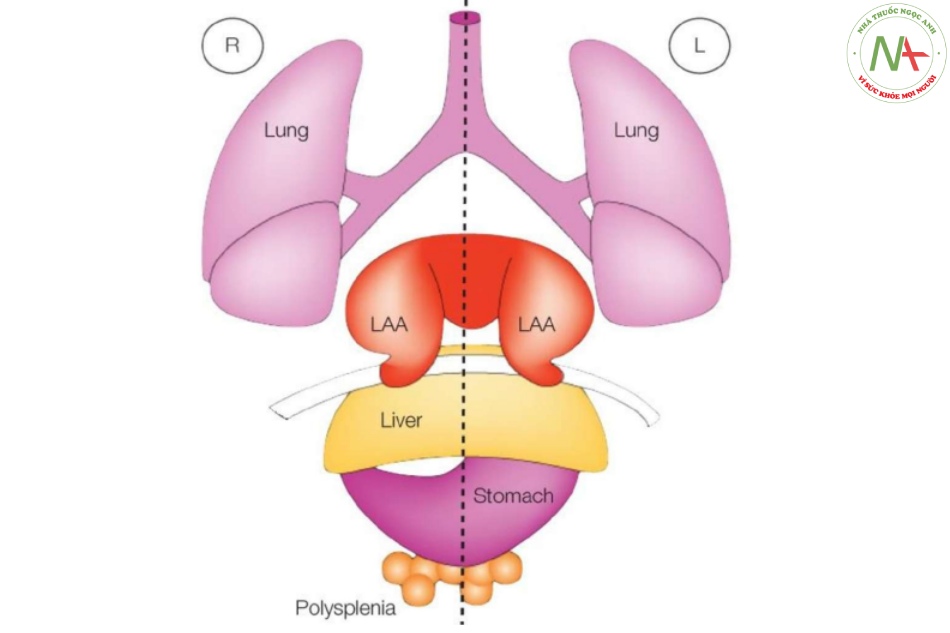
- Hình 2: Hình vẽ giản đồ các tạng trong ổ bụng và lồng ngực, nhìn từ trước, trong đồng dạng nhĩ trái (đa lách)
Trong đồng dạng nhĩ trái, còn được gọi là đồng dạng bên trái hai bên, hai phổi có hình thái phổi trái với hai thùy ở mỗi phổi. Lưu ý sự hiện diện của tiểu nhĩ trái hai bên (LAAs). Vị trí của gan và dạ dày có thể ở bên trái (L) hoặc bên phải (R). Đa lách cũng thường thấy. Trong nhiều trường hợp đồng dạng nhĩ trái, có sự gián đoạn phần trong gan của tĩnh mạch chủ dưới với sự liên tục tĩnh mạch đơn (không được thể hiện ở đây).
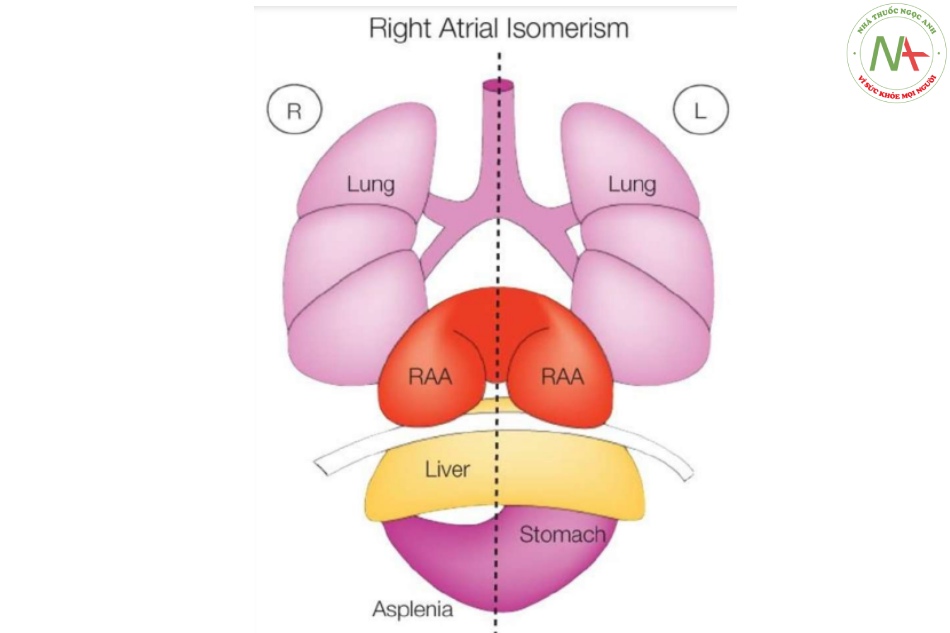
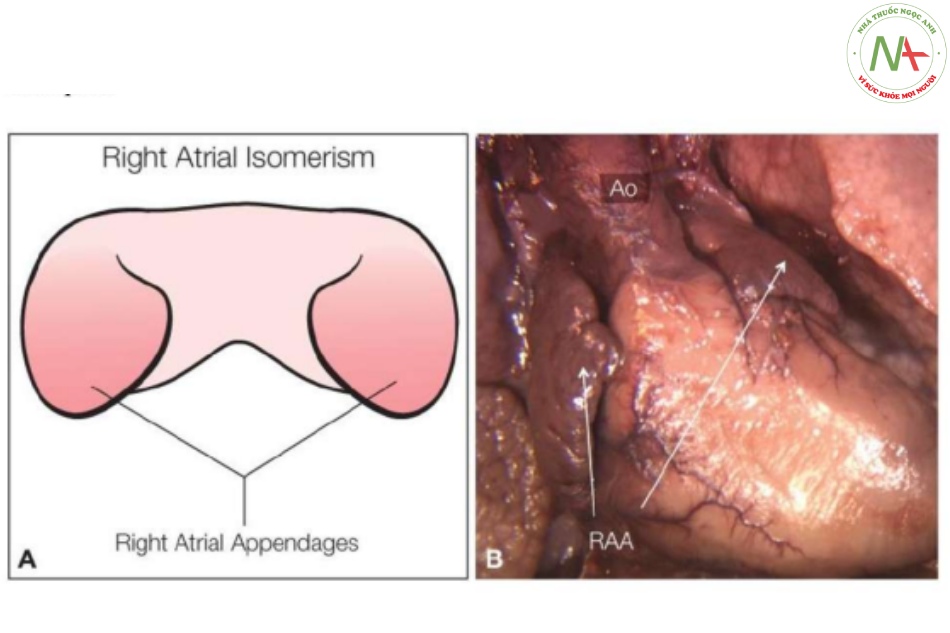
- Hình 3: Hình vẽ giản đồ các tạng trong ổ bụng và lồng ngực, nhìn từ trước, trong đồng dạng nhĩ phải (không có lách)
Trong đồng dạng nhĩ phải, còn được gọi là đồng dạng bên phải hai bên, hai phổi có hình thái phổi phải với ba thùy ở mỗi phổi. Lưu ý sự hiện diện của tiểu nhĩ phải hai bên (RAAs). Gan và dạ dày có thể ở bên trái (L), bên phải (R), hoặc ở vị trí đường giữa. Trong đồng dạng nhĩ phải thường liên quan với tình trạng không có lách. Trong nhiều trường hợp đồng dạng bên phải, tĩnh mạch phổi có thể có các kết nối bất thường (không thể hiện ở đây).
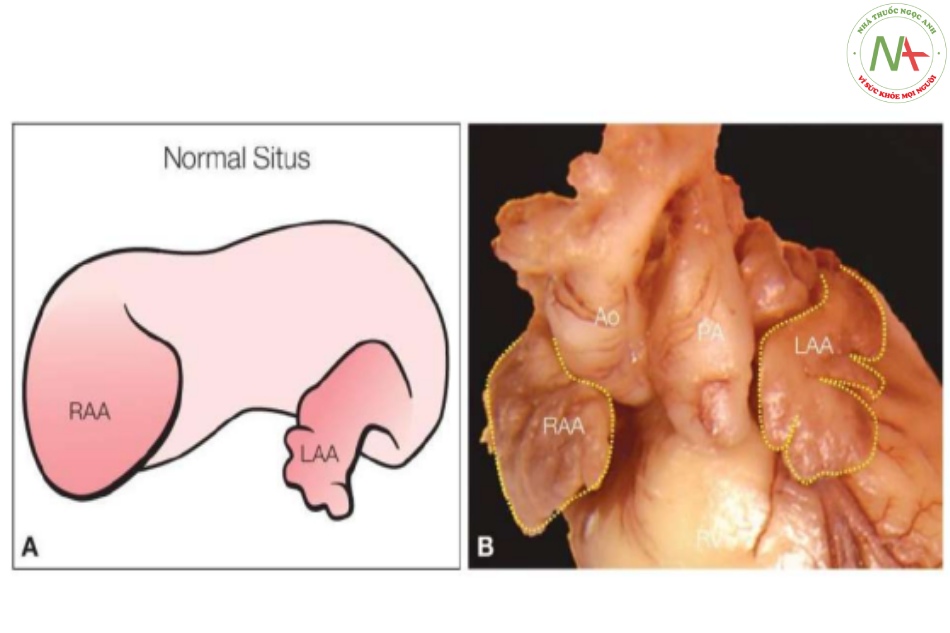
- Hình 4: Hình vẽ giản đồ (A) và tiêu bản giải phẫu (B) của tim thai bình thường
Hình vẽ giản đồ (A) và tiêu bản giải phẫu (B) của tim thai bình thường, nhìn từ trước, cho thấy tiểu nhĩ phải (RAA) có hình chóp rộng và khúc nối với tâm nhĩ phải rộng và tiểu nhĩ trái (LAA) có hình móc câu giống ngón tay và khúc nối với tâm nhĩ trái hẹp. Ao, động mạch chủ; PA, động mạch phổi; RV, tâm thất phải.
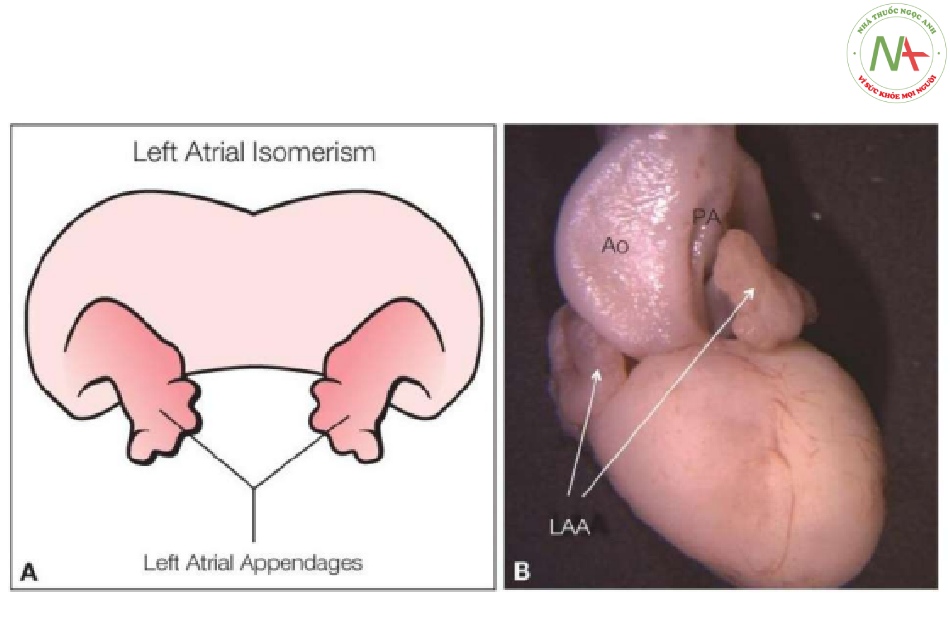
- Hình 5: Hình vẽ giản đồ (A) và tiêu bản giải phẫu (B) tim thai, nhìn từ trước
Hình vẽ giản đồ (A) và tiêu bản giải phẫu (B) tim thai, nhìn từ trước, với đồng dạng nhĩ trái cho thấy hai tiểu nhĩ có hình thái tiểu nhĩ trái (LAA) với hình dạng móc câu giống ngón tay điển hình và khúc nối với tâm nhĩ hẹp . Động mạch chủ giãn (Ao) và động mạch phổi hẹp (PA) (B) là một phần của dị tật tim liên quan.
- Hình 6: Hình vẽ giản đồ (A) và tiêu bản giải phẫu (B) của tim thai
Hình vẽ giản đồ (A) và tiêu bản giải phẫu (B) của tim thai, nhìn từ trước, với đồng dạng nhĩ phải cho thấy hai tiểu nhĩ có hình thái tiểu nhĩ phải (LAA) với hình chóp rộng điển hình và khúc nối với tâm nhĩ rộng. Mạch máu duy nhất xuất phát từ tim là động mạch chủ bị giãn (Ao) như một phần của dị tật tim liên quan.
Tỷ lệ mắc bệnh
Rất khó để đánh giá tỷ lệ mắc mới hội chứng đồng dạng thực sự bao gồm đồng dạng nhĩ phải và trái, nhưng gần đây, một nghiên cứu lớn đã đưa ra một ước tính gần đúng. Một nghiên cứu từ Trung Quốc đã phân tích dữ liệu siêu âm từ 714.306 thai nhi và phát hiện hội chứng đồng dạng ở 103 thai nhi, tương ứng với tỷ lệ 0,014% (hoặc 1: 7000 trường hợp) (5). Trong số trẻ nhỏ bị bệnh tim bẩm sinh, hội chứng đồng dạng được phát hiện dao động từ 2,2% đến 4,2% (6). Trong các loạt báo cáo ca bệnh, đồng dạng bên trái phổ biến hơn bên phải (7,8). Trong các loạt báo cáo ca bệnh sau sinh, đồng dạng bên phải phổ biến hơn, có thể do tỷ lệ thai chết lưu trong tử cung tăng với đồng dạng bên trái bởi block tim hoàn toàn và phù thai (9). Đồng dạng thai nhi làm tăng nguy cơ tái phát ở những lần mang thai sau và nguy cơ đó đã được báo cáo lên đến 10% trong một số loạt báo cáo ca bệnh (10). Căn nguyên di truyền đối với sự tái phát đồng dạng có thể bao gồm rối loạn gen trội trên NST thường, gen lặn trên NST thường, liên quan NST X và đơn gen, đặc biệt là rối loạn vận động nhung mao nguyên phát (2,11-14). Sự tái phát đồng dạng trong gia đình không chỉ giới hạn ở những bất thường đặc trưng mà có thể liên quan đến toàn bộ phổ, bao gồm đồng dạng bên phải hoặc đồng dạng bên trái và situs inversus.
Nghi ngờ hội chứng đồng dạng trước sinh liên quan đến đồng dạng nhĩ phải và trái
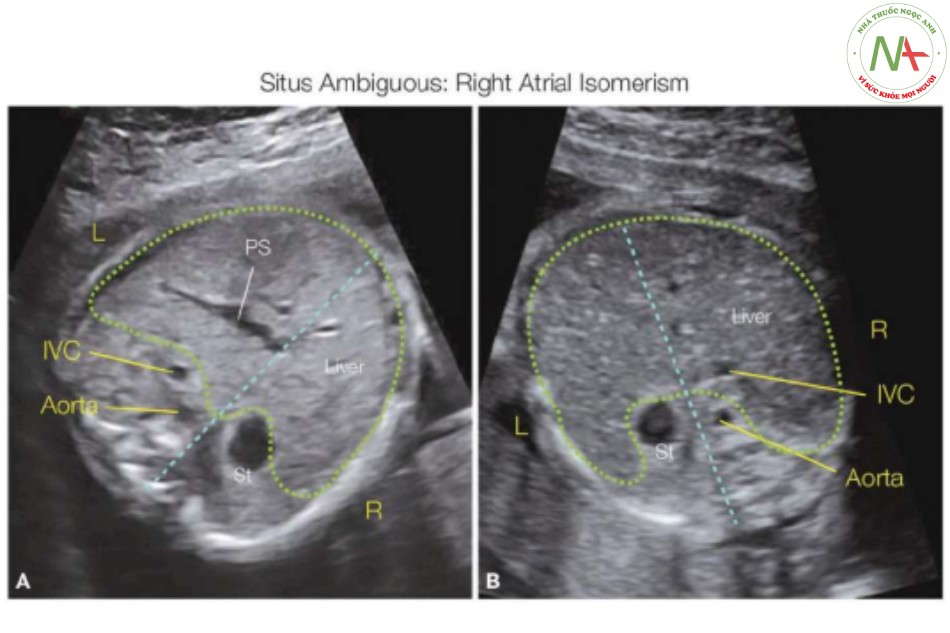
Có thể dễ dàng nghi ngờ hội chứng đồng dạng ở thai nhi khi khảo sát kĩ ngực và bụng, nhưng việc phân loại chính xác đồng dạng bên phải hay bên trái vẫn gặp nhiều khó khăn, vì không có dị tật tim đặc trưng điển hình cho các bất thường này. Trong một số trường hợp, có thể xác định tiểu nhĩ phải hay trái trên siêu âm trước sinh (15), như trong Hình 7, nhưng đây là một thách thức và không thể được dùng như một dấu hiệu đáng tin cậy để phân loại (9). Một trong những dấu hiệu đáng tin cậy nhất vẫn là đánh giá sự sắp xếp mạch máu ở vùng bụng trên (xem phần sau của chương này) như được thực hiện trong siêu âm tim sau sinh (16). Nói chung, có thể đạt được sự nghi ngờ đáng tin cậy về hội chứng đồng dạng bên phải hoặc bên trái bằng cách đánh giá sự sắp xếp mạch máu ở vùng bụng trên kết hợp với các dấu hiệu trong lồng ngực. Hình 8 tóm tắt bốn cách sắp xếp các mạch máu trong ổ bụng có thể có. Trong situs solitus, động mạch chủ nằm ở bên trái cột sống và IVC nằm trước, bên phải động mạch chủ (Hình 8A), và trong situs inversus, các mạch máu ở vị trí hình ảnh soi gương so với situs solitus, với động mạch chủ ở bên phải và phía sau và IVC ở bên trái và phía trước (Hình 8B). Trong đồng dạng bên trái, IVC thường bị gián đoạn, và tĩnh mạch đơn bị giãn, ở phía sau, bên phải cột sống (Hình 8C). Khi tĩnh mạch bán đơn bị giãn, thay vào đó, nó được phát hiện ở bên trái cột sống (xem Chương 42). Trong đồng dạng nhĩ phải, động mạch chủ và IVC nằm cạnh nhau, cả hai đều nằm ở cùng một bên hoặc bên phải (Hình 8D) hoặc bên trái của cơ thể (xem sau).
- Hình 7: Mặt cắt bốn buồng từ mỏm ở hai thai nhi có đồng dạng nhĩ phải (A) và trái (B)
Lưu ý tiểu nhĩ phải có hình chóp rộng đối xứng hai bên (RAA) (A) và tiểu nhĩ trái có hình dạng giống như ngón tay đối xứng hai bên (LAA) (B). Khá khó để nhận ra hình thái tâm nhĩ khi siêu âm, và chẩn đoán được đưa ra bằng cách dựa vào các đặc điểm siêu âm khác. Lưu ý rằng (A, B) cả hai tâm nhĩ đều xuất hiện đối xứng. L, trái; R, phải.
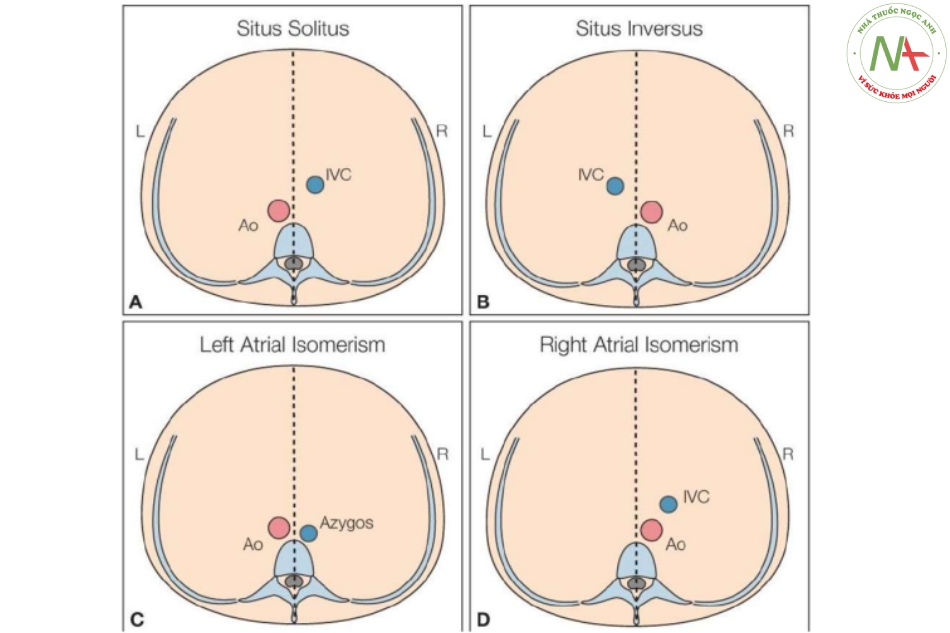
- Hình 8: Các hình vẽ giản đồ của mặt cắt ngang bụng trên cho thấy vị trí của động mạch chủ (Ao) và tĩnh mạch chủ dưới (IVC) trong việc xác định kiểu situs
Các đường đứt nét chia vùng bụng thành bên trái (L) và bên phải (R). Trong situs solitus (A), Ao nằm ở bên L cột sống và IVC nằm trước Ao và ở bên R cột sống.
Trong situs inversus (B), các mạch máu ở vị trí hình ảnh soi gương so với situs solitus, với Ao ở bên R của cột sống và IVC ở trước và bên L. Trong đồng dạng nhĩ trái (C), thường không có IVC trong gan, nhưng tĩnh mạch đơn bị giãn và hơi ở sau Ao và bên R cột sống. Hình D cho thấy một ví dụ điển hình của hội chứng đồng dạng nhĩ phải, với Ao và IVC ở cùng một phía của cơ thể với IVC ở phía trước Ao. Cả hai mạch máu đều có thể ở cùng bên L hoặc R (D). Vị trí của dạ dày không được vẽ trong các giản đồ này, nó nằm bên L (A), bên R (B), và ở vị trí thay đổi (C, D) và do đó có ý nghĩa hạn chế trong việc phân loại đồng dạng.
Tuy nhiên, tác động chính đến kết cục chủ yếu phụ thuộc vào dị tật tim cụ thể hơn là phân loại thực tế. Theo kinh nghiệm của các tác giả, có bốn cách phổ biến mà hội chứng đồng dạng thai nhi bị nghi ngờ và xác nhận:
1. Tim và dạ dày thai nhi ở hai bên đối diện của cơ thể, dẫn đến nghi ngờ bất thường situs và do đó chỉ định siêu âm chi tiết về vùng
- Hình 9: Mặt cắt ngang ngực (A) và bụng (B) ở thai nhi mắc hội chứng đồng dạng.
Đồng dạng được nghi ngờ trên siêu âm bởi tim (H) và dạ dày (St) ở hai bên đối diện của cơ thể. Lưu ý mặt cắt bốn buồng bất thường, cho thấy có dị tật tim thai. L, trái; R, phải.
2. Có dị tật tim phức tạp trên siêu âm, thúc đẩy đánh giá từng đoạn có mục tiêu của tim và situs thai nhi (Hình 10)
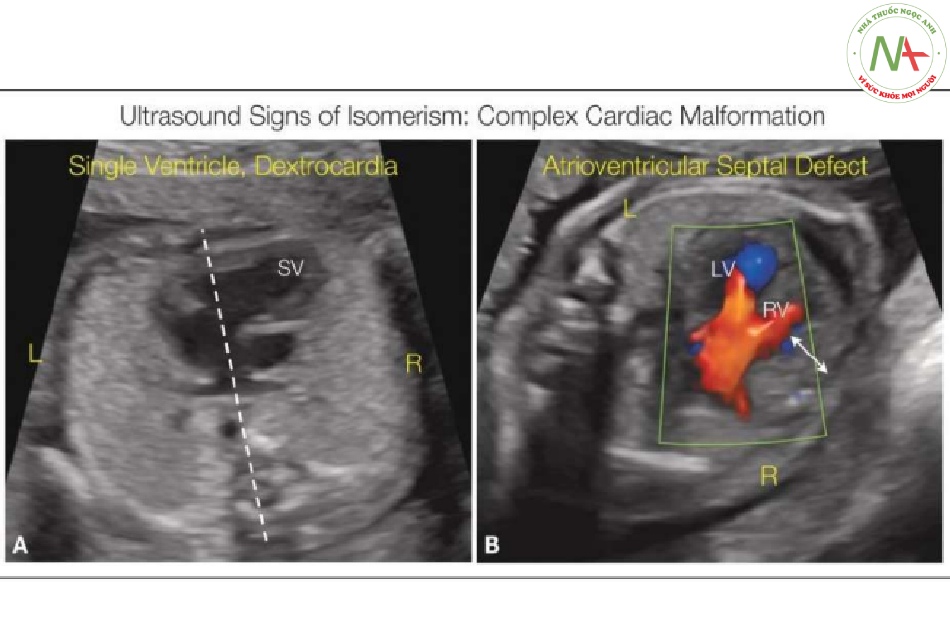
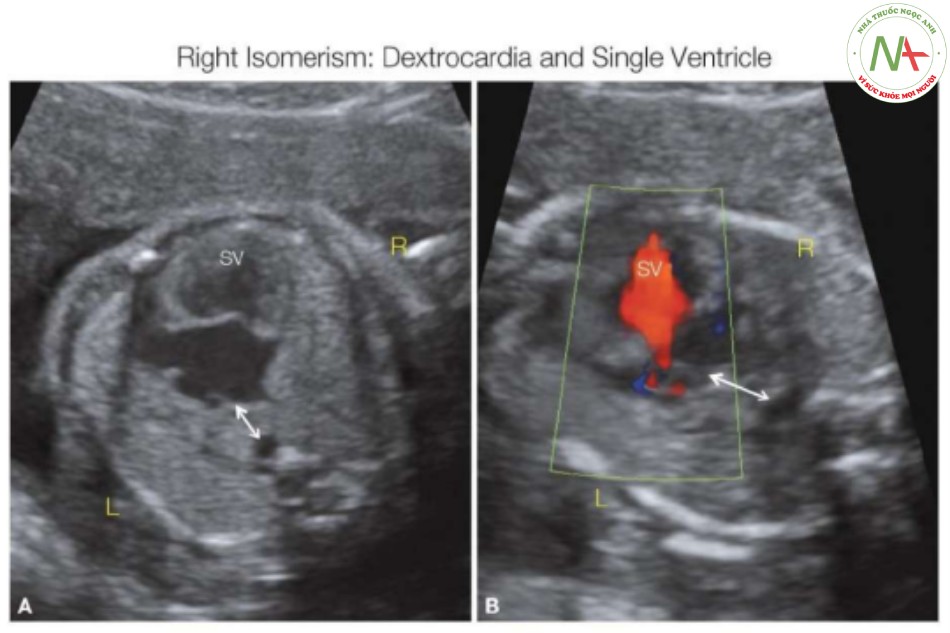
- Hình 10: Phát hiện dị tật tim phức tạp,
Phát hiện dị tật tim phức tạp, đặc biệt là ở nhóm dị tật một tâm thất (SV) (A) hoặc kênh nhĩ thất (B), là một manh mối quan trọng đối với sự hiện diện của hội chứng đồng dạng liên quan. Dextrocardia (A) và nhịp tim chậm (B) (không được ghi nhận ở đây) với cơ tim dày lên (mũi tên hai đầu) là các dấu hiệu cảnh báo về sự hiện diện của hội chứng đồng dạng. L, trái; LV, tâm thất trái; R, phải; RV, tâm thất phải.
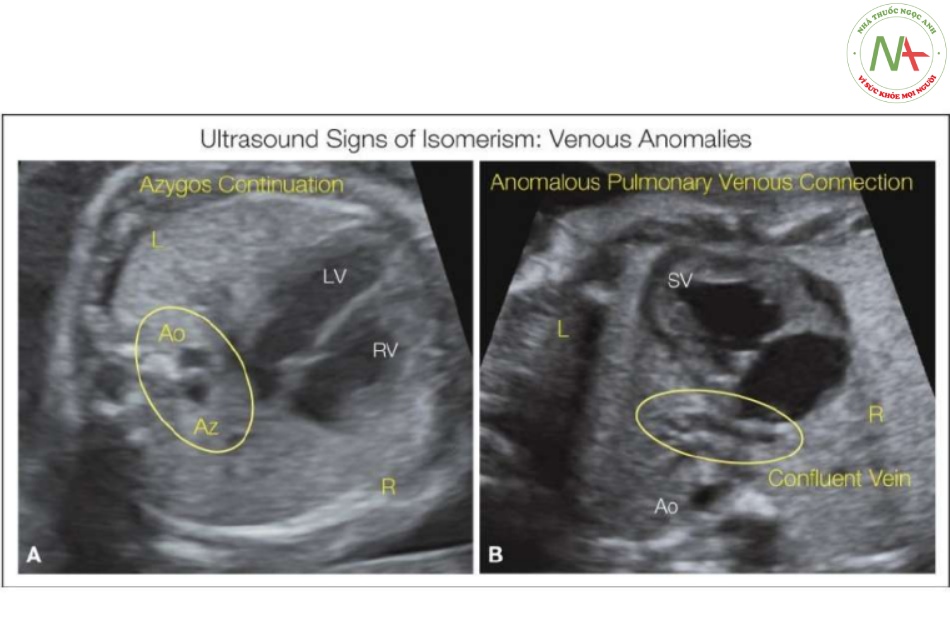
3. Bất thường kết nối tĩnh mạch-tâm nhĩ, liên quan đến IVC hoặc tĩnh mạch phổi, điều này thúc đẩy đánh giá từng đoạn giải phẫu tim và situs thai nhi (Hình 11) 9
- Hình 11: Các bất thường tĩnh mạch là dấu hiệu cảnh báo về mối liên quan có thể có với hội chứng đồng dạng
Một số bất thường về tĩnh mạch, chẳng hạn như tĩnh mạch chủ trên bên trái, có mối liên quan yếu với hội chứng đồng dạng, trong khi các bất thường khác có mối liên quan mạnh như gián đoạn tĩnh mạch chủ dưới liên tục tĩnh mạch tĩnh mạch đơn (A) hoặc kết nối tĩnh mạch phổi bất thường (B). Ao, động mạch chủ; Az, tĩnh mạch đơn; L, trái; LV, tâm thất trái; R, phải; RV, tâm thất phải; SV, một tâm thất.
4. Sự hiện diện của block tim hoàn toàn hoặc rối loạn nhịp tim thai khác có hoặc không có phù thai trên siêu âm, dẫn đến đánh giá mục tiêu về giải phẫu tim và vùng bụng
Các đặc điểm chính của hội chứng đồng dạng bên trái và phải trên siêu âm trước sinh được trình bày trong các phần tiếp theo.
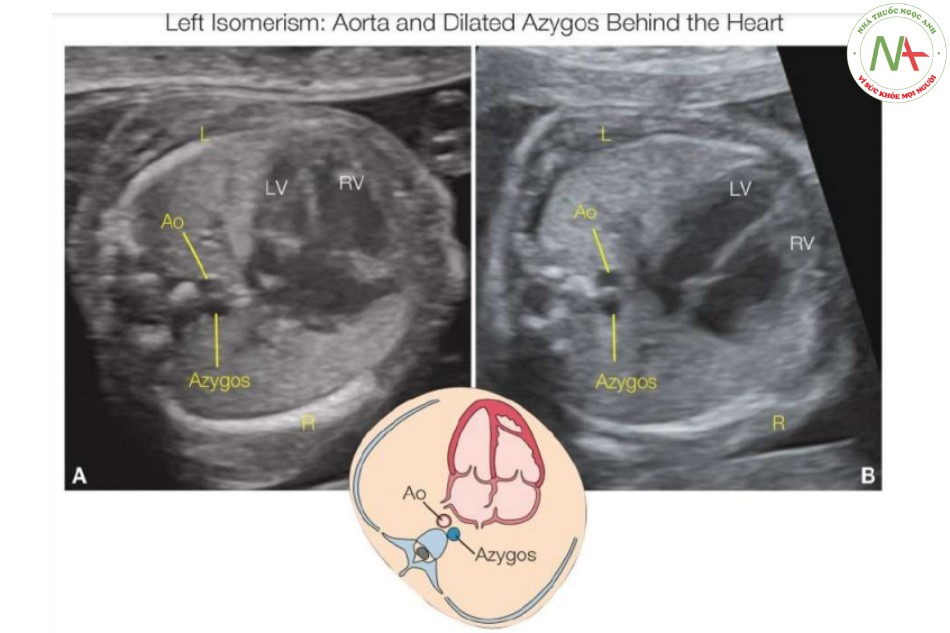
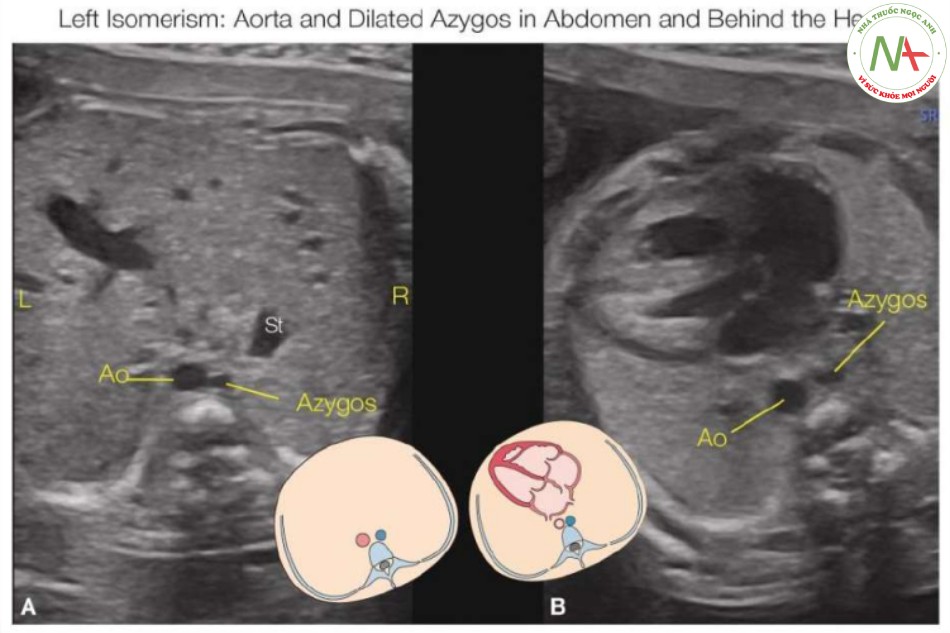
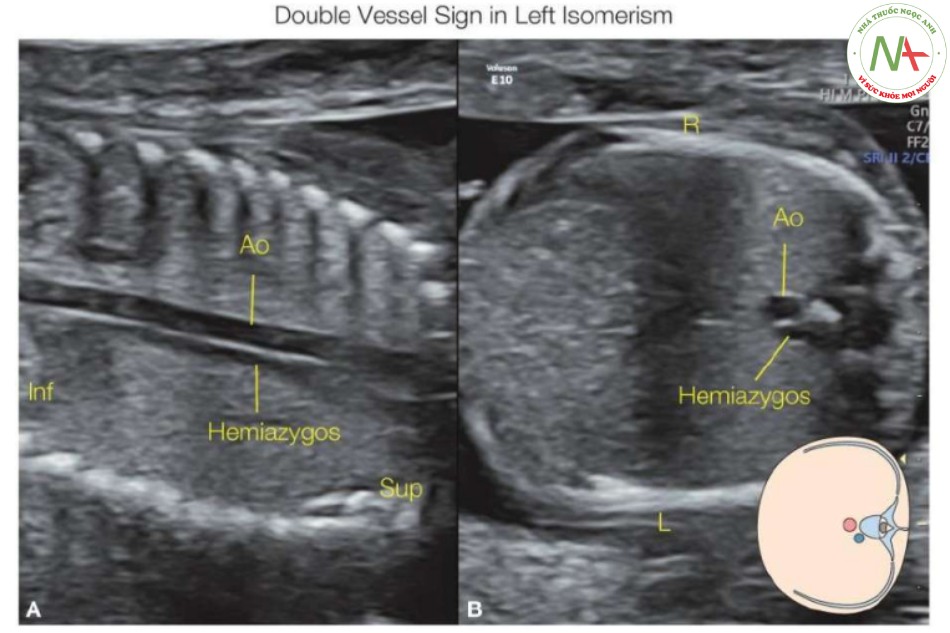
Các dấu hiệu trên siêu âm trong hội chứng đồng dạng nhĩ trái (Đa lách)
Đồng dạng nhĩ trái liên quan đến các cấu trúc bên trái “kép” với sự kém phát triển hoặc không có các cấu trúc bên phải (Hình 44.2). Một trong những mối liên quan phổ biến nhất với hội chứng đồng dạng bên trái là không có phần trong gan của IVC, một dấu hiệu gặp trong 80% đến 90% trường hợp (9) (xem Chương 42). IVC bị gián đoạn ở phần trên thận và kết nối với hệ thống tĩnh mạch đơn (hoặc bán đơn) (Hình 12 đến 44.15), dẫn lưu máu tĩnh mạch vùng bụng về tim. Sau đó, tĩnh mạch đơn (hoặc bán đơn) bị giãn theo hướng đi thông thường của nó, bên cạnh và hơi ở sau động mạch chủ xuống dọc theo cột sống (Hình 12 và 44.13). Các tĩnh mạch đơn (hoặc bán đơn) bị giãn đi qua cơ hoành và thường đổ vào tĩnh mạch chủ trên hoặc ít phổ biến hơn, đổ vào tĩnh mạch chủ trên bên trái (đối với bán đơn) ở ngực trên (xem Chương 42). Tình trạng này, được gọi là gián đoạn IVC, liên tục tĩnh mạch đơn, có thể được phát hiện như một dấu hiệu “mạch máu đôi” trong mặt cắt ngang bụng trên (16,17) (Hình 12, 13 và 15A) nhưng cũng gặp trong mặt cắt bốn buồng ở vùng sau tim (Hình 14 và 15B) (18), như được giải thích trong Chương42. Mặt cắt dọc bên hoặc mặt cắt vành của bụng và ngực cũng có thể thấy tĩnh mạch đơn, nằm sau động mạch chủ xuống (Hình 16 và 17), và Doppler màu có thể thấy dòng chảy ngược hướng nhau trong tĩnh mạch đơn và động mạch chủ xuống liền kề (Hình 17B). Các tĩnh mạch gan có thể kết nối trực tiếp vào tâm nhĩ phải trong trường hợp không có IVC.
- Hình 12: Mặt cắt ngang bụng thai nhi, cùng với hình vẽ giản đồ, ở hai thai nhi
Mặt cắt ngang bụng thai nhi, cùng với hình vẽ giản đồ, ở hai thai nhi (A, B) với đồng dạng nhĩ trái cho thấy các vị trí khác nhau của dạ dày (St) trong ổ bụng. Lưu ý rằng St bên trái ở thai nhi A và bên phải ở thai nhi B. Vị trí của St trong ổ bụng có giá trị chẩn đoán hạn chế trong hội chứng đồng dạng. Sự hiện diện tĩnh mạch đơn / bán đơn giãn (mạch máu đôi ở phía trước cột sống) ở cả hai thai nhi gợi ý chẩn đoán đồng dạng nhĩ trái. Ao, động mạch chủ xuống; L, trái; R, phải.
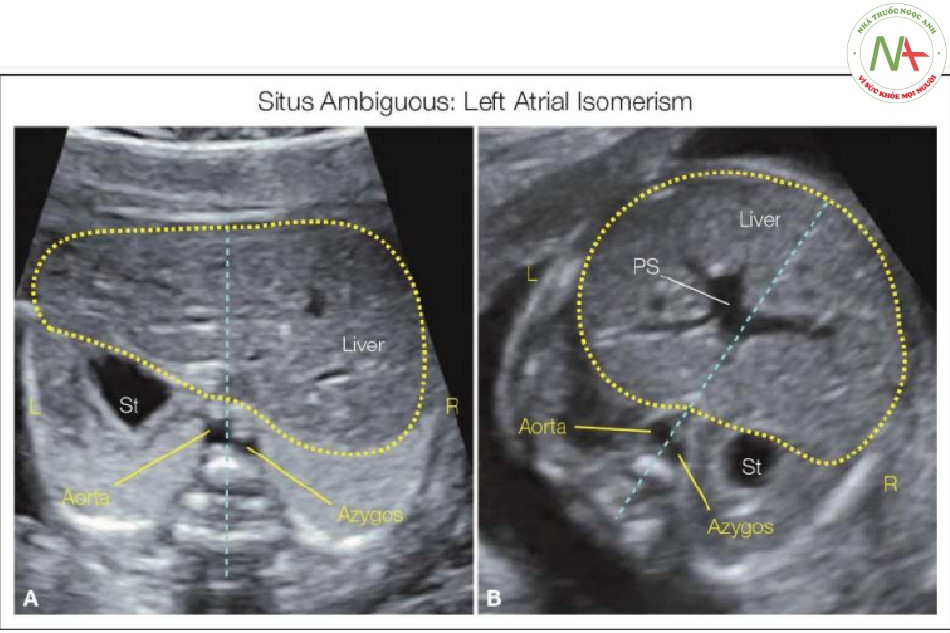
- Hình 13: Hình A và B cho thấy mặt cắt ngang bụng ở hai thai nhi có situs mơ hồ, với đồng dạng nhĩ trái
Lưu ý (A, B) không có tĩnh mạch chủ dưới và tĩnh mạch đơn giãn ở bên phải (R) động mạch chủ xuống. Dấu hiệu này gợi ý chẩn đoán đồng dạng nhĩ trái, cần được xác nhận bằng đánh giá tim. Gan to ở cả thai nhi (A và B), và hình dạng xoang cửa (PS) không điển hình (B). Cũng lưu ý rằng dạ dày (St) bên trái ở thai nhi A và bên phải ở thai nhi B. Vị trí St không liên loại bất thường situs trong hội chứng đồng dạng. L, trái.
- Hình 14: Mặt cắt ngang ngực thai nhi ở mức mặt cắt bốn buồng, cùng với hình vẽ giản đồ, ở hai thai nhi
Mặt cắt ngang ngực thai nhi ở mức mặt cắt bốn buồng, cùng với hình vẽ giản đồ, ở hai thai nhi; thai A bị dị tật tim và thai B có giải phẫu tim bình thường. Lưu ý, cả hai thai nhi đều có tĩnh mạch đơn giãn, cạnh động mạch chủ xuống (Ao) (dấu hiệu mạch máu đôi) và trước cột sống. Tĩnh mạch đơn giãn gợi ý tĩnh mạch chủ dưới bị gián đoạn và hội chứng đồng dạng bên trái ở cả hai thai nhi. L, trái; LV, tâm thất trái; R, phải; RV, tâm thất phải.
- Hình 15: Mặt cắt ngang bụng (A) và ngực (B), cùng với hình vẽ giản đồ tương ứng, ở thai nhi 22 tuần tuổi có hội chứng đồng dạng bên trái
Lưu ý (A) không có tĩnh mạch chủ dưới (IVC bị gián đoạn), dạ dày (St) bên phải (R) và tĩnh mạch đơn giãn cạnh động mạch chủ xuống (Ao) là dấu hiệu mạch máu đôi. Lưu ý (B) có dấu hiệu mạch máu đôi và tim bất thường. L, trái.
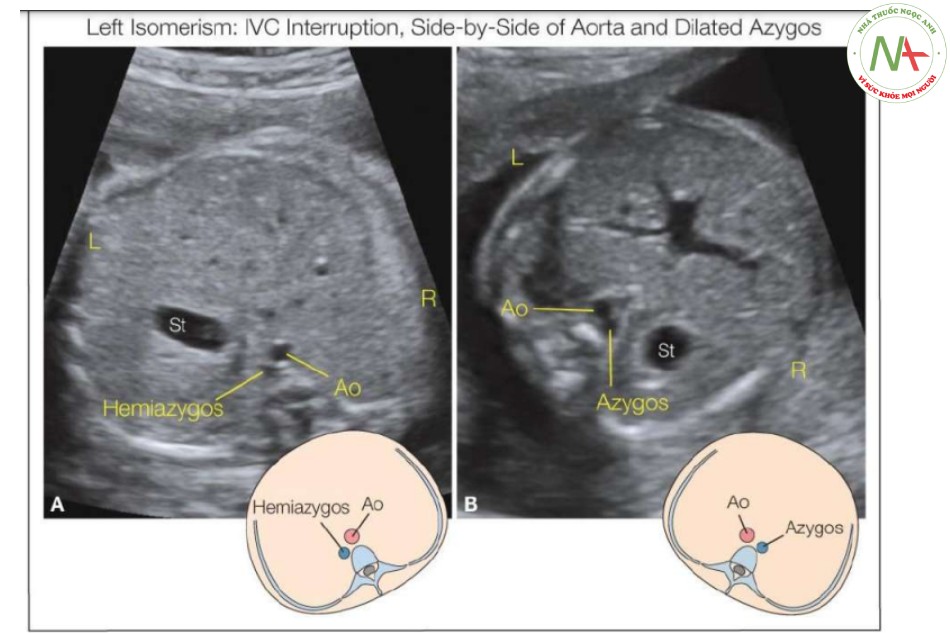
- Hình 16: Mặt cắt vành (A) và ngang (B) ngực và bụng thai nhi có đồng dạng bên trái
Mặt cắt vành (A) và ngang (B) ngực và bụng thai nhi có đồng dạng bên trái và tĩnh mạch chủ dưới bị gián đoạn cho thấy tĩnh mạch bán đơn chạy song song và sau động mạch chủ xuống (Ao). Hình vẽ giản đồ tương ứng được hiển thị
- Hình 17: Mặt cắt vành (A, B) của ngực và bụng thai nhi có đồng dạng nhĩ trái
Mặt cắt vành (A, B) của ngực và bụng thai nhi có đồng dạng nhĩ trái và tĩnh mạch chủ dưới bị gián đoạn cho thấy tĩnh mạch đơn chạy song song với động mạch chủ xuống (Ao). Doppler màu (B) cho thấy hướng dòng máu chảy ngược nhau trong tĩnh mạch đơn (về phía tim) (mũi tên màu xanh lam) và động mạch chủ (ra xa tim) (mũi tên màu đỏ).
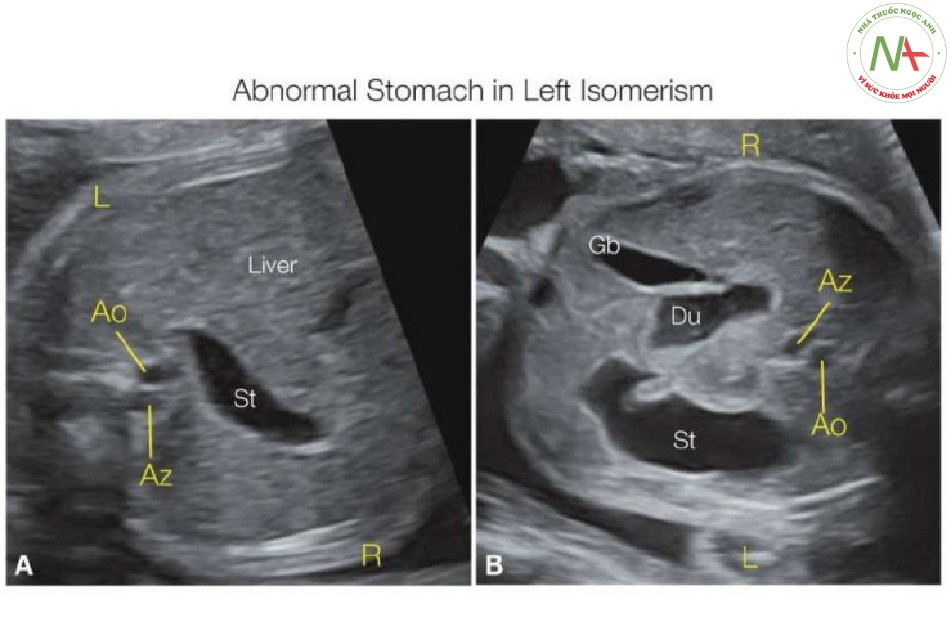
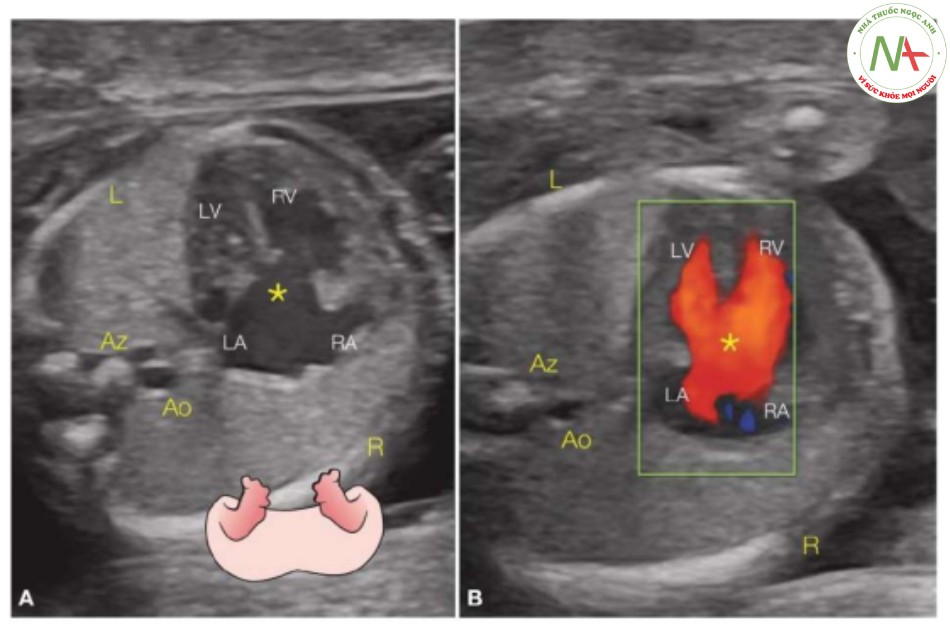
Các bất thường khác trong ổ bụng trong hội chứng đồng dạng bên trái bao gồm dạ dày bên phải, teo đường tiêu hóa trên như teo tá tràng hoặc hỗng tràng (Hình 18), gan bên trái hoặc đường giữa đối xứng (Hình 13 và 18A), và, hiếm gặp, không có túi mật trên siêu âm. Đa lách đã được báo cáo ở 96% trẻ nhỏ có đồng dạng bên trái (2,9), nhưng chẩn đoán đa lách trước sinh trên siêu âm là không đáng tin cậy. Tuy nhiên, sự hiện diện của động mạch lách trên Doppler màu trước sinh có thể xác nhận có một hoặc nhiều lách, điều này có thể giúp phân loại bất thường như là đồng dạng nhĩ trái (19).
- Hình 18: Mặt cắt ngang bụng trên ở hai thai nhi (A, B) với đồng dạng nhĩ trái.
Dạ dày (St), như thường thấy trong đồng dạng bên trái, nằm bất thường ở vùng bụng (A), ở giữa bụng trên phía sau gan to ở trung tâm hơn. Thai nhi mắc hội chứng đồng dạng cũng có xu hướng mắc bị ruột quay bất toàn và teo ruột (B), với dấu hiệu bóng đôi trong teo tá tràng (Du). Lưu ý ở thai nhi A và B, động mạch chủ xuống (Ao) và tĩnh mạch đơn giãn (Az), ở vị trí cạnh nhau, điển hình cho hội chứng đồng dạng bên trái. Gb, túi mật; L, trái; R, phải.
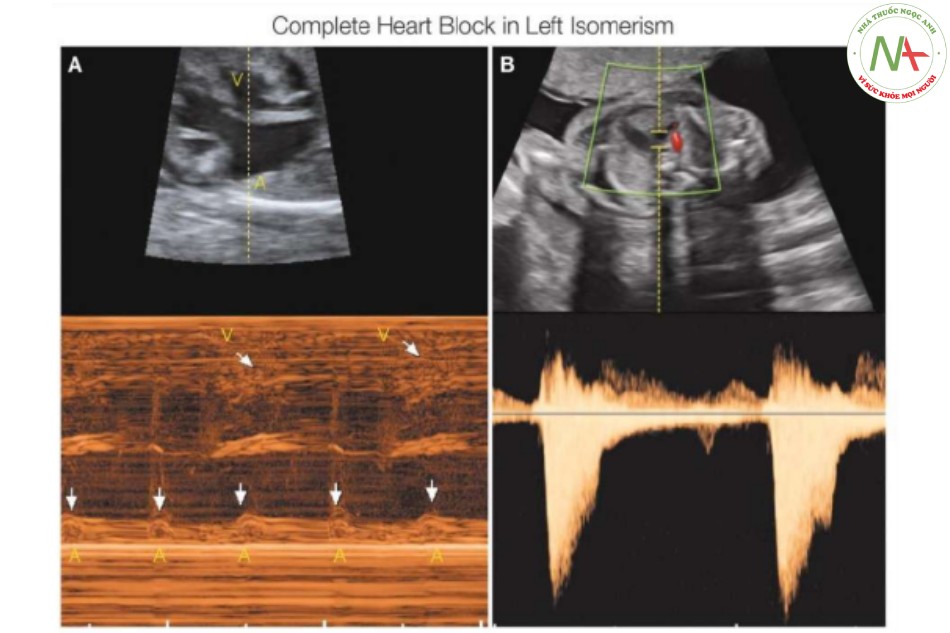
Một đặc điểm điển hình khác của hội chứng đồng dạng bên trái là không có tâm nhĩ phải về hình thái với nút xoang của nó. Điều này có thể dẫn đến rối loạn nhịp tim trong nhiều tình trạng, thường biểu hiện dưới dạng block tim hoàn toàn (Hình 19 và 20) và gặp trong 40% đến 70% trường hợp (8,9,20). Sự kết hợp của block tim hoàn toàn với một dị tật tim phức tạp, đặc biệt trong gián đoạn IVC, liên tục tĩnh mạch đơn, điển hình cho hội chứng đồng dạng nhĩ trái (Hình 20). Sự hiện diện của block tim hoàn toàn với một dị tật tim phức tạp thường có thể dẫn đến suy tim và phù thai (Hình 21) trong hơn 30% trường hợp (9,20) và là nguyên nhân gây ra tỷ lệ chết trong tử cung cao ở những thai nhi này.
Hình 19: Hình A cho thấy siêu âm M-mode qua tim thai ở một thai nhi có đồng dạng nhĩ trái, ban đầu được nghi ngờ trên siêu âm bởi có tình trạng block tim và bệnh tim bẩm sinh (kênh nhĩ thất). Hình A, siêu âm M-mode cho thấy nhịp nhĩ (A) đều (mũi tên thẳng đứng) và nhịp thất chậm (V) (mũi tên chếch). Hình B cho thấy Doppler qua các mạch máu lớn ở thai nhi khác có đồng dạng bên trái và block tim cho thấy nhịp tim chậm.
- Hình 20 Thai nhi 23 tuần tuổi có đồng dạng nhĩ trái và block nhĩ thất
Hình A là mặt cắt bốn buồng cho thấy kênh nhĩ thất toàn phần (ngôi sao) với tĩnh mạch đơn giãn (Az), nằm cạnh động mạch chủ xuống (Ao). Hình B và C cho thấy mặt cắt bốn buồng từ đáy và mỏm, tương ứng, thể hiện sự đổ đầy thất ở thì tâm trương trong Doppler màu. Hình D cho thấy Doppler phổ của động mạch phổi với nhịp tim chậm. Cũng lưu ý trong hình A, B và C có tình trạng cơ tim dày lên (mũi tên) do nhịp tim chậm. L, trái; LA, tâm nhĩ trái; LV, tâm thất trái; RA, tâm nhĩ phải; RV, tâm thất phải.
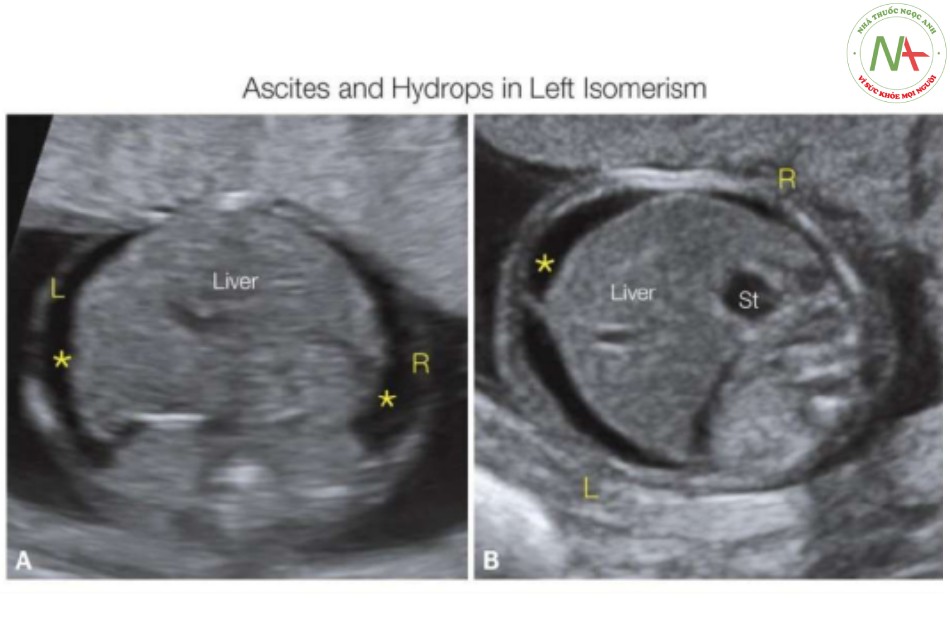
- Hình 21: Mặt cắt ngang bụng ở hai thai nhi (A, B) với đồng dạng nhĩ trái và block tim
Lưu ý gan lớn đối xứng ở cả hai thai nhi và (B) dạ dày bên phải (St). Do block tim (không hiển thị), cả hai thai nhi đều có biểu hiện phù kèm theo cổ trướng (dấu hoa thị), điều này gợi ý tiên lượng xấu. L, trái; R, phải.
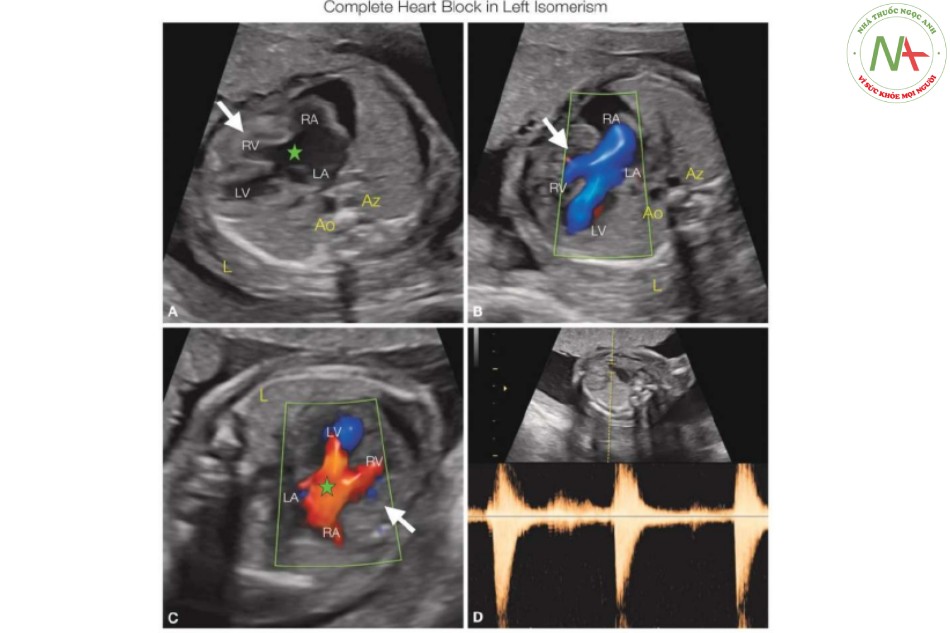
Tiểu nhĩ trái hẹp và hình móc câu, có thể được xác định gần thân động mạch phổi trong tình trạng bình thường (Hình 4). Trong đồng dạng nhĩ trái, cả hai tâm nhĩ đều có hình thái nhĩ trái với các tiểu nhĩ tương ứng và có thể được thấy trong mặt cắt hơi dịch chuyển về phía đầu so với mặt cắt bốn buồng, cho hình ảnh hai tâm nhĩ đối xứng (Hình 7B và 22). Trục tim thường ở bên trái hoặc giữa ngực, nhưng trong 25% trường hợp, phát hiện dextroversion (8) (xem Chương 40). Điều thú vị là dị tật trong tim có thể không gặp trong đồng dạng bên trái, hiếm khi xảy ra ở đồng dạng bên phải. Khi có dị tật tim, nó thường thuộc loại hai thất, và phổ biến nhất là (50%) kênh nhĩ thất (không cân bằng) (AVSD) (21) (Hình 20 và 22). Trong AVSD kèm theo block tim hoàn toàn, cơ tim có thể bị phì đại (Hình 20) với tim to (9). Nhìn chung, nguồn gốc của các đại động mạch là tương hợp và thất phải hai đường ra có thể xảy ra kết hợp với thông liên thất hoặc AVSD. Động mạch chủ và thân động mạch phổi có thể có biểu hiện tắc nghẽn đường ra (hẹp eo động mạch chủ, hẹp và teo van động mạch phổi). Tĩnh mạch chủ trên bên trái được phát hiện trong 50% đến 60% trường hợp (xem Chương 42), và đôi khi phát hiện kết nối tĩnh mạch phổi bất thường ở mức tim, nhưng không thường gặp như trong đồng dạng bên phải (20,22). Bảng 1 tóm tắt các dấu hiệu giải phẫu của đồng dạng nhĩ trái, đồng dạng nhĩ phải và situs inversus.
- Hình 22: Mặt cắt ngang ngực thai nhi trong thang xám (A) và Doppler màu (B) ở thai nhi có kênh nhĩ thất toàn phần (dấu hoa thị) và đồng dạng bên trái
Lưu ý (A) cùng với hình vẽ giản đồ, hình ảnh tâm nhĩ đối xứng với tiểu nhĩ trái. Cũng lưu phía sau tim (A, B), tĩnh mạch bán đơn (Az) ở bên trái của động mạch chủ xuống ở bên phải (Ao), ở vị trí cạnh nhau. Az giãn đặc trưng cho đồng dạng bên trái. L, trái; LA, tâm nhĩ trái; LV, tâm thất trái; R, phải; RA, tâm nhĩ phải; RV, tâm thất phải.
Các dấu hiệu trên siêu âm trong hội chứng đồng dạng nhĩ phải (Không có lách)
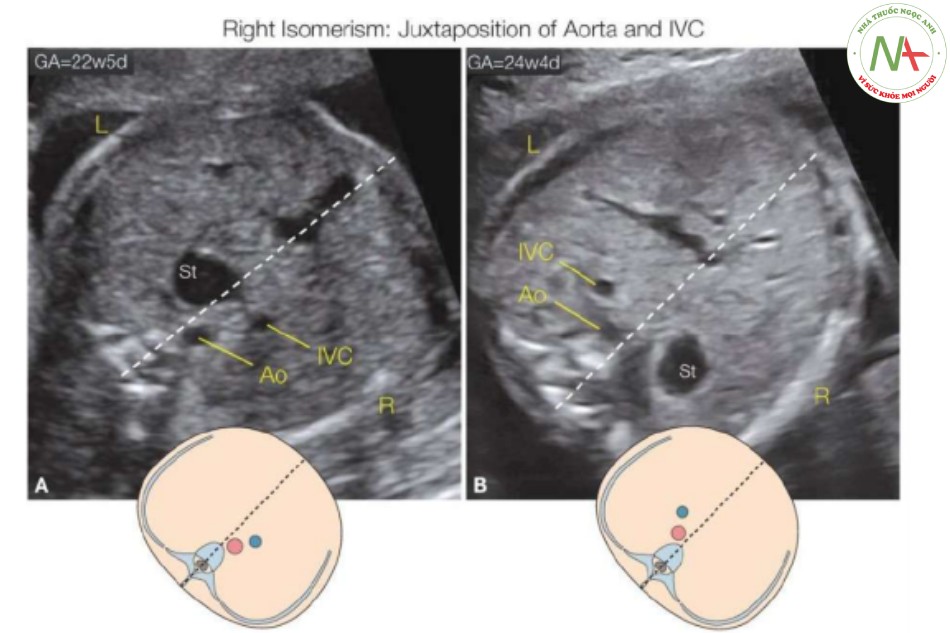
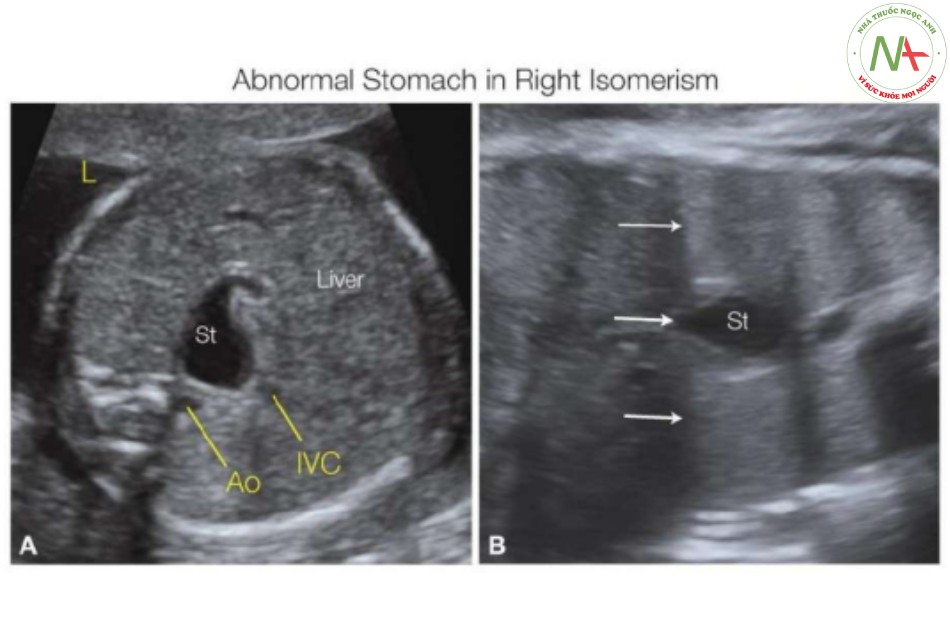
Đồng dạng nhĩ phải liên quan đến các cấu trúc bên phải “kép” với sự kém phát triển hoặc không có các cấu trúc bên trái. Vùng bụng trên thường được đặc trưng boi gan to, ở vị trí trung tâm hơn, với dạ dày có thể bên trái hoặc bên phải (Hình 23). Thông thường, trong đồng dạng nhĩ phải, vị trí IVC ở trước và cùng bên với động mạch chủ xuống, cả hai đều ở bên trái hoặc bên phải cột sống (16), một tình trạng được gọi động mạch chủ và IVC nằm cạnh nhau (Hình 8D, 23 đến 26). Các nghiên cứu khám nghiệm tử thi ghi nhận không có lách trong 74% trường hợp đồng dạng bên phải (9), và trong trường hợp không có lách, các tác giả nhận thấy dạ dày bị đẩy lệch về phía sau trong ổ bụng (Hình 23, 24 và 25A ) với không có động mạch lách trên Doppler màu (19). Rối bất toàn và teo ruột có thể xảy ra do gan đối xứng và đường tiêu hóa không cố định. Dạ dày ở vị trí đường giữa thoát vị vào khoang ngực xảy ra lên tới 25% các trường hợp đồng dạng bên phải và có thể được ghi nhận trên siêu âm ba tháng cuối thai kỳ (23)
- Hình 23: Hình A và B cho thấy mặt cắt ngang bụng ở hai thai nhi có situs mơ hồ, với đồng dạng nhĩ phải
Lưu ý rằng tĩnh mạch chủ dưới (IVC) và động mạch chủ ở cùng bên, trái (L) trong hình A và phải (R) trong hình B. Phát hiện động mạch chủ và IVC ở cùng bên trong ổ bụng là dấu hiệu điển hình cho đồng dạng nhĩ phải. Gan to lên và lấp đầy ổ bụng ở cả thai nhi (A và B), và hình dạng xoang cửa (PS) không điển hình ở thai nhi A. Cũng lưu ý rằng dạ dày (St) nằm ở bên phải ở thai nhi A và bên trái ở thai nhi B. Vị trí St không liên quan đến dạng bất thường situs trong hội chứng đồng dạng.
- Hình 24: Mặt cắt ngang bụng thai nhi, cùng với hình vẽ giản đồ, ở hai thai nhi (A, B) với đồng dạng nhĩ phải
Đường nét đứt chia vùng bụng thành bên phải (R) và bên trái (L). Lưu ý rằng dạ dày (St) nằm bên L (hay đúng hơn là ở đường giữa) bụng ở thai nhi A và bên R bụng ở thai nhi B. Do đó, vị trí St chỉ có giá trị hạn chế trong việc chẩn đoán hội chứng đồng dạng. Một dấu hiệu bệnh lý quan trọng của đồng dạng bên phải là (cả hai mạch máu ở cùng một bên của cơ thể) tĩnh mạch chủ dưới (IVC) và động mạch chủ (Ao) nằm cạnh nhau, được thấy ở cả hai thai nhi; bên phải ở thai nhi A và bên trái ở thai nhi B. Trong đồng dạng nhĩ phải, gan to ra và nằm đối xứng trong ổ bụng.
- Hình 25: Mặt cắt ngang bụng (A) (cùng với hình vẽ giản đồ) và ngực (B) thai nhi có đồng dạng bên phải
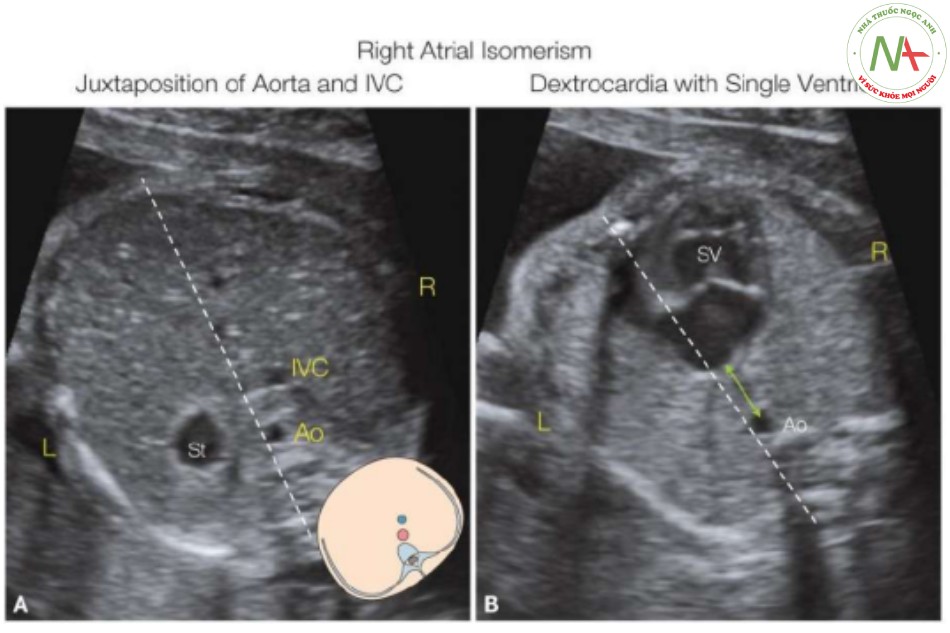
Lưu ý dạ dày (St) ở bên trái vùng bụng trên (A) và tim ở bên phải lồng ngực (B). Tim bất thường cho thấy một tâm thất (SV). Lưu ý (A) rằng động mạch chủ xuống (Ao) và tĩnh mạch chủ dưới (IVC) ở cùng một bên; bên phải (R). Gia tăng khoảng cách giữa thành sau của tâm nhĩ và động mạch chủ xuống (mũi tên hai đầu, B) gợi ý có sự kết nối tĩnh mạch phổi bất thường; thường liên quan với đồng dạng bên phải. L, trái.
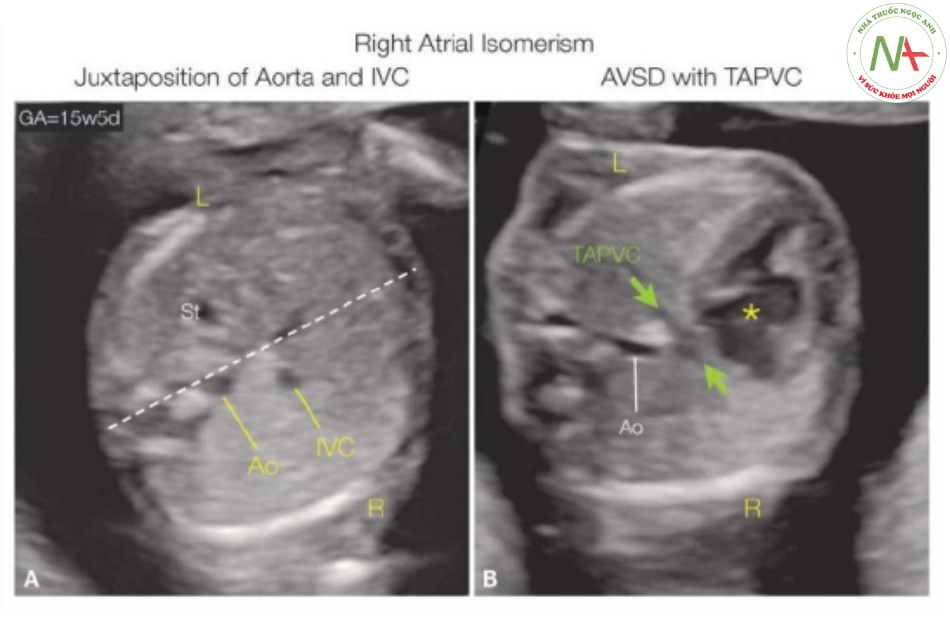
- Hình 26: Mặt cắt ngang bụng (A) và ngực (B) ở thai nhi 15 tuần tuổi với đồng dạng bên phải
Rất khó để đưa ra chẩn đoán trong trường hợp này vì dạ dày (St) và tim cùng nằm ở bên trái (L) cơ thể. Lưu ý (A) rằng động mạch chủ (Ao) và tĩnh mạch chủ dưới (IVC) ở cùng một bên (bên phải [R]). Hình B cho thấy có kênh nhĩ thất lớn (AVSD) (dấu hoa thị) và một tĩnh mạch hợp lưu (các mũi tên) như một phần của kết nối tĩnh mạch phổi bất thường toàn phần (TAPVC). TAPVC thường liên quan với đồng dạng bên phải.
- Hình 27: Mặt cắt ngang (A) và vành (B) của bụng trên ở hai thai nhi (A, B) với đồng dạng nhĩ phải
Lưu ý (A) rằng dạ dày (St) nằm bất thường ở giữa bụng trên, nằm sau gan lớn, ở trung tâm hơn. Ở thai nhi B, St thoát vị qua khe hoành vào lồng ngực. Các mũi tên (B) chỉ vào bờ của cơ hoành. L, trái. Ao, động mạch chủ; IVC, tĩnh mạch chủ dưới.
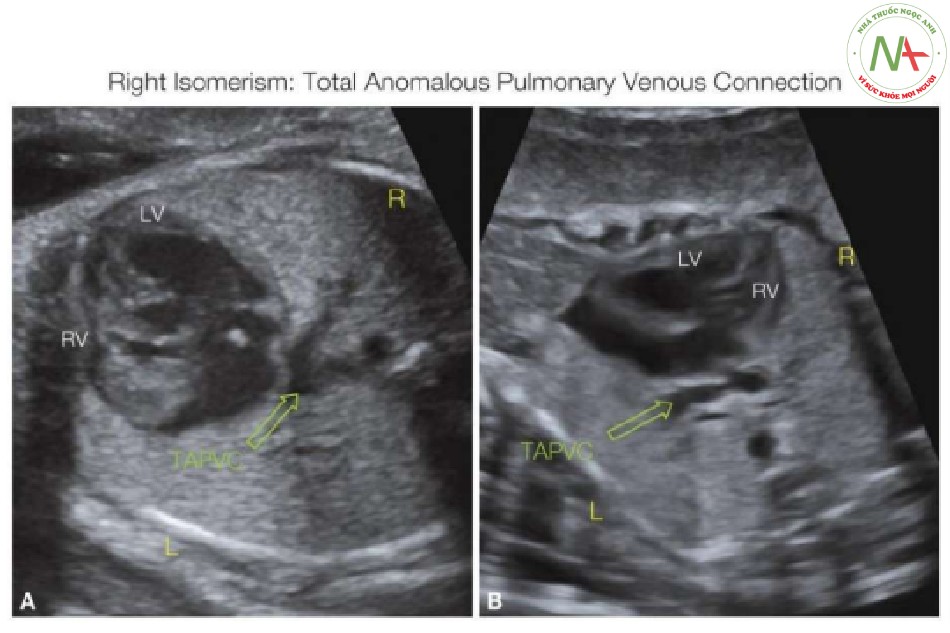
Trục tim thường ở bên phải (Hình 25, 28 và 29) nhưng cũng có thể ở bên trái hoặc đường giữa, và dextroversion thường gặp hơn trong đồng dạng nhĩ phải so với nhĩ trái (xem Chương 40). Các dị tật trong tim có ở hầu hết các trường hợp đồng dạng bên phải và thường nặng hơn so với các dị tật được phát hiện trong đồng dạng bên trái (Hình 25B, 26B, 28 và 29) (8,23,24). Không có dị tật tim đặc trưng cho hội chứng đồng dạng bên phải, nhưng có liên quan với AVSD không cân bằng ở 75% đến 90% các trường hợp có ưu thế một buồng thất, được phát hiện như kết nối nhĩ thất một buồng thất (9,20) (Hình 25 và 28). Các kết nối thất-đại động mạch bất thường (thất hai đường ra, chuyển vị đại động mạch) liên quan với hẹp hoặc teo van động mạch phổi thường thấy hơn trong đồng dạng bên phải. Một trong những dị tật tim phức tạp nhất trong đồng dạng bên phải là kết nối tĩnh mạch phổi bất thường bán phần hoặc toàn phần (TAPVC) (Hình 25, 26, 28 và 29), do không có tâm nhĩ trái giải phẫu nơi mà các tĩnh mạch phổi kết nối một cách bình thường. (xem Chương 43). Trong các loạt báo cáo ca bệnh thai nhi có đồng dạng bên phải, TAPVC trên tim được quan sát thấy ở 30%, dưới tim ở 25%, ở tim là 30%, và hỗn hợp trong 15% (9,20). TAPVC có thể bị bỏ sót trên siêu âm trước sinh, có liên quan đến tiên lượng xấu hơn (20,25).
- Hình 28: Mặt cắt ngang ngực ở mức mặt cắt bốn buồng
Mặt cắt ngang ngực ở mức mặt cắt bốn buồng, trong thang xám (A) và Doppler màu (B), ở thai nhi có dị tật tim phức tạp với đồng dạng bên phải, một tâm thất (SV) và dextrocardia. Gia tăng khoảng cách giữa thành sau của tâm nhĩ và động mạch chủ xuống (mũi tên hai đầu) gợi ý có sự kết nối tĩnh mạch phổi bất thường, đã được xác nhận trong trường hợp này (không được hiển thị). L, trái; R, phải.
- Hình 29: Mặt cắt ngang ngực trong thang xám ở hai thai nhi (A, B) với dextrocardia và đồng dạng bên phải
Cả hai thai nhi đều bị kênh nhĩ thất không cần bằng và kết nối tĩnh mạch phổi bất thường toàn phần (TAPVC). Lưu ý cả hai thai nhi đều có tĩnh mạch hợp lưu (mũi tên mở) nằm sau thành sau tâm nhĩ, phù hợp với TAPVC. TAPVC thường liên quan với đồng dạng bên phải. L, trái; LV, tâm thất trái; R, phải; RV, tâm thất phải.
Tâm nhĩ phải được xác định bởi sự hiện diện của tiểu nhĩ phải rộng, có hình chóp và chỗ nối rộng với tâm nhĩ phải (Hình 3 và 6). Trong đồng dạng nhĩ phải, cả hai tâm nhĩ đều là nhĩ phải về mặt hình thái (Hình 6) với các tiểu tương ứng của chúng như có thể thấy trên siêu âm (15) (Hình 7A), mặc dù khó khăn. Hội chứng đồng dạng bên phải cũng liên quan đến tình trạng tồn tại tĩnh mạch chủ trên bên trái lên đến 60% các trường hợp, và tĩnh mạch chủ trên bên trái có thể đổ tiếp vào nhĩ bên trái với không có xoang vành (9). Bảng 1 tóm tắt các dấu hiệu giải phẫu trong đồng dạng nhĩ trái, đồng dạng nhĩ phải và situs inversus.
Vai trò của Doppler màu
Doppler màu có thể giúp chẩn đoán dị tật tim và sự sắp xếp mạch máu, có thể giúp phân biệt đồng dạng nhĩ phải hay trái. Đường đi của các tĩnh mạch rất quan trọng trong việc chẩn đoán phân biệt các tình trạng này. Ngoài ra, Doppler màu hỗ trợ đánh giá mối tương quan, tình trạng mở thông của các đại động mạch, và hở van nhĩ thất, và các tình trạng khác, như được mô tả trong các chương liên quan. Hơn nữa, Doppler màu có thể giúp xác định lách khi thấy động mạch lách (19) hoặc tĩnh mạch lách hướng về phía xoang cửa. Ở tuổi thai nhỏ, Doppler màu có thể là cách duy nhất giúp quan sát giải phẫu chi tiết của các tĩnh mạch khi nghi ngờ có dị tật tim phức tạp hoặc hội chứng đồng dạng.
Chẩn đoán ở tuổi thai nhỏ
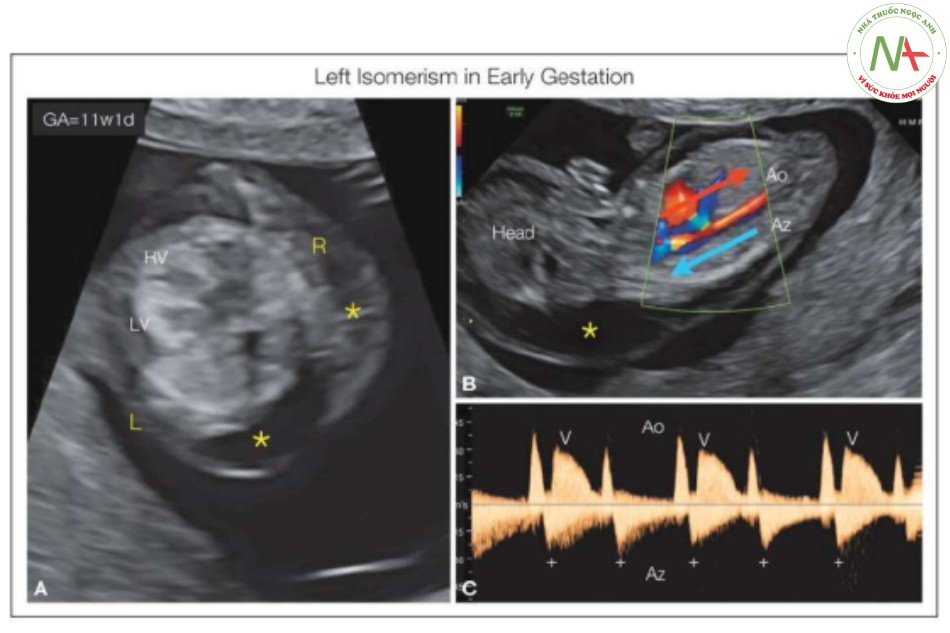
Đồng dạng bên trái và phải có thể được phát hiện ở tuổi thai nhỏ, khi siêu âm từ 11 đến 14 tuần (Hình 30 đến 32), do độ mờ da gáy dày kết hợp với dị tật tim hoặc khi ghi nhận phù thai với block tim hoàn toàn (9, 26). Situs bất thường trên siêu âm có thể là manh mối đầu tiên của hội chứng đồng dạng bên phải hoặc bên trái ở tuổi thai nhỏ (Hình 30). Trục tim cũng có thể bị đẩy lệch, nghi ngờ có bất thường ở tim (27). Block tim hoàn toàn ở tuổi thai nhỏ sẽ làm dấy lên nghi ngờ về đồng dạng nhĩ trái (Hình 31) vì kháng thể Sjögren thường không liên quan với rối loạn nhịp chậm trước 16 tuần tuổi. Ở tuổi thai nhỏ, có thể phát hiện AVSD và một tâm thất, và nghi ngờ về sự bất thường như vậy, đặc biệt khi kết hợp với dạ dày bên phải, gợi ý hội chứng đồng dạng, như cho thấy trong Hình 30. Sự sắp xếp các mạch máu trong ổ bụng như là động mạch chủ và IVC nằm cạnh nhau hoặc gián đoạn IVC với liên tục tĩnh mạch đơn, rất khó chẩn đoán ở tuổi thai nhỏ; Tuy nhiên, dùng thêm Doppler màu có thể hỗ trợ việc chẩn đoán. Có thể đánh giá kết nối tĩnh mạch phổi nhưng khá khó khăn ở tuổi thai nhỏ. Hình 30 và các trường hợp ở Chương 43 cho thấy tim thai ở tuổi thai nhỏ với kết nối tĩnh mạch phổi bất thường.
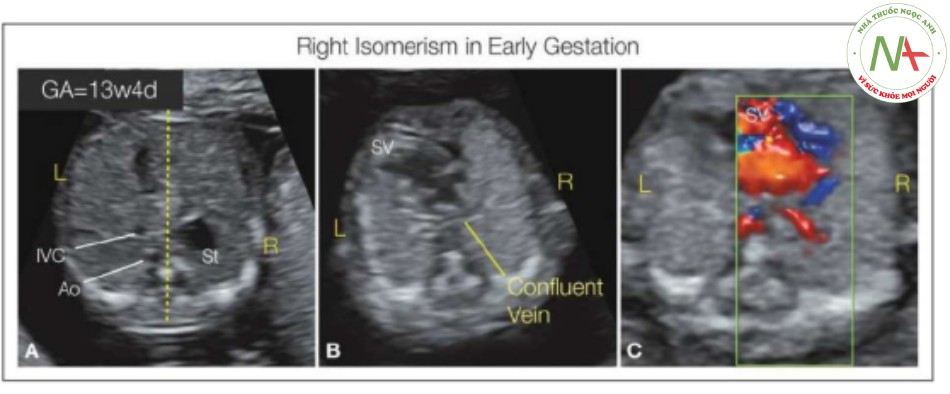
- Hình 30: Mặt cắt ngang bụng (A) và ngực (B, C) trong thang xám ở thai nhi 13 tuần tuổi có đồng dạng bên phải, siêu âm qua ngả âm đạo
Chẩn đoán được nghi ngờ do vị trí bất tương hợp của dạ dày (St) (A) và tim (B, C). Ở mặt cắt ngang bụng, đường đứt nét chia ổ bụng thành hai bên trái (L) và phải (R) và cho thấy St ở bên phải, trong khi động mạch chủ (Ao) và tĩnh mạch chủ dưới (IVC) ở cạnh nhau, cả hai đều ở bên L. Tim một tâm thất (SV) được thấy trong thang xám (B) và Doppler màu (C). Do chẩn đoán nghi ngờ là đồng dạng bên phải, vùng phía sau tim được khảo sát kỹ lưỡng và thấy một tĩnh mạch hợp lưu (B, C), điển hình cho kết nối tĩnh mạch phổi bất thường toàn phần (TAPVC).
- Hình 31: Phù thai và độ mờ da gáy dày (dấu hoa thị) là những chỉ định chuyển tuyến ở thai nhi 11 tuần tuổi
Tim (A) và dạ dày ở bên trái (L), và không phát hiện dị tật tim cấu trúc nhưng có block nhĩ thất, gợi ý đồng dạng bên trái. Mặt cắt vành của cơ thể (B) xác nhận rằng động mạch chủ (Ao) và tĩnh mạch đơn (Az) nằm cạnh nhau và có hướng dòng máu ngược nhau trên Doppler màu (mũi tên đỏ và xanh lam tương ứng). Doppler phổ (C) xác nhận block nhĩ thất với tần số đập khác nhau của tâm nhĩ (+) và tâm thất (V) như được phản ánh trong dòng chảy qua tĩnh mạch đơn và động mạch chủ xuống. LV, tâm thất trái; R, phải; RV, tâm thất phải.
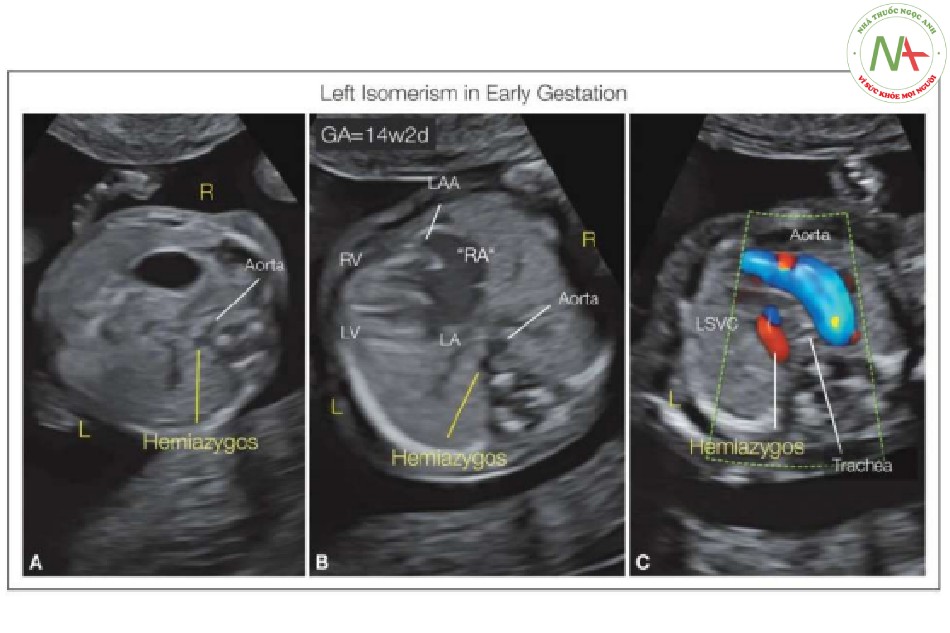
- Hình 32: Thai nhi 14 tuần tuổi có đồng dạng bên trái được siêu âm qua ngả âm đạo
Ca này chuyển tuyến là do nghi ngờ có bất thường tim. Mặt cắt ngang bụng (A) cho thấy dạ dày bên phải và dấu hiệu mạch máu đôi, với động mạch chủ (Ao) và tĩnh mạch bán đơn, trước cột sống. Trong mặt cắt bốn buồng B, cho thấy tim hướng về bên trái (L) và dấu hiệu mạch máu đôi trước cột sống. Cũng lưu ý trong hình B rằng nhĩ bên phải (“RA”) có tiểu nhĩ trái (LAA), gợi ý đồng dạng bên trái.
Trong hình C, cung động mạch chủ chạy hướng sang bên phải (R) khí quản và tĩnh mạch bán đơn đổ vào tĩnh mạch chủ trên bên trái (LSVC). LA, tâm nhĩ trái; LV, tâm thất trái; RV, tâm thất phải.
Siêu âm 3D
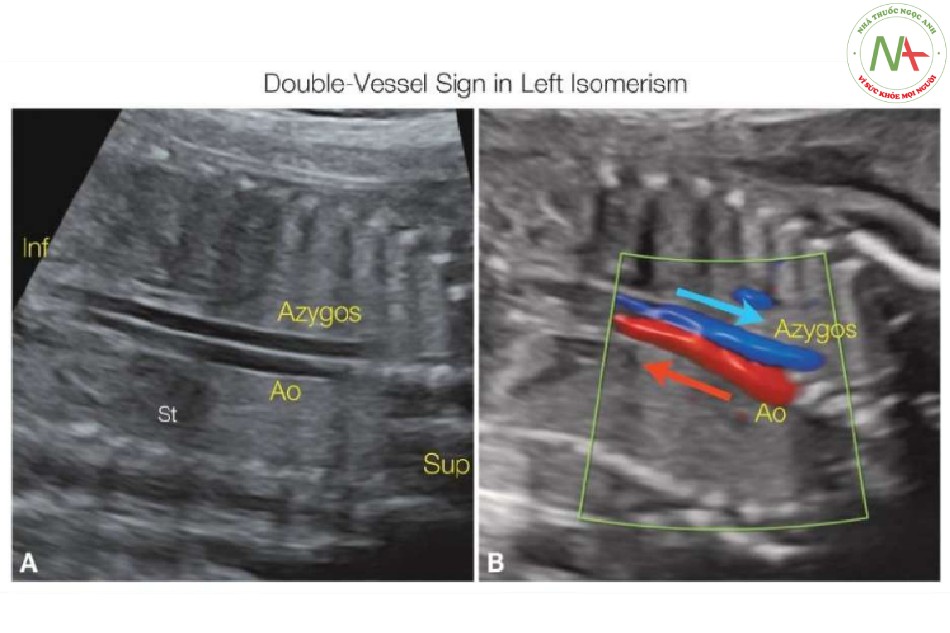
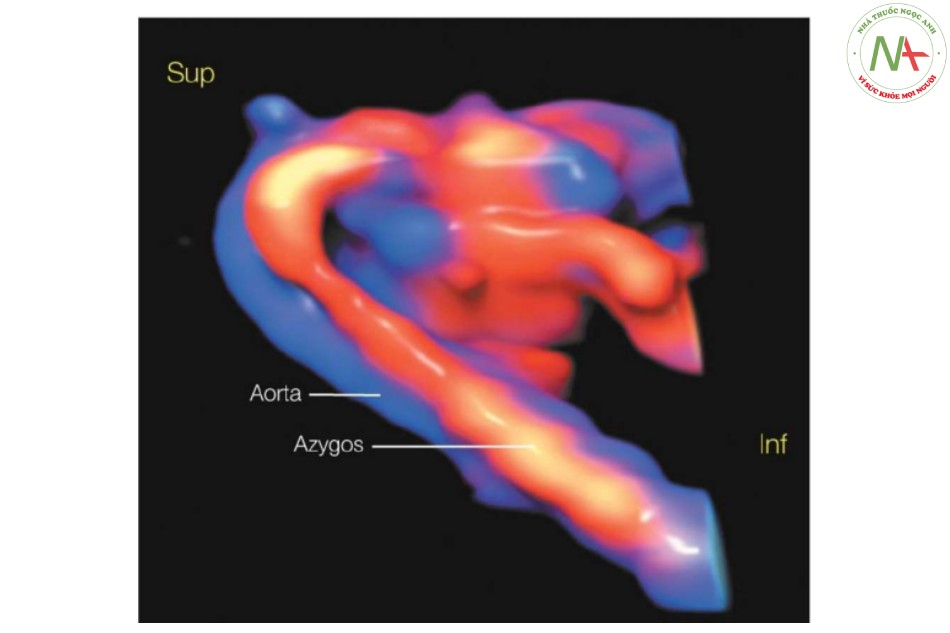
Dựng hình gián đoạn IVC với liên tục tĩnh mạch đơn trong khối 3D đã được báo cáo bằng cách sử dụng chế độ đảo ngược với Doppler năng lượng hoặc chế độ cơ thê trong suốt (28) (Hình 33). Dựng hình bề mặt có thể có vai trò trong việc xác định hình thái tâm nhĩ bằng cách thể hiện hình dạng tiểu nhĩ. Hơn nữa, có thể dễ dàng biết được mối quan hệ của các vị trí tim và dạ dày khác nhau trong ổ bụng và ngực, tương ứng, với chế độ tối thiểu (Hình 34). Một kỹ thuật dựng hình 3D mới (Sono-AVC) đã được chứng minh là hữu ích trong việc tái tạo lại tâm nhĩ với các tiểu nhĩ tương ứng (29).
- Hình 33: Siêu âm Doppler màu 3D
Siêu âm Doppler màu 3D ở chế độ cơ thể trong suốt thu được từ bên phải thai nhi với gián đoạn tĩnh mạch chủ dưới (IVC) và liên tục tĩnh mạch đơn. Động mạch chủ và tĩnh mạch đơn nằm cạnh nhau được thấy rõ với dòng chảy ngược hướng nhau. Inf, dưới; Sup, trên
- Hình 34: Mặt cắt vành của ngực và bụng ở hai thai nhi
Mặt cắt vành của ngực và bụng ở hai thai nhi (A, B) với hội chứng đồng dạng được thể hiện trên siêu âm 3D ở chế độ tối thiểu trong suốt và từ trước ra sau. Lưu ý vị trí bất tương hợp của tim (H) (mũi tên mở) và dạ dày (St) ở cả hai thai nhi. Ở thai nhi A, St ở bên phải (R) và H ở bên trái (L), và ở thai nhi B, Có dextrocardia với dạ dày ở bên L.
Các phát hiện liên quan đến tim và ngoài tim
Có vô số các dị tật tim liên quan và đã được mô tả chi tiết trước đó trong chương này và được tóm tắt trong Bảng 1 và 2. Các dị tật ngoài tim chủ yếu liên đến ổ bụng với các dị tật đường tiêu hóa khác nhau, chẳng hạn như teo ruột hoặc ruột quay bất toàn (7,30). Sự không cố định của dạ dày có thể dẫn đến thoát vị vào lồng ngực. Dị tật ngoài tim nặng nhất, được quan sát thấy trong đồng dạng bên trái, là teo đường mật ngoài gan với không có túi mật, có thể dẫn đến tử vong sớm ở trẻ sơ sinh hoặc được điều trị bằng phẫu thuật Kasai hoặc ghép gan (7). Trong một nghiên cứu phân tích 112 thai nhi có đồng dạng bên trái, teo đường mật được phát hiện ở 7 (10,4%) trong số 67 trẻ sinh sống, với tất cả 7 trẻ được phát hiện sau sinh (7). Các dị tật ở mặt, não hoặc các chi có thể xảy ra nhưng không điển hình. Điều thú vị là, các bất thường nhiễm sắc thể như trisomies gần như không có trong nhóm này, và đôi khi, các bất thường nhiễm sắc thể khác hoặc vi mất đoạn 22q11.2 đã được báo cáo. Rối loạn vận động nhung mao nguyên phát đã được chứng minh ở những bệnh nhân mắc hội chứng đồng dạng và situs inversus hoàn toàn (13,31). Trong một nghiên cứu đánh giá 43 bệnh nhân mắc hội chứng đồng dạng vì bệnh đường hô hấp, 18 bệnh nhân có biểu hiện rối loạn chức năng nhung mao đường hô hấp, đặc trưng bởi chuyển động nhung mao bất thường và nồng độ nitric oxide trong mũi thấp hơn hoặc gần giá trị ngưỡng giới hạn rối loạn vận động nhung mao nguyên phát (13). Bệnh nhân rối loạn chức năng nhung mao trên 6 tuổi có sự gia tăng các triệu chứng hô hấp tương tự như các triệu chứng gặp trong rối loạn vận động nhung mao nguyên phát, và trình tự của các gen rối loạn vận động nhung mao nguyên phát trong một nhóm nhỏ bệnh nhân mắc hội chứng đồng dạng với rối loạn chức năng nhung mao cho thấy các đột biến khác nhau ở vị gen rối loạn vận động nhung mao nguyên phát ( 13). Do đó, dường như thai nhi mắc hội chứng đồng dạng có sự gia tăng nguy cơ rối loạn chức năng nhung mao, cùng với phổ rối loạn vận động nhung mao nguyên phát và các biến chứng hô hấp sau sinh. Việc chứng minh sự hiện diện của thận giảm phản xạ hoặc dị dạng trong não có thể là một gợi ý cho sự hiện diện của một thực thể khác trong nhóm bệnh nhung mao. Trong một phân tích gộp gần đây đánh giá 16 nghiên cứu bao gồm tổng số 647 thai nhi, tỷ lệ gộp chung các dị tật liên quan đến tim và ngoài tim được tóm tắt trong Bảng 2
Chẩn đoán phân biệt
Chẩn đoán phân biệt đồng dạng bao gồm situs inversus với dextrocardia hoặc situs inversus với levocardia. Khi phát hiện AVSD kèm theo hội chứng đồng dạng cần phân biệt với AVSD đơn độc, do có sự khác biệt lớn về nguy cơ lệch bội nhiễm sắc thể. Một chẩn đoán phân biệt đầy thách thức khác với đồng dạng là dextrocardia kèm theo chuyển vị đại động mạch có sửa chữa, mối liên quan hiếm gặp với block tim.
Tiên lượng và kết cục
Tiên lượng của đồng dạng bên phải và bên trái được phát hiện ở thai nhi thường kém, có thể là do mức độ nặng của các trường hợp được phát hiện trước sinh. Thai nhi mắc đồng dạng bên trái và block tim có nguy cơ chết trong tử cung sau khi xuất hiện phù (8,32). Mặt khác, trẻ sơ sinh có đồng dạng bên trái và dị tật tim nhẹ có tiên lượng tốt, miễn là không có dị tật ngoài tim. Trong những tình trạng nhẹ như vậy, quan sát túi mật có khả năng loại trừ tình trạng teo đường mật kèm theo (33), nhưng các nghiên cứu khác vẫn nghi ngờ điều này (7).
Kết cục của thai nhi mắc đồng dạng bên phải, thường có dị tật phức tạp hơn, nói chung là kém và chủ yếu liên quan đến các bất thường kèm theo, chẳng hạn như kết nối tĩnh mạch phổi bất thường, teo van động mạch phổi hoặc giải phẫu một tâm thất (32) ngoài nhiễm trùng huyết do không có lách (7). Trong một nghiên cứu bao gồm 71 thai nhi mắc hội chứng đồng dạng, trong đó 48 thai nhi đồng dạng nhĩ trái và 23 thai nhi đồng dạng nhĩ phải, 46 (65%) (32 thai nhi đồng dạng bên trái và 14 thai nhi đồng dạng bên phải) trong số 71 bà mẹ lựa chọn tiếp tục thai kỳ (32 ). Thai nhi đồng dạng bên trái có tỷ lệ tử vong là 31%, và 3 trong số 14 thai nhi đồng dạng bên phải còn sống sau 48 tháng theo dõi (32). Ngoài ra, đồng dạng bên phải và không có lách liên quan với tình trạng tăng nguy cơ nhiễm trùng sau sinh (7,8).
Khả năng sống sót của những đứa trẻ có đồng dạng bên trái được quản lý tích cực thường tốt hơn so với những đứa trẻ có đồng dạng bên phải (34). Hầu hết trẻ sơ sinh có đồng dạng bên trái đều trải qua phẫu thuật sửa chữa hai thất thành công, không giống như những trẻ có đồng dạng bên phải (34). Trong một phân tích gộp gần đây, phân tích dữ liệu 647 thai nhi từ 16 nghiên cứu cho thấy rằng khả năng sống sót ngắn hạn và trung hạn tốt hơn đối với những trẻ sinh sống có đồng dạng bên trái. Dữ liệu từ nghiên cứu này được tóm tắt trong Bảng 2 (8).
Phương pháp chẩn đoán
- Hình 35: Cách tiếp cận chẩn đoán ở thai nhi nghi ngờ mắc hội chứng đồng dạng
CÁC ĐIỂM CHÍNH = Đồng dạng nhĩ trái
Đồng dạng nhĩ trái liên quan đến các cấu trúc bên trái “kép” với sự kém phát triển hoặc không có các cấu trúc bên phải
Không có phần trong gan của IVC xảy ra ở 80% đến 90% các trường hợp đồng dạng nhĩ trái.
Trong hội chứng đồng dạng nhĩ trái, khi IVC bị gián đoạn, hệ thống tĩnh mạch đơn dẫn lưu máu tĩnh mạch vùng bụng về tim.
Trong đồng dạng nhĩ trái, tĩnh mạch đơn chạy hơi ở phía sau động mạch chủ xuống (dấu hiệu mạch máu đôi).
Block tim hoàn toàn xảy ra ở 40% đến 70% các trường hợp đồng dạng nhĩ trái.
* Trong đồng dạng nhĩ trái, đa số trẻ có nhiều lách (đa lách).
Tĩnh mạch chủ trên bên trái thường có trong các trường hợp đồng dạng nhĩ trái.
Các dị tật tim ít nghiêm trọng hơn trong đồng dạng nhĩ trái và bao gồm AVSD, thất phải hai đường ra, và vv…
CÁC ĐIỂM CHÍNH – Đồng dạng nhĩ phải
Đồng dạng nhĩ phải liên quan đến các cấu trúc bên phải “kép” với sự kém phát triển hoặc không có các cấu trúc bên trái
Động mạch chủ và IVC nằm cạnh nhau là dấu hiệu điển hình trong đồng dạng nhĩ phải.
Dị tật trong tim gặp trong hầu hết các trường hợp đồng dạng nhĩ phải và nghiêm trọng hơn đồng dạng nhĩ trái.
Các dị tật tim điển hình trong đồng dạng nhĩ phải bao gồm một tâm thất, dextrocardia, AVSD, và liên quan với hẹp hoặc teo van động mạch phổi.
Có một mối liên quan phổ biến của đồng dạng nhĩ phải với kết nối tĩnh mạch phổi bất thường.
Không có lách được thấy trong 74% các trường hợp đồng dạng nhĩ phải. Có tới 25% các trường hợp đồng dạng nhĩ phải dạ dày ở vị trí đường giữa bị thoát vị vào khoang ngực.
Tĩnh mạch chủ trên bên trái thường gặp trong các trường hợp đồng dạng nhĩ phải.
Tiên lượng của đồng dạng nhĩ phải nhìn chung là xấu hơn so với đồng dạng nhĩ trái.
CÁC ĐIỂM CHÍNH – Situs Inversus
Situs inversus được định nghĩa là sự sắp xếp hình ảnh soi gương của các tạng trong ổ bụng và lồng ngực so với situs solitus (giải phẫu bình thường). Situs inversus bán phần có thể liên quan đến các tạng trong ổ bụng, được gọi là situs inversus vị trí levocardia, hoặc tim, được gọi là dextrocardia.
Tỷ lệ mắc các dị tật tim tăng lên ở thai nhi và trẻ sơ sinh bị situs inversus. Situs inversus cũng thường liên quan với hội chứng Kartagener và rối loạn vận động nhung mao nguyên phát.
Xác định situs thai nhi nên là một phần của mọi lần siêu âm được thực hiện trong quý hai và quý ba của thai kỳ.
Tiên lượng của situs inversus phụ thuộc vào các phát hiện liên quan đến tim và ngoài tim.
THAM KHẢO
- O’Leary PW, Hagler DJ. Cardiac malpositions and abnormalities of atrial and visceral situs. In: Allen HD, Driscoll DJ, Shaddy RE, Feltes TF, eds. Moss & Adams’ Heart Disease in Infants, Children, and Adolescents. Lippincott Williams & Wilkins; 2013:1195-1216.
- Loomba R, Spicer D, Raczka L, Anderson RH. Isomerism of the atrial appendages. In: Wernovsky G, Anderson RH, Kumar K, Mussatto KA, Redington AN, Tweddell JS, eds. Anderson’s Pediatric Cardiology. Elsevier; 2019:441-456.
- Jacobs JP, Anderson RH, Weinberg PM, et al. The nomenclature, definition and classification of cardiac structures in the setting of heterotaxy. Cardiol Young. 2007;17(Suppl 2):1-28.
- Sapire DW, Ho SY, Anderson RH, Rigby ML. Diagnosis and significance of atrial isomerism. Am J Cardiol. 1986;58:342-346.
- Wang X, Shi Y, Zeng S, et al. Comparing levocardia and dextrocardia in fetuses with heterotaxy syndrome: prenatal features, clinical significance and outcomes. BMC Pregnancy Childbirth. 2017;17:1-9.
- Ferencz C, Rubin JD, Loffredo CA, Magee CA. Epidemiology of Congenital Heart Disease. The Baltimore-Washington Infant Study 1981-1989. Futura Publishing Company; 1993.
- Gottschalk I, Stressig R, Ritgen J, et al. Extracardiac anomalies in prenatally diagnosed heterotaxy syndrome. Ultrasound Obstet Gynecol. 2016; 47:443-449.
- Buca DIP, Khalil A, Rizzo G, et al. Outcome of prenatally diagnosed fetal heterotaxy: systematic review and meta-analysis. Ultrasound Obstet Gynecol. 2018;51:323-330.
- Sharland GK, Cook A. Heterotaxy syndromes/isomerism of the atrial appendages. In: Allan L, Hornberger LK, Sharland GK, eds. Textbook of Fetal Cardiology. Greenwich Medical Media; 2000:333-346.
- Allan LD, Crawford DC, Chita SK, Anderson RH, Tynan MJ. Familial recurrence of congenital heart disease in a prospective series of mothers referred for fetal echocardiography. Am J Cardiol. 1986;58:334-337.
- Bowers PN, Brueckner M, Yost HJ. The genetics of left-right development and heterotaxia. Semin Perinatol. 1996;20:577-588.
- Morelli SH, Young L, Reid B, Ruttenberg H, Bamshad MJ. Clinical analysis of families with heart, midline, and laterality defects. Am J Med Genet. 2001;101:388-392.
- Nakhleh N, Francis R, Giese RA, et al. High prevalence of respiratory ciliary dysfunction in congenital heart disease patients with heterotaxy. Circulation. 2012;125:2232-2242.
- Zhu L, Belmont JW, Ware SM. Genetics of human heterotaxias. Eur J Hum Genet. 2006; 14:17-25.
- Berg C, Geipel A, Kohl T, et al. Fetal echocardiographic evaluation of atrial morphology and the prediction of laterality in cases of heterotaxy syndromes. Ultrasound Obstet Gynecol. 2005;26:538-545.
- Huhta JC, Smallhorn JF, Macartney FJ. Two dimensional echocardiographic diagnosis of situs. Br Heart J. 1982;48:97-108.
- Sheley RC, Nyberg DA, Kapur R. Azygous continuation of the interrupted inferior vena cava: a clue to prenatal diagnosis of the cardiosplenic syndromes. J Ultrasound Med. 1995;14:381-387.
- Berg C, Georgiadis M, Geipel A, Gembruch U. The area behind the heart in the four-chamber view and the quest for congenital heart defects. Ultrasound Obstet Gynecol. 2007;30:721-727.
- Abuhamad AZ, Robinson JN, Bogdan D, Tannous RJ. Color Doppler of the splenic artery in the prenatal diagnosis of heterotaxic syndromes. Am J Perinatol. 1999;16:469-473.
- Berg C, Geipel A, Kamil D, et al. The syndrome of right isomerism prenatal diagnosis and outcome. Ultraschall Med. 2006;27:225-233.
- Allan LD. Atrioventricular septal defect in the fetus. Am J Obstet Gynecol. 1999;181:1250-1253.
- Berg C, Geipel A, Kamil D, et al. The syndrome of left isomerism: sonographic findings and outcome in prenatally diagnosed cases. J Ultrasound Med. 2005;24:921-931.
- Wang JK, Chang MH, Li YW, Chen WJ, Lue HC. Association of hiatus. hernia with asplenia syndrome. Eur J Pediatr. 1993;152:418-420.
- Freedom RM, Jaeggi ET, Lim JS, Anderson RH. Hearts with isomerism of the right atrial appendages one of the worst forms of disease in 2005. Cardiol Young. 2005;15:554-567.
- Batukan C, Schwabe M, Heling KS, Hartung J, Chaoui R. Prenatal diagnosis of right atrial isomerism (asplenia-syndrome): case report. Ultraschall Med. 2005;26:234-238.
- Baschat AA, Gembruch U, Knopfle G, Hansmann M. First-trimester fetal heart block: a marker for cardiac anomaly. Ultrasound Obstet Gynecol. 1999;14:311-314.
- Sinkovskaya E, Horton S, Berkley EM, Cooper JK, Indika S, Abuhamad A.Defining the fetal cardiac axis between 11 +0 and 14 + 6 weeks of gestation: experience with 100 consecutive pregnancies. Ultrasound Obstet Gynecol. 2010;36:676-681.