Bệnh sản phụ khoa
Đặc điểm lâm sàng và kết quả điều trị chửa ngoài tử cung phối hợp chửa trong buồng tử cung tại Bệnh viện Phụ sản Trung ương
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Đặc điểm lâm sàng và kết quả điều trị chửa ngoài tử cung phối hợp chửa trong buồng tử cung tại Bệnh viện Phụ sản Trung ương -Tải file PDF Tại đây.
Đặng Thị Hồng Thiện1, Đoàn Thị Thu Trang1, Nguyễn Thị Hồng Phượng1,
Chu Thị Ngọc1, Phạm Chi Mai1, Nguyễn Đức Hà1
1 Bệnh viện Phụ sản Trung ương
ĐẶT VẤN ĐỀ
Chửa ngoài tử cung vẫn còn là một vấn đề lớn trong chăm sóc sức khỏe sinh sản, không chỉ ở Việt Nam mà đối với toàn thế giới. Chửa ngoài tử cung là nguyên nhân hàng đầu gây tử vong mẹ ở quý đầu của thai nghén. Bên cạnh đó về lâu dài, hậu quả của chửa ngoài tử cung còn ảnh hưởng tới khả năng sinh sản của bệnh nhân.
Chửa ngoài tử cung ở các nước phát triển chiếm khoảng 1 – 2% tất cả các trường hợp mang thai [1]. Tỉ lệ này được cho là cao hơn ở các nước đang phát triển nhưng con số cụ thể vẫn còn chưa được biết rõ. Trong những năm qua tỉ lệ chửa ngoài tử cung ngày càng gia tăng, điều này có liên quan tới các yếu tố nguy cơ như: các bệnh viêm nhiễm tiểu khung, tiền sử nạo hút thai và các phương pháp mới trong điều trị vô sinh và hỗ trợ sinh sản [1].
Chửa ngoài tử cung kết hợp với thai trong buồng tử cung là một tình trạng hiếm gặp với tỉ lệ ước tính 1/30000 trường hợp mang thai tự nhiên [2]. Ngày nay với sự phát triển của các kỹ thuật hỗ trợ sinh sản, tỉ lệ này tăng lên rất nhiều (1/100 đến 1/500) [2].
Chửa ngoài tử cung kết hợp với thai trong buồng tử cung là một thách thức lớn trong chẩn đoán do mức độ hiếm gặp của bệnh lý này. Việc chẩn đoán muộn có thể dẫn đến nhiều biến chứng như chảy máu trong ổ bụng, sốc mất máu, thai trong buồng tử cung ngừng phát triển…
Hiện nay vẫn chưa có nhiều nghiên cứu hay hướng dẫn về chẩn đoán và điều trị các trường hợp chửa ngoài tử cung đi kèm chửa trong buồng tử cung. Vì vậy, chúng tôi tiến hành nghiên cứu này với mục tiêu mô tả đặc điểm lâm sàng và kết quả điều trị các trường hợp chửa ngoài tử cung phối hợp với chửa trong buồng tử cung tại Bệnh viện Phụ sản Trung ương từ tháng 1/2017 đến tháng 12/2021.
ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Đối tượng: 55 trường hợp chửa ngoài tử cung phối hợp với chửa trong buồng tử cung được điều trị tại Bệnh viện Phụ sản Trung ương từ tháng 01/2017 đến tháng 12/2021.
Phương pháp nghiên cứu: nghiên cứu hồi cứu mô tả cắt ngang dựa trên các dữ liệu, hồ sơ bệnh án lưu trữ tại Bệnh viện Phụ sản Trung ương.
Xử lý số’ liệu: số liệu được nhập và xử lý theo chương trình SPSS 16.0. Sử dụng các thuật toán T – test (Student) tính trung bình và X2, test Fisher để kiểm định so sánh các kết quả. Sự khác nhau giữa các thông số được coi là có ý nghĩa thống kê khi p < 0,05.
KẾT QUẢ
Bảng 1. Đặc điểm lần mang thai hiện tại
| Phương pháp mang thai | Số lượng (n) | Tỷ lệ (%) |
| Tự nhiên | 7 | 12,7 |
| IVF | 34 | 61,8 |
| IUI | 12 | 21,8 |
| Kích thích phóng noãn | 2 | 3,6 |
| Tổng số | 55 | 100 |
12,7% các trường hợp chửa ngoài tử cung kết hợp chửa trong buồng tử cung có thai tự nhiên. Các bệnh nhân còn lại sử dụng các phương pháp hỗ trợ sinh sản như thụ tinh trong ống nghiệm, bơm tinh trùng vào buồng tử cung hay kích thích phóng noãn và quan hệ tự nhiên.
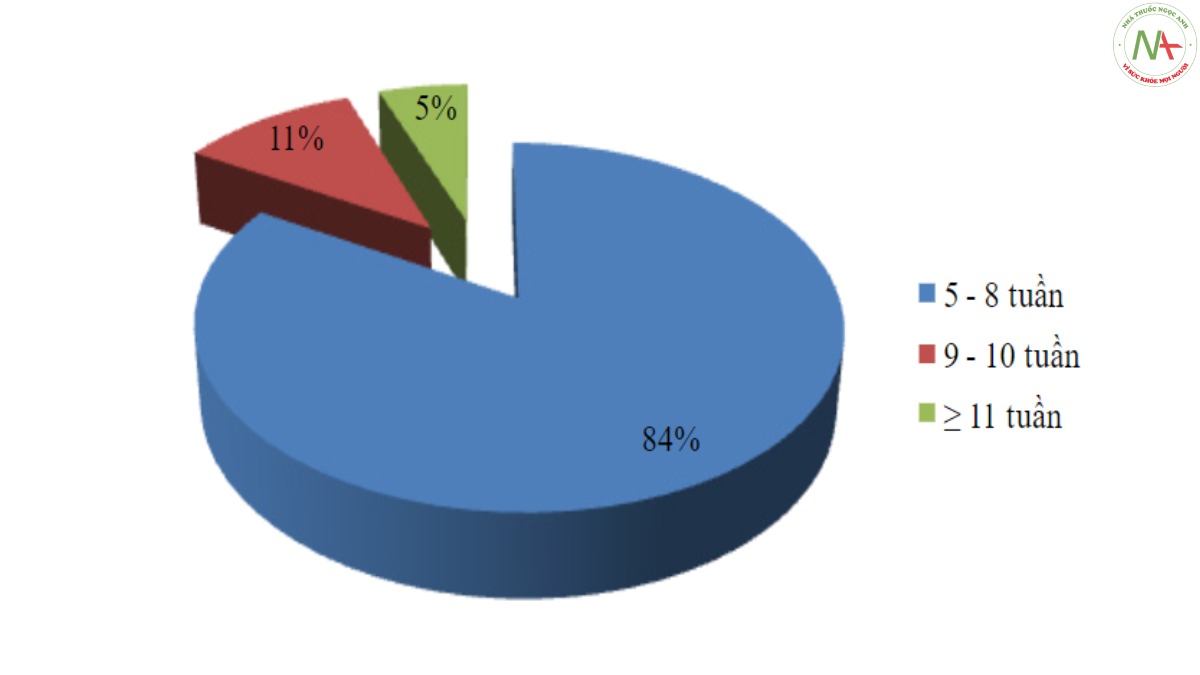
Tuổi thai ở thời điểm chẩn đoán nhỏ nhất là 5 tuần, lớn nhất là 13 tuần, trung bình các bệnh nhân được điều trị khi thai 7 tuần. 83,6% các trường hợp có tuổi thai từ 5 – 8 tuần. Có 3 bệnh nhân phát hiện khối chửa ngoài khi thai từ 11 tuần trở lên.
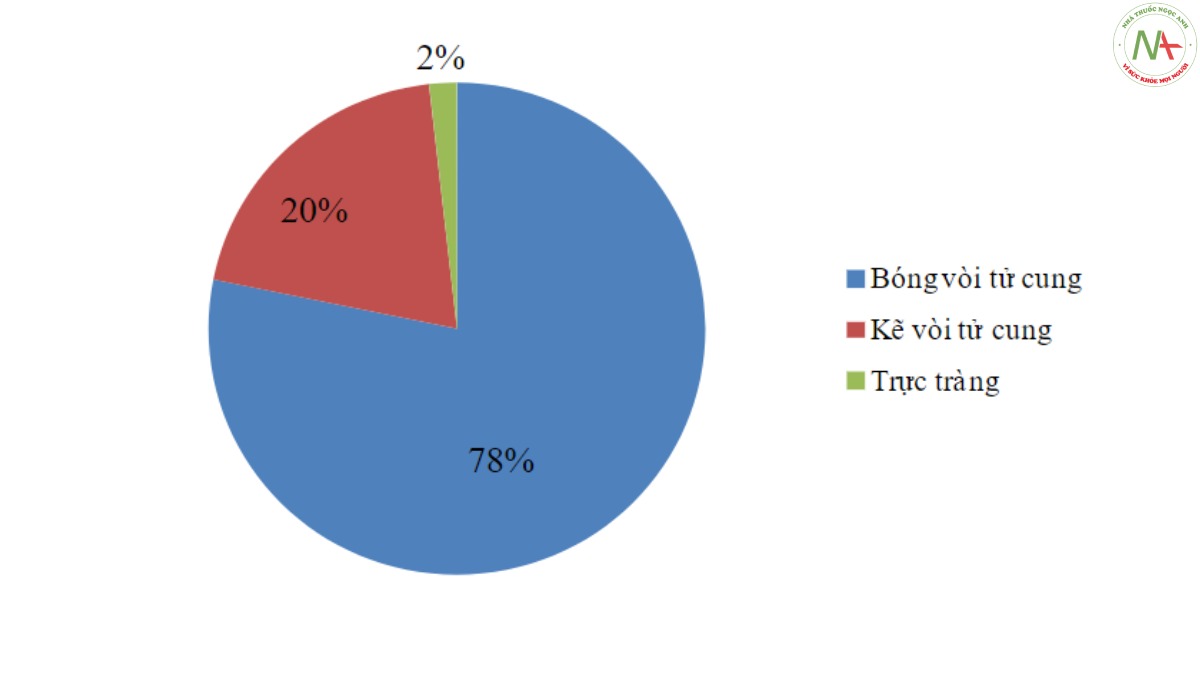
78% các trường hợp khối chửa ngoài tử cung nằm ở đoạn bóng vòi tử cung, Một bệnh nhân có khối chửa ngoài nằm ở bề mặt trực tràng.
Bảng 2. Tình trạng khối chửa ngoài tử cung
| Tình trạng khối chửa ngoài | Số lượng (n) | Tỷ lệ (%) |
| Nguyên vẹn | 17 | 30,9 |
| Rỉ máu | 24 | 43,6 |
| Vỡ | 11 | 20 |
| Huyết tụ thành nang | 3 | 5,5 |
| Tổng số | 55 | 100 |
2/3 số bệnh nhân có khối chửa ngoài tử cung đang rỉ máu hoặc vỡ chảy máu trong ổ bụng tại thời điểm phẫu thuật.
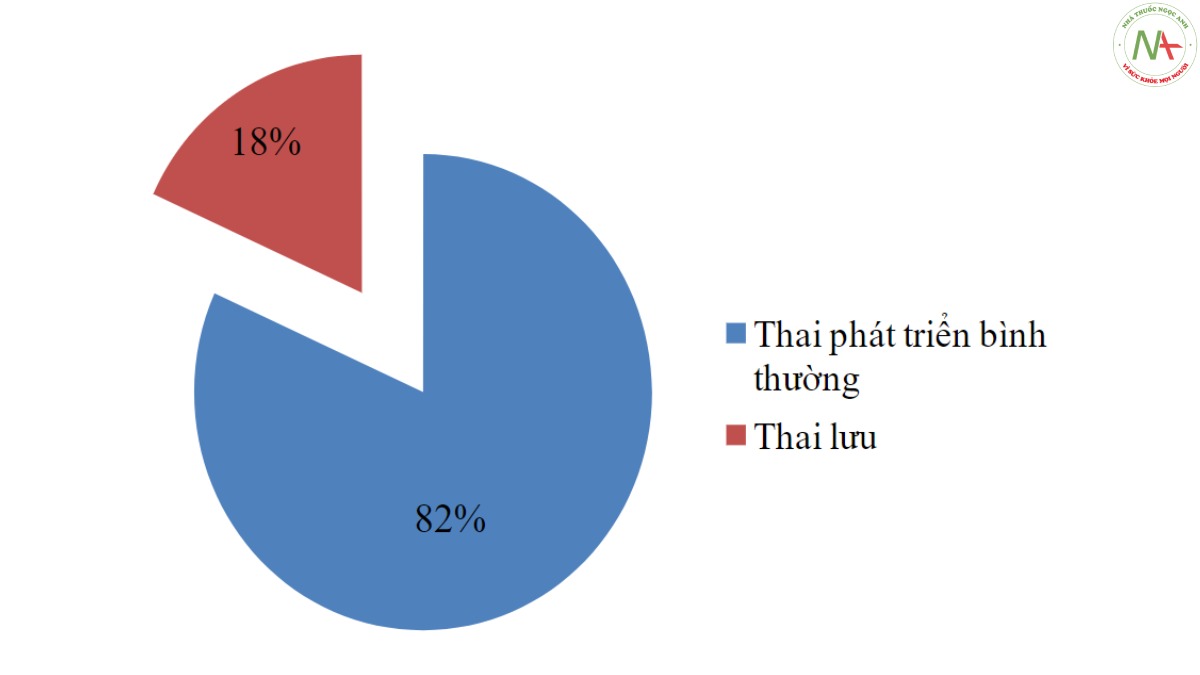
82% bệnh nhân có thai trong buồng tử cung phát triển bình thường sau điều trị.
==>> Xem thêm: Nhận xét các trường hợp cắt tử cung hoàn toàn sau LEEP tại Bệnh viện Phụ sản Trung ương
BÀN LUẬN
Đặc điểm lần mang thai hiện tại
Chửa ngoài tử cung phối hợp với chửa trong buồng tử cung tự phát là tình trạng thai nghén hiếm gặp. Bệnh lý này được báo cáo lần đầu tiên vào năm 1708 bởi một nhà pháp y sau khi khám nghiệm tử thi [3]. Trong các chu kỳ thụ thai tự nhiên, chửa trong buồng tử cung kèm theo chửa ngoài tử cung chỉ xảy ra với tỉ lệ từ 1:10000 đến 1:50000 [2,4]. Trong nghiên cứu này, chỉ có 7 trong số’ 55 trường hợp mang thai tự nhiên chiếm 12,7%. Cơ chế bệnh sinh tới nay vẫn chưa được giải thích thỏa đáng. Thông thường trứng sau khi thụ tinh sẽ di chuyển trong vòi tử cung khoảng 3 ngày sau đó vào đến buồng tử cung và làm tổ trong niêm mạc tử cung khoảng ngày thứ sáu sau phóng noãn. Sự di chuyển của trứng phụ thuộc rất nhiều vào nồng độ các hormone sinh dục là oestrogen và progesteron. Có thể đây chính là nguyên nhân dẫn đến chửa trong buồng tử cung kết hợp chửa ngoài tử cung. Khi người phụ nữ rụng nhiều hơn một noãn trong một chu kì, noãn rụng trước được thụ tinh và di chuyển bình thường vào buồng tử cung. Tuy nhiên, những biến đổi nồng độ hormon trong cơ thể do sự phát triển của hoàng thể đầu tiên lại gây ra rối loạn nhu động vòi tử cung và cản trở sự di chuyển của noãn tiếp theo [5].
Đối với trường hợp mang thai dựa vào các phương pháp hỗ trợ sinh sản, tỉ lệ chửa ngoài tử cung kèm theo chửa trong buồng tử cung tăng lên đáng kể, ước tính 1:100 đến 1:500 [1, 2, 6]. Trong số 55 bệnh nhân trong nghiên cứu này, 61,8% các trường hợp mang thai nhờ thụ tinh trong ống nghiệm, 21,8% bơm tinh trùng vào buồng tử cung và 3,6% kích thích phóng noãn. Việc kích thích rụng nhiều trứng trong một chu kì có thể làm tăng nguy cơ mắc theo cơ chế giống với một chu kì thụ thai tự nhiên phối hợp với yếu tố thuận lợi là tổn thương vòi tử cung có từ trước đó kèm theo tình trạng vô sinh. Đối với các trường hợp thụ tinh trong ống nghiệm, phôi được chuyển trực tiếp vào buồng tử cung, tuy nhiên có khả năng chui qua lỗ vòi và làm tổ trong vòi tử cung. Nguy cơ chửa ngoài tử cung phối hợp với chửa trong buồng tử cung tăng gấp 20 lần ở những phụ nữ chuyển đồng thời từ hai phôi trở lên [7]. Các yếu tố nguy cơ phối hợp thường gặp đó là hút thuốc lá, tiền sử chửa ngoài tử cung, tiền sử phẫu thuật vùng chậu, lạc nội mạc tử cung, viêm nhiễm vùng chậu [7]. Ngoài ra, có thể người phụ nữ thụ thai tự nhiên khi giao hợp trong chu kì chuyển phôi. Năm 2016, Ji Sun Lee và cộng sự đã báo cáo một trường hợp chửa ngoài tử cung phối hợp với chửa trong buồng tử cung sau khi chuyển một phôi đông lạnh vào buồng tử cung do mang thai tự nhiên ngẫu nhiên trong chu kì hỗ trợ sinh sản [6]. Nguy cơ mang thai phối hợp này có thể được giảm thiểu bằng cách tư vấn cho bệnh nhân không quan hệ tình dục trong thời gian chuyển phôi hoặc ngăn rụng trứng tự nhiên thông qua việc sử dụng thuốc ức chế gonadotropin [7].
Tuổi thai
Thai trong buồng tử cung kết hợp với thai ngoài tử cung thường được chẩn đoán từ tuần thứ 5 đến tuần thứ 34 [2]. Trong nghiên cứu của Tal và cộng sự về tất cả các trường hợp mắc được báo cáo từ năm 1971 đến năm 1993, 70% số bệnh nhân được chẩn đoán tại thời điểm thai từ 5 đến 8 tuần, 20% bệnh nhân phát hiện từ tuần thứ 9 đến tuần thứ 10, chỉ có 10% các trường hợp có tuổi thai từ 11 tuần trở lên [8]. Barrenetxea và cộng sự khi tổng kết tất cả các ca bệnh ghi nhận từ năm 1994 đến năm 2004 cũng đưa ra kết quả tương tự với 74% các đối tượng được chẩn đoán khi thai từ 5 đến 8 tuần [4]. Việc chẩn đoán sớm thường khó khăn vì không có triệu chứng lâm sàng điển hình. Thông thường các dấu hiệu của thai ngoài tử cung chiếm ưu thế với các triệu chứng phổ biến như đau bụng, kích thích phúc mạc, ra máu âm đạo [2, 9]. Siêu âm qua đường âm đạo đóng vai trò chủ đạo trong chẩn đoán chửa ngoài tử cung phối hợp với chửa trong buồng tử cung. Tuy nhiên, độ nhạy của siêu âm đầu dò âm đạo thay đổi phụ thuốc rất nhiều vào trình độ chuyên môn của bác sĩ chẩn đoán hình ảnh, dao động từ 41% đến 84% [9].
Bảng 3. Tuổi thai tại thời điểm chẩn đoán
| Tuổi thai | Tal và cộng sự | Barrenetxea và cộng sự |
| 5 – 8 tuần | 70% | 74% |
| 9 – 10 tuần | 20% | 26% |
| > 11 tuần | 10% | |
| p | 0,016 | 0,06 |
Trong nghiên cứu của chúng tôi, 83,6% bệnh nhân được chẩn đoán tại thời điểm từ 5 đến 8 tuần, 10,9% bệnh nhân từ 9 đến 10 tuần và 3 bệnh nhân có thai từ 11 tuần trở lên. Trường hợp phát hiện muộn nhất là bệnh nhân có thai 13 tuần. Kết quả này cho thấy bệnh nhân của chúng tôi được phát hiện sớm hơn có ý nghĩa thống kê so với nghiên cứu của Tal và cộng sự với p = 0,016, nhưng không có sự khác biệt đối với nghiên cứu của Barrenetxea và cộng sự với p = 0,06. Có thể do ngày nay các bác sĩ nâng cao cảnh giác hơn đối với các trường hợp vừa chửa trong buồng tử cung vừa chửa ngoài tử cung cũng như sự hỗ trợ của các phương tiện chẩn đoán hình ảnh hiện đại hơn. Tuy nhiên đây vẫn là thách thức lớn đối với các nhà lâm sàng khi mà có những trường hợp phát hiện rất muộn ở tuổi thai 11 tuần và 13 tuần.
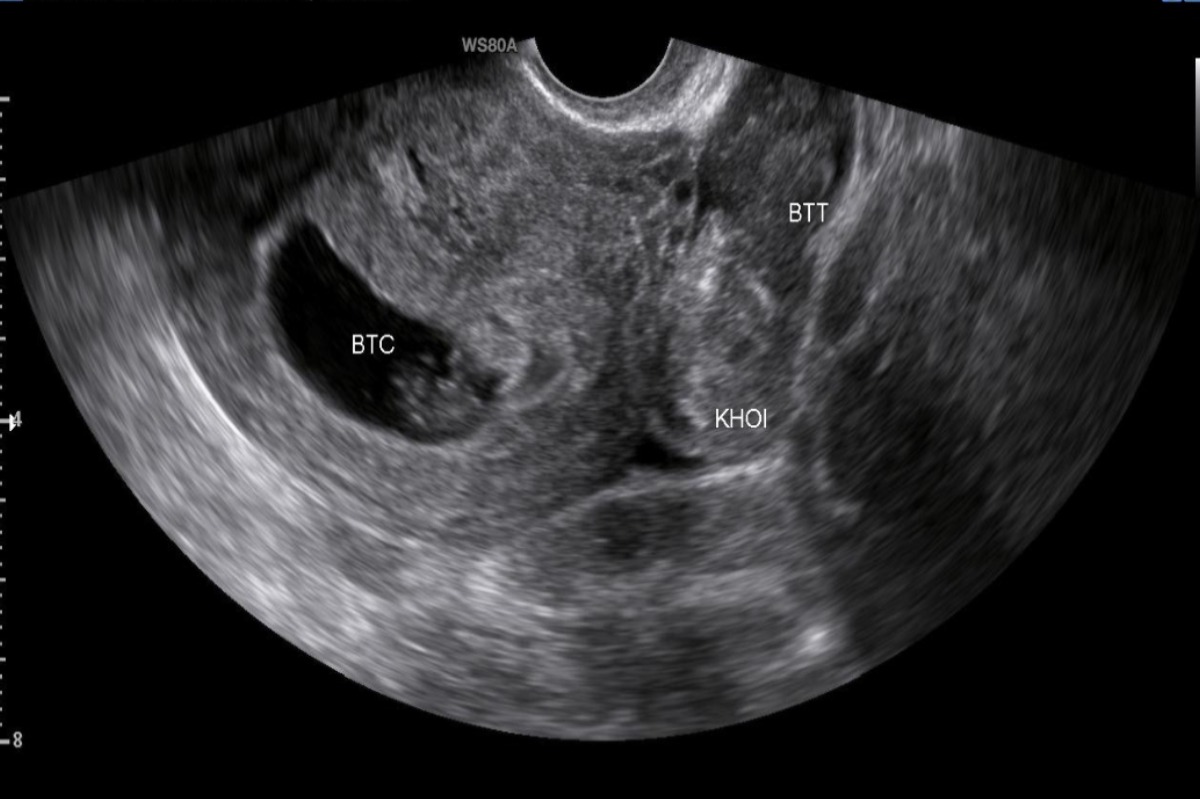
Vị trí khối chửa ngoài tử cung và phương pháp điều trị
Hầu hết các trường hợp có khối chửa ngoài nằm ở vòi tử cung. Trong nghiên cứu của chúng tôi, 43 bệnh nhân có khối chửa nằm ở đoạn bóng vòi tử cung (78,2%) và 11 bệnh nhân có khối chửa nằm ở đoạn kẽ vòi tử cung (20%). Tương tự, trong nghiên cứu của Barrenetxea và cộng sự, 72,5% số bệnh nhân có khối chửa ngoài nằm ở vị trí đoạn bóng hay đoạn kẽ của vòi tử cung, ngoài ra còn có 7 trường hợp khối chửa ngoài nằm ở ống cổ tử cung và 3 trường hợp chửa tại sẹo mổ cũ [4]. Tại Bệnh viện Phụ sản Trung ương từ năm 2017 đến năm 2021 chúng tôi chỉ ghi nhận một trường hợp có khối chửa ngoài không nằm ở vòi tử cung mà nằm ở mặt trước trực tràng.
Tất cả các bệnh nhân trong nghiên cứu của chúng tôi đều được điều trị bằng phương pháp phẫu thuật nội soi, trong đó 43 trường hợp chửa tại đoạn bóng vòi tử cung được phẫu thuật cắt bỏ vòi tử cung, 11 trường hợp chửa tại đoạn kẽ vòi tử cung được phẫu thuật xẻ góc tử cung lấy khối chửa và khâu phục hồi, trường hợp chửa tại trực tràng được phẫu thuật lấy khối chửa. Phương pháp điều trị nội khoa không được ưu tiên lựa chọn vì có nguy cơ gây chết thai trong buồng tử cung và khó theo dõi diễn biến phCG. Phẫu thuật có thể coi là phương pháp điều trị phù hợp hơn do có khả năng giải quyết khối chửa ngoài tử cung một cách triệt để, thuận lợi cho việc theo dõi bệnh nhân sau điều trị cũng như không gây ảnh hưởng tới thai trong buồng tử cung. Khi so sánh với phẫu thuật mở bụng, phẫu thuật nội soi trong quá trình mang thai không làm tăng nguy cơ cho người mẹ và thai nhi, và có thể an toàn hơn [10]. Theo nghiên cứu hồi cứu của Barrenetxea và cộng sự, 78,75% số bệnh nhân được điều trị bằng phương pháp phẫu thuật, trong đó 2/3 các trường hợp được phẫu thuật qua nội soi; cắt vòi tử cung là phương pháp điều trị phổ biến nhất để loại bỏ khối chửa ngoài tử cung (47,5%); lấy khối chửa bảo tồn vòi tử cung được thực hiện trong 5% các trường hợp; có một trường hợp duy nhất cần cắt tử cung, xử trí không phẫu thuật được áp dụng cho 14 bệnh nhân (tiêm MTX, KCl, dịch ưu trương…) [4].
Tình trạng khối chửa ngoài tử cung
Chửa ngoài tử cung phối hợp với chửa trong buồng tử cung là tình trạng hiếm gặp nên rất dễ bị bỏ sót. Chẩn đoán và xử trí sớm đã trở thành một thách thức to lớn đối với những nhà lâm sàng. Trước đây, các tài liệu y văn nói rằng việc quan sát thấy túi thai phát triển trong buồng tử cung có thể cho phép loại trừ chẩn đoán chửa ngoài tử cung [3]. Chính vì lý do này mà bệnh nhân thường được chẩn đoán muộn, vào viện trong tình trạng cấp cứu và để lại nhiều biến chứng hơn như vỡ khối chửa ngoài gây ra hội chứng chảy máu trong ổ bụng, sốc mất máu và có thể ảnh hưởng tới sự phát triển của thai trong buồng tử cung cũng như tính mạng người bệnh.
Tác giả N Job-Spira và cộng sự khi nghiên cứu 849 trường hợp chửa tại vòi tử cung thấy rằng tỉ lệ vỡ khối chửa ngoài tại thời điểm bệnh nhân nhập viện là 18% [11]. Trong một nghiên cứu khác của T Fukami và cộng sự trên 113 bệnh nhân chửa tại vòi tử cung, có tới 26 trường hợp có khối chửa ngoài vỡ chiếm 23% [12]. Theo báo cáo của G. Geovin Ranji và cộng sự, có tới 55 trong tổng số 119 trường hợp chửa ngoài tử cung đến viện trong tình trạng khối chửa đã vỡ tương đương tỉ lệ 46% [13]. Các yếu tố nguy cơ làm tăng nguy cơ chửa ngoài tử cung vỡ bao gồm: chưa từng sử dụng biện pháp tránh thai (OR = 1,7 [1,0 – 3,3]), tiền sử tổn thương vòi tử cung phối hợp với vô sinh (OR = 1,6 [0,9 – 2,7]), nồng độ phCG cao tại thời điểm chẩn đoán (OR = 2,9 [1,5 – 5,6]), và kích trứng (OR = 2,5 [1,1 – 5,6]) [13].
Trong tất cả các đối tượng nghiên cứu của chúng tôi, 20% các trường hợp có khối chửa ngoài tử cung ở tình trạng vỡ gây ra chảy máu nhiều trong ổ bụng, gần một nửa số bệnh nhân có khối chửa bắt đầu rỉ máu. Ngoài ra có 3 trường hợp (5,5%) khối chửa ngoài ở thể huyết tụ thành nang. Tỉ lệ khối chửa ngoài vỡ chúng tôi ghi nhận khác biệt không có ý nghĩa thống kê với nghiên cứu của tác giả N Job-Spira và T Fukami, tuy nhiên thấp hơn đáng kể so với nghiên cứu của G. Geovin Ranji và cộng sự với p = 0,00. Điều này cho thấy sự thận trọng hơn của các bác sĩ lâm sàng giúp chẩn đoán sớm các trường hợp chửa ngoài tử cung phối hợp chửa trong buồng tử cung, có thể do tỉ lệ mắc ngày càng tăng cao đi đôi với sự phát triển của các phương pháp hỗ trợ sinh sản.
Sự phát triển của thai trong buồng tử cung
Tỉ lệ bệnh nhân có thai trong buồng tử cung phát triển bình thường sau điều trị chiếm khoảng 50 đến 66% [4,14]. Trong số 80 bệnh nhân nghiên cứu của Barrenetxea và cộng sự, 55 trường hợp (68,75%) thai trong buồng tử cung được sinh đủ tháng [4]. Tương tự tỉ lệ này là 66,19% theo kết quả mà Tal và cộng sự đã thu thập được [8]. Trong nghiên cứu của chúng tôi, 45 bệnh nhân sau phẫu thuật được điều trị giữ thai bằng thuốc nội tiết như Duphaston, Utrogestan… và có thai trong buồng tử cung phát triển bình thường ở thời điểm ra viện chiếm 82%. Khi so sánh nhóm bệnh nhân cắt vòi tử cung với nhóm xẻ góc tử cung điều trị chửa kẽ, tỉ lệ thai trong buồng tử cung ngừng phát triển khác biệt không có ý nghĩa thống kê. Trong 10 trường hợp còn lại, có 4 bệnh nhân có thai từ 7 đến 10 tuần đều được xác định là thai lưu trước phẫu thuật. Các bệnh nhân khác có thai từ 5 đến 6 tuần, không xác định được sự phát triển của thai trước phẫu thuật và theo dõi sau phẫu thuật thấy thai ngừng phát triển.
==>> Xem thêm: Nghiên cứu các nguyên nhân băng huyết sau sinh và kết quả điều trị
KẾT LUẬN
Chửa ngoài tử cung kết hợp với chửa trong buồng tử cung ngày càng trở nên phổ biến hơn do sự phát triển của các biện pháp hỗ trợ sinh sản, cần được chẩn đoán sớm nhằm tránh các biến chứng nặng nề. Việc điều trị bằng phẫu thuật an toàn và không ảnh hưởng tới sự phát triển của thai trong buồng tử cung.
TÀI LIỆU THAM KHẢO
- Danielle M. Panelli, Catherine H. Phillips, and Paula C. Brady. Incidence, Diagnosis and Management of Tubal and Nontubal Ectopic Pregnancies: A Review. Fertil Res Pract. 2015;1:15.
- Karim IMH, Abderrahim El Bouazzaoui, Mohammed K, et al.. Heterotopic Pregnancy: A Diagnosis We Should Suspect More Often. J Emerg Trauma Shock. 2010 Jul- Sep; 3(3): 304.
- Bright DA, and Gaupp FB. Heterotopic Pregnancy: A Reevaluation. The Journal of the American Board of Family Practice. June 1990; 3, no. 2: 125-28.
- Barrenetxea G, Lorea BR, Arantza LL, Jon AA, Miren M, and Koldo C. Heterotopic Pregnancy: Two Cases and a Comparative Review. Fertility and Sterility 87, no. 2.2007;2:417.e9-417.e15.
- Jacques L. Le Grand Livre de La Gynécologie. Elsevier Masson SAS, Paris.2018
- Lee JS, Hyun-Hwa C, Ae RH, Seong GL, and Won JS. Heterotopic Pregnancy after a Single Embryo Transfer. Obstetrics & Gynecology Science. July 2016;59,4: 316-18.
- Krishnamoorthy K, Patricia G, Barry EP, Sara SM, Sangita KJ, and Peter G. The Incidence of Ectopic/ Heterotopic Pregnancies after Blastocyst-Stage Frozen- Thawed Embryo Transfers Compared with That after Cleavage-Stage: A Society for Assisted Reproductive Technologies Clinical Outcomes Reporting System Study. F&S Reports. 2021;2(4):421-27.
- Wallach EE, Joseph T, Sami H, Nina G, and Ilan TT. Heterotopic Pregnancy after Ovulation Induction and Assisted Reproductive Technologies: A Literature Review from 1971 to 1993. Fertility and Sterility. 1996;66(1):1-12.
- Migda M, Marian M, Marek M, and Ewa WO. Heterotopic Pregnancy in the Absence of Risk Factors – Diagnostics Difficulties. Ginekologia Polska. 2011;82(11): 866-8.
- Buser, Kerrey B. Laparoscopic Surgery in the Pregnant Patient: Results and Recommendations. JSLS : Journal of the Society of Laparoendoscopic Surgeons. 2009; 13(1):32-35.
- Job-Spira NH, Fernandez J, Bouyer, JL et al. Ruptured Tubal Ectopic Pregnancy: Risk Factors and Reproductive Outcome: Results of a Population-Based Study in France. American Journal of Obstetrics and Gynecology. 1999; 180(4):938-44.
- Fukami, TH, Tsujioka SM, Sorano A, et al. Rupture Risk Factors of Fallopian Tubal Pregnancy. Clinical and Experimental Obstetrics & Gynecology. 2016;43(6):800-802.
- Ranji G, Geovin G, Usha R, and Sri V. Ectopic Pregnancy: Risk Factors, Clinical Presentation and Management. Journal of Obstetrics and Gynaecology of India.2018; 68(6):487-92.
- Noor N, Imam B, and Shazia P. Heterotopic Pregnancy with Successful Pregnancy Outcome. Journal of Human Reproductive Sciences. 2012;5(2): 213-14.