Bệnh sản phụ khoa
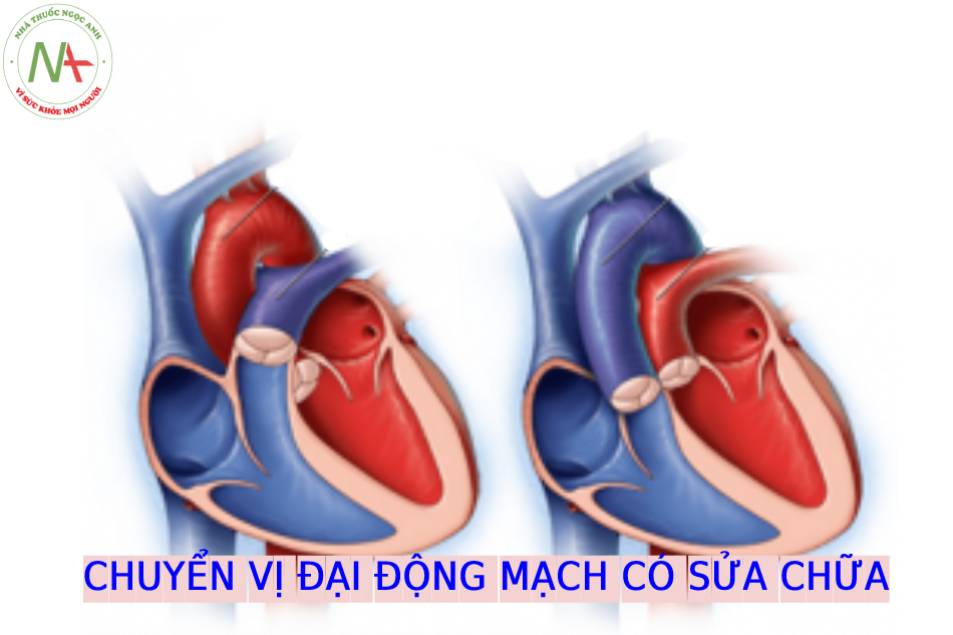
Chuyển vị đại động mạch có sửa chữa: Định nghĩa, dấu hiệu, chẩn đoán
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Biên dịch: Bs Vũ Tài – Học viện Quân Y
nhathuocngocanh.com – Tải File PDF bài viết Chuyển vị đại động mạch có sửa chữa: Định nghĩa, dấu hiệu, chẩn đoán TẠI ĐÂY.
CÁC ĐIỂM CHÍNH
- C-TGA được đặc trưng bởi sự bất tương hợp nhĩ thất và thất-đại động mạch.
- Trong C-TGA, nhĩ phải về mặt hình thái được kết nối với thất trái về mặt hình thái, và nhì trái về mặt hình thái được kết nối với thất phải về mặt hình thái.
- Trong C-TGA, động mạch phổi được kết nối với thất trái về mặt hình thái, và động mạch chủ được kết nối với thất phải về mặt hình thái.
- Trong C-TGA, các đại động mạch chạy song song với nhau, thường gặp nhất là động mạch chủ nằm phía trước và bên trái động mạch phổi (L-malposition).
- Trong C-TGA, có sự bù trừ huyết động trong đó máu tĩnh mạch hệ thống đổ vào động mạch phổi và máu tĩnh mạch phổi đổ vào động mạch chủ.
- Mặt cắt bốn buồng luôn bất thường trong C-TGA.
- Các bất thường tim đi kèm trong C-TGA rất phổ biến và là tiêu chuẩn.
- VSD, tắc nghẽn động mạch phổi và bất thường van ba lá thường liên quan đến C-TGA.
- DỊ tật ngoài tim và bất thường nhiễm sắc thể rất hiếm gặp trong C-TGA.
- C-TGA đơn độc thường có một khoảng thời gian sau sinh ổn định và không cần điều trị ngay lập tức.
- Các yếu tố tiên lượng lâu dài kém trong C-TGA bao gồm dị tật Ebstein của van ba lá, mức độ hở van ba lá, rối loạn chức năng thất phải hệ thống và block tim hoàn toàn kèm theo.
- Tỷ lệ sống sót trên 80% khi C-TGA được chẩn đoán trước sinh và tiếp tục thai kỳ.
Định nghĩa, phổ bệnh và tỷ lệ mắc mới
Chuyển vị đại động mạch có sửa chữa (C-TGA), còn được gọi chuyển vị đại động mạch được sửa chữa bẩm sinh hoặc chuyển vị đại động mạch “được sửa chữa” về mặt sinh lý, là một dị tật tim hiếm gặp, đặc trưng bởi sự bất tương hợp nhĩ thất và bất tương hợp thất-đại động mạch. Bất tương hợp nhĩ thất có nghĩa là nhĩ phải về mặt hình thái được nối với thất trái về mặt hình thái bởi van hai lá và nhĩ trái về mặt hình thái được nối với thất phải về mặt hình thái bởi van ba lá (Hình 1) (1). Bất tương hợp thất-đại động mạch có nghĩa là các đại động mạch bị chuyển vị với động mạch phổi kết nối với thất trái về mặt hình thái và động mạch chủ kết nối với thất phải về mặt hình thái (1). Trong phần lớn các trường hợp C-TGA, động mạch chủ nằm trước và bên trái của động mạch phổi (L-malposition của động mạch chủ), vì C-TGA trước đây được gọi là L-TGA hoặc levo-TGA. Điều quan trọng cần lưu ý là trong C-TGA, kết nối tĩnh mạch-nhĩ bình thường, với tĩnh mạch chủ trên và dưới đổ về nhĩ phải và các tĩnh mạch phổi đổ về nhĩ trái. Sự bất tương hợp cả tầng nhĩ – thất và thất – đại động mạch trong C-TGA dẫn đến sự bù trừ huyết động trong đó máu tĩnh mạch hệ thống đổ vào động mạch phổi và máu tĩnh mạch phổi đổ vào động mạch chủ.
C-TGA xảy ra ở khoảng 20% tổng số trường hợp TGA, tỷ lệ hiện mắc là 3/100.000 trẻ sinh sống và chỉ chiếm dưới 1% các bệnh tim bẩm sinh (1-3). Như trường hợp của D- TGA, C-TGA thường gặp hơn ở nam giới. C-TGA có nguy cơ tái phát khoảng 2% ở những người thân trực hệ (4) và được cho là do vòng trái bất thường (thay vì vòng phải bình thường) của ống tim bóng thất trong quá trình hình thành phôi thai. Phổ bệnh rộng, và C-TGA đơn độc là ngoại lệ vì nó chỉ được ghi nhận trong 9% đến 16% trường hợp (5-7). Các dị tật tim liên quan là tiêu chuẩn và phổ biến nhất bao gồm thông liên thất (VSDs), tắc nghẽn đường ra động mạch phổi, bất thường van ba lá, dextrocardia/mesocardia và rối loạn nhịp (5-11) (Bảng 1). Trong một số trường hợp C-TGA kèm dextrocardia hoặc situs inversus, nhĩ phải có thể nằm bên trái, với sự
bất tương hợp kép của thất và đại động mạch. Sự sắp xếp trong không gian của các đại động mạch ở các tình trạng này giống với D-TGA. Do đó, điều quan trọng là không sử dụng thuật ngữ L-TGA nữa mà nên sử dụng C-TGA.
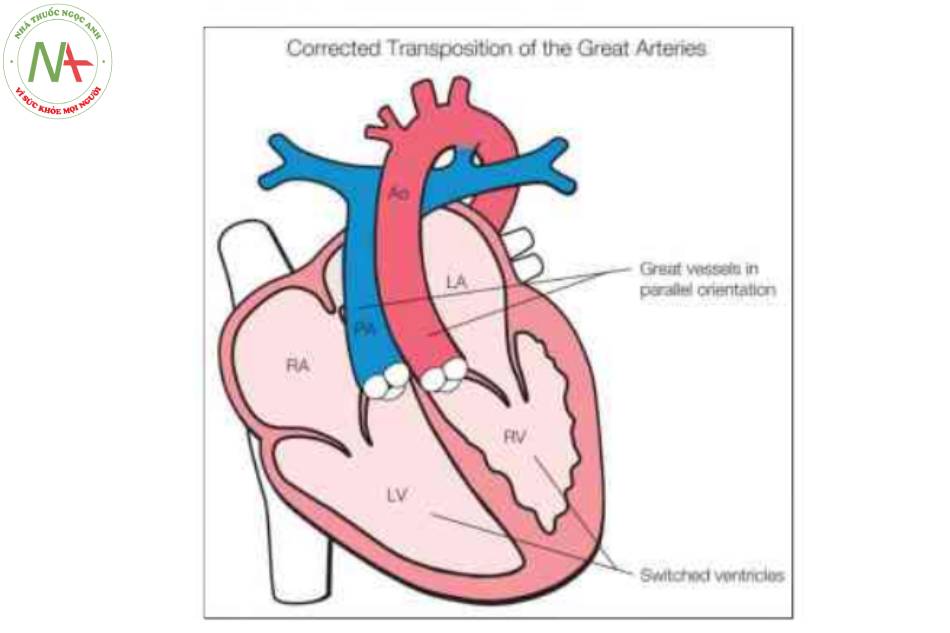
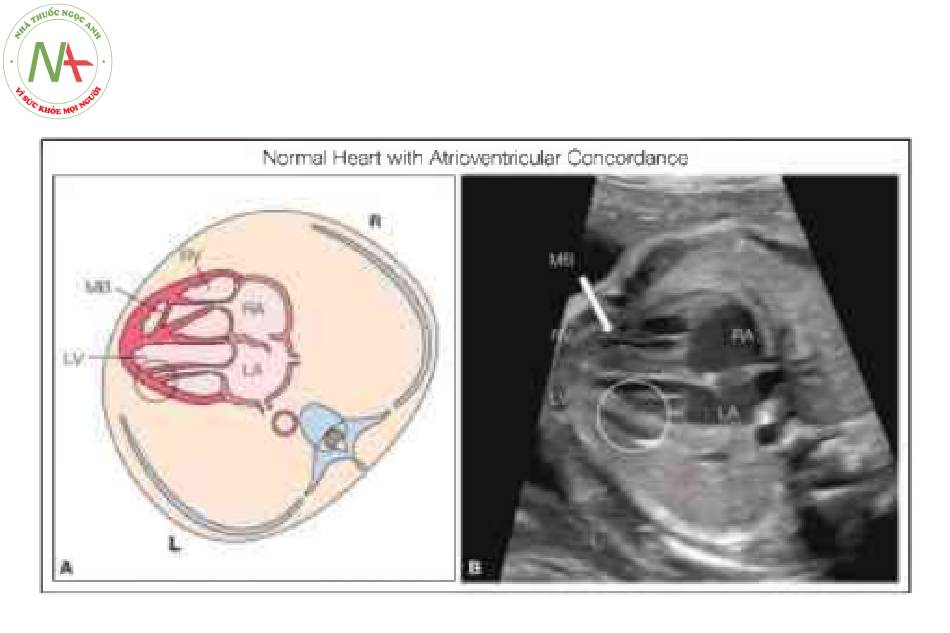
Hình vẽ giản đồ chuyển vị đại động mạch có sửa chữa (C-TGA) cho thấy giải phẫu mặt cắt bốn buồng bất thường với sự bất tương hợp nhĩ thất. Tâm nhĩ phải (RA) được kết nối bất thường qua van hai lá với tâm thất trái (LV), và tâm nhĩ trái (LA) được kết nối bất thường qua van ba lá với tâm thất phải (RV). Ngoài ra, có sự bất tương hợp thất-đại động mạch với động mạch chủ (Ao) xuất phát từ RV về mặt hình thái và động mạch phổi (PA) xuất phát từ LV về mặt hình thái. Các đại động mạch chạy song song với nhau, với Ao ở phía trước và bên trái PA. Xem văn bản để biết thêm chi tiết.
| Bảng 1 • Chuyển vị đại động mạch có sửa chữa (c-TGA): Dị tật trong tim đi kèm ở series thai nhi và trẻ em | ||
| Dị tật tim | Series thai nhi (%) | Series trẻ em (%) |
| Không | 13 | 9-16 |
| Thông liên thất | 70 | 70-84 |
| Tắc nghẽn động mạch phổi | 40 | 30-50 |
| Dị tật van ba lá | 33 | 14-56 |
| Dextrocardia/mesocardia | 17 | 25 |
| Thiểu sản thất | 17 | NA |
| Block tim hoàn toàn | 13 | 12-33 |
| Bất thường cung động mạch chủ | 10 | 13 |
| Nhịp tim nhanh vào lại | 7 | 6 |
NA, không áp dụng.
Modified from Paladini D, Volpe p, Marasini M, et al. Diagnosis, characterization and outcome of congenitally corrected transposition of the great arteries in the fetus: a multicenter series of 30 cases. Ultrasound Obstet Gynecol. 2006;27:281-285, with permission.
Các dấu hiệu trên siêu âm
Thang xám
Xác định situs bình thường và vị trí của tim trong lồng ngực là những bước đầu tiên trong quá trình đánh giá tim trước sinh. Chẩn đoán C-TGA chủ yếu dựa vào việc nhận biết sự bất tương hợp nhĩ thất, có thể được ghi nhận nếu đánh giá theo từng đoạn tuần tự của tim thai (xem Chương 6). Manh mối đầu tiên về sự hiện diện của C-TGA là một buồng tim “hình thành mỏm” phía trước với các đặc điểm giải phẫu của thất trái (Hình 2 và 3). Nhận biết đặc điểm giải phẫu của các buồng tim là cực kỳ quan trọng về khả năng xác định sự bất tương hợp nhĩ thất. Mặt cắt bốn buồng cho phép đánh giá hình thái thất điển hình (Hình 2 đến 5). Trong C – TGA, nhĩ trái đổ vào thất phải về mặt hình thái, nằm ở bên trái và phía sau. Thất phải về mặt hình thái có thể được nhận biết qua giải phẫu đặc trưng của nó, bao gồm dải điều hòa nổi bật, van nhĩ thất bám vào mỏm, phần dây chằng van nhĩ thất bám trực tiếp vào vách liên thất, bề mặt nội tâm mạc không đều và có hình tam giác hơn. (Hình 2 đến 5). Trong C-TGA, nhĩ phải đổ vào thất trái về mặt hình thái, nằm bên phải và phía trước. Hình thái thất trái có thể được nhận biết bởi giải phẫu đặc trưng của nó, bao gồm bề mặt nhẵn điển hình, hình dáng thuôn dài hơn và hình thành mỏm tim (Hình 2 đến 5). Situs inversus được ghi nhận trong 5% trường hợp C-TGA, và dextrocardia/mesocardia gặp trong khoảng 25% trường hợp C-TGA (Hình 6). Đánh giá các đường ra cho thấy sự bất tương hợp thất-đại động mạch với động mạch phổi, được nhận biết bởi sự chia nhánh của nó, xuất phát từ thất trái về mặt hình thái ở bên phải và động mạch chủ xuất phát từ thất phải về mặt hình thái ở bên trái và hướng đi chạy song song với động mạch chủ ở trước và bên trái động mạch phổi (Hình 7). Điều thú vị là động mạch phổi xuất phát từ thất bên phải có hướng đi sang bên trái (Hình 7B và 8), và thường rất khó xác định động mạch chủ nằm trước và hướng đi của nó cũng sang trái trừ khi cố gắng lấy mặt cắt dọc hoặc sử dụng Doppler màu. Ở mặt cắt ba mạch máu-khí quản, chỉ thấy một mạch lớn duy nhất (Hình 9), như được mô tả trong D-TGA nhưng điều thú vị là L-malposition của các đại động mạch, động mạch chủ và tĩnh mạch chủ trên ( SVC) ở xa nhau (Hình 9), một đặc điểm khác biệt từ mặt cắt ba mạch máu-khí quản trong D-TGA. Trong một số trường hợp C-TGA đơn độc, giải phẫu bất thường của các đại động mạch được nhận biết đầu tiên và sau đó kiểm tra toàn diện tim cho thấy sự bất thường ở mặt cắt bốn buồng. Trong các trường hợp C-TGA kèm theo các dị tật trong tim khác, mặt cắt bốn buồng dường như có vẻ bất thường và thường là lý do chính để chuyển viện siêu âm tim thai (5,6).
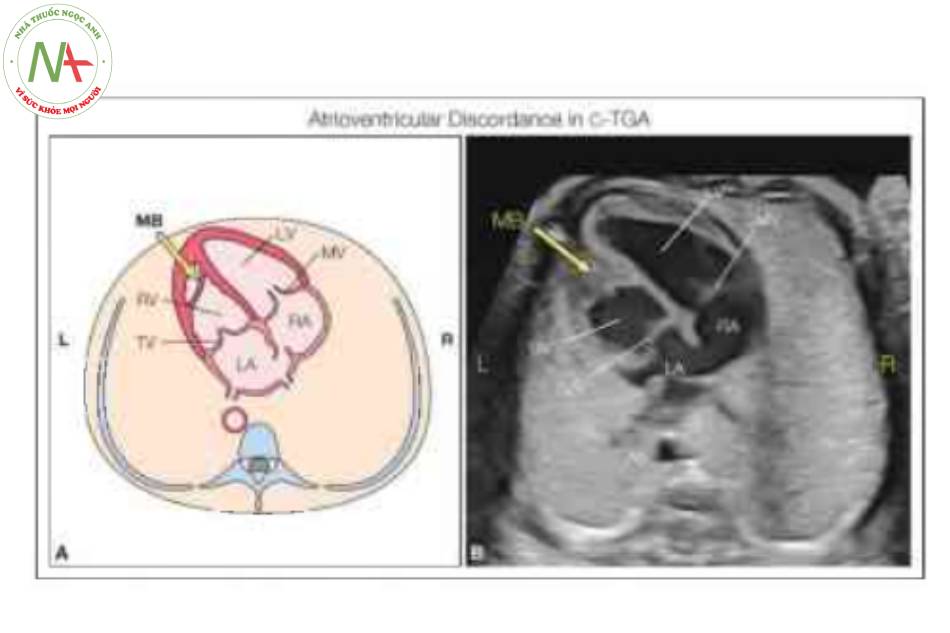
Tâm nhĩ ở vị trí giải phẫu bình thường, nhưng tâm thất trái (LV) và van hai lá (MV) nằm ở bên phải kết nối với tâm nhĩ phải (RA), trong khi van ba lá (TV) cắm về phía mỏm hơn và tương ứng của nó, tâm thất phải (RV) nằm ở bên trái kết nối với tâm nhĩ trái (LA). Lưu ý ràng mỏm tim được hình thành bởi LV ở bên phải và dải điều hòa (MB) (mũi tên lớn) được phát hiện trong RV ở bên trái. Ao, động mạch chủ; L, trái; R, phải.
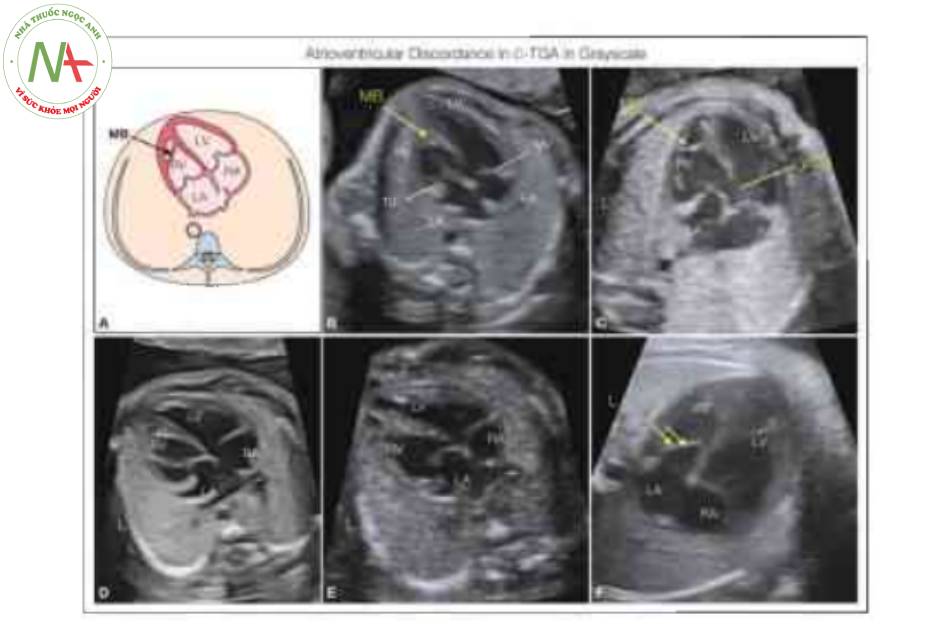
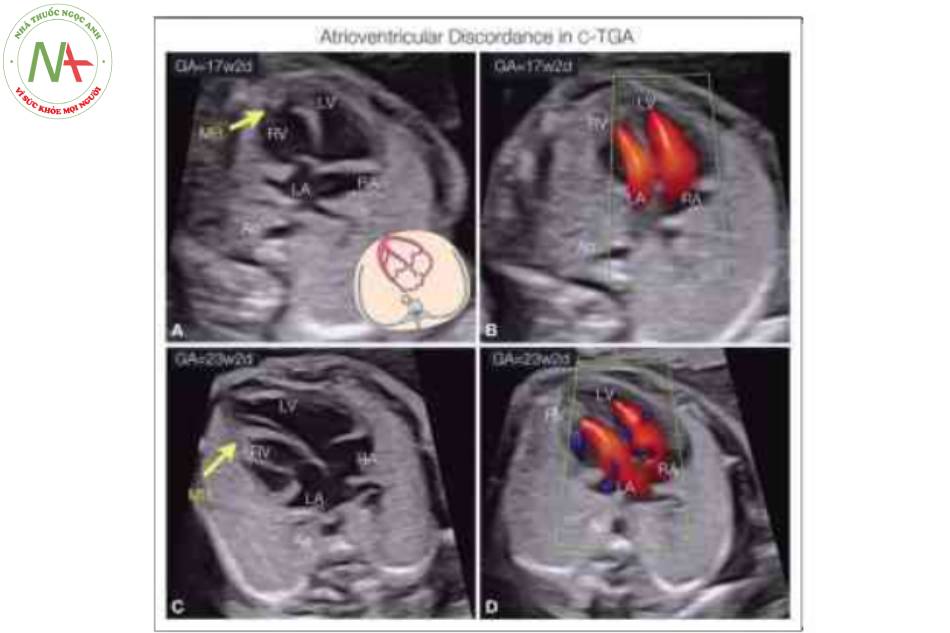
Hình vẽ giản đồ (A) và mặt cắt bốn buồng từ mỏm ở 5 thai nhi khác nhau với chuyển vị đại động mạch có sửa chữa (C-TGA) và levocardia cho thấy sự bất tương hợp điển hình của các kết nối nhĩ thất. Tâm nhĩ ở vị trí giải phẫu bình thường, nhưng tâm thất trái (LV) và van hai lá (MV) nằm ở bên phải kết nối với tâm nhĩ phải (RA), trong khi van ba lá (TV) cắm về phía mỏm hơn và tương ứng của nó, tâm thất phải (RV) nằm ở bên trái kết nối với tâm nhĩ trái (LA). Lưu ý rằng RV ở bên trái cho thấy dải điều hòa (MB). Thông thường, có thông liên thất (VSD) và có thể được nhìn thấy như ở thai nhi trong mặt cắt c. Hiếm khi, như được thấy ở thai nhi F, TV (hai mũi tên) cắm vào vách về phía mỏm hơn trong RV, gợi ý dị tật Ebstein “bên trái”.
Lưu ý (A, B) có sự tương hợp trong kết nối nhĩ thất với tâm thất phải (RV) kết nối với tâm nhĩ phải (RA) và được nhận biết bởi dây chằng van ba lá (TV) cắm vào thành tâm thất phải ở mỏm và dải điều hòa (MB) (mũi tên lớn) ở mỏm của nó. Tâm thất trái (LV) (A, B) kết nối với tâm nhĩ trái (LA) và được nhận biết bởi sự bám điển hình của dây chằng vào cơ nhú của van hai lá (MV) (vòng tròn) mà không bám vào thành tự do.
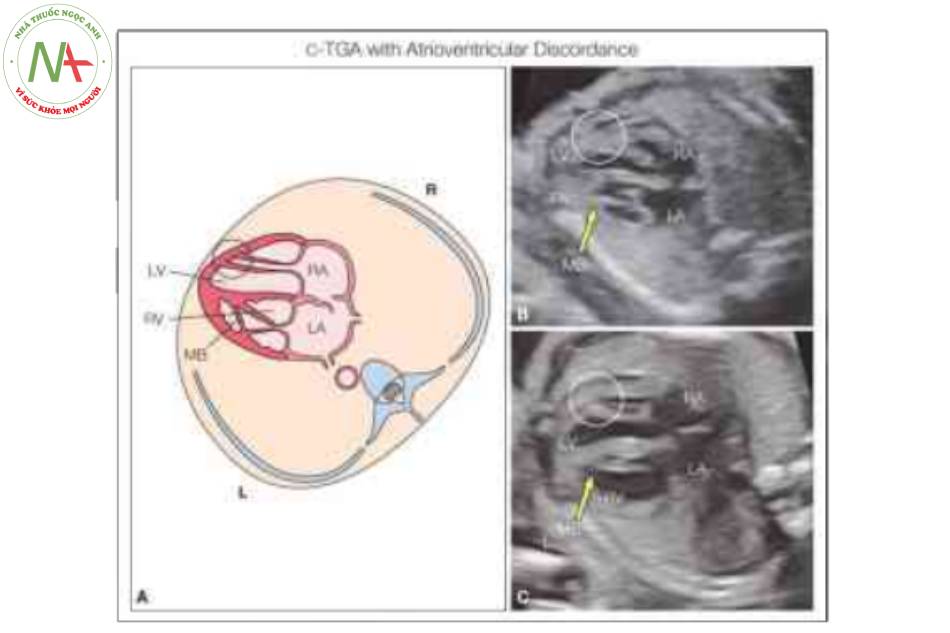
Lưu ý (B, C) có sự bất tương hợp nhĩ thất với tâm thất trái (LV) kết nối với tâm nhĩ phải (RA) và tâm thất phải (RV) kết nối với tâm nhĩ trái (LA). Lull ý dải điều hòa (MB) trong RV ở bên trái. Cũng lưu ý sự cắm của các dây chằng, giúp xác định giải phẫu tâm thất (xem Hình 4). L, trái; R, phải.
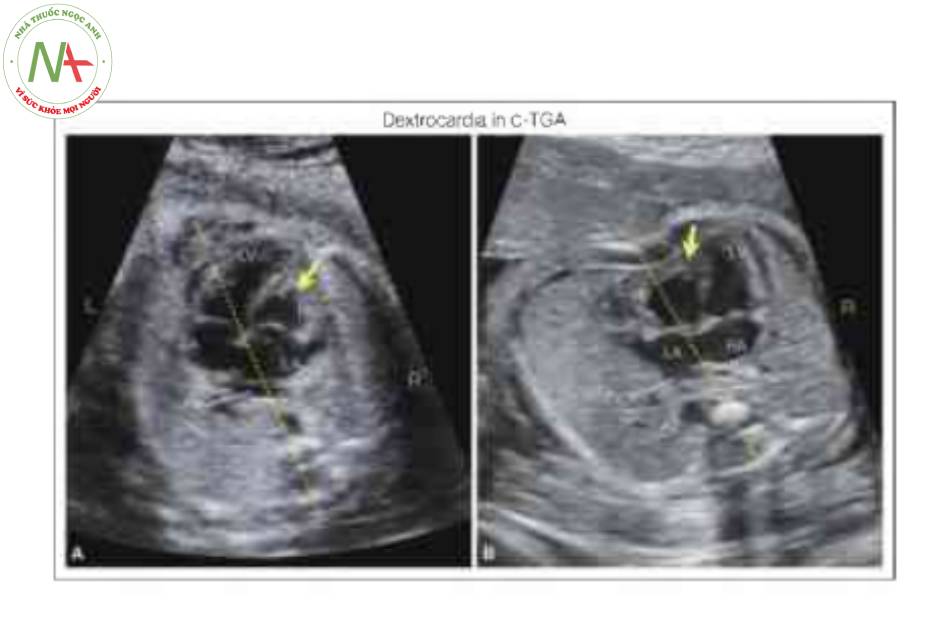
Lưu ý rằng trục tim hướng sang phải (R) trong cả hai trường hợp. Cả hai trường hợp đều có bất tương hợp nhĩ thất điển hình với sự khác biệt nhỏ. Ở thai nhi A, tâm nhĩ trái (LA) là buồng tim nằm phía sau nhất và ở bên phải (R), trong khi ở thai nhi B, LA nằm trước tâm nhĩ phải (RA) và ở bên trái (L). Các tĩnh mạch phổi (Pv) được nhìn thấy đổ vào LA ở cả hai thai nhi. Tâm thất trái (LV), tạo thành mỏm ở cả hai thai nhi, được phát hiện ở bên trái ở thai nhi A và bên phải ở thai nhi B. Lý do cho sự khác biệt này là situs bụng, vì thai nhi A có situs inversus bụng và tĩnh mạch chủ dưới bên trái (IVC) đổ vào RA bên trái, trong khi ở thai nhi B, situs bụng bình thường và IVC bên phải đổ vào RA bên phải. Có sự bất tương hợp thất-đại động mạch ở cả hai thai nhi, và các đại động mạch có L-malposition ở thai nhi B và D-malposition ở thai nhi A. Điều quan trọng là phải đánh giá cẩn thận giải phẫu nhĩ thất (tương hợp hay bất tương hợp) trong các trường hợp mesocardia hoặc dextrocardia vì 25% tổng số C-TGA cho thấy vị trí tim thai bất thường (xem thêm Chương 40). So sánh với trường hợp ở tuổi thai sớm được trình bày trong Hình 17 và 18. Ao, động mạch chủ; MB, dải điều hòa; RV, tâm thất phải.
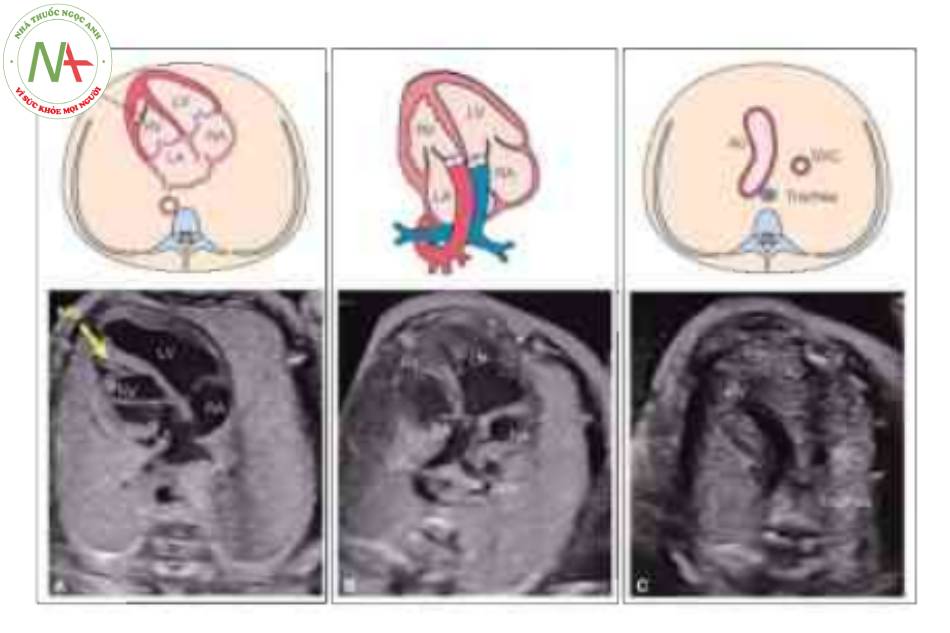
Hình A cho thấy mặt cắt bốn buồng với sự bất tương hợp điển hình của các kết nối nhĩ thất (xem chi tiết trong Hình 3). Hình B, động mạch phổi (PA) được nhìn thấy xuất sinh từ tâm thất trái (LV) về mặt hình thái và được xác định bởi sự phân nhánh của nó thành động mạch phổi trái (LPA) và phải (RPA). Lưu ý rằng ở “mặt cắt năm buồng” này, PA hướng sang trái (L) khi nó xuất phát từ LV: một đặc điểm đặc trưng của C-TGA. Hình c là mặt cắt trung thất trên và cho thấy động mạch chủ (Ao) xuất phát từ tâm thất phải (RV) về mặt hình thái hướng sang trái và phía trước PA (không được cho thấy ở mặt cắt này) theo kiểu L- malposition (xem văn bản) . LA, tâm nhĩ trái; MB, dải điều hòa; Pv, tĩnh mạch phổi; RA, tâm nhĩ phải; svc, tĩnh mạch chủ trên; Tr, khí quản.
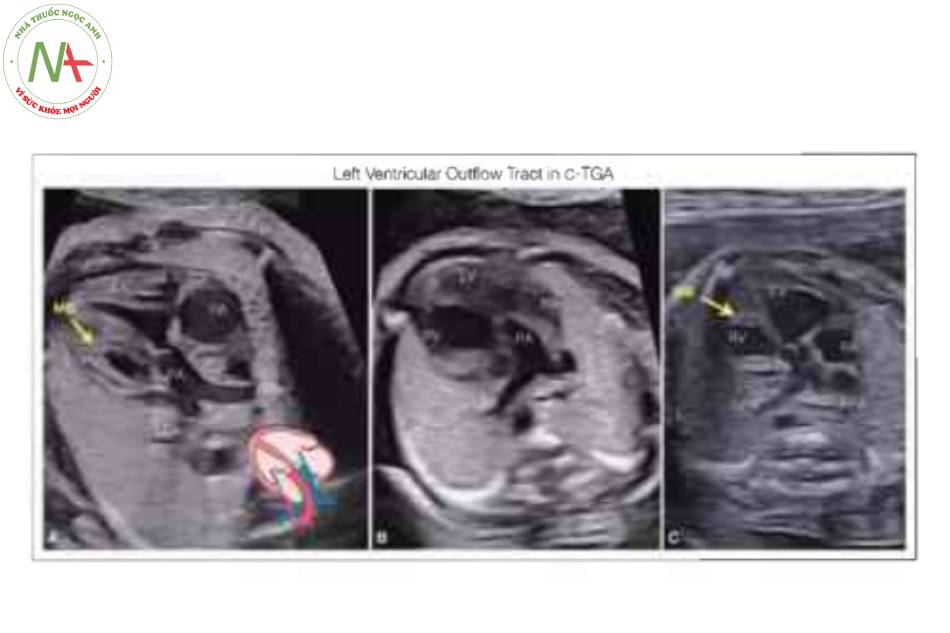
Động mạch phổi (PA) xuất phát từ tâm thất trái (LV) về mặt hình thái được xác định bởi sự phân nhánh của nó thành động mạch phổi trái (LPA) và phải (RPA). Lưu ý PA hướng về nửa ngực trái trong C- TGA so với D-TGA, nó hướng về nửa ngực phải. L, trái; RA, tâm nhĩ phải; svc, tĩnh mạch chủ trên.
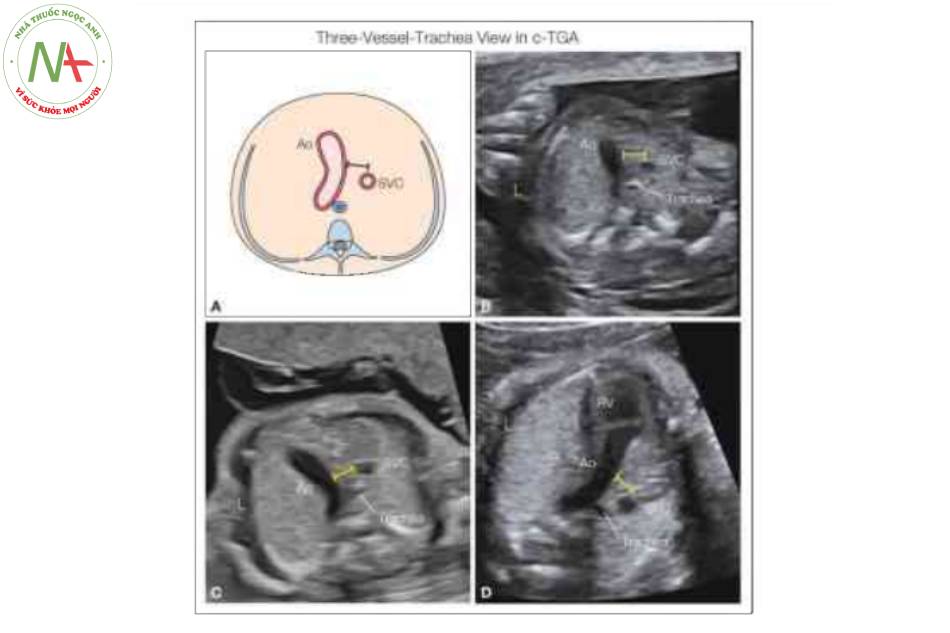
Lưu ý sự hiện diện của cung động mạch chủ (Ao) như một động mạch lớn duy nhất với sự uốn cong điển hình, như được thấy trong D-TGA. Ngược lại với D-TGA, có một khoảng trống (thanh kép) giữa cung động mạch chủ và tĩnh mạch chủ trên (SVC), vì động mạch chủ xuất phát từ tâm thất phải về mặt giải phẫu ở bên trái (RV) (D). Cũng cần lưu ý Ao hướng về nửa ngực trái ở những thai nhi này với C-TGA, so với D-TGA, nó hướng về nửa ngực phải, L, trái.
Doppler màu
Cần thận trọng khi sử dụng Doppler màu trong C-TGA vì giải phẫu mặt cắt bốn buồng bất thường với mỏm tim được tạo thành bởi thất trái bên phải được đánh giá tốt hơn trong thang xám so với Doppler màu (Hình 10). Tuy nhiên, Doppler màu cũng rất quan trọng trong việc phát hiện hoặc loại trừ các bất thường trong tim thường đi kèm kèm với C-TGA, như thông liên thất (VSD) (Hình 11 và 12B), hẹp van động mạch phổi và hở van (Hình 11C), một số bất thường khác. Doppler màu cũng có thể giúp chứng minh động mạch phổi xuất phát từ thất trái theo giải phẫu và có thể quan sát thấy động mạch chủ lớn duy nhất cách xa tĩnh mạch chủ trên (SVC), như được mô tả trong phần “Thang xám” (Hình 13). Ngoài ra, Doppler màu cũng có thể giúp xác nhận hướng đi song song của các đại động mạch (Hình 14 và 15), đặc biệt nếu động mạch chủ hoặc động mạch phổi bị tắc nghẽn nặng.
Những hình này cho thấy mặt cắt bốn buồng bất thường được nhận ra một cách rõ ràng trong thang xám (A, C) và khó khăn horn trong Doppler màu vì màu sắc có thể che khuất hình thái tâm thất. Dải điều hòa (MB) nằm trong tâm thất phải bên trái (RV), và Hình A và c cho thấy sự bất tương họp điển hình của các van nhĩ thất (xem chi tiết trong Hình 3). Ao, động mạch chủ; LA, tâm nhĩ trái; LV, tâm thất trái; RA, tâm nhĩ phải.
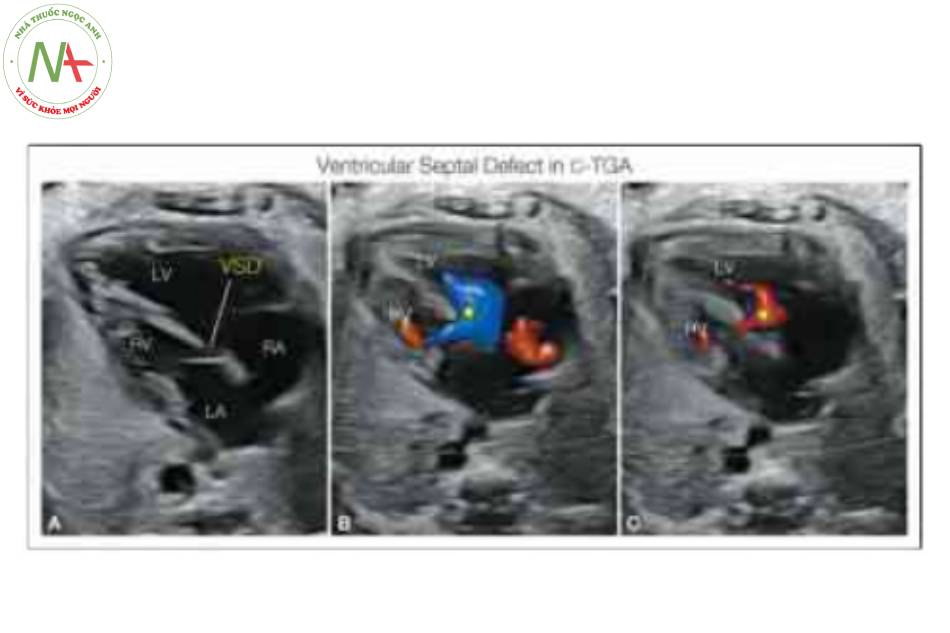
Lưu ý sự bất tương hợp nhĩ thất với tâm thất phải bên trái (RV) kết nối với tâm nhĩ trái (LA) và tâm thất trái bên phải (LV) kết nối với tâm nhĩ phải (RA). Thường phát hiện VSD trong C-TGA, với Doppler màu cho thấy shunting hai chiều (B, C). L, trái.
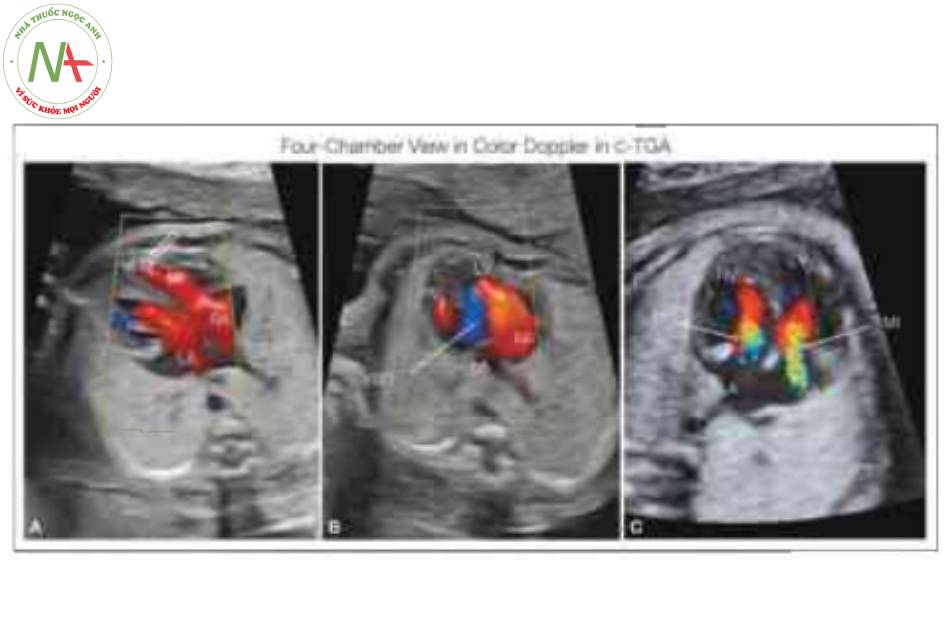
Doppler màu trong mặt cắt bốn buồng ở ba thai nhi với chuyển vị đại động mạch có sửa chữa (C-TGA) cho thấy sự đổ đầy đồng đều của tâm thất phải (RV) và trái (LV), với mỏm tim chủ yếu được tạo thành bởi LV bên phải (mũi tên mở). Lưu ý có thông liên thất (VSD) (B), một dị tật thường gặp trong C-TGA. Cũng cần lưu ý sự hiện diện của hở van hai lá (MI) và van ba lá (TI) (C). L, trái; LA, tâm nhĩ trái; RA, tâm nhĩ phải.
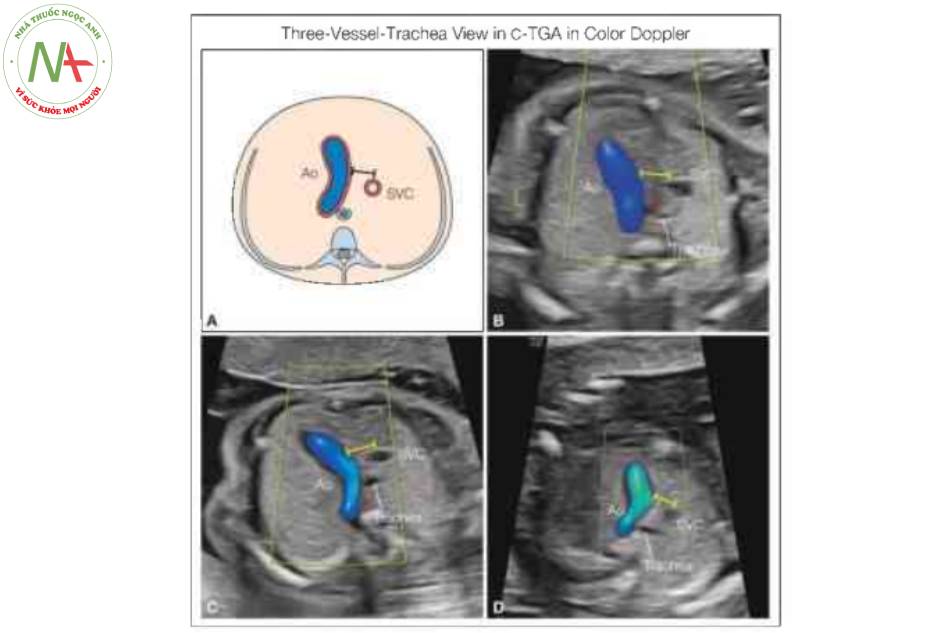
Lưu ý sự hiện diện của một đại động mạch duy nhất: động mạch chủ (Ao), với hướng đi về phía nửa ngực trái. Lưu ý khoảng trống (thanh kép) giữa cung động mạch chủ và tĩnh mạch chủ trên (SVC), do Ao xuất phát từ tâm thất phải bên trái (không thấy ở đây). Xem Hình 9 trong thang xám.
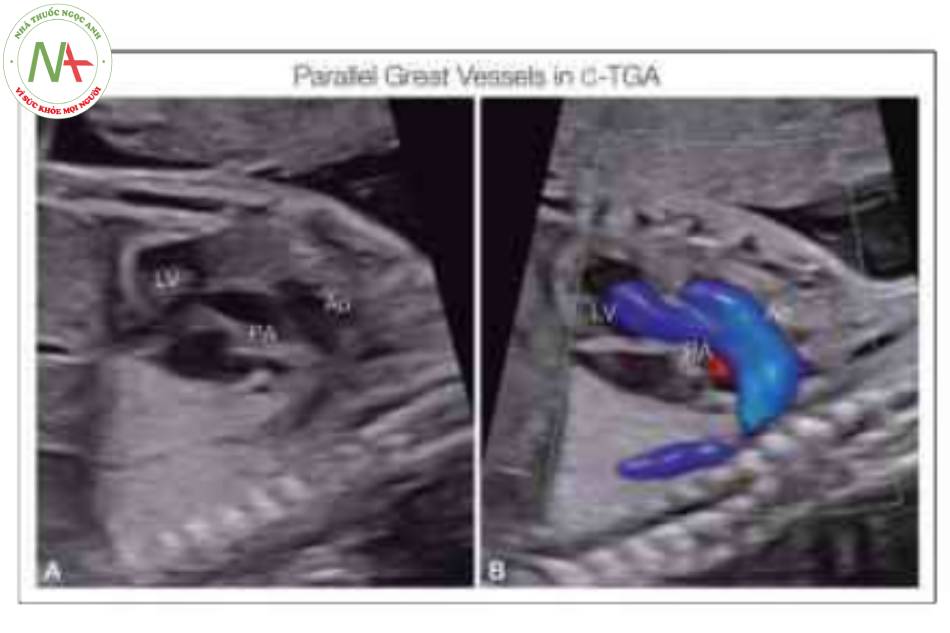
Động mạch chủ (Ao) xuất phát ở phía trước hơn so với động mạch phổi (PA), cho thấy là xuất phát từ tâm thất trái (LV).
Mặt cắt A ở mức mặt cắt bốn buồng trong thì tâm trương và cho thấy sự bất tương hợp nhĩ thất và một lỗ thông liên thất lớn (VSD). Mặt cắt B ở mức mặt cắt bốn buồng trong thì tâm thu và cho thấy dòng máu qua VSD (ngôi sao). Mặt cắt c, thấy rõ các đường thoát trong thì tâm thu và cho thấy động mạch phổi (PA) xuất phát từ tâm thất trái (LV) và động mạch chủ (Ao) từ tâm thất phải (RV). Lưu ý hướng đi song song của Ao và PA, với Ao ở bên trái và phía trước PA, theo kiểu L-malposition . L, trái; RPA, động mạch phổi phải.
Thai sớm
Có thể chẩn đoán C-TGA ở tuổi thai sớm chủ yếu bởi phát hiện nguồn gốc và hướng đi bất thường của các đại động mạch, hơn là sự bất tương hợp nhĩ thất (Hình 16). Tuy nhiên, có thể thấy sự bất tương hợp nhĩ thất trên thang xám trong quý 1 thai kỳ bằng cách chứng minh thất phải về mặt hình thái, với dải điều hòa của nó, ở bên trái và thất trái hình thành mỏm ở bên phải (Hình 16 đến 18). Doppler màu rất hữu ích ở tuổi thai sớm trong việc xác định hướng đi của các đại động mạch. Hình 16 cho thấy một thai nhi 13 tuần tuổi với C-TGA. Hình 17 và 18 cho thấy một thai nhi khác với dextrocardia, khi kiểm tra toàn diện giải phẫu buồng tim và hướng đi của các mạch máu trên thang xám và Doppler màu xác nhận chẩn đoán C-TGA.
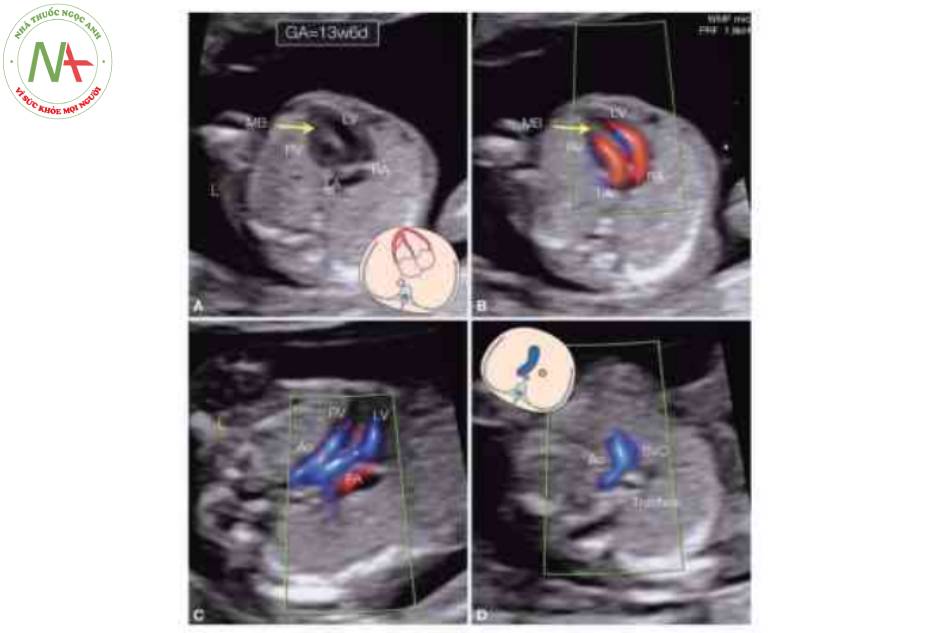
Hình vẽ giản đồ mặt cắt bốn buồng và mặt cắt ba mạch-khí quản cũng được hiển thị. Lưu ý ở hình A và B rằng dải điều hòa (MB) nằm ở bên trái, xác định tâm thất phải (RV). Hình c, nguồn gốc và hướng đi của các đại động mạch được nhìn thấy rõ trong Doppler màu với động mạch phổi (PA) xuất phát từ tâm thất trái bên phải (LV) và động mạch chủ (Ao) ở bên trái động mạch phổi, xuất phát từ RV. Lưu ý ở hình C các đại động mạch chạy song song với nhau. Hình D, Ao được thấy như một đại động mạch duy nhất ở mặt cắt ba mạch-khí quản, đây thường là manh mối đầu tiên cho sự hiện diện của bệnh tim bẩm sinh. L, trái; LA, tâm nhĩ trái; RA, tâm nhĩ phải; svc, tĩnh mạch chủ trên.
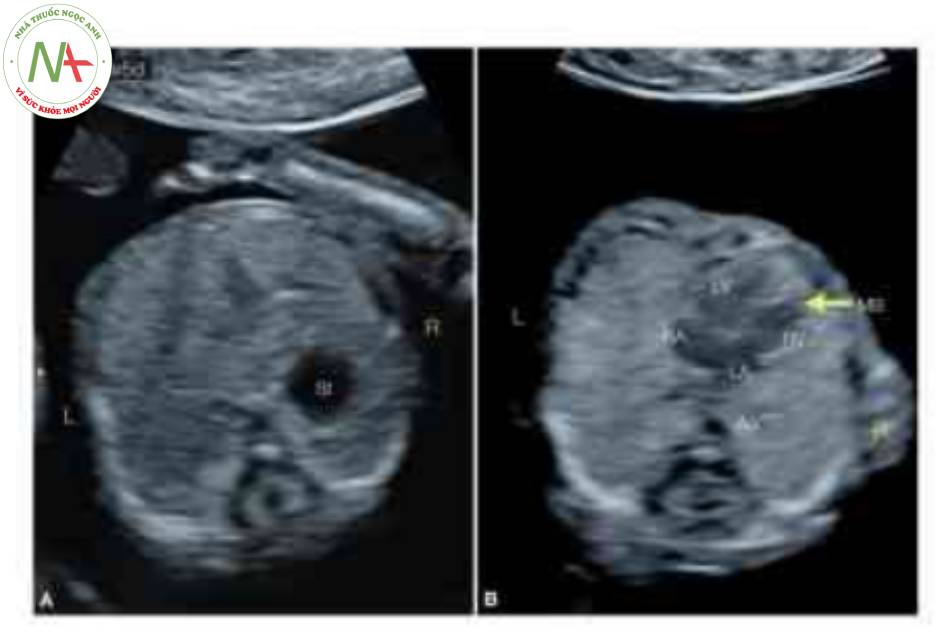
Bất thường situs được chẩn đoán lúc 12 tuần tuổi khi siêu âm đo độ mờ da gáy (không hiển thị). Lưu ý rằng dạ dày (St) ở (A) và tim ở (B) ở bên phải. Ao, động mạch chủ; L, trái; LA, tâm nhĩ trái; LV, tâm thất trái; MB, dải điều hòa; R, phải; RA, tâm nhĩ phải; RV, tâm thất phải.
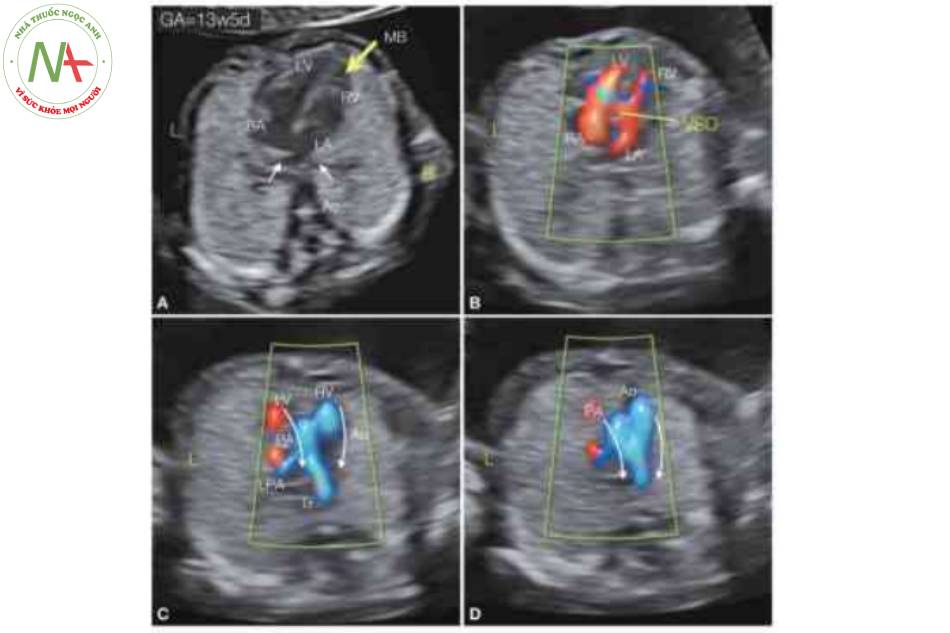
Hình A là mặt cắt bốn buồng trong thang xám và cho thấy tim ở bên phải (R) của lồng ngực, với mỏm tim hướng về bên phải. Lưu ý tâm nhĩ trái (LA), nằm ở phía sau và được xác định bởi các tĩnh mạch phổi (mũi tên trắng). Cũng cần lưu ý sự hiện diện của bất tương hợp nhĩ thất với LA kết nối với tâm thất phải (RV) về mặt giải phẫu, được nhận biết bởi dải điều hòa (MB), và tâm nhĩ phải (RA) kết nối với tâm thất trái (LV). Hình B là mặt cắt bốn buồng trong Doppler màu ở thì tâm trương và cho thấy một lỗ thông liên thất (VSD), với shunt giữa RV và LV. Hình c là mặt cắt qua trung thất ở mức mặt cắt ba mạch máu-khí quản và cho thấy động mạch phổi xuất phát từ LV và được xác định bởi động mạch phổi trái (LPA). Hình D là mặt cắt ở mức ba mạch máu-khí quản và cho thấy động mạch chủ (Ao) phía trước PA. Cũng cần lưu ý rằng cả cung Ao và PA đều ở bên phải khí quản (Tr) và D-malposition. Chẩn đoán cuối cùng là situs inversus hoàn toàn với bất tương hợp nhĩ thất và thất-đại động mạch như C-TGA với VSD và các mạch máu D-malposition.
Siêu âm 3D
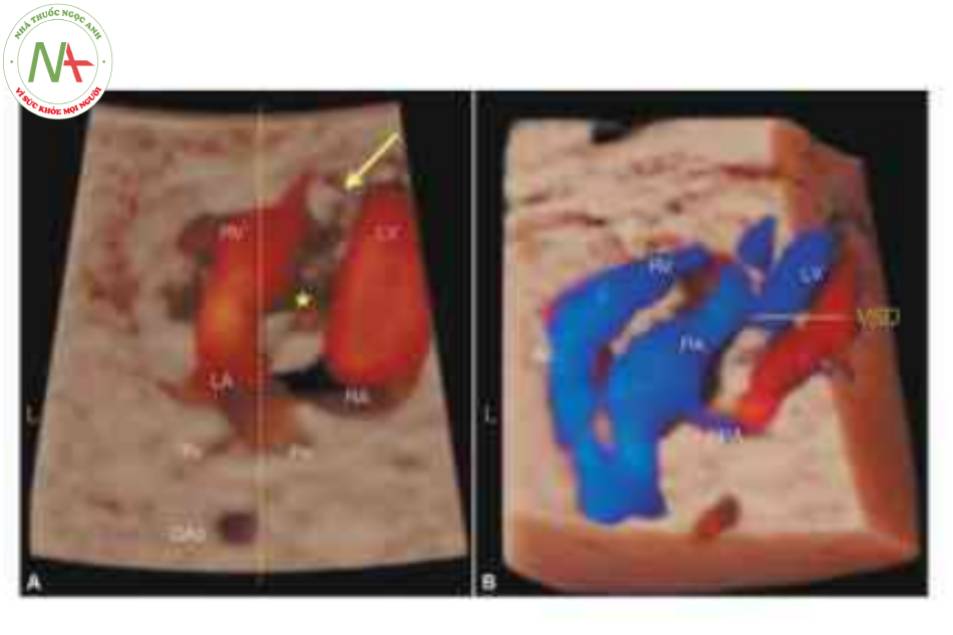
Siêu âm 3D trên các mặt cắt trực giao hoặc với chế độ hiển thị cắt lớp (Hình 19) có thể giúp chúng minh giải phẫu của thất và van nhĩ thất, cũng như nguồn gốc và đường đi của các đại động mạch. Dựng hình bề mặt khối có thể cho thấy giải phẫu mặt cắt bốn buồng bất thường (Hình 20) cũng như các mạch máu chạy song song, bằng cách sử dụng chế độ bề mặt hoặc kết hợp với Doppler màu, Doppler năng lượng, chế độ đảo ngược hoặc các chế độ khác (Hình 21). Mặt cắt trực diện của nhĩ và các đại động mạch có thể chứng minh sự sắp xếp trong không gian của các đại động mạch, với động mạch chủ ở phía trước và bên trái động mạch phổi (10,12). Với siêu âm tim 4D và tương quan hình ảnh không gian thời gian (STIC), có thể cho thấy nguồn gốc, đường đi và mối quan hệ của hai đại động mạch bằng cách di chuyển điểm tham chiếu trong ba mặt phẳng trực giao tương quan (13).
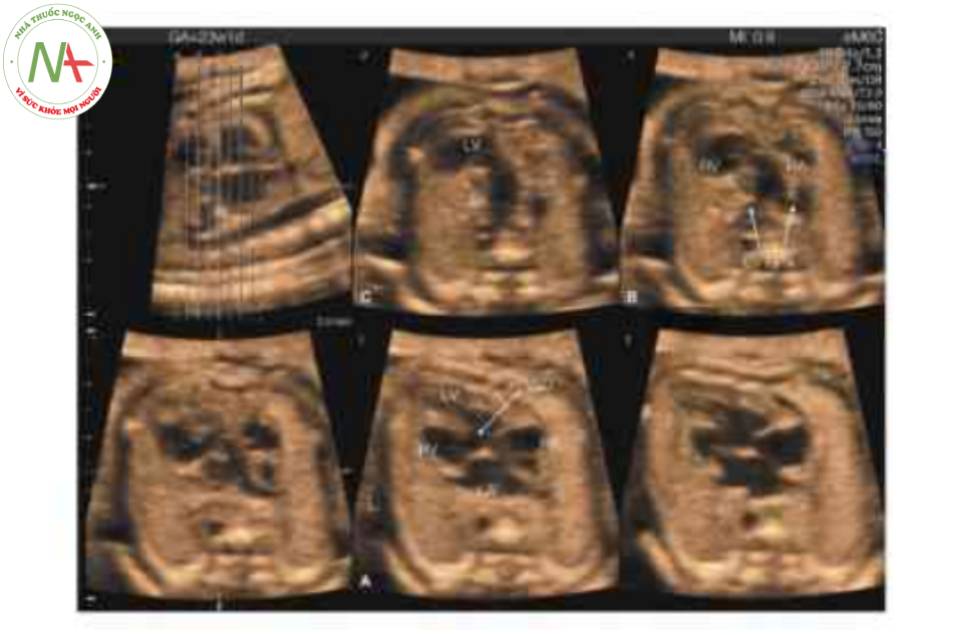
Chế độ hiển thị này cho thấy ở một mặt cắt: mặt cắt bốn buồng bất thường (A) với thông tâm thất (VSD), động mạch phổi (PA) xuất phát từ tâm thất trái bên phải (LV) với hướng đi về bên trái và chia thành động mạch phổi trái (LPA) và phải (RPA) (B) và cung động mạch chủ ở trung thất trên ở mặt cắt c, phía trước và bên trái PA, được cho thấy ở mặt cắt B. L, trái; LA, tâm nhĩ trái; RA, tâm nhĩ phải; RV, tâm thất phải.
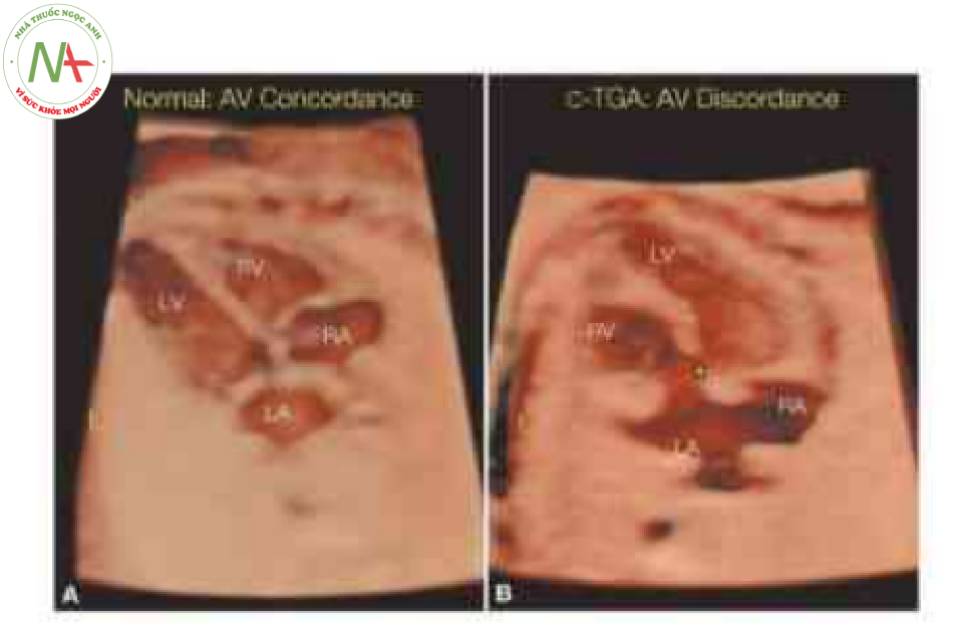
Lưu ý sự tương hợp nhĩ thất (AV) (A) và bất tương họp (B) ở mặt cắt bốn buồng (A, B), tương ứng. Lưu ý ở cả hai thai nhi rằng mỏm tim được tạo thành bởi tâm thất trái (LV). LV nằm phía sau ở thai nhi bình thường (A) và phía trước trong C-TGA (B). Lưu ý sự hiện diện của một lỗ thông liên thất (ngôi sao) trong C-TGA ở (B). L, trái; LA, tâm nhĩ trái; RA, tâm nhĩ phải; RV, tâm thất phải.
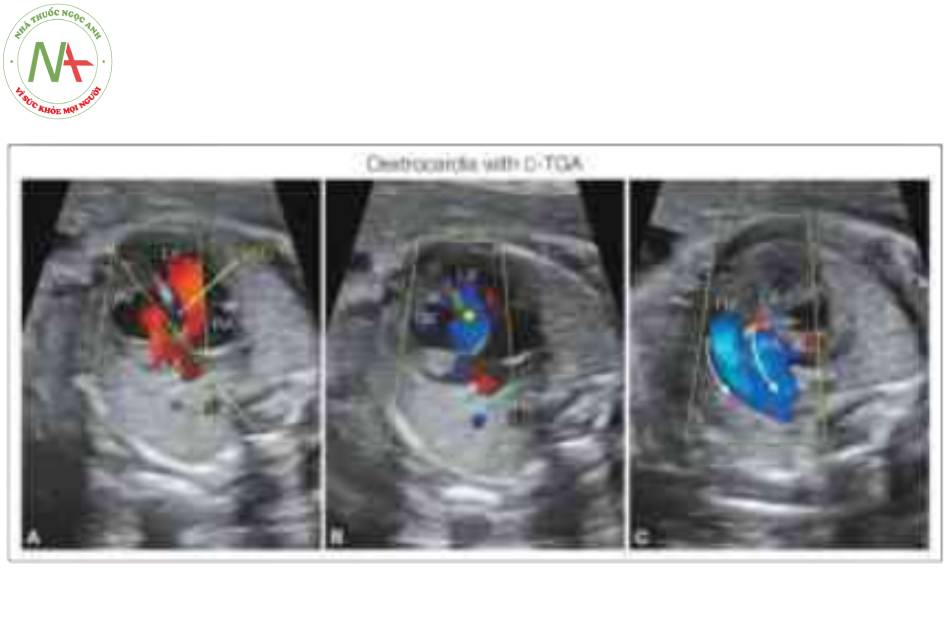
Hình A ở mức mặt cắt bốn buồng trong thì tâm trương (A), và hình B ở mức mặt cắt ba mạch máu-khí quản (B) trong thì tâm thu. Lưu ý trong hình A, tim nằm trong lồng ngực bên phải và trục tim hướng về bên phải (mũi tên). Cũng lưu ý trong hình A, có sự bất tương hợp nhĩ thất với tâm thất phải (RV) ở bên trái kết nối với tâm nhĩ trái (LA), được xác định bởi các tĩnh mạch phổi (Pv) đổ vào và tâm thất trái (LV) kết nối với tâm nhĩ phải (RA). Ngôi sao trong hình A biểu thị vị trí của lỗ thông liên thất (VSD). Trong hình B, máu chảy từ LV vào động mạch phổi (PA), được nhận biết bởi sự phân chia của động mạch phổi phải (RPA). Cũng trong hình B, động mạch chủ (Ao) xuất phát phía trước từ RV và bên trái PA theo hướng D-malposition. DAo, động mạch chủ xuống; L, trái.
Các dấu hiệu liên quan đến tim và ngoài tim
Các dị tật trong tim liên quan thường gặp ở C-TGA và được tóm tắt trong Bảng 1.
Các bất thường ngoài tim được quan sát thấy ở 16,7% trường hợp trong một nghiên cứu và không đặc hiệu nhưng có thể bao gồm các bất thường về situs và bất thường nhiễm sắc thể, điển hình là hội chứng mất đoạn 22ql 1.2 (7) và hiếm gặp horn là một bệnh di truyền đơn gen như rối loạn vận động nhung mao nguyên phát. Do đó, thủ thuật xâm lấn được khuyến cáo khi phát hiện C-TGA, đặc biệt khi có thêm các dị tật ngoài tim.
Chẩn đoán phân biệt
Thất phải hai đường ra và D-TGA là hai dị tật tim phổ biến nhất trong chẩn đoán phân biệt với C-TGA vì chúng đều không có dấu hiệu “bắt chéo” của các đại động mạch. Phân biệt C-TGA với D-TGA được tóm tắt trong Bảng 2. Đôi khi, thất bên trái ngắn (thất phải về mặt giải phẫu) có thể giống hình ảnh của thất trái bất thường với rối loạn chức năng trong hẹp van động mạch chủ rất nặng và có thể là gợi ý đầu tiên để chuyển sang thực hiện siêu âm chi tiết. Sự hiện diện của D-TGA, thất duy nhất, sự sắp xếp L-malposition của các đại động mạch, dextrocardia, mesocardia, hoặc situs inversus cần phải đánh giá bằng siêu âm tim chi tiết đối với C-TGA.
| Bảng 2: Các đặc điểm khác nhau của chuyển vị đại động mạch và chuyển vị đại động mạch có sửa chữa (c-TGA) | ||
| D-TGA | C-TGA | |
| Tâm thất | Bình thường | Đảo ngược |
| Thất phải | Phía trước, bên phải | Phía sau, bên trái |
| Thất trái | Phía sau, bên trái | Phía trước, bên phải |
| Van ba lá | Bình thường, bên phải | Bên trái, có thể hở, hoặc bị đẩy lệch vào thất như dị tật Ebstein bên trái hoặc teo van |
| Van hai lá | Bình thường, bên trái | Bên phải |
| Thông liên thất (VSD) | Có ở khoảng 40% | Có ở khoảng 70% |
| Động mạch phổi | Xuất phát từ thất bên trái hướng về phía ngực phải | Xuất phát từ thất trái ở bên phải hướng về phía ngực phải |
| Động mạch chủ | Phía trước, bên phải động mạch phổi | Phía trước, bên trái động mạch phổi |
| Các dị tật tim đi kèm | VSD, hẹp van động mạch phổi | VSD, hẹp van động mạch phổi, teo van ba lá, thiểu sản thất, dextrocardia, thiểu sản cung động mạch chủ, block tim,w |
Tiên lượng và kết cục
Nhìn chung, diễn tiến của thai nhi trong C-TGA thường ổn định, trừ khi có biến chứng do loạn sản và hở van ba lá nặng (dị tật Ebstein) hoặc block nhĩ thất, có thể dẫn đến phù thai và tử vong. Tiên lượng sau sinh chủ yếu phụ thuộc vào các dị tật tim liên quan. Dị tật tim phức tạp liên quan đến C-TGA dẫn đến tiên lượng xấu, đặc biệt khi chỉ có một thất duy nhất, teo một trong các đại động mạch, hoặc loạn sản van ba lá nặng (10). C-TGA đơn độc thường có khoảng thời gian sau sinh ổn định và không cần điều trị ngay lập tức (8). Các yếu tố tiên lượng lâu dài kém bao gồm dị dạng Ebstein của van ba lá, mức độ hở van ba lá, rối loạn chức năng thất phải hệ thống và block tim hoàn toàn kèm theo (10,14,15). Block tim hiếm khi gặp trước sinh nhưng có thể phát xuất hiện trong thời kỳ sơ sinh và thời thơ ấu, dẫn đến cần phải đặt máy tạo nhịp tim. Block tim trong C-TGA liên quan đến vị trí bất thường của nút nhĩ thất và bó His, bị xơ hóa (16). Trong một số series thai nhi, tỷ lệ sống sót được ghi nhận trên 80% khi C- TGA được chẩn đoán trước sinh và tiếp tục thai kỳ (5-7). Trong một phân tích hồi cứu đa trung tâm gần đây về thai nhi mắc C-TGA, tỷ lệ sống sót chung được ghi nhận là 91% trong số 54 thai nhi được chẩn đoán xác nhận (7). Tuổi thai trung bình tại thời điểm chẩn đoán là 25,6 ± 5,9 tuần tuổi. Các bất thường trong tim là 85%, với dị tật thường gặp nhất là VSD (75%). Block tim hoàn toàn được chẩn đoán ở 18,5% trường hợp. Bất thường về nhiễm sắc thể được ghi nhận ở 13% thai kỳ lựa chọn xét nghiệm chẩn đoán di truyền (7).
Tỷ lệ sống sót lâu dài được báo cáo là hơn 90% sau 10 năm (10). Một trong những biến chứng muộn nghiêm trọng ở bệnh nhân C-TGA là phát triển rối loạn chức năng thất phải. Rối loạn chức năng thất phải được cho là kết quả của việc thất phải bơm máu vào tuần hoàn hệ thống (động mạch chủ) trong một thời gian dài. Rối loạn chức năng thất phải thường được phản ánh bằng sự khởi phát hở van ba lá, tình trạng này làm xấu đi tiên lượng lâu dài (1). Điều này đã khiến các bác sĩ phẫu thuật tim khám phá ra một phẫu thuật phức tạp được gọi là “chuyển vị kép”, là sự kết hợp của chuyển vị nhĩ Senning – Mustard và chuyển vị đại động mạch (1). Kết quả của phẫu thuật như vậy là máu ở nhĩ trái sẽ đổ vào thất trái ở bên phải, sau đó được kết nối với động mạch chủ và do đó có chức năng như thất hệ thống. Thảo luận chi tiết về ưu và nhược điểm của phẫu thuật chuyển vị kép nằm ngoài phạm vi của cuốn sách này.
THAM KHẢO
- Atallah J, Rutledge JM, Dyck JD. Congenitally corrected transposition of the great arteries (atrioventricular and ventriculoarterial discordance). In: Allen HD, Driscoll DJ, Shaddy RE, Feltes TF, eds. Moss & Adams’ Heart Disease in Infants, Children, and Adolescents. Lippincott Williams & Wilkins; 2013:1147-1160.
- Ferencz c, Rubin JD, Loffredo CA, Magee CA. Epidemiology of Congenital Heart Disease. The Baltimore-Washington Infant Study 1981-1989. Futura Publishing Company; 1993.
- Samanek M, Voriskova M. Congenital heart disease among 815,569 children bom between 1980 and 1990 and their 15-year survival: a prospective Bohemia survival study. Pediatr Cardiol. 1999;20:411-417.
- Becker TA, Van Amber R, Moller JH, Pierpont MEM. Occurrence of cardiac malformations in relatives of children with transposition of the great arteries. Am J Med Genet. 1996;66:28-32.
- Paladini D, Volpe p, Marasini M, Russo MG, Vassallo M, Gentile M, Calabro R. Diagnosis, characterization and outcome of congenitally corrected transposition of the great arteries in the fetus: a multicenter series of 30 cases. Ultrasound Obstet Gynecol. 2006;27:281-285.
- Sharland G, Tingay R, Jones A, Simpson J. Atrioventricular and ventriculoarterial discordance (congenitally corrected transposition of the great arteries): echocardiographic features, associations, and outcome in 34 fetuses. Heart. 2005;91:1453-1458.
- Vorisek CN, Enzensberger c, Willomeit s, et al. Prenatal diagnosis and outcome of congenital corrected transposition of the great arteries—a multicenter report of 69 cases. Ultraschall Med. 2020.
- McEwing RL, Chaoui R. Congenitally corrected transposition of the great arteries: clues for prenatal diagnosis. Ultrasound Obstet Gynecol. 2004;23:68-72.
- Presbitero p, Somerville J, Rabajoli F, Stone s, Conte MR. Corrected transposition of the great arteries without associated defects in adult patients: clinical profile and followup. Br Heart J. 1995;74:57-59.
- Rutledge JM, Nihill MR, Fraser CD, Smith OE, McMahon CJ, Bezold LI. Outcome of 121 patients with congenitally corrected transposition of the great arteries. Pediatr Cardiol. 2002;23:137-145.
- Allan LD. Atrioventricular discordance. In: Allan LD, Hornberger LK, Sharland GK, eds. Textbook of Fetal Cardiology. Greenwich Medical Media; 2000:183-192.
- Paladini D, Volpe p, Sglavo G, et al. Transposition of the great arteries in the fetus: assessment of thel3. spatial relationships of the arterial trunks by four dimensional echocardiography. Ultrasound Obstet Gynecol. 2008;31:271-276.
- Zhang Y, Cai A, Sun w, Guo Y, Zhao Y. Prenatal diagnosis of fetal congenitally corrected transposition of the great arteries. Prenat Diagn. 2011;31:529-535.
- Graham TP, Bernard YD, Mellen BG, et al. Long-term outcome in congenitally corrected transposition of the great arteries: a multi-institutional study. J Am Coll Cardiol. 2000;36:255-261.
- Hraska V, Duncan BW, Mayer JE Jr, Freed M, del Nido PJ, Jonas RA. Long-term outcome of surgically treated patients with corrected transposition of the great arteries. J Thorac Cardiovasc Surg. 2005;129:182-191.
- Hosseinpour A-R, McCarthy KP, Griselli M, Sethia B, Ho SY. Congenitally corrected transposition: size of the pulmonary trunk and septal malalignment. Ann Thorac Surg. 2004;77:2163-2166.