Bệnh tiêu hóa
Chẩn đoán và điều trị giãn tĩnh mạch thực quản – dạ dày
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Chẩn đoán và điều trị giãn tĩnh mạch thực quản – dạ dày – tải file PDF tại đây.
Biên dịch: Bác sĩ Huỳnh Phạm Hoàng Nam
Tác giả Socrate Pallio 1, Giuseppinella Melita 2, Endrit Shahini3 , Alessandro Vitello 4, Emanuele Sinagra 5,
Barbara Lattanzi 6(E, Antonio Facciorusso 7 d, Daryl Ramai8 and Marcello Maida 4’* G
Tóm tắt: Chảy máu do giãn tĩnh mạch cấp tính (AVB) là một biến chứng có khả năng gây tử vong của tăng áp lực tĩnh mạch cửa có ý nghĩa lâm sàng và là một trong những nguyên nhân phổ biến nhất gây xuất huyết tiêu hóa trên cấp tính. Do đó, giãn tĩnh mạch thực quản-dạ dày là một vấn đề lớn về kinh tế và sức khỏe. Bệnh nhân mắc bệnh gan mạn tính tiến triển thường phải nội soi đường tiêu hóa trên để tầm soát giãn tĩnh mạch thực quản-dạ dày. Tuy nhiên, nội soi tiêu hóa trên không được khuyến cáo trên bệnh nhân có độ cứng của gan < 20 KPa và số lượng tiểu cầu > 150 K/uL vì khả năng giãn tĩnh mạch có nguy cơ cao là thấp. Bệnh nhân giãn tĩnh mạch nguy cơ cao nên được điều trị dự phòng ban đầu bằng thuốc chẹn beta không chọn lọc hoặc thắt vòng qua nội soi. Trong trường hợp chảy máu do giãn tĩnh mạch cấp tính, nên đưa bệnh nhân đi nội soi tiêu hóa trên trong 12h đầu sau khi đã hồi sức và ổn định huyết động, trong khi đó nên nội soi càng sớm càng tốt nếu bệnh nhân không ổn định. Trong trường hợp nghi ngờ xuất huyết do giãn tĩnh mạch, người ta khuyến cáo nên bắt đầu điều trị vận mạch càng sớm càng tốt kết hợp điều trị nội soi. Mặc khác, khi xuất huyết không thể kiểm soát, chèn bóng hoặc stent kim loại tự bung có thể được dùng như một cây cầu nối để điều trị dứt điểm hơn bằng thông cửa chủ trong gan qua tĩnh mạch cảnh trong phải (TIPS). Mục tiêu của bài báo này là cung cấp một đánh giá toàn diện các khuyến cáo từ những hướng dẫn quốc tế cũng như cập nhật mới nhất về điều trị giãn tĩnh mạch thực quản – dạ dày.
Từ khóa: giãn tĩnh mạch thực quản, giãn tĩnh mạch dạ dày, tăng áp cửa, xuất huyết tiêu hóa, nội soi.
Giới thiệu
Giãn tĩnh mạch thực quàn (EV) là một trong những nguyên nhân phổ biến nhất gây xuất huyết tiêu hóa trên (UGIB) với tỷ lệ lưu hành khác nhau trên thế giới [1,2]. Chúng là nguyên nhân gây tử vong do xuất huyết tiêu hóa trên. Xuất huyết do giãn tĩnh mạch cấp tính (AVB) là một biến chứng có khả năng gây tử vong của tăng áp cửa có ý nghĩa lâm sàng (CSPH) và là một vấn đề quan trọng về kinh tế và sức khỏe.
Giãn tĩnh mạch thực quàn là nguyên nhân phổ biến đứng thứ 7 gây xuất huyết tiêu hóa ở Hoa Kỳ [3]. Tỷ lệ mắc bệnh sán máng có liên quan giãn tĩnh mạch thực quàn ở vài nơi của các nước phát triển [4]. Xơ gan là nguyên nhân phổ biến nhất gây giãn tĩnh mạch thực quàn ỏ Phương Tây, đến 85% bệnh nhân xơ gan tiến triển giãn tĩnh mạch thực quàn một lúc nào đó trong đời [5, 6], tỷ lệ mắc khác nhau tùy mức độ nặng của bệnh. Trong xơ gan còn bù, giãn tĩnh mạch thực quàn diễn tiến với tốc độ hàng năm là 8% [7], với tỷ lệ cao hơn ở xơ gan mất bù.
Một phần 3 của thực quàn đoạn xa thường chịu ảnh hưởng nhiều nhất của giãn tĩnh mạch thực quàn, nhưng giãn tĩnh mạch đoạn gần có thể xuất hiện khi ảnh hưởng xung quanh tĩnh mạch ngoài cửa [8, 10].
Một phần ba bệnh nhân giãn tĩnh mạch thực quản sẽ diễn tiến thành xuất huyết tiêu hóa do giãn tĩnh mạch thực quàn cấp tính (EVB), với tỷ lệ tử vong từ từ đợt đầu tiên từ 10% trong xơ gan còn bù và đến 70% trong xơ gan mất bù [6].
Sinh lý bệnh
Tăng áp cửa (PH) là hậu quả của tăng sức đề kháng của tĩnh mạch cửa với dòng máu và được tăng lên do tăng lưu lượng máu tuần hoàn qua tĩnh mạch cửa.
Vị trí khác biệt của tắc nghẽn hoặc tăng đề kháng có thể là hình xoang (như bệnh gan mạn tiến triển, “ACLD”), trước xoang (như bệnh sán máng, huyết khối tĩnh mạch cửa) hoặc sau xoang (như hội chứng Budd-Chiari) (Bàng 1).
Bảng 1. Các nguyên nhân gây tăng áp cửa không do xơ gan
| TRƯỚC GAN | TRONG GAN | SAU GAN |
| – Huyết khối tĩnh mạch cửa
– Huyết khối tĩnh mạch lách – Lách to do các nguyên nhân khác (bệnh Gaucher, u bạch huyết) |
Trước xoang
– Bệnh sán máng – Tăng áp cửa vô căn – Viêm đường mật nguyên phát – Bệnh Sarcoid (u hạt) – Xơ gan bẩm sinh – Viêm đường mật xơ cứng nguyên phát – Rò động mạch cửa gan – Bệnh gan đa nang ở người trưởng thành – Rò động tĩnh mạch – Bệnh đường mật tự miễn – Bệnh ứ máu gan – U tắc tĩnh mạch cửa trong gan Tại xoang
Sau xoang
|
Tắc tĩnh mạch chủ (ví dụ hội chứng Budd-Chiari) |
Đề kháng của gan tăng lên do kết hợp giữa những thay đổi cấu trúc (biến dạng vi tuần hoàn gan do xơ hóa, nốt sần, hình thành mạch máu và tắc mạch máu) và những thay đổi động học (tăng phóng thích các chất co mạch như angiotensin II, norepinephrine, thromboxane A2 và endothelin, và giảm sản xuất các chất giãn mạch như nitric oxide).
Giãn tĩnh mạch thực quản phát triên do tăng áp cửa (PH), thường được đánh giá gián tiêp bằng cách xác định chênh áp tĩnh mạch trong gan (HVPG): tăng áp tĩnh mạch cửa được định nghĩa là HVPG >5 mmHg, trong khi đó tăng áp cửa có ý nghĩa lâm sàng (CSPH) >10 mmHg.
Người ta đo áp lực trong tĩnh mạch gan (HV) trong 2 bệnh cảnh khác nhau. Một catheter dạng bóng được đưa vào tĩnh mạch cảnh hoặc tĩnh mạch đùi và thông đến van tim. Áp lực của HV được đo khi bóng được làm xẹp và catheter trôi tự do trong lòng tĩnh mạch. Đây là các xác định áp lực tĩnh mạch gan tự do (FHVP). Sau đó quả bóng được bom căng cho đến khi tĩnh mạch gan kín hoàn toàn. Điều này tạo ra một cột chất lỏng phía sau quả bóng, xác định HVP chêm (WHVP). HVPG đại diện cho chênh lệch giữa áp lực tĩnh mạch cửa và tĩnh mạch chủ bụng và khác nhau giữa WHVP và FHVP. Chênh áp tĩnh mạch gan có ưu điểm là không bị ảnh hưởng do thay đổi áp lực trong ổ bụng.
Chẩn đoán và Phân tầng nguy cơ
Khám lâm sàng có thể thấy dấu hiệu tăng áp cửa (như dấu cây cọ-capcut medusa), trĩ to, khó thở khi đứng hay ngồi thẳng hoặc gan lách to). Siêu âm doppler mạch máu có thể thấy tuần hoàn bàng hệ hoặc đảo ngược dòng mạch cửa. Shunt lách-thận, tĩnh mạch dạ dày ngắn, giãn trái và tái thông dòng tĩnh mạch rốn cũng có thể thấy trên phim chụp cắt lớp vi tính (CT) và phim cộng hưởng từ (MRI).
Mặc dù có các dấu hiệu lâm sàng và hình ảnh học tăng áp cửa, tiêu chuẩn vàng để chẩn đoán giãn tĩnh mạch thực quản (EV) và giãn tĩnh mạch dạ dày (GV) là nội soi thực quản – dạ dày – tá tràng (EGD).
Mục tiêu chính của nội soi thực quản – dạ dày – tá tràng là chẩn đoán và phân tầng nguy cơ giãn tĩnh mạch thực quản và giãn tĩnh mạch dạ dày để xác định kích thước và dấu hiệu bệnh nguy cơ cao.
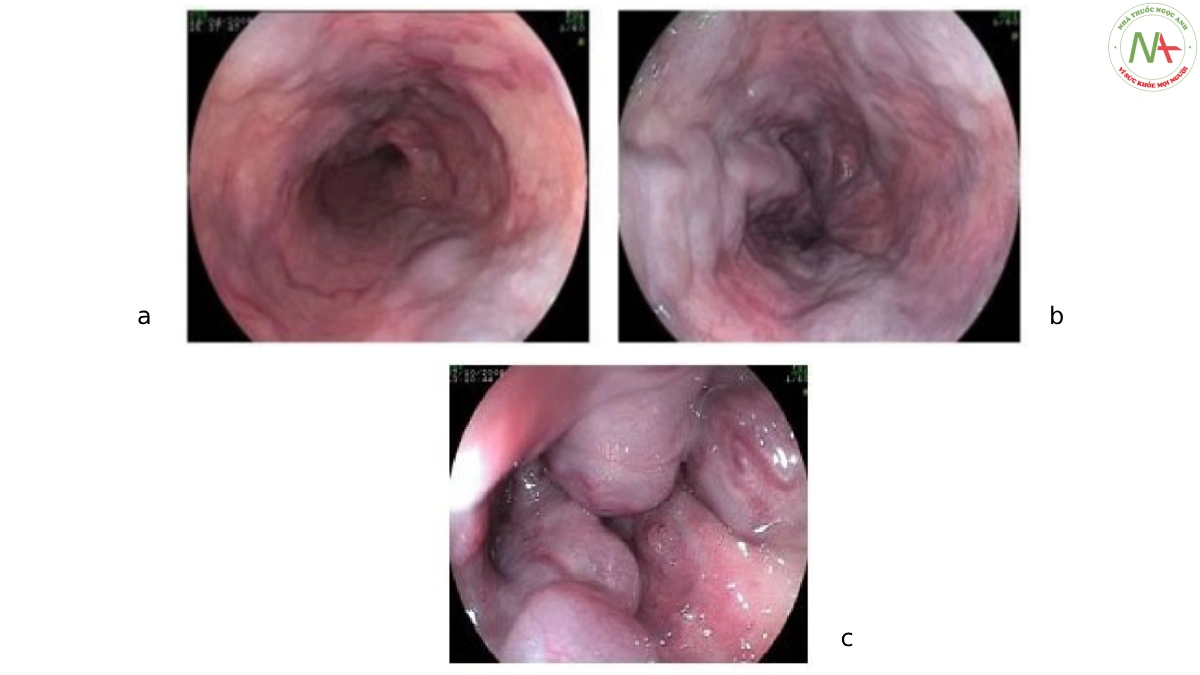
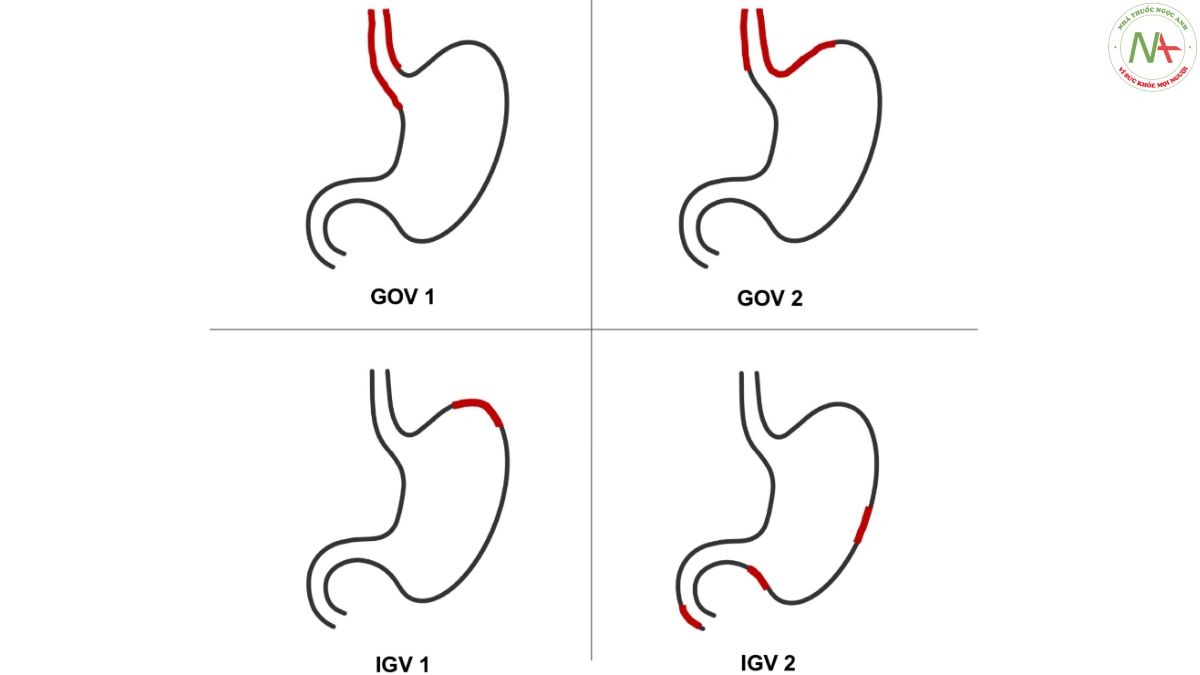
Giãn tĩnh mạch thực quản được phân loại theo kích thước (nhỏ, vừa và lớn) và các dấu vân đỏ (hình 1, bảng 2), trong khi đó giãn tĩnh mạch dạ dày được phân loại như giãn tĩnh mạch thực quản dạ dày (GOV) hoặc giãn tĩnh mạch dạ dày đơn thuần (IGV) ) (hình 2, bảng 3).
Trong vài thập kỷ gần đây, siêu âm đàn hồi được xem như phương pháp không xâm lấn để xác định độ cứng của gan. Theo 1 số nghiên cứu, độ cứng của gan kết hợp với số lượng tiểu cầu sẽ xác định chính xác bệnh nhân xơ gan còn bù có nguy cơ giãn tĩnh mạch dạ dày thấp (5%).
Do đó, các hướng dẫn Baveno VII không khuyến cáo nội soi tiêu hóa trên để tầm soát giãn tĩnh mạch thực quản trên bệnh nhân có độ cứng của gan < 20 kPa và số lượng tiểu cầu >150 K/ uL.
Sơ đồ này có thể dùng để loại trừ giãn tĩnh mạch cần thiết để điều tri dự phòng nguyên phát.
Bảng 2. Phân loại giãn tĩnh mạch thực quản theo Hiệp hội nghiên cứu Tăng áp cửa Nhật Bản (JRSPH)
| Hình dạng | F1: giãn tĩnh mạch có tích thước thẳng (không mất khi bơm hơi)
F2: giãn tĩnh mạch dạng sâu chuỗi, hơi Ịớn, chiếm <1/3 lòng thực quản F3: giãn tịnh, mạch kích, thước lớn, chiếm >1/3 lòng thực quản. |
| Màu sạc cơ bản | Trắng (WC)
Xanh (CB) |
| Dấu đỏ
(RC) |
Dấu vân đỏ (RWM)
Dấu chấm dỏ (CRS) Nốt mạch máu dạng nang (HS) Nốt đỏ lan tỏa (DR) |
| Vị trí | 1/3 trên thực quận (Ls); giận tĩnh mạch trên chỗ chia đôi khí quản
1/3 giữa thực quản (Lm): giãn tĩnh mạch nằm tai hoặc gần đoạn chia đôi khí quản 1/3 dưới thục quản (Li): giãn tĩnh mạch nam trọng thực quản vùng quạnh bụng và đoạn ngực dưới |
| Viêm thực quận | Có viêm thực quăn (E+)
Không viêm thực quản (E-) |
| Giãntĩnhmạchthực quản — dạ dày (GOV) | GOV1: giãn tình mách thúc quản da dày mở rông dưới chỗ nối da dày thúc quản dóc theo bờ cong nhỏ của da dày. (10 sư tiếp diên giãn tình mách thúc quản luôn luôn xảy ra) GOV2: giãn tình mách thúc quản da dày mở rông dưới cho nối thúc quản da dày váp đáy vi (Ịà sư tiếp diên giãn tình mách thưc quản luôn luôn xảy ra) |
| Giãn tĩnh mách dạ dày đơn thuần (IGV) | IGV1: giãn tình mách da dày đem thuần nam ở đáy vi và tách khỏi tim yài cm
IGV2: giãn tình mách đơn thuần xuất hiên bất kỳ vi trị nào cùa da dày (thân vi, hang vi, môn vi) hoặc hang tá tràng |
Đáng chú ý, trên bệnh nhân bị bệnh gan do virus (HCV, HBV), tiêu chuẩn Baveno VI (như đo độ cứng của gan LSM <20 kPa và PLT > 150 K/uL) có thể được dùng để đánh đánh giá ACLD sau khi đã loại bỏ các yếu tố bệnh nguyên chính, do đó loại trừ giãn tĩnh mạch nguy cơ cao trên bệnh nhân mắc bệnh xơ gan còn bù mà đáp ứng virus kéo dài (SVR) và kháng virus.
Một tuyên bố mới thêm vào Baveno VII khuyến cáo trên bệnh nhân ACLD còn bù dùng chẹn beta không chọn lọc (NSBBs) không thấy tăng áp cửa có ý nghĩa lâm sàng (CSPH) (LSM 25 kPa) sau khi loại bỏ/ức chế các yếu tố bệnh nguyên chính đã nội soi thực quản – dạ dày – tá tràng lặp lại trong 1-2 năm.
Độ chính xác của nội soi thực quản – dạ dày – tá tràng để phát hiện và mô tả đặc điểm của giãn tĩnh mạch thực quản có thể nâng cao hơn nữa nhờ tích hợp trí tuệ nhân tạo (AI).
Chen cùng cộng sự đã dùng mạng lưới thần kinh tích chập (CNN) để đánh giá độ chính xác của nội soi thực quản – dạ dày – tá tràng trong phát hiện và phân tầng nguy cơ giãn tĩnh mạch thực quản. Các tác giả cho thấy AI có liên quan độ chính xác cao hơn phát hiện giãn tĩnh mạch thực quản và giãn tĩnh mạch dạ dày so với chi nội soi đơn thuần (lần lượt 97% vs 93.94%, p<0.01; 92% vs 84.43%, p< 0.05). AI cũng cho thấy ưu điểm xác định dấu đỏ ở EV và GV so với nội soi đơn thuần (lần lượt 84.21% vs 73.45%, p<0.01; 85.26% vs 77.52%, p< 0.05).
Tương tự, máy học (ML) có thể dùng hữu ích để tinh chinh tiên lượng EV.
Một sơ đồ dựa trên ML cho thấy hiệu quả tiên lượng EV và cần điều trị gì trên bệnh nhân xơ gan, tránh nội soi thực quản – dạ dày – tá tràng không cần thiết.
Đồng quan điểm, một nghiên cứu gần đây cho thấy so sánh với tiêu chuẩn Baveno VI, mô hình dựa trên ML hiệu quả hơn không cần nội soi thường qui (52.5% vs 29.4% trong nghiên cứu đoàn hệ dựa trên học tập, 58.1% vs 44.2% trong nghiên cứu xác thực, p<0.001) trên bệnh nhân xơ gan còn bù.
Trong khi nội soi là phương pháp xâm lấn để đánh giá giãn tĩnh mạch thực quản, những xét nghiệm thay thế khác đã được đánh giá qua thời gian.
Nội soi qua viên nang video (VCE) được đề xuất như phương pháp thay thế đánh giá giãn tĩnh mạch thực quản (đặc biệt hệ thống nang thực quản). Một phân tích tổng hợp 17 nghiên cứu cho thấy chẩn đoán chính xác giãn tĩnh mạch vừa đến lớn là 92%, chứng minh VCE có thể hữu ích trên bệnh nhân muốn thay thế nội soi bằng cách khác hoặc trong trường hợp chống chỉ định nội soi. Siêu âm qua nội soi (EUS) là một tiến bộ đáng kể trong lĩnh vực nội soi tiên tiến, đã phát triển từ một công cụ chẩn đoán thành phương pháp điều trị trong thời gian thực.
Đường tiêu hóa mang lại cơ hội duy nhất tiếp cận cấu trúc nhiều mạch máu, đặc biệt trung thất và ổ bụng, cho phép chúng ta có cái nhìn trực quan thời gian thực của các cấu trúc khác nhau bằng cách phân biệt mật độ mô và mạch máu tránh tiếp xúc với phóng xạ.
Nhờ bổ dung doppler mạch máu và tăng cường chất cản quang, siêu âm qua nội soi cung câp hình ảnh thời gian thực dòng máu thông qua đường tiêu hóa. Nội soi dạ dày và các thiết bị can thiệp như chọc hút bằng kim nhỏ (FNA) và sinh thiết bằng kim nhỏ (FNB) được dùng trong các can thiệp dưới hướng dẫn của siêu âm qua nội soi.
Tương tự, CT scan có độ nhạy khoảng 90% trong việc xác định giãn tĩnh mạch thực quản, sau đó được xác định có giãn tĩnh mạch lớn qua nội soi, tuy nhiên độ đặc hiệu chỉ khoảng 50%. Đồng thuận giữa các bác sĩ chẩn đoán hình ảnh là tốt khi đánh giá kích thước giãn tĩnh mạch (Kappa = 0.56) và vượt quá đồng thuận của các bác sĩ nội soi (Kappa = 0.36). Tuy nhiên, CT scan không xâm lân và tiết kiệm chi phí đáng kể so với nội soi, bất kể kích thước giãn tĩnh mạch thực quản
==>> Xem thêm: Thủng tạng rỗng là gì? Chẩn đoán và điều trị như thế nào?
Dự phòng và Điều trị xuất huyết do giãn tĩnh mạch
Điều trị nội soi giãn tĩnh mạch thực quản có thể chia làm 3 phần: vai trò trong dự phòng xuất huyết do giãn tĩnh mạch lần đầu (dự phòng tiên phát), điều trị xuất huyết do giãn tĩnh mạch cấp tính và dự phòng tái xuất huyết sau khi chảy máu lần đầu (dự phòng thứ phát).
Sàng lọc Giãn tĩnh mạch thực quản
Nội soi đường tiêu hóa trên nên dùng để xác định giãn tĩnh mạch thực quản nguy cơ cao (giãn tĩnh mạch thực quản vừa đến lớn, hoặc giãn tĩnh mạch thực quản nhỏ có dấu vân đỏ) trên bệnh nhân ACLD mất bù và LSM 20 Kpa hoặc PLT 150 K/uL. Bệnh nhân xơ gan còn bù không có chi định dùng chẹn beta không chọn lọc (NSBBs) (chống chi định/không dung nạp) nên nội soi tầm
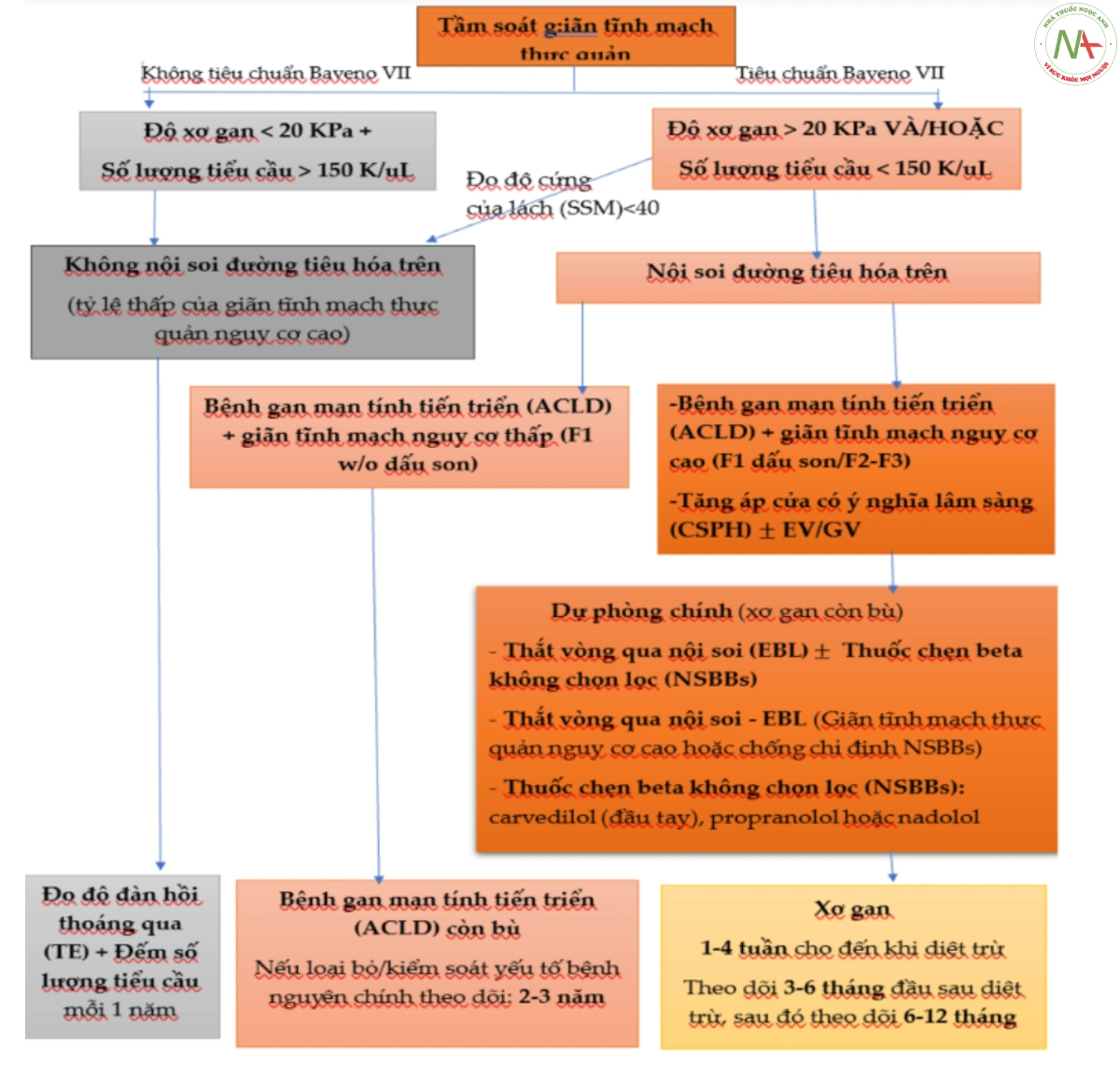
Bệnh nhân không thuộc đối tượng nội soi tầm soát có thể theo dõi đo độ đàn hồi thoáng qua (TE) và số lượng tiểu cầu hàng năm. Hơn nữa, trên bệnh nhân không phải đối tượng dùng chẹn beta không chọn lọc (NSBBs) (chống chỉ định/không dung nạp) và cần nội soi thông thường dựa vào tiêu chuẩn Baveno VII, đo độ cứng của lách (SSM) 40 kPa bằng TE có thể dùng như dấu hiệu thay thế để xác định những bệnh nhân có tiên lượng thấp bị giãn tĩnh mạch nguy cơ cao, do đó tránh nội soi.
Mặc khác, hướng dẫn của Hiệp hội Nội soi Tiêu hóa Châu Âu (ESGE) không khuyến cáo dùng nội soi bằng viên nang video (VCE) để tầm soát giãn tĩnh mạch thực quản.
Bởi vì bệnh nhân rối loạn mạch máu cửa-xoang (PSVD) không thể dùng tiêu chuẩn 7 of 21 Baveno VII không xâm lân đê tâm soát giãn tĩnh mạch thực quản trên bệnh nhân xơ gan, nội soi rất cần thiết trong thời điểm chẩn đoán PSVD. Nội soi thường xuyên để tầm soát giãn tĩnh mạch thực quản nên tuân theo các hướng dẫn tương tự đối với bệnh nhân xơ gan.
Dự phòng tiên phát xuất huyết do giãn tĩnh mạch thực quản
Điều trị dự phòng tiên phát đặc biệt quan trọng trên bệnh nhân xơ gan còn bù có tăng áp cửa có ý nghĩa lâm sàng và/hoặc giãn tĩnh mạch thực quản hoặc giãn tĩnh mạch dạ dày bởi vì những bệnh nhân này có nguy cơ cao tiến triển thành xơ gan mất bù (hình 3). Bệnh nhân mắc bệnh gan mạn tiến triển (ACLD) và giãn tĩnh mạch nguy cơ cao nên được điều trị dự phòng. Điều trị bằng chẹn beta không chọn lọc (NSBBs) và cột thắt qua nội soi (EBL) đã được chứng minh làm giảm rõ rệt nguy cơ giai đoạn đầu của xuất huyết do giãn tĩnh mạch.
Điều trị bằng NSBBs (propranolol, nadolo hoặc carvedilol) nên được cân nhắc dự phòng cho bệnh nhân xơ gan mất bù có tăng áp cửa có ý nghĩa lâm sàng. Đặc biệt, carvedilol là lựa chọn đầu tay trong xơ gan còn bù bởi vì hiệu quả giảm chênh áp tĩnh mạch gan (HVPG) và dự phòng tiến triển mất bù, có khả năng dung nạp tốt hơn so với các NSBBs truyền thống và đã được chứng minh cải thiện tỷ lệ sống còn.
Tuy nhiên, NSBBs hoặc carvedilol nên được giảm bớt hoặc ngưng dùng trên bệnh nhân cổ trướng có huyết áp thấp kéo dài (huyết áp tâm thu < 90 mmHg hoặc áp lực động mạch trung bình <65 mmHg) và/hoặc hội chứng gan thận do tổn thương thận cấp (HRS-AKI). NSBBs có thể sử dụng lại khi huyết áp trở về bình thường và/hoặc không còn HRS-AKI. Nội soi tầm soát không được yêu cầu ở bệnh nhân xơ gan còn bù đang dùng NSBBs để dự phòng tiên phát.
Nếu nội soi không cho thấy giãn tĩnh mạch nguy cơ cao và bệnh nhân không thể uống NSBBs, Hiệp hội nội soi tiêu hóa châu Âu khuyến cáo nội soi theo dõi mỗi 2 năm nếu nếu bệnh nền gan đang diễn tiến hoặc mỗi 3 năm nếu bênh gan nền ổn định (bảng 4).
Bảng 4. Tầm soát ỵà khoảng thời.gian nôi soi thẹo dõi trên bênh nhân, mạc bênh, gan man đang tiến lri.cn (ACLD)
| Giãn tĩnh mách thực quản | Tình trang tổn thương gan | Khoảng thời gian nội soi |
| Chưa ghi nhận | Chưa ghi nhận/không có yếu tổ nguy cơ cao
Đang, diễn tiến |
3 năm
2 năm |
| Nhỏ | Chưạ ghi nhận/không có yếu tố nguy, cơ caọ
Dạng diễn tiến |
2 năm
1 năm |
Các hướng dẫn của Baveno VII gần đây khuyến cáo cột thắt qua nội soi để dự phòng xuất huyết do giãn tĩnh mạch đầu tiên trên bệnh nhân xơ gan còn bù có giãn tĩnh mạch nguy cơ cao và chống chi định hoặc không dung nạp NSBBs.
Ngoài ra, trong 1 nghiên cứu nhận thấy tiêm cyanoacrylate (CYA) có hiệu quả hơn so với propranolol để dự phòng xuất huyết đầu tiên trên bệnh nhân giãn tĩnh mạch dạ dày lớn típ 2 hoặc giãn tĩnh mạch dạ dày típ 1 đơn thuần, không có khác biệt về tỷ lệ sống còn.
Hiện nay chưa có chi định bệnh nhân xơ gan còn bù tiến hành nút tĩnh mạch ngược dòng bằng bóng chèn (BRTO hoặc BATO) hoặc thông cửa chủ trong gan qua tĩnh mạch cảnh trong phải (TIPS) để dự phòng tiên phát xuất huyết do giãn tĩnh mạch dạ dày.
Điều trị xuất huyết do giãn tĩnh mạch thực quản cấp tính
Nhìn chung giãn tĩnh mạch thực quản không có triệu chứng cho đến khi bị rò hoặc vỡ.
Vỡ giãn tĩnh mạch thực quản biểu hiện bằng triệu chứng xuất huyết nặng, đặc biệt ói máu và/ hoặc tiêu phân đen, thiếu máu nặng và có thể mất ý thức. Đây là tình trạng y tế cấp cứu và cần được can thiệp nhanh chóng trong đơn vị cấp cứu.
Hồi sức huyết động
Hồi sức huyết động nhằm cải thiện tưới máu mô, điều chinh giảm thể tích tuần hoàn nội mạch và dự phòng suy đa cơ quan. Tuy nhiên, vẫn còn tranh luận về bồi hoàn dịch tối ưu (tích cực vs hạn chế), đặc biệt xuất huyết do giãn tĩnh mạch thực quản dạ dày, với một vài bằng chứng cho thấy chiến lược bồi hoàn dịch hạn chế có thể giảm các tác dụng phụ và giảm tỷ lệ tử vong. Dịch truyền tĩnh mạch tối ưu cho hồi sức ban đầu vẫn chưa rõ ràng, thông thường dùng dung dịch tinh thể hoặc dung dịch keo trong khi đánh giá truyền các chế phẩm máu.
Trong một thử nghiệm lớn ngẫu nhiên có đối chứng (RCT) và một phân tích tổng hợp bệnh nhân nặng, sử dụng dịch tinh thể “cân bằng” (như dung dịch Lactate Ringer) cho thấy giảm tỷ lệ tử vong và các tác dụng phụ nghiêm trọng trên thận khi so với nước muối sinh lý.
Gây mê trong quá trình nội soi để điều tri giãn tĩnh mạch thực quản được phân loại như an thần không gây mê (NAS), nghĩa là mức độ an thần trên bệnh nhân phụ thuộc hoàn toàn vào bác sĩ nội soi, được hỗ trợ bởi điều dưỡng đã được đào tạo và có thể nhờ hỗ trợ bác sĩ gây mê, được phân loại theo Chăm sóc gây mê có giám sát (MAC) và Gây mê ngoài phòng mổ (NORA). Mục đích của an thần với nội soi đường tiêu hóa là giải tỏa tâm lý lo lắng của bệnh nhân và khó chịu của người bệnh trong suốt quá trình làm thủ thuật.
Truyền huyết tương tươi đông lạnh không được khuyến cáo trong đợt cấp tính xuất huyết do giãn tĩnh mạch, theo Baveno VII bởi vì sẽ không thể kiểm soát con đường đông máu và có thể làm tăng thể tích dẫn đến làm nặng thêm tăng áp cửa. Không có bằng chứng số lượng tiểu cầu hoặc fibrinogen liên quan nguy cơ xuất huyết do giãn tĩnh mạch cấp tính không thể kiểm xoát chảy máu hoặc tái xuất huyết. Nếu không thể ngưng xuất huyết, các quyết định để điều chinh huyết động nên dựa vào kinh nghiệm cá nhân. Yếu tố tái tổ hợp VIIa và acid tranexamic cũng không được khuyến cáo trong xuất huyết do giãn tĩnh mạch cấp tính.
Thậm chí nếu chiến lược truyền máu phải xem xét các yếu tố khác như tim mạch, tuổi và diễn tiến chảy máu, truyền hồng cầu nên thận trọng, với mức Hemoglobin mục tiêu là 7-8 g/dL.
Thuốc chống đông nên tạm thời ngưng trên bệnh nhân xuất huyết do giãn tĩnh mạch cấp tính cho tới khi kiểm soát chảy máu. Trong thời gian ngưng thuốc kháng đông nên điều chinh theo “độ mạnh” của chi định dùng kháng đông.
Phân loại nguy cơ
Theo Hiệp hội nội soi tiêu hóa châu Âu, bệnh nhân bị bệnh gan mạn tính tiến triển có biểu hiện nghi ngờ xuất huyết do giãn tĩnh mạch cấp tính nên được phân tầng nguy cơ bằng thang điểm Child-Pugh và MELD, cũng như tài liệu về tình trạng chảy máu đang tiến triển/ổn định vào thời điểm nội soi đường tiêu hóa trên.
Theo phân tích tổng hợp dữ liệu cá nhân, bệnh nhân có Child-Pugh điểm B > 7 và C < 13 và xuất huyết do giãn tĩnh mạch tiến triển khi nội soi đường tiêu hóa (định nghĩa là giãn tĩnh mạch chảy thành vòi/ri rã mặc dù đã dùng thuốc vận mạch) nguy cơ kết quả xấu và có thể hiệu quả nếu làm TIPS.
Mặc dù có những lo ngại về tiên lượng của các thay đổi này do chủ quan trong đánh giá mức độ nghiêm trọng của cổ trướng hoặc bệnh não gan, cũng như nguy cơ thực sự của bệnh nhân Child- Pugh B, một số nghiên cứu đã chi ra có hiệu quả trong phân loại nguy cơ bệnh nhân. Thang điểm MELD > 19 cũng được dùng trong một số nghiên cứu nhằm xác định bệnh nhân ACLD có nguy cơ cao.
Ngoài ra, Hiệp hội Nghiên cứu về Gan Châu Âu (EASL) đã thông qua Suy gan mạn tính-Đánh giá suy cơ quan tuần tự (CLIF-SOFA), được sử dụng để phân biệt suy gan cấp mất bù với suy gan cấp trên nền mạn (ACLF).
Một nghiên cứu gần đây so sánh MELD-Na, CPT và CLIF-SOFA trong dự đoán tỷ lệ tử vong ở bệnh nhân xuất huyết do giãn tĩnh mạch, CLIF-SOFA tốt hơn so với các thang điểm khác, với diện tích dưới đường cong đặc tính hoạt động của máy thu (AUROC) là 0,79 đối với 30- và tỷ lệ tử vong trong 90 ngày ở bệnh nhân ACLF, trong khi CPT hoạt động tốt hơn ở bệnh nhân suy gan cấp mất bù với AUROC là 0,71 (0,58-0,82) trong 30 ngày và AUROC là 0,74 (0,61-0,85) đối với tỷ lệ tử vong trong 90 ngày [40].
Một nghiên cứu khác đã xác nhận điểm số CLIF-SOFA là một yếu tố tiên lượng quan trọng của tỷ lệ tử vong trong 28 ngày ở bệnh nhân ACLF và xuất huyết do giãn tĩnh mạch (HR, 1,32; 95% Ci, 1,19-1,46, p < 0,001).
Đồng thời, thang điểm CLIF-SOFA cũng vượt trội hơn so với mELD và CTP trong dự phòng tỷ lệ tử vong và 6 tuần đầu nằm viện khi bệnh nhân bị xuất huyết do giãn tĩnh mạch sau cột thắt qua nội soi.
Một cách chi tiết, AUROCs của thang điểm CLIF-SOFA, thang điểm MELD và CTP để dự phòng tứ vong khi nằm viện là 0.964, 0.876 và 0.846. Để tiên lượng tỷ lệ tử vong trong 6 tuần đầu, các giá trị AUROC của thang điểm CLIF-SOFA, thang điểm MELD và CTP là 0.943, 0.817 và 0.834.
Điều trị nội khoa
- Các thuốc vận mạch
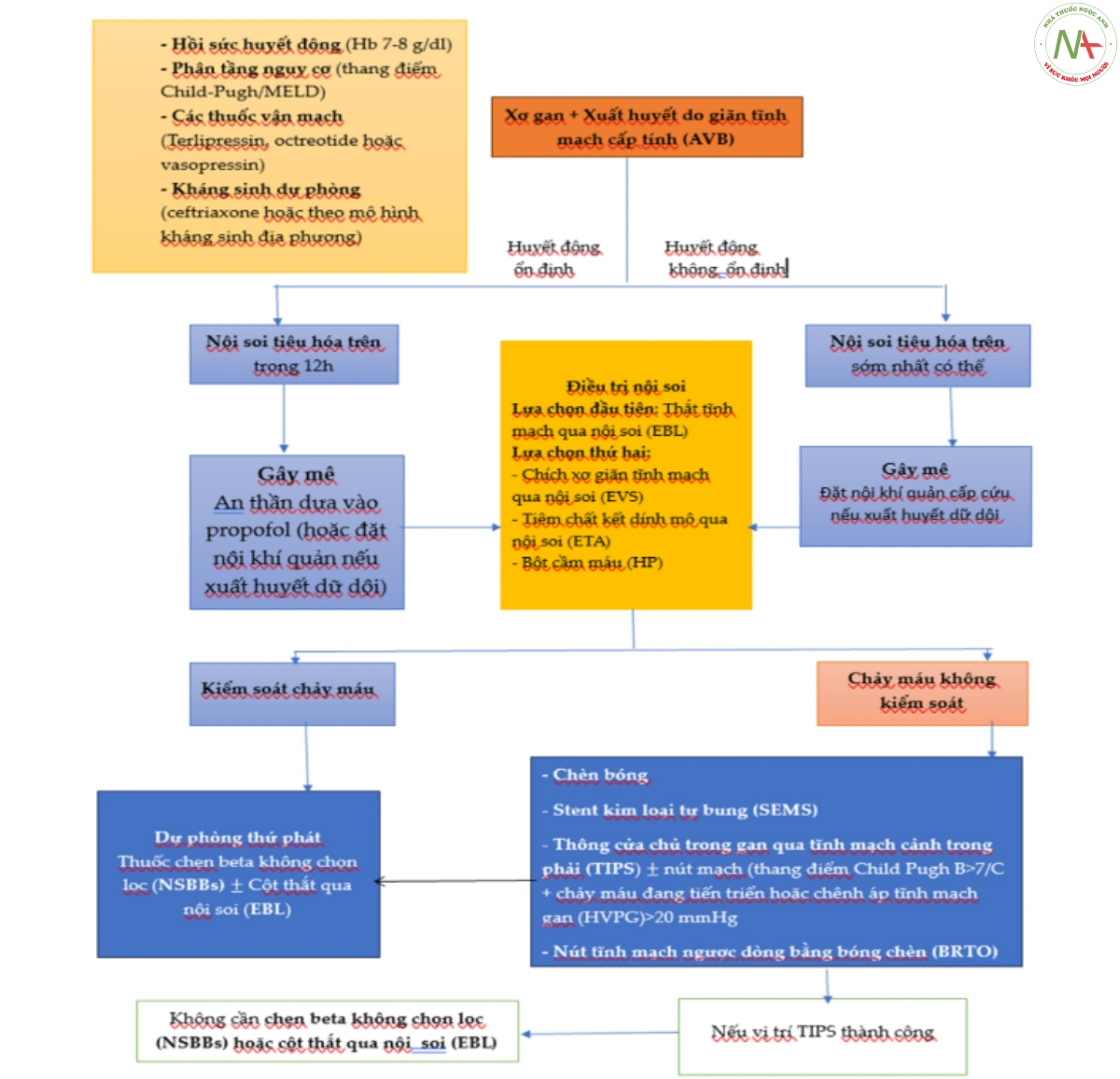
Một số bài đánh giá hệ thống và các phân tích tổng hợp đánh giá tính hiệu quả và an toàn của các thuốc vận mạch trong xuất huyết do giãn tĩnh mạch cấp tính, kết luận rằng có thuốc vận mạch mang lại kết quả vượt trội so với không dùng thuốc vận mạch trong tỷ lệ tử vong khi nằm viện, tỷ lê tử vong chung, kiểm xoát xuất huyết do giãn tĩnh mạch, tái xuất huyết do giãn tĩnh mạch và yêu cầu truyền máu. Octreotide dường như hiệu quả như terlipressin và vasopres sin, nhưng lại ít tác dụng phụ. Vasopressin không được dùng kéo dài vì đặc tính co mạch ngoài tạng. Các thuốc vận mạch cũng cho thấy tỷ lệ tái xuất huyết sớm thấp hơn đáng kể sau khi cầm máu qua nội soi thành công (trong 5 ngày xuấy huyết do giãn tĩnh mạch cấp tính).
- Kháng sinh dự phòng
Nhiễm trùng thường gặp trên bệnh nhân xơ gan còn bù tăng áp cửa có ý nghĩa lâm sàng và có thể dẫn đến mất bù. Bệnh nhân biểu hiện xuất huyết do giãn tĩnh mạch cấp tính được tiên lượng bị nhiễm trùng, đặc biệt nhiễm trùng đường hô hấp. Nhiễm trùng làm tăng nguy cơ tái xuất huyết và tỷ lệ tử vong chung. Trong một nghiên cứu đoàn hệ hồi cứu đa trung tâm, 371 bệnh nhân xơ gan và xuất huyết do giãn tĩnh mạch cấp tính được dùng kháng sinh dự phòng. Mặc dù có kháng sinh dự phòng, 14% bệnh nhân diễn tiến nhiễm trùng trong 14 ngày (hơn phân nửa của tất cả nhiễm trùng là nhiễm trùng hô hấp).
Hơn thế nữa, một số nghiên cứu trên bệnh nhân điều trị trong điều kiện tiêu chuẩn, khả năng nhiễm trùng thấp hơn đáng kể so với bệnh nhân điều trị trong tình trạng cấp cứu.
Kháng sinh dự phòng là một phần cần thiết trong điều trị bệnh nhân mắc bệnh gan mạn tính tiến triển (ACLD) bị xuất huyết tiêu hóa trên, theo các hướng dẫn của Baveno VII và nên dùng ngay. Trên bệnh nhân xơ gan nặng trong môi trường bệnh viện có tỷ lệ nhiễm vi khuẩn kháng quinolone cao và trên bệnh nhân đã dùng quinolone dự phòng trước đây, nên xem xét tim mạch chậm ceftriaxone 1g/24h tối đa 7 ngày. Tuy nhiên các khuyến cáo này luôn luôn phải cân nhắc theo phổ vi khuẩn đề kháng tại địa phương và chính sách dùng kháng sinh.
Thời gian nội soi
Dựa vào các định nghĩa phân biệt nội soi “sớm” và “muộn” và tổng hợp nghiên cứu, thời gian tối ưu nội soi đường tiêu hóa trên ở bệnh nhân xuất huyết do giãn tĩnh mạch cấp tính vẫn còn tranh luận, do thiếu bằng chứng có độ tin cậy cao để thực hành.
Nội soi tiêu hóa trên nên làm trên bệnh nhân nghi ngờ xuất huyết do giãn tĩnh mạch cấp tính trong 12h đầu biểu hiện triệu chứng sau khi hồi sức huyết động. Nếu bệnh nhân không ổn định phải tiến hành nội soi càng sớm càng tốt. Tỷ lệ tử vong chung thấp hơn đáng kể trong nội soi sớm (12h) so với trì hoãn nội soi (>12h) trong một bài đánh giá/phân tích tổng hợp hệ thống đối với bệnh gan mạn tính tiến triển và xuất huyết do giãn tĩnh mạch cấp tính theo Bai cùng cộng sự.
Không có bằng chứng xác định mức INR tại thời điểm bệnh nhân biểu hiện triệu chứng và ảnh hưởng của INR lên nội soi tiêu hóa trên trong bệnh cảnh xuất huyết do giãn tĩnh mạch cấp tính. Theo các hướng dẫn của ESGE, thời điểm nội soi tiêu hóa trên ở bệnh nhân nghi ngờ xuất huyết do giãn tĩnh mạch cấp tính không nên bị ảnh hưởng bởi nồng độ INR tại thời điểm có triệu chứng.
Gây mê
- Lựa chọn thủ thuật
Sau khi đánh giá tiền mê trên bệnh nhân bằng cách sử dụng phân loại ASA cũng như xác định các yếu tố nguy cơ, hầu hết loại gây mê thích hợp phải lựa chọn trên từng bệnh nhân. Bệnh nhân được nội soi để chẩn đoán và điều trị giãn tĩnh mạch thực quản thường trong bệnh cảnh xơ gan với gia tăng các biến chứng liên quan an thần và cần hỗ trợ an thần bằng gây mê.
Propofol đặc biệt thường dùng ở bệnh nhân có bệnh gan vì thời gian tác dụng ngắn, chuyển hóa nhanh và đặc tính tốt hơn so với benzodiazepines như là midazolam.
Midazolam thường được dùng trong gan nhiễm mỡ không do rượu, nhưng các nghiên cứu cho thấy kết hợp midazolam liều thấp và propofol sẽ đạt hiệu quả an thần tốt hơn và mang lại sự hài lòng cho bác sĩ nội soi hơn là dùng đơn thuần midazolam.
Hơn thế nữa, bổ sung opioids vào thuốc an thần có thể được xem xét nhằm cải thiện gây mê và giảm đau tạng. Oxycodone và midazolam hoặc oxycodone và propofol có tác dụng an thần và giảm đau, do ức chế phản ứng căng thẳng. Mặc khác Fentanyl có thể gây ức chế hô hấp, nghẹt thở và cứng các cơ thành ngực.
- Quy trình cấp cứu
Không có cách tiếp cận được chấp nhận rộng rãi với mức độ theo dõi và gây mê hỗ trợ bệnh nhân tiến hành nội soi thực quản-dạ dày-tá tràng trong xuất huyết tiêu hóa trên, một số nội soi được thực hiện khi gây mê toàn thân bằng cách đặt nội khí quản, một số khác làm dưới sự theo dõi chăm sóc gây mê (MAC).
Bệnh nhân xuất huyết do giãn tĩnh mạch thường có nhiều bệnh kèm theo và tỷ lệ tử vong cao hơn so với bệnh nhân không bị xuất huyết do giãn tĩnh mạch, kết quả là nhiều bác sĩ nội soi ngần ngại thực hiện an thần trên những bệnh nhân này. Tuy nhiên, nghiên cứu gần đây đã chi ra an thần dựa trên propofol có thể được dùng để giữ bệnh nhân ổn định trong quá trình nội soi và đảm bảo kết quả thành công với rủi ro thấp.
Người ta cho rằng thuốc an thần không hiệu quả nếu tình trạng bệnh nhân xấu dần đi hoặc huyết động không ổn định. Mặc dù hít sặc là mối lo ngại chính trong thủ thuật cấp cứu xuất huyết tiêu hóa trên, nội soi gây mê không làm tăng tỷ lệ tác dụng phụ so với nội soi không gây mê. Đặt nội khí quản để dự phòng hít sặc nhằm bảo vệ đường thở thì không biệu quả, không có khác biệt đáng kể trong tỷ lệ tử vong và kéo dài thời gian nằm viện mà còn tăng tỷ lệ tác dụng phụ cao hơn, đặc biệt trên bệnh nhân có bệnh nền tim mạch kèm theo, thường là do các thuốc được dùng để an thần và giảm đau.
Mặc khác, an thần quá mức, thay đổi ý thức, giảm bão hòa, tắc nghẽn đường thở hoặc hít sặc trong quá trình nội soi (ví dụ khi chảy máu đang diễn tiến), có thể đặt nội khí quản nếu cần. Nên đặt nội khí quản trong trường hợp chảy máu ồ ạt và thường làm khi bệnh nhân nằm ngửa, tiếp đến là xoay bệnh nhân nghiêng sang trái. Bởi vì rất nguy hiểm nếu di chuyển bệnh nhân sau gây mê, các tiến bộ gần đây trong công nghệ video, đặt nội khí quản có thể làm trực tiếp trên bệnh nhân nằm nghiêng trái bằng cách sử dụng máy nội soi thanh quản video.
Rút nội khí quản nên làm càng sớm càng tốt sau nội soi.
Điều trị nội soi
Nội soi đóng vai trò chính trong điều trị xuất huyết do giãn tĩnh mạch thực quản (hình 4).
Đáng chú ý, khuyến cáo nên có bác sĩ nội soi trực 24/7 thành thạo cầm máu qua nội soi và chuyên gia kỹ thuật hỗ trợ nhân viên y tế sử dụng các thiết bị nội soi. Hơn nữa, nhân viên y tế có thể thấy lợi ích nếu cần hỗ trợ nhân viên xquang can thiệp trong trường hợp không thể kiếm soát chảy máu cần phải làm TIPS.
- Cột thắt giãn tĩnh mạch qua nội soi
Cột thắt qua nội soi (EBL) là điều trị ưu tiên trong xuất huyết do giãn tĩnh mạch cấp tính. Hiện nay phương pháp cột giãn tĩnh mạch qua nội soi (EBV) sử dụng thiết bị nhiều bang tầng. Thiết bị thắt có hỗ trợ nắp ống nội soi triển khai một dải đàn hồi xung quanh chỗ giãn tĩnh mach sau khi khi nó hút vào nắp bằng cách xoay thiết bị được gắn vào cổng van sinh thiết bên ngoài. Đây là cách thắt tĩnh mạch và cầm máu, sau đó hình thành huyết khối nội mạch, hoại tử, xơ hóa và loại bỏ giãn tĩnh mạch. Các dải được đặt đầu tiên ở đoạn xa, tập trung vào giãn tĩnh mạch mà chảy máu gần đây, nút tiểu cầu hoặc dấu hiệu chảy máu đang diễn tiến. Các dải được đặt xoắn ốc từ đoạn thực quản xa đến gần. Do tầm nhìn hạn chế, điều này có thể khó khăn trong biểu hiện chảy máu diễn tiến.
EBL hiệu quả trong kiểm soát xuất huyết do giãn tĩnh mạch đang diễn tiến khoảng 90% ca lâm sàng. Nhiều thử nghiệm ngẫu nhiên có đối chứng (RCTs) đã so sánh tính hiệu quả của EBL với xơ cứng giãn tĩnh mạch qua nội soi (EVS) trong điều trị xuất huyết do giãn tĩnh mạch cấp tính. Một phân tích tổng hợp khác khám phá ra rằng EBL vượt trội hơn so với EVS trong tái xuất huyết, các biến chứng và loại bỏ giãn tĩnh mạch, nhưng không có khác biệt đáng kể về tỷ lệ tử vong. EBL nên được lặp lại trong khoảng thời gian đều đặn sau điều trị xuất huyết do giãn tĩnh mạch cấp tính cho đến khi hoàn toàn loại bỏ giãn tĩnh mạch.
Trong 2% đến 20% bệnh nhân, các biến chứng do EBL khó nuốt thoáng qua, đau sau xương ức, chảy máu sau cột thắt, hẹp thực quản, loét thực quản và nhiễm trùng. Chảy máu tái phát hoặc loét sau cột thắt có thể gây tái xuất huyết. Loét sau cột thắt ảnh hướng 3.6%-15% bệnh nhân.
- Xơ cứng giãn tĩnh mạch qua nội soi (EVS)
Ngược lại với EBL có bản chất là thiết bị máy móc, cơ chế của EVS là hóa chất.
Tiêm chất tạo xơ (như sodium tetradecyl sulfate, ethanoloamine oleate, sodium morrhuate, polidocanol hoặc absolute alcohol) được thực hiện ngay bên cạnh hoặc bên trong búi giãn tĩnh mạch, gây ra quá trình viêm và hình thành huyết khối.
EVS là phương pháp điều trị nội soi đầu tiên được chứng minh hiệu quả vượt trội so với bóng chèn (BT) hoặc các thuốc vận mạch trong quá khứ. Măc dù EVS được sử dụng trong nội soi từ những năm 1980s, nó dần được thay thế bằng EBL vào thập niên 1990s sau các nghiên cứu cho thấy ít tái xuất huyết và giảm tác dụng phụ.
Lên đến 40% bệnh nhân, xơ hóa gây sốt, khó nuốt, khó chịu sau xương ức, chảy máu do tiêm, loét thực quản có chảy máu, tràn dịch màng phổi, tràn khí màng phổi, viêm trung thất và nhiễm trùng (bao gồm viêm phúc mạc nhiễm khuẩn nguyên phát). Chảy máu tái phát do giãn tĩnh mạch hoặc loét sau khi tiêm có thể gây tái xuất huyết. Khi so với EBL, EVS có liên quan nguy cơ biến chứng cao hơn, bao gồm các biến chứng về phổi-màng phổi, chảy máu và nhiễm trùng.
- Chất kết dính mô qua nội soi
Tiêm chất kết dính mô qua nội soi (ETA) là phương pháp khác điều trị giãn tĩnh mạch. Ban đầu, kỹ thuật này dùng để điều trị giãn tĩnh mạch dạ dày và giãn tỉnh mạch không thuộc tiêu hóa hơn là giãn tĩnh mạch thực quản. Keo mô CYA gây tổn thương biểu mô và làm tắc tĩnh mạch, dẫn đến cầm máu. 75% bệnh nhân được kiểm soát chảy máu thành công đối với xơ gan Child-Pugh C và xuất huyết do giãn tĩnh mạch cấp tính điều trị bằng CYA. Một nghiên cứu tiền cứu về xơ gan và xuất huyết do giãn tĩnh mạch cấp tính không làm cột thắt qua nội soi do chảy máu nghiêm trọng và được chỉ định ngẫu nhiên cho chích xơ giãn tĩnh mạch qua nội soi (EVS) hoặc tiêm chất kết dính mô qua nội soi (ETA) phát hiện ra rằng khả năng cầm máu đáng kể đối với ETA, không có sự khác biệt đáng kể về tái xuất huyết. EVS và ETA nên được cân nhắc khi EBL khó thực hiện.
- Bột cầm máu
Bột cầm máu (HP) gần đây được giới thiệu để điều trị xuất huyết tiêu hóa, với tính hiệu quả và an toàn nhìn chung khá tốt. Bột cầm máu có thể được phun bằng ống chuyên dụng. Hemospray là một hợp chất dựa trên khoáng chất trơ hấp thụ nước khi tiếp xúc với máu và trở thành dính chặt vào điểm chảy máu. Tuy nhiên, HP chủ yếu được nghiên cứu trong bệnh cảnh chảy máu do loét và u. Một nghiên cứu gần đây cho thấy 13 (7%) bệnh nhân điều trị chảy máu tiêu hóa bằng Hemospray hoặc Endoclot đã bị giãn tĩnh mạch. Một tỷ lệ thành công ngắn hạn 85% và thành công lâu dài 56% được chứng minh. Trong một thử nghiệm trên bệnh nhân xơ gan có xuất huyết do giãn tĩnh mạch cấp tính, so sánh dùng HP sớm (2h) với nội soi sớm có chọn lọc (12-24h), các tác giả đã chứng minh cải thiện cầm máu đáng kể.
Măc dù vây, bột cầm máu và tiêm chất kết dính mô qua nội soi không được khuyến cáo như là phương pháp điều trị nội soi đầu tay do còn thiếu nhiều bằng chứng.
Chày máu kháng trị
Đến 20% các đợt xuất huyết do giãn tĩnh mạch cấp tính kháng trị với điều trị tiêu chuẩn và liên quan tăng tỷ lệ tử vong. Các nguyên nhân bao gồm: (1) chảy máu dữ dội không thể qua sát và điều trị nội soi, (2) không thể cầm máu và (3) tái xuất huyết nhanh chóng.
Tỷ lệ tử vong tăng lên 30-50% liên quan các trường hợp chảy máu kháng trị. Điều trị bắc cầu gồm chèn bóng (BT), đặt stent thực quản hoặc TIPS.
- Chèn bóng
Chèn bóng được phát triển để kiểm soát xuất huyết do giãn tĩnh mạch cấp tính và đã được dùng để cầm máu tạm thời cho đến khi lựa chọn được chiến lược dứt khoác hơn.
Chèn bóng đạt tỷ lệ cầm máu trên 80% bệnh nhân, nhưng liên quan nguy cơ cao tác dụng phụ và tỷ lệ tử vong khoảng 20%. Hơn thế nữa, chèn bóng không nên kéo dài quá 24h. Trong một nghiên cứu hồi cứu trên 34 bệnh nhân điều trị bằng bóng chèn sau AVB, 59% bệnh nhân sống sót đến khi xuất viện và 95% đồng thời phải làm TIPS.
- Đặt stent thực quản
Stent kim loại tự bung (SEMS), như bóng chèn, có thể được dùng như phưng pháp bắc cầu với cột thắt qua nội soi hoặc TIPS trong xuất huyết do giãn tĩnh mạch kháng tri.
Stent đạt hiệu quả cầm máu bằng cách nén trực tiếp vào tĩnh mạch giãn. Khi so sánh với chèn bóng, đặt stent có hiệu quả tương đương mà giá thành lại mắc hơn.
Một đánh giá hệ thống và phân tích tổng hợp 5 nghiên cứu sử dụng SEMS đặc biệt cho thấy tỷ lệ stent cầm máu là 93.9% và tái xuất huyết là 13.2% (sau đặt stent).
SEMS kiểm soát chảy máu 79% bệnh nhân trong một nghiên cứu hồi cứu đa trung tâm đối với xuất huyết do giãn tĩnh mạch kháng tri. Nghiên cứu này cũng cho thấy 38.2% bệnh nhân tử vong khi đặt stent và 47% tử vong do chảy máu.
Sự di chuyển của stent là biến chứng phổ biến nhất, nhưng loét thực quản cũng được báo cáo.
- TIPS
Trên bệnh nhân nguy cơ cao mà thỏa bất kỳ tiêu chuẩn nào sau đây, thông cửa chủ trong gan qua tĩnh mạch cảnh trong phải bằng stent phủ polytetrafluoroethylene được khuyến cáo như một lựa chọn sớm: Child-Pugh C hoặc B >7 điểm có chảy máu đang diễn tiến lúc nội soi ban đầu (hoặc tăng áp cửa có ý nghĩa lâm sàng HVPG>20 mmHg tại thời điểm xuất huyết do giãn tĩnh mạch cấp tính). Tuy nhiên, nếu không lên kế hoạch ghép gan trong tương lai gần, TIPS có thể không hiệu quả trên bệnh nhân xơ gan có điểm Child-Pugh >14 hoặc điểm MELD >30 và lactate >12 mmol/L. TIPS chỉ nên được dùng trên từng bệnh nhân cụ thể.
Tuy nhiên, TIPS được khuyến cáo như một lựa chọn cứu cánh trong chảy máu kháng tri khi kết hợp dùng thuốc và nội soi đều thất bại cầm máu do giãn tĩnh mạch.
Một vài nghiên cứu hồi cứu được tiến hành để đánh giá vai trò cứu cánh của TIPS, mặc dù thực tế là không có nhiều thử nghiệm ngẫu nhiên có đối chứng có độ tin cậy cao. Trong một bài bài đánh giá 15 nghiên cứu, Vangeli cùng cộng sự báo cáo những kết quả sau điều tri bằng TIPS như phương pháp cứu cánh. Thành công về mặc kỹ thuật là 100% với tỷ lệ tái xuất huyết do giãn tĩnh mạch lên đến 16% và tỷ lệ tử vong là 75%. TIPS thất bại trên 16% trong tổng số 144 bệnh nhân xuất huyết do giãn tĩnh mạch kháng tri trong một nghiên cứu hồi cứu. Trong 6 tuần và 12 tháng, tỷ lệ tử vong lần lượt là 36% và 2%. Tất cả bệnh nhân có Child-Pugh 13 điểm đều chết.
Các bằng chứng này xác định bệnh nhân tiếp tục chảy máu dù đã dùng thuốc vận mạch và nội soi, nên xem xét sớm can thiệp cấp cứu bằng TIPS trong diễn tiến lâm sàng.
Theo Baveno VII, chênh áp cửa tuyệt đối (PPG) <12 mmHg liên quan được bảo vệ gần như hoàn toàn khỏi chảy máu do tăng áp cửa trên bệnh nhân xuất huyết do giãn tĩnh mạch được làm TIPS và là ưu tiên đạt được thành công về huyết động. PPG giảm 50% so với đường cơ sở trước TIPS cũng có thể có lợi.
Đáng chú ý, TIPS có thể kết hợp với thuyên tắc nhằm kiểm soát chảy máu hoặc giảm nguy cơ tái xuất huyết do giãn tĩnh mạch từ dạ dày hoặc giãn tĩnh mạch ngoài tiêu hóa, đặc biệt khi dòng máu qua mạch cửa chuyển hướng đến đường phụ mặc dù giảm chênh áp cửa chủ .
Trên bệnh nhân GOV típ 2, IGV típ 1 và giãn tĩnh mạch ngoài tiêu hóa, tắc tĩnh mạch ngược dòng bằng bóng có thể cân nhắc như lựa chọn thay thế nội soi hoặc TIPS, miễn là khả thi (loại và đường kính của shunt) và chuyên môn tại địa phương.
Phâu thuật
Phẫu thuật cấp cứu có vai trò giới hạn trong điều tri xuất huyết do giãn tĩnh mạch cấp tính.
Tuy nhiên, có thể cân nhắc phẫu thuật như lựa chọn cứu nguy trong trường hợp thất bại với các phương pháp không mổ trước đó (bao gồm cả TIPS). Hơn thế nữa, phẫu thuật cũng là một lựa chọn điều tri xuất huyết do giãn tĩnh mạch cấp tính kháng tri ở các trung tâm y học mà không thể tiếp cận can thiệp Xquang.
Các quy trình phẫu thuật chính gồm shunt cửa chủ hoàn toàn, 1 phần, có chọn lọc và phẫu thuật ngắt kết nối cửa-azygos. Các kỹ thuật dùng phổ biến nhất của ngắt kết nối cửa – azygos là cắt ngang thực quản dưới, đáy vị và cắt ngang thực quản dưới bằng kim bấm tự động và cột thắt chảy máu do giãn tĩnh mạch xuyên dạ dày (kỹ thuật cột thắt Boerema và Crile). Lựa chọn các phương pháp mổ đặc biệt nên được đánh giá qua nhiều yếu tố, như thời gian phẫu thuật, chi định mổ, bệnh nguyên, chức năng gan, tình trạng huyết động của bệnh nhân và kinh nghiệm của phẫu thuật viên. Phẫu thuật không được khuyến cáo trên bệnh nhân mắc bệnh gan mất bù có thang điểm Child-Pugh nhóm C.
Điều trị xuất huyết do giãn tĩnh mạch dạ dày cấp tính
Mặc dù xuất huyết do giãn tĩnh mạch dạ dày cấp tính ít gặp hơn xuất huyết thực quản, đây là bệnh nặng liên quan tỷ lệ tử vong cao và nguy cơ điều tri thất bại.
Đánh giá chung nhằm điều tri xuất huyết cấp tính, bao gồm hồi sức huyết động, thời-giổiĩl nội soi tiêu hóa trên và gây mê tương tự như mô tả điều tri xuất huyết do giãn tĩnh mạch diục quản.
Liên quan cầm máu qua nội soi, cột thắt qua nội soi (EBL) hoặc tiêm chất kết dính mô (như CYA) được khuyến cáo đối với chảy máu do giãn tĩnh mạch loại GOV-1, trong khi điều tri tiêm chất kết dính mô (như CYA) được khuyến cáo với xuất huyết cấp loại IGV và GOV2 (hình 5). Tuy nhiên, dữ liệu chất lượng cao trong điều tri nội soi vẫn còn khan hiếm.
Qiao cùng cộng sự báo cáo 3 thử nghiệm ngẫu nhiên có đối chứng trên 194 bệnh nhân xuất huyết do giãn tĩnh mạch dạ dày và so sánh tiêm CYA qua nội soi với EBL. Xuất huyết đang diễn tiến được kiểm soát trong nhóm EBL là 79.5% và nhóm tiêm CYA là 93.3%. Tái xuất huyết được so sánh giữa 2 phương pháp can thiệp đối với GOV, nhưng CYA nổi trội hơn trong giảm tái xuất huyết.
Một số phương pháp mới dựa trên siêu âm qua nội soi (EUS) cho phép quan sát trực tiếp và đánh giá giãn tĩnh mạch dạ dày và loại bỏ chúng.
Romero-Castro cùng cộng sự mô tả tiêm CYA dưới hướng dẫn của EUS lần đầu vào năm 2007. Franco cùng cộng sự nghiên cứu 20 bệnh nhân thực hiện EUS-CYA để dự phòng tiên phát và nhận thấy điều trị hiệu quả ở tất cả bệnh nhân. Chỉ 1 trường hợp tái xuất huyết. Romero-Castro cùng cộng sự báo cáo 10 bệnh nhân xuất huyết do giãn tĩnh mạch dạ dày tiến triển. Tất cả bệnh nhân đều đạt kết quả tốt sau khi làm EUS-CYA. Gubler mô tả 40 bệnh nhân tiến hành EUS-CYA để điều trị tình trạng cấp tính hoặc dự phòng chảy máu. Chi 3 bệnh nhân phải làm TIPS hoặc cứu mạng bằng cách ghép gan. Tất cả các trường hợp khác đều tạm dừng.
Một nghiên cứu đơn trung tâm so sánh điều trị 40 bệnh nhân chảy máu đang diễn tiến hoặc giãn tĩnh mạch dạ dày nguy cơ cao bằng cách tiêm CYA trực tiếp qua nội soi so với điều trị 64 bệnh nhân bằng cách tiêm CYA theo hướng dẫn của EUS. Một lượng lớn các biến số được loại bỏ trong nhóm theo hướng dẫn của EUS. Thể tích CYA được tiêm lớn hơn trong tiêm trực tiếp qua nội soi so với tiêm kim nhỏ dưới hướng dẫn của EUS. Sau khi làm thủ thuật, nhóm tiêm trực tiếp qua nội soi có tỷ lệ cao tái xuất huyết do giãn tĩnh mạch dạ dày.
Trong vài năm gần đây, tiêm vòng xoắn kim loại (coil) dưới hướng dẫn của EUS, có hoặc không có CYA, đã được giới thiệu. Vòng xoắn kim loại có thể nâng cao cầm máu sơ cấp đồng thời giữ lại keo trong tĩnh mạch giãn, nguy cơ thuyên tắc thấp hơn. Tiêm coil lần đầu được Romero-Castro cùng cộng sự mô tả vào năm 2010. Có rất ít dữ liệu về tiêm coil đơn thuần. Romero-Castro cùng cộng sự đã dùng một coi EUS để dự phòng giãn tĩnh mạch dạ dày tiên phát trên 4 bệnh nhân và nhận thấy vị trí đặt coil loại giãn tĩnh mạch ở 3/4 bệnh nhân mà không gây biến chứng hoặc di chuyển. Bhat cùng cộng sự công bố một loạt case lâm sàng lớn gồm 151 bệnh nhân giãn tĩnh mạch dạ dày mà điều trị thành công bằng coil dưới dướng dẫn EUS/CYA, với 125 ca được theo dõi lâm sàng hoặc nội soi/EUS.
Trong 100 bệnh nhân được theo dõi nội soi dưới hướng dẫn của siêu âm, 73 bệnh nhân ghi nhận loại bỏ hoàn toàn giãn tĩnh mạch với 1 thủ thuật đơn thuần, 14 bệnh nhân phải điều trị thêm, 3 bệnh nhân không thể xóa giãn tĩnh mạch và 4 bệnh nhân thấy giãn tĩnh mạch còn xót lại được tìm thấy tại thời điểm theo dõi. Nghiên cứu các trường hợp này xác định tính hiệu quả của coil EUS/CYA trong điều trị giãn tĩnh mạch dạ dày. Đặt coil, có hoặc không CYA, có thể kết quả không như mong đợi. Romero-Castro cùng cộng sự đã quan sát thấy coil bị đẩy vào lòng dạ dày gây sẹo niêm mạc ở 1/11 bệnh nhân (9%).
Xuất huyêt tiêu hóa nhẹ từ vị trí chọc kiêm được báo cáo 50% trường hợp và chảy máu nhẹ từ coil hoặc CYA được báo cáo 3% trường hợp.
Khoury cùng cộng sự thấy rằng 10% bệnh nhân được làm coil EUS bị chảy máu đáng kể từ vị trí chọc kiêm.
Dự phòng thứ phát và Theo dõi sau đợt xuất huyết đau tiên
Đe dự phòng tái xuất huyết do giãn tĩnh mạch, bệnh nhân sau phục hồi đợt chảy máu đầu tiên do giãn tĩnh mạch nên được điều trị kết hợp chẹn beta không chọn lọc (NSBBs) và cột thắt qua nội soi (EBL). Trên bệnh nhân không thuộc đối tượng làm EBL, carvedilol hoặc NSBBs truyền thống, bất kỳ liệu pháp nào trong số này đều có thể dùng 1 mình, trong khi TIPS nên cân nhắc trên bệnh nhân cổ trướng tái phát.
Trên bệnh nhân tái xuất huyết dù có dùng NSBBs truyền thống hoặc carvediol và EVL, thông cửa chủ trong gan qua tĩnh mạch cảnh trong phải là lựa chọn điều trị.
AASLD khuyến cáo 1-4 tuần theo dõi cột thắt qua nội soi cho đến khi loại bỏ hoàn toàn giãn tĩnh mạch, với nội soi thực quản – dạ dày – tá tràng theo dõi đầu tiên thực hiện từ 3- 6 tháng sau khi loại bỏ giãn tĩnh mạch và mỗi 6-12 tháng. Kết quả siêu âm qua nội soi sau khi loại bỏ giãn tĩnh mạch thực quản có thể dùng để tiên lượng tái giãn tĩnh mạch.
Siêu âm qua nội soi dùng trong một nghiên cứu đoàn hệ tiền cứu cho thấy triệu chứng lâm sàng tiềm năng để đánh giá giãn tĩnh mạch thực quản. Bởi vì nguy cơ tái xuất huyết cao sau AVB lần đầu (60%), điều trị phổi hợp NSBBs (propranolol hoặc nadolol) được ưu tiên hơn so với dùng EBL đơn thuần. Với mức độ nghiêm trọng của tái xuất huyết và các biến chứng tăng áp cửa, đặc biệt bệnh não gan, TIPS được khuyến cáo điều trị cấp cứu nếu bệnh nhân tái xuất huyết dù đã điều trị kết hợp giãn tĩnh mạch thực quản và NSBBs.
EBL và NSBB có thể loại bỏ dần sau khi TIPS thành công.
==>> Xem thêm: QUẢN LÝ BỆNH NHÂN XƠ GAN – Hội tiêu hoá Anh quốc 2023
Kết luận
Giãn tĩnh mạch thực quản là vấn đề sức khỏe thường gặp với tỷ lệ lưu hành thay đổi trên toàn thế giới và chiếm 1 trong những nguyên nhân gây tử vong do xuất huyết tiêu hóa trên. Hiện nay, dữ liệu từ các tài liệu cung cấp thông tin giúp điều trị hiệu quả giãn tĩnh mạch thực quản.
Dự phòng tiên phát vẫn đóng vai trò quan trọng trong phòng ngừa xuất huyết cấp tính và phải được các bác sĩ lâm sàng áp dụng. Tuy nhiên, điều này phụ thuộc vào đánh giá phù hợp của bác sĩ, chẩn đoán chính xác bệnh gan mạn tính đang tiến triển (ACLD), giai đoạn chính xác của xơ gan và theo dõi thường xuyên.
Trong trường hợp chảy máu cấp tính, điều trị kết hợp và tiếp cận qua nội soi thì vô cùng cần thiết. Trong vấn đề này, do điều trị bằng thuốc và nội soi đôi khi được các bác sĩ khác nhau thực hiện, phối hợp chăm sóc bệnh nhân rất quan trọng.
Hơn thế nữa, bác sĩ nội soi tiến hành thủ thuật phải có kinh nghiệm trong điều trị giãn tĩnh mạch thực quản dạ dày để hạn chế tối đa tác dụng phụ. Tuy nhiên, nếu trung tâm y tế không làm nội soi thường quy, nên giới thiệu bệnh nhân đến trung tâm có điều trị nội soi và các chuyên gia điều trị xuất huyết tiêu hóa do giãn tĩnh mạch.
Cuối cùng, điều trị bệnh nhân sau đợt xuất huyết cấp tính và theo dõi trong những tuần tiếp theo thì rất quan trọng để dự phòng tái xuất huyết, dự phòng thứ phát ban đầu và đảm bảo loại bỏ hoàn toàn giãn tĩnh mạch thực quản qua nội soi.
Sẽ cần nhiều nghiên cứu hơn trong tương lai xác định vai trò của bột cầm máu trong điều trị xuất huyết do giãn tĩnh mạch cấp tính và kháng tri, cũng như chi phí hợp lýcủa SEMS. Hơn nữa, vai trò của TIPS phòng ngừa trước ở bệnh nhân giãn tĩnh mạch dạ dày cần được khám phá tốt hơn. Ngoài ra, quản lý bệnh nhân xơ gan tái-còn bù cần được đánh giá với các hướng dẫn đi kèm. Đe đạt được mục tiêu này, điều quan trọng là phải ước tính hồi quy của giãn tĩnh mạch sau khi yếu tố bệnh nguyên nguyên phát bị loại bỏ hoặc ức chế. Cuối cùng, mối liên hệ giữa số lượng tiểu cầu thấp hoặc fibrinogen và nguy cơ chảy máu do giãn tĩnh mạch, không kiểm soát được chảy máu, hoặc chảy máu sau cột thắt qua nội soi phải được nghiên cứu.
Tài liệu tham khảo
- Laine, L.; Yang, H.; Chang, S.C.; Datto, C. Trends for incidence of hospitalization and death due to GI complications in the United States from 2001 to 2009. J. Gastroenterol. 2012,107,1190-1195. [CrossRef] [PubMed]
- Stanley, A.J.; Laine, L. Management of acute upper gastrointestinal bleeding. BMJ 2019, 364, [CrossRef] [PubMed]
- Wuerth, B.A.; Rockey, D.C. Changing Epidemiology of Upper Gastrointestinal Hemorrhage in the Last Decade: A Nationwide Analysis. Dis. Sci. 2018, 63,1286-1293. [CrossRef] [PubMed]
- Opio, C.K.; Rejani, L.; Kazibwe, F.; Ocama, P The diagnostic accuracy of routine clinical findings for detection of esophageal varices in rural sub-Saharan Africa where schistosomiasis is endemic. Health Sci. 2019, 19, 3225-3234. [CrossRef] [PubMed]
- Nusrat, S.; Khan, M.S.; Fazili, J.; Madhoun, M.F. Cirrhosis and its complications: Evidence based treatment. World J. Gastroenterol. 2014, 20, 5442-5460. [CrossRef] [PubMed]
- LaBrecque, D.; Khan, A.G.; Sarin, S.K.; Le Mair, A.W. Esophaeal varices. World Gastroenterology Organisation Global Guidelines. 2014. Available online: https://www.worldgastroenterology.org/ (accessed on 4 March 2023).
- Garcia-Tsao, G.; Abraldes, J.G.; Berzigotti, A.; Bosch, J. Portal hypertensive bleeding in cirrhosis: Risk stratiíication, diagnosis, and management: 2016 practice guidance by the American Association for the study of liver diseases. Hepatology 2017, 65, 310-335. [CrossRef]
- Rhoades, D.P.; Forde, K.A.; Tabibian, J.H. Proximal Esophageal Varices: A Rare Yet Treatable Cause of Hemorrhage. Gastroenterol. Hepatol. 2016,14, e105-e106. [CrossRef]
- European Association for the Study of the Liver. EASL Clinical Practice Guidelines for the management of patients with decompensated cirrhosis. Hepatol. 2018, 69, 406-460. [CrossRef]
- De Franchis, R.; Bosch, J.; Garcia-Tsao, G.; Reiberger, T.; Ripoll, C.; Baveno VII Faculty. Baveno VII—Renewing consensus in portal hypertension. Hepatol. 2022, 76, 959-974. [CrossRef]
- Groszmann, R.J.; Wongcharatrawee, S. The hepatic venous pressure gradient: Anything worth doing should be done right. Hepatology 2004, 39, 280-282. [CrossRef]
- The general rules for recording endoscopic findings on esophageal varices. J. Surg. 1980,10, 84-87. [CrossRef]
- Sarin, S.K.; Lahoti, D.; Saxena, S.P.; Murthy, N.S.; Makwana, U.K. Prevalence, classification and natural history of gastric varices: A long-term follow-up study in 568 portal hypertension patients. Hepatology 1992,16,1343-1349. [CrossRef] [PubMed]
- Ding, N.S.; Nguyen, T.; Iser, D.M.; Hong, T.; Flanagan, E.; Wong, A.; Luiz, L.; Tan, J.Y.; Fulforth, J.; Holmes, J.; et al. Liver stiffness plus platelet count can be used to exclude high-risk oesophageal varices. Liver Int. 2016, 36, 240-245. [CrossRef] [PubMed]
- Robic, M.A.; Procopet, B.; Métivier, S.; Péron, J.M.; Selves, J.; Vinel, J.P.; Bureau, C. Liver stiffness accurately predicts portal hypertension related complications in patients with chronic liver disease: A prospective study. Hepatol. 2011, 55,1017-1024. [CrossRef] [PubMed]
- Paternostro, R.; Reiberger, T.; Bucsics, T. Elastography-based screening for esophageal varices in patients with advanced chronic liver disease. World J. Gastroenterol. 2019, 25, 308-329. [CrossRef] [PubMed]
- Chen, M.; Wang, J.; Xiao, Y.; Wu, L.; Hu, S.; Chen, S.; Yi, G.; Hu, W.; Xie, X.; Zhu, Y.; et al. Automated and real-time validation of gastroesophageal varices under esophagogastroduodenoscopy using a deep convolutional neural network: A multicenter retrospective study (with video). Endosc. 2021, 93, 422-432.e423. [CrossRef] [PubMed]
- Dong, T.S.; Kalani, A.; Aby, E.S.; Le, L.; Luu, K.; Hauer, M.; Kamath, R.; Lindor, K.D.; Tabibian, J.H. Machine Learning-based Development and Validation of a Scoring System for Screening High-Risk Esophageal Varices. Gastroenterol. Hepatol. 2019, 17,1894-1901.e1. [CrossRef] [PubMed]
- Huang, Y.; Li, J.; Zheng, T.; Ji, D.; Wong, Y.J.; You, H.; Gu, Y.; Li, M.; Zhao, L.; Li, S.; et al. Development and validation of a machine learning-based model for varices screening in compensated cirrhosis (CHESS2001): An international multicenter study. Endosc. 2023, 97, 435-444.e2. [CrossRef]
- McCarty, T.R.; Aíinogenova, Y.; Njei, B. Use of Wireless Capsule Endoscopy for the Diagnosis and Grading of Esophageal Varices in Patients With Portal Hypertension: A Systematic Review and Meta-Analysis. Clin. Gastroenterol. 2017,51,174-182. [CrossRef] [PubMed]
- Melita, G.; Pallio, S.; Tortora, A.; Crinò, S.F.; Macrì, A.; Dionigi, G. Diagnostic and Interventional Role of Endoscopic Ultrasonog- raphy for the Management of Pancreatic Neuroendocrine Neoplasms. Clin. Med. 2021,10, 2638. [CrossRef]
- Mann, R.; Goyal, H.; Perisetti, A.; Chandan, S.; Inamdar, S.; Tharian, B. Endoscopic ultrasound-guided vascular interventions: Current insights and emerging techniques. World J. Gastroenterol. 2021,27, 6874-6887. [CrossRef] [PubMed]
- Perri, R.E.; Chiorean, M.V.; Fidler, J.L.; Fletcher, J.G.; Talwalkar, J.A.; Stadheim, L.; Shah, N.D.; Kamath, P.S. A prospective evaluation of computerized tomographic (CT) scanning as a screening modality for esophageal varices. Hepatology 2008, 47, 1587-1594. [CrossRef] [PubMed]
- Sacher-Huvelin, S.; Calès, P.; Bureau, C.; Valla, D.; Vinel, J.P.; Duburque, C.; Attar, A.; Archambeaud, I.; Benamouzig, R.; Gaudric, M.; et al. Screening of esophageal varices by esophageal capsule endoscopy: Results of a French multicenter prospective study. Endoscopy 2015, 47, 486-492. [CrossRef] [PubMed]
- Gralnek, I.M.; Camus Duboc, M.; Garcia-Pagan, J.C.; Fuccio, L.; Karstensen, J.G.; Hucl, T.; Jovanovic, I.; Awadie, H.; Hernandez-Gea, V.; Tantau, M.; et al. Endoscopic diagnosis and management of esophagogastric variceal hemorrhage: European Society of Gastrointestinal Endoscopy (ESGE) Guideline. Endoscopy 2022, 54,1094-1120. [CrossRef] [PubMed]
- Tian, S.; Li, R.; Guo, Y.; Jia, X.; Dong, W. Carvedilol vs endoscopic band ligation for the prevention of variceal bleeding: A meta-analysis. Clin. RiskManag. 2019,15,191-200. [CrossRef] [PubMed]
- Baradarian, R.; Ramdhaney, S.; Chapalamadugu, R.; Skoczylas, L.; Wang, K.; Rivilis, S.; Remus, K.; Mayer, I.; Iswara, K.; Tenner, S.; et al. Early intensive resuscitation of patients with upper gastrointestinal bleeding decreases mortality. J. Gastroenterol. 2004, 99, 619-622. [CrossRef] [PubMed]
- Lu, B.; Li, M.Q.; Li, J.Q. The Use of Limited Fluid Resuscitation and Blood Pressure-Controlling Drugs in the Treatment of Acute Upper Gastrointestinal Hemorrhage Concomitant with Hemorrhagic Shock. Cell Biochem. Biophys. 2015, 72, 461-463. [CrossRef]
- Carrick, M.M.; Morrison, C.A.; Tapia, N.M.; Leonard, J.; Suliburk, J.W.; Norman, M.A.; Welsh, F.J.; Scott, B.G.; Liscum, K.R.; Raty, S.R.; et al. Intraoperative hypotensive resuscitation for patients undergoing laparotomy or thoracotomy for trauma: Early termination of a randomized prospective clinical trial. Trauma Acute Care Surg. 2016, 80, 886-896. [CrossRef]
- Lewis, S.R.; Pritchard, M.W.; Evans, D.J.; Butler, A.R.; Alderson, P.; Smith, A.F.; Roberts, I. Colloids versus crystalloids for fluid resuscitation in critically ill people. Cochrane Database Syst.Rev. 2018, 8, Cd000567. [CrossRef]
- Semler, M.W.; Self, W.H.; Wanderer, J.P.; Ehrenfeld, J.M.; Wang, L.; Byrne, D.W.; Stollings, J.L.; Kumar, A.B.; Hughes, C.G.; Hernandez, A.; et al. Balanced Crystalloids versus Saline in Critically Ill Adults. Engl. J. Med. 2018, 378, 829-839. [CrossRef]
- Hammond, D.A.; Lam, S.W.; Rech, M.A.; Smith, M.N.; Westrick, J.; Trivedi, A.P.; Balk, R.A. Balanced Crystalloids Versus Saline in Critically Ill Adults: A Systematic Review and Meta-analysis. Pharmacother. 2020, 54, 5-13. [CrossRef] [PubMed]
- Calderwood, A.H.; Chapman, FJ.; Cohen, J.; Cohen, L.B.; Collins, J.; Day, L.W.; Early, D.S. Guidelines for safety in the gastroin- testinal endoscopy unit. Endosc. 2014, 79, 363-372. [CrossRef] [PubMed]
- Fortune, B.E.; Garcia-Tsao, G.; Ciarleglio, M.; Deng, Y.; Fallon, M.B.; Sigal, S.; Chalasani, N.P.; Lim, J.K.; Reuben, A.; Vargas, H.E.; et al. Child-Turcotte-Pugh Class is Best at Stratifying Risk in Variceal Hemorrhage: Analysis of a US Multicenter Prospective Study. Clin. Gastroenterol. 2017, 51, 446-453. [CrossRef] [PubMed]
- Nicoară-Farcău, O.; Han, G.; Rudler, M.; Angrisani, D.; Monescillo, A.; Torres, F.; Casanovas, G.; Bosch, J.; Lv, Y.; Thabut, D.; et al. Effects of Early Placement of Transjugular Portosystemic Shunts in Patients With High-Risk Acute Variceal Bleeding: A Meta-analysis of Individual Patient Data. Gastroenterology 2021,160,193-205.e110. [CrossRef]
- Conejo, I.; Guardascione, M.A.; Tandon, P.; Cachero, A.; Castellote, J.; Abraldes, J.G.; Amitrano, L.; Genescà, J.; Augustin, S. Multicenter External Validation of Risk Stratification Criteria for Patients With Variceal Bleeding. Gastroenterol. Hepatol. 2018, 16, 132-139.e138. [CrossRef]
- Lv, Y.; Zuo, L.; Zhu, X.; Zhao, J.; Xue, H.; Jiang, Z.; Zhuge, Y.; Zhang, C.; Sun, J.; Ding, P.; et al. Identifying optimal candidates for early TIPS among patients with cirrhosis and acute variceal bleeding: A multicentre observational study. Gut 2019, 68,1297-1310. [CrossRef]
- Reverter, E.; Tandon, P.; Augustin, S.; Turon, F.; Casu, S.; Bastiampillai, R.; Keough, A.; Llop, E.; González, A.; Seijo, S.; et al. A MELD-based model to determine risk of mortality among patients with acute variceal bleeding. Gastroenterology 2014,146, 412-419.e413. [CrossRef]
- Moreau, R.; Jalan, R.; Gines, P.; Pavesi, M.; Angeli, P.; Cordoba, J.; Durand, F.; Gustot, T.; Saliba, F.; Domenicali, M.; et al. CANONIC Study Investigators of the EASL-CLIF Consortium. Acute-on-chronic liver failure is a distinct syndrome that develops in patients with acute decompensation of cirrhosis. Gastroenterology 2013,144,1426-1437. [CrossRef]
- Terres, A.Z.; Balbinot, R.S.; Muscope, A.L.; Eberhardt, L.Z.; Balensiefer, J.I.; Cini, B.T.; Rost, G.L., Jr.; Longen, M.L.; Schena, B.; Balbinot, R.A.; et al. Predicting mortality for cirrhotic patients with acute oesophageal variceal haemorrhage using liver-specific scores. GastroHep 2021, 3, 236-246. [CrossRef]
- Shin, J.; Yu, J.H.; Jin, Y.J.; Yim, H.J.; Jung, Y.K.; Yang, J.M.; Kim, Y.S.; Kim, S.G.; Kim, D.J.; Suk, K.T.; et al. Acute-on-chronic liver failure as a major predictive factor for mortality in patients with variceal bleeding. Mol. Hepatol. 2020, 26, 540-553. [CrossRef]
- Wong, M.W.; Chen, M.J.; Chen, H.L.; Kuo, Y.C.; Lin, I.T.; Wu, C.H.; Lee, Y.K.; Cheng, C.H.; Bair, M.J. Application of chronic liver failure-sequential organ failure assessment score for the predication of mortality after esophageal variceal hemorrhage post endoscopic ligation. PLoS ONE 2017,12, e0182529. [CrossRef]
- Corley, D.A.; Cello, J.P.; Adkisson, W.; Ko, W.F.; Kerlikowske, K. Octreotide for acute esophageal variceal bleeding: A meta- analysis. Gastroenterology 2001,120, 946-954. [CrossRef] [PubMed]
- Huaringa-Marcelo, J.; Huaman, M.R.; Branez-Condorena, A.; Villacorta-Landeo, P.; Pinto-Ruiz, D.F.; Urday-Ipanaqué, D.; García-Gomero, D.; Montes-Teves, P.; Lozano Miranda, A. Vasoactive Agents for the Management of Acute Variceal Bleeding: A Systematic Review and Meta-analysis. Gastrointestin. Liver Dis. 2021, 30,110-121. [CrossRef] [PubMed]
- Yan, P.; Tian, X.; Li, J. Is additional 5-day vasoactive drug therapy necessary for acute variceal bleeding after successful endoscopic hemostasis?: A systematic review and meta-analysis. Medicine 2018, 97, [CrossRef] [PubMed]
- Lee, S.; Saxinger, L.; Ma, M.; Prado, V.; Fernández, J.; Kumar, D.; Gonzalez-Abraldes, J.; Keough, A.; Bastiampillai, R.; Carbonneau, M.; et al. Bacterial infections in acute variceal hemorrhage despite antibiotics-a multicenter study of predictors and clinical impact. United Eur. Gastroenterol. 2017, 5,1090-1099. [CrossRef]
- Maimone, S.; Saffioti, F.; Filomia, R.; Caccamo, G.; Saitta, C.; Pallio, S.; Consolo, P.; Sabatini, S.; Sitajolo, K.; Franzè, M.S.; et al. Elective endoscopic variceal ligation is not a risk factor for bacterial infection in patients with liver cirrhosis. Liver Dis. 2018, 50, 366-369. [CrossRef]
- Bai, Z.; Wang, R.; Cheng, G.; Ma, D.; Ibrahim, M.; Chawla, S.; Qi, X. Outcomes of early versus delayed endoscopy in cirrhotic patients with acute variceal bleeding: A systematic review with meta-analysis. J. Gastroenterol. Hepatol. 2021, 33, e868-e876. [CrossRef]
- European Association for the Study of the Liver. EASL Clinical Practice Guidelines on prevention and management of bleeding and thrombosis in patients with cirrhosis. Hhepatol. 2022, 76,1151-1184. [CrossRef]
- Wang, Y.; Xu, H.; Li, H.; Chen, L.; Xin, Y.; Chen, H.; Fang, X.; Cheng, B. Postoperative Complications Associated with Moderate Sedation in Endoscopic Procedures Among Patients with Cirrhosis. Sci. Monit. 2021, 27, e933082. [CrossRef]
- Thuluvath, PJ. Toward safer sedation in patients with cirrhosis: Have we done enough? Endosc. 2009, 70, 269-271. [CrossRef]
- Tsai, H.C.; Lin, Y.C.; Ko, C.L.; Lou, H.Y.; Chen, T.L.; Tam, K.W.; Chen, C.Y. Propofol versus midazolam for upper gastrointestinal endoscopy in cirrhotic patients: A meta-analysis of randomized controlled trials. PLoS ONE 2015,10, e0117585. [CrossRef]
- Wahab, E.A.; Hamed, E.F.; Ahmad, H.S.; Abdel Monem, S.M.; Fathy, T. Conscious sedation using propofol versus midazolam in cirrhotic patients during upper GI endoscopy: A comparative study. JGH Open 2019, 3, 25-31. [CrossRef] [PubMed]
- Yao, J.; Song, C.; Zhou, C.; He, H.; Quan, Z. Different Doses of Oxycodone for Endoscopic Injection Sclerotherapy of Esophageal Varices. Sci. Monit. 2021, 27, e929111. [CrossRef] [PubMed]
- Yin, N.; Xia, J.; Cao, Y.Z.; Lu, X.; Yuan, J.; Xie, J. Effect of propofol combined with opioids on cough reflex suppression in gastroscopy: Study protocol for a double-blind randomized controlled trial. BMJ Open 2017, 7, e014881. [CrossRef]
- Hels0, I.; Risom, M.; Vestergaard, T.R.; Foss, N.B.; Rosenstock, S.; Maller, M.H.; Lundstram, L.H.; Lohse, N. Anaesthesia in patients undergoing esophago-gastro-duodenoscopy for suspected bleeding. Med. J. 2017, 64, A5409.
- Abougergi, M.S.; Travis, A.C.; Saltzman, J.R. The in-hospital mortality rate for upper GI hemorrhage has decreased over 2 decades in the United States: A nationwide analysis. Endosc. 2015, 81, 882-888.e881. [CrossRef]
- Park, C.H.; Han, D.S.; Jeong, J.Y.; Eun, C.S.; Yoo, K.S.; Jeon, Y.C.; Sohn, J.H. Outcomes of Propofol Sedation During Emergency Endoscopy Performed for Upper Gastrointestinal Bleeding. Dis. Sci. 2016, 61, 825-834. [CrossRef]
- Yamaguchi, D.; Nagatsuma, G.; Sakata, Y.; Mizuta, Y.; Nomura, T.; Jinnouchi, A.; Gondo, K.; Asahi, R.; Ishida, S.; Kimura, S.; et al. Safety and Efficacy of Sedation During Emergency Endoscopy for Upper Gastrointestinal Bleeding: A Propensity Score Matching Analysis. Dis. Sci. 2022. Epub ahead of print. [CrossRef]
- Rehman, A.; Iscimen, R.; Yilmaz, M.; Khan, H.; Belsher, J.; Gomez, J.F.; Hanson, A.C.; Afessa, B.; Baron, T.H.; Gajic, O. Prophylactic endotracheal intubation in critically ill patients undergoing endoscopy for upper GI hemorrhage. Endosc. 2009, 69, e55-e59. [CrossRef] [PubMed]
- Lohse, N.; Lundstram, L.H.; Vestergaard, T.R.; Risom, M.; Rosenstock, S.J.; Foss, N.B.; Maller, M.H. Anaesthesia care with and without tracheal intubation during emergency endoscopy for peptic ulcer bleeding: A population-based cohort study. J. Anaesth. 2015,114, 901-908. [CrossRef] [PubMed]
- Hayat, U.; Lee, PJ.; Ullah, H.; Sarvepalli, S.; Lopez, R.; Vargo, J.J. Association of prophylactic endotracheal intubation in critically ill patients with upper GI bleeding and cardiopulmonary unplanned events. Endosc. 2017, 86, 500-509.e501. [CrossRef] [PubMed]
- Smischney, N.J.; Seisa, M.O.; Kumar, M.; Deangelis, J.; Schroeder, D.R.; Diedrich, D.A. Determinants of Endotracheal Intubation in Critically Ill Patients Undergoing Gastrointestinal Endoscopy Under Conscious Sedation. Intensive Care Med. 2019, 34,480-485. [CrossRef] [PubMed]
- Wen, T.T.; Liu, Z.L.; Zeng, M.; Zhang, Y.; Cheng, B.L.; Fang, X.M. Lateral position intubation followed by endoscopic ultrasound- guided angiotherapy in acute esophageal variceal rupture: A case report. World J. Clin. Cases 2021, 9, 372-378. [CrossRef]
- Kovacs, T.O.G.; Jensen, D.M. Varices: Esophageal, Gastric, and Rectal. Liver Dis. 2019, 23, 625-642. [CrossRef]
- Nett, A.; Binmoeller, K.F. Endoscopic Management of Portal Hypertension-related Bleeding. Endosc. Clin. N. Am. 2019, 29, 321-337. [CrossRef] [PubMed]
- Hwang, J.H.; Shergill, A.K.; Acosta, R.D.; Chandrasekhara, V.; Chathadi, K.V.; Decker, G.A.; Early, D.S.; Evans, J.A.; Fanelli, R.D.; Fisher, D.A.; et al. The role of endoscopy in the management of variceal hemorrhage. Endosc. 2014, 80, 221-227. [CrossRef]
- Karstensen, J.G.; Ebigbo, A.; Bhat, P.; Dinis-Ribeiro, M.; Gralnek, I.; Guy, C.; Le Moine, O.; Vilmann, P.; Antonelli, G.; Ijoma, U.; et al. Endoscopic treatment of variceal upper gastrointestinal bleeding: European Society of Gastrointestinal En- doscopy (ESGE) Cascade Guideline. Int. Open 2020, 8, E990-E997. [CrossRef]
- Van Stiegmann, G.; Cambre, T.; Sun, J.H. A new endoscopic elastic band ligating device. Gastrointest Endosc. 1986, 32, 230-233. [CrossRef]
- Stiegmann, G.V.; Goff, J.S.; Michaletz-Onody, P.A.; Korula, J.; Lieberman, D.; Saeed, Z.A.; Reveille, R.M.; Sun, J.H.; Lowenstein, S.R. Endoscopic sclerotherapy as compared with endoscopic ligation for bleeding esophageal varices. Eng. J. Med. 1992, 326, 1527-1532. [CrossRef]
- Laine, L.; Cook, D. Endoscopic ligation compared with sclerotherapy for treatment of esophageal variceal bleeding. A meta- analysis. Int. Med. 1995,123, 280-287. [CrossRef]
- Dai, C.; Liu, W.X.; Jiang, M.; Sun, M.J. Endoscopic variceal ligation compared with endoscopic injection sclerotherapy for treatment of esophageal variceal hemorrhage: A meta-analysis. World J. Gastroenterol. 2015, 21, 2534-2541. [CrossRef] [PubMed]
- Cho, E.; Jun, C.H.; Cho, S.B.; Park, C.H.; Kim, H.S.; Choi, S.K.; Rew, J.S. Endoscopic variceal ligation-induced ulcer bleeding: What are the risk factors and treatment strategies? Medicine 2017, 96, e7157. [CrossRef] [PubMed]
- Lo, G.H. Endoscopic treatments for portal hypertension. Int. 2018,12, 91-101. [CrossRef] [PubMed]
- Westaby, D.; Macdougall, B.R.; Melia, W.; Theodossi, A.; Williams, R. A prospective randomized study of two sclerotherapy techniques for esophageal varices. Hepatology 1983, 3, 681-684. [CrossRef]
- Laine, L. Is there a role for combined sclerotherapy and ligation in the endoscopic treatment of gastroesophageal varices? Endosc. 2017, 86, 316-318. [CrossRef]
- Kapoor, A.; Dharel, N.; Sanyal, A.J. Endoscopic Diagnosis and Therapy in Gastroesophageal Variceal Bleeding. Endosc. Clin. N. Am. 2015, 25, 491-507. [CrossRef]
- Zuckerman, M.J.; Jia, Y.; Hernandez, J.A.; Kolli, V.R.; Norte, A.; Amin, H.; Casner, N.A.; Dwivedi, A.; Ho, H. A Prospective Randomized Study on the Risk of Bacteremia in Banding versus Sclerotherapy of Esophageal Varices. Med. 2016, 3,16. [CrossRef]
- Nevens, F.; Bittencourt, P.L.; Coenraad, M.J.; Ding, H.; Hou, M.C.; Laterre, P.F.; Mendizabal, M.; Ortiz-Olvera, N.X.; Vorobioff, J.D.; Zhang, W.; et al. Recommendations on the Diagnosis and Initial Management of Acute Variceal Bleeding and Hepatorenal Syndrome in Patients with Cirrhosis. Liver Dis. Sci. 2019, 64,1419-1431. [CrossRef]
- Ribeiro, J.P.; Matuguma, S.E.; Cheng, S.; Herman, P.; Sakai, P.; D’Albuquerque, L.A.; Maluf-Filho, F. Results of treatment of esophageal variceal hemorrhage with endoscopic injection of n-butyl-2-cyanoacrylate in patients with Child-Pugh class C cirrhosis. Int. Open 2015, 3, E584-E589. [CrossRef]
- Al-Khazraji, A.; Curry, M.P. The current knowledge about the therapeutic use of endoscopic sclerotherapy and endoscopic tissue adhesives in variceal bleeding. Expert Rev. Hepatol. 2019,13, 893-897.
- Tripathi, D.; Stanley, A.J.; Hayes, P.C.; Patch, D.; Millson, C.; Mehrzad, H.; Austin, A.; Ferguson, J.W.; Olliff, S.P.; Hudson, M.; et al. U.K guidelines on the management of variceal haemorrhage in cirrhotic patients. Gut 2015, 64,1680-1704. [CrossRef]
- Facciorusso, A.; Straus Takahashi, M.; Eyileten Postula, C.; Buccino, V.R.; Muscatiello, N. Efficacy of hemostatic powders in upper gastrointestinal bleeding: A systematic review and meta-analysis. Liver Dis. 2019, 51,1633-1640. [CrossRef]
- Vitali, F.; Naegel, A.; Atreya, R.; Zopf, S.; Neufert, C.; Siebler, J.; Neurath, M.F.; Rath, T. Comparison of Hemospray(®) and Endoclot(™) for the treatment of gastrointestinal bleeding. World J. Gastroenterol. 2019, 25,1592-1602. [CrossRef] [PubMed]
- Escorsell, À.; Pavel, O.; Cárdenas, A.; Morillas, R.; Llop, E.; Villanueva, C.; Garcia-Pagán, J.C.; Bosch, J. Esophageal balloon tamponade versus esophageal stent in controlling acute refractory variceal bleeding: A multicenter randomized, controlled trial. Hepatology 2016, 63,1957-1967. [CrossRef]
- Nadler, J.; Stankovic, N.; Uber, A.; Holmberg, M.J.; Sanchez, L.D.; Wolfe, R.E.; Chase, M.; Donnino, M.W.; Cocchi, M.N. Outcomes in variceal hemorrhage following the use of a balloon tamponade device. J. Emerg. Med. 2017, 35,1500-1502. [CrossRef] [PubMed]
- Shao, X.D.; Qi, X.S.; Guo, X.Z. Esophageal Stent for Refractory Variceal Bleeding: A Systemic Review and Meta-Analysis. BioMed Res. Int. 2016, 2016, [CrossRef] [PubMed]
- Pfisterer, N.; Riedl, F.; Pachofszky, T.; Gschwantler, M.; Kồnig, K.; Schuster, B.; Mandorfer, M.; Gessl, I.; Illiasch, C.; Fuchs, E.M.; et al. Outcomes after placement of a SX-ELLA oesophageal stent for refractory variceal bleeding-A national multicentre study. Liver Int. 2019, 39, 290-298. [CrossRef]
- Vangeli, M.; Patch, D.; Burroughs, A.K. Salvage tips for uncontrolled variceal bleeding. Hepatol. 2002, 37, 703-704. [CrossRef]
- Maimone, S.; Saffioti, F.; Filomia, R.; Alibrandi, A.; Isgrò, G.; Calvaruso, V.; Xirouchakis, E.; Guerrini, G.P.; Burroughs, A.K.; Tsochatzis, E.; et al. Predictors of Re-bleeding and Mortality Among Patients with Refractory Variceal Bleeding Undergoing Salvage Transjugular Intrahepatic Portosystemic Shunt (TIPS). Dis. Sci. 2019, 64,1335-1345. [CrossRef]
- Miller, S.S. Abdominal approach for the ligation of bleeding oesophageal varices. J. Surg. 1975, 62,108-112. [CrossRef] [PubMed]
- Garcia-Pagán, J.C.; Barrufet, M.; Cardenas, A.; Escorsell, A. Management of gastric varices. Gastroenterol. Hepatol. 2014,12, 919-928.e911. [CrossRef] [PubMed]
- Qiao, W.; Ren, Y.; Bai, Y.; Liu, S.; Zhang, Q.; Zhi, F Cyanoacrylate Injection Versus Band Ligation in the Endoscopic Management of Acute Gastric Variceal Bleeding: Meta-Analysis of Randomized, Controlled Studies Based on the PRISMA Statement. Medicine 2015, 94, e1725. [CrossRef] [PubMed]
- Kato, T.; Hikichi, T.; Nakamura, J.; Takasumi, M.; Hashimoto, M.; Kobashi, R.; Yanagita, T.; Takagi, T.; Suzuki, R.; Sugimoto, M.; et al. Usefulness of Endoscopic Ultrasound with the Jelly-Filling Method for Esophageal Varices. Diagnostics 2021, 11, 1726. [CrossRef] [PubMed]
- Thiruvengadam, S.S.; Sedarat, A. The Role of Endoscopic Ultrasound (EUS) in the Management of Gastric Varices. Gastroenterol. Rep. 2021, 23,1. [CrossRef]
- Romero-Castro, R.; Pellicer-Bautista, FJ.; Jimenez-Saenz, M.; Marcos-Sanchez, F.; Caunedo-Alvarez, A.; Ortiz-Moyano, C.; Gomez-Parra, M.; Herrerias-Gutierrez, J.M. EUS-guided injection of cyanoacrylate in perforating feeding veins in gastric varices: Results in 5 cases. Endosc. 2007, 66, 402-407. [CrossRef] [PubMed]
- Franco, M.C.; Gomes, G.F.; Nakao, F.S.; De Paulo, G.A.; Ferrari, A.P.; Libera, E.D. Efficacy and safety of endoscopic prophylactic treatment with undiluted cyanoacrylate for gastric varices. World J. Gastrointest. Endosc. 2014, 6, 254-259. [CrossRef]
- Romero-Castro, R.; Ellrichmann, M.; Ortiz-Moyano, C.; Subtil-Inigo, J.C.; Junquera-Florez, F.; Gornals, J.B.; Repiso-Ortega, A.; Vila-Costas, J.; Marcos-Sanchez, F.; Muhoz-Navas, M.; et al. EUS-guided coil versus cyanoacrylate therapy for the treatment of gastric varices: A multicenter study (with videos). Endosc. 2013, 78, 711-721. [CrossRef]
- Gubler, C.; Bauerfeind, P Safe and successful endoscopic initial treatment and long-term eradication of gastric varices by endoscopic ultrasound-guided Histoacryl (N-butyl-2-cyanoacrylate) injection. J. Gastroenterol. 2014, 49, 1136-1142. [CrossRef]
- Bick, B.L.; Al-Haddad, M.; Liangpunsakul, S.; Ghabril, M.S.; DeWitt, J.M. EUS-guided fine needle injection is superior to direct endoscopic injection of 2-octyl cyanoacrylate for the treatment of gastric variceal bleeding. Endosc. 2019, 33, 1837-1845. [CrossRef]
- Binmoeller, K.F.; Weilert, F.; Shah, J.N.; Kim, J. EUS-guided transesophageal treatment of gastric fundal varices with combined coiling and cyanoacrylate glue injection (with videos). Endosc. 2011, 74,1019-1025. [CrossRef]
- Romero-Castro, R.; Pellicer-Bautista, F.; Giovannini, M.; Marcos-Sánchez, F.; Caparros-Escudero, C.; Jiménez-Sáenz, M.; Gomez- Parra, M.; Arenzana-Seisdedos, A.; Leria-Yebenes, V.; Herrerias-Gutiérrez, J.M. Endoscopic ultrasound (EUS)-guided coil embolization therapy in gastric varices. Endoscopy 2010, 42 (Suppl. 2), E35-E36. [CrossRef] [PubMed]
- Bhat, Y.M.; Weilert, F.; Fredrick, R.T.; Kane, S.D.; Shah, J.N.; Hamerski, C.M.; Binmoeller, K.F. EUS-guided treatment of gastric fundal varices with combined injection of coils and cyanoacrylate glue: A large U.S. experience over 6 years (with video). Endosc. 2016, 83,1164-1172. [CrossRef] [PubMed]
- Khoury, T.; Massarwa, M.; Daher, S.; Benson, A.A.; Hazou, W.; Israeli, E.; Jacob, H.; Epstein, J.; Safadi, R. Endoscopic Ultrasound-Guided Angiotherapy for Gastric Varices: A Single Center Experience. Commun. 2019, 3, 207-212. [CrossRef] [PubMed]
- Zheng, J.; Zhang, Y.; Li, P.; Zhang, S.; Li, Y.; Li, L.; Ding, H. The endoscopic ultrasound probe findings in prediction of esophageal variceal recurrence after endoscopic variceal eradication therapies in cirrhotic patients: A cohort prospective study. BMC Gastroenterol. 2019,19, 32. [CrossRef] [PubMed]
- Aggeletopoulou, I.; Konstantakis, C.; Manolakopoulos, S.; Triantos, C. Role of band ligation for secondary prophylaxis of variceal bleeding. World J. Gastroenterol. 2018, 24, 2902-2914. [CrossRef] [PubMed]
- Tripathi, D.; Stanley, A.J.; Hayes, P.C.; Travis, S.; Armstrong, M.J.; Tsochatzis, E.A.; Rowe, I.A.; Roslund, N.; Ireland, H.; Lomax, M.; et al. Transjugular intrahepatic portosystemic stent-shunt in the management of portal hypertension. Gut 2020, 69, 1173-1192. [CrossRef]
- Haq, I.; Tripathi, D. Recent advances in the management of variceal bleeding. Rep. 2017, 5,113-126. [CrossRef]