Nhà thuốc Ngọc Anh – Để tải bài viết Cai máy thở ở bệnh nhân COPD: Chìa khóa thành công file PDF xin vui lòng click vào link ở đây.
Tác giả: Deepak lalwar, Vikas Dogra
Địa chỉ: Metro Centre for Respiratory Diseases. Metro Multispeciality Hospital. Noida. Uttar Pradesh. India
Hòm thư: Dr. Deepak Talwar. Metro Centre for Respiratory Diseases. Metro Multispeciality Hospital. Noida, Uttar Pradesh. India. E-mail: dtlung@gmail.com
Dịch bài: Bác sĩ Đặng Thanh Tuấn – Bệnh viện Nhi Đồng 1
Tóm tắt
Thông khí cơ học xâm lấn (IMV, Invasive mechanical ventilation) để xử trí suy hô hấp liên quan đến bệnh phổi tắc nghẽn mạn tính (COPD, chronic obstructive pulmonary disease) đang ngày càng gia tăng tại các Khoa Hồi sức tích cực. Tuy nhiên, IMV không phải là không có những biến chứng của riêng nó. Do đó, mục đích của việc quản lý những bệnh nhân như vậy là đưa họ ra khỏi máy thở càng sớm càng tốt. Quá trình bắc cầu này từ IMV đến rút nội khí quản được gọi là cai máy, trong đó thở máy được rút dần và bệnh nhân thở tự phát trở lại. Nhiều thông số khách quan đã được xác định để cai máy thành công. Nhiều bệnh nhân trong số này khó cai máy vì các cơ chế sinh lý bệnh khác nhau có liên quan đặc biệt đến bệnh nhân COPD. Bài đánh giá sau đây tập trung vào các cơ chế này và cách gỡ rối cho những bệnh nhân khó cai máy.
Giới thiệu
Thở máy (MV, mechanical ventilation) kéo dài dẫn đến sử dụng nhiều nguồn lực và kết quả kém. Việc tăng cường sử dụng MV trong điều trị suy hô hấp liên quan đến bệnh phổi tắc nghẽn mãn tính (COPD) đã làm tăng gánh nặng cho những bệnh nhân khó cai máy tại các Đơn vị Hồi sức tích cực (ICU) trên toàn thế giới. Cai máy sau MV là một quá trình trong đó MV được rút dần và bệnh nhân tiếp tục thở tự phát, [1] do đó có nghĩa là giải phóng khỏi máy thở. Những bệnh nhân khó cai máy được định nghĩa là những người cần cai máy hơn 7 ngày sau lần thử thở tự phát đầu tiên (SBT, spontaneous breathing trial).
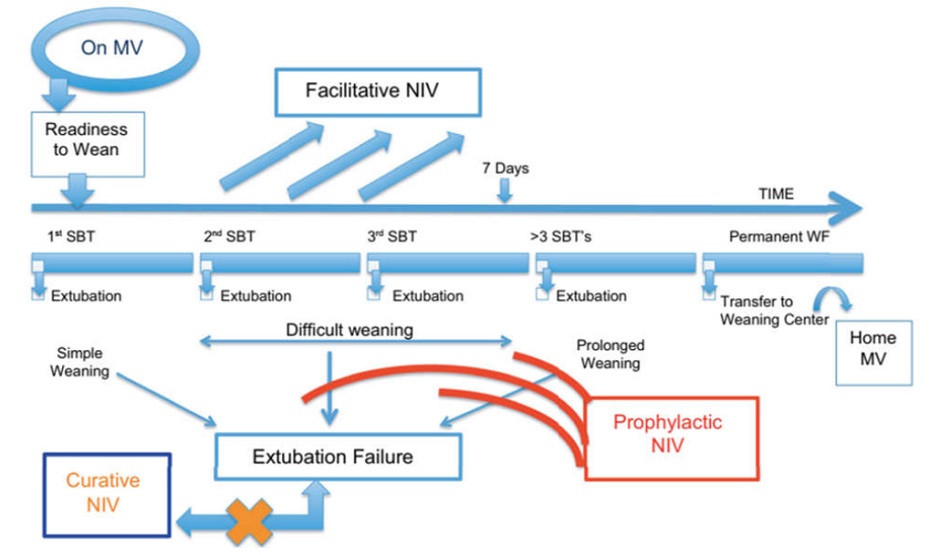
[2] Dữ liệu thu thập từ các nghiên cứu ở các ICU khác nhau đã ước tính rằng khoảng 20–30% bệnh nhân thở máy đáp ứng tiêu chí này. [3] Ở những bệnh nhân COPD có MV, gần 50% đáp ứng tiêu chí này, [4] nêu bật tầm quan trọng của việc cai máy muộn ở phân nhóm bệnh nhân này, vì thời gian MV kéo dài hơn dẫn đến gia tăng các biến chứng và tử vong khi nhập viện. Tỷ lệ tử vong là khoảng 2,6% ở những bệnh nhân cai máy thành công trong khi tỷ lệ này cao hơn đáng kể ở mức 27% ở những bệnh nhân cần đặt lại nội khí quản. [5] Thông khí xâm lấn dẫn đến giảm đáng kể sức cơ hô hấp và tăng tỷ lệ viêm phổi do thở máy. Nếu bắt đầu quy trình cai máy sớm, nó thường có thể dẫn đến suy hô hấp. Mặt khác, nếu bắt đầu quá muộn, nó có thể không thành công vì yếu cơ hô hấp do suy giảm chức năng điều hòa và rối loạn nhịp thở, [6] vì vậy thời điểm quyết định cai máy tối ưu là điều tối quan trọng trong các ICU hiện đại.Giải phóng bệnh nhân COPD khỏi máy thở là một quá trình liên tục như với bất kỳ tình trạng bệnh nào khác, bắt đầu bằng việc ghi nhận bệnh nhân đã sẵn sàng cai máy thở bằng cách để bệnh nhân thở trên máy thở và nếu thành công, tiến hành SBT sau đó rút nội khí quản, nếu nó được dung nạp tốt (cai máy đơn giản), nếu không cho bệnh nhân thở máy cho đến khi thử nghiệm tiếp theo cho đến khi thành công. Trước khi thử nghiệm tiếp theo, bệnh nhân cần được đánh giá về các nguyên nhân có thể gây ra thất bại khi cai máy và cách khắc phục ở từng bệnh nhân (cai máy khó –33%). SBT lặp đi lặp lại > 3 lần hoặc kéo dài hơn 7 ngày trên máy thở làm cho bệnh nhân phụ thuộc vào máy thở nhiều hơn (cai máy kéo dài –20%). Những bệnh nhân này gặp nhiều thách thức hơn và cần can thiệp để ngăn những bệnh nhân này không cai máy vĩnh viễn, nơi chuyển đến các trung tâm cai máy chuyên nghiệp hoặc thông khí tại nhà là những lựa chọn còn lại cho họ [Hình 1].
Bệnh nhân sau khi rút nội khí quản thành công có thể phải đặt lại nội khí quản do “thất bại sau rút nội khí quản”, mang lại tỷ lệ tử vong và bệnh tật cao và cần được ngăn ngừa bằng cách sử dụng các chỉ số dự đoán chính xác trước khi rút nội khí quản bằng các thông số lâm sàng và xét nghiệm khác nhau, trong khi bệnh nhân đang được SBT và bắc cầu sang thông khí không xâm lấn (NIV) nếu có nguy cơ thất bại cao.
Chìa khóa thành công đầu tiên: Nhận biết mức độ sẵn sàng cai máy
Bệnh nhân COPD được đưa vào chế độ MV với lý do nghỉ ngơi và luôn cần trong 48–72 giờ. Sẵn sàng cai máy là bước đầu tiên cần nhận biết càng sớm càng tốt đối với mọi bệnh nhân đang thở máy. Điều này được đánh giá bằng các tiêu chí sau:
- Ôxy hóa được chấp nhận – PaO2/FiO2 > 200 khi áp lực dương cuối thì thở ra (PEEP) < 4 cm H2O
- Huyết động ổn định – không truyền thuốc vận mạch
- Đáp ứng thần kinh đầy đủ – tỉnh táo hoặc thức tỉnh
- Ho và tiết dịch – ho tốt khi hút ống nội khí quản với chất tiết có thể kiểm soát được
- Đáp ứng hô hấp – chỉ số thở nhanh nông (RSBI) < 100 sau 2 phút SBT.
RSBI có độ nhạy 87 ± 14% với độ đặc hiệu là 52 ± 26% và cho đến nay là chỉ số được sử dụng rộng rãi nhất để dự đoán sẵn sàng cai máy khả năng cao vượt qua thử nghiệm SBT. Tuy nhiên, nó sẽ được theo sau bởi thử nghiệm SBT trên tất cả những bệnh nhân đã sẵn sàng cai máy, tỷ lệ này chỉ xảy ra ở 60%.
Chìa khóa thành công thứ hai: Thử nghiệm thở tự phát được giám sát chặt chẽ và theo quy trình
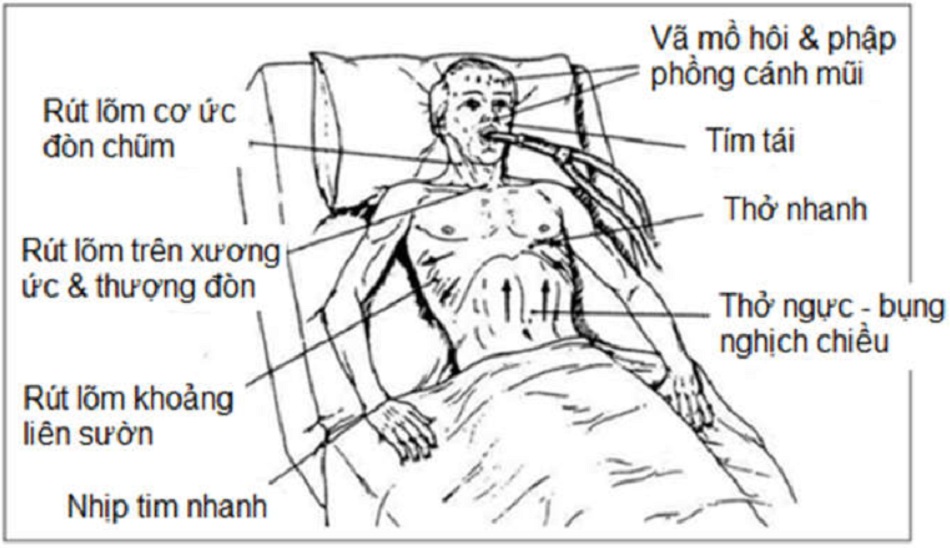
SBT mô phỏng các điều kiện sau khi rút nội khí quản và do đó cần được thực hiện mà không có PEEP và hỗ trợ áp lực. Sau khi bệnh nhân được coi là đã sẵn sàng cai máy, bệnh nhân được cho SBT trong 2 giờ và các tiêu chí đề xuất về thất bại trong 2 giờ trên ống chữ T được liệt kê trong [Bảng 1]. Tuy nhiên, một số tiêu chí này đơn lẻ có thể không phải là dấu hiệu để từ chối và dán nhãn là “SBT thất bại” vì sự sẵn sàng cai máy không dự đoán sự thành công của thử nghiệm SBT [Hình 2].
Bảng 1: Tiêu chí cai máy không thành công
| Tiêu chí lâm sàng | Tiêu chí xét nghiệm |
| Vã mồ hôi | Tăng PETCO2 > 10 mm Hg |
| Phập phồng cánh mũi | Giảm pH động mạch < 7,32 |
| Tăng nỗ lực hô hấp | Giảm pH động mạch > 0,07 |
| Nhịp tim nhanh (tăng nhịp tim > 40 lần/phút) | PaO2 < 60 mm Hg với FiO2 > 0,40 (tỷ lệ PaO2/FiO2 < |
| Rối loạn nhịp tim | 150) |
| Huyết áp thấp | Giảm SpO2 > 5% |
| Ngưng thở |
Chìa khóa thành công thứ ba: Đánh giá nguyên nhân của việc thất bại trong thử nghiệm thở tự phát, điều chỉnh và lặp lại thử nghiệm thở tự phát vào ngày hôm sau
Thất bại trong thử nghiệm SBT đầu tiên khiến bệnh nhân khó cai máy và nguyên nhân của nó ở từng bệnh nhân cần được đánh giá. Các nguyên nhân phổ biến gây khó cai máy được liệt kê trong [Bảng 2]. Nhiều cơ chế sinh lý bệnh có thể tồn tại ở bệnh nhân COPD và mỗi cơ chế phải được đánh giá và quản lý riêng cho thử nghiệm SBT tiếp theo.
Chìa khóa thành công thứ tư: Nghi ngờ, chẩn đoán và điều trị các tình trạng đặc biệt dự phòng cho bệnh nhân mắc bệnh phổi tắc nghẽn mãn tính bị thất bại cai máy
Khoảng 60% bệnh nhân COPD thất bại trong thử nghiệm SBT đầu tiên với 40% gặp khó khăn trong việc cai máy. [7] Sáu tình trạng phổ biến đặc biệt khiến bệnh nhân COPD không cai máy được, cần được chú ý đặc biệt dưới đây.
Tắc nghẽn khí quản
Theo một nghiên cứu của Rumbak và cộng sự, tổn thương khí quản dẫn đến thất bại cai máy ở bệnh nhân thở máy xâm nhập (IMV) trong hơn 4 tuần. [8] Tổn thương khí quản bao gồm hẹp khí quản, nhuyễn khí quản và hình thành mô hạt. Dịch tiết trong ống nội khí quản cũng làm tăng sức cản. Sự gia tăng nghịch lý sức cản đường thở trên sau đặt nội khí quản do phù nề đường hô hấp trên cần được nghi ngờ khi bệnh nhân xuất hiện co thắt thanh quản ngay sau khi rút nội khí quản. [9] Nội soi phế quản bằng ống mềm hoặc chụp cắt lớp vi tính với hình ảnh tái tạo ba chiều được sử dụng để chẩn đoán hẹp khí quản hoặc nhuyễn khí quản.
Tăng sức cản đường thở
Sức cản đường thở đã được phát hiện là lớn hơn đáng kể ở những bệnh nhân thử nghiệm cai máy thất bại so với thử nghiệm thành công ở những bệnh nhân tương tự nhau. Sự hạn chế lưu lượng hô hấp cùng với tăng hoạt trung khu hô hấp có thể dẫn đến mệt mỏi cơ hô hấp, là một yếu tố góp phần làm cho thông khí kéo dài. Nền tảng trong quản lý bệnh nhân COPD thở máy là giảm co thắt phế quản bằng cách sử dụng thuốc giãn phế quản và thuốc chống viêm. Các hướng dẫn đã được xuất bản để tối ưu hóa việc cung cấp thuốc dạng hít ở bệnh nhân thở máy. [10]
Cơ hô hấp mệt mỏi
Siêu bơm phồng phổi động ở bệnh nhân COPD dẫn đến phẳng cơ hoành. Sự co lại của nó đòi hỏi công thở nhiều hơn ở phần dẹt của mối quan hệ áp lực-độ dài cơ. Levine và cộng sự [11] phát hiện thấy teo cơ hoành đáng kể ở những bệnh nhân thở máy trong 18–96 giờ. Phép đo riêng biệt của Áp lực hít vào tối đa không tính đến sức bền của cơ hô hấp; do đó, vai trò của nó như là một yếu tố dự đoán cai máy đang gây tranh cãi. [5] Không có tăng CO2 máu ở một bệnh nhân không cai máy được hầu như loại trừ tình trạng mệt mỏi cơ hô hấp. Phục hồi chức năng và huấn luyện lại cơ bằng cách tập luyện cơ hô hấp có vai trò quan trọng trong việc cai máy thành công ở những bệnh nhân không thể cai máy. Bổ sung chất chống oxy hóa với Nacetylcysteine có thể làm giảm mệt mỏi cơ hoành ở người tần số thở thấp và đã được chứng minh là làm giảm những ngày phụ thuộc vào máy thở. [12]
Rối loạn chức năng tim cấp tính
Rối loạn chức năng tim cấp tính có thể góp phần gây ra thất bại cai máy. Sự tắc nghẽn đường thở và siêu bơm phồng phổi động ở bệnh nhân COPD được thở máy có thể làm tăng tiền tải bằng cách tăng trở lại của tĩnh mạch. Những bệnh nhân bị rối loạn chức năng tim tiềm ẩn không thể chịu được tải trọng bổ sung này và có thể dẫn đến sự phát triển của phù phổi do tim trong quá trình cai máy của những bệnh nhân COPD khó cai máy. [13] Cai máy cũng dẫn đến tăng hậu tải, điều này nổi bật hơn ở những bệnh nhân bị tăng huyết áp hệ thống và trong một nghiên cứu của Routsi và cộng sự, họ cho thấy tác dụng có lợi của liệu pháp giãn mạch bằng nitroglycerine ở bệnh nhân COPD khó cai máy bị tăng huyết áp. [14]
Bảng 2: Nguyên nhân khó cai máy
| Phổi – Hô hấp | Ngoài phổi |
| Tăng sức cản đường thở | Hạ kali máu |
| Giảm độ giãn nở của phổi | Hạ phosphate máu |
| Rối loạn đồng bộ bệnh nhân – máy thở | Hạ huyết áp |
| Bệnh tim từ trước | Rối loạn chức năng cơ hoành do máy thở |
| Bệnh cơ do steroid | |
| Bệnh cơ trong bệnh nặng | |
| Ức chế trung tâm hô hấp | Thiếu máu |
| Kiềm chuyển hóa | Suy dinh dưỡng/thừa cân |
| Thuốc an thần – gây mê | Suy thượng thận |
Hội chứng bệnh không tuyến giáp
Hội chứng bệnh không tuyến giáp (NTIS, nonthyroidal illness syndrome) là một tình trạng thay đổi của nồng độ hormone tuyến giáp bất thường có thể tăng trong huyết thanh sau bất kỳ bệnh cấp tính hoặc mãn tính nào mà không phải do bất thường nội tại trong chức năng tuyến giáp. [15] Tần suất NTIS là khoảng 60-70% ở bệnh nhân nhập viện ICU. [16] Cơ chế bệnh sinh được đề xuất là sự mất cân bằng giữa các hoạt động của deiodinase loại I và II, giảm độ nhạy cảm của vùng dưới đồi và tuyến yên đối với hormone tuyến giáp, giảm liên kết protein T4 và sự hấp thu tế bào. [17] NTIS đã được thấy ở bệnh nhân ICU có MV. [18] COPD có liên quan đến tình trạng giảm oxy máu, có thể gây ra các hormone tuyến giáp bất thường. Yasar và cộng sự đề xuất NTIS là một yếu tố dự báo độc lập về cai máy kéo dài ở bệnh nhân COPD được đặt nội khí quản.
[19] Việc thay thế hormone tuyến giáp có hữu ích trong việc cai máy hay không vẫn chưa được biết.Bệnh lý thần kinh cơ trong bệnh cảnh nguy kịch
Bệnh cơ thần kinh bệnh nguy kịch (CINM, critical illness neuromyopathy) bao gồm bệnh thần kinh do bệnh nguy kịch và bệnh cơ do bệnh nguy kịch, thường cùng tồn tại, những bệnh cơ thường chiếm ưu thế. Nó thường gặp ở bệnh nhân thở máy (25-60% bệnh nhân thở máy trong > 7 ngày). Nhiều yếu tố gây bệnh có liên quan đến nguyên nhân của nó bao gồm bệnh sợi trục, rối loạn chức năng ty thể, thiếu máu cục bộ vi mạch, bệnh kênh natri, dị hóa và bất động. CINM có liên quan đến nhiễm trùng huyết, viêm toàn thân, kiểm soát đường huyết kém, steroid, chất ngăn chặn thần kinh cơ, bất động và suy dinh dưỡng. [20] CINM biểu hiện như chứng liệt tứ chi kèm theo giảm hoặc liệt cơ và được xác nhận bởi các nghiên cứu về dẫn truyền thần kinh và điện cơ. [11], [21] Liệu pháp tối ưu cho tình trạng này vẫn chưa được biết. Điều trị thường là điều trị hỗ trợ với kiểm soát đường huyết tích cực, giảm thiểu sử dụng corticosteroid và phong tỏa thần kinh cơ, vận động sớm, kích thích thần kinh cơ, bù điện giải và tối ưu hóa dinh dưỡng. Gần 70% số người sống sót hồi phục hoàn toàn trong vòng 4-5 tháng. [22] Chỉ số khối cơ thể thấp và gầy mòn ở bệnh nhân COPD có khuynh hướng mắc CINM và việc phòng ngừa và điều trị cần rút nội khí quản sớm với việc sử dụng NIV. Vật lý trị liệu với việc vận động sớm những bệnh nhân nặng là một chiến lược quản lý tương đối mới được ủng hộ nhằm giải quyết và giảm thiểu tình trạng khuyết tật liên quan đến yếu cơ mắc phải do ICU.
[23] Phương pháp điều trị này đã được báo cáo trong các nghiên cứu lâm sàng và được khuyến nghị bởi Hiệp hội Hô hấp Châu Âu. [24]Bất thường về dinh dưỡng
Cai máy từ cung cấp dinh dưỡng nhân tạo thay cho khả năng ăn uống được sau đó là một kết quả phục hồi thiết yếu ở bệnh nhân COPD mở khí quản khó cai máy. Ở những bệnh nhân COPD này, bữa ăn có thể làm tăng tần số hô hấp, tăng carbon dioxide cuối triều và khó thở. Thông khí hỗ trợ áp lực trong hô hấp (PSV) trong bữa ăn có thể ngăn ngừa tình trạng khó thở trở nên tồi tệ hơn. [25]
Mở dạ dày nội soi qua da (PEG, percutaneous endoscopic gastrostomy) như một biện pháp nuôi dưỡng qua đường ruột đã được chấp nhận rộng rãi và nó hiện là phương pháp được ưa chuộng để cung cấp dinh dưỡng qua đường ruột ở những cơ sở lâu dài với mục đích ngăn ngừa các biến chứng nghiêm trọng nhất. Các nghiên cứu ngắn hạn đã chứng minh những ưu điểm của PEG so với cho ăn qua ống thông mũi dạ dày ở những bệnh nhân khó nuốt do các bệnh thần kinh mãn tính. Đặt PEG là một thủ thuật nhanh chóng thường được bệnh nhân dung nạp tốt và tỷ lệ biến chứng tương đối thấp trong kết quả đã được mô tả. [26] Những người béo phì mắc COPD có thể mắc chứng ngưng thở khi ngủ do tắc nghẽn. Những bệnh nhân này có thể khó cai máy hơn và cần sử dụng NIV sớm sau rút nội khí quản.
Chìa khóa thành công thứ năm: Nhận biết và điều chỉnh không đồng bộ bệnh nhân – máy thở trong khi cai máy
PEEP nội tại (PEEPi) là một vấn đề phổ biến ở bệnh nhân COPD dẫn đến không đồng bộ và cần được nhận biết và điều trị vì có liên quan đến việc cai máy không thành công. PEEPi đã được báo cáo là cao hơn ở những bệnh nhân COPD không cai máy được so với những người đã cai máy thành công. [27] Nhiều cơ chế chịu trách nhiệm cho sự phát triển của PEEPi ở bệnh nhân COPD được thở máy, ví dụ, thời gian thở ra không đủ để làm trống hoàn toàn phổi do tăng sức cản của luồng khí với giới hạn luồng khí thở ra và tần số thở cao và thúc đẩy sự không đồng bộ giữa bệnh nhân và máy thở. Điều này dẫn đến việc kích hoạt hơi thở không hiệu quả, một yếu tố quan trọng gây khó khăn cho việc cai máy. Một nghiên cứu của de Wit và cộng sự đã chứng minh thời gian MV kéo dài hơn đáng kể ở những bệnh nhân có hơn 10% nhịp thở kích hoạt không hiệu quả. [28]
Chìa khóa thứ sáu để thành công: Chọn thông khí không xâm lấn để tạo điều kiện cho việc cai máy
Phương pháp cai máy dần dần
- Thở máy ngắt quãng đồng bộ (SIMV)
- PSV
- SIMV + PSV
- Rút nội khí quản + NIV.
Một nghiên cứu của Matic và cộng sự đã cố gắng so sánh cai máy bằng ống T với PSV ở những bệnh nhân COPD được thở máy trong đó rút nội khí quản thất bại sau khi SBT kéo dài 2 giờ. [29] Họ nhận thấy PSV phù hợp hơn ống T cho bệnh nhân COPD khó cai máy dựa trên thời gian cai máy MV ngắn hơn, tổng thời lượng MV và thời gian trung bình ở ICU.
Một nghiên cứu tiền cứu ngẫu nhiên có đối chứng, bao gồm năm mươi bệnh nhân COPD bị suy hô hấp loại II cần MV xâm lấn ban đầu cho thấy sự khác biệt có ý nghĩa thống kê giữa nhóm cai máy bằng thông khí áp lực dương không xâm lấn (NIPPV) và nhóm cai máy bằng PSV thông thường. [30] Việc phân loại ngẫu nhiên các nhóm bệnh nhân được thực hiện sau khi thử nghiệm ống T thất bại. Sự khác biệt có ý nghĩa thống kê được tìm thấy giữa hai nhóm về thời gian MV, thời gian cai máy, thời gian nằm ICU, sự xuất hiện của viêm phổi bệnh viện và kết cục, nhóm NIPPV có kết quả tốt hơn. Các tác giả kết luận rằng NIPPV là một phương thức cai máy đầy hứa hẹn cho những bệnh nhân thở máy và được thử ở những cơ sở hạn chế về nguồn lực ở các nước đang phát triển.
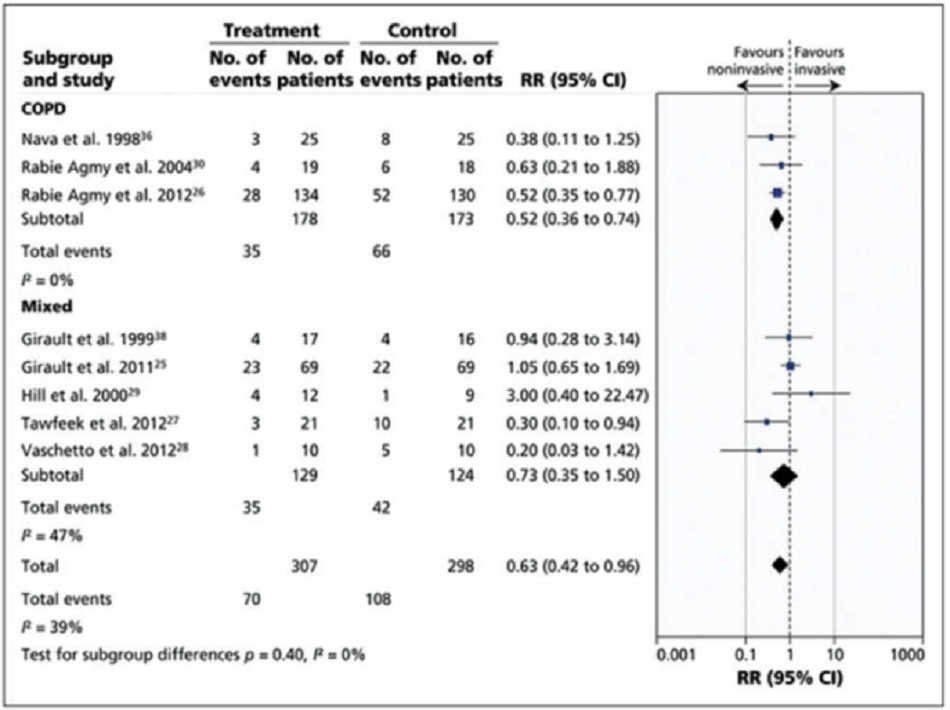
Sử dụng NIV đã được chứng minh là an toàn hơn với ít biến chứng hơn. Nó duy trì phản xạ ho và giảm nguy cơ viêm phổi liên quan đến máy thở. [31] Với NIV, việc uống và nói có thể được duy trì mà không cần dùng đến thuốc an thần. Trong một đánh giá hệ thống gần đây của Cochrane về NIV như một chiến lược cai máy MV ở người lớn bị suy hô hấp, bao gồm 16 thử nghiệm, gợi ý rằng cai máy không xâm lấn làm giảm tỷ lệ tử vong và viêm phổi mà không làm tăng nguy cơ thất bại cai máy hoặc đặt lại nội khí quản [Hình 3]. [ 32]
Trong phân tích phân nhóm, các tác giả nhận thấy tỷ lệ tử vong khi cai máy không xâm lấn ở bệnh nhân COPD giảm đáng kể so với quần thể hỗn hợp. Phân tích tổng hợp gần đây này một lần nữa khẳng định tầm quan trọng của NIV trong việc cai máy cho bệnh nhân COPD. Ứng dụng NIV ngay lập tức sau khi rút nội khí quản cho bệnh nhân COPD có thể giảm thời gian SBT xuống 30 phút hoặc 1 giờ và có thể dẫn đến rút nội khí quản thành công ngay cả sau khi thử nghiệm SBT thất bại.
Chìa khóa thứ bảy dẫn đến thành công: Nhận biết và ngăn ngừa thất bại trong quá trình rút nội khí quản
Việc rút nội khí quản thất bại được xác định bởi sự cần thiết phải đặt lại nội khí quản trong vòng 48 hoặc 72 giờ sau khi rút nội khí quản và có liên quan đến tình trạng lâm sàng của bệnh nhân xấu đi đáng kể. Điều này xảy ra ở 10– 20% bệnh nhân và cần phải tránh vì có tỷ lệ tử vong lên đến 50% và cao nhất đối với những trường hợp đặt lại nội khí quản muộn một phần do mức độ nghiêm trọng khác nhau của bệnh và các bệnh kèm theo tại thời điểm rút nội khí quản, nhưng cũng có nguyên nhân tình trạng xấu đi về mặt lâm sàng trực tiếp do thất bại rút nội khí quản và suy hô hấp khi đặt lại nội khí quản, và sau đó là vấn đề kéo dài MV. Vì tình trạng suy các cơ quan đã được chứng minh là trầm trọng hơn sau khi đặt lại nội khí quản và tăng tỷ lệ tử vong, nên thận trọng để ngăn ngừa nó càng xa càng tốt bằng cách tinh chỉnh các quyết định rút nội khí quản và xử trí sau đặt lại nội khí quản. Do đó, để rút nội khí quản thành công trong COPD, cần phải tối ưu hóa các chiến lược rút nội khí quản trước cũng như các biện pháp can thiệp sau khi rút nội khí quản để ngăn ngừa tái đặt nội khí quản.
Quản lý trước khi rút nội khí quản
Phòng ngừa thất bại rút NKQ cần tối ưu hóa bệnh nhân trước khi rút NKQ để giải quyết các nguyên nhân gây thất bại NKQ tương tự như các nguyên nhân gây thất bại cai máy đã đề cập trước đó với cân bằng dịch và rối loạn chức năng tim có ý nghĩa hơn trong COPD. Suy tim thất trái và/hoặc quá tải dịch là nguyên nhân được công nhận dẫn đến thất bại rút NKQ và các dấu ấn sinh học như BNP hoặc NT-proBNP có thể đóng một vai trò trong việc tối ưu hóa liệu pháp truyền dịch trước khi rút NKQ. [33] Sự tự tin của chính bệnh nhân dự đoán thành công 90% so với 45% ở những bệnh nhân không tự tin về việc rút nội khí quản của chính họ. [34]
Xử trí sau khi rút nội khí quản
Tăng CO2 máu không chỉ là một yếu tố dự báo tốt về thất bại rút ống trong COPD trong thời gian SBT và là dấu hiệu cho thấy sự cần thiết của NIV dự phòng sau khi rút nội khí quản. [35] NIV dự phòng sau rút nội khí quản có thể ngăn ngừa suy hô hấp cấp (ARF) và đã được chứng minh là làm giảm tỷ lệ tử vong ở một số bệnh nhân có nguy cơ cao được chọn, ví dụ như COPD. [35], [36], [37] Bệnh nhân có nguy cơ bao gồm ít nhất một thử nghiệm cai máy thất bại, PCO2 > 45mmHg trong thử nghiệm ống T và suy tim mãn tính. [36] Sử dụng các tiêu chí khác nhau, việc sử dụng NIV dẫn đến giảm nguy cơ tử vong do ICU.
[36] NIV dự phòng có lẽ nên được áp dụng một cách có hệ thống ngay sau khi rút nội khí quản cho bệnh nhân tăng CO2 máu. Khả năng dung nạp lâm sàng tuyệt vời của kỹ thuật này có thể tạo điều kiện thuận lợi cho việc áp dụng nó một cách có hệ thống.Chìa khóa thành công thứ tám: Hãy nhớ khi nào không nên sử dụng thông khí không xâm lấn
Khi bệnh nhân thất bại trong cai máy, không có vai trò rõ ràng của việc sử dụng NIV với mục đích điều trị để điều trị thất bại rút nội khí quản. Mặc dù tính khả thi của nó đã được gợi ý bởi Meduri và cộng sự, [38] sau đó, một nghiên cứu đa trung tâm bao gồm 221 bệnh nhân (20% ARF sau phẫu thuật) sau đó đã bị dừng lại trên cơ sở phân tích trung gian cho thấy tỷ lệ tử vong do ICU tăng lên đáng kể ở nhóm NIV (25 so với 14%). [39] Kết quả hiện tại nên nhắc nhở các bác sĩ lâm sàng thận trọng trong việc sử dụng thường quy “NIV điều trị” trong quản lý ARF sau rút nội khí quản ở bệnh nhân ICU nội khoa, không được trì hoãn đặt lại nội khí quản. Không có nghiên cứu nào giải quyết vấn đề sử dụng NIV ở những bệnh nhân tự rút nội khí quản. [40]
Chìa khóa thành công thứ chín: Sử dụng hợp lý mở khí quản
Việc sử dụng mở khí quản ngày càng tăng ở những bệnh nhân cần MV kéo dài, [41] mặc dù ưu điểm của chiến lược này đối với kết quả vẫn còn đang tranh cãi. Trong một số nghiên cứu, mở khí quản không ảnh hưởng thuận lợi đến sự sống sót của ICU, [42] trong khi có báo cáo rằng mở khí quản được thực hiện trong ICU cho bệnh nhân MV dài hạn có liên quan đến ICU thấp hơn và tỷ lệ tử vong trong bệnh viện. [43] Cần cố gắng xác định những bệnh nhân có thể được hưởng lợi rõ ràng từ kỹ thuật này để tránh MV kéo dài không cần thiết và không mong muốn. Một cuộc khảo sát gần đây trên 719 bệnh nhân từ 22 ICU hô hấp của Ý cho thấy rằng việc mở khí quản đã được duy trì ở một tỷ lệ đáng kể bệnh nhân mà không cần đến MV tại nhà. [44] Do đó, quyết định thực hiện phẫu thuật mở khí quản mang tính chất kinh nghiệm hơn – hơn là một quyết định dựa trên bằng chứng và cần được thực hiện một cách thận trọng.
Chìa khóa thành công thứ mười: Tránh thông khí cơ học xâm lấn
Quyết định quan trọng nhất tại thời điểm đặt nội khí quản ở bệnh nhân COPD có suy hô hấp là đặt nội khí quản hoặc sử dụng NIV. Trừ khi có chống chỉ định rõ ràng, những bệnh nhân này nên được thử NIV trước và chỉ đặt nội khí quản nếu thất bại. Hôn mê, huyết động không ổn định, nhiễm toan nặng (pH < 7,20) và tăng CO2 máu (> 80 mmHg) là những chống chỉ định sử dụng NIV. Bệnh não nặng cũng được coi là một chống chỉ định đối với NPPV do lo ngại rằng ức chế tri giác sẽ khiến bệnh nhân hít sặc. Trong một nghiên cứu đa trung tâm kiểm soát trường hợp tiền cứu về bệnh nhân COPD đợt cấp và bệnh não tăng CO2 từ trung bình đến nặng, việc sử dụng NIV so với IMV có liên quan đến tỷ lệ sống sót ngắn và dài hạn tương tự với ít nhiễm trùng bệnh viện hơn và thời gian thở máy và nhập viện ngắn hơn. Trong một nghiên cứu đơn trung tâm ở bệnh nhân COPD có suy hô hấp và không đặt nội khí quản (DNI) cho thấy tỷ lệ sống sót là 45%, thấp hơn nhiều so với nhóm có chỉ định hồi sức đầy đủ, nhưng khuyến khích sử dụng NIV trong những tình huống như vậy. [45]
Kết luận
Việc giải phóng thành công bệnh nhân COPD khỏi MV cần được đánh giá hàng ngày tất cả bệnh nhân COPD về mức độ sẵn sàng cai máy của họ, sau đó là SBT, có thể rút nội khí quản và sử dụng NIV để tạo điều kiện cai máy và ngăn ngừa thất bại sau khi rút nội khí quản. Tối ưu hóa chiến lược thông khí, vệ sinh phế quản, giảm co thắt phế quản và đảo ngược các bệnh nền là nền tảng để cai máy thành công. Đặc biệt chú trọng vật lý trị liệu, dinh dưỡng và bệnh toàn thân, và các bệnh đi kèm liên quan đến COPD cần được quản lý chủ động. Với dữ liệu hỗ trợ việc sử dụng NIPPV sau nội khí quản ở bệnh nhân COPD, việc sử dụng nó cho chỉ định này nên được tăng lên, đặc biệt là trong các cơ sở hạn chế về nguồn lực và mở rộng sang các tình huống như DNI. Tuy nhiên, sự giám sát tỉ mỉ và đội ngũ kỹ thuật có tay nghề cao là thành phần không thể thiếu của đơn vị NIV chuyên dụng tốt để phục vụ bệnh nhân COPD và khó cai máy và cần được thành lập ở mỗi đơn vị chăm sóc cấp ba để đạt được kết quả tốt nhất cho những bệnh nhân này.
Xem thêm:
Cách thông khí cho bệnh nhân bị bệnh phổi tắc nghẽn và hen suyễn