Bệnh hô hấp
Các yếu tố dự đoán khả năng đáp ứng dịch trong phòng mổ: Đánh giá tường thuật
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết “Các yếu tố dự đoán khả năng đáp ứng dịch trong phòng mổ: Đánh giá tường thuật” tải về file pdf ở đây.
Bản dịch của BS. Đặng Thanh Tuấn – BV Nhi Đồng 1
| Tóm tắt
Dự đoán khả năng đáp ứng dịch đã được coi là một công cụ thiết yếu để xử trí dịch hiện đại. Tuy nhiên, hầu hết các nghiên cứu trong lĩnh vực này đều tập trung vào bệnh nhân trong phòng chăm sóc đặc biệt mặc dù có rất nhiều nghiên cứu trong suốt nhiều thập kỷ. Do đó, đánh giá tường thuật hiện tại nhằm mục đích chỉ ra tính khả thi, ưu điểm và hạn chế của phương pháp đại diện trong việc dự đoán khả năng đáp ứng dịch, tập trung vào môi trường phòng mổ. Đầu tiên, chúng tôi đã mô tả các yếu tố dự đoán khả năng đáp ứng với dịch dựa trên tương tác giữa tim và phổi, bao gồm các biến thiên về áp suất mạch và thể tích nhát bóp, phép đo các biến thiên hô hấp của đường kính tĩnh mạch chủ dưới, và thử nghiệm tắc nghẽn cuối thì thở ra và giải quyết các hạn chế của chúng. Sau đó, thử nghiệm nâng cao chân thụ động và thử nghiệm thử thách dịch nhỏ cũng được đề cập, nhằm đánh giá khả năng đáp ứng dịch bằng cách bắt chước một thử thách dịch cổ điển. Trong phần cuối của bài đánh giá này, chúng tôi đã chỉ ra những cạm bẫy của việc xử trí dịch dựa trên dự đoán khả năng đáp ứng dịch, trong đó nhấn mạnh tầm quan trọng của việc ra quyết định cá nhân. Hiểu các phương pháp đại diện hiện có để dự đoán khả năng đáp ứng dịch truyền và các lợi ích cũng như hạn chế liên quan của chúng thông qua tổng quan này sẽ hỗ trợ các bác sĩ gây mê trong việc lựa chọn các phương pháp đáng tin cậy nhất để truyền dịch tối ưu cho mỗi bệnh nhân trong quá trình gây mê trong phòng mổ. |
GIỚI THIỆU
Truyền dịch là phương pháp điều trị đầu tay cho bệnh nhân huyết động không ổn định trong phòng mổ để tăng cung lượng tim và cải thiện oxy hóa mô. Tuy nhiên, nhiều phương pháp cổ điển dường như xác định nhu cầu truyền dịch bolus đã thất bại trong việc tăng cung lượng tim khi truyền dịch [1], có nghĩa là dịch đã vô tình được đưa vào bệnh nhân không cần truyền dịch [2,3]. Do đó, nhu cầu dự đoán khả năng đáp ứng truyền dịch đã được nâng lên để tránh truyền dịch không cần thiết và cải thiện kết quả của bệnh nhân, vì tình trạng quá tải dịch truyền có liên quan đến các biến chứng sau phẫu thuật, bao gồm phù phổi [4], tổn thương thận cấp tính [5] và tăng nguy cơ tử vong [6].
Về mặt lịch sử, cái gọi là các thông số “tĩnh” của tiền tải tim, chẳng hạn như áp lực tĩnh mạch trung tâm và áp lực tắc động mạch phổi, đã được sử dụng trong nhiều thập kỷ. Nhưng những biến đó không thể dự đoán chính xác khả năng đáp ứng dịch truyền trong nhiều nghiên cứu trước đây [7,8]. Sau nghiên cứu đầu tiên về sự thay đổi huyết áp tâm thu ở những bệnh nhân bị hạ huyết áp do nhiễm trùng huyết cần thở máy trong đơn vị chăm sóc tích cực phẫu thuật (ICU) [9], nhiều nghiên cứu đã chứng minh nhiều thông số có thể dự đoán khả năng đáp ứng dịch trong các điều kiện khác nhau. Vì vậy, hiện nay, một loạt các yếu tố dự đoán khả năng đáp ứng với dịch truyền như biến thiên áp suất mạch (PPV, pulse pressure variation), biến thiên thể tích nhát bóp (SVV, stroke volume variation), biến thiên đường kính tĩnh mạch chủ dưới theo hô hấp, thử nghiệm tắc nghẽn cuối thì thở ra (EEO, endexpiratory occlusion), thử nghiệm nâng cao chân thụ động (PLR, passive leg raising), thử nghiệm thử thách lượng dịch nhỏ và nhiều thông số khác đã được sử dụng rộng rãi trong thực hành lâm sàng hàng ngày.
Tuy nhiên, nhiều nghiên cứu trước đây đã được thực hiện ở bệnh nhân ICU. Xét rằng môi trường của phòng mổ (OR, operating room) và ICU khác nhau theo nhiều cách, nên một thông số hữu ích trong ICU để dự đoán khả năng đáp ứng dịch truyền có thể khó khăn hoặc thậm chí không có sẵn để dự đoán khả năng đáp ứng dịch trong quy trình phẫu thuật dưới gây mê trong OR. Do đó, trong bài đánh giá hiện tại, chúng tôi đã tóm tắt các kết quả và hạn chế hiện có và được cập nhật gần đây của các tham số đại diện cho dự đoán khả năng đáp ứng dịch, tập trung vào môi trường OR. Những cạm bẫy trong xử trí dịch dựa trên các yếu tố dự đoán khả năng đáp ứng dịch cũng đã được giải quyết.
=> Tham khảo thêm: Chiến lược xử trí dịch và tương tác của chúng với thông khí cơ học.
THÔNG SỐ DỰA TRÊN TƯƠNG TÁC TIM-PHỔI
Áp suất mạch và sự thay đổi thể tích nhát bóp
PPV và SVV là một số yếu tố dự đoán đầu tiên được xác minh về khả năng đáp ứng dịch ở bệnh nhân thở máy [10]. Sinh lý học của các thông số này dựa trên sự tương tác giữa tim và phổi theo thông khí áp lực dương, có nghĩa là những thay đổi về áp suất trong lồng ngực trong quá trình thở máy ảnh hưởng đến tiền tải và hậu tải khác nhau giữa tim bên trái và bên phải, dẫn đến những thay đổi tuần hoàn về áp suất mạch và thể tích nhát bóp ở dạng sóng áp suất động mạch liên tục (Hình 1) [11]. Nhiều nghiên cứu trong ICU và OR đã xác nhận tính hợp lệ của PPV và SVV như một yếu tố dự đoán khả năng đáp ứng dịch truyền và chúng đã được sử dụng rộng rãi để hướng dẫn xử trí dịch truyền trong thực hành lâm sàng hàng ngày [10,12,13]. Một phân tích tổng hợp cho thấy PPV có thể dự đoán khả năng đáp ứng dịch với độ nhạy 88%, độ đặc hiệu 89% và diện tích dưới đường cong ROC (AUROC, area under the receiver operating characteristic) là 0,94 [13]. Zhang và cộng sự [14] cũng chứng minh SVV có tỷ lệ chẩn đoán mắc bệnh (odd diagnostic ratio) là 18,4 trong việc dự đoán khả năng đáp ứng dịch truyền với độ nhạy 81% và độ đặc hiệu 80%.
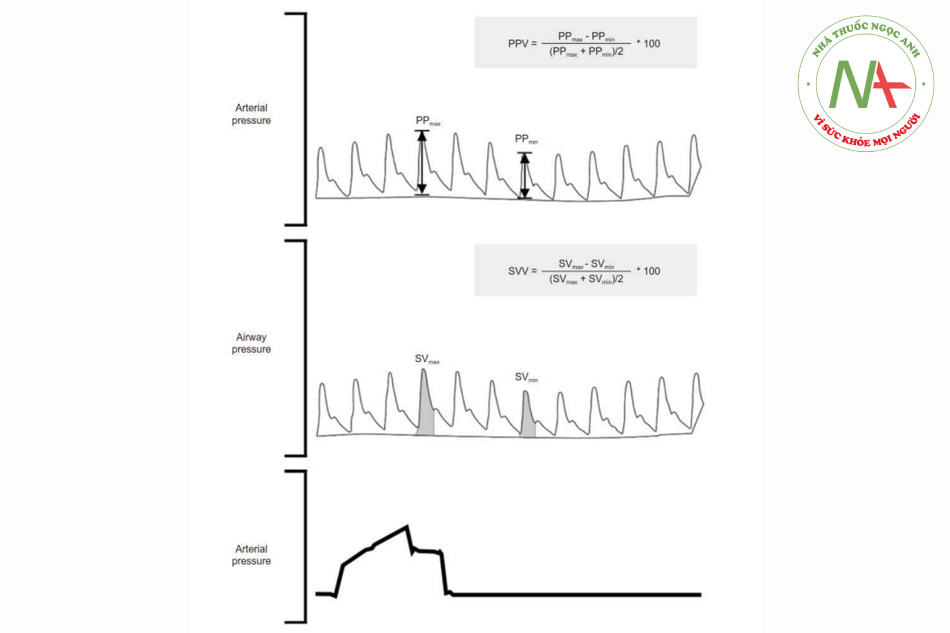
Mặc dù PPV và SVV có độ chính xác và độ tin cậy cao, nhưng chúng không thể được sử dụng chính xác như một yếu tố dự báo khả năng đáp ứng dịch trong nhiều tình trạng, chẳng hạn như bệnh nhân có hoạt động thở tự phát [15], rối loạn nhịp tim [11], thể tích khí lưu thông thấp (< 8 ml/kg) [16], độ giãn nở phổi thấp [15], tình trạng hở ngực [17], tăng áp lực trong ổ bụng (Bảng 1) [18,19]. Hiện tại, các bệnh nhân trong ICU ít được dùng thuốc an thần hơn và thường xuyên được thông khí bằng cách sử dụng thể tích khí lưu thông thấp. Vì vậy, độ tin cậy và tần suất sử dụng của PPV và SVV để dự đoán khả năng đáp ứng dịch dường như đang giảm trong môi trường ICU. Ngược lại, PPV và SVV vẫn được sử dụng nhiều trong OR vì chúng có thể giữ lại giá trị tiên đoán chính xác, vì các điều kiện cần thiết mà khả năng ứng dụng của chúng thường được đáp ứng trong quá trình gây mê toàn thân cho các thủ thuật phẫu thuật.
Bảng 1. Tóm tắt các thử nghiệm hiện có để dự đoán khả năng đáp ứng dịch với những ưu điểm và hạn chế chính trong phòng mổ
| Thử nghiệm | Kỹ thuật giám sát | Thuận lợi | Hạn chế |
| Chỉ số tương tác tim-phổi | |||
| Biến đổi áp suất mạch Biến đổi thể tích nhát bóp | Ống thông động mạch | Không yêu cầu đo trực tiếp cung lượng tim | Không dùng được cho bệnh nhân thở tự nhiên, rối loạn nhịp tim, tăng áp lực trong ổ bụng, hở ngực |
| Âm tính giả trong thông khí thể tích khí lưu thông thấp/độ giãn nở phổi thấp | |||
| Đường kính tĩnh mạch chủ dưới | Siêu âm tim qua thành ngực | Áp dụng cho bệnh nhân tự thở và rối loạn nhịp tim | Phương pháp xuyên lồng ngực có thể không khả thi do khu vực hoạt động |
| Không đáng tin cậy trong tăng áp lực ổ bụng | |||
| Nghiệm pháp tắc nghẽn cuối kỳ thở ra | Phân tích đường viền mạch | Dễ thực hiện | Yêu cầu đo lường chính xác và thời gian thực |
| Không dùng được cho bệnh nhân thở tự nhiên | |||
| Bằng chứng hạn chế trong phòng mổ | |||
| Phương pháp tải dịch | |||
| Thử nghiệm nâng cao chân thụ động | Phân tích đường viền mạch
Siêu âm tim Doppler thực quản Máy đo độ bão hòa oxy mạch nẩy Phản ứng sinh học |
Áp dụng cho bệnh nhân tự thở và rối loạn nhịp tim | Không thể thay đổi tư thế trong khi phẫu thuật |
| Bắt chước thách thức dịch mà không cần xử trí dịch thực tế | Không đáng tin cậy trong tăng áp lực ổ bụng | ||
| Thử thách dịch nhỏ | Phân tích đường viền mạch | Áp dụng cho bệnh nhân tự thở và rối loạn nhịp tim | Yêu cầu phép đo rất chính xác do giá trị giới hạn thấp |
| Siêu âm tim | |||
Một số nghiên cứu gần đây đã gợi ý rằng thể tích khí lưu thông tăng theo thời gian có thể khôi phục khả năng dự đoán của PPV và SVV trong các tình huống lâm sàng khác nhau của ICU và OR. Myatra và cộng sự [20] cho thấy rằng sự gia tăng PPV và SVV liên quan đến sự gia tăng tạm thời thể tích khí lưu thông từ 6 đến 8 ml/kg trong 1 phút có thể là một yếu tố dự báo đáng tin cậy về khả năng đáp ứng dịch ở bệnh nhân ICU. Min và cộng sự [21,22] cũng chứng minh rằng việc tăng cường PPV bằng cách tăng tạm thời thể tích khí lưu thông từ 8 đến 12 ml/kg và thủ thuật Valsalva có thể khôi phục khả năng dự đoán về khả năng đáp ứng dịch ở những bệnh nhân được gây mê trong “vùng xám” và với tình trạng ngực hở tương ứng. Vì vậy, việc sử dụng mức tăng tạm thời về thể tích khí lưu thông có thể là một lựa chọn thay thế để khắc phục một số hạn chế của PPV và SVV.
Sự biến đổi đường kính tĩnh mạch chủ dưới theo hô hấp
Sự thay đổi đường kính của tĩnh mạch chủ dưới theo hô hấp đã được đề xuất như một thông số không xâm lấn để dự đoán khả năng đáp ứng dịch và được sử dụng rộng rãi ở bệnh nhân ICU [23]. Phương pháp này không yêu cầu đặt ống thông động mạch và có thể dễ dàng lấy được bằng siêu âm với sự huấn luyện tối thiểu. Tuy nhiên, dựa trên các kết quả gần đây, có vẻ như cần nhiều nghiên cứu hơn để xác nhận độ chính xác chẩn đoán của sự thay đổi theo hô hấp của tĩnh mạch chủ dưới để dự đoán khả năng đáp ứng dịch.
Các nghiên cứu kiểm chứng quy mô nhỏ ban đầu trong ICU đã báo cáo rằng sự thay đổi theo hô hấp của đường kính tĩnh mạch chủ dưới có thể là một thông số đáng tin cậy để dự đoán khả năng đáp ứng dịch ở bệnh nhân thở máy [24-26] và thậm chí cả bệnh nhân tự thở với rối loạn nhịp tim [27]. Một tổng quan hệ thống cũng cho thấy rằng sự thay đổi đường kính của tĩnh mạch chủ dưới theo hô hấp có độ chính xác chẩn đoán cao hơn áp lực tĩnh mạch trung tâm, thấp hơn thử nghiệm PLR và tương đương với SVV và PPV [28]. Tuy nhiên, trong một nghiên cứu gần đây trên 540 bệnh nhân trong ICU, sự thay đổi theo hô hấp của đường kính tĩnh mạch chủ dưới cho thấy độ chính xác chẩn đoán thấp hơn trong việc dự đoán khả năng đáp ứng với dịch so với các nghiên cứu xác nhận ban đầu (giá trị ngưỡng: 8%, AUROC: 0,635, độ nhạy: 55% và độ đặc hiệu: 70%) [29]. Hai phân tích tổng hợp gần đây đã báo cáo rằng AUROC tổng hợp, độ nhạy và độ đặc hiệu của sự thay đổi theo hô hấp của đường kính tĩnh mạch chủ dưới ở bệnh nhân thở máy lần lượt là 0,75, 79% và 70% [30] và 0,82, 69% và 88% [31]. Mặc dù lý do chính xác cho những kết quả khác nhau đó chưa được giải thích đầy đủ, nhưng dường như đóng một vai trò trong những khác biệt đó là độ giãn nở của tĩnh mạch chủ dưới phụ thuộc vào nhiều yếu tố, chẳng hạn như tình trạng thể tích, áp suất trong ổ bụng và vị trí đo [29,32].
Ngoài ra, sự thay đổi theo hô hấp của đường kính tĩnh mạch chủ dưới có chung hầu hết các hạn chế của PPV và SVV ngoại trừ rối loạn nhịp tim và hoạt động thở tự nhiên vì những thông số này dựa trên cùng một sinh lý học đó là tương tác giữa tim và phổi [27]. Hơn nữa, do đường kính của tĩnh mạch chủ dưới được đo ở vùng dưới sườn [25], nên việc đo tĩnh mạch chủ dưới bằng siêu âm đôi khi không thể thực hiện được trong một số loại thủ thuật (tức là phẫu thuật trong ổ bụng) vì thực hiện phương pháp đó có thể cản trở quá trình phẫu thuật và làm nhiễm bẩn vùng phẫu thuật (Bảng 2). Do đó, sự thay đổi đường kính của tĩnh mạch chủ dưới theo hô hấp dường như đóng một vai trò hạn chế trong việc dự đoán khả năng đáp ứng dịch trong OR.
Bảng 2. Tổng quan về các thiết bị giám sát có sẵn để dự đoán khả năng đáp ứng dịch
|
|||||||||||||||||||||||||||||||||||||||||||||||||
Nghiệm pháp tắc nghẽn cuối kỳ thở ra
Thử nghiệm EEO dựa trên sinh lý học đơn giản rằng bơm phồng phổi trong quá trình thở máy có thể làm giảm tiền tải tim [33]. Loại bỏ sự gia tăng áp lực trong lồng ngực trong giai đoạn hít vào làm tăng lượng máu tĩnh mạch trở về, hoạt động như một thách thức dịch để dự đoán khả năng đáp ứng dịch. Thử nghiệm EEO có thể được thực hiện đơn giản để dừng thở máy ở cuối thì thở ra và để đo lường những thay đổi dẫn đến cung lượng tim trong thời gian dài hơn 12 giây [34]. Phương pháp này rất dễ thực hiện và đáng tin cậy trong một số điều kiện mà PPV và SVV có thể không đáng tin cậy, chẳng hạn như thông khí thể tích khí lưu thông thấp, độ giãn nở phổi thấp (tức là hội chứng suy hô hấp cấp tính) và rối loạn nhịp tim [15,35,36]. Do tính ngắn gọn của nó, thử nghiệm EEO yêu cầu đánh giá huyết động chính xác, liên tục và theo thời gian thực để phát hiện chính xác những thay đổi về cung lượng tim [34].
Kể từ báo cáo đầu tiên của Monnet và cộng sự [35] vào năm 2009, một số nghiên cứu đã chỉ ra rằng đáp ứng huyết động đối với thử nghiệm EEO có thể dự đoán chính xác khả năng đáp ứng dịch ở bệnh nhân ICU [20,36]. Nhưng thật khó để kết luận liệu thử nghiệm EEO có độ chính xác chẩn đoán để dự đoán khả năng đáp ứng dịch trong OR hay không. Biais và cộng sự [37] cho thấy những thay đổi về chỉ số thể tích nhát bóp do thử nghiệm EEO gây ra có thể dự đoán khả năng đáp ứng bù dịch ở những bệnh nhân có thông khí thể tích khí lưu thông thấp (6,9 ml/kg trọng lượng cơ thể lý tưởng). Trong khi thử nghiệm EEO không phân biệt được những người đáp ứng dịch trong phẫu thuật nội soi [38,39] và ở tư thế nằm sấp trong phẫu thuật thần kinh [40], điều này có thể ảnh hưởng đến sự hồi lưu của tĩnh mạch do liên quan đến sự thay đổi áp lực trong ổ bụng và áp lực tĩnh mạch chủ [41,42]. Ngoài ra, ngay cả một phân tích tổng hợp gần đây cho biết thử nghiệm EEO đã dự đoán thành công khả năng đáp ứng dịch truyền trong ICU và OR chỉ dựa trên hai nghiên cứu trước đó: Một nghiên cứu cho thấy thử nghiệm EEO có thể dự đoán khả năng đáp ứng dịch truyền ở bệnh nhân thở máy bảo vệ trong OR [37] và nghiên cứu khác rằng thử nghiệm EEO không dự đoán được khả năng đáp ứng dịch truyền ở bệnh nhân trải qua phẫu thuật nội soi [38]. Do đó, để xác định độ chính xác chẩn đoán của thử nghiệm EEO như một yếu tố dự đoán khả năng đáp ứng với dịch truyền trong OR, sẽ cần có các nghiên cứu sâu hơn được thực hiện trong môi trường OR.
CÁC THỬ NGHIỆM ĐÁNH GIÁ KHẢ NĂNG PHẢN ỨNG DỊCH BẰNG CÁCH BẮT CHƯỚC TẢI DỊCH CỔ ĐIỂN
Thử nghiệm nâng cao chân thụ động
Thử nghiệm PLR liên quan đến việc thay đổi tư thế từ tư thế nửa nằm nghiêng sang tư thế nâng cao chân 45° so với thân nằm ngang, điều này gây ra việc chuyển máu từ các chi dưới và nội tạng về phía khoang trong lồng ngực, do đó làm tăng thể tích tuần hoàn khoảng 150–300 ml [43,44]. “Tự truyền máu” có thể đảo ngược này cho phép đánh giá khả năng đáp ứng với dịch truyền mà không cần truyền dịch thực tế cho bệnh nhân [43]. Ngoài ra, thử nghiệm PLR không phụ thuộc vào tương tác giữa tim và phổi; do đó, nó có thể được sử dụng thành công để đánh giá khả năng đáp ứng dịch ở những bệnh nhân có hoạt động thở tự nhiên, rối loạn nhịp tim, thông khí thể tích khí lưu thông thấp và độ giãn nở phổi thấp [45]. Nhiều nghiên cứu đã nhiều lần khẳng định độ tin cậy cao của thử nghiệm PLR như một yếu tố dự báo khả năng đáp ứng với dịch truyền trong nhiều tình huống lâm sàng khác nhau [45,46]. Một phân tích tổng hợp cũng chứng minh rằng những thay đổi do PLR gây ra trong cung lượng tim ≥ 10% dự đoán rất đáng tin cậy khả năng đáp ứng bù dịch với AUROC, độ nhạy và độ đặc hiệu tốt (lần lượt là 0,95, 85% và 91%) [45]. Do đó, Chiến dịch Surviving Sepsis đã liên quan đến thử nghiệm PLR trong xử trí huyết động của sốc nhiễm trùng [47].
Do hiệu quả của thử nghiệm PLR nên được đo bằng cung lượng tim chứ không phải áp lực động mạch [48] và thường đạt mức tối đa trong vòng 1 phút rồi giảm dần, nên sử dụng thiết bị theo dõi cung lượng tim theo thời gian thực, chẳng hạn như phân tích đường viền mạch động mạch, siêu âm tim và Doppler thực quản để đánh giá những thay đổi về cung lượng tim do PLR gây ra [45,49]. Gần đây, các thiết bị đo cung lượng tim ít xâm lấn và dễ sử dụng như chỉ số tưới máu từ phép đo thể tích và cung lượng tim dựa trên phản ứng sinh học (bioreactance) đã được đề xuất là phương pháp thay thế để đánh giá sự thay đổi của cung lượng tim bằng PLR. Beurton và cộng sự [50] cho thấy rằng sự gia tăng chỉ số tưới máu trong thử nghiệm PLR ≥ 10% có thể dự đoán khả năng đáp ứng bù dịch với độ nhạy 91% và độ đặc hiệu 79% (AUROC = 0,89) ở bệnh nhân ICU bị suy tuần hoàn cấp tính. Galarza và cộng sự [51] cũng báo cáo rằng những thay đổi về cung lượng tim dựa trên phản ứng sinh học trong thử nghiệm PLR ≥ 10% đã phân biệt thành công những người đáp ứng truyền dịch với độ nhạy 92% và độ đặc hiệu 80% (AUROC = 0,88) ở những bệnh nhân bị bệnh nặng trong ICU. Nghiên cứu trước đây cho thấy máy theo dõi phản ứng sinh học, tính trung bình cung lượng tim trong khoảng thời gian 30 giây, không thể đo chính xác tác động của PLR do thời gian lấy trung bình lâu hơn [52]. Tuy nhiên, phiên bản mới nhất của hệ thống thể tích nhịp đập Starling, chỉ mất 8 giây để đạt được cung lượng tim trung bình, cho phép đánh giá chính xác hơn các hiệu ứng PLR [51]. Điều này nhấn mạnh tầm quan trọng của việc sử dụng máy theo dõi cung lượng tim thời gian thực để theo dõi hiệu quả tác động của một thử nghiệm ngắn như PLR.
Cần tuân thủ năm quy tắc khi thực hiện chính xác thử nghiệm PLR vì phương pháp thực hiện ảnh hưởng cơ bản đến hiệu quả huyết động và độ tin cậy của thử nghiệm PLR như sau [53]. Đầu tiên, thử nghiệm PLR phải bắt đầu từ tư thế nửa nằm. Thứ hai, nên đo cung lượng tim, không phải áp lực động mạch, để đánh giá hiệu quả của thử nghiệm PLR. Thứ ba, nên sử dụng các thiết bị theo dõi cung lượng tim theo thời gian thực. Thứ tư, cung lượng tim nên được đánh giá lại sau khi trở về vị trí nửa nằm sau khi kiểm tra PLR và phải trở về giá trị trước khi kiểm tra PLR. Thứ năm, nên tránh bất kỳ yếu tố gây nhiễu nào gây kích thích tuyến thượng thận, chẳng hạn như đau, ho, khó chịu và thức giấc trong quá trình thử nghiệm PLR.
Xem xét các quy tắc đó khi thực hiện thử nghiệm PLR và ảnh hưởng của chúng đối với độ tin cậy của thử nghiệm PLR trong việc dự đoán khả năng đáp ứng với dịch truyền, có vẻ như vẫn còn nghi vấn liệu thử nghiệm PLR có thể được thực hiện chính xác trong quá trình phẫu thuật trong OR hay không. Đầu tiên, sự hiện diện của thiết bị phẫu thuật hoặc quy trình phẫu thuật có thể khiến việc thay đổi tư thế là không thể hoặc không được phép. Ngoài ra, bệnh nhân nên ở tư thế nằm nghiêng hoặc nằm sấp trong một số ca phẫu thuật. Thứ hai, mỗi khi thực hiện thử nghiệm PLR, nên dừng thao tác vì không thể thực hiện quy trình phẫu thuật chính xác khi thay đổi tư thế của bệnh nhân. Quy trình phẫu thuật cũng có thể là một yếu tố gây nhiễu tiềm ẩn gây kích thích tuyến thượng thận. Thứ ba, sử dụng vớ nén đàn hồi, thường được sử dụng để ngăn ngừa thuyên tắc huyết khối tĩnh mạch trong OR, có thể làm giảm độ tin cậy của thử nghiệm PLR để dự đoán khả năng đáp ứng dịch bằng cách giảm thể tích máu trở về [54]. Cuối cùng, độ tin cậy của thử nghiệm PLR đã bị nghi ngờ trong các trường hợp tăng áp lực trong ổ bụng [55], điều này có thể hạn chế áp dụng thử nghiệm PLR trong một loại quy trình phẫu thuật cụ thể làm tăng áp lực trong ổ bụng, chẳng hạn như phẫu thuật nội soi với bơm khí carbon dioxide trong ổ bụng. Vì vậy, mặc dù độ an toàn và độ chính xác đã được chứng minh trong việc dự đoán khả năng đáp ứng với dịch truyền, nhưng có vẻ như thử nghiệm PLR chỉ có thể được sử dụng trong những trường hợp rất hạn chế trong quá trình phẫu thuật trong OR.
Thử thách dịch nhỏ
Từ nhiều thập kỷ trước, kỹ thuật thử thách dịch truyền đã được đề xuất để xử trí dịch truyền [56] vì truyền dịch bolus và đo lường tác động của nó đối với tim là cách rõ ràng nhất trong thực tế để xác định sự hiện diện của phản ứng truyền dịch. Tuy nhiên, thử thách truyền dịch “cổ điển” với việc truyền 300–500 ml dịch là không thể đảo ngược và có thể dẫn đến quá tải dịch, đặc biệt nếu lặp lại, trong trường hợp không đáp ứng với dịch, xảy ra ở khoảng một nửa số bệnh nhân. Do đó, thử thách dịch cổ điển dường như được coi là phương pháp điều trị hơn là thử thách. Do đó, một “thử thách dịch nhỏ” với truyền nhanh (1–2 phút) một lượng nhỏ (100–150 ml) dung dịch tinh thể hoặc dung dịch keo đã được giới thiệu như một phương pháp thay thế [48,57]. Thử thách dịch nhỏ cũng không phụ thuộc vào tương tác giữa tim và phổi, giống như thử nghiệm PLR, do đó, nó có thể được sử dụng để dự đoán khả năng đáp ứng dịch trong các tình trạng lâm sàng khác nhau mà PPV và SVV không thể áp dụng được.
Kể từ báo cáo đầu tiên vào năm 2011 [57], báo cáo về sự gia tăng biến thiên của chỉ số thời gian vận tốc dưới động mạch chủ sau khi truyền 100 ml dung dịch keo trong hơn 1 phút có thể dự đoán khả năng đáp ứng dịch truyền với độ nhạy 95% và độ đặc hiệu 78% (AUROC = 0,92) ở những bệnh nhân thở máy trong ICU, một số nghiên cứu đã chỉ ra độ tin cậy của thử thách dịch truyền nhỏ để dự đoán khả năng đáp ứng dịch truyền trong ICU [20,58,59] và OR [60,61]. Một phân tích tổng hợp gần đây đã xác nhận độ tin cậy của thử thách dịch nhỏ như một yếu tố dự đoán khả năng đáp ứng dịch bằng cách chứng minh rằng AUROC gộp cho thử thách dịch nhỏ là 0,91 với ngưỡng tốt nhất là 5% và độ nhạy và độ đặc hiệu gộp đó lần lượt là 82% và 83% [62]. Ngoài ra, một thử nghiệm đa trung tâm đã chỉ ra rằng thử thách nhỏ dịch 100 ml trong hơn 1 phút đã dự đoán thành công khả năng đáp ứng với dịch với độ nhạy 98% và độ đặc hiệu 87% đối với giá trị ngưỡng 4% (AUROC = 0,95) ở bệnh nhân trải qua phẫu thuật nội soi [63]. Xem xét các kết quả đó, thử thách dịch nhỏ có thể là một lựa chọn hấp dẫn nếu các yếu tố dự đoán khác về khả năng đáp ứng dịch là không khả thi hoặc không thể áp dụng được.
Tuy nhiên, mini-fluid challenge có một số hạn chế như sau. Đầu tiên, các vấn đề quan trọng về phương pháp luận gần đây đã được nêu ra liên quan đến các kết quả hiện có của thử thách dịch nhỏ, trong đó các tham số dự đoán sau thử thách dịch nhỏ 100 ml và các tham số kết quả sau khi sử dụng 500 ml dịch được tính toán từ cùng một đường cơ sở, dẫn đến sự kết hợp toán học tiềm năng và đánh giá quá cao khả năng dự đoán quan sát được [64]. Thứ hai, ngay cả trong những trường hợp có đáp ứng tiền tải, một lượng nhỏ dịch truyền sẽ gây ra những thay đổi nhỏ về cung lượng tim [65]. Do đó, cần có một thiết bị chính xác để đo cung lượng tim để phát hiện ngưỡng chẩn đoán tương đối nhỏ đối với thử thách dịch nhỏ (khoảng 5%) [48]. Cuối cùng, thử thách dịch nhỏ đòi hỏi phải sử dụng dịch không thể loại bỏ. Mặc dù rủi ro thấp hơn so với thử thách dịch truyền thống, nhưng vẫn có khả năng xảy ra tình trạng quá tải dịch nếu thử thách dịch nhỏ được lặp lại.
=> Đọc thêm: Tư thế nằm sấp kéo dài cho bệnh nhân ARDS có đặt nội khí quản.
CẠM BẪY TRONG XỬ TRÍ DỊCH
Vùng màu xám: Sự không chắc chắn tồn tại trong mọi thử nghiệm
Không có thử nghiệm hoặc giá trị đơn lẻ nào là hoàn hảo để dự đoán các thử nghiệm đáp ứng với dịch hoặc cho bất kỳ thử nghiệm chẩn đoán nào. Có những hạn chế cố hữu trong mọi thử nghiệm. Trong phân tích thống kê, khả năng đáp ứng dịch thường được mô tả theo cách phân đôi là có hoặc không có. Nhưng phản ứng đối với việc xử trí dịch là một tham số liên tục. Do đó, ngưỡng chẩn đoán thu được từ thử nghiệm định lượng là tùy ý và không phản ánh đầy đủ các phản ứng tiềm năng. Vì vậy, “vùng xám”, đại diện cho vùng không chắc chắn, đã được giới thiệu như một phần bổ sung cho ràng buộc nhị phân của phân tích đường cong ROC [66]. Cannesson và cộng sự [67] lần đầu tiên báo cáo rằng vùng màu xám của PPV để dự đoán khả năng đáp ứng với dịch truyền là từ 9% đến 13% ở khoảng 24% bệnh nhân. Ngoài ra, các nghiên cứu trước đây đã chỉ ra rằng 17% và 19% bệnh nhân được đưa vào vùng màu xám cho thử nghiệm EEO [37] và thử thách dịch nhỏ [61], tương ứng. Do đó, các bác sĩ gây mê nên nhận ra rằng việc chỉ dựa vào một thông số duy nhất trong vùng màu xám có thể không đưa ra hướng dẫn dứt khoát cho các quyết định sử dụng dịch.
Khả năng đáp ứng dịch không phải là một quy tắc toàn năng
Quyết định truyền dịch không nên chỉ dựa trên sự hiện diện của phản ứng với dịch. Mặc dù khả năng đáp ứng dịch cho thấy khả năng bệnh nhân có khả năng tăng cung lượng tim để đáp ứng với việc truyền dịch, nhưng điều đó không nhất thiết có nghĩa là luôn phải truyền dịch. Điều quan trọng là phải xem xét tình trạng dịch tổng thể của bệnh nhân, bệnh lý cơ bản và các nguy cơ tiềm ẩn liên quan đến tình trạng quá tải dịch. Mặc dù truyền dịch có thể cần thiết để tối ưu hóa huyết động ở một số bệnh nhân, nhưng truyền dịch quá mức có thể dẫn đến các biến chứng như phù phổi và suy giảm chức năng cơ quan trong một số tình trạng nhất định, chẳng hạn như suy tim sung huyết, bệnh thận mãn tính hoặc hội chứng suy hô hấp cấp tính [4]. Các phương pháp điều trị thay thế, chẳng hạn như thuốc vận mạch hoặc thuốc tăng co bóp, có thể phù hợp hơn trong những trường hợp này. Do đó, liệu pháp truyền dịch phải luôn được cá nhân hóa dựa trên đánh giá cẩn thận tình trạng lâm sàng của bệnh nhân, tập trung vào việc đạt được tưới máu mô đầy đủ đồng thời tránh các biến chứng liên quan đến quá tải dịch truyền.
Không cần xác định khả năng đáp ứng dịch ở mọi bệnh nhân
Trong OR, mục tiêu cuối cùng của việc xử trí dịch truyền là tối ưu hóa tình trạng huyết động của bệnh nhân bằng cách giải quyết kịp thời tình trạng suy giảm thể tích máu hoặc các yếu tố góp phần khác gây ra tình trạng huyết động không ổn định. Do đó, truyền dịch ngay lập tức sẽ hiệu quả hơn so với thử nghiệm khả năng đáp ứng dịch truyền nếu tình huống lâm sàng tương ứng với tình trạng giảm thể tích tuần hoàn rõ ràng (tức là chảy máu ồ ạt). Tuy nhiên, nên nhớ rằng trong hầu hết các trường hợp khác, truyền dịch làm tăng cung lượng tim đủ ở khoảng một nửa số bệnh nhân.
KẾT LUẬN
Để xử trí dịch tối ưu ở mỗi bệnh nhân, điều quan trọng là phải xác định chính xác khả năng đáp ứng dịch trước khi truyền dịch để ngăn ngừa tình trạng quá tải dịch không mong muốn và các rủi ro liên quan. Tuy nhiên, một số phương pháp nổi tiếng hiện có để đánh giá khả năng đáp ứng dịch truyền, chẳng hạn như sự thay đổi đường kính tĩnh mạch chủ dưới theo hô hấp, thử nghiệm EEO và thử nghiệm PLR, yêu cầu nhiều điều kiện tiên quyết và ngay cả khi giải quyết được một số hạn chế nhất định, khả năng ứng dụng của chúng trong phòng mổ vẫn bị hạn chế. Vì vậy, mặc dù có những hạn chế không thể tránh khỏi do tương tác giữa tim và phổi, PPV và SVV sẽ là lựa chọn đầu tiên làm thử nghiệm dự đoán khả năng đáp ứng dịch trong môi trường OR nếu bệnh nhân không ở trong tình huống không thể áp dụng PPV và SVV, chẳng hạn như thở tự nhiên hoặc rối loạn nhịp tim. Nếu PPV và SVV không được áp dụng, thử thách nhỏ về dịch có vẻ hữu ích để dự đoán khả năng đáp ứng dịch trong OR. Cần có các nghiên cứu sâu hơn để đánh giá phương pháp tối ưu nhằm xác định khả năng đáp ứng dịch tập trung vào môi trường OR.