Tin Tức
Các yếu tố dự đoán kết quả của thông khí không xâm lấn ở bệnh nhân nặng đợt cấp COPD
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Các yếu tố dự đoán kết quả của thông khí không xâm lấn ở bệnh nhân nặng đợt cấp COPD file PDF vui lòng click vào link ở đây.
Tác giả: Alexandru T. Steriade, Shirin Johari, Nicoleta Sargarovschi, Daniela Necula, Cornelia E. Tudose, Diana Ionita, Miron A. Bogdan & Dragos Bumbacea
BMC Pulmonary Medicine volume 19, Article number: 131 (2019)
Dịch bài: Bác sĩ Đặng Thanh Tuấn – Bệnh viện Nhi Đồng 1
Tóm tắt
Bối cảnh
Thông khí không xâm lấn (NIV) làm giảm tỷ lệ đặt nội khí quản (ETI) và tử vong chung trong đợt cấp nặng COPD (AECOPD) có suy hô hấp cấp và ngày càng được áp dụng tại các đơn vị chăm sóc trung gian hô hấp. Tuy nhiên, việc lựa chọn bệnh nhân không đầy đủ và quản lý NIV không chính xác làm tăng tỷ lệ tử vong. Chúng tôi nhằm xác định các yếu tố dự đoán kết quả của NIV trong AECOPD. Ngoài ra, chúng tôi cũng tìm kiếm các yếu tố ảnh hưởng đến cài đặt và thời gian trên máy thở.
Phương pháp
Một nghiên cứu thuần tập tiền cứu đã được thực hiện trong một đơn vị chăm sóc trung cấp về hô hấp ở một trung tâm y tế hàn lâm từ năm 2016 đến năm 2017.
Tuổi, BMI, chức năng phổi, pH động mạch và pCO2 lúc nhập viện (t0), 1-2 giờ (t1) và 4-6 giờ (t2) sau khi nhập viện, độ thanh thải creatinine, dữ liệu siêu âm tim (đã xác định rối loạn chức năng tim trái), áp lực hít vào trung bình trong 72 giờ đầu tiên (mIPAP-72 giờ) và giờ NIV trong 72 giờ đầu tiên (dNIV-72 giờ) đã được ghi lại.
Kết cục chính là thất bại NIV (tức là, ETI hoặc tử vong tại bệnh viện). Kết cục phụ là tử vong khi nhập viện, thời gian nằm viện (LOS), thời gian NIV (ngày), mIPAP-72 giờ và dNIV-72 giờ.
Kết quả
Chúng tôi đưa vào 89 bệnh nhân (45 nam, trung bình 67,6 tuổi) với AECOPD yêu cầu NIV. NIV thất bại là 12,4% và tử vong khi nhập viện là 11,2%. Thất bại NIV có tương quan với số ngày NIV, LOS, tử vong khi nhập viện (p < 0,01), và rối loạn chức năng thận (p < 0,05). Tử vong khi nhập viện có liên quan chặt chẽ với số ngày NIV (OR 1,27, KTC 95%: 1,07-1,5, p < 0,01) và với FEV1 (p < 0,05). Tất cả các thông số được khảo sát khác (bao gồm rối loạn chức năng tim trái, dNIV-72 giờ, mIPAP-72 giờ, pH, v.v.) không ảnh hưởng đến thất bại NIV hoặc tử vong. dNIV-72 giờ và ngày NIV là những yếu tố dự báo độc lập của LOS (p < 0,01). Về kết cục phụ, rối loạn chức năng tim trái và pH ở 1-2 giờ dự đoán độc lập thời gian NIV (dNIV-72 giờ, p <0,01), trong khi BMI và pCO2 ban đầu dự đoán cài đặt NIV (mIPAP-72 giờ, p < 0,01).
Kết luận
Tỷ lệ tử vong tại bệnh viện và thất bại NIV không bị ảnh hưởng bởi BMI, rối loạn chức năng tim trái, tuổi tác, cũng như giá trị khí máu động mạch trong 6 giờ đầu tiên của NIV. Bệnh nhân bị nhiễm toan nặng và rối loạn chức năng tim trái cần sử dụng NIV kéo dài. Mức BMI và pCO2 ảnh hưởng đến cài đặt NIV trong AECOPD bất kể chức năng phổi.
Bối cảnh
Bệnh phổi tắc nghẽn mãn tính (COPD) là nguyên nhân gây tử vong đứng hàng thứ ba trên thế giới. Nó đã gây ra 3 triệu ca tử vong trong năm 2016, và dẫn đến tỷ lệ mắc bệnh đáng kể, với 63,5 triệu năm sống được điều chỉnh theo tình trạng khuyết tật (DALY) bị mất trên toàn thế giới vào năm 2016 [1]. Đợt cấp của COPD (AECOPD) là một biến chứng thường xuyên của COPD có thể dẫn đến nhập viện với hệ thống chăm sóc sức khỏe và chi phí xã hội lớn, đồng thời là nguyên nhân làm tăng tỷ lệ mắc bệnh và tử vong [2].
Điều trị tiêu chuẩn trong đợt cấp COPD nặng bao gồm thuốc giãn phế quản tác dụng nhanh, steroid toàn thân, kháng sinh và liệu pháp oxy có kiểm soát [3]. Việc bổ sung thông khí không xâm nhập (NIV) vào phác đồ này ở bệnh nhân suy hô hấp cấp do tăng CO2 máu đã làm giảm tỷ lệ đặt nội khí quản (ETI) và tử vong chung [4]. Sự phát triển của các đơn vị chăm sóc trung gian hô hấp đã mở rộng việc sử dụng NIV trong đợt cấp COPD bên ngoài ICU [5]. Tuy nhiên, việc lựa chọn bệnh nhân không chính xác khi nhập viện hoặc không thừa nhận thất bại NIV dẫn đến trì hoãn ETI, sau đó có liên quan đến tăng tỷ lệ tử vong, với tỷ lệ thất bại được báo cáo thay đổi từ 9 đến 50% [6].
Các nguyên nhân tiềm ẩn của NIV thất bại có thể là do thiếu nhân viên được đào tạo, phụ thuộc quá nhiều vào hiệu quả của NIV, các bệnh đi kèm và thiếu các khuyến nghị cụ thể về thời gian và cài đặt tối ưu của NIV [7].
Cài đặt và thời gian NIV được xác định bởi bác sĩ phụ trách dựa trên các khuyến nghị ý kiến của chuyên gia [7] và kinh nghiệm cá nhân hoặc nhóm. Thiếu các báo cáo được công bố về các yếu tố quyết định cài đặt và thời gian NIV cũng như ảnh hưởng của các thông số này đến các kết quả như thất bại hoặc tử vong của NIV.
Do đó, chúng tôi nhằm mục đích đánh giá các yếu tố nguy cơ đã biết và xác định các chỉ số dự báo mới ảnh hưởng đến kết quả NIV trong dân số nghiên cứu của chúng tôi trong một RICU mới thành lập.
Kết cục chính là thất bại NIV (được định nghĩa là đặt ống nội khí quản hoặc tử vong trong bệnh viện). Kết quả phụ là thời gian nằm viện (LOS), tử vong khi nhập viện, thời gian NIV tính bằng giờ trong 72 giờ đầu (dNIV-72 giờ), NIV ngày và áp lực thở trung bình trong 72 giờ đầu (mIPAP-72 h).
Phương pháp
Một nghiên cứu thuần tập tiến cứu quan sát được thực hiện tại đơn vị chăm sóc trung gian hô hấp ở một trung tâm y tế học thuật trong 16 tháng từ năm 2016 đến năm 2017. Chúng tôi bao gồm những bệnh nhân liên tiếp bị đợt cấp COPD nặng và nhiễm toan hô hấp được thông khí không xâm lấn bằng BPAP với chế độ hỗ trợ áp lực đảm bảo thể tích (VAPS).
Thông khí không xâm lấn
Khởi đầu và quản lý NIV được thực hiện theo một giao thức nội bộ phù hợp với các hướng dẫn quốc tế. Tóm lại, thông khí không xâm nhập được thực hiện ở những bệnh nhân mặc dù đã được điều trị nội khoa tích cực trong một giờ bao gồm điều trị oxy có kiểm soát, thuốc giãn phế quản dạng hít và steroid toàn thân, đáp ứng một trong các tiêu chí sau: pH thấp hơn 7,35 với pCO2 cao hơn 47 mmHg; khó thở khi nghỉ ngơi với tần số hô hấp cao hơn 23 nhịp thở/phút; sử dụng các cơ hô hấp phụ hoặc thở ngực bụng nghịch thường [7]. Tiêu chuẩn loại trừ là: từ chối NIV, hôn mê sâu do tăng CO2 máu; biến dạng khuôn mặt; chảy máu đường tiêu hóa trên; hẹp khí quản; bệnh tim thiếu máu cục bộ cấp tính; kích động tâm thần cần dùng thuốc an thần hoặc cần đặt nội khí quản khẩn cấp do ngừng tim hoặc ngừng hô hấp [7].
Bệnh nhân được thở máy với Trilogy A100 (Phillips Respironics, Pennsylvania, USA) sử dụng mặt nạ toàn mặt hoặc mũi-miệng. Ban đầu sử dụng các cài đặt máy thở sau: Chế độ BPAP S/T AVAPS với IPAP tối thiểu/tối đa 16/30cmH2O, EPAP 6-8cmH2O, tần số hô hấp dự phòng 16/phút, thể tích mục tiêu 5-7 ml/kg. Việc điều chỉnh các thông số này được thực hiện bởi bác sĩ điều trị dựa trên các phép đo khí máu, đo độ bão hòa oxygen, khả năng chịu đựng của bệnh nhân và sự đồng bộ của máy thở với bệnh nhân, theo phác đồ NIV nội bộ của chúng tôi. NIV ban đầu được sử dụng miễn là cần thiết để duy trì độ pH ổn định >7,35, sau đó là thời gian sử dụng NIV giảm dần trong những ngày tiếp theo. NIV cai máy thành công được định nghĩa là không có nhu cầu NIV trong hơn 48 giờ. NIV thất bại được định nghĩa là đặt nội khí quản hoặc tử vong tại bệnh viện.
mIPAP và giờ/thời gian của NIV được máy thở tự động ghi lại và phân tích kỹ thuật số bằng phần mềm Direct View (Phillips Respironics, Murrysville, Pennsylvania, USA). Chúng tôi đã suy ra từ các bản ghi này số giờ của NIV trong 24, 48 và 72 giờ đầu tiên (tức là dNIV-24 giờ, dNIV-48 giờ và dNIV-72 giờ), số ngày có NIV (tức là ngày của NIV) và áp lực hít vào trung bình do máy thở đạt được ở chế độ VAPS-BPAP trong 72 giờ đầu tiên (tức là mIPAP-72 giờ).
Các biến số bệnh nhân
Các biến sau đây được coi là các yếu tố dự báo có thể có về cài đặt NIV, thời gian và kết quả: tuổi, BMI, chức năng phổi (tỷ lệ FEV1 và FEV1/FVC), pH động mạch và pCO2, độ thanh thải creatinin (CC) và dữ liệu siêu âm tim và do đó đã được ghi lại. Chúng tôi cũng ghi nhận các kết quả đề xuất: thời gian nằm viện, thất bại NIV và tử vong khi nhập viện.
Phép đo phế dung ký được thực hiện trước khi phóng điện theo hướng dẫn ATS/ERS [8] với máy đo phế dung microQuark (Cosmed Srl, Rome, Ý). Ở những bệnh nhân tử vong mà không được thực hiện phép đo phế dung ký trong lần nhập viện tương ứng, chúng tôi đã thực hiện phép đo phế dung ký cuối cùng được ghi nhận. Khí máu động mạch (pH, pCO2) được đo trước (t0) và 1-2 giờ (t1) và 4-6 giờ (t2) sau khi bắt đầu thông khí không xâm lấn bằng máy phân tích khí máu.
Bệnh đi kèm
Suy tim trái [9] và bệnh thận [10] có liên quan đến tăng nguy cơ thất bại cai máy ở bệnh nhân thở máy. Do đó, chúng có thể ảnh hưởng đến việc thực hiện và kết quả của NIV trong AECOPD, khiến chúng tôi đưa chúng vào các biến được nghiên cứu.
Độ thanh thải creatinin (CC) được tính bằng phương trình nghiên cứu MDRD [11] dựa trên creatinin huyết thanh nhập viện. Bệnh thận được xác định là CC < 60 ml/phút, cấp tính hoặc mãn tính.
Siêu âm tim được thực hiện trong vòng 72 giờ sau khi nhập viện. Rối loạn chức năng tim trái (LHD) được xác định bởi sự hiện diện của ít nhất một trong những điều sau: giảm phân suất tống máu thất trái (< 40%), phì đại tâm thất trái (vách liên thất và/hoặc độ dày thành sau > 10 mm), đường kính tâm nhĩ trái > 39 mm ở nữ và > 41 mm ở nam, trào ngược van hai lá vừa hoặc nặng, tăng áp lực đổ đầy thất trái (mô hình dòng chảy qua van hai lá hạn chế hoặc giả bình thường).
Phân tích thống kê
Phân tích được thực hiện bằng phần mềm SPSS 19.0 (SPSS Inc., Chicago, IL, USA). Tương quan thời điểm sản phẩm Pearson và tương quan điểm-lưỡng tính được sử dụng trong phân tích đơn biến. Kết quả được báo cáo là hệ số tương quan (r). Các biến có giá trị p thấp hơn 0,01 trên phân tích đơn biến được coi là đủ điều kiện cho phân tích đa biến. Để tránh đa cộng tuyến, chúng tôi đã kiểm tra mối tương quan giữa tất cả các biến đủ điều kiện bằng cách sử dụng tương quan thời điểm sản phẩm của Pearson. Các biến có khả năng tương tự và phụ thuộc vào các biến khác (tức là, mối liên hệ chặt chẽ giữa các biến độc lập) đã bị loại trừ. Các biến đủ điều kiện được đưa vào các mô hình hồi quy từng bước về phía trước (hồi quy logistic đa thức hoặc nhị thức chuẩn) [12]. Các biến có giá trị p thấp hơn 0,05 được coi là có ý nghĩa thống kê và giá trị dự đoán của chúng được báo cáo dưới dạng hệ số hồi quy (b) với khoảng tin cậy (CI) 95%.
Bảng 1 Đặc điểm bệnh nhân
| Mean (SD) | Range | |
| Age (years) | 67.6 (10.1) | 46-97 |
| BMI | 28.9 (7.0) | 17-43 |
| FEV1% predicted | 32.7 (10.8) | 13-64 |
| FEV1/FVC | 48.0 (11.3) | 19-66 |
| pH-t0 | 7.26 (0.06) | 7.03-7.41 |
| pCO2-t0 (mmHg) | 80.1 (19.7) | 46.2-151 |
Bảng 2 Kết quả của bệnh nhân
| mIPAP-72h (cmH2O) | 17.5 ± 4.4 |
| pH-t1 | 7.30 ± 0.06 |
| pH-t2 | 7.33 ± 0.07 |
| pCO2-t1 (mmHg) | 75.3 ± 16.8 |
| pCO2-t2 (mmHg) | 71.9 ± 14.7 |
| dNIV-24h (hours) | 13.8 ± 5.5 |
| dNIV-48 h (hours) | 23.2 ± 10.3 |
| dNIV-72 h (hours) | 30.3 ± 14.5 |
| Days of NIV (days) | 5.1 ± 3.4 |
| Length of stay (days) | 8.6 ± 6.2 |
| NIV failure | 11 (12.4%) |
| Mortality | 10 (11.2%) |
Kết quả
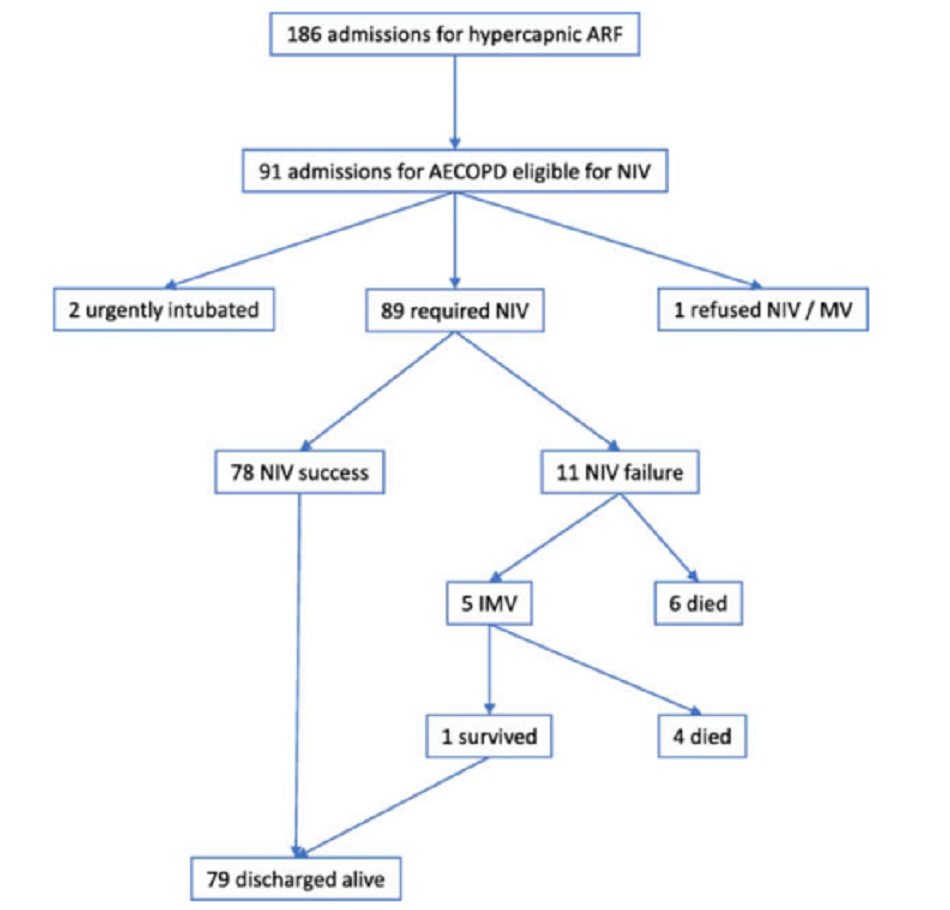
Tổng số 89 bệnh nhân (45 nam, tuổi trung bình 67,6 tuổi) được đưa vào nghiên cứu; 2 bệnh nhân bị loại do đặt nội khí quản khẩn cấp khi nhập viện, và một bệnh nhân từ chối bất kỳ hỗ trợ thở máy nào (Hình 1).
Đặc điểm của bệnh nhân được trình bày trong Bảng 1. Kết quả của bệnh nhân được trình bày trong Bảng 2.
Mười ba bệnh nhân (14%) đáp ứng các tiêu chuẩn về bệnh thận. Siêu âm tim được thực hiện ở 39 bệnh nhân; 24 bệnh nhân (61,5% của phân nhóm được siêu âm tim) có LHD theo các tiêu chí đã thiết lập.
NIV thất bại được ghi nhận ở 11 bệnh nhân (12,4%). Tất cả bệnh nhân thất bại NIV đều được đặt nội khí quản; tuy nhiên, 6 bệnh nhân trong số này bị ngừng hô hấp khi NIV, được đặt nội khí quản và tử vong trong quá trình hồi sức.
Năm bệnh nhân còn lại được đặt nội khí quản và chuyển đến ICU; duy nhất một bệnh nhân sống sót và được xuất viện thành công tại nhà. Như vậy 10 bệnh nhân thất bại NIV tử vong (11,2% tử vong tại bệnh viện).
Kết quả chính
Thất bại NIV có tương quan với số ngày NIV (r = 0,372, p < 0,001), LOS (r = 0,432, p < 0,001), tử vong khi nhập viện (r = 0,947, p < 0,001), bệnh thận (r = 0,224, p < 0,05) nhưng không theo tuổi, FEV1, pH, pCO2 hoặc LHD. Do số lượng bệnh nhân thất bại NIV thấp, phân tích đa biến thêm là không thích hợp. Cả dNIV-72 h và mIPAP-72 h đều không ảnh hưởng đến sự cố của NIV.
Kết quả phụ
LOS được tìm thấy có tương quan thuận với dNIV-72 giờ, dNIV-48 giờ, ngày NIV (p < 0,01) và với tuổi (p < 0,05) nhưng không phải với các biến khác. Để tránh đa cộng tuyến, chúng tôi chọn dNIV-72 h để được tiếp tục nhập vào mô hình hồi quy. Trong phân tích đa biến, cả dNIV- 72 giờ và NIV ngày đều là những yếu tố dự báo độc lập cho thời gian nằm viện (Bảng 3). Do đó, mỗi lần tăng thời gian NIV thêm 7 giờ trong 72 giờ đầu tiên dẫn đến việc nằm viện thêm khoảng một ngày.
Tử vong khi nhập viện có tương quan thuận với LOS (r = 0,437, p < 0,001), số ngày NIV
(r = 0,357, p < 0,01) và FEV 1 (r = – 0,220, p < 0,05). Mối liên hệ chặt chẽ được xác định trong phân tích hồi quy biến đơn lẻ giữa số ngày NIV và tử vong với tỷ số chênh lệch là 1,27 (KTC 95% 1,07-1,5, p = 0,005); do đó, mỗi ngày thêm NIV sẽ làm tăng 27% tỷ lệ tử vong.
BMI, pH và mức pCO2, mIPAP-72 giờ và sự hiện diện của LHD hoặc bệnh thận không ảnh hưởng đến tỷ lệ tử vong hoặc thời gian nằm viện trong nhóm thuần tập của chúng tôi.
Số giờ trung bình của NIV trong vòng 24, 48 và 72 giờ đầu tiên lần lượt là: 13,8 (SD = 5,5), 23,2 (SD = 10,3) và 30,3 (SD = 14,5).
Chúng tôi nhận thấy dNIV-72 h có liên quan đến một số biến trong phân tích đơn biến (xem Bảng 4). pH-t0, pH-t1, pH-t2 và sự hiện diện của LHD đủ điều kiện để đưa vào mô hình hồi quy (nghĩa là với p < 0,01). Do có mối tương quan mạnh và có ý nghĩa giữa ba biến pH, chỉ có pH-t2 (r = – 0,364 – tương quan mạnh nhất với dNIV-72 h) cùng với sự hiện diện của LHD được chọn để đưa vào hồi quy bội chuẩn và cả hai biến đều được xác nhận là các yếu tố dự báo độc lập của dNIV-72 h với hệ số hồi quy là 11,5 (95% CI: 3,5-19,5) đối với LHD và – 73,1 (95% CI: – 127,4 – -18,8) đối với pH-t2.
Bảng 3 Các biến liên quan đến thời gian lưu trú
| Variable | Univariable analysis | Multivariable analysis | |||
| r | p | b | 95%CI | p | |
| dNIV-72h | 0.510 | p < 0.001 | 0.13 | 0.04-0.21 | 0.003 |
| dNIV-48h | 0.381 | p < 0.001 | |||
| Days of NIV | 0.542 | p < 0.001 | 0.68 | 0.31-1.05 | <0.001 |
Bảng 4 Sự kết hợp của các biến khác nhau với dNIV 72 h hoặc mIPAP-72 h trong phân tích đơn biến
| dNIV-72 h | mIPAP-72 h | |||
| Variable | r | p | r | p |
| Age | 0.231 | 0.03 | 0.218 | 0.04 |
| BMI | ns | ns | 0.501 | <0.001 |
| FEV1% predicted | ns | ns | 0.227 | 0.03 |
| FEV1/FVC | ns | ns | 0.319 | 0.002 |
| LHDa | 0.412 | 0.009 | ns | ns |
| Kidney disease | 0.230 | 0.04 | ns | ns |
| pH-t0 | -0.323 | 0.002 | ns | ns |
| pH-t1 | -0.337 | 0.001 | ns | ns |
| pH-t2 | -0.364 | <0.001 | ns | ns |
| pCO2-t0 | ns | ns | 0.357 | 0.001 |
| pCO2-t1 | ns | ns | 0.332 | 0.001 |
| pCO2-t2 | ns | ns | 0.264 | 0.013 |
Do đó, sự hiện diện của LHD và pH thấp hơn với một số thập phân ở 4-6 giờ đáng kể và độc lập kéo dài thời gian NIV trong 72 giờ đầu tiên tương ứng khoảng 11 và 7 giờ. Các giá trị BMI, FEV1 và pCO2 không ảnh hưởng đến thời gian NIV trong 72 giờ đầu tiên.
IPAP trung bình trong 72 giờ đầu tiên (mIPAP-72 giờ) là 17,5 (SD = 4,4). Trong phân tích đơn biến, mIPAP-72 h được tìm thấy có liên quan đến một số biến số (xem Bảng 4). BMI, FEV1/FVC, pCO2-t0 và pCO2-t1 đủ điều kiện để được đưa vào mô hình hồi quy (tức là p < 0,01). Với mối tương quan chặt chẽ giữa pCO2-t0 và pCO2-t1, chỉ pCO2-t0 (liên kết mạnh nhất với mIPAP, r = 0,357) cùng với BMI và FEV1/FVC được đưa vào trong hồi quy bội chuẩn. BMI và pCO2-t0 được xác nhận là các yếu tố dự báo độc lập của mIPAP-72 giờ với hệ số hồi quy lần lượt là 0,26 (KTC 95%: 0,14-0,39) và 0,06 (KTC 95%: 0,02-0,10). Như vậy, mỗi lần tăng BMI thêm 4 kg/m2 và pCO2 thêm 16 mmHg dẫn
đến sự gia tăng gần đúng của mIPAP-72 giờ thêm một cmH2O.
Giá trị pH và sự hiện diện của bệnh thận hoặc LHD không ảnh hưởng đến áp lực hít vào cần thiết của những bệnh nhân này trong 72 giờ đầu tiên của NIV.
Chúng tôi không tìm thấy bất kỳ biến nào được liên kết với cả dNIV-72 h hoặc mIPAP-72 h ở p < 0,01, cho thấy rằng hai đặc điểm này có sự xác định độc lập.
Thảo luận
Chúng tôi nhận thấy tỷ lệ 12% thất bại NIV và 11% tỷ lệ tử vong trong quần thể bệnh nhân AECOPD được điều trị bằng thông khí không xâm nhập của chúng tôi. Những con số này ở mức thấp hơn những con số được báo cáo trong các nghiên cứu khác với tỷ lệ NIV thất bại là từ 9 đến 50% [6].
Dữ liệu của chúng tôi cho thấy rằng LOS có liên quan đến tỷ lệ tử vong khi nhập viện. Phát hiện này được hỗ trợ bởi dữ liệu đã công bố trước đây cho thấy LOS là một biến số dự báo cho tỷ lệ tử vong khi nhập viện và lên đến 6 tháng sau khi nhập viện ICU ở bệnh nhân AECOPD [13]. Hơn nữa, chúng tôi đã quan sát thấy mối liên quan giữa tỷ lệ tử vong khi nhập viện và số ngày mắc NIV. Mặc dù chúng tôi không tìm thấy bất kỳ nghiên cứu nào trước đây về mối liên quan này ở bệnh nhân AECPOD, nhưng mối liên quan chặt chẽ được mô tả ở bệnh nhân không COPD có ARF [14]. Tương tự như vậy, bệnh nhân AECOPD cần thở máy xâm nhập nhiều ngày hơn có nguy cơ gia tăng kết cục xấu [15].
Các yếu tố quyết định kết quả của bệnh nhân AECOPD được điều trị bằng NIV mà chúng tôi đã khảo sát và phổ biến đối với các nghiên cứu khác là khí máu động mạch ban đầu, tuổi, BMI, FEV1 và các bệnh đi kèm.
Mức độ pH đã được báo cáo là một yếu tố tiên lượng quan trọng [16]. Confalonieri và cộng sự. đã kiểm tra các yếu tố dự báo liên quan đến thất bại NIV trong một nghiên cứu đa trung tâm lớn bao gồm 1033 bệnh nhân AECOPD nặng. Trong nghiên cứu của họ, các giá trị pH, tần số hô hấp, GCS, và điểm mức độ nghiêm trọng APACHE II được ghi lại ở t0 và t1 được tìm thấy là các biến dự báo độc lập cho thất bại NIV. Các biến này sau đó được sử dụng để xây dựng mô hình tiên lượng thất bại NIV, được chứng minh là có độ chính xác cao, đặc biệt là ở t1 khi được đánh giá trên một mẫu bệnh nhân độc lập. Cụ thể, pH < 7,25 ở t1 là một chỉ số dự báo quan trọng về sự thất bại của NIV [17]. Mặc dù bao gồm cả những bệnh nhân bị nhiễm toan nặng (pH < 7,15), chúng tôi không xác định được bất kỳ mối liên quan nào giữa pH và NIV thất bại hoặc tử vong. Mặt khác, điều này sẽ hỗ trợ một khuyến cáo gần đây rằng tình trạng nhiễm toan nặng không nên loại trừ thử nghiệm NIV trong AECOPD [7].
Mặc dù pCO2 đã được báo cáo là có liên quan đến thất bại NIV ở ARF không COPD [18], chúng tôi không tìm thấy bất kỳ mối liên quan nào như vậy ở bệnh nhân AECOPD mà thay vào đó quan sát thấy rằng pCO2 – t1 là một yếu tố dự báo độc lập cho mIPAP-72 giờ chưa được đã báo cáo trước đây.
Tuổi già được báo cáo là yếu tố dự báo tử vong tại bệnh viện hoặc tử vong dài hạn ở bệnh nhân AECOPD [19]. Trong nghiên cứu của chúng tôi, những bệnh nhân lớn tuổi cần NIV nhiều ngày hơn và thời gian LOS dài hơn, bị suy giảm chức năng nghiêm trọng hơn và yêu cầu áp lực hô hấp cao hơn nhưng có cùng kết quả (tức là thất bại NIV và tử vong trong bệnh viện) như những bệnh nhân trẻ hơn. Kết quả này xác nhận những phát hiện trước đây của chúng tôi [20] và ủng hộ khuyến nghị hiện tại về hỗ trợ NIV bất kể tuổi tác trong AECOPD [7].
Chỉ số BMI thấp < 20 có liên quan đến tỷ lệ tử vong cao hơn ở bệnh nhân AEOCPD được đưa vào ICU để thở máy (xâm lấn hoặc NIV) [21]. Trong nghiên cứu của chúng tôi, BMI ảnh hưởng đến cài đặt NIV nhưng không ảnh hưởng đến tỷ lệ thất bại hoặc tử vong do NIV, cho thấy rằng NIV có thể có hiệu quả tương tự bất kể giá trị BMI.
Trong phân tích đơn biến, chúng tôi thấy FEV1 có tương quan nghịch với tỷ lệ tử vong khi nhập viện. Chúng tôi không thể tìm thấy bất kỳ dữ liệu nào trong tài liệu về tác động của FEV1 đối với tử vong tại bệnh viện trong AECOPD với ARF tăng CO2, nhưng bên ngoài cơ sở bệnh viện, FEV1 là một yếu tố tiên lượng nổi tiếng về tử vong nói chung.
Suy tim (HF) có ở hơn 20% bệnh nhân COPD [22]. Mặc dù vậy, rất ít dữ liệu tồn tại về tác
động của HF đối với kết quả của AECOPD nghiêm trọng. Với bối cảnh này, chúng tôi đặc biệt tìm kiếm các dấu hiệu siêu âm tim cho LHD trong một nhóm nhỏ dân số của chúng tôi. Chúng tôi quan sát thấy rằng, mặc dù tăng lượng NIV trong vòng 72 giờ đầu tiên, sự hiện diện của LHD không ảnh hưởng đến thời gian nằm viện, thất bại NIV hoặc tỷ lệ tử vong. Theo hiểu biết của chúng tôi, chỉ có một nghiên cứu khác xem xét ảnh hưởng của rối loạn chức năng tim trái trong AECOPD, yêu cầu NIV, người đã báo cáo những phát hiện tương tự [23].
Liệu sự hiện diện của bệnh thận mãn tính (CKD) có gây ra hậu quả gì ở bệnh nhân AECOPD nặng hay không vẫn còn đang được tranh luận [24]. Kết quả của chúng tôi cho thấy bệnh nhân bị bệnh thận cấp tính hoặc mãn tính lớn tuổi hơn, dễ bị thất bại NIV, rất có thể cần NIV nhiều giờ hơn do nhiễm toan chuyển hóa liên quan với pH thấp hơn ở t0, t1, t2. Bất chấp tất cả các mối tương quan này, sự hiện diện của bệnh thận không ảnh hưởng đến tỷ lệ tử vong khi nhập viện.
Mặc dù không có dữ liệu trước đây về chủ đề này, nhưng chúng tôi nhận thấy rằng lượng NIV được áp dụng trong 72 giờ đầu tiên và lượng IPAP được sử dụng trong 72 giờ đầu tiên không ảnh hưởng đến thất bại của NIV cũng như tỷ lệ tử vong. Thay vào đó, NIV-72 h ảnh hưởng đến số ngày của NIV và LOS. Dữ liệu này có thể được coi là một trong những phát hiện ban đầu của nghiên cứu này.
Chuyển sang kết quả phụ, mặc dù số lượng nghiên cứu liên quan đến NIV trong AECOPD là rất lớn nhưng theo hiểu biết của chúng tôi, không có nghiên cứu nào khác xem xét cụ thể các yếu tố ảnh hưởng đến thời gian và cài đặt NIV trong 72 giờ đầu tiên nhập viện.
Về cài đặt NIV, một lý do phổ biến dẫn đến lỗi NIV là không đủ áp lực hỗ trợ và IPAP không đủ thường được sử dụng trong AECOPD [25, 26] và không có dữ liệu được công bố về các yếu tố ảnh hưởng trực tiếp đến IPAP. Do đó, chúng tôi quyết định tìm kiếm các yếu tố như vậy và chúng tôi thấy rằng BMI và pCO2 cơ bản cần được xem xét khi chọn cài đặt NIV ban đầu.
Liên quan đến thời gian NIV, các hướng dẫn hiện hành khuyến nghị tối đa hóa thời gian NIV trong 24 giờ đầu tiên, tiếp theo là giảm dần NIV theo pH, mức pCO2 và khả năng chịu đựng trong 2 đến 3 ngày tiếp theo [7]. Sau 24 giờ đầu tiên, lượng NIV tối ưu và thời điểm thích hợp để rút nó chưa được kiểm tra trong các thử nghiệm đã được công bố. Do đó, một nghiên cứu về thời gian NIV trong vòng 72 giờ đầu tiên là hợp lý.
Trong nghiên cứu của chúng tôi, dNIV-72 giờ được xác định bởi mức độ pH và sự hiện diện của rối loạn chức năng tim trái, trong khi không bị ảnh hưởng bởi các biến phổ biến khác như BMI, FEV1 hoặc mức pCO2. Cả mức độ pH và sự hiện diện của LHD đều làm tăng đáng kể và độc lập nhu cầu về NIV trong 72 giờ đầu tiên.
Điều thú vị là dNIV-72 h và mIPAP-72 h có các yếu tố dự báo khác nhau, do đó độc lập với nhau. Do đó, các đặc điểm khác nhau sẽ được xem xét khi thiết lập áp lực thở vào so với khi thiết lập thời gian NIV.
Chúng tôi cho rằng nghiên cứu này có những hạn chế. Đầu tiên, so với nhiều nghiên cứu được đề cập ở trên, chúng tôi có số lượng bệnh nhân đăng ký thấp, điều này có thể hạn chế giá trị bên ngoài của nó. Thứ hai, do không có khả năng ghi lại pO2/FiO2 chính xác khi nhập viện, chúng tôi không thể tính toán bất kỳ điểm số mức độ nghiêm trọng nào (tức là SAPS hoặc APACHE) và do đó ảnh hưởng của nó đối với kết quả như các nghiên cứu khác đã báo cáo.
Kết luận
Trong nhóm thuần tập bệnh nhân AECOPD của chúng tôi, thất bại NIV và tử vong khi nhập viện không bị ảnh hưởng bởi tuổi, BMI, sự hiện diện của rối loạn chức năng tim trái và các giá trị khí máu động mạch trong 6 giờ đầu tiên của NIV. Những phát hiện này ủng hộ việc sử dụng rộng rãi NIV trong AECOPD bất kể những đặc điểm này, tương tự như các khuyến nghị hiện tại.
Tổng số giờ NIV cần thiết trong 72 giờ đầu tiên cao hơn ở những bệnh nhân bị nhiễm toan nặng hơn trong 6 giờ đầu tiên của NIV, và ở những bệnh nhân bị rối loạn chức năng tim trái.
IPAP trung bình cần thiết cho NIV ở bệnh nhân AECOPD tỷ lệ với BMI và pCO2 (có thể được sử dụng để dự đoán mIPAP) và không liên quan đến mức độ chức năng phổi hoặc mức độ nghiêm trọng của nhiễm toan.
Xem thêm: