Bệnh hô hấp, Bệnh tim mạch
Các biến chứng phổi thường gặp sau phẫu thuật ngoài tim
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Các biến chứng phổi sau phẫu thuật ngoài tim – tải về file pdf ở đây.
Kalpana Vinod Kelkar
Indian J Anaesth, 2015;59:599-605.
Bản dịch của BS. Đặng Thanh Tuấn – BV Nhi Đồng 1
TÓM TẮT
Biến chứng phổi sau phẫu thuật (PPC – Post-operative pulmonary complications) xảy ra ở 5–10% bệnh nhân trải qua phẫu thuật ngoài lồng ngực và ở 22% bệnh nhân có nguy cơ cao. PPC được định nghĩa rộng rãi là các tình trạng ảnh hưởng đến đường hô hấp có thể ảnh hưởng xấu đến quá trình lâm sàng của bệnh nhân sau phẫu thuật. Phân tầng nguy cơ trước, các chiến lược giảm thiểu nguy cơ, thực hiện phẫu thuật trong thời gian ngắn và/hoặc xâm lấn tối thiểu và sử dụng kỹ thuật gây tê vùng kết hợp với gây mê toàn thân có thể làm giảm tỷ lệ mắc PPC. Xẹp phổi (atelectasis) là nguyên nhân chính gây ra PPC. Xẹp phổi có thể được ngăn ngừa hoặc điều trị bằng cách giảm đau thích hợp, tập thở phế dung khuyến khích (IS – incentive spirometry), tập thở sâu, áp lực đường thở dương liên tục, huy động dịch tiết và vận động sớm. Điều trị IS trước phẫu thuật hiệu quả hơn. Lý do chính gây viêm phổi sau phẫu thuật là do hít sặc dọc theo các kênh được hình thành bởi các nếp gấp dọc trong bóng chèn polyvinyl clorua thể tích cao, áp suất thấp của ống nội khí quản. Việc sử dụng bóng chèn thuôn nhọn, bóng chèn polyurethane và sử dụng chọn lọc thay vì sử dụng thường quy ống thông mũi dạ dày có thể làm giảm cơ hội hít sặc. Tổn thương phổi cấp tính là PPC nghiêm trọng nhất có thể gây tử vong.
GIỚI THIỆU
Biến chứng phổi sau phẫu thuật (PPC) xảy ra ở 5– 10% bệnh nhân trải qua phẫu thuật ngoài lồng ngực và ở 22% bệnh nhân có nguy cơ cao. Ngay cả trong các ca phẫu thuật nhỏ, tỷ lệ mắc bệnh có thể là 1– 2%. Có đến một phần tư số ca tử vong xảy ra trong vòng một tuần sau phẫu thuật có liên quan đến biến chứng phổi, do đó khiến nó trở thành bệnh nghiêm trọng phổ biến thứ hai sau biến cố tim mạch.[1] Có sự khác biệt lớn về tỷ lệ mắc PPC từ 2% đến 40 %.[2] Điều này chủ yếu là do thiếu sự thống nhất về việc đưa các tình trạng nội khoa vào PPC.
Định nghĩa
Có nhiều định nghĩa khác nhau có sẵn trong tài liệu:
- Các biến chứng hô hấp xảy ra trong vòng 48– 72 giờ sau phẫu thuật [3]
- Các tình trạng ảnh hưởng đến đường hô hấp có thể ảnh hưởng xấu đến quá trình lâm sàng của bệnh nhân sau phẫu thuật [4]
- Bất kỳ bất thường phổi nào xảy ra trong giai đoạn hậu phẫu tạo ra bệnh hoặc rối loạn chức năng có thể xác định được có ý nghĩa lâm sàng và ảnh hưởng xấu đến quá trình lâm sàng.
Có một loạt các biến chứng phổi như sau:
- Xẹp phổi-dẫn đến giảm oxy máu sau phẫu thuật (biến chứng phổ biến nhất)
- Viêm phổi, viêm phế quản
- Co thắt phế quản
- Đợt cấp của bệnh phổi trước đó
- Xẹp phổi do chất nhầy bịt kín đường thở
- Suy hô hấp với hỗ trợ thở máy > 48 giờ
- Tổn thương phổi cấp tính (ALI – acute lung injury) bao gồm viêm phổi do hít, ALI liên quan đến truyền máu (TRALI – transfusion-related ALI) và hội chứng suy hô hấp cấp tính (ARDS – acute respiratory distress syndrome)
- Thuyên tắc phổi.
PPC có thể được phân thành bốn cấp độ:[5, 6]
- Độ 1: Bất kỳ sai lệch nào so với diễn biến bình thường sau phẫu thuật mà không cần điều trị bằng thuốc hoặc can thiệp phẫu thuật, nội soi và X quang. Ví dụ, xẹp phổi cần tập thở phế dung hoặc vật lý trị liệu
- Mức độ 2: Yêu cầu điều trị bằng thuốc cụ thể. Ví dụ, viêm phổi cần dùng kháng sinh tại khoa và co thắt phế quản cần dùng thuốc giãn phế quản
- Độ 3: Cần can thiệp ngoại khoa, nội soi hoặc X quang. Ví dụ, hút nội soi phế quản để làm sạch đường thở bị tắc và đặt ống ngực cho tràn khí màng phổi/tràn dịch màng phổi Độ 2 và 3 yêu cầu hỗ trợ thông khí không xâm lấn [NIV – non-invasive ventilation] và/hoặc điều trị bằng thuốc, ví dụ như thuốc giãn phế quản, thuốc lợi tiểu, v.v.)
- Độ 4: Tình trạng đe dọa đến tính mạng cần nhập viện tại đơn vị chăm sóc đặc biệt (ICU – intensive care unit) (suy một/đa cơ quan cần nhập viện ICU, thở máy, v.v.)
- Độ 4a: Rối loạn chức năng cơ quan đơn độc – suy phổi cần đặt nội khí quản và thở máy
- Độ 4b: Cùng với rối loạn chức năng cơ quan khác.
Điểm đặc biệt của các biến chứng ở phổi là chúng có thể phòng ngừa hoặc thay đổi được ở một mức độ đáng kể. Có nhiều yếu tố nguy cơ trước phẫu thuật liên quan đến PPC [Bảng 1 và 2]. Do đó, (a) Các chiến lược giảm thiểu nguy cơ có thể được lên kế hoạch ngay từ giai đoạn trước phẫu thuật, (b) kỹ thuật phẫu thuật và gây mê thích hợp có thể được lựa chọn sau khi thảo luận kỹ lưỡng với bác sĩ phẫu thuật và bệnh nhân và cân nhắc giữa nguy cơ và lợi ích, (c) xử trí hậu phẫu tỉ mỉ có thể ngăn ngừa tiến triển thành các biến chứng nghiêm trọng.
Bảng 1 Yếu tố nguy cơ trước phẫu thuật
| Yếu tố nguy cơ liên quan đến bệnh nhân | |
| Yếu tố nguy cơ | Liên quan đến biến chứng |
| Tuổi > 65 tuổi | Dự đoán nguy cơ độc lập Yếu tố nguy cơ không thể thay đổi |
| Thử nghiệm ho dương tính | Ho tái phát sau lần ho đầu tiên |
| Hút thuốc lá | Tỷ lệ biến chứng cao hơn
Chỉ khi liên quan đến COPD Bất đồng về thời gian kiêng cử Bỏ hút thuốc khi gần phẫu thuật |
| COPD | Yếu tố nguy cơ quan trọng nhất
Chuẩn bị trước phẫu thuật làm giảm đáng kể các biến chứng |
| Hen phế quản | Bệnh nhân hen được kiểm soát tốt (bệnh nhân không có triệu chứng với FEV >80%) không phải là yếu tố nguy cơ |
| Béo phì | Các nghiên cứu về kết quả không cho thấy mối liên hệ nhưng việc chuẩn bị trước phẫu thuật là cần thiết |
| Sức khỏe tổng quát | ASA >2, albumin <3,5 g%, tình trạng chức năng kém và giảm khả năng gắng sức – là các yếu tố nguy cơ chính |
| Ngưng thở khi ngủ do tắc nghẽn | Nguy cơ cao hơn về tình trạng thiếu oxy trong máu sau phẫu thuật, tăng CO2, viêm phổi do hít và ARDS |
Bảng 2 Các yếu tố nguy cơ liên quan đến thủ tục
| Yếu tố nguy cơ liên quan đến thủ thuật | |
| Yếu tố nguy cơ | Liên quan đến biến chứng |
| Thời gian phẫu thuật | Dự đoán nguy cơ độc lập |
| Cách gây mê | Gây tê vùng làm giảm nguy cơ biến chứng
Ưu tiên kỹ thuật kết hợp (Gây mê với phong bế trục thần kinh) NMB tác dụng dài trong gây mê – yếu tố nguy cơ |
| Nơi phẫu thuật | Phẫu thuật cổ, ngực, bụng trên, phẫu thuật thần kinh và phẫu thuật phình động mạch chủ bụng
Khoảng cách từ vết mổ đến cơ hoành tỷ lệ nghịch với tỷ lệ biến chứng Biến chứng phẫu thuật vùng bụng trên tăng gấp 1,5 lần so với vùng bụng dưới |
| Loại phẫu thuật | Nội soi ổ bụng – ít biến chứng hơn so với mổ mở (điều quan trọng cần nhớ là ảnh hưởng của việc tăng IAP đối với chứng xẹp phổi)
Phẫu thuật cấp cứu – biến chứng cao hơn so với chương trình |
| Truyền máu | Công cụ dự đoán nguy cơ độc lập TRALI – PPC đặc hiệu liên quan đến truyền máu |
| Ống thông dạ dày | Sự hiện diện liên quan đến VAP và viêm phổi hậu phẫu Sử dụng đặt ống thông dạ dày chọn lọc thay vì thường quy được ủng hộ |
| Thở máy > 48 giờ | Dự đoán nguy cơ của VALI |
Có nhiều lý do cho sự phát triển của tình trạng thiếu oxy sau phẫu thuật trong giai đoạn ngay sau phẫu thuật. Tác dụng ức chế tồn dư của thuốc gây mê dẫn đến giảm thông khí, tắc nghẽn đường thở, giảm khả năng đáp ứng CO2 của trung tâm hô hấp, tác dụng ức chế thần kinh cơ (NMBA) tồn dư và nẹp cơ hoành do đau, đặc biệt là trong phẫu thuật vùng bụng trên là một số ít trong số nguyên nhân đó. Do đau trong giai đoạn ngay sau phẫu thuật, bệnh nhân có xu hướng thông khí kém, tránh thở sâu, ho không đầy đủ kèm theo ứ đọng dịch tiết, tất cả đều dẫn đến tăng khả năng nhiễm trùng. Sau phẫu thuật, có sự ức chế phản xạ tủy sống của dây thần kinh cơ hoành do đầu vào cảm giác đau đến sừng bụng và sừng não thất bên của tủy sống,[17] còn ảnh hưởng đến chức năng cơ hoành. Tầm quan trọng của việc giảm đau không cần phải được nhấn mạnh quá mức. Bên cạnh thuốc giảm đau, theo dõi thích hợp, liệu pháp oxy để duy trì độ bão hòa đầy đủ, đảm bảo đường thở không bị cản trở và hỗ trợ hô hấp dưới dạng áp lực đường thở dương liên tục (CPAP)/NIV cho đến khi hô hấp tự nhiên đầy đủ được thiết lập sẽ khắc phục tình trạng thiếu oxy này.
Bên cạnh tất cả các nguyên nhân gây thiếu oxy máu nêu trên, nguyên nhân quan trọng nhất là xẹp phổi.
Xẹp phổi
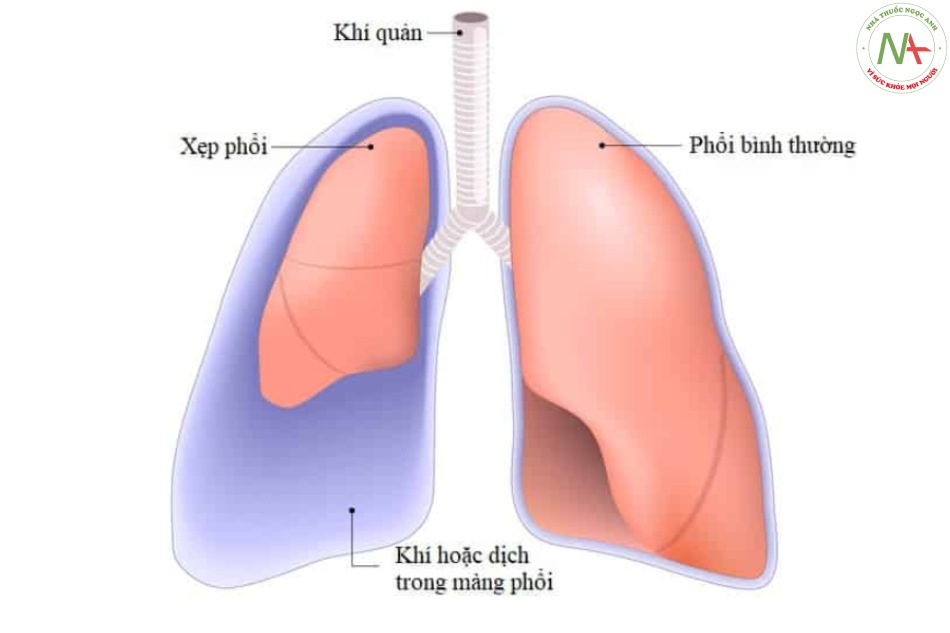
Xẹp phổi được gây ra trong phẫu thuật do nhiều yếu tố khác nhau như gây mê toàn thân với tác dụng của thuốc gây mê toàn thân, thuốc chẹn thần kinh cơ (NM) gây liệt cơ, tư thế nằm nghiêng, tăng áp lực trong ổ bụng (như trong nội soi ổ bụng), các tư thế phẫu thuật khác nhau như tư thế Trendelenburg. Phần bị ảnh hưởng nhiều nhất của phổi là các phân thùy đáy phổi. Trong một nghiên cứu, ở những bệnh nhân có phổi bình thường, 90% bị xẹp phổi ở những phần phụ thuộc nhiều nhất sau khi đặt nội khí quản.[8, 18] Xẹp phổi có thể vượt quá 15–20%.
Mức độ xẹp phổi thậm chí có thể nhiều hơn ở những bệnh nhân béo phì. Trong trường hợp phẫu thuật bụng, xẹp phổi có thể tồn tại trong vài tuần sau phẫu thuật.
Xẹp phổi có thể được phân thành ba nhóm:[18]
- Xẹp phổi do nén (đã đề cập ở trên)
- Xẹp phổi do hấp thu
FiO2 sau khi khởi mê càng lớn thì xẹp phổi càng nhanh. Cung cấp oxy trước khi khởi mê và cung cấp oxy với 100% O2 khi kết thúc phẫu thuật và hút nội khí quản tại thời điểm rút ống nội khí quản bằng áp suất âm trực tiếp góp phần gây xẹp phổi. Để ngăn ngừa xẹp phổi do những nguyên nhân này, các biện pháp sau đây được khuyến khích trong phẫu thuật.[5]
Thao tác huy động sớm sau khi đảm bảo đường thở, áp suất hít vào là 40 cm H2O trong 8–10 giây, được gọi là thao tác dung tích sống (VC – vital capacity):
- Giảm FiO2 <60% để giữ SaO2 >96%
- Thao tác huy động nhẹ nhàng trước khi rút nội khí quản
- Tránh tăng oxy với 100% O2 tại thời điểm rút nội khí quản. 50–70% O2 được coi là đủ (điều này chỉ có thể với hỗn hợp không khí, O2 chứ không phải khi sử dụng N2O khi nguy cơ thiếu oxy khuếch tán bắt buộc phải sử dụng 100% O2 trong 10 phút cuối)
- CPAP trong quá trình tiền oxy hóa ở bệnh nhân béo phì
- Sử dụng chiến lược áp lực dương cuối thì thở ra (PEEP) và huy động phế nang, nghĩa là tăng dần PEEP và áp lực hít vào, ví dụ: 0/10, 5/15, 10/20 và 15/25 cm H2O trong 8–10 chu kỳ hô hấp.
Ở những bệnh nhân béo phì trải qua phẫu thuật giảm béo nội soi, thủ thuật VC nên được duy trì trong 8 giây sau đó là 10 cm H2O PEEP.[5]
Nguyên nhân thứ ba của xẹp phổi là mất chất hoạt động bề mặt (surfactant). Điều này ngăn cản việc mở lại các phế nang bị xẹp. Trong giai đoạn phẫu thuật, sản xuất chất hoạt động bề mặt giảm. Lạm dụng rượu mãn tính có liên quan đến việc giảm sản xuất chất hoạt động bề mặt.[19] Xẹp phổi cản trở chức năng của chất hoạt động bề mặt khiến phổi dễ bị xẹp ngay cả sau khi mở lại.
CÁC BIỆN PHÁP SAU PHẪU THUẬT ĐỂ PHÒNG NGỪA XẸP PHỔI
- Giảm đau sau phẫu thuật tốt: Ngăn ngừa thông khí và các thủ thuật để mở các phế nang bị xẹp, chẳng hạn như thở phế dung khuyến khích (IS) và các bài tập thở sâu (DBE – deep breathing exercises), có thể được thực hiện hiệu quả hơn. Thuốc giảm đau cũng giúp giảm bớt phản ứng căng thẳng thần kinh nội tiết có thể dẫn đến PPC và rối loạn chức năng cơ quan. Cả hai kỹ thuật gây tê ngoài màng cứng và kỹ thuật giảm đau do bệnh nhân kiểm soát đã được chứng minh là vượt trội so với thuốc giảm đau theo yêu cầu.[15]
- IS, đây vẫn là một kỹ thuật hấp dẫn vì nó ít tốn công sức hơn, tiết kiệm hơn và hướng đến bệnh nhân.[15]
- DBEs, nín thở sâu trong 3–5 giây, đã được chứng minh là cải thiện đáng kể tình trạng căng thẳng oxy
- CPAP, điều này không phụ thuộc vào nỗ lực của bệnh nhân, đây là ưu điểm lớn nhất của kỹ thuật này. Vì đây là một kỹ thuật tốn kém nên nó nên được dành riêng cho những bệnh nhân không thể thực hiện IS/DBE.[15] Tất cả các kỹ thuật mở rộng phổi, nghĩa là IS, DBE và bơm phồng phổi quá mức đã được chứng minh là có hiệu quả như nhau trong việc giảm PPC. Trong những trường hợp bệnh nhân được đào tạo trước phẫu thuật, kết quả sẽ tốt hơn, [15] do đó ở những bệnh nhân có nguy cơ cao, việc đào tạo trước phẫu thuật rất được khuyến khích. Lawrence và cộng sự đã đưa ra một bằng chứng mạnh mẽ sau khi nghiên cứu dữ liệu trong hơn 25 năm (1980–2005) rằng các thao tác mở rộng phổi rất hiệu quả trong việc giảm PPC
- Vận động và đi lại sớm.
VIÊM PHỔI SAU MỔ
Vùng xẹp phổi hoạt động như một ổ nhiễm trùng và bệnh nhân có thể bị viêm phổi sau phẫu thuật (PP – post-operative pneumonia). Thông thường, viêm phổi phát triển có xu hướng xảy ra trong năm ngày đầu tiên sau phẫu thuật. Bệnh nhân có thể bị sốt, tăng bạch cầu, tăng tiết dịch và thâm nhiễm phổi trên X quang. Bệnh nhân bị thiếu oxy máu và cuối cùng có thể bị suy hô hấp. [7] Trong một phân tích tổng hợp, Smetna đã liệt kê các yếu tố nguy cơ sau đối với PP sau phẫu thuật không do tim mạch hút thuốc, suy tim sung huyết, tuổi >70, phân loại ASA > 2, bệnh phổi tắc nghẽn mạn tính đã có từ trước và các ca phẫu thuật nguy cơ cao.[7, 12]
Thông thường, lý do gây ra PP và thậm chí viêm phổi liên quan đến máy thở (VAP – ventilator-associated pneumonia) là do hít sặc dịch tiết dưới thanh môn có chứa vi khuẩn. Những khuẩn lạc trong đường hô hấp. VAP có thể xảy ra trước viêm khí quản-phế quản liên quan đến máy thở (VAT-ventilator-associated tracheo-bronchitis) tiến triển thành VAP. Các yếu tố nguy cơ hít sặc là:
- Loại ống nội khí quản
- Thông khí cơ học không có PEEP
- Sự hiện diện của ống thông mũi dạ dày (NGT – nasogastric tube)
- Bệnh trào ngược dạ dày thực quản (GERD – Gastroesophageal reflux disease).
Cần lưu ý rằng trong giai đoạn ngay sau phẫu thuật trong khoảng thời gian 2 giờ, các phản xạ bảo vệ bị giảm và bệnh nhân có thể hít. Cơ thắt thực quản trên vẫn bị ức chế. Điều này có nhiều khả năng xảy ra khi tuổi cao và sử dụng thuốc giãn cơ tác dụng kéo dài.[20]
Người ta quan sát thấy rằng các bóng chèn có thể tích cao, áp suất thấp (HVLP – high volume, low pressure) thông thường phát triển các nếp gấp dọc tạo thành các rãnh nhỏ trong bóng chèn polyvinyl clorua (PVC), cho phép vận chuyển các chất tiết trong lòng khí quản.[21] Điều này gây ra một khả năng khác biệt là hít sặc. Ngay cả ở những bệnh nhân được đặt nội khí quản có thể hít trong khi phẫu thuật (đặc biệt là trong các phẫu thuật kéo dài) hoặc trong ICU khi bệnh nhân đang thở máy. Rất nhiều công việc đang được thực hiện trên thiết kế bóng chèn. Bóng chèn hình côn hiệu quả hơn trong việc bịt kín khí quản so với bóng chèn hình trụ.[22] Trong khi đó, bóng chèn polyurethane cũng được chứng minh là có hiệu quả trong việc ngăn ngừa sự hình thành nếp gấp.[23] Các tác giả này cũng đã chỉ ra rằng tỷ lệ diện tích mặt cắt ngang của bóng chèn so với khí quản là rất quan trọng. Khi vượt quá 1,5:1, nó tạo điều kiện cho sự phát triển của các nếp gấp dọc. Cả hai nghiên cứu này đều là nghiên cứu trong phòng thí nghiệm. Zanella và cộng sự [22] đã đưa ra một ý tưởng mới là bọc bóng chèn HVLP bằng cao su latex có hàm lượng protein thấp được hỗ trợ bằng gel bôi trơn giữa hai lớp để đảm bảo bề mặt bằng phẳng không có nếp gấp. Một ống có bóng chèn mới đã được thiết kế, là một hệ thống bịt kín áp suất thấp, bao gồm 12–20 lớp màng polyurethane mỏng hình xuyến được gọi là mang. Ống này có hình bầu dục, phù hợp hơn ở mức thanh môn.[23]
Một phương pháp khác để giảm hít dịch là hút liên tục dịch tiết dưới thanh môn. Để đạt được điều này, các ống đặc biệt được thiết kế có một lòng lưng riêng biệt kết thúc gần với bóng chèn. Sử dụng kỹ thuật này, tỷ lệ VAP được chứng minh là giảm đáng kể. [20, 23] Trong một phân tích tổng hợp của 5 nghiên cứu, khoảng 50% giảm VAP đã được chứng minh là xảy ra ở những bệnh nhân thở máy trong 72 giờ sử dụng kỹ thuật này. Sau nghiên cứu này, trung tâm kiểm soát dịch bệnh, Hiệp hội Chăm sóc Hô hấp Hoa Kỳ, Hiệp hội Y tá Chăm sóc Đặc biệt Hoa Kỳ và Hiệp hội Lồng ngực Hoa Kỳ đã xác nhận kỹ thuật này.[15]
Sự hiện diện của ống thông mũi dạ dày
NGT làm cho cơ vòng tâm vị mất khả năng hoạt động; do đó, trong quản lý gây mê cho bệnh nhân bị đầy bụng, nếu hút dịch dạ dày để làm trống dạ dày, thì ống hút nên được rút vào thực quản phía trên tâm vị trong quá trình khởi mê. Vì NGT tạo điều kiện hít sặc gây PP/VAP, việc đặt NGT thường quy trong giai đoạn hậu phẫu và trong ICU không nên được khuyến khích và nên ủng hộ việc đặt NGT có chọn lọc.[15, 16]
Để tránh trào ngược và hít sặc khi đặt NGT, một ống bóng thông mũi dạ dày đã được thiết kế. Quả bóng khi được bơm căng sẽ nằm ở trên tâm vị, ngăn chặn bất kỳ sự trào ngược nào.[18]
Các biện pháp trong và sau mổ để giảm VAP và PP [18]
- Giới hạn thời gian phẫu thuật. Tỷ lệ VAP và PP có liên quan đến thời gian. Thời gian phẫu thuật càng lâu, nguy cơ hít sặc càng cao. Thủ thuật phẫu thuật kéo dài >2 giờ làm tăng nguy cơ gấp bốn lần. Tương tự, thời gian thở máy trong ICU lâu hơn sẽ làm tăng nguy cơ. Do đó, sớm nối lại nhịp thở tự nhiên và cai máy thở là rất quan trọng
- Mức độ an thần trong ICU là quan trọng
- Tránh sử dụng các NMBA tác dụng kéo dài
- Bôi trơn bóng chèn PVC
- Áp suất bóng chèn < 20 cm H2O gián đoạn trong 8 ngày thông khí đầu tiên làm tăng đáng kể nguy cơ PP. Áp suất trong bóng chèn 24 cm H2O được coi là giới hạn dưới an toàn
- Nên áp dụng dự phòng 5-8 cm H2O PEEP
- Hút dịch tiết dưới thanh môn
- Sử dụng ống đặc biệt 9. Tránh NGT khi có thể.
TỔN THƯƠNG PHỔI CẤP
Suy hô hấp liên quan đến ALI và/hoặc ARDS là một trong những yếu tố góp phần quan trọng nhất vào tỷ lệ tử vong sau phẫu thuật.
Định nghĩa
ALI là suy hô hấp do thiếu oxy do tổn thương phổi lan tỏa, được đặc trưng bởi giảm độ giãn nở của phổi và phù phổi không do tim, do rò rỉ mao mạch lan rộng. Tăng tính thấm vi mạch cùng với tăng protein trong dịch phù là dấu hiệu đặc trưng của ALI bất kể nguyên nhân. Có những thâm nhiễm phổi hai bên có thể tiến triển thành vùng mờ khiến không thể phân biệt được với ARDS. PCWP là <18 mm Hg. Khi tỷ lệ PaO2/FiO2 <300 mm Hg, đó là ALI và khi tỷ lệ này <200 mm Hg, đó là ARDS (Hội nghị Đồng thuận Châu Âu của Mỹ).[19] ALI có thể có hai loại:
- Nguyên phát – Ở đây, biểu hiện lâm sàng là trong giai đoạn hậu phẫu ngay lập tức và đó là do phản ứng viêm toàn thân gây ra bởi phẫu thuật
- Thứ phát – ALI thứ phát xuất hiện 3–12 ngày sau phẫu thuật khi nó được kích hoạt bởi các biến chứng sau phẫu thuật như nhiễm trùng huyết, thuyên tắc phổi, hít sặc dịch dạ dày, viêm phổi hoặc truyền máu. Mức độ nghiêm trọng và biểu hiện của ALI thứ phát do hít sặc phụ thuộc vào lượng chất lỏng được hít và độ pH (hội chứng Mendelson).
Khi nguyên nhân gây bệnh ALI là truyền máu/các sản phẩm từ máu, nó được gọi là TRALI.
Theo định nghĩa, TRALI là tình trạng suy hô hấp khởi phát cấp tính và phù phổi không do tim tiến triển trong hoặc trong vòng 6 giờ sau khi truyền máu.[24]
Trong những trường hợp không điển hình, TRALI có thể có triệu chứng muộn hơn nhiều.
Có hai loại TRALI:
- TRALI miễn dịch
- TRALI không miễn dịch
Tổn thương phổi cấp tính liên quan đến truyền máu do miễn dịch
Kích hoạt trong máu được truyền là các kháng thể tự động liên kết với bạch cầu hạt. (HLA loại 1 và 2 hoặc HNA-1 và HNA-3a).[25] Đây là một phản ứng nghiêm trọng có thể cần hỗ trợ thở máy, thường không gây tử vong, tỷ lệ tử vong là 6–9%.
Tổn thương phổi cấp tính liên quan đến truyền máu không do miễn dịch
Ở loại này, yếu tố kích hoạt là chất mồi của bạch cầu trung tính như lipid có hoạt tính sinh học trong máu dự trữ. Nó diễn biến lành tính hơn và có thể chỉ cần hỗ trợ oxy.[24]
Sinh lý bệnh của tổn thương phổi cấp tính có liên quan đến truyền máu
Có sự hoạt hóa bổ thể, tổn thương nội mô qua trung gian bạch cầu trung tính và rò rỉ mao mạch. Hơn nữa, có một lượng lớn protease được giải phóng dẫn đến tăng tính thấm mao mạch phổi và phù phổi. [26] Mục đích điều trị là ngăn chặn hoặc giảm các tác động bất lợi của việc kích hoạt tiểu cầu. Việc sử dụng thành công axit tranexamic, một chất ngăn chặn dòng thác, đã được báo cáo trong một trường hợp TRALI nghiêm trọng ở một cô gái 16 tuổi bị chấn thương sọ mặt cần truyền máu nhiều lần. giống chỉ cần bổ sung oxy. Thể nặng có thể cần quản lý thông khí.[25]
THÔNG KHÍ CƠ HỌC VÀ TỔN THƯƠNG PHỔI CẤP TÍNH
Thông khí cơ học bị buộc tội gây ra tổn thương phổi do thở máy (VILI) hoặc tổn thương phổi liên quan đến thông khí. Các yếu tố tạo điều kiện thuận lợi cho VILI là thể tích khí lưu thông cao dẫn đến giãn phế nang theo chu kỳ và tiếp xúc với FiO2 cao hơn. Tổn thương mô dẫn đến phản ứng viêm cục bộ trong phổi với việc sản xuất các chất trung gian oxy hóa và các dấu hiệu viêm khác gây ra sự phá vỡ màng phế nang mao mạch và phù phổi. Do đó, nên sử dụng chiến lược thông khí bảo vệ phổi bao gồm:
Thể tích khí lưu thông thấp 6–8 ml/kg PEEP 5–8 cm H2O
Sử dụng FiO2 thấp nhất để cung cấp độ bão hòa ngoại vi thỏa đáng (SaO2 > 90%) để ngăn ngừa tổn thương oxy hóa và ngăn ngừa xẹp phổi hấp thụ.[19]
Việc thông khí cơ học ngắn hạn trong khi phẫu thuật có thể ảnh hưởng đáng kể đến phổi khỏe mạnh tạo ra VILI hay không vẫn chưa rõ ràng, nhưng ở những bệnh nhân được gây mê với phổi khỏe mạnh, RCT đã được thực hiện để nghiên cứu tác động của cài đặt thông khí bảo vệ đối với các dấu hiệu viêm (hệ thống và phổi), oxy hóa và PPC.[5] Kết quả như sau – trong trường hợp các thủ thuật phẫu thuật nhỏ/trung bình, không tìm thấy sự khác biệt giữa các thông khí bảo vệ và truyền thống, nhưng trong các thủ thuật phẫu thuật có nguy cơ cao kéo dài >5 giờ, chiến lược thở máy bảo vệ dẫn đến giảm biểu hiện của các dấu hiệu viêm phế nang/hệ thống, tính chất cơ học hô hấp tốt hơn, các chỉ số oxy hóa ổn định hoặc cải thiện và kết quả lâm sàng sau phẫu thuật tốt hơn.[5]
Tất cả các nghiên cứu sơ bộ này cho thấy rằng nên sử dụng chiến lược thông khí bảo vệ trong tất cả các ca phẫu thuật.
Các yếu tố thúc đẩy tổn thương phổi cấp
COPD trước phẫu thuật, đái tháo đường nặng, GERD và lạm dụng rượu là những yếu tố dự báo mạnh mẽ tổn thương phổi sau phẫu thuật. Các yếu tố di truyền cũng có liên quan đến sự phát triển của ALI.[19]
Một hệ thống tính điểm mới cụ thể là điểm dự đoán tổn thương phổi trong phẫu thuật hoặc điểm dự đoán tổn thương phổi (LIPS) đã được thiết lập, trong đó bệnh nhân trước phẫu thuật có thể được phân tầng thành nguy cơ thấp, trung bình và cao. Bảng tính toán có sẵn trực tuyến.[28] Khi điểm >3,5, có nguy cơ ALI cao.[26, 29, 30] Điểm LIPS có giá trị tiên đoán âm tuyệt vời, nhưng PPV (giá trị tiên đoán dương) bị hạn chế.[31] Gần đây, một mức độ dấu ấn sinh học mới đã được chứng minh là tăng lên ở những bệnh nhân tiếp tục phát triển ALI. Nồng độ angiopoietin 2 (một yếu tố tăng trưởng nội mô) trong huyết tương cao hơn, tỷ lệ angiopoietin 2/angiopoietin 1 và nồng độ IL-8 (một cytokine và dấu hiệu viêm) có liên quan đến việc tăng chỉ số rò rỉ phổi, mức độ nghiêm trọng của ALI và tỷ lệ tử vong.[31]
Chiến lược phòng ngừa ALI
Các biện pháp khác nhau để ngăn ngừa ALI là:[19]
- Tránh uống rượu
- Cải thiện tình trạng dinh dưỡng
- Cải thiện hiệu suất hô hấp chức năng của bệnh nhân
- Vật lý trị liệu trước phẫu thuật để cung cấp đủ độ giãn nở phổi và giảm xẹp phổi
- Huấn luyện cơ hô hấp trước phẫu thuật
- Tối ưu hóa điều trị y tế
- Điều chỉnh nhanh tình trạng thiếu oxy trong và sau phẫu thuật
- Sử dụng thuốc giãn phế quản và loại bỏ chất tiết đường thở
- Các thủ thuật cải thiện chức năng hô hấp, vận động sớm, kích thích ho chủ động, tập thở và NIV trước phẫu thuật để cải thiện dự trữ hô hấp.
THUYÊN TẮC PHỔI
Biến chứng này là một biến chứng nghiêm trọng sau phẫu thuật được biết là xảy ra phổ biến hơn ở những bệnh nhân được phẫu thuật chỉnh hình, phẫu thuật khối u ác tính, phẫu thuật béo phì hoặc phẫu thuật lập lại ở bệnh nhân béo phì, bệnh nhân lớn tuổi và tất cả bệnh nhân dễ bị huyết khối tĩnh mạch sâu (DVT). DVT rất phổ biến ở những bệnh nhân sau phẫu thuật đến nỗi gần 1% bệnh nhân sau phẫu thuật tử vong do thuyên tắc phổi.[7] Vì sinh lý bệnh của biến chứng này liên quan nhiều hơn đến hệ thống tim mạch nên biến chứng này không được đưa vào tổng quan này.
TÓM TẮT
Đánh giá này thảo luận về các PPC sau phẫu thuật lồng ngực ngoài tim mạch, từ tình trạng thiếu oxy trong giai đoạn hậu phẫu có thể được điều trị bằng liệu pháp oxy đơn giản đến các biến chứng nghiêm trọng như ALI có thể gây tử vong. Nếu các yếu tố nguy cơ được xác định trước phẫu thuật, lập kế hoạch gây mê thích hợp có thể làm giảm tỷ lệ biến chứng. Giới hạn thời gian phẫu thuật <3 giờ, sử dụng phẫu thuật xâm lấn tối thiểu và sử dụng các kỹ thuật gây tê khu vực có thể làm giảm tỷ lệ biến chứng. Kỹ thuật mở rộng phổi nên được thực hiện từ giai đoạn tiền phẫu thuật. Sử dụng thuốc giảm đau thích hợp, sử dụng NGT có chọn lọc, kỹ thuật thông khí bảo vệ trong trường hợp phẫu thuật kéo dài và quản lý thông khí và vận động sớm sẽ góp phần giảm thiểu các biến chứng. Việc sử dụng các ống polyurethane có bóng chèn hình côn được ủng hộ.