Bệnh thần kinh, Bệnh hô hấp
Tổn thương não cấp và giảm oxi máu – cá thể hóa trong hỗ trợ thông khí
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
nhathuocngocanh.com – Để tải file PDF của bài viết Tổn thương não cấp và giảm oxi máu – cá thể hóa trong hỗ trợ thông khí, xin vui lòng click vào link ở đây.
Biên dịch:Thạc sĩ – Bác sĩ Hồ Hoàng Kim
Giới thiệu
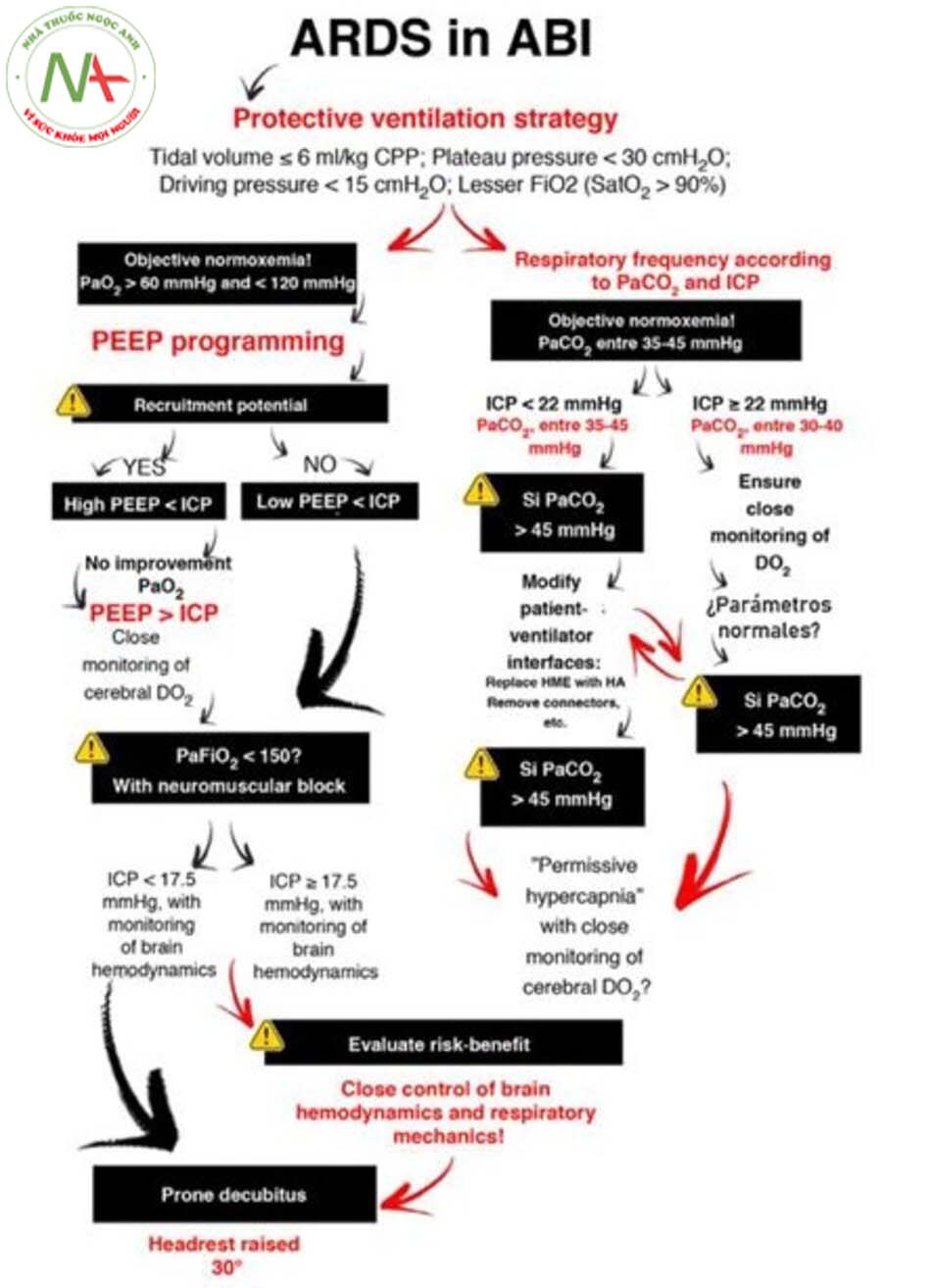
Thông thường những bệnh nhân bị chấn thương sọ não cấp tính (ABI) được đưa vào Đơn vị Chăm sóc Đặc biệt (ICU) phải đặt nội khí quản và xuất hiện tình trạng suy hô hấp1. Xử trí liên quan đến việc duy trì điều chỉnh sự trao đổi khí và ổn định tình trạng não (áp lực nội sọ [ICP] <22 mmHg và tưới máu não > 60 mmHg), với mục đích tránh tổn thương do thiếu oxy thứ phát (Hình 1,2).

Hội chứng suy hô hấp cấp tính (ARDS) phát triển ở 20% số bệnh nhân này và có liên quan đến kết quả kém hơn. Điều này tạo thành một thách thức lớn đối với các nhóm chăm sóc sức khỏe, vì nó phản ánh sự khác biệt giữa các khuyến nghị về quản lý bệnh nhân ABI và những khuyến nghị được coi là phản ánh ” thực hành tốt nhất ” ở bệnh nhân ARDS3,4.
Làm thế nào chúng ta có thể cá nhân hóa thở máy ở bệnh nhân giảm oxy máu với ABI?
Liên quan đến thở máy (MV), các chiến lược xung đột với chiến lược bảo vệ phổi thường được sử dụng ở bệnh nhân ABI. Để giảm nguy cơ chấn thương, chiến lược thông khí nên tập trung vào việc hạn chế áp lực cuối thì thở vào (Pplt) thông qua việc sử dụng một thể tích thông khí thấp (Hình 2). Tuy nhiên, điều này có liên quan đến mức PaCO2 cao hơn mức được khuyến nghị để tối ưu hóa lưu lượng máu não (CBF).
Thông qua những thay đổi về pH ngoại bào, CO2 điều chỉnh trương lực mạch máu não, thể tích máu não và CBF. Sự gia tăng có thể tạo ra tăng ICP nếu thiếu khả năng mất bù của não, trong khi sự giảm có thể làm giảm thể tích máu não và CBF thông qua co mạch và làm phát sinh tổn thương do thiếu máu cục bộ thứ phát5. Tùy thuộc vào tình trạng lâm sàng và ICP của bệnh nhân, các giá trị PaCO2 được khuyến cáo nằm trong khoảng từ 30 đến 45 mmHg1. Tuy nhiên, nếu chiến lược bảo vệ phổi chiếm ưu thế và do đó, PaCO2 tăng, theo dõi não đa phương thức (độ bão hòa hemoglobin trong vùng phình của tĩnh mạch cảnh trong > 50%, và đặc biệt là áp suất oxy mô não > 15 mmHg), cùng với các phép đo oxy toàn thân có thể cho phép giá trị PaCO2 cao hơn giá trị khuyến nghị, kể cả tăng CO2 máu trong phạm vi tiến triển4.
Oxy hóa máu.
Trong bối cảnh của ABI, giảm oxy máu có nghĩa là tổn thương thứ phát sẽ lớn hơn, được biểu thị dưới dạng thiếu máu cục bộ. Tổ chức Chấn thương Não khuyến cáo tránh PaO2 < 60 mmHg2, tương ứng với phạm vi cao hơn một chút so với đề xuất trong trường hợp ARDS3. Tuy nhiên, tăng oxy máu cũng có liên quan đến kết cuộc kém hơn, tạo ra các tác động có hại do hệ quả sản xuất quá mức các loại oxy phản ứng (ROS), với tổn thương ở cấp độ tim mạch, phổi và não6. Mặt khác, các giá trị PaO2 trong phạm vi oxi máu bình thường, với FiO2 thấp nhất có thể, được khuyến nghị, có xem xét khả năng tác động lên những biến số đó ảnh hưởng đến mối quan hệ giữa DO2 và mức tiêu thụ oxy của não, có lợi cho sự vận chuyển – nếu có nhu cầu của tình hình của bệnh nhân7.
Áp lực dương đường thở cuối kỳ thở ra (PEEP)
Áp lực dương cuối thở ra (PEEP) có thể ảnh hưởng đến tuần hoàn não qua hai con đường: giảm hồi lưu tĩnh mạch trở về tim phải và qua cơ chế trung gian CO2. Sự giảm huyết áp trung bình do tăng PEEP và áp lực tâm nhĩ phải có thể làm giảm CBF (nếu cơ chế tự điều chỉnh của não bị thay đổi) hoặc giữ nguyên và tăng ICP. Tuy nhiên, nếu thể tích tuần hoàn được đảm bảo, thì huyết áp trung bình và áp lực tưới máu não (CPP) không có sự thay đổi đáng kể4. Sự giảm trở về của hồi lưu tĩnh mạch não phụ thuộc vào mối quan hệ ICP-PEEP và sự truyền áp lực qua các tĩnh mạch não, theo mô hình điện trở Starling. Áp lực dương đường thở cuối kỳ thở ra làm tăng áp lực trong lồng ngực và áp lực trong tâm nhĩ phải, và do đó áp lực trong xoang tĩnh mạch dọc giữa, làm giảm lưu lượng tĩnh mạch não và tăng ICP. Theo đó, với điều kiện PEEP thấp hơn ICP, sự trở lại của tĩnh mạch sẽ không bị cản trở.
Mặt khác, PaCO2 do sử dụng PEEP phụ thuộc vào ảnh hưởng của nó đối với quá trình trao đổi khí và cơ học hô hấp. Chỉ những bệnh nhân đối mặt với sự tăng PEEP làm tăng elastance phổi sẽ tiếp xúc với mức CO2 cao hơn với mức tăng ICP đáng kể8. Do đó, với điều kiện PEEP thấp hơn ICP, thì tác động lên huyết động học của não sẽ phụ thuộc vào tác động của PEEP trong việc huy động phổi hoặc căng phổi quá mức – mặc dù phải lưu ý rằng chưa có nghiên cứu nào xác định rõ ràng mức PEEP có hại gì đối với bệnh nhân ABI.
Điều gì sẽ xảy ra nếu ngay cả như vậy, bệnh nhân ABI vẫn giảm oxy máu?
Tình trạng này cần phải cân bằng những cải thiện mong đợi trong quá trình oxy hóa phổi và não chống lại những tác động có hại có thể xảy ra liên quan đến ICP và áp lực tưới máu não. Việc sử dụng thuốc ức chế thần kinh cơ được khuyến cáo, mặc dù bằng chứng ở mức độ thấp, do ít rủi ro và tác động tích cực đến tỷ lệ tử vong9. Nên dành riêng cho bệnh nhân ARDS với PaFiO2 <150 và ở giai đoạn đầu của rối loạn. Các thủ thuật huy động phế nang có thể làm giảm xẹp phổi và tăng thể tích phổi; tuy nhiên, chúng không được khuyên dùng, vì không có bằng chứng nhất quán nào chứng minh cho việc sử dụng như vậy. Những cải thiện trong việc cung cấp oxy thường chỉ là tạm thời và hậu quả gây ra rủi ro cao ở bệnh nhân ABI. Nằm sấp là can thiệp được nói đến nhiều nhất do ảnh hưởng của nó đối với tỷ lệ sống sót trong ARDS10. Dựa trên các bằng chứng sẵn có, các chuyên gia đặc biệt khuyên bạn nên cho nằm sấp trong trường hợp ICP thấp, mặc dù không phải như vậy trong trường hợp ICP cao. Những lợi ích về độ đàn hồi và oxy của phổi, duy trì áp lực tưới máu não đầy đủ, có thể lớn hơn nguy cơ tăng ICP.
Cuối cùng, việc sử dụng oxy màng ngoài cơ thể (ECMO) ở bệnh nhân ABI trong quá khứ đã bị hạn chế bởi nguy cơ xuất huyết não liên quan đến chống đông máu, và mặc dù một số báo cáo gần đây đã gợi ý khả năng sử dụng kỹ thuật này ở bệnh nhân ABI, cơ thể của bằng chứng vẫn còn nhỏ. Trong bối cảnh này, khả năng áp dụng ECMO tĩnh mạch mà không cần heparin tạo thành một lĩnh vực cho nghiên cứu trong tương lai.
Các kết luận.
Hầu hết bệnh nhân ABI nặng cần thở máy, và trong số này, nhiều bệnh nhân bị tổn thương phổi. Quản lý máy thở đầy đủ và cá nhân hóa là rất quan trọng để tránh các tổn thương thứ phát do giảm oxy máu và giảm hoặc tăng CO2 máu. Các chiến lược thông khí bảo vệ có thể được sử dụng một cách an toàn ở hầu hết bệnh nhân ABI.
Tài liệu tham khảo.
- Robba C, Poole D, McNett M, Asehnoune K, Bösel J, Bruder N, et al. Mechanical ventilation in patients with acute brain injury: Recommendations of the European Society of Intensive Care Medicine consensus. Intensive Care Med. 2020;46:2397— 410, http://dx.doi.org/10.1007/s00134-020-06283-0.
- Carney N, Totten AM, O’Reilly C, Ullman JS, Hawryluk GW, Bell MJ, et al. Guidelines for the management of severe traumatic brain injury, fourth edition. Neurosurgery. 2017;80:6—15, http://dx.doi.org/10.1227/NEU.0000000000001432.
- Brower RG, Matthay MA, Morris A, Schoenfeld D, Thompson BT, Wheeler A, Acute Respiratory Distress Syndrome Network. Ventilation with lower tidal volumes as compared with traditional tidal volumes for acute lung injury and the acute respiratory distress syndrome. N Engl J Med. 2000;342:1301—8, http://dx.doi.org/10.1056/NEJM200005043421801.
- Kahl U, Yu Y, Nierhaus A, Frings D, Sensen B, Daubmann A, et al. Cerebrovascular autoregulation and arterial carbon dioxide in patients with acute respiratory distress syndrome: A prospective observational cohort study. Ann Intensive Care. 2021;11:47, http://dx.doi.org/10.1186/s13613-021-00831-7.
- Citerio G, Robba C, Rebora P, Petrosino M, Rossi E, Malgeri L, et al. Management of arterial partial pressure of carbon dioxide in the first week after traumatic brain injury: results from the CENTER-TBI study. Intensive Care Med. 2021;47:961—73, http://dx.doi.org/10.1007/s00134-021-06470-7.
- Singer M, Young PJ, Laffey JG, Asfar P, Taccone FS, Skrifvars MB, et al. Dangers of hyperoxia. Crit Care. 2021;25:440, http://dx.doi.org/10.1186/s13054-021-03815-y.
- Taran S, Pelosi P, Robba C. Optimizing oxygen delivery to the injured brain. Curr OpinCrit Care. 2022;28:145—56, http://dx.doi.org/10.1097/MCC.0000000000000913.
- Mascia L, Grasso S, Fiore T, Bruno F, Berardino M, Ducati A. Cerebro-pulmonary interactions during the application of low levels of positive endexpiratory pressure.Intensive Care Med. 2005;31:373—9, http://dx.doi.org/10.1007/s00134-004-2491-2.
- Papazian L, Forel JM, Gacouin A, Penot-Ragon C, Perrin G, Loundou A, et al. Neuromuscular blockers in early acute respiratory distress syndrome. N Engl J Med.2010;363:1107—16, http://dx.doi.org/10.1056/NEJMoa1005372.
- Guérin C, Reignier J, Richard JC, Beuret P, Gacouin A, Boulain T, et al. Prone positioning in severe acute respiratory distress syndrome. N Engl J Med. 2013;368:2159—68, http://dx.doi.org/10.1056/NEJMoa1214103.