Bệnh hô hấp
Thông khí cơ học ở bệnh nhân phù phổi do tim: phân tích phụ của nghiên cứu LUNG SAFE
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Thông khí cơ học ở bệnh nhân phù phổi do tim: phân tích phụ của nghiên cứu LUNG SAFE – Tải file PDF Tại đây
Bản dịch của BS. Đặng Thanh Tuấn – BV Nhi Đồng 1
Tóm tắt
Bối cảnh
Bệnh nhân bị suy hô hấp cấp do phù phổi do tim (CPE, cardiogenic pulmonary edema) có thể cần thở máy có thể gây tổn thương phổi thêm. Mục đích của chúng tôi là xác định tác động của cài đặt máy thở đối với tỷ lệ tử vong do CPE.
Phương pháp
Các bệnh nhân từ nhóm thuần tập LUNG SAFE, một nghiên cứu thuần tập tiến cứu đa trung tâm về các bệnh nhân đang thở máy, đã được nghiên cứu. Mối quan hệ giữa các thông số thở máy và kết quả (xuất viện ICU/tử vong tại bệnh viện) được đánh giá bằng cách sử dụng phân tích hỗn hợp tiềm ẩn và mô hình cấu trúc cận biên.
Kết quả
Từ 4499 bệnh nhân, 391 người đáp ứng các tiêu chí CPE (tuổi trung bình 70 [khoảng tứ phân vị 59-78], 40% là nữ) được đưa vào. Tỷ lệ tử vong ICU và tại bệnh viện lần lượt là 34% và 40%. Những người sống sót trong ICU trẻ hơn (67 [57-77] so với 74 [64-80] tuổi, p < 0,001) và áp lực đẩy (12 [8-16] so với 15 [11-17] cmH2Ơ, p < 0,001), áp lực bình nguyên (20 [15-23] so với 22 [19-26] cmH2Ơ, p < 0,001) và áp lực đỉnh (21 [17- 27] so với 26 [2032] cmH2Ơ, p< 0,001) ít hơn. Phân tích hỗn hợp tiềm ẩn của bệnh nhân được thở máy xâm lấn vào ICU ngày 1 cho thấy một phân nhóm được thở máy với áp lực cao có xác suất sống sót khi xuất viện khỏi ICU thấp hơn (tỷ lệ nguy cơ [HR] 0,79 [khoảng tin cậy 95% 0,60-1,05], p = 0,103) và tăng tỷ lệ tử vong tại bệnh viện (HR 1,65 [1,16-2,36], p = 0,005). Trong một mô hình cấu trúc cận biên, áp lực đẩy trong tuần đầu tiên (HR 1,12 [1,06-1,18], p < 0,001) và thể tích khí lưu thông sau ngày thứ 7 (HR 0,69 [0,52-0,93], p = 0,015) có liên quan đến tỷ lệ sống sót.
Kết luận
Áp lực đường thở cao hơn ở bệnh nhân thở máy xâm lấn với CPE có liên quan đến tỷ lệ tử vong. Những bệnh nhân này có thể bị tăng nguy cơ tổn thương phổi do thở máy.
Bối cảnh
Phù phổi gây suy hô hấp do rối loạn trao đổi khí và cơ học phổi. Trong những trường hợp đe dọa tính mạng, thở máy nhằm mục đích duy trì trao đổi khí cho đến khi giải quyết được tình trạng phù nề. Tuy nhiên, áp lực đường thở cao có thể thúc đẩy tổn thương phổi do máy thở (VILI, ventilator-induced lung injury) [1]. Ở những bệnh nhân mắc hội chứng suy hô hấp cấp tính (ARDS, acute respiratory distress syndrome), các chiến lược thông khí nhằm làm giảm VILI (bằng cách giảm thể tích khí lưu thông và áp lực đẩy) đã cải thiện khả năng sống sót [2].
Ở những bệnh nhân bị phù phổi do tim (CPE, cardiogenic pulmonary edema), khoảng khí bị ngập do tắc nghẽn mao mạch. Mặc dù CPE không có thành phần gây viêm, nhưng sự phân bố không đồng nhất, suy giảm trao đổi khí và cơ chế hô hấp và tỷ lệ tử vong cao là những đặc điểm chung với ARDS [3, 4]. Tỷ lệ tử vong trong phù phổi do tim và sốc tim vẫn còn cao, chỉ có những cải thiện nhỏ trong những năm qua [5, 6]. Bệnh nhân CPE cần thở máy tạo thành một phân nhóm có tỷ lệ tử vong đáng kể [7, 8, 9] và tỷ lệ suy hô hấp ở những bệnh nhân được đưa vào các đơn vị chăm sóc tích cực tim mạch có thể đang gia tăng [10, 11].
Mặc dù tác động của thở máy lên tỷ lệ tử vong ở bệnh nhân CPE, không có bằng chứng rõ ràng về cài đặt thông khí tối ưu. Mặc dù kinh nghiệm về thở máy có liên quan đến kết quả tốt hơn trong ICU tim [12], bệnh nhân mắc CPE theo truyền thống đã bị loại khỏi các thử nghiệm thở máy và nguy cơ VILI chưa được giải quyết một cách có hệ thống [13]. Hai báo cáo hồi cứu trước đây có liên quan đến thể tích khí lưu thông hoặc áp lực đẩy cao với tỷ lệ tử vong ở bệnh nhân mắc CPE [14, 15].
Chúng tôi đã đưa ra giả thuyết rằng bệnh nhân mắc CPE dễ bị VILI và kết quả của họ nhạy cảm với các chiến lược thở máy. Để kiểm tra giả thuyết này, những bệnh nhân bị CPE bị phân lập trong nghiên cứu LUNG SAFE [16] đã được chọn để nghiên cứu mối quan hệ giữa thở máy và kết quả lâm sàng trong quần thể này.
Phương pháp
Thiết kế nghiên cứu
LUNG SAFE (clinicaltrials.gov NCT02010073) là một nghiên cứu đa trung tâm (459 ICU từ 50 quốc gia), nghiên cứu đoàn hệ tiền cứu thu nhận 4499 bệnh nhân bị suy hô hấp do thiếu oxy [16]. Bệnh nhân <16 tuổi hoặc không sẵn sàng tham gia đã bị loại trừ. Chỉ những bệnh nhân bị suy hô hấp do nguồn gốc tim đơn độc mới được đưa vào nghiên cứu phụ này. Tất cả các ICU tham gia đều nhận được sự chấp thuận của ủy ban đạo đức và nhận được sự đồng ý của bệnh nhân hoặc sự từ bỏ của ủy ban đạo đức (do tính chất quan sát của nghiên cứu).
Thu thập dữ liệu
Dữ liệu lâm sàng, bao gồm nguyên nhân gây suy hô hấp, các bệnh mắc kèm, ICU và kết quả điều trị tại bệnh viện đã được thu thập. Ngày 1 được định nghĩa là ngày đầu tiên bị suy hô hấp do thiếu oxy cấp tính (được định nghĩa là tỷ lệ PaO2/FiO2 dưới 300, xuất hiện các bất thường nhu mô trên phim X- quang ngực và cần hỗ trợ thở máy, xâm lấn hoặc không xâm lấn, với áp lực đường thở bằng hoặc trên 5 cmH2O). Dữ liệu hàng ngày, bao gồm cài đặt máy thở, trao đổi khí, điểm Đánh giá suy cơ quan tuần tự (SOFA) và các liệu pháp điều trị hô hấp đồng thời, được nhóm nghiên cứu thu thập vào các ngày 1, 2, 3, 5, 7, 10, 14, 21 và 28 vào cùng một giờ (thường là 10 giờ sáng). Áp lực bình nguyên ở bệnh nhân ở chế độ kiểm soát hoặc hỗ trợ áp lực được coi là bằng với áp lực đỉnh.
Lựa chọn bệnh nhân
Theo nhà nghiên cứu chịu trách nhiệm, sự hiện diện của suy tim vào ngày đầu tiên đã được xác định. Các phương pháp được sử dụng để xác nhận/loại bỏ rối loạn chức năng tim đã được thu thập.
Theo dõi và kết quả
Bệnh nhân được theo dõi đến khi xuất viện. Kết cục chính và phụ lần lượt là bệnh nhân xuất viện còn sống và tự thở, và tử vong tại bệnh viện. Thở máy kéo dài được định nghĩa là nhu cầu thở máy trong hơn 10 ngày (phân vị thứ 75 của thời gian thở máy).
Phân tích thống kê
Dữ liệu được thể hiện dưới dạng trung vị (phạm vi liên vùng) hoặc số lượng (phần trăm). Các phép so sánh đơn biến được phân tích bằng phép thử Wilcoxon hoặc Chi-square. Sự khác biệt theo thời gian giữa các nhóm được đánh giá bằng cách sử dụng phép phân tích phương sai lặp đi lặp lại. Mối tương quan giữa các thông số thông khí và thành phần huyết động của điểm số SOFA được đánh giá bằng các hệ số của Spearman.
Bệnh nhân được phân loại bằng cách sử dụng phân tích hỗn hợp tiềm ẩn thành hai loại loại trừ lẫn nhau và toàn diện bằng cách sử dụng áp lực đỉnh, bình nguyên và áp lực đẩy, áp lực dương cuối thì thở ra (PEEP), thể tích khí lưu thông (được điều chỉnh theo trọng lượng cơ thể dự đoán), độ giãn nở của hệ hô hấp, PaO2/FiO2 và nhịp thở vào ngày thứ 1. Sự khác biệt về tỷ lệ sống sót trong ICU và tỷ lệ tử vong tại bệnh viện giữa hai nhóm này được phân tích bằng mô hình các sự kiện cạnh tranh, trong đó xuất viện ICU (thở còn sống và tự nhiên) và tử vong là các sự kiện cuối cùng.
Để xác định các yếu tố liên quan đến sự sống sót của ICU, xác suất nghịch đảo của các trọng số điều trị được tính toán cho áp lực đẩy, sao cho mỗi quan sát được tính trọng số bằng nghịch đảo của xác suất phơi nhiễm, với giá trị quan sát được của các yếu tố gây nhiễu khác [thể tích khí lưu thông, tỷ lệ PaO2/FiO2, PaCO2, PEEP và tiền sử bệnh phổi tắc nghẽn mãn tính (COPD)]. Các trọng số này được giới thiệu trong một mô hình cấu trúc cận biên bao gồm tất cả các điểm dữ liệu có sẵn cho một bệnh nhân nhất định và hồi quy Cox có trọng số được sử dụng để tính tỷ lệ nguy cơ (HR) và khoảng tin cậy 95% cho mỗi biến. Các biến trong mô hình Cox này là tuổi, giới, suy thận mạn, suy tim mạn, COPD, PaO2/FiO2, PaCO2, loại được chỉ định bởi mô hình hỗn hợp tiềm ẩn, thể tích khí lưu thông (được điều chỉnh theo trọng lượng cơ thể dự đoán), áp lực đẩy và PEEP. Bằng cách thêm một tầng thời gian, các HR khác nhau đã được tính toán cho các thông số thông khí (áp lực đẩy, thể tích khí lưu thông và PEEP) trước và sau ngày thứ 7. Tất cả các phân tích được thực hiện với R 4.1.0, sử dụng các gói survival [17], ipw [18], depmixS4 [19], ggplot2 [20] và ggfortify [21].
Kết quả
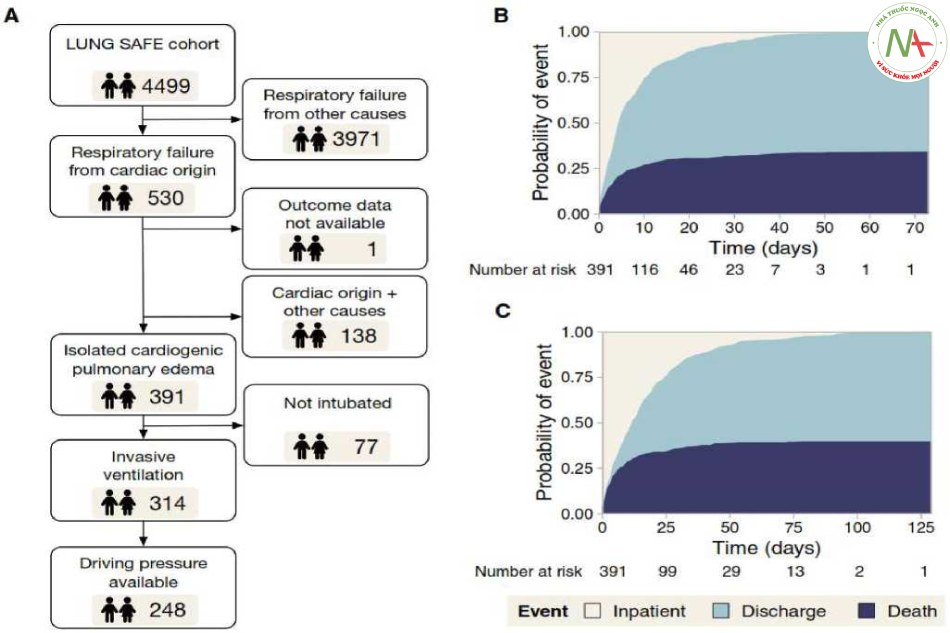
Từ 4499 bệnh nhân bị suy hô hấp do thiếu oxy cấp tính được đưa vào LUNG SAFE, 530 bệnh nhân được phân loại là có một thành phần của bệnh suy tim góp phần gây ra tình trạng suy hô hấp của họ. Một bệnh nhân đã bị loại do không có dữ liệu kết quả. Ở 138 bệnh nhân, một nguyên nhân khác gây suy hô hấp đã được đăng ký, khiến 391 bệnh nhân (70 tuổi [59-78], 40% là nữ) bị CPE đơn độc (Hình 1A). Chẩn đoán suy tim được hỗ trợ bằng siêu âm tim (314 trường hợp), ống thông động mạch phổi (56 trường hợp) và các kỹ thuật khác (49 trường hợp). Trong 46 trường hợp, chẩn đoán chỉ dựa trên dữ liệu lâm sàng.
Trung bình thời gian nằm ICU và thời gian nằm viện lần lượt là 5 (2-11) và 14 (5-27) ngày. Tỷ lệ tử vong tại ICU là 34% và tăng lên tới 40% khi xuất viện (Hình 1B và C, tương ứng). Những người sống sót trong ICU trẻ hơn và được thở máy không xâm lấn thường xuyên hơn khi nhập viện. Những người không sống sót cho thấy áp lực đường thở cao hơn đáng kể vào ngày 1 (Bảng 1).
Thông khí không xâm lấn
Sáu mươi bảy bệnh nhân được thở máy không xâm lấn như liệu pháp thở máy đầu tiên. Không có sự khác biệt về tuổi tác, giới tính hoặc các bệnh trước đó giữa những bệnh nhân này và những người được thở máy xâm lấn (Tệp bổ sung 1: Bảng S1). Bệnh nhân được điều trị bằng thông khí không xâm lấn có điểm số SOFA thấp hơn, ít suy giảm huyết động
hơn và áp lực đẩy thấp hơn với cùng mức PEEP (Tệp bổ sung 1: Bảng S1). Chỉ 9 trong số 67 bệnh nhân này (13%) cần thở máy xâm lấn. Tỷ lệ tử vong tại ICU thấp hơn ở những bệnh nhân được thở máy không xâm lấn (15% so với 39%, p <0,001, Tệp bổ sung 1: Bảng S1).
Phân cụm theo cài đặt thông khí
Một phân tích hỗn hợp tiềm ẩn đã xác định hai loại ở bệnh nhân thở máy xâm lấn (n = 314), dựa trên các thông số hô hấp khi đưa vào nghiên cứu (“áp lực cao” [n = 188] và “áp lực thấp” [n = 126], Hình 2 A). Xác suất phân lớp dưới 0,7 chỉ ở 39 trên 314 bệnh nhân. Việc lắp mô hình với ba lớp đã tăng số lượng bệnh nhân này lên tới 156. Sự khác biệt giữa các nhóm được thể hiện trong Bảng 2. Bệnh nhân trong nhóm áp lực cao cho thấy xác suất sống sót khi xuất viện khỏi ICU thấp hơn (HR 0,79 [0,60 – 1,05], Hình 2 B) và tăng tỷ lệ tử vong tại bệnh viện (HR 1,65 [1,16—2,36], Hình 2 C).
Sự khác biệt về các thông số thông khí theo thời gian giữa các lớp đã được đánh giá. Trong khi sự khác biệt về áp lực đẩy (Hình 3 A) vẫn tồn tại trong 10 ngày đầu tiên, thì sự khác biệt về PEEP (Hình 3 B) chỉ giới hạn ở ngày 1-3. Không có sự khác biệt về thể tích khí lưu thông (Hình 3 C). Về trao đổi khí, có sự khác biệt đáng kể về PaO2/FiO2 (Hình 3 D), nhưng không có sự khác biệt về PaCO2 (Hình 3 E) hoặc pH động mạch (Hình 3 F).
Hình 1. A Sơ đồ bệnh nhân. B Tỷ lệ sống sót và tử vong của đơn vị chăm sóc đặc biệt (ICU). C Tỷ lệ sống và tử vong của bệnh việnBảng 1 Các biến lâm sàng chính trong đoàn hệ nghiên cứu tổng thể, so sánh những bệnh nhân sống sót sau thời gian ở ICU và những người không
| Tổng thể (A=391) | Sống (A=257) | Chết (A=134) | Giá trị p | |
| Giới tính | 0,286 | |||
| Nữ giới | 156 (40%) | 97 (38%) | 59 (44%) | |
| Nam giới | 236 (60%) | 160 (62%) | 75 (56%) | |
| Tuổi (năm) | 70 (59-78) | 67(57-77) | 74 (64-80) | <0,001 |
| Trọng lượng cơ thể dự đoán (kg) | 60 (52-67) | 60 (52-67) | 59 (52-64) | 0,241 |
| Suy tim mãn tính | 165 (42%) | 107 (42%) | 58 (43%) | 0,862 |
| Bệnh đi kèm | ||||
| Bệnh tiểu đường | 120 (31%) | 80 (31%) | 40 (30%) | 0,866 |
| Suy thận mãn tính | 77 (20%) | 51 (20%) | 26 (19%) | 1 |
| Suy gan mãn tính | 8 (2%) | 3 (1%) | 5 (4%) | 0,188 |
| U đặc | 12 (3%) | 6 (2%) | 6 (4,5%) | 0,395 |
| Ung thư huyết học | 6 (1,5%) | 4 (1,5%) | 2 (1,5%) | 1 |
| Ức chế miễn dịch mãn tính | 8 (2%) | 6 (2%) | 2 (1,5%) | 0,852 |
| Bệnh phổi tắc nghẽn mạn tính | 56 (14%) | 31 (12%) | 25 (19%) | 0,11 |
| Thông khí nhà | 6 (1,5%) | 2 (1%) | 4 (3%) | 0,213 |
| Ngày 1 | ||||
| Điểm SOFA | 9 (7-12) | 9 (6-11) | 11 (9-14) | <0,001 |
| Điểm SOFA huyết động a | ||||
| MAP > 70 mmHg | 114 (31%) | 94 (39%) | 20 (16%) | <0,001 |
| MAP < 70 mmHg | 40 (11%) | 22 (9%) | 18 (14%) | |
| Dopamine < 5 ug/kg/phút hoặc dobutamine | 25 (7%) | 16 (7%) | 9 (7%) | |
| Dopamine 5-15 pg/kg/phút hoặc norepinephrine < 0,1 pg/kg/phút hoặc epinephrine < 0,1 ug/kg/phút | 61 (16%) | 41 (17%) | 20 (16%) | |
| Dopamine > 15 pg/kg/phút hoặc norepinephrine > 0,1 pg/kg/phút hoặc epinephrine > 0,1 ug/kg/phút | 127n(35%) | 68 (28%) | 59 (47%) | |
| pH động mạch | 7,35 (7,27-7,43) | 7,38 (7,29-7,43) | 7,32 (7,24-7,40) | <0,001 |
| PaO2/FiO2 | 172 (116231) | 176
(125-232) |
164 (109231) | 0,165 |
| PaCO2 (mmHg) | 40 (34-48) | 40 (35-48) | 40 (34-48) | 0,911 |
| Thông khí | 0,001 | |||
| Không có/liệu pháp oxy | 10 (2,5%) | 5 (2%) | 5 (4%) | |
| Thông khí không xâm lấn | 67 (17%) | 57 (22%) | 10 (7%) | |
| Thông khí xâm lấn | 314 (80,5%) | 195 (76%) | 119 (89%) | |
| Thể tích khí lưu thông (ml/kg PBW) | 8.2 (7.2-9.4) | 8.3 (7.3-9.4) | 8.1 (7.0-9.3) | 0,237 |
| PEEP (cmH2O) | 7 (5-8) | 7 (5-8) | 6 (5-8) | 0,197 |
| Áp lực đỉnh (cmH2O) | 22 (18-28) | 21 (17-27) | 26 (20-32) | <0,001 |
| Áp lực bình nguyên (cmH2O) | 20 (16-24) | 20 (15-23) | 22 (19-26) | <0,001 |
| Áp lực đẩy (cmH2O) | 13 (9-16) | 12 (8-16) | 15 (11-17) | <0,001 |
| Nhịp thở (nhịp thở/phút) | 18 (15-22) | 18 (15-22) | 19 (15-24) | 0,196 |
| Tiến triển tại ICU | ||||
| Phát triển ARDS | ||||
| Thở máy xâm lấn | 327 (84%) | 204
(79%) |
123
(92%) |
0,002 |
| ECMO tĩnh mạch | 18 (5%) | 6 (2%) | 12 (9%) | 0,007 |
| Liệu pháp thay thế thận | 74 (19%) | 38 (15%) | 36 (27%) | 0,006 |
| Thời gian thở máy (ngày) | 4 (2-10) | 5 (3-10) | 4 (2-9) | 0,208 |
Các giá trị đại diện cho trung vị (phạm vi tứ phân vị) hoặc số đếm (phần trăm). Giá trị p thu được bằng cách sử dụng các phép thử Wilcoxon hoặc Chi-square (đối với dữ liệu định lượng và định tính tương ứng). Trong các biến có nhiều danh mục loại trừ lẫn nhau trong mỗi nhóm (nghĩa là huyết động hoặc thông khí), một thử nghiệm Chi-square bao gồm tất cả các danh mục đã được thực hiện. Thể tích khí lưu thông, áp lực đường thở và nhịp thở chỉ được báo cáo cho bệnh nhân thở máy xâm lấn. PBW: trọng lượng cơ thể dự đoán, COPD: bệnh phổi tắc nghẽn mạn tính, PEEP: áp lực dương cuối kỳ thở ra a điểm SOFA vào ngày 1 đã có sẵn cho 367 bệnh nhân
Thông khí kéo dài
Cần thở máy xâm lấn ở 327 bệnh nhân, với thời gian trung bình là 4 (2 – 10) ngày. Có 66 bệnh nhân thở máy kéo dài (hơn phân vị thứ 75 của thời gian thở máy). Khi so sánh với những bệnh nhân có thời gian thở máy ngắn hơn (Tệp bổ sung 1: Bảng S2), không có sự khác biệt đáng kể trong bất kỳ biến số nào được thu thập vào ngày 1 ngoài thể tích khí lưu thông, thấp hơn ở những bệnh nhân thở máy kéo dài. Tỷ lệ hỗ trợ tuần hoàn cơ học hoặc điều trị thay thế thận cũng tương tự nhau giữa các nhóm. Tuy nhiên, sự phát triển của hội chứng suy hô hấp cấp tính trong thời gian nằm ICU phổ biến hơn ở những bệnh nhân thở máy kéo dài.
Mối quan hệ giữa cài đặt thông khí và huyết động học
Phân phối các cài đặt thông khí dọc theo các mức độ suy giảm huyết động khác nhau (được đo bằng mục huyết động của điểm số SOFA) đã được khám phá. Áp lực đỉnh (Hình 4 A), áp lực bình nguyên (Hình 4 B), áp lực đẩy (Hình 4 C) và PEEP (Hình 4 D) tương quan thuận với điểm số SOFA huyết động, cho thấy mối tương quan yếu nhưng có ý nghĩa. Tuy nhiên, không có mối tương quan nào được quan sát đối với thể tích khí lưu thông (Hình 4 E).
Vai trò của áp lực đẩy đối với sự sống còn
Chúng tôi đã trang bị một mô hình cấu trúc cận biên ở 248 bệnh nhân với thông khí xâm lấn và dữ liệu áp lực bình nguyên. Áp lực đẩy cao trong tuần ICU đầu tiên có liên quan đến sự gia tăng đáng kể tỷ lệ tử vong, trong khi thể tích khí lưu thông cao sau ngày thứ 7 cho thấy điều ngược lại (Hình 2 D và Tệp bổ sung 1: Bảng S3). Một số phân tích độ nhạy đã được thực hiện: hạn chế phân tích đối với những bệnh nhân thở máy xâm lấn có kiểm soát vào ngày 1 (Tệp bổ sung 1 : Bảng S4), sau khi loại trừ áp lực bình nguyên quy ước (Tệp bổ sung 1 : Bảng S5), sau khi loại trừ bệnh nhân chỉ có chẩn đoán lâm sàng về CPE (Tệp bổ sung 1: Bảng S6), sử dụng áp lực điều khiển động (được đo bằng áp lực đỉnh trừ đi PEEP, Tệp bổ sung 1: Bảng S7) hoặc đưa bệnh nhân vào thở máy không xâm lấn vào ngày 1 (Tệp bổ sung 1: Bảng S8), không làm thay đổi đáng kể những phát hiện này (Tệp bổ sung 1: Hình S1).
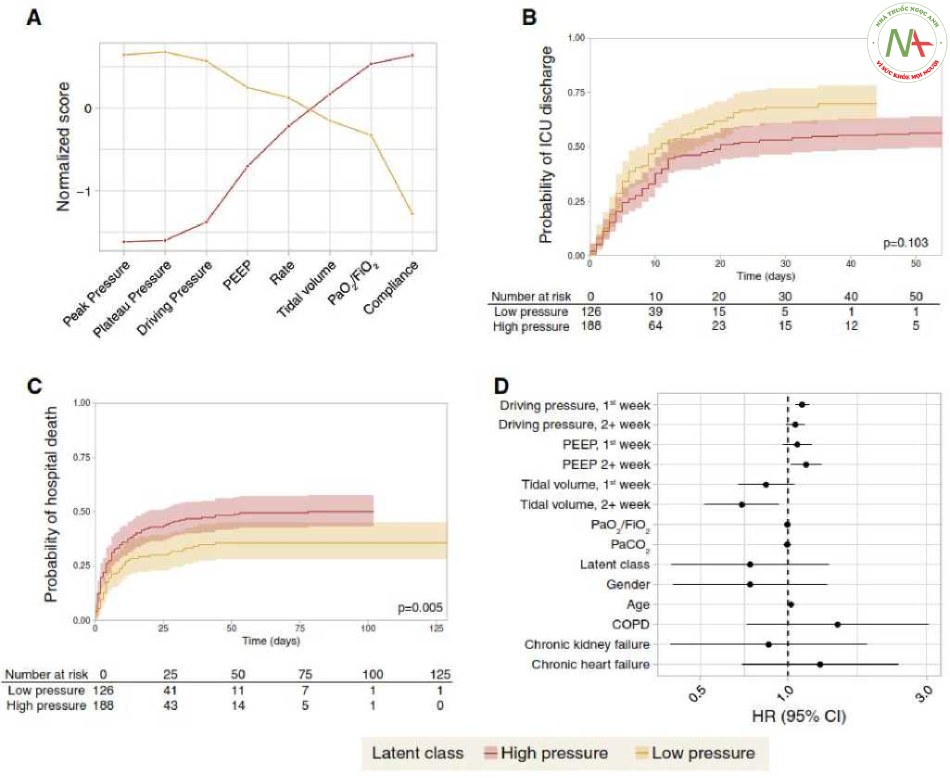
Hình 2 A Biểu đồ hồ sơ của hai nhóm bệnh nhân được xác định theo một số biến thông khí vào ngày đầu tiên thở máy xâm lấn bằng cách sử dụng phân tích hỗn hợp tiềm ẩn. Các giá trị hiển thị trung bình trong mỗi biến được sử dụng để phân loại cho từng lớp (sau khi chuẩn hóa, điểm Z). Sự khác biệt lớn nhất được quan sát thấy ở áp lực đường thở, trong khi không có sự khác biệt về nhịp thở. B Xuất viện từ đơn vị chăm sóc đặc biệt (ICU) còn sống và tự thở đối với từng loại bệnh nhân. C Tỷ lệ tử vong trong bệnh viện đối với từng loại bệnh nhân. D Các tỷ lệ nguy cơ đối với tỷ lệ tử vong thu được từ một mô hình cấu trúc cận biên giải quyết các thay đổi phụ thuộc vào thời gian trong từng biến số
Bảng 2 So sánh dữ liệu lâm sàng từ các bệnh nhân được chỉ định vào các lớp áp lực cao hoặc thấp bằng phân tích hỗn hợp tiềm ẩn
| Áp lực cao (N=188) | Áp lực thấp (N=126) | Giá trị p | |
| Giới tính | 0,338 | ||
| Nữ giới | 77 | 44 | |
| Nam giới | 111 | 82 | |
| Tuổi (năm) | 69 (61-77) | 79 (59-77) | 0,773 |
| Trọng lượng cơ thể dự đoán (kg) | 60,2 (52,4
66,3) |
61 (53-67.1) | 0,661 |
| Suy tim mãn tính | 74(39%) | 53 (42%) | 0,718 |
| Bệnh đi kèm | |||
| Bệnh tiểu đường | 58 (31%) | 30 (24%) | 0,217 |
| Suy thận mãn tính | 43 (23%) | 17 (13%) | 0,054 |
| Suy gan mãn tính | 5 (3%) | 2 (2%) | 0,81 |
| U đặc | 4 (2%) | 7 (6%) | 0,191 |
| Ung thư huyết học | 2 (1%) | 3 (2%) | 0,65 |
| Ức chế miễn dịch mãn tính | 5 (3%) | 1 (1%) | 0,704 |
| Bệnh phổi tắc nghẽn mạn tính | 31 (16%) | 15 (12%) | 0,335 |
| Thông khí nhà | 5 (3%) | 0 (0%) | 0,166 |
| Ngậy 1 | |||
| Điểm SOFA | 11 (9-13) | 9 (7-12) | 0,002 |
| Điểm SOFA huyết động a | |||
| MAP > 70 mmHg | 52 (23%) | 62 (46%) | 0,001 |
| MAP < 70 mmHg | 23 (10%) | 17 (13%) | |
| Dopamine < 5 gg/kg/phút hoặc dobutamine | 15 (6%) | 10 (7%) | |
| Dopamine 5-15 pg/kg/phút hoặc norepinephrine < 0,1 pg/kg/phút hoặc epinephrine < 0,1 gg/kg/phút | 46 (20%) | 15 (11%) | |
| Dopamine > 15 pg/kg/phút hoặc norepinephrine > 0,1 pg/kg/phút hoặc epinephrine > 0,1 gg/kg/phút | 95 (41%) | 32 (23%) | |
| pH động mạch | 7,33 (7,247,41) | 7,38 (7,31-7,43) | 0,006 |
| PaO2/FiO2 | 148 (100-189) | 219(163-247) | <0,001 |
| PaCO2 (mmHg) | 40 (35-48) | 40 (34-47) | 0,726 |
| Thể tích khí lưu thông (ml/kg PBW) | 8.1 (7.2-9.0) | 8.7 (7.2-9.8) | 0,014 |
| PEEP (cmH2O) | 8 (5-10) | 6 (5-7) | <0,001 |
| Áp lực đỉnh (cmH2O) | 28 (24-34) | 19 (16-21) | <0,001 |
| Áp lực bình nguyên (cmH2O) | 24 (21-28) | 17 (14-19) | <0,001 |
| Áp lực đẩy (cmH2O) | 16 (14-19) | 10 (7-12) | <0,001 |
| Nhịp thở (nhịp thở/phút) | 19 (15-22) | 17 (14-20) | 0,004 |
| Độ giãn nở của hệ hô hấp (ml/cmH2O) | 30 (25-37) | 54 (43-72) | <0,001 |
| Tiến triển ở ICU | |||
| Tử vong trong ICU | 81 (43%) | 38 (30%) | 0,028 |
| Nguyên nhân cái chết | 0,224 | ||
| Suy tim mạch | 60 (74%) | 26 (68%) | |
| Suy thần kinh | 11 (14%) | 7 (18%) | |
| Suy hô hấp | 4 (5%) | 3 (8%) | |
| Khác | 6 (7%) | 2 (6%) | |
| Thời gian thở máy (ngày) | 4 (2-10) | 5 (2-10) | 0,828 |
| Những ngày không có máy thở | 4 (0-24) | 19 (0-26) | 0,006 |
| Tiến triển tại bệnh viện | |||
| Tử vong trong bệnh viện | 93 (49%) | 45 (36%) | 0,022 |
Các giá trị đại diện cho trung vị (phạm vi tứ phân vị) hoặc số đếm (phần trăm). Giá trị p thu được bằng cách sử dụng các thử nghiệm Wilcoxon hoặc Chi-square (tương ứng cho dữ liệu định lượng và định tính). Trong các biến có nhiều danh mục loại trừ lẫn nhau trong mỗi nhóm (tức là huyết động học), một phép thử Chisquare bao gồm tất cả các danh mục đã được thực hiệna điểm số SOFA đã có sẵn cho 166 bệnh nhân
Thảo luận
Trong nghiên cứu phụ này của đoàn hệ LUNG SAFE, những bệnh nhân bị suy hô hấp do tim đơn độc cho thấy 40% tỷ lệ tử vong tại bệnh viện, tương tự như tỷ lệ tử vong ở bệnh nhân ARDS và hàng loạt bệnh nhân bị sốc tim gần đây cần thở máy [8, 22, 23]. Kết quả của chúng tôi cho thấy rằng áp lực đẩy cao trong tuần đầu tiên thở máy có liên quan đến tỷ lệ tử vong tăng đáng kể, hỗ trợ tác động của thở máy đối với kết quả của bệnh nhân mắc CPE.
Phù phế nang dẫn đến giảm dung tích cặn chức năng và độ giãn nở, và có thể thúc đẩy tổn thương phổi khi áp dụng thể tích khí lưu thông cao. Tràn ngập phế nang do cơ chế thủy tĩnh, không viêm, có thể tái tạo hiệu ứng “phổi trẻ em” ở bệnh nhân mắc CPE [3]. Việc giảm các không gian có sẵn để thông khí này làm tăng tính nhạy cảm với VILI bằng cách chuyển phần lớn thể tích khí lưu thông sang các khu vực có thông khí, gây ra tình trạng căng quá mức cục bộ và tăng áp lực. Sự gia tăng độ căng của tế bào có thể kích hoạt viêm phổi, gây ra hoặc kéo dài tổn thương phổi và viêm toàn thân. Mặc dù tầm quan trọng của VILI và cài đặt thông khí tối ưu ở những bệnh nhân không bị viêm từ trước vẫn chưa rõ ràng [24], ngày càng có nhiều bằng chứng cho thấy viêm phổi có thể đóng một vai trò trong cơ chế bệnh sinh của CPE và sốc tim [25]. Thật thú vị, ARDS mới khởi phát là biến số duy nhất liên quan đến việc thở máy kéo dài trong đoàn hệ này, làm nổi bật tầm quan trọng của lần tấn công thứ hai đối với kết quả. Tuy nhiên, sự đóng góp cụ thể của VILI để duy trì suy tim mạch, nguyên nhân gây tử vong phổ biến nhất trong đoàn hệ của chúng tôi, vẫn chưa được biết.
Thông khí không xâm lấn có thể giúp đảm bảo trao đổi khí trong khi tránh đặt nội khí quản và việc sử dụng nó đã mang lại kết quả tốt hơn trong CPE [26, 27]. Nghiên cứu của chúng tôi chứng thực những tỷ lệ tử vong thấp hơn này ở những bệnh nhân được thở máy không xâm lấn. Không rõ liệu những bệnh nhân này có tăng nguy cơ tổn thương phổi do máy thở hay không, mặc dù người ta đã đề xuất rằng những nỗ lực hít vào tự phát lớn có thể gây ra tổn thương (gọi là tổn thương phổi do bệnh nhân tự gây ra) [28]. Mặc dù áp lực đường thở trong quá trình thở máy không xâm lấn thấp hơn, nhưng dữ liệu hiện có của chúng tôi không thể loại bỏ sự đóng góp gia tăng của hơi thở tự nhiên vào những áp lực này, do đó làm tăng áp lực xuyên phổi.
Có một cuộc tranh luận đáng kể về cách các cài đặt thông khí khác nhau có liên quan đến VILI. Như đã mô tả trước đây, thể tích khí lưu thông có thể thúc đẩy quá căng trong khu vực. Việc sử dụng thể tích khí lưu thông giảm (6 ml/kg) làm giảm tỷ lệ tử vong trong ARDS. Thể tích khí lưu thông được sử dụng trong đoàn hệ CPE này cao hơn đáng kể so với giá trị này và ngưỡng 9 ml/kg tương quan với kết quả tồi tệ hơn [14]. Từ quan điểm sinh bệnh học, thể tích khí lưu thông là phép đo tổng thể và các hiện tượng cục bộ được thúc đẩy bởi sự thay
đổi áp lực, được cảm nhận cục bộ bởi các tế bào phổi. Do đó, áp lực đẩy, chứ không phải chỉ riêng thể tích khí lưu thông, đã được đề xuất như một dấu hiệu tốt hơn cho tình trạng căng phổi khu vực có mối tương quan tốt hơn với tỷ lệ tử vong so với thể tích khí lưu thông trong ARDS [29]. Độ giãn nở của hệ thống hô hấp, như một dấu hiệu cho thấy lượng phổi có sẵn để thông khí, sau đó nổi lên như một dấu ấn sinh học có liên quan để xác định nguy cơ VILI. Kết quả của chúng tôi, sử dụng mô hình cấu trúc cận biên có trọng số để tách biệt tác động của áp lực đẩy từ các yếu tố gây nhiễu khác, hỗ trợ mối liên quan giữa áp lực đẩy và tỷ lệ tử vong ở bệnh nhân mắc CPE. Mặt khác, PEEP, yếu tố chính quyết định huy động phổi, có thể có tác động nhiều mặt đối với VILI, vì việc tăng thể tích cuối kỳ thở ra có thể thúc đẩy huy động các phế nang bị xẹp hoặc ngập nước để thông khí, nhưng cũng gây ra tình trạng căng quá mức của các vùng được thông khí trước đó [30].
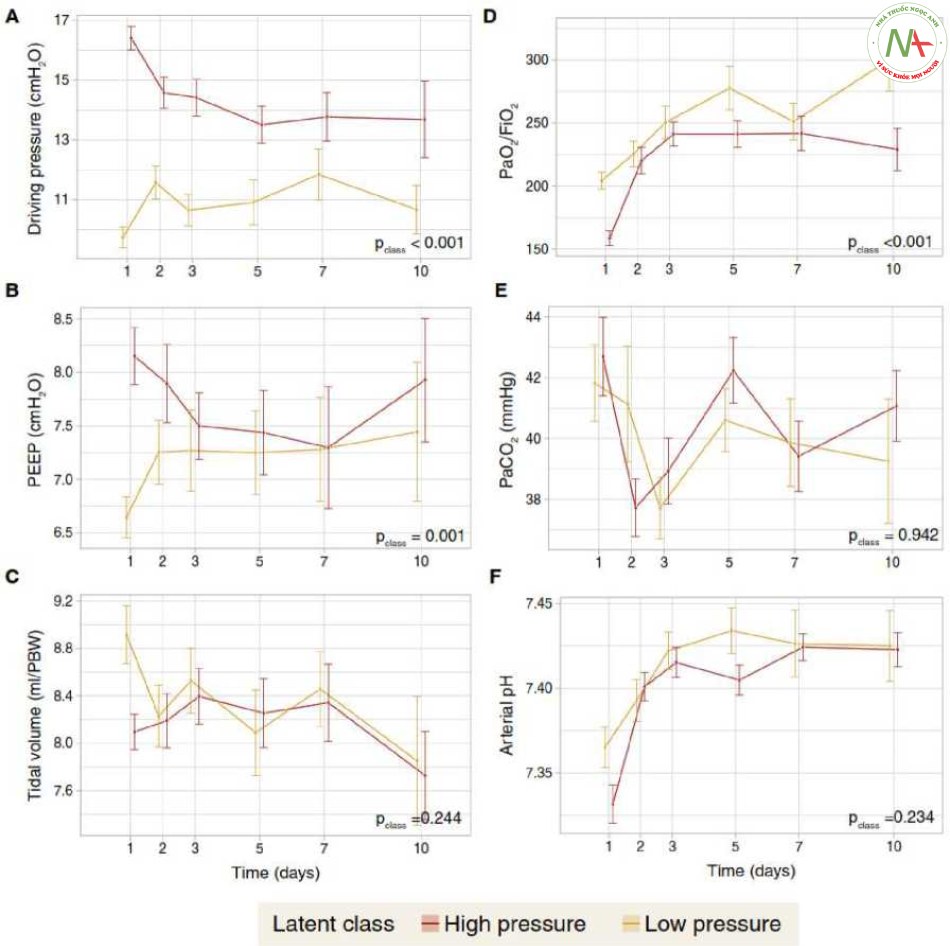
A Áp lực đẩy. BÁp lực dương cuối thì thở ra (PEEP). C Thể tích khí lưu thông, được biểu thị bằng mililit trên trọng lượng cơ thể dự đoán (PBW). D Tỷ lệ PaO2/FiO2. EPaCO2. F. pH động mạch. Các giá trị được so sánh giữa các lớp bằng cách sử dụng phép đo lặp lại phân tích phương sai (ANOVA)
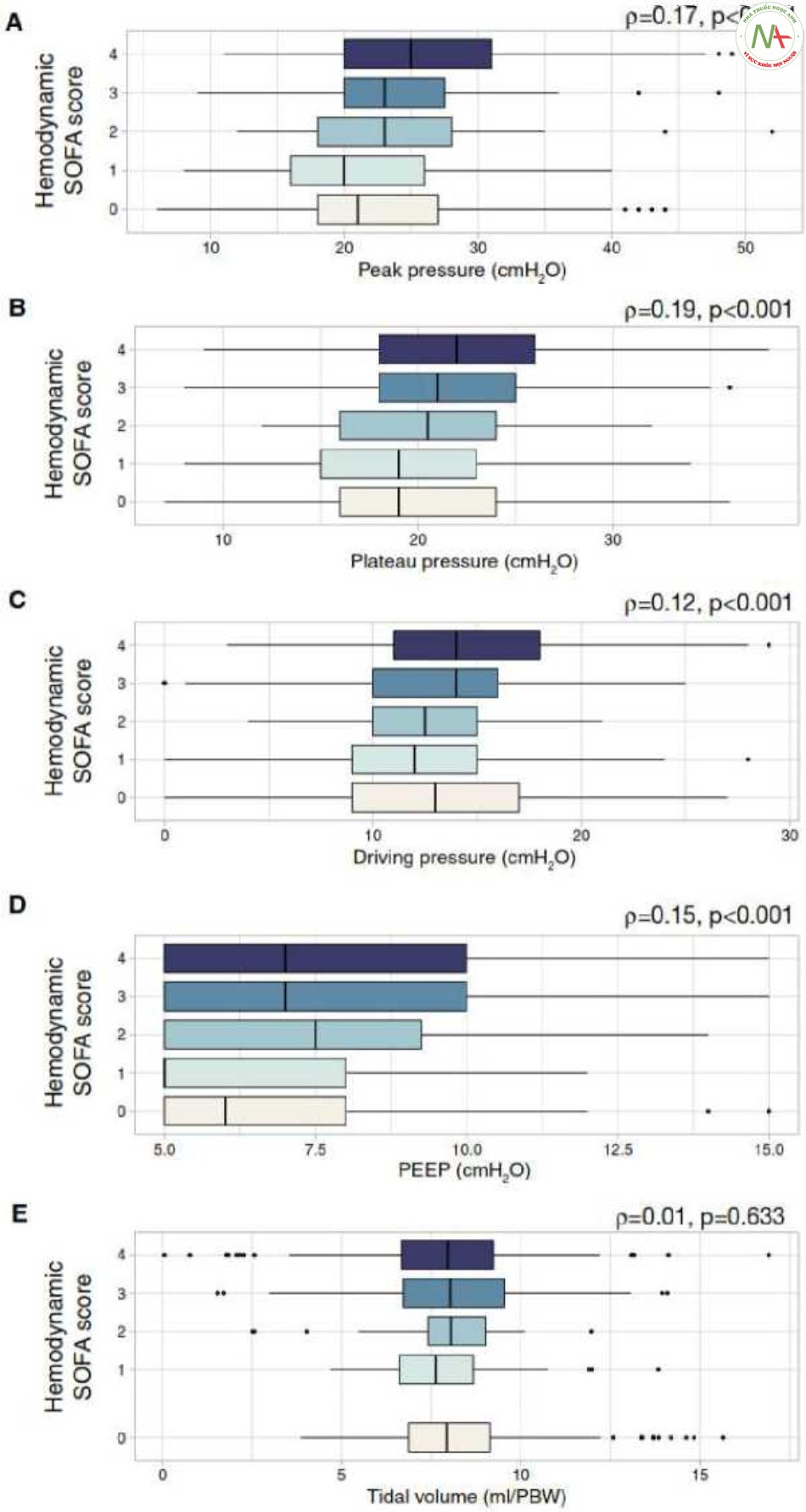
(A Áp lực hít vào đỉnh; B Áp lực bình nguyên; C Áp lực đẩy; D Áp lực dương cuối thì thở ra [PEEP]; E Thể tích khí lưu thông) theo mục huyết động của thang điểm SOFA (0: áp lực động mạch trung bình > 70 mmHg; 1: áp lực động mạch trung bình < 70 mmHg, 2: dopamin < 5 pg/kg/phút hoặc dobutamine; 3: dopamin 5-15 pg/kg/phút hoặc norepinephrine <0,1 pg/kg/phút hoặc epinephrine < 0,1 pg/kg/phút; 4: dopamine > 15 pg/kg/phút hoặc norepinephrine > 0,1 /Ầg/kg/phút hoặc epinephrine > 0,1 /Ầg/kg/phút). Các hệ số của Spearman (p) đã được tính toán để đánh giá mối tương quan giữa các tham số này và điểm số
Tương tác tim phổi là mối quan tâm chính ở những bệnh nhân thở máy [31]. Dữ liệu của chúng tôi cho thấy áp lực đường thở tăng dần theo mức độ nghiêm trọng của tình trạng suy giảm huyết động. Sự gia tăng áp lực đỉnh, áp lực bình nguyên và áp lực đẩy, không có sự thay đổi về thể tích khí lưu thông, có thể được giải thích bằng sự giảm dần độ giãn nở của phổi. Những kết quả này đưa ra giả thuyết rằng các bác sĩ lâm sàng đặt thể tích khí lưu thông để đảm bảo thông khí và áp lực thu được là hậu quả của mức độ phù phổi và tác động của nó đối với cơ học hô hấp. Về PEEP, thường được đặt ở mức thấp hơn ở những bệnh nhân này do các tác động huyết động tiềm ẩn của nó [13], không thể đưa ra kết luận nào.
Nghiên cứu này có một số hạn chế phải được thảo luận. Dữ liệu có sẵn không bao gồm thông tin về các bệnh tim trước đó hoặc các sự kiện kích hoạt. Tương tự, cơ sở dữ liệu không phân biệt giữa bệnh nhân có phân suất tống máu bảo tồn hoặc giảm hoặc các kiểu hình suy tim khác [32, 33] mặc dù đã có báo cáo rằng hỗ trợ hô hấp có liên quan đến kết quả tồi tệ hơn ở cả hai nhóm [34]. Do đó, chúng tôi không thể loại bỏ sự khác biệt về tác động quan sát được của thở máy đối với kết quả giữa các kiểu hình CPE. Thay vào đó, mục huyết động của điểm SOFA được sử dụng để phân loại tình trạng tuần hoàn khi nhập viện. Người ta đã chứng minh rằng điểm số SOFA có giá trị tiên lượng tốt ở bệnh nhân suy tim, độc lập với phân suất tống máu cơ bản [35, 36]. Ngoài ra, thiết kế quan sát chỉ cho phép đưa ra kết luận liên tưởng, mặc dù việc sử dụng xác suất nghịch đảo của trọng số xử lý trong mô hình cấu trúc cận biên làm tăng sức mạnh của liên kết này bằng cách chuẩn hóa các nguy cơ cơ bản [37]. Cuối cùng, áp lực bình nguyên đã có ở 75% tổng số bệnh nhân. Khi đăng ký chế độ kiểm soát áp lực hoặc thông khí không xâm lấn, áp lực hít vào được coi là áp lực bình nguyên. Tuy nhiên, loại trừ những bệnh nhân này khỏi phân tích mang lại kết quả tương tự.
Kết luận
Phát hiện của chúng tôi nhấn mạnh tác động của thở máy ở bệnh nhân mắc CPE. Mặc dù bản chất quan sát của nghiên cứu này ngăn cản bất kỳ mối quan hệ nhân quả nào được suy luận, nhưng kết quả của chúng tôi cho thấy rằng các biến thông khí có thể được sử dụng như một dấu hiệu đánh giá mức độ nghiêm trọng và gợi ý rằng bệnh nhân mắc CPE có thể dễ mắc VILI. Các thử nghiệm lâm sàng về thể tích khí lưu thông thấp trong CPE nên kiểm tra giả thuyết này.