Bệnh tim mạch
Thân chung động mạch – Trong thực hành lâm sàng tim bẩm sinh
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Lâm sàng tim bẩm sinh
Chủ biên
PGS.TS.BS. Nguyễn Lân Hiếu
Tham gia biên soạn
Lê Hồng Quang
Phạm Văn Xướng
Lê Minh Ngọc
Lê Nhật Cường
Dương Công Nguyên
Nhà thuốc Ngọc Anh xin gửi đến quý bạn đọc chủ đề: Các bệnh tim bẩm sinh: Thân chung động mạch – Trong thực hành lâm sàng tim bẩm sinh.
ĐẠI CƯƠNG
Thuật ngữ
Năm 1798, bác sĩ James Wilson phẫu tích và mô tả một em bé sinh đủ tháng và tử vong lúc 7 ngày tuổi. Quả tim này chỉ có một tâm nhĩ, một tâm thất và một đại động mạch. Động mạch này tách ra động mạch chủ và hai động mạch phổi giống như ở tim của các loài lưỡng cư và được Wilson gọi là “arterial trunk” (thân động mạch). Các tác giả sau đó như Vierordt, Herxheimer, Abbott và Humphreys gọi tên tổn thương chỉ có một đại động mạch đi ra từ khối tâm thất với các tên gọi bằng tiếng Latin như truncus arteriosus communis persistens (tồn tại thân chung động mạch), truncus arteriosus persistens (tồn tại thân động mạch).
Năm 1965, vợ chồng Van Praagh nhận xét rằng chữ “persistens” (tồn tại) là không phù hợp dựa trên các mô tả về giải phẫu học cũng như phôi thai học, đồng thời đề xuất gọi tên tổn thương này là truncus arteriosus communis (thân động mạch chung hay thân chung động mạch như cách chúng ta đã quen dịch). Quan điểm gọi tên này được các tác giả khác như Bartelings và Gittenberger de Groot ủng hộ và sẽ được phân tích cụ thể trong phần giải phẫu bệnh.
Bên cạnh đó, hiện nay cũng có nhiều thuật ngữ để mô tả tình trạng thân chung động mạch nói trên: persistent truncus arteriosus (PTA), hay thường gọi đơn giản là truncus arteriosus (TA) hoặc thuật ngữ khác common arterial trunk (CAT). Trong đó, thuật ngữ truncus arteriosus (TA) được sử dụng thường xuyên trong các khuyến cáo hiện nay.
Định nghĩa
Thân chung động mạch (truncus arteriosus – TA) là bất thường thân – nón bẩm sinh trong đó chỉ có một thân động mạch đơn độc đi ra từ tim và tách ra động mạch chủ, động mạch phổi và các động mạch vành.
Dịch tễ và di truyền học
Thân chung động mạch chiếm tỷ lệ khoảng 1-4% trong các bệnh tim bẩm sinh. Tỷ lệ trẻ nam và trẻ nữ mắc thân chung động mạch là tương đương, mặc dù một số nghiên cứu cho thấy bệnh ảnh hưởng trẻ nam nhiều hơn trẻ nữ. Có thể gặp thân chung động mạch như một bất thường tim đơn độc, hoặc trong bệnh cảnh hội chứng DiGeorge (mất đoạn 22q11). Mẹ bị đái tháo đường có thể là yếu tố nguy cơ của thân chung động mạch.
Nếu không được điều trị, tuổi thọ trung bình của trẻ là 2,5 năm và 80% trẻ sẽ chết trong năm đầu tiên.
HÌNH THÁI HỌC VÀ SINH LÝ BỆNH
Phôi thai học
Vào tuần thứ 5 của phôi, xuất hiện một cặp gờ thân (thành trong của thân động mạch) và cặp gờ hành (thành trong của hành tim). Từng cặp gờ này hòa nhập với nhau và nối tiếp nhau theo hướng xoắn ốc. Hệ quả của quá trình này dẫn đến việc tạo ra vách động mạch chủ – động mạch phổi chia thân động mạch và phần đầu hành tim thành đoạn lên của quai động mạch chủ và thân động mạch phổi, thân động mạch phổi cuốn quanh quai động mạch chủ. Số phận của nón tim (đoạn mở vào thân động mạch chủ) sẽ được nhập vào thành các tâm thất. Trong tâm thất phải vĩnh viễn, nón tim được đại diện bởi nón động mạch, đây là nơi khởi nguồn của thân động mạch phổi. Trong tâm thất trái vĩnh viễn, nón tim trở thành tiền phòng động mạch chủ, vị trí ở ngay dưới van động mạch.
Dị tật thân chung động mạch xảy ra do nguyên nhân thân – nón động mạch không được ngăn hoàn toàn, thường kèm theo dị tật khuyết vách liên thất. Dị tật này gây hậu quả làm máu của hai nửa tim bị trộn lẫn với nhau (máu đi cung cấp cho cơ thể và máu đến phổi đều bị khử oxy), trẻ thường chết trong hai năm đầu (Hình 1).
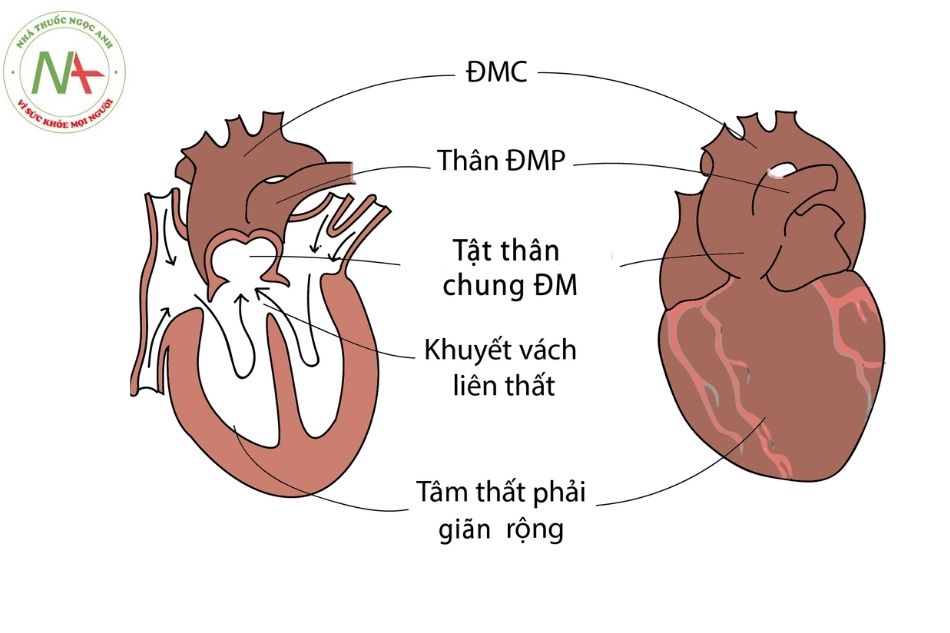
Chú thích: ĐMC: Động mạch chủ; ĐMP: Động mạch phổi; ĐM: Động mạch.
Giải phẫu bệnh
Năm 1932, Humphreys tổng kết lại tất cả các trường hợp thân chung động mạch được ghi nhận trong y văn kể từ báo cáo đầu tiên của James Wilson năm 1798. Bà đề xuất 8 tiêu chuẩn giải phẫu học để chẩn đoán thân chung động mạch. Tuy nhiên, sau khi tổng kết 19 ca thân chung động mạch được ghi nhận từ 1932 đến 1942, Lev và Saphir nhận thấy chỉ hai tiêu chuẩn đầu tiên của Humphreys là phù hợp. Hai tiêu chuẩn chẩn đoán này được Collett và Edwards ủng hộ trong bài báo kinh điển năm 1949: có một đại động mạch đơn độc (single great artery) xuất phát từ đáy tim và không còn di tích của động mạch chủ hay động mạch phổi bị teo tịt; đại động mạch này cho các nguyên ủy của động mạch chủ, động mạch vành và động mạch phổi. Thông liên thất (ventricular septal defect) là bất thường gần như luôn gặp ở thân chung động mạch.
Đặc điểm này giúp phân biệt thân chung động mạch với trường hợp teo tịt động mạch phổi (pulmonary atresia), trong đó đại động mạch đơn độc cũng nhận toàn bộ cung lượng tim từ hai tâm thất nhưng động mạch phổi không xuất phát trực tiếp từ đoạn lên của đại động mạch đơn độc. Chúng ta sẽ lần lượt phân tích các đặc điểm hình thái của thân chung động mạch theo thứ tự giải phẫu từ tâm thất lên các động mạch.
Đặc điểm của thông liên thất và các buồng tim
Thông liên thất trong thân chung động mạch có các đặc điểm là gần như luôn luôn nằm ở phần phễu, có kích thước lớn và không hạn chế. Do cùng là hậu quả của sự mất kết nối giữa vách nón với các thành phần khác tạo nên vách liên thất, hình thái thông liên thất trong thân chung động mạch rất giống với trong tứ chứng Fallot (tetralogy of Fallot).
Trong hầu hết các trường hợp, thông liên thất được giới hạn phía trên bởi các lá van của thân chung và giới hạn phía dưới là trụ trên và trụ dưới của dải vách (septal band). Trong thân chung động mạch, trụ dưới của dải vách liên tiếp với dải thành (parietal band) ở thành sau dưới của lỗ thông liên thất bởi một dải cơ mảnh (tương đương với mào trên tâm thất là cấu trúc ngăn cách giữa xoang thất phải và phễu thất phải trên tim bình thường). Dải cơ kết hợp này chạy ra sau tới gần mép trên của van ba lá (giữa lá trước và lá vách) phía sau cơ nhú Lancisi (Hình 2) và đóng vai trò ngăn cách van ba lá với van của thân chung (tạo nên sự mất liên tục giữa van ba lá và van của thân chung). Lúc này vách liên thất phần màng sẽ còn nguyên vẹn và lỗ thông liên thất chỉ đơn thuần ở phần phễu.
Trường hợp thông liên thất lớn hơn và lan xuống dưới, dải cơ kết nối này sẽ bị gián đoạn, lỗ thông liên thất phần phễu sẽ lan tới phần màng, van ba lá và van thân chung sẽ liên tục với nhau. Trong trường hợp thân chung động mạch xuất phát hoàn toàn từ thất phải, dải vách và dải thành có thể tạo thành dải cơ dày giới hạn phía trên lỗ thông liên thất (Hình 3).
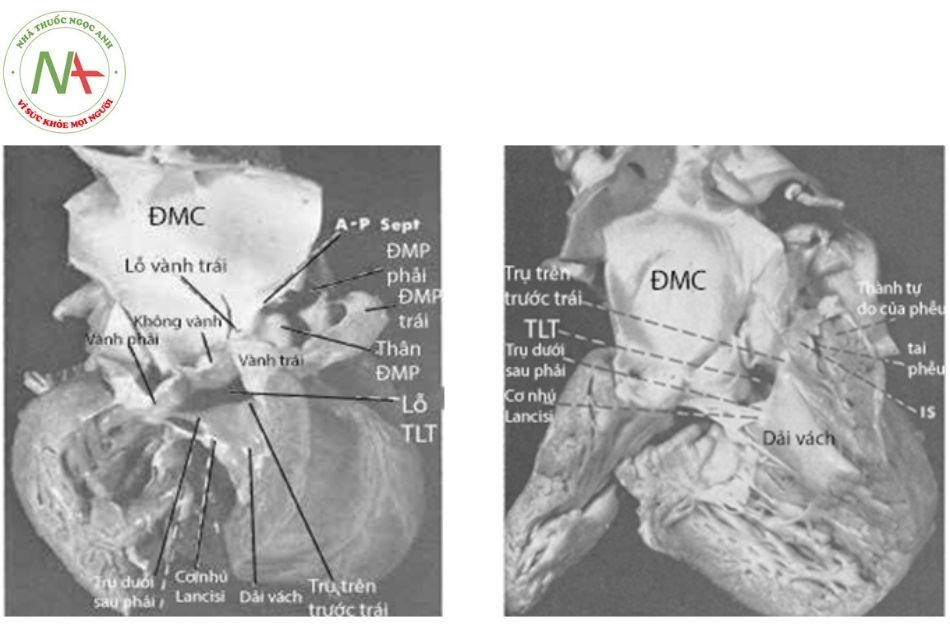
Hình bên phải – Thân chung động mạch type A1 nhìn từ phía thất phải: Phần xa vách phễu biến mất hoàn toàn tạo nên lỗ thông liên thất phía trên dải vách. Ba lá van thân chung dày nhẹ với lỗ vành trái nằm cao và hẹp khít. Không có van động mạch phổi. Vách chủ – phổi không có ở phía gần nhưng hình thành một phần ở phía xa tạo nên thân động mạch phổi ngắn cho ra các động mạch phổi phải và trái. Động mạch chủ lớn hơn so với động mạch phổi;
Hình bên trái – Tứ chứng Fallot có hẹp nặng động mạch phổi: Vách phễu nằm sát và cùng với thành tự do của phễu gây ra hẹp nặng tại phễu. Vách phễu dịch chuyển ra trước và lên trên so với dải vách tạo nên lỗ thông liên thất lệch hàng. Trong cả hai trường hợp, hai trụ trên (trước trái) và trụ dưới (sau phải) đều tạo nên giới hạn dưới của lỗ thông liên thất. Giới hạn trên của lỗ thông liên thất chính là các lá van bán nguyệt.
(Nguồn: Van Praagh – Am J Cardiol 1965)
Chú thích: ĐMC: Động mạch chủ; ĐMP: Động mạch phổi; TLT: Thông liên thất.
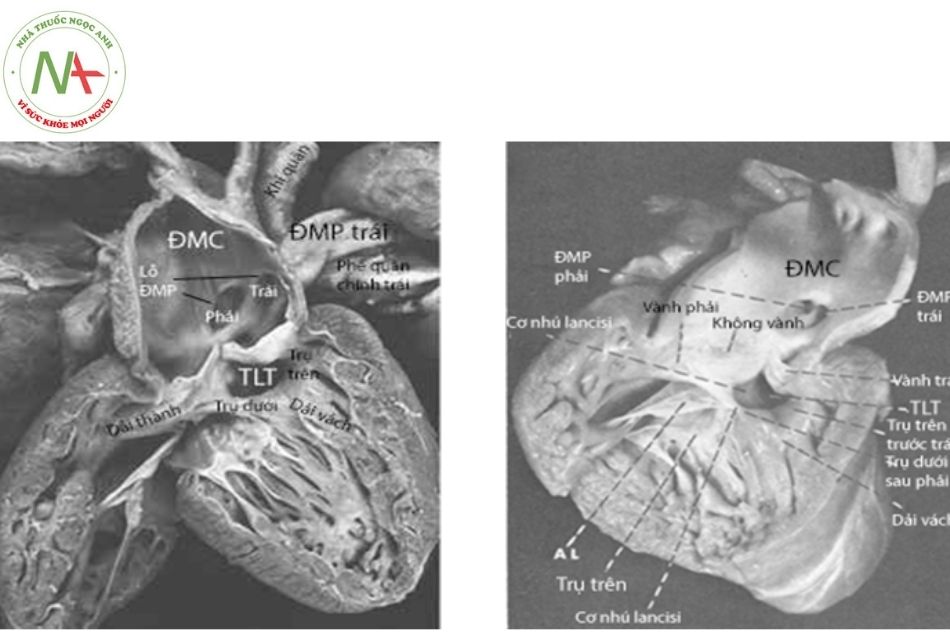
(Nguồn: Van Praagh – Am J Cardiol 1965)
Chú thích: ĐMC: Động mạch chủ; ĐMP: Động mạch phổi; TLT: Thông liên thất.
Đặc điểm của van bán nguyệt thân chung
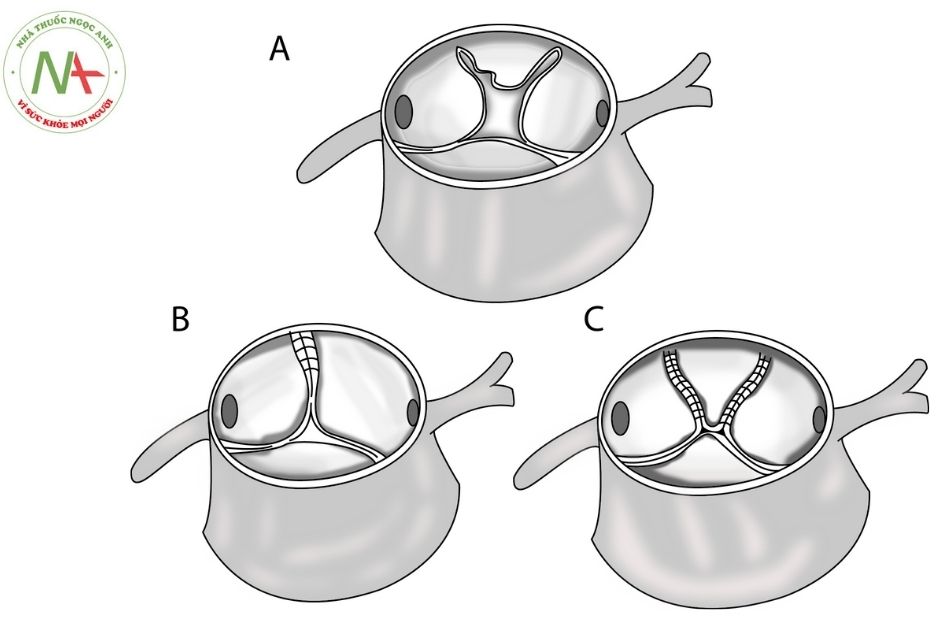
Bất thường phân chia thân động mạch sẽ dẫn tới bất thường phân chia vòng van đại động mạch và bất thường trong hình thành các lá van bán nguyệt ở nhiều mức độ khác nhau, làm cho giải phẫu lá van của van thân chung rất đa dạng. Thường gặp nhất là van thân chung động mạch có ba lá van, có thể van thân chung có hai hoặc bốn lá van, rất hiếm gặp trường hợp van thân chung có năm hoặc một lá van..
Van thân chung thường bị hở do nhiều nguyên nhân, bao gồm: bất thường số lượng lá van, bất thường về cấu trúc lá van (dày và loạn sản dạng nốt), các lá van có kích thước không đồng đều, dính mép van, hợp nhất các lá van, sa van do mất cấu trúc nâng đỡ, giãn vòng van. Van thân chung có thể bị hẹp với cơ chế kết hợp hẹp lưu lượng (hở van gây quá tải thể tích) và hẹp thực tổn (các lá van loạn sản dạng nốt). Các xoang Valsalva của thân chung thường kém phát triển và có giới hạn không rõ ràng. Tương tự như van động mạch chủ ở tim bình thường, van của thân chung thường liên tục với van hai lá và hiếm khi liên tục với van ba lá.
Thông thường, thân chung động mạch cưỡi ngựa lên vách liên thất do đó nhận máu từ cả hai thất. Một số trường hợp thân chung xuất phát hoàn toàn từ thất phải. Hiếm gặp hơn là trường hợp thân chung xuất phát hoàn toàn từ thất trái.
Thân chung động mạch type A4 với ống động mạch lớn hơn so với động mạch chủ. Động mạch chủ lên nhỏ kèm hẹp tại eo động mạch chủ
Đặc điểm của động mạch phổi và hai hệ thống phân loại thân chung động mạch
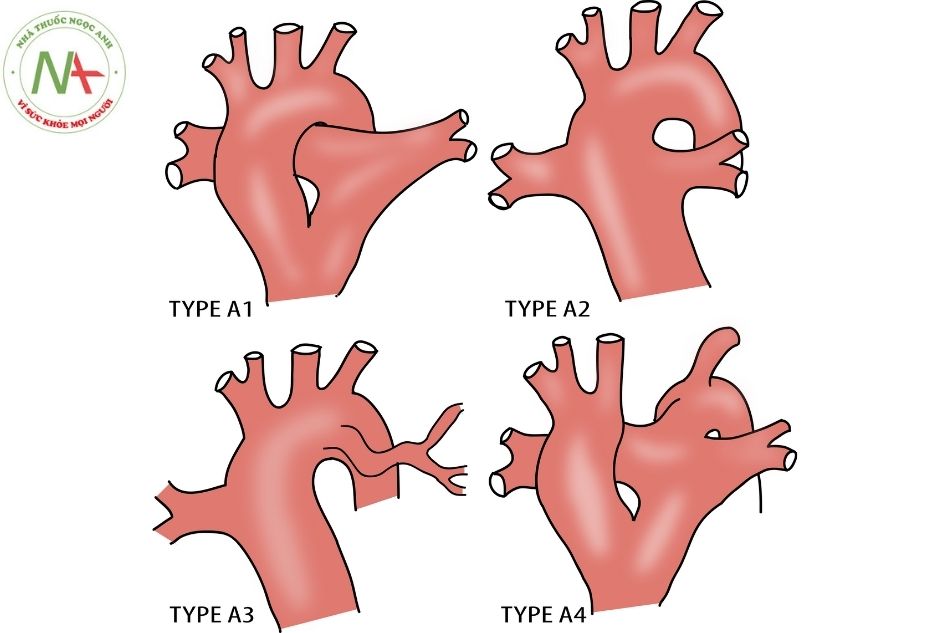
Động mạch phổi thường xuất phát từ phía sau bên lệch về phía trái của thân chung, gần phía trên van thân chung. Giải phẫu của động mạch phổi là đặc điểm được sử dụng để phân loại thân chung động mạch. Có hai hệ thống thường được sử dụng để phân loại thân chung động mạch là phân loại của Collett và Edwards (1949) và phân loại của Van Praagh (1965).
Phân loại của Collett và Edwards chia thân chung động mạch thành 4 type.
- Type I có thân động mạch phổi ngắn tách từ thân chung và chia nhánh thành hai động mạch phổi.
- Trường hợp không tồn tại thân động mạch phổi (các động mạch phổi tách trực tiếp từ thân chung động mạch) sẽ được xếp vào type II (hai lỗ của động mạch phổi sát nhau) hoặc type III (hai lỗ động mạch phổi xa nhau).
- Thông thường lỗ động mạch phổi trái sẽ nằm hơi cao hơn động mạch phổi phải và các lỗ động mạch phổi sẽ nằm ngay phía trên van thân chung. Đôi khi gặp trường hợp hai động mạch phổi tách ra rất sớm từ một lỗ vào ở thành sau thân chung (được một số tác giả gọi là type I 1/2). Do lỗ động mạch phổi có xu hướng nằm thấp, trong một số trường hợp rất hiếm gặp, lá van bị biến dạng của thân chung có thể bít một phần lỗ động mạch phổi trong thì tâm
- Trong type I và II, các nhánh động mạch phổi ngoại vi thường có kích thước bình thường nhưng có xu hướng tiến triển thành bệnh mạch máu phổi tắc nghẽn (pulmonary vascular obstructive disease) rất sớm nếu không được phẫu thuật sửa chữa.
- Ngược lại, trong type III thường gặp hẹp động mạch phổi (pulmonary stenosis) ở lỗ vào hoặc dọc đường đi của động mạch phổi, có vai trò như yếu tố bảo vệ tiểu động mạch phổi chậm tiến triển đến bệnh lý mạch máu phổi tắc nghẽn.
- Trong type IV, các động mạch cấp máu cho phổi không tách trực tiếp từ thân chung mà cấp máu cho phổi chủ yếu từ các động mạch bàng hệ chủ phổi chính lớn (MAPCAs). Vì đặc điểm này mà type IV đã bị loại khỏi chẩn đoán thân chung động mạch và hiện nay type IV được xếp loại lại là một dạng của teo tịt van động mạch phổi kèm thông liên thất (pulmonary atresia with ventricular septal defect) (nên còn được gọi là giả thân chung động mạch – pseudo truncus).
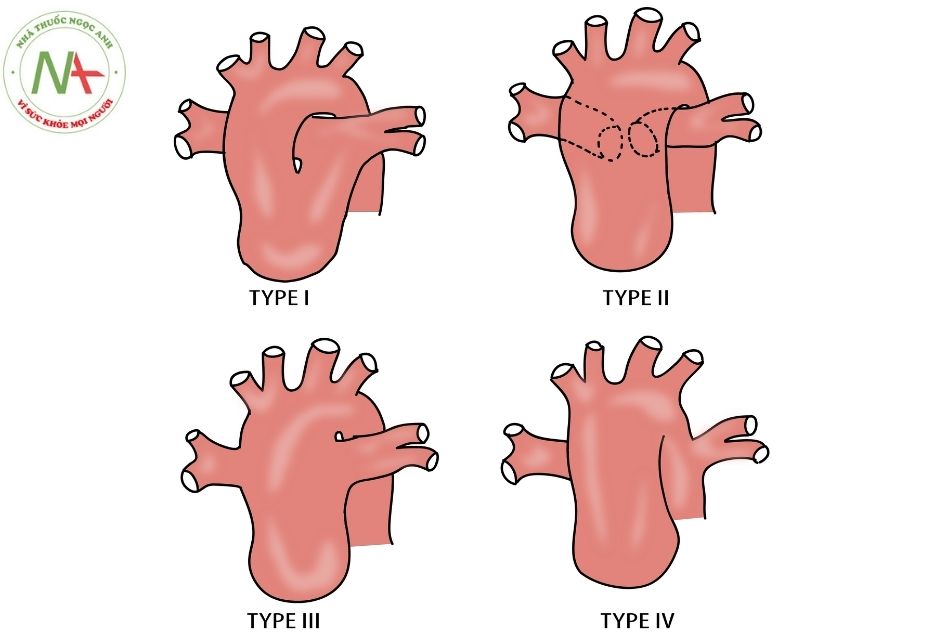
Năm 1965, Van Praagh đề xuất phân loại thân chung động mạch thành các type như sau:
- Type A1 tương ứng với type I của Collett và Edwards.
- Type A2 bao gồm type II và type III của Collett và Edwards.
- Type A3 không có hội lưu động mạch phổi mà chỉ có một động mạch phổi xuất phát trực tiếp từ thân chung, phổi còn lại được cấp máu từ ống động mạch hoặc từ động mạch bàng hệ. Thông thường trong thân chung type A3, bên không có động mạch phổi thường cùng bên với quai động mạch chủ (ngược lại với tứ chứng Fallot nếu không có động mạch phổi thì thường ở bên đối diện với quai động mạch chủ).
- Type A4 được đặc trưng bởi tình trạng quai động mạch chủ kém phát triển, bao gồm cả hẹp eo động mạch chủ (aortic coarctation) và gián đoạn quai động mạch chủ (interrupted aortic arch). Động mạch chủ xuống được tưới máu qua ống động mạch do đó ống động mạch thường lớn. Trong type A4, lỗ động mạch phổi trái có thể nằm bên phải của lỗ động mạch phổi phải và tạo nên hình ảnh hai động mạch phổi bắt chéo phía sau thân chung.
- Type B trong phân loại Van Praagh có vách liên thất nguyên vẹn và rất hiếm gặp. Trong khi đó type A (A1, A2, A3, A4) có kèm theo thông liên thất.
Đặc điểm của động mạch chủ
Hay gặp bất thường quai động mạch chủ trong bệnh thân chung động mạch. Theo nghiên cứu của Butto và cộng sự trên 54 trường hợp thân chung động mạch: 36% có quai động mạch chủ bên phải (là bất thường tim bẩm sinh hay gặp quai động mạch chủ bên phải chỉ sau teo tịt van động mạch phổi kèm thông liên thất); 11% có đứt đoạn quai động mạch chủ. Nghiên cứu của Bharati cho thấy có 3% thiểu sản quai động mạch chủ (có hoặc không kèm theo hẹp eo động mạch chủ).
Trường hợp gián đoạn quai động mạch chủ (type A4) thường liên quan đến hội chứng DiGeorge và dễ bị bỏ sót trong chẩn đoán vì ống động mạch thường rất lớn và liên tục với động mạch chủ xuống có thể bị nhầm là quai động mạch chủ (Hình 5).
Khoảng một nửa số ca thân chung động mạch không có ống động mạch. Tuy nhiên nếu có ống động mạch, khoảng 2/3 các trường hợp này sẽ tồn tại ống động mạch sau sinh. Ống động mạch sẽ lớn nếu quai động mạch chủ không phát triển (type A4).
Bất thường động mạch vành (coronary artery anomaly)
Bất thường động mạch vành có thể gặp trong 25% số trường hợp thân chung và rất đa dạng. Nhánh nón của động mạch vành phải thường lớn để bù trừ cho nhánh liên thất trước nhỏ và di lệch sang trái. Thường gặp tình trạng nhánh liên thất sau tách từ động mạch mũ (động mạch vành trái trội). Trong nghiên cứu của Shristava và cộng sự, tỷ lệ nhánh liên thất sau tách từ nhánh mũ trong thân chung động mạch là 32% (gấp ba lần so với quần thể bình thường). Bất thường lỗ xuất phát của động mạch vành cũng thường gặp, tuy nhiên nói chung, động mạch vành phải thường xuất phát ở phía trước bên và động mạch vành trái thường xuất phát ở phía sau bên của thân chung.
Số lượng và vị trí lỗ động mạch vành cũng thay đổi. Các lỗ động mạch vành thường nằm cao hơn (phía trên chỗ nối xoang – ống). Nếu lỗ động mạch vành nằm thấp ngay phía trên các mép van thân chung, lỗ có thể bị hẹp dạng khe hoặc thậm chí tịt về mặt chức năng. Lỗ động mạch vành bình thường về giải phẫu có thể bị bịt bởi lá van thân chung loạn sản. Trong trường hợp có một lỗ động mạch vành, cả ba động mạch vành đều có nguyên ủy từ lỗ chung này. Nếu có hai lỗ động mạch vành, các lỗ này có thể có vị trí bình thường hoặc nằm cùng một xoang Valsalva, hoặc nằm ở vị trí tương ứng với “lá không vành”. Rất hiếm các trường hợp lỗ động mạch vành trái xuất phát từ thân động mạch phổi.
Các bất thường khác đi kèm
Một số tổn thương phối hợp:
- Tồn tại tĩnh mạch chủ trên trái 4-12%.
- Một động mạch phổi không xuất phát từ động mạch chủ gặp 16%.
- Hẹp van hai lá (mitral stenosis).
- Các tổn thương phối hợp khác: Thông liên nhĩ (atrial septal defect) (9-20%); bất thường xuất phát động mạch dưới đòn phải từ động mạch chủ xuống (4-10%); hẹp van ba lá (tricuspid stenosis) (6%); bất thường đổ về tĩnh mạch phổi bán phần (partial anomalous pulmonary venous return/connection), teo tịt van ba lá (tricuspid atresia), bất thường đồng dạng (isomerism), vô lách…
Có thể tìm thấy các tổn thương ngoài tim trong 21-30% trường hợp bệnh nhân thân chung động mạch. Thường gặp nhất là hội chứng Digeorge (mất đoạn 22q11), bất thường này gặp trong 1/3 trường hợp thân chung động mạch, gặp trong 2/3 số bệnh nhân thân chung động mạch có gián đoạn quai động mạch chủ, do đó liên quan nhiều tới tiên lượng của bệnh nhân sau phẫu thuật và chất lượng cuộc sống về sau.
Sinh lý bệnh
Thân chung nhận máu từ cả hai buồng thất, thông liên thất lớn thường xuyên tồn tại. Đặc điểm chủ yếu là luồng thông trái → phải (left-to-right shunt), trừ khi thiểu sản nặng động mạch phổi, teo động mạch phổi hoặc kháng lực mạch máu phổi cao. Thực tế, như các luồng thông trái → phải khác, mức độ luồng thông phụ thuộc nhiều vào tỷ lệ giữa sức cản mạch hệ thống và tuần hoàn phổi. Khi kháng trở mạch máu phổi giảm xuống trong một vài tuần đầu, bệnh nhân sẽ có biểu hiện suy tim.
Hở và hẹp van thân chung gặp từ 10-15% số bệnh nhân. Khi thiểu sản van nặng, các triệu chứng suy tim xuất hiện ngay sau sinh.
Nếu trẻ sơ sinh có hẹp động mạch phổi (không phổ biến), tím xuất hiện ngay sau sinh và tăng dần theo tuổi. Mặc dù những bệnh nhân này ít suy tim.
Nếu có gián đoạn quai động mạch chủ kèm theo, bệnh nhân xuất hiện các triệu chứng rất sớm sau sinh, liên quan tới tăng lưu lượng máu phổi, tăng áp động mạch phổi (pulmonary arterial hypertension – PAH) và suy tim, với triệu chứng của hội chứng cung lượng tim thấp. Tuy nhiên, ở type 4 thân chung động mạch thường có hẹp động mạch phổi giúp bảo vệ tình trạng tăng lưu lượng phổi.
Xem thêm: Một số hội chứng thường gặp liên quan đến bất thường tim bẩm sinh
CHẨN ĐOÁN
Triệu chứng lâm sàng
Hầu hết các bệnh nhân biểu hiện triệu chứng ngay giai đoạn sơ sinh. Biểu hiện lâm sàng phụ thuộc vào tỷ lệ Qp/Qs (lưu lượng tuần hoàn phổi/lưu lượng tuần hoàn hệ thống).
- Bệnh nhân có hẹp động mạch phổi sẽ biểu hiện tím (những bệnh nhân này nghe phổi thường không có rale hoặc ít rale ẩm hơn so với nhóm phổi không được bảo vệ). Trẻ sơ sinh sẽ biểu hiện tím ở mức độ trung bình ở giai đoạn sớm khi sức cản phổi cao. Nhưng ở nhóm bệnh nhân có hẹp động mạch phổi sẽ ít có nguy cơ suy tim và thời gian xuất hiện tăng áp phổi cố định chậm hơn so với nhóm không có hẹp van động mạch phổi.
- Với các bệnh nhân phổi không được bảo vệ sẽ có suy tim (chậm tăng cân, bú kém, đổ mồ hôi nhiều, diện tim to, nhịp tim nhanh, khó thở, gan to, phù và tiểu ít) và suy tim tiến triển từ 2-4 tuần đầu tiên (khi sức cản mạch máu phổi giảm). Ngoài ra, suy tim có thể gặp trong các bệnh nhân có hở van thân chung nặng.
- Có thể có các triệu chứng của hở van động mạch chủ như: mạch nảy mạnh chìm sâu, chênh huyết áp tâm thu – tâm trương lớn.
- Nghe tim tiếng thổi tâm thu từ 2 đến 4/6 xuất hiện ở bờ trái xương ức (gợi ý thông liên thất). Đôi khi có thể nghe thấy tiếng thổi tâm trương âm sắc cao của hở van thân chung động mạch. Rung tâm trương ở mỏm có thể nghe thấy khi lưu lượng máu lên phổi lớn.
Cận lâm sàng
Điện tâm đồ
Điện tim đồ ở trẻ có thể bình thường. Bất thường hay gặp nhất là tăng gánh hai thất.
Điện tim đồ còn hữu ích trong loại trừ tổn thương thiếu máu cơ tim và theo dõi biến chứng này sau phẫu thuật.
Xquang
- Thường cho thấy bóng tim
- Tăng sinh giường mao mạch phổi.
- Quai động mạch chủ quay phải.
- Không có tuyến ức gặp khi bệnh nhân có hội chứng
Siêu âm tim
Siêu âm tim là công cụ hữu hiệu trong chẩn đoán, theo dõi bệnh nhân. Nó có ý nghĩa trong việc giảm tỷ lệ phải thông tim cho mục đích chẩn đoán.
Các tổn thương trên siêu âm:
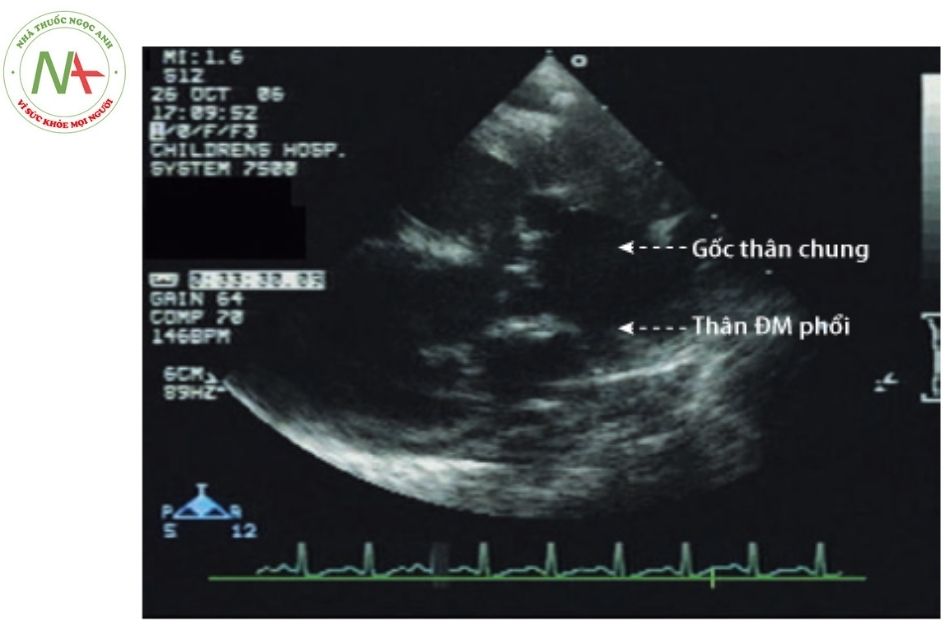
- Bất thường thân nón, đặc điểm hai thất, chức năng thất và thông liên thất.
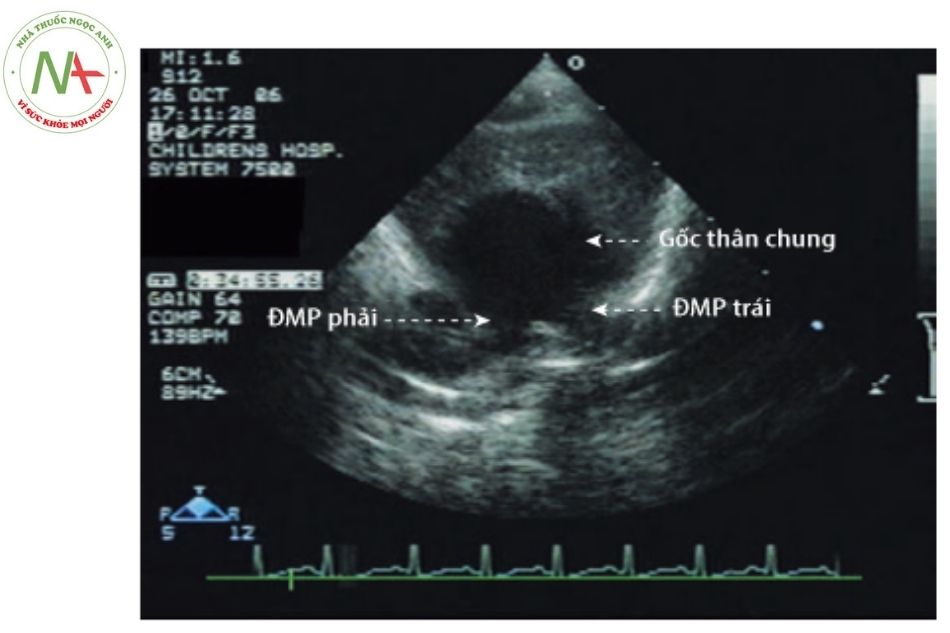
- Một động mạch đơn độc lớn xuất phát từ tim, không thấy van động mạch phổi.. Động mạch phổi bắt nguồn từ phía sau của thân
- Giải phẫu và chức năng của van thân chung: số lượng lá van, hẹp hở van thân
- Vị trí và đường đi của động mạch vành.
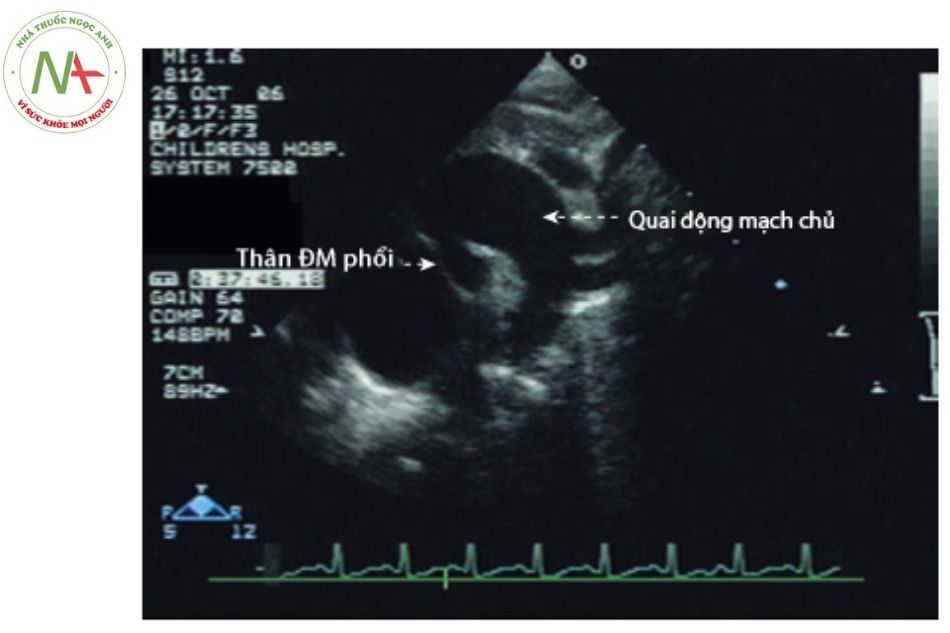
- Cấu trúc của quai động mạch chủ: gián đoạn quai động mạch, xuất phát bất thường động mạch dưới đòn phải,…
- Các tổn thương phối hợp khác…
(Nguồn: Echocardiography in Pediatric and Congenital Heart Disease)
Chú thích: ĐM: Động mạch.
(Nguồn: Echocardiography in Pediatric and Congenital Heart Disease)
Chú thích: ĐMP: Động mạch phổi.
Với bệnh nhân nặng, khó chẩn đoán, siêu âm thành ngực hạn chế, việc siêu âm qua thực quản giúp ích thêm cho chẩn đoán.
Chẩn đoán phân biệt trên siêu âm: tứ chứng Fallot, teo tịt van động mạch phổi kèm thông liên thất.
(Nguồn: Echocardiography in Pediatric and Congenital Heart Disease)
Chú thích: ĐM: Động mạch.
Thông tim chẩn đoán
Hữu ích trong đánh giá các tổn thương phối hợp, đo sức cản mạch máu phổi. Khi sức cản mạch máu phổi trên 8 Wood units/m² da, có ý nghĩa tiên lượng nặng trong và sau phẫu thuật.
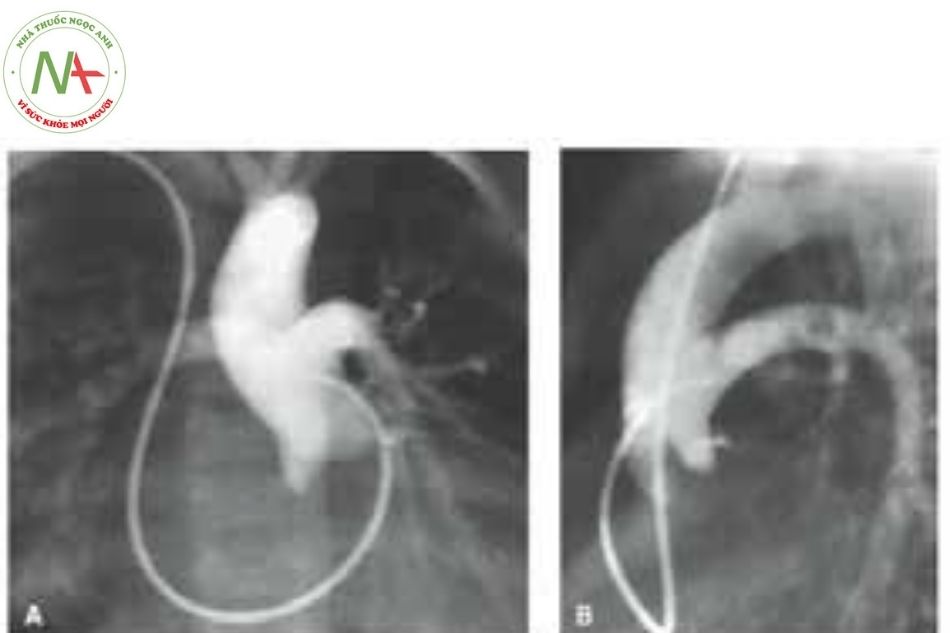
(Nguồn: Moss & Adams’ Heart Disease in Infants, Children, and Adolescents, Including the Fetus and Young Adult)
Ngoài ra thông tim hữu ích trong đánh giá giải phẫu, đường đi của động mạch vành.
Cộng hưởng từ và cắt lớp vi tính
Hữu ích trong đánh giá quai động mạch chủ, các bất thường mạch máu: gián đoạn quai động mạch chủ, xuất phát bất thường động mạch dưới đòn phải, bất thường tĩnh mạch phổi, bất thường xuất phát động mạch vành, đánh giá mối liên quan giữa mạch máu và đường thở.
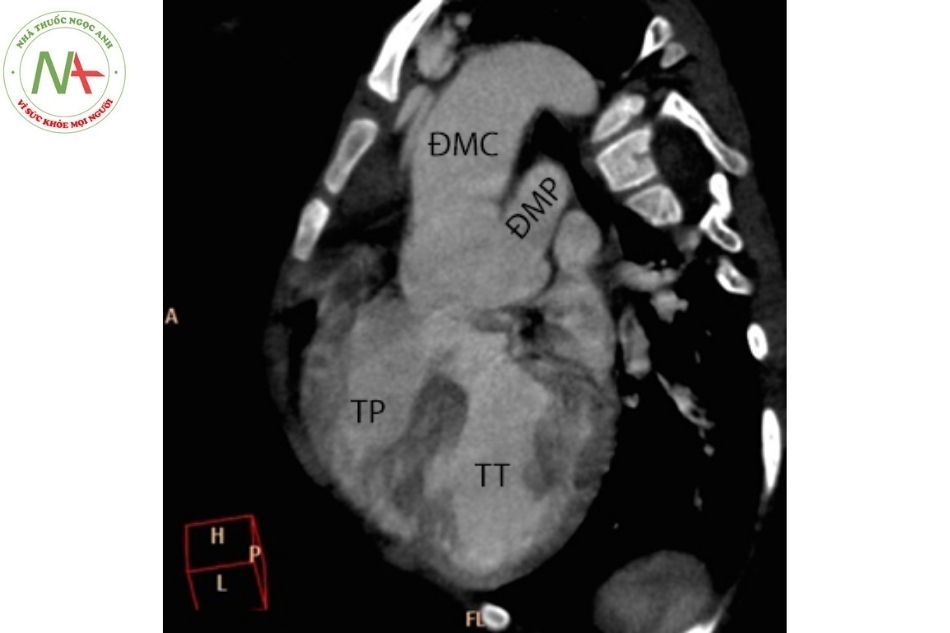
Chú thích: ĐMC: Động mạch chủ; ĐMP: Động mạch phổi; TP: Thất phải; TT: Thất trái.
Chẩn đoán xác định
Chẩn đoán bệnh thân chung động mạch có thể dựa vào một số dấu hiệu lâm sàng và cận lâm sàng sau:
Lâm sàng: bệnh nhân biểu hiện bệnh với đặc điểm của nhóm bệnh lý tim bẩm sinh có tím, nhiều máu lên phổi.
- Tím với các đặc điểm của bệnh lý tim bẩm sinh: tím trung ương xuất hiện sớm, liên tục. Trong trường hợp kèm gián đoạn quai ĐMC sẽ có tím khác biệt (chi trên cao hơn chi dưới).
- Suy tim sung huyết gặp trong nhóm bệnh nhân có hở động mạch chủ nặng hoặc không có hẹp động mạch phổi: bú kém, chậm tăng cân, thở nhanh, thở gắng sức, nhịp tim nhanh, gan to, tiểu ít, phù chân.
- Thổi tâm thu khoang liên sườn 3, 4 cạnh ức trái do thông liên thất.
- Thổi tâm trương ở ổ van động mạch chủ trong trường hợp có hở van động mạch chủ.
Cận lâm sàng:
- Siêu âm tim: Giúp chẩn đoán xác định bệnh.
- Siêu âm 2D: đánh giá cấu trúc tim: hình thái hai nhánh và thân động mạch phổi, quai động mạch chủ, xuất phát động mạch vành, bộ máy van thân chung, vị trí và kích thước thông liên thất…
- Siêu âm Doppler: đánh giá mức độ hở van thân
Xem thêm: ;Bất thường động mạch vành bẩm sinh: Đại cương, chẩn đoán và điều trị
ĐIỀU TRỊ
Phẫu thuật sửa toàn bộ được thực hiện ở giai đoạn sớm, trừ khi bệnh nhân có các chống chỉ định ngoài tim khác. Tuy vậy, một số bệnh nhân cần được điều trị nội khoa các vấn đề đặc biệt để tối ưu tình trạng bệnh nhân trước phẫu thuật.
Nội khoa
Về tim mạch
Với bệnh nhân có tăng Qp/Qs, việc sử dụng oxy cần được cân nhắc kĩ vì nguy cơ tăng lưu lượng máu lên phổi dẫn đến phù phổi cấp do suy tim trái cấp. Thở khí trời hoặc thở khí có nồng độ oxy thấp (dưới 21%) giúp cải thiện một phần tình trạng bệnh nhân.
Lợi tiểu được chỉ định giảm tiền gánh và trong điều trị phù phổi cấp. Lợi tiểu có thể dùng tiêm tĩnh mạch hoặc truyền tĩnh mạch.
Cân nhắc lượng dịch vào và nhu cầu calo của cơ thể: một số trường hợp có thể cần hạn chế dịch còn khoảng 80% nhu cầu cơ bản để tránh tình trạng quá tải dịch, nhưng phải đảm bảo đủ năng lượng để trẻ tăng cân (đạt được cân nặng có thể phẫu thuật). Việc cho ăn ở bệnh nhân cũng rất cẩn thận vì bệnh nhân thân chung động mạch có tình trạng giảm tưới máu ruột do giảm cung lượng tim nên tăng nguy cơ viêm ruột hoại tử nếu cho ăn số lượng nhiều tăng nhanh.
Với nhóm bệnh nhân thân chung động mạch type A4 cần được duy trì ống động mạch ngay sau sinh để đảm bảo tưới máu hệ thống: hạn chế thở oxy, truyền liên tục prostaglandin E1 (PGE1).
Về hô hấp
Bệnh nhân có khó thở nên được chỉ định thở máy áp lực dương không xâm nhập như CPAP hoặc BiPAP, sẽ giúp giảm lưu lượng máu phổi tránh phù phổi và cải thiện hậu gánh tim trái, vì thế cải thiện cung lượng tim.
Khi bệnh nhân nặng cần thở máy, hạn chế việc tăng thông khí, giữ SpO2 trong khoảng 75-85%.
Phẫu thuật
Phẫu thuật siết bớt (banding) động mạch phổi đôi khi có thể chỉ định ở trẻ sơ sinh nhỏ với lưu lượng máu phổi lớn và suy tim sung huyết, nhưng tỷ lệ tử vong cao và kết quả không khả quan. Vì thế, sửa chữa toàn bộ dị tật được khuyến cáo bởi nhiều trung tâm.
Nhiều sửa chữa khác nhau tùy từng type thân chung.
Phẫu thuật Rastelli: đóng thông liên thất, làm ống nối thất phải – động mạch phổi.
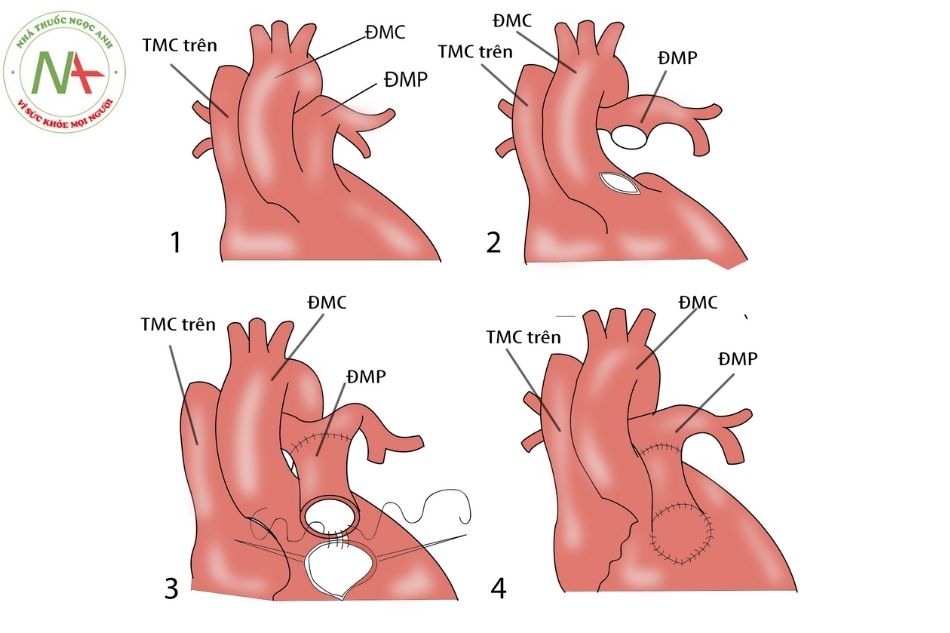
Chú thích: ĐMC: Động mạch chủ; ĐMP: Động mạch phổi; TMC: Tĩnh mạch chủ.
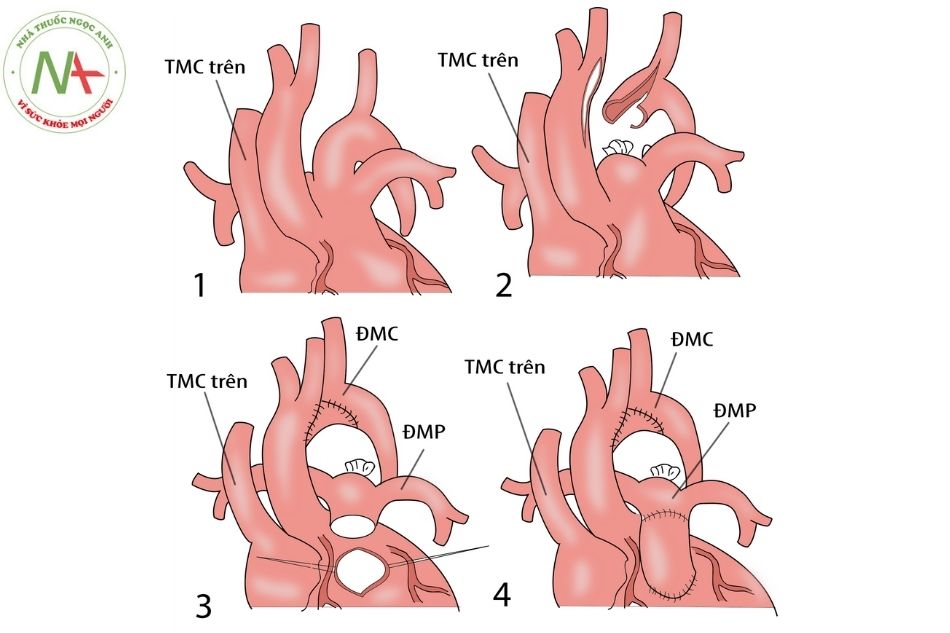
Chú thích: ĐMC: Động mạch chủ; ĐMP: Động mạch phổi; TMC: Tĩnh mạch chủ.
Với bệnh nhân thân chung động mạch có hở van thân chung, vấn đề đặt ra là có can thiệp van thân chung hay không, nếu can thiệp thì sửa van hay thay van? Thông thường với hở van thân chung mức độ nhẹ và trung bình bệnh nhân dung nạp tương đối tốt sau phẫu thuật. Với bệnh nhân có hở van thân chung mức độ nặng thì vấn đề can thiệp van thân chung cần được đặt ra. Hở van thân chung tốt nhất nên được sửa hơn là thay thế. Cần đánh giá đầy đủ cấu trúc giải phẫu của bộ máy van thân chung: số lượng lá van, kích thước vòng van, cơ chế hở van để có quyết định sửa chữa hợp lý.
Với bệnh nhân thân chung động mạch type A4 cần phẫu thuật sửa quai động mạch chủ cùng thời điểm với phẫu thuật Rastelli.
(Nguồn: Critical Care of Children with Heart Disease)
THEO DÕI VÀ TIÊN LƯỢNG
Cần theo dõi 4 đến 12 tháng một lần để phát hiện các biến chứng muộn:
- Giảm chức năng van thân
- Kiểm tra ống nối thất phải – động mạch phổi, thường được phẫu thuật thay thế khi 2 đến 3 tuổi.
- Vôi hóa van trong ống có thể xảy ra trong vòng 1 đến 5 năm.
- Rối loạn nhịp thất có thể phát triển do phẫu thuật cắt tâm thất phải.
Hạn chế hoạt động thể lực mạnh.
Báo cáo tỷ lệ tử vong trước phẫu thuật thân chung động mạch khoảng 10 tới 15%. Tỷ lệ này tăng lên với trẻ lớn với việc tăng kháng lực mạch máu phổi, gián đoạn quai động mạch chủ hoặc suy van thân chung.
Tỷ lệ sống sót khoảng 80 đến 85% cho tới khi 20 tuổi với hầu hết bệnh nhân có chất lượng cuộc sống trong giới hạn bình thường.
TÀI LIỆU THAM KHẢO
1.Myung K. Park, et al. Pediatric Cardiology for Practitioners. Textbook 5 th edition 2014; p 445-51.
2. Ricardo Munoz, Victor O. Morell, Eduardo M. da Cruz, Carol G. Vetterly, et al. Critical Care of Children with Heart Disease. Text book 2010; p 383-98.
3. Eduardo da Cruz, Dunbar Ivy, James Jaggers, et al. Pediatric and Congenital Cardiology, Cardiac Surgery and Intensive Care. Text book 2014; p 1983-98.
4. Wyman Lai, Luc L. Mertens, Meryl S. Cohen, Tal Geva, et al. Echocardiography in Pediatric and Congenital Heart Disease. Text book 2016; p 433-46.
5. Constantine Mavroudis, Carl Lewis Backer, et al. Atlas of Pediatric Cardiac Surgery. Text book 2015; p131-45.
6. Moss and Adams’. Heart disease in infants children and adolescents Including the fetus and young adult 8th (2013). Wolters Kluver.
