Bệnh hô hấp
Sử dụng oxy mũi lưu lượng cao (HFNO) – kỹ thuật hỗ trợ hô hấp không xâm nhập
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Sử dụng oxy mũi lưu lượng cao (HFNO) – Tải file pdf ở đây.
Lược dịch: BS Nguyễn Đình Tuấn – BV Vũng Tàu
Trong thập kỷ qua, việc sử dụng oxy mũi lưu lượng cao (HFNO), một kỹ thuật hỗ trợ hô hấp không xâm nhập, đã trở nên phổ biến ở những bệnh nhân nguy kịch.
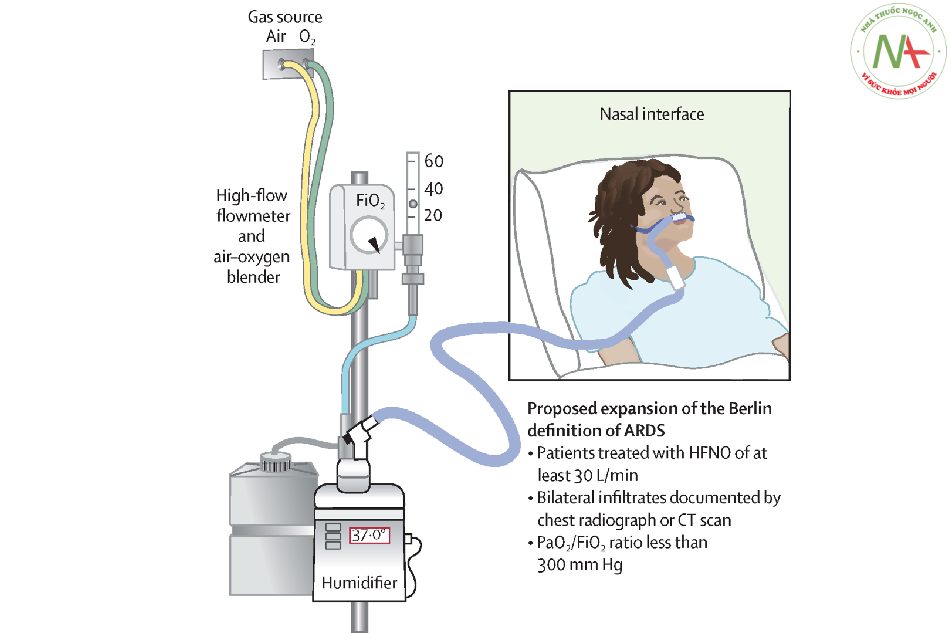
Với Oxy mũi lưu lượng cao, lưu lượng khí sạch lên tới 60L/phút được tạo ra bởi bộ trộn không khí/oxy hoặc tua bin được kiểm soát bằng máy tạo ẩm nhiệt (nhiệt độ 31 – 37°C, độ ẩm tuyệt đối 30 – 44mgH2O/L) và được cấp cho bệnh nhân thông qua ống thông mũi lớn. Oxy mũi lưu lượng cao có một số tác dụng sinh lý có lợi bao gồm cung cấp chính xác FiO2 được thiết lập, loại bỏ khoảng chết giải phẫu và giảm công hô hấp, tạo áp lực dương đường thở để cải thiện thông khí phổi, tăng cường oxy hóa và hô hấp cơ học nhằm tối ưu hóa tình trạng thoải mái cho bệnh nhân (Hình 1)[1]. Vì các tác dụng của Oxy mũi lưu lượng cao phụ thuộc vào lưu lượng, lưu lượng dung nạp tối đa nên được cung cấp để hỗ trợ hô hấp tối đa, trong khi nhiệt độ nên được cài đặt dựa theo sự thoải mái của bệnh nhân và FiO2 được điều chỉnh dựa theo SpO2 mục tiêu.
Gần đây hơn, Oxy mũi lưu lượng cao được cung cấp qua ống thông mũi không đối xứng đã được đề xuất với mục đích làm tăng hơn nữa việc thải trừ carbon dioxide và tăng khả năng tạo áp lực đường thở. Các tác động sinh lý của thiết kế này hiện đang được nghiên cứu. Vì thế, bài viết xin tóm tắt bằng chứng gần đây nhất về việc sử dụng Oxy mũi lưu lượng cao trong khoa ICU.
Bệnh nhân bị suy hô hấp cấp tính do thiếu oxy
Dữ liệu gần đây cho thấy kết cục của suy hô hấp do thiếu oxy cấp tính tương tự như kết cục của hội chứng suy hô hấp cấp tính (ARDS). Mở rộng định nghĩa hội chứng suy hô hấp cấp tính bao gồm cả các bệnh nhân sử dụng Oxy mũi lưu lượng caođể có thể xác định hội chứng sớm hơn đã được đề xuất[2]. Ở những bệnh nhân này, hỗ trợ hô hấp không xâm nhập nhằm mục đích cân bằng giữa lợi ích của việc tránh dùng thuốc an thần và đặt nội khí quản so với các tác hại của việc tự gây nên tổn thương phổi (SILI – self – inflicted lung injury) và trì hoãn đặt nội khí quản. Nhờ khả năng cải thiện quá trình oxy hóa và giảm công hít vào, Oxy mũi lưu lượng cao được áp dụng rộng rãi ở những bệnh nhân thiếu oxy và hiện đang được khuyến cáo là biện pháp can thiệp đầu tiên[1]. Một số nghiên cứu ở những bệnh nhân bị suy hô hấp do thiếu oxy cấp tính, bao gồm cả những bệnh nhân bị coronavirus 2019 (COVID-19), đã chứng minh rằng Oxy mũi lưu lượng cao làm giảm tỷ lệ đặt nội khí quản so với oxy thông thường mặc dù kết quả về tỷ lệ tử vong còn nhiều tranh cãi[3, 4 ]. Dữ liệu từ một thử nghiệm tổng hợp ngẫu nhiên cho thấy rằng việc kết hợp oxy mũi lưu lượng cao với tư thế nằm sấp ít nhất 8 giờ mỗi ngày có thể cải thiện hơn nữa hiệu quả của phương pháp[5]. Việc sử dụng luân phiên HFNO và thông khí không xâm nhập với các thiết lập cụ thể có thể mang lại thêm lợi ích hay không, đặc biệt ở những bệnh nhân cần hỗ trợ công hít vào thì được nghiên cứu trong các thử nghiệm đang thực hiện (NCT05089695)[6]. Tương tự như các chiến lược hỗ trợ hô hấp không xâm nhập khác, việc phát hiện kịp thời thất bại điều trị trong oxy mũi lưu lượng cao là rất quan trọng để không chậm trễ việc đặt nội khí quản và thông khí bảo vệ. Tỷ số SpO2/FiO2 với tần số hô hấp [Respiratory rate – OXygenation, ROX index = SpO2/(FiO2 x F)] đã được chứng minh là có độ chính xác vượt trội trong việc dự đoán sớm yêu cầu đặt nội khí quản. Liệu chiến lược đặt nội khí quản sớm dựa trên chỉ số ROX có cải thiện kết cục lấy bệnh nhân làm trung tâm hay không hiện được nghiên cứu trong một thử nghiệm ngẫu nhiên đang diễn ra (NCT04707729).
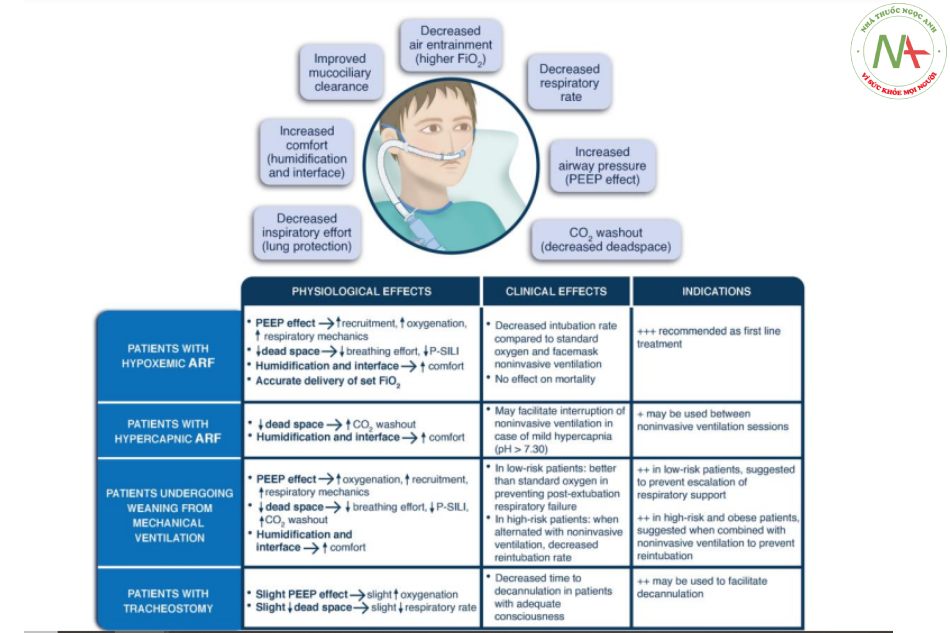
HÌNH TRÊN: các tác dụng sinh lý chính của oxy mũi lưu lượng cao được trình bày. Xin lưu ý rằng một số tác dụng này có thể có khả năng được liên kết với những tác dụng khác. Ví dụ, lượng áp suất được tạo ra trong đường thở có thể ảnh hưởng đến quá trình thải trừ carbon dioxide (nghĩa là, áp suất càng cao thì lượng carbon dioxide thải ra càng lớn). Như thế, việc tạo ra áp lực đường thở dương và thải khí carbon dioxide do hệ thống thở cung cấp sẽ có khả năng ảnh hưởng đến công hít vào.
BẢNG DƯỚI: tác dụng sinh lý và lâm sàng của oxy mũi lưu lượng cao được trình bày chi tiết, cùng với các chỉ định của nó trong các tình huống lâm sàng khác nhau. FiO2 phân suất oxy hít vào, CO2 carbon dioxide, ARF suy hô hấp cấp, PEEP áp lực dương cuối kỳ thở ra, P-SILI tổn thương phổi ở bệnh nhân do tự gây.
Bệnh nhân suy hô hấp tăng CO2 cấp tính
Can thiệp đầu tiên để kiểm soát suy hô hấp cấp tính do tăng CO2 máu là thông khí không xâm nhập qua facemask. Nhờ hiệu ứng thải trừ của đường hô hấp trên và khả năng dung nạp tối ưu, việc sử dụng Oxy mũi lưu lượng cao thay cho oxy thông thường giữa các lần thông khí không xâm nhập có thể mang lại lợi ích sinh lý[7]. Trong một thử nghiệm đa trung tâm, hiệu quả của oxy mũi lưu lượng cao không kém hơn thông khí không xâm nhập trong điều trị ban đầu đối với suy hô hấp tăng CO2 (pH 7,25 – 7,35) dựa theo PaCO2 sau 2 giờ điều trị. Tuy nhiên, 32% bệnh nhân sử dụng oxy mũi lưu lượng cao cần chuyển sang thở máy không xâm nhập trong vòng 6 giờ từ khi bắt đầu điều trị để tránh thở máy xâm nhập[8].
Những dữ liệu này cho thấy rằng, mặc dù thông khí không xâm nhập vẫn là nền tảng điều trị cho bệnh nhân suy hô hấp tăng CO2 cấp tính, Oxy mũi lưu lượng cao kết hợp với thông khí không xâm nhập có thể là một chiến lược triển vọng để điều trị những bệnh nhân này.
Bệnh nhân cai máy thở
Cai thở máy là rất quan trọng trong điều trị chăm sóc hô hấp ở bệnh nhân nguy kịch. Việc đặt lại nội khí quản với tỷ lệ thay đổi từ 10 – 40% bệnh nhân và có liên quan độc lập với tăng tỷ lệ tử vong[9]. Các thử nghiệm ban đầu cho thấy xem xét ưu tiên sử dụng oxy mũi lưu lượng cao có thể ngăn ngừa suy hô hấp sau khi rút nội khí quản và giảm tỉ lệ đặt lại nội khí quản so với oxy thông thường ở những bệnh nhân có nguy cơ thấp và có thể tiến hành như đối với ưu tiên thông khí không xâm nhập trong trường hợp có nguy cơ cao bị suy hô hấp sau khi rút nội khí quản. Nhiều nghiên cứu gần đây tập trung vào việc sử dụng oxy mũi lưu lượng cao kết hợp với các biện pháp can thiệp khác ở những nhóm bệnh nhân chuyên biệt. Các thử nghiệm này cho thấy rằng, ở những bệnh nhân có nguy cơ thấp, oxy mũi lưu lượng cao không làm giảm tỷ lệ đặt nội khí quản so với thở oxy thông thường nếu bệnh nhân điều trị bằng oxy thông thường được tăng cường hỗ trợ hô hấp bằng thông khí không xâm nhập trước khi đặt lại nội khí quản[10]. Ở những bệnh nhân có nguy cơ cao (ví dụ: bệnh tim mạch hoặc hô hấp sẵn có hoặc tuổi > 65), sử dụng oxy mũi lưu lượng cao xen kẽ với thông khí không xâm nhập cải thiện kết cục so với oxy mũi lưu lượng cao đơn thuần, đặc biệt là trong trường hợp béo phì[11]. Ở những bệnh nhân có nguy cơ rất cao, thông khí không xâm nhập liên tục được sử dụng trong 48 giờ dường như tốt hơn oxy mũi lưu lượng cao đơn thuần[12]. Kết hợp các dữ liệu với nhau, những dữ liệu này chỉ ra rằng oxy mũi lưu lượng cao, một mình hoặc kết hợp xen kẽ với thở máy không xâm nhập, cho thấy đây là một biện pháp hỗ trợ hô hấp ưu việt cho bệnh nhân sau khi rút nội khí quản theo kế hoạch chuẩn bị trước tại ICU.
Nhóm bệnh nhân đặc biệt
Bệnh nhân suy giảm miễn dịch bị suy hô hấp cấp
Suy hô hấp do thiếu oxy cấp tính vẫn là một trong những lý do nhập vào ICU thường gặp nhất đối với bệnh nhân suy giảm miễn dịch. Các nghiên cứu ban đầu tập trung vào tầm quan trọng của việc tránh đặt nội khí quản ở những bệnh nhân này, chủ yếu nhằm hạn chế các biến chứng nhiễm trùng liên quan đến thở máy xâm nhập. Tuy nhiên, do sự tieến bộ trong điều trị và chăm sóc ung thư, kết cục của những bệnh nhân này đã được cải thiện rất nhiều trong thập kỷ qua. Ngoài ra, các biện pháp để hạn chế nguy cơ tổn thương phổi do thở máy và các biến chứng nhiễm trùng cũng làm giảm tỷ lệ tử vong của bệnh nhân suy giảm miễn dịch thở máy xâm nhập. Tuy nhiên, gần 50% bệnh nhân đặt nội khí quản tử vong trong bệnh viện. Theo đó, vai trò của các chiến lược oxy hóa không xâm nhập vẫn là một vấn đề tranh luận quan trọng trong bối cảnh này. So với oxy tiêu chuẩn, thông khí không xâm nhập không có kết cục tốt hơn trong một nghiên cứu ngẫu nhiên gồm có 374 bệnh nhân bị suy giảm miễn dịch, hầu hết trong số họ có bệnh lý ác tính về huyết học. Trong một thử nghiệm ngẫu nhiên so sánh oxy mũi lưu lượng cao với oxy tiêu chuẩn, tỷ lệ tử vong không khác nhau giữa các nhóm, mặc dù xu hướng tỷ lệ đặt nội khí quản thấp hơn ở nhóm oxy mũi lưu lượng cao[13]. Một nghiên cứu gần đây hơn bao gồm 299 bệnh nhân được thở máy không xâm nhập bằng mặt nạ kết hợp oxy mũi lưu lượng cao hoặc oxy mũi lưu lượng cao đơn thuần không tìm thấy bất kỳ sự khác biệt nào về tỷ lệ tử vong và tỷ lệ đặt nội khí quản[14]. Nhìn chung, bằng chứng gần đây nhất dường như cho thấy rằng phương thức điều trị hỗ trợ hô hấp ở bệnh nhân suy giảm miễn dịch không nên khác với phương thức áp dụng cho bệnh nhân không suy giảm miễn dịch bị suy hô hấp do thiếu oxy cấp tính. Trên thực tế, nhờ sự cải thiện trong việc ngăn ngừa các biến chứng nhiễm trùng liên quan đến thở máy xâm nhập và có quan điểm trái ngược lại với quan điểm trước đây cho rằng bệnh nhân suy giảm miễn dịch không được hưởng lợi từ cách tiếp cận tránh đặt nội khí quản và thở máy xâm nhập bằng bất cứ giá nào. Các nghiên cứu được đảm bảo để xác định sử dụng oxy mũi lưu lượng cao kết hợp xen kẽ hay không với thông khí không xâm nhập có các thiết bị giao tiếp hỗ trợ thở (ví dụ: mũ helmet…) được thiết lập chuyên biệt có thể cải thiện kết cục lâm sàng ở các nhóm cụ thể bệnh nhân suy giảm miễn dịch hay không.
Bệnh nhân mở khí quản
Thông qua một thiết bị giao tiếp hỗ trợ thở chuyên dụng với hệ thống dây hở, oxy lưu lượng cao cũng có thể được cung cấp thông qua ống mở khí quản. Oxy lưu lượng cao ở khí quản vớ tốc độ lưu lượng cao nhất (50 – 60L/phút) cung cấp một mức thấp của áp lực dương đường thở, cải thiện một ít quá trình oxy hóa và giảm tần số hô hấp. Tuy nhiên, những tác động này ít hơn đáng kể so với oxy mũi lưu lượng cao ở tốc độ lưu lượng tương tự[15]. Về mặt lâm sàng, một thử nghiệm đa trung tâm cho thấy rằng một chiến lược kết hợp oxy lưu lượng cao khí quản liên tục với tần suất hút (suctioning frequency – trong chiến lược chăm sóc mở khí quản) như là một chỉ định cho việc chuẩn bị rút ống mở khí quản để có thể rút ngắn thời gian rút ống mở khí quản so với một chiến lược sử dụng oxy lưu lượng cao ngắt quãng kết hợp với thử nghiệm đậy nắp (capping trial – một thử nghiệm được sử dụng để xác định xem đã sẵn sàng để rút ống mở khí quản hay chưa)[16].
Những dữ liệu này chỉ ra rằng, ở những bệnh nhân mở khí quản, oxy lưu lượng cao được cung cấp qua một thiết bị giao tiếp hỗ trợ thở chuyên dụng có thể mang lại những tác dụng sinh lý có lợi và có thể giảm thời gian để rút ống mở khí quản thành công.
Tài liệu tham khảo
- Rochwerg B, Einav S, Chaudhuri D et al (2020) The role for high flow nasal cannula as a respiratory support strategy in adults: a clinical practice guideline. Intensive Care Med 46:2226–2237. https://doi.org/10.1007/ s00134-020-06312-y
- Grasselli G et al (2023) European Society of Intensive Care Medicine Guidelines on Acute Respiratory Distress Syndrome: definition, phenotyping and respiratory support strategies. Intensive Care Med. https://doi.org/10.1007/s00134-023-07050-7
- Ospina-Tascón GA, Calderón-Tapia LE, García AF et al (2021) Effect of high-flow oxygen therapy vs conventional oxygen therapy on invasivemechanical ventilation and clinical recovery in patients with Severe COVID-19: a randomized clinical trial. JAMA 326:2161–2171. https://doi.org/10.1001/jama.2021.20714
- Frat J-P, Quenot J-P, Badie J et al (2022) Effect of high-flow nasal cannula oxygen vs standard oxygen therapy on mortality in patients with respiratory failure due to COVID-19: the SOHO-COVID randomized clinical trial.JAMA 328:1212–1222. https://doi.org/10.1001/jama.2022.15613
- Ehrmann S, Li J, Ibarra-Estrada M et al (2021) Awake prone positioning for COVID-19 acute hypoxaemic respiratory failure: a randomised, controlled, multinational, open-label meta-trial. Lancet Respir Med 9:1387– 1395. https://doi.org/10.1016/S2213-2600(21)00356-8
- Grieco DL, Menga LS, Cesarano M et al (2022) Phenotypes of patients with COVID-19 who have a positive clinical response to helmet noninvasive ventilation. Am J Respir Crit Care Med 205:360–364. https://doi.org/10.1164/rccm.202105-1212LE
- Longhini F, Pisani L, Lungu R et al (2019) High-flow oxygen therapy after noninvasive ventilation interruption in patients recovering from hypercapnic acute respiratory failure: a physiological crossover trial. Crit Care Med 47:e506–e511. https://doi.org/10.1097/CCM.0000000000003740
- Cortegiani A, Longhini F, Madotto F et al (2020) High flow nasal therapy versus noninvasive ventilation as initial ventilatory strategy in COPD exacerbation: a multicenter non-inferiority randomized trial. Crit Care 24:1– 13. https://doi.org/10.1186/s13054-020-03409-0
- Maggiore SM, Battilana M, Serano L, Petrini F (2018) Ventilatory support after extubation in critically ill patients. Lancet Respir Med 6:948–962. https://doi.org/10.1016/S2213-2600(18)30375-8
- Maggiore SM, Jaber S, Grieco DL et al (2022) High-flow versus Venturimask oxygen therapy to prevent reintubation in hypoxemic patients after extubation: a multicenter randomized clinical trial. Am J Respir Crit Care Med 206:1452–1462. https://doi.org/10.1164/rccm.202201-0065OC
- De Jong A, Bignon A, Stephan F et al (2023) Effect of non-invasive ventilation after extubation in critically ill patients with obesity in France: a multicentre, unblinded, pragmatic randomised clinical trial. Lancet Respir Med. https://doi.org/10.1016/S2213-2600(22)00529-X
- Hernández G, Paredes I, Moran F et al (2022) Effect of postextubation noninvasive ventilation with active humidification vs high-flow nasal cannula on reintubation in patients at very high risk for extubation failure: a randomized trial. Intensive Care Med 48:1751–1759. https://doi.org/10.1007/s00134-022-06919-3
- Azoulay E, Lemiale V, Mokart D et al (2018) Effect of high-flow nasal oxygen vs standard oxygen on 28day mortality in immunocompromised patients with acute respiratory failure: the HIGH randomized clinical trial. JAMA 320:2099–2107. https://doi.org/10.1001/jama.2018.14282
- Coudroy R, Frat J-P, Ehrmann S et al (2022) High-flow nasal oxygen alone or alternating with non-invasive ventilation in critically ill immunocompromised patients with acute respiratory failure: a randomised controlled trial. Lancet Respir Med 10:641–649. https://doi.org/10.1016/S2213-2600(22)00096-0
- Natalini D, Grieco DL, Santantonio MT et al (2019) Physiological effects of high-flow oxygen in tracheostomized patients. Ann Intensive Care 9:114. https://doi.org/10.1186/s13613-019-0591-y
- Hernández Martínez G, Rodriguez M-L, Vaquero M-C et al (2020) Highflow oxygen with capping or suctioning for tracheostomy decannulation. N Engl J Med 383:1009–1017. https://doi.org/10.1056/NEJMoa2010834