Bệnh hô hấp
MỘT SỐ CẬP NHẬT VÀ SETUP KHI SỬ DỤNG LÀM ẨM NHIỆT – HME – BỘ LỌC HÔ HẤP TRONG THÔNG KHÍ nhân tạo tại ICU – MỘT MINI REVIEW
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết MỘT SỐ CẬP NHẬT VÀ SETUP KHI SỬ DỤNG LÀM ẨM NHIỆT – HME – BỘ LỌC HÔ HẤP TRONG THÔNG KHÍ nhân tạo tại ICU – MỘT MINI REVIEW – tải file PDF Tại đây.
Tác giả: Ths. Bs Hồ Hoàng Kim
Phân loại hệ thống làm ẩm nhiệt và HME
Hai hệ thống, tạo ẩm chủ động thông qua máy tạo độ ẩm có gia nhiệt (HH) và tạo ẩm thụ động thông qua bộ trao đổi nhiệt và độ ẩm (HME), hiện có để làm ấm và làm ẩm khí được cung cấp cho bệnh nhân thở máy.
Có 3 loại HME hay mũi nhân tạo: kỵ nước, hút ẩm và HME có chức năng lọc.
Máy làm ẩm được làm nóng hoạt động tích cực để tăng hàm lượng nhiệt và hơi nước của khí hít vào. HME hoạt động thụ động bằng cách lưu trữ nhiệt và độ ẩm từ khí thở ra của bệnh nhân và giải phóng nó vào khí hít vào.
Khuyến cáo của Hội chăm sóc hô hấp Hoa kỳ – AARC 2012:
Viện Tiêu chuẩn Quốc gia Hoa Kỳ khuyến nghị giá trị độ ẩm tuyệt đối (AH) > 30 mg H2O/L; Hiệp hội Chăm sóc Hô hấp Hoa Kỳ (AARC) đã khuyến nghị giá trị AH > 30 mg H2O/L, trong khi ISO ưu tiên giá trị AH > 33 mg H2O/L. HME cung cấp 26-29 mg H2O/L có thể đủ cho bệnh nhân không có bệnh lý tiềm ẩn làm giảm độ thanh thải đường thở; tuy nhiên, không nên sử dụng HME cung cấp AH < 26 mg/L. Nên sử dụng HME cung cấp AH ít nhất 30 mg H2O/L vì chúng có liên quan đến tỷ lệ tắc ETT thấp hơn.
Chỉ định (theo AARC 2012)
Làm ẩm khí hít vào trong quá trình thở máy là bắt buộc khi có ống nội khí quản hoặc mở khí quản nhưng tùy chọn với NIV
Chống chỉ định (AARC 2012)
Không có chống chỉ định nào trong việc cung cấp điều kiện sinh lý của khí hít vào trong quá trình thở máy. Tuy nhiên, theo khuyến cáo AARC 2012, HME bị chống chỉ định trong một số trường hợp:
- Chống chỉ định sử dụng HME đối với những bệnh nhân có dịch tiết ra nhiều máu hoặc đặc, nhiều.
- Chống chỉ định sử dụng HME cho những bệnh nhân có thể tích khí lưu thông thở ra ít hơn 70% Vt được cung cấp (ví dụ, những người có lỗ rò phế quản-màng phổi lớn, trục trặc ống khí quản hoặc hiện diện của ống nội khí quản không có bóng chèn).
- Khi cung cấp độ ẩm cho bệnh nhân có thể tích khí lưu thông thấp, chẳng hạn như khi sử dụng chiến lược thông khí bảo vệ phổi, HME không được khuyến nghị vì chúng tạo thêm khoảng chết, có thể làm tăng yêu cầu thông khí và PaCO2.
- Giảm khoảng chết đường thở nhân tạo cho phép giảm PaCO2 đáng kể mà không phụ thuộc vào bất kỳ thay đổi cơ học hô hấp nào. Ở những bệnh nhân ARDS, nơi sử dụng thể tích khí lưu thông thấp và khi cần kiểm soát tăng CO2 máu, nên tránh sử dụng HME.
- Việc loại bỏ HME khỏi hệ thống của bệnh nhân đang sử dụng chiến lược bảo vệ phổi làm giảm đáng kể khoảng chết và PaCO2 cũng như tăng độ pH.
- Ở những bệnh nhân bị suy hô hấp cấp tính, HME làm tăng đáng kể thông khí phút, drive hô hấp và công thở.
- Chống chỉ định sử dụng HME cho bệnh nhân có nhiệt độ cơ thể < 32°C.
- Việc sử dụng HME có thể chống chỉ định đối với những bệnh nhân có thể tích thông khí phút cao (> 10 L/phút).
- HME phải được chuyển sang chế độ bỏ qua khí dung hoặc được loại bỏ khỏi hệ thống khí dung của bệnh nhân trong quá trình điều trị bằng khí dung khi đặt máy phun khí dung vào hệ thống dây thở bệnh nhân.
- Lực cản và khoảng chết của HME có thể vô hiệu hóa tác động của áp lực dương không xâm lấn và tăng thêm công thở.
- Chống chỉ định sử dụng HME ở những bệnh nhân dùng NIV có rò rỉ mặt nạ lớn, vì bệnh nhân không thở ra đủ thể tích khí lưu thông để bổ sung nhiệt và độ ẩm nhằm điều hòa đầy đủ khí hít vào.
- Việc sử dụng HME làm tăng khoảng chết và PaCO2, đồng thời có thể làm tăng yêu cầu thở máy cho những bệnh nhân được thở máy.
Một số biến chứng khi dùng làm ẩm nhiệt và HMEs
AARC 2012 lưu ý những nguy hiểm và biến chứng liên quan đến việc sử dụng thiết bị tạo ẩm bao gồm:
- Khả năng bị điện giật – HH (làm ẩm nhiệt)
- Hạ thân nhiệt – HME hoặc HH được đặt không thích hợp; tăng thân nhiệt – HH
- Chấn thương do nhiệt đối với đường thở từ HH; bỏng cho bệnh nhân và làm chảy ống nếu mạch dây nóng bị che hoặc mạch và máy tạo độ ẩm không tương thích
- Thiếu nước và ứ đọng chất nhầy (< 26 mg H2O/L) – HME hoặc HH
- Giảm thông khí và/hoặc ứ khí phế nang do tắc nghẽn đường thở – HME hoặc HH
- Có thể tăng công trở kháng của hô hấp do tắc nghẽn chất nhầy ở đường thở – HME hoặc HH
- Sức cản của hô hấp thông qua máy làm ẩm – HME hoặc HH – có thể tăng lên, có thể dẫn đến áp lực đường thở tăng cao và có thể bị ngắt kết nối.
- Khả năng giảm thông khí do tăng CO2 do tăng khoảng chết – HME
- Vô tình làm đầy quá mức hoặc ngưng tụ thành vũng dẫn đến “ngập lụt” khí quản không chủ ý – HME
- Khi ngắt kết nối với bệnh nhân, một số máy thở tạo ra lưu lượng cao qua hệ thống dây thở của bệnh nhân có thể tạo khí dung cho chất ngưng tụ bị ô nhiễm, khiến cả bệnh nhân và bác sĩ lâm sàng có nguy cơ bị nhiễm trùng bệnh viện – HH và HME.
- Khả năng gây bỏng cho người chăm sóc từ bộ phận làm nóng—máy tạo độ ẩm tích cực
- Sự không đồng bộ của bệnh nhân-máy thở và hoạt động của máy thở không đúng do ngưng tụ trong hệ thống – HH
- Báo động áp suất thấp không hiệu quả trong khi bị tụt dây thở, do sức cản qua HME
- Mất thể tích có thể nén có thể dẫn đến thể tích khí lưu thông hiệu quả không chính xác (nếu không được tính toán) và giảm phản ứng của máy thở—HH và HME.
Xét nhu cầu dùng HME
Tất cả các bệnh nhân cần thở máy qua đường thở nhân tạo đều cần tạo độ ẩm. Việc điều hòa khí hít vào nên được thực hiện bằng cách sử dụng HME hoặc HH.
- HME phù hợp hơn khi sử dụng trong thời gian ngắn (96 giờ) và trong quá trình vận chuyển.
- HH nên được sử dụng cho những bệnh nhân có chống chỉ định sử dụng HME.
Ngoài ra, các phân tích tổng hợp gần đây so sánh các HH và HME đã đưa ra các kết luận sau:
- Có rất ít bằng chứng về sự khác biệt tổng thể giữa HME và HH trong việc ngăn ngừa tử vong và các biến chứng khác ở những bệnh nhân được thở máy.
- Không có sự khác biệt đáng kể về tỷ lệ mắc bệnh viêm phổi liên quan đến máy thở ở bệnh nhân được làm ẩm bằng HME so với HH.
- Cần có nghiên cứu sâu hơn liên quan đến HME kỵ nước và hút ẩm cũng như việc sử dụng HME ở trẻ em và trẻ sơ sinh.
Hệ thống lọc hô hấp
Có năm loại thiết bị, Đó là:
- Bộ trao đổi nhiệt và độ ẩm không có bộ lọc (HME)
- Bộ lọc tĩnh điện
- Bộ lọc xếp nếp
- Bộ lọc tĩnh điện với HME
- Bộ lọc xếp nếp với HME.
Các thiết bị chứa cả bộ lọc và HME được gọi là bộ lọc trao đổi nhiệt và độ ẩm (HMEF). Các thuật ngữ ‘tĩnh điện’ và ‘nếp gấp’ được sử dụng để phân biệt hai loại bộ lọc phổ biến là không lý tưởng, vì cả hai loại ở một mức độ nào đó đều phụ thuộc vào điện tích tĩnh điện để giữ các hạt bên trong vật liệu lọc và cả hai loại vật liệu đều có thể được xếp nếp. Sự khác biệt chính giữa hai loại là mật độ của sợi. Đối với vật liệu lọc ‘tĩnh điện’, mật độ sợi tương đối thấp và điện tích trên sợi (có dạng sợi hoặc tích điện ma sát) cao. Đối với các bộ lọc ‘gấp’, mật độ sợi cao: điều này làm tăng khả năng cản trở dòng khí; việc xếp nếp vật liệu làm tăng diện tích bề mặt và do đó làm giảm lực cản. Loại bộ lọc này còn được gọi là ‘kỵ nước’ (vì bề mặt của vật liệu lọc đẩy nước) hoặc ‘cơ học’.
Cơ chế lọc khí
Bộ lọc hô hấp (còn được gọi là bộ lọc vi khuẩn hoặc vi sinh vật) là những thiết bị có công suất cao để ngăn chặn sự xâm nhập của vi sinh vật và được đặt trong dây thở để bảo vệ bệnh nhân khỏi các bệnh nhiễm trùng đường hô hấp có thể xảy ra do mặt nạ phòng độc mang theo.
Các bộ lọc có thể có các cơ chế lọc vi sinh khác nhau [1] : (1) lọc cơ học, (2) lọc tĩnh điện và (3) lọc diệt khuẩn.
- Bộ lọc cơ học được xác định bởi một số khía cạnh. Đầu tiên, kích thước lỗ lọc của bộ lọc khiến các sinh vật bị giữ lại trên bề mặt bộ lọc tương đối lớn. Thứ hai, việc cung cấp các lỗ không đều phi tuyến xác định hướng của luồng không khí và gây ra sự gia tăng lực quán tính để bẫy các vi sinh vật trong lưới. Kích thước lỗ có thể cho phép chặn các sinh vật lớn hơn 1 mm và nhờ sự sắp xếp phi tuyến của các lỗ làm tăng khả năng lọc các vi sinh vật lớn hơn 0,5 mm. Nguyên lý này có hạn chế là lưới các lỗ li ti có sức cản lớn đối với luồng không khí.
- Bộ lọc tĩnh điện được tạo ra bởi các sợi của các bộ phận bên trong bộ lọc chịu tác động của điện trường. Vi khuẩn và vi rút cũng có điện tích bề mặt, dương hoặc âm và vẫn bị giữ lại trong điện trường lưỡng cực của màn lọc.
- Bộ lọc diệt khuẩn được chế tạo bằng cách ngâm vật liệu lọc với chất diệt khuẩn. Hoạt động của chúng cho phép sự phát triển của vi khuẩn trong bộ lọc. Với mục đích này, các chất khử trùng như chlorhexidine acetate được sử dụng. Chúng không được khuyến khích vì chúng có thể hòa tan trong mạch ngưng tụ và đi đến đường thở.
Các vị trí đề nghị gắn bộ lọc khí
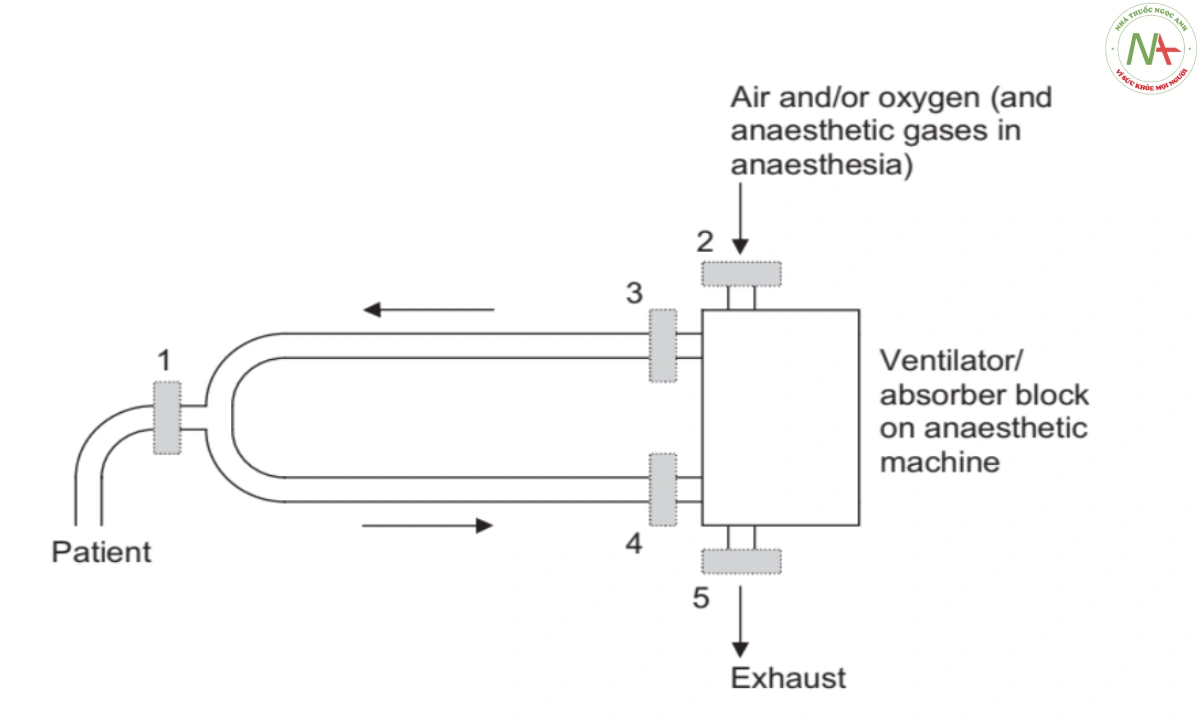
Các vị trí có thể có của bộ lọc hệ thống hô hấp. 1: tại cổng kết nối bệnh nhân; 2: tại cửa nạp khí vào; 3: trên cổng hít vào; 4: trên cổng thở ra; 5: trên cổng xả.
Tác dụng bất lợi của bộ lọc khí
Bộ lọc khuẩn liên quan đến một số tác dụng không mong muốn: (1) tăng sức cản đối với luồng khí thở vào, (2) tăng sức cản đối với luồng khí thở ra và (3) tăng khoảng chết của dây thở.
- Các bộ lọc kháng khuẩn làm tăng sức cản dòng thở ra, điều này có thể thúc đẩy tình trạng bẫy khí trong phổi của bệnh nhân. Bẫy khí ở phổi có thể có những tác động khác nhau: (a) suy giảm huyết động, (b) nguy cơ tràn khí màng phổi và (c) trao đổi khí bị suy giảm. Bẫy khí ở phổi dẫn đến tăng áp lực trong lồng ngực, gây giảm hồi lưu của tĩnh mạch và do đó có thể làm giảm cung lượng tim và huyết áp. Một trong những cơ chế gây tràn khí màng phổi là tăng áp lực trong lồng ngực và sự gia tăng này xuất hiện cùng với tình trạng bẫy khí. Hơn nữa, điều này cũng có thể gây ra tình trạng bẫy khí làm giảm trao đổi khí do thay đổi thông khí/tưới máu của phổi, và do đó dẫn đến tình trạng thiếu oxy và/hoặc tăng CO2 máu. Hiệu ứng này có thể xuất hiện khi bộ lọc được đặt xen giữa phần chữ “Y” và ống nội khí quản hoặc được đặt ở nhánh thở ra (ngay trước van thở ra của máy thở).
- Bộ lọc hô hấp tạo ra sự gia tăng sức cản dòng khí thở vào, điều này có thể ảnh hưởng đến bệnh nhân và máy thở. Sự gia tăng sức cản dòng thở vào này làm tăng công thở của bệnh nhân để bắt đầu thì hít vào và có thể cản trở việc cai thở máy. Ngoài ra, sự gia tăng sức cản dòng khí hít vào này còn làm tăng công thở để hít vào, áp lực dương có thể làm hỏng cơ học của. Hiệu ứng này có thể xuất hiện khi bộ lọc được đặt xen giữa phần chữ “Y” và ống nội khí quản hoặc nằm ở nhánh hít vào (ngay sau van hít vào của máy thở).
- Các bộ lọc vi khuẩn tạo ra sự gia tăng khoảng chết vì khoảng không khí không tham gia trao đổi khí và có thể dẫn đến giảm thông khí và phát triển tình trạng thiếu oxy máu và/hoặc tăng CO2 máu. Hiệu ứng này có thể xuất hiện khi bộ lọc được đặt giữa phần chữ “Y” và ống nội khí quản.
Các bằng chứng khuyến cáo của các Hiệp hội
Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh [56] đã đưa ra một số khuyến nghị 2004:
– Sử dụng các bộ lọc vi khuẩn hiệu quả cao ở các vị trí khác nhau trong dây thở (ví dụ: ở phần chữ Y hoặc ở phía hít vào và thở ra của dây thở) đã được ủng hộ và cho thấy làm giảm ô nhiễm dây thở. Tuy nhiên, hiệu quả của bộ lọc vi khuẩn trong việc ngăn ngừa bệnh viêm phổi liên quan đến chăm sóc sức khỏe vẫn chưa được chứng minh.
- Không có khuyến nghị nào có thể được đưa ra đối với việc ưu tiên sử dụng HME hoặc HH để ngăn ngừa viêm phổi ở những bệnh nhân cần thở máy và đây vẫn là một vấn đề chưa được giải quyết.
- Nên thay HME đang sử dụng cho bệnh nhân nếu nó gặp trục trặc về mặt cơ học hoặc bị bẩn rõ ràng, nhưng không nên thay HME thường xuyên quá 48 giờ một lần.
- Trong trường hợp không có sự nhiễm bẩn hoặc trục trặc nghiêm trọng, không nên thay dây thở gắn với HME thường xuyên khi đang sử dụng cho bệnh nhân.
- Không đưa ra khuyến nghị nào về việc đặt bộ lọc vi khuẩn trong hệ thống hô hấp hoặc mạch bệnh nhân của thiết bị gây mê; đây là một vấn đề chưa được giải quyết.
Tuy nhiên; update 2014 không đề cập đến.
- Hiệp hội Lồng ngực Hoa Kỳ 2004 (2016 không đề cập đến) tuyên bố rằng các bộ HME làm giảm vi khuẩn xâm nhập dây máy thở, nhưng không làm giảm đáng kể tỷ lệ mắc VAP. Vì vậy chúng không thể được coi là công cụ ngăn ngừa VAP.
- Gói Chăm sóc Châu Âu về phòng ngừa VAP 2010 xếp hạng ‘HME được ưu tiên hơn’ (so với HH) chỉ đứng thứ 11 về mức độ quan trọng trong số 16 biện pháp được khuyến nghị.
- Mặc dù không phải là một trong 20 điểm đồng thuận mà nhóm công tác về bệnh viêm phổi mắc phải tại bệnh viện Châu Âu đạt được, nhưng đã lưu ý rằng bệnh nhân sử dụng HME có tỷ lệ mắc VAP thấp hơn đáng kể khi so với những người sử dụng HH.
- Nhóm công tác về bệnh viêm phổi mắc phải tại bệnh viện của Hiệp hội Hóa trị kháng khuẩn Anh đã khuyến nghị sử dụng HME thay vì HH ‘vì HME hiệu quả hơn trong việc giảm tỷ lệ mắc VAP’. Khi chọn HME, nhóm công tác khuyến nghị cần có đủ độ ẩm để giảm thiểu nguy cơ tắc nghẽn đường thở. Hơn nữa, HME không cần phải thay đổi thường xuyên. Nhóm công tác khuyến nghị nên sử dụng các bộ lọc thích hợp để bảo vệ mạch máy thở cơ học khỏi bị nhiễm vi khuẩn và trong quá trình gây mê, nên thay bộ lọc giữa các bệnh nhân.
- Hiệp hội Dịch tễ học Y tế Hoa Kỳ / Hiệp hội Bệnh truyền nhiễm Hoa Kỳ không đề cập cụ thể đến việc sử dụng HME hoặc bộ lọc.
- Ủy ban Hướng dẫn VAP và Nhóm Thử nghiệm Chăm sóc Đặc biệt của Canada không đưa ra bất kỳ khuyến nghị nào về loại tạo ẩm nhưng cũng không khuyến nghị sử dụng bộ lọc [62]. Nếu sử dụng HME, nên thay chúng cho từng bệnh nhân, cứ sau 5-7 ngày và theo chỉ định lâm sàng. Tuy nhiên, các hướng dẫn trước đó của cùng nhóm đã khuyến nghị sử dụng HME trong trường hợp không có chống chỉ định thay đổi hàng tuần, mặc dù nhóm kết luận rằng tỷ lệ mắc VAP chỉ giảm nhẹ so với HH. Những cân nhắc về chi phí ủng hộ việc sử dụng HME.
Tương quan vị ví setup HH-HME và bộ lọc khí hô hấp
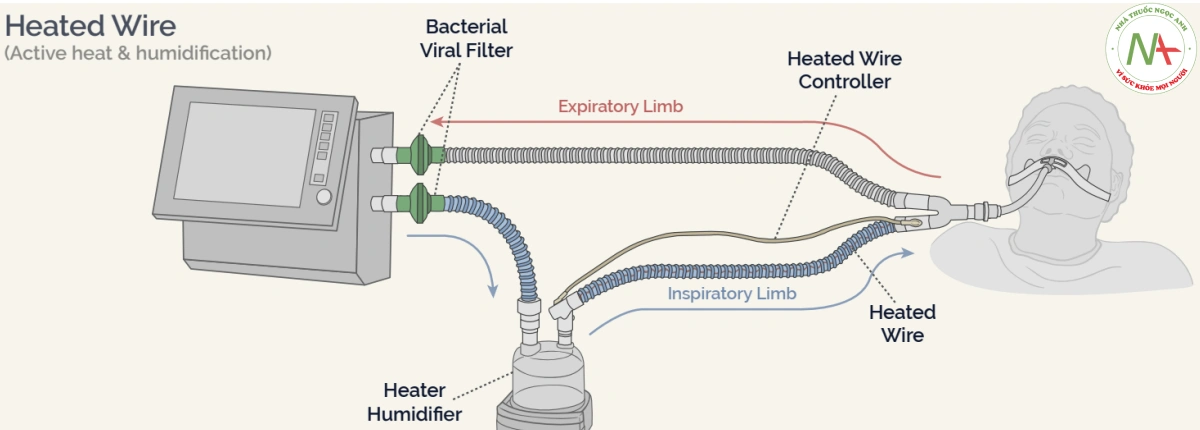
Đối với máy thở 1 dây thở + HH có dây nhiệt
Bộ lọc Air Intake BV có thể được khuyến nghị cho một số thiết bị và có thể yêu cầu thay đổi cài đặt. Khi sử dụng bộ lọc BV thở , có thể không cần bộ lọc BV giữa lỗ thông hơi và nhánh hít vào.
Đối với máy thở 1 dây thở + HMEF
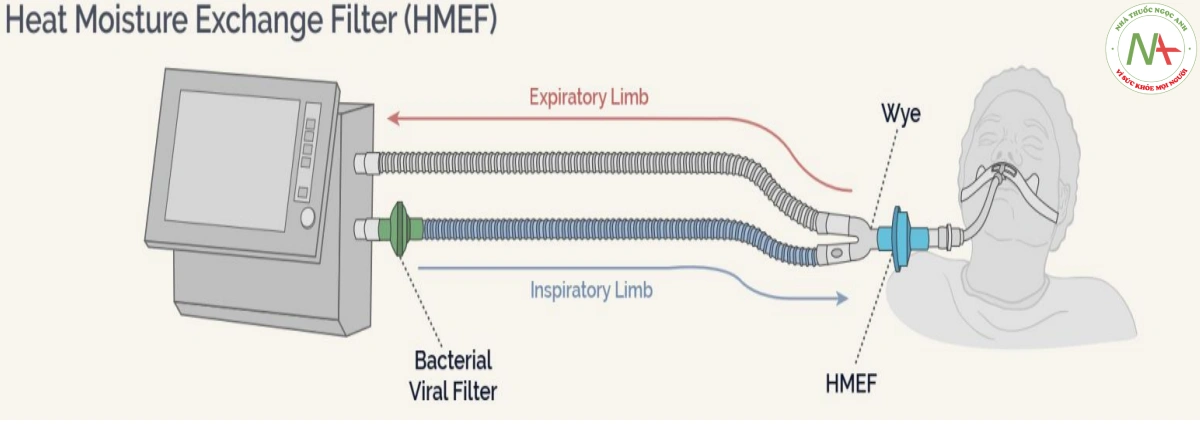
HMEF phải luôn được đặt giữa vòng dây (sau chữ Y) và ống nội khí quản. Chúng không nên được sử dụng ở máy thở hoặc van thở ra.
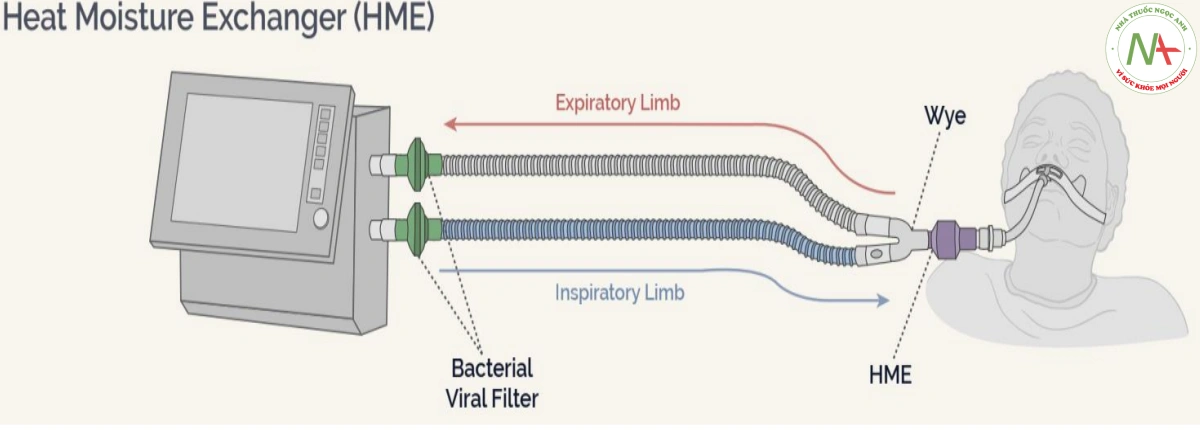
Đối với máy thở 1 dây thở + HME
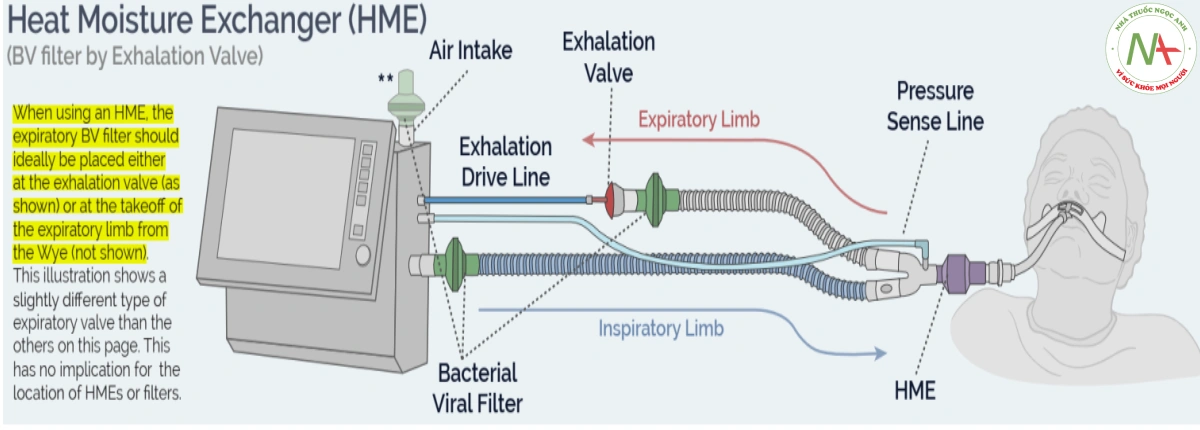
Khi sử dụng HME, bộ lọc BV thở ra lý tưởng nhất nên được đặt ở van thở ra (hình) hoặc ở điểm cất cánh của nhánh thở ra từ Wye (không được hiển thị). Hình minh họa này cho thấy một loại van thở ra hơi khác so với các loại van khác trên trang này. Điều này không có ý nghĩa gì đối với vị trí của HME hoặc bộ lọc.
Đối với máy thở 2 dây + HH có dây nhiệt
Đối với máy 2 dây thở + HME
Đối với máy 2 dây thở + HMEF
Tương quan vị trí EtCO2 và HH-HME-Filters
Khoảng chết và sức cản được tăng lên bằng cách bổ sung bất kỳ bộ lọc hoặc bộ điều hợp nào khác, bao gồm cả EtCO2. Đọc thông số kỹ thuật của nhà sản xuất để định lượng tác động tiềm tàng đối với chiến lược máy thở.
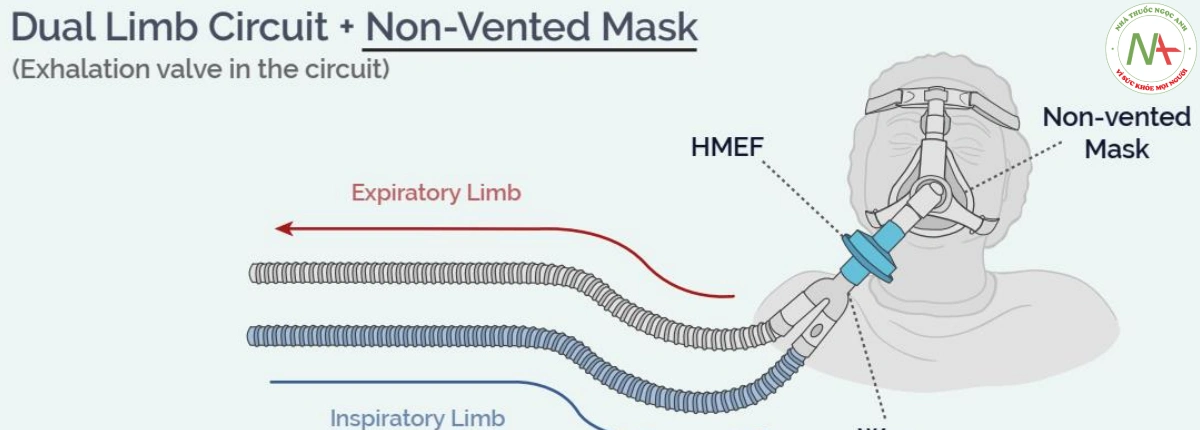
Vì thiết lập này có van thở ra tại hoặc trong máy thở (không có hình), nên phải sử dụng mặt nạ không thông khí cho CPAP/NIPPV
Xem Hình “Thiết lập dây máy thở” để biết các thiết lập bộ lọc và bộ làm ẩm thay thế. HMEF được thể hiện ở đây nhưng có thể không phải là thiết lập tối ưu tùy thuộc vào tài nguyên tại chỗ.
Đáng chú ý, việc bổ sung các bộ lọc giữa mạch Wye (chữ Y) và bệnh nhân sẽ tạo ra khoảng chết.
Đối với CPAP 1 dây + Mask không thở lại
Thuật ngữ mạch ‘một dây’ là cách gọi sai thường được sử dụng khi đề cập đến loại mạch được hiển thị ở đây. Thiết lập được hiển thị có nhánh thở ra ngắn và van thở ra và hoạt động tương tự như mạch nhánh kép.
Vì thiết lập này có van thở ra nên phải sử dụng mặt nạ không có lỗ thông hơi cho CPAP/NIPPV.
Xem Hình “Thiết lập dây máy thở” để biết các thiết lập bộ lọc và bộ làm ẩm thay thế.
Mạch một dây ‘đúng nghĩa’ thường thấy ở các máy CPAP/NIPPV tại nhà và không có van thở ra.
Hơi thở ra phải đi qua các cổng rò rỉ có chủ ý – trong cách thiết lập này, mặt nạ thông hơi được sử dụng
Bộ lọc BV trong trường hợp này bảo vệ bệnh nhân khỏi thiết bị/mạch điện có khả năng bị ô nhiễm nhưng không bảo vệ nhân viên khỏi các hạt khí dung có khả năng lây nhiễm trong khí thở ra.
Đối với dây đơn thực sự + có bộ chuyển đổi leak + Mask không thở lại
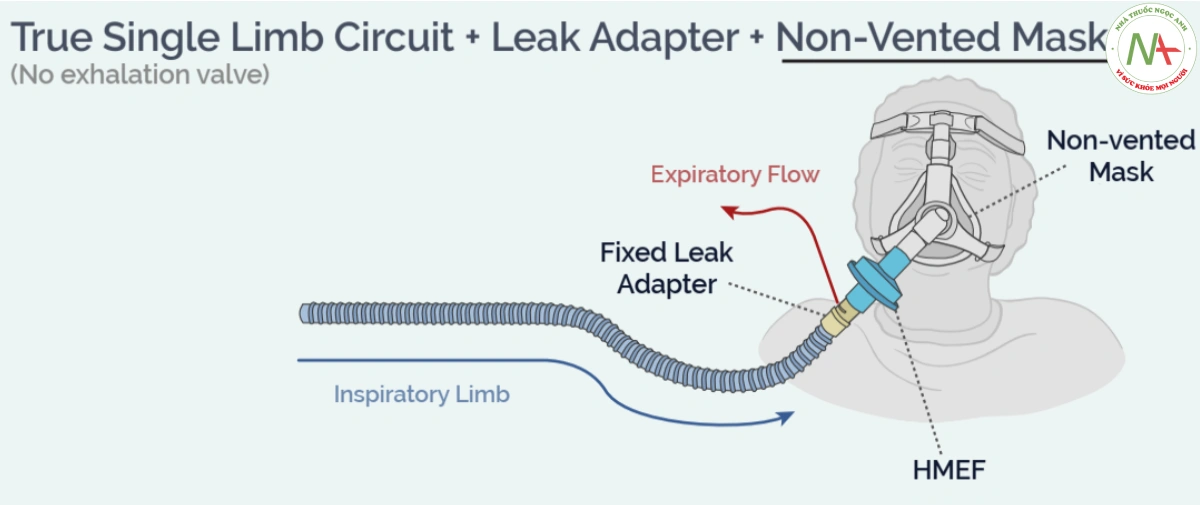
Mạch một chi ‘thật’ này thường thấy ở các máy CPAP/NIPPV tại nhà và không có van thở ra.
Hơi thở ra phải đi qua các cổng rò rỉ có chủ ý – trong thiết lập này, mặt nạ không có lỗ thông hơi được sử dụng và rò rỉ xảy ra thông qua bộ chuyển đổi rò rỉ cố định chuyên dụng trong mạch.
Nên đặt bộ lọc vi-rút vi khuẩn (nếu đang sử dụng phương pháp tạo ẩm bằng nhiệt chủ động) hoặc HMEF (nếu không sử dụng phương pháp tạo ẩm bằng nhiệt chủ động) giữa bộ chuyển đổi rò rỉ và bệnh nhân.
Đối với bóng hồi sức dùng thời gian dài

HMEF có thể được xem xét qua bộ lọc vi-rút vi khuẩn nếu dự đoán thời gian sử dụng bóng túi hồi sức kéo dài.
Khi dùng hút đàm kín
Hình minh họa này cho thấy vị trí của ống hút đàm kín so với dây nối bệnh nhân. Có những cấu hình tiềm năng khác không được thể hiện ở đây, nhưng nhìn chung, ống hút đàm được đặt trên ống nội khí quản.
Tương quan với HME và Filter trong khi sử dụng khí dung
Đối với sử dụng khí dung trong thở máy xâm lấn
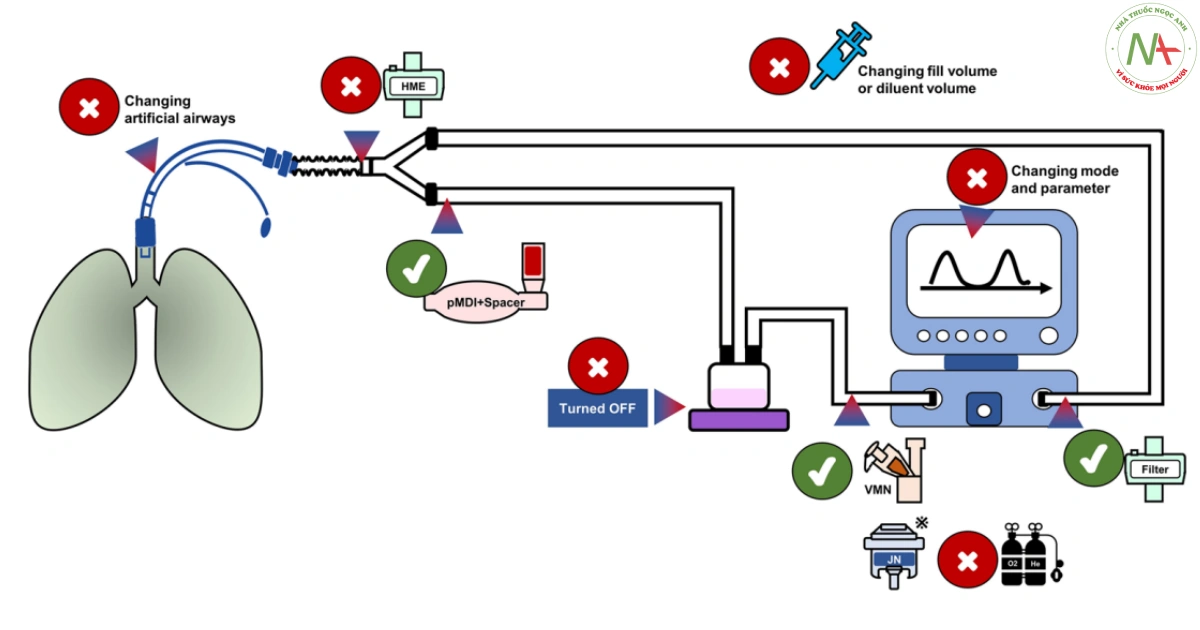
Khi sử dụng máy phun khí dung dạng lưới rung (VMS) trong quá trình thông khí xâm lấn với bias flow, nên đặt máy phun khí dung ở nhánh thở vào, cách xa chữ Y và về phía máy thở.
Đối với những bệnh nhân sử dụng máy tạo ẩm chủ động có sưởi, không nên tắt máy tạo ẩm khi điều trị bằng khí dung thông thường; đối với bệnh nhân sử dụng HME, nên tháo hoặc bỏ qua bộ HME trong quá trình phun khí dung.
Việc đặt bộ lọc trên nhánh thở ra sẽ làm giảm các hạt khí dung thoát ra và bảo vệ các cảm biến thở ra của máy thở. Nên sử dụng bộ lọc thở ra với những thay đổi thường xuyên (hàng ngày hoặc thường xuyên hơn dựa trên lượng khí dung được sử dụng và ảnh hưởng đến sức cản của bộ lọc)
Đối với PKD trong hệ thống máy thở NIV
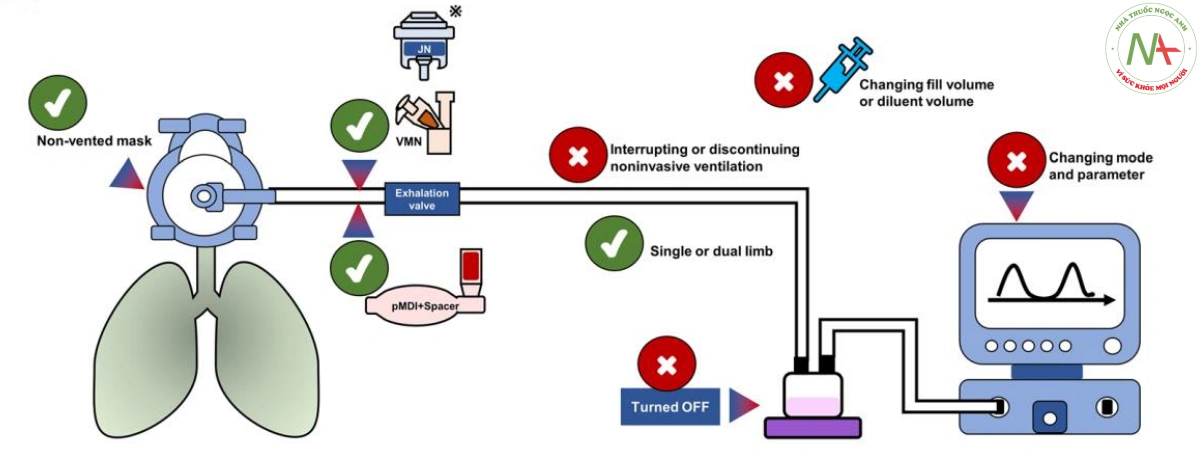
Trong quá trình thông khí không xâm lấn sử dụng dây một nhánh, nên đặt máy phun khí dung liên tục giữa van thở ra và mặt nạ. Khi có sẵn, máy phun dạng lưới rung được thích hợp hơn máy phun phản lực.
Khi đặt máy phun khí dung liên tục trong dây thở không xâm lấn, việc sử dụng khí dung với mặt nạ không có lỗ thông hơi sẽ được ưu tiên hơn so với mặt nạ có lỗ thông hơi. Khi sử dụng mặt nạ không có lỗ thông hơi, không có khuyến nghị nào về việc sử dụng dây một nhánh so với hai nhánh để phân phối khí dung.
Trong quá trình phun khí dung thông qua thông khí không xâm lấn, không nên tắt máy tạo ẩm.
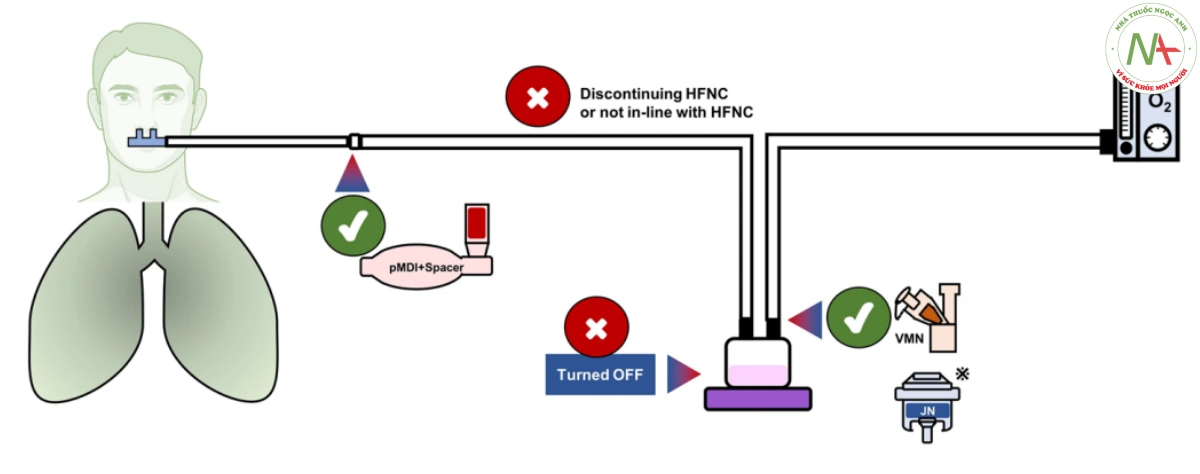
Đối với PKD trên dây HFNC
Tài liệu tham khảo
- Ruben D Restrepo MD RRT FAARC and Brian K Walsh RRT-NPS FAARC. Humidification During Invasive and Noninvasive Mechanical Ventilation: 2012. AARC Clinical Practice Guideline. Respir Care 2012;57(5):782-788.
- Li et al. Aerosol therapy in adult critically ill patients: a consensus statement regarding aerosol administration strategies during various modes of respiratory support. Annals of Intensive Care (2023) 13:63.
- Leonardo Lorente. Respiratory Filters and Ventilator-Associated
- Pneumonia: Composition, Efficacy Tests and Advantages and
- Disadvantages. Humidiíì cation in the Intensive Care Unit. Springer-Verlag Berlin Heidelberg 2012
- Tablan OC, Anderson LJ, Besser R, Bridges C, Hajjeh R. Guidelines for Preventing Health-care-associated Pneumonia, 2003. Recommendations of CDC and the Healthcare Infection Control Practices Advisory Committee. Morbidity and Mortality Weekly Report 2004.
- Michael Klompas MD MPH, Richard Branson MSc RRT, Eric C. Strategies to Prevent Ventilator-Associated Pneumonia in Acute Care Hospitals: 2014 Update. Infection Control and Hospital Epidemiology, Vol. 35, No. 8 (August 2014), pp. 915-936.
- American Thoracic Society. Guidelines for the management of adults with hospital-acquired, ventilator-associated, and healthcare-associated pneumonia. American Journal of Respiratory and Critical Care Medicine 2005; 171: 388-416.
- Andre C. Kalil, Mark L. Metersky, Michael Klompas et al. Management of Adults With Hospital-acquired and Ventilator-associated Pneumonia: 2016 Clinical Practice Guidelines by the Infectious Diseases Society of America and the American Thoracic Society. Clinical Infectious Diseases, Volume 63, Issue 5, 1 September 2016, Pages e61-e111.
- Rello J, Lode H, Cornaglia G, Masterton R, The VAP Care Bundle Contributors. A European care bundle for prevention of ventilator- associated pneumonia. Intensive Care Medicine 2010; 36: 773-80.
- Torres A, Ewig S, Lode H, Carlet J. Deíìning, treating and preventing hospital acquired pneumonia: European perspective. Intensive Care Medicine 2009. 35: 9-29.
- Masterton RG, Galloway A, French G, et al. Guidelines for the management of hospital-acquired pneumonia in the UK: Report of the Working Party on Hospital-Acquired Pneumonia of the British Society for Antimicrobial Chemotherapy. Journal of Antimicrobial Chemotherapy 2008; 62: 5-34.
- Coffin SE, Klompas M, Classen D, et al. Strategies to prevent ventilator- associated pneumonia in acute care hospitals. Infection Control and Hospital Epidemiology 2008; 1: S31-40.
- Muscedere J, Dodek P, Keenan S, et al. Comprehensive evidence-based clinical practice guidelines for ventilatorassociated pneumonia: prevention. Journal of Critical Care 2008; 23: 126-37.
- Heat and moisture exchangers and breathing system tìlters: their use in anaesthesia and intensive care. Part 1 – history, principles and efficiency. Anaesthesia, 2011, 66, pages 31-39.
- Heat and moisture exchangers and breathing system filters: their use in anaesthesia and intensive care. Part 2 – practical use, including problems, and their use with paediatric patients. Anaesthesia, 2011, 66, pages 40-51.
- https://www.apsf. org/faq-on-anesthesia-machine-use-protection-and- decontamination-during-the-covid- 19-pandemic/#filter.