Hướng dẫn điều trị
Quy trình siêu âm Doppler động mạch cảnh – Đốt sống
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Quy trình siêu âm Doppler động mạch cảnh – Đốt sống của Bác sĩ Nguyễn Quang Trọng, xin vui lòng click vào link ở đây.
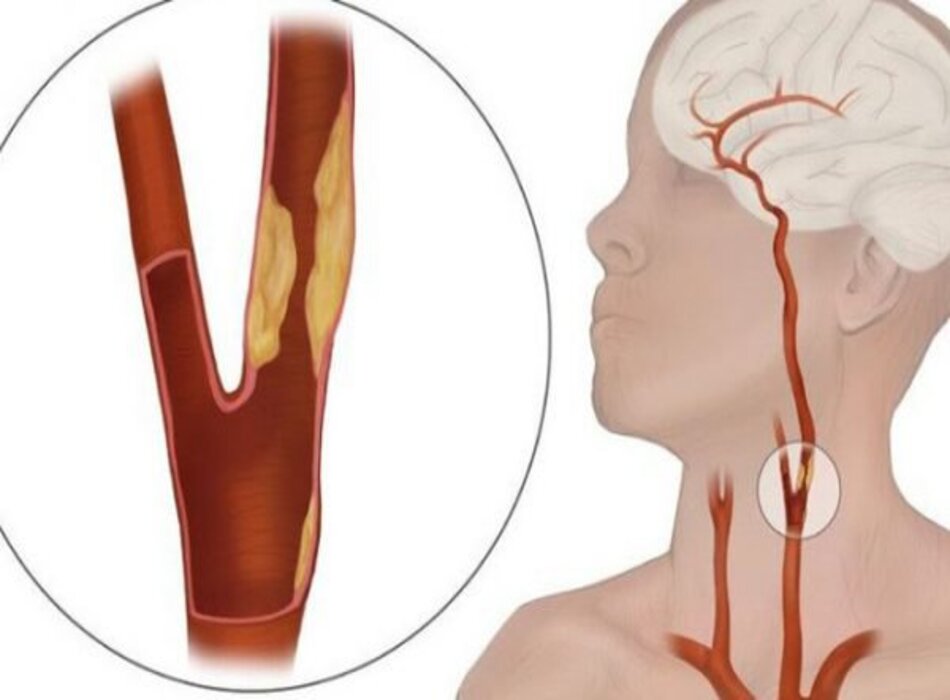
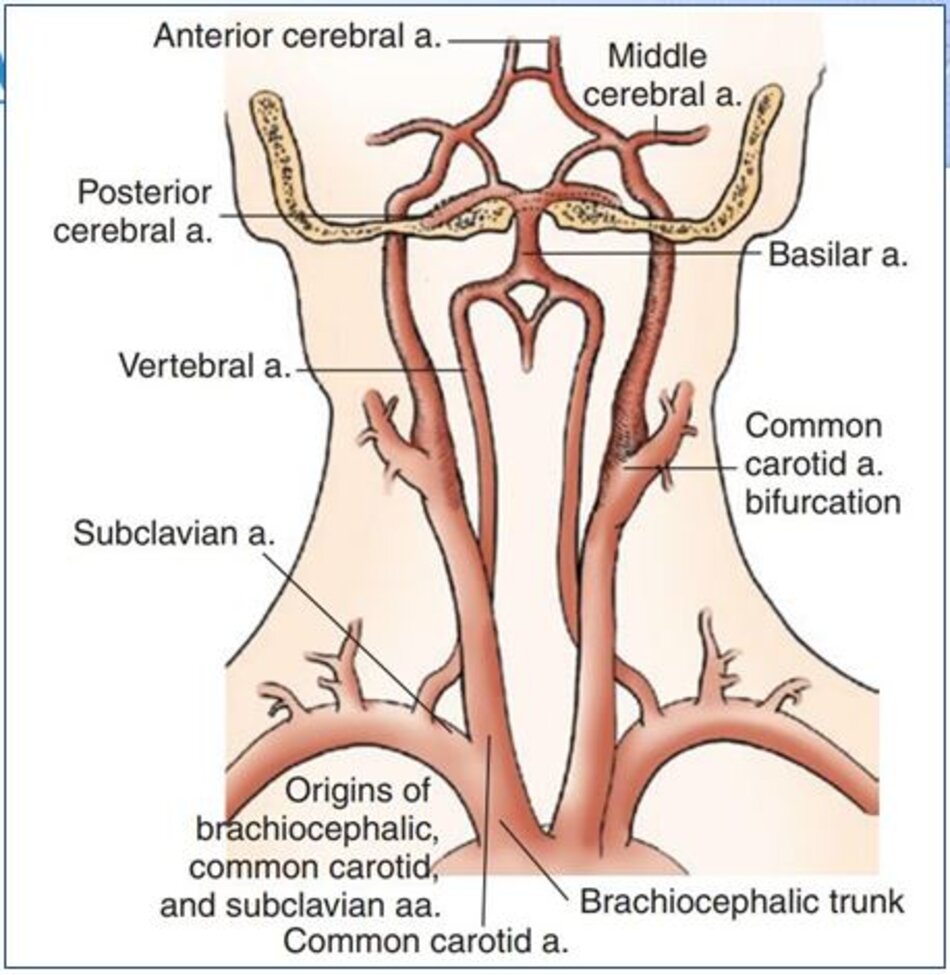
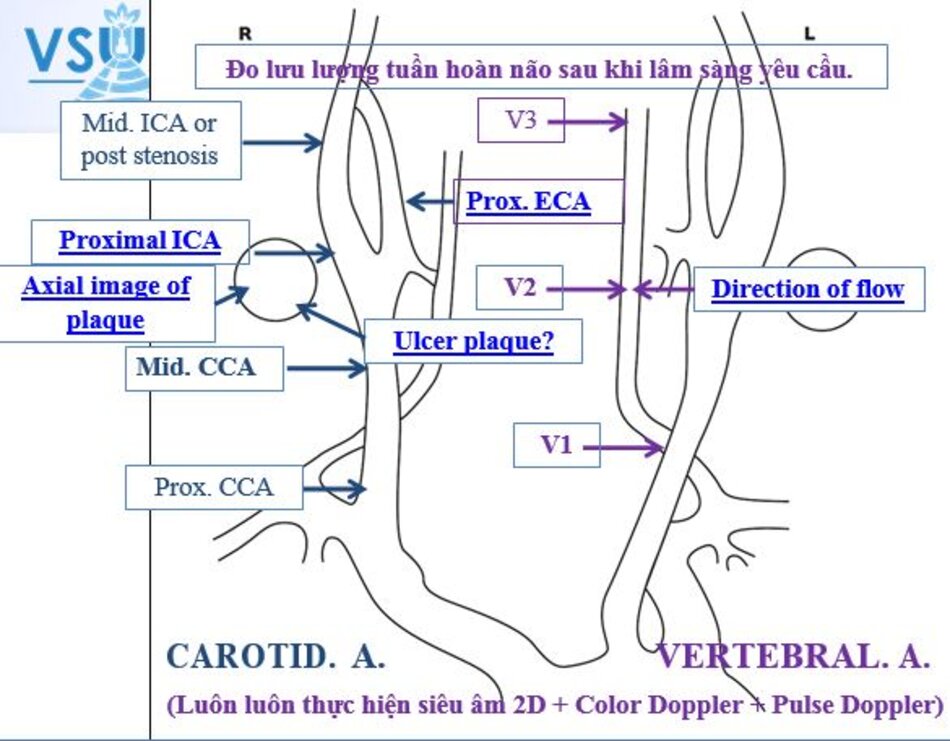
1. Giải phẫu
- Các động mạch não ngoài sọ (Extracranial Cerebral Vessels) theo cách gọi của các tác giả Âu – Mỹ bao gồm: các động mạch cảnh chung (common carotid arteries), các động mạch cảnh trong (internal carotid arteries), các động mạch cảnh ngoài (external carotid arteries), và các động mạch đốt sống (vertebral carotid arteries).
- Còn các tác giả Pháp gọi là các thân trên quai động mạch chủ (Troncs Supra-Aortiques).
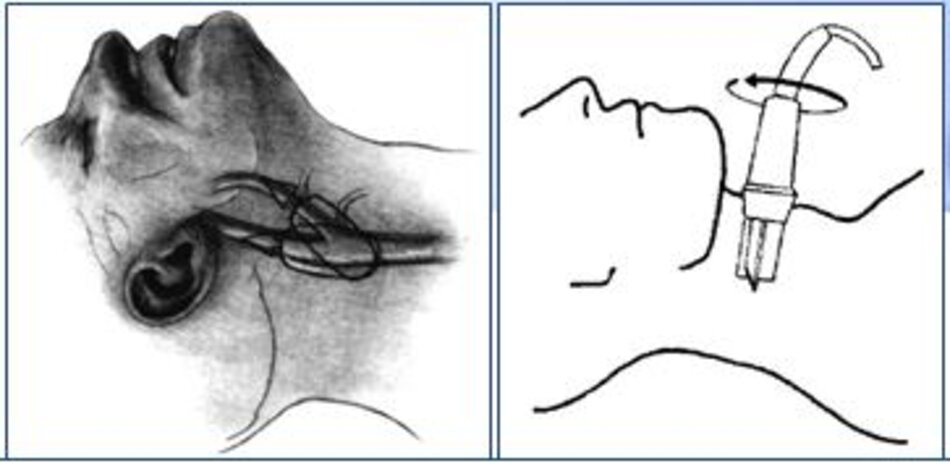
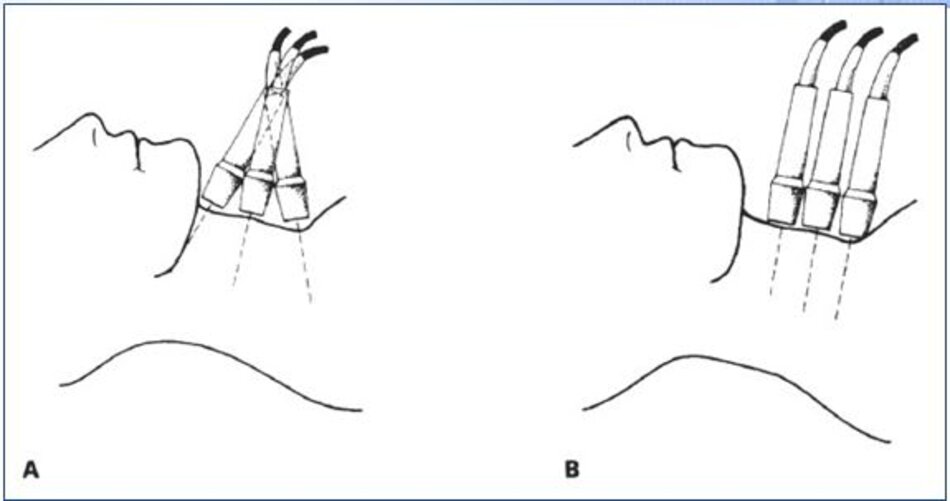
2. Tư thế bệnh nhân – Đầu dò
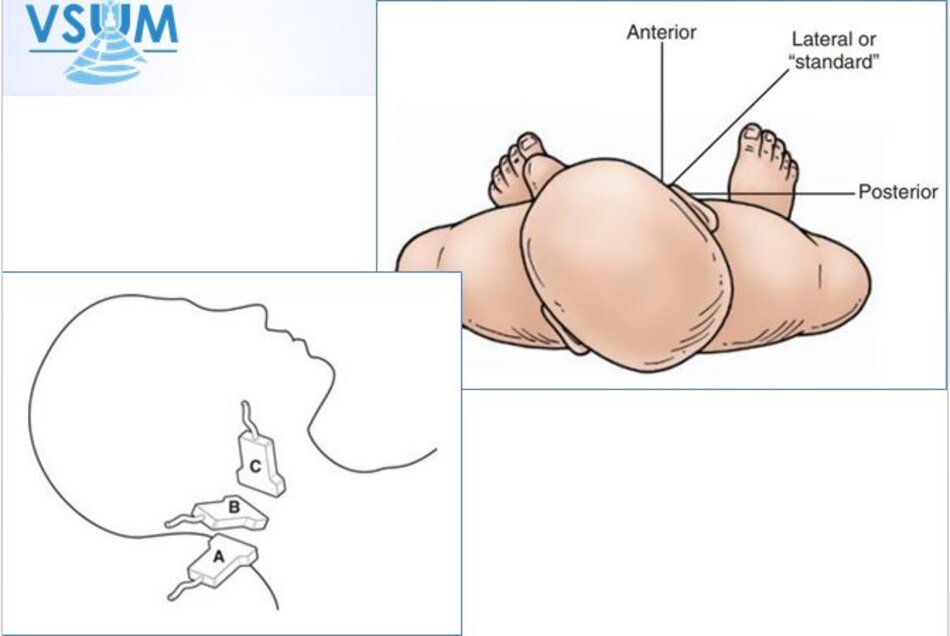
- Tư thế bệnh nhân: Bệnh nhân nằm gối dưới vai, xoay đầu qua bên trái bệnh nhân khi khảo sát bên phải và ngược lại.
- Đầu dò: Tùy độ sâu của mạch máu cần khảo sát.
- CCA, bulb (1-3 cm độ sâu): Đầu dò linear tần số cao (8 -15 MHz) lý tưởng cho khảo sát lớp áo giữa, nội mạc và mảng vữa xơ.
- Proximal CCA, distal ICA, VA (sâu hơn 3 cm): Có thể dùng đầu dò convex (5 MHz) tùy bề dày vùng cổ – vai của bệnh nhân.
- Khảo sát: lần lượt khảo sát động mạch cảnh chung, hành cảnh, động mạch cảnh ngoài, động mạch cảnh trong, động mạch đốt sống. Cố gắng khảo sát đến gốc của động mạch cảnh chung, gốc động mạch đốt sống.
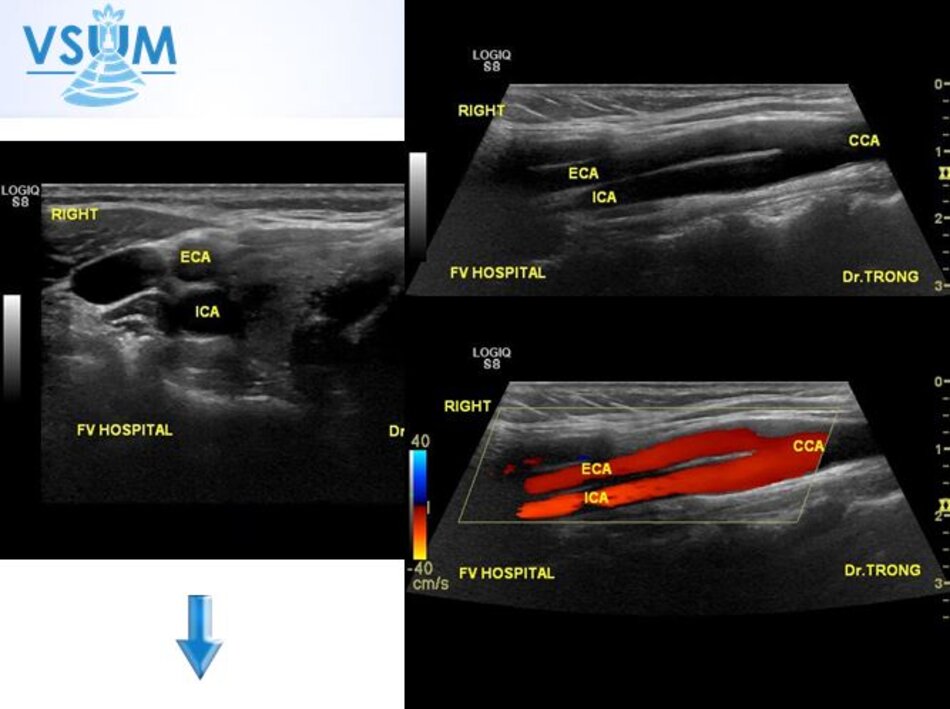
- Khởi đầu: Siêu âm 2D.
- Tiếp theo: Doppler màu (và B flow imaging nếu có).
- Cuối cùng: Doppler xung.
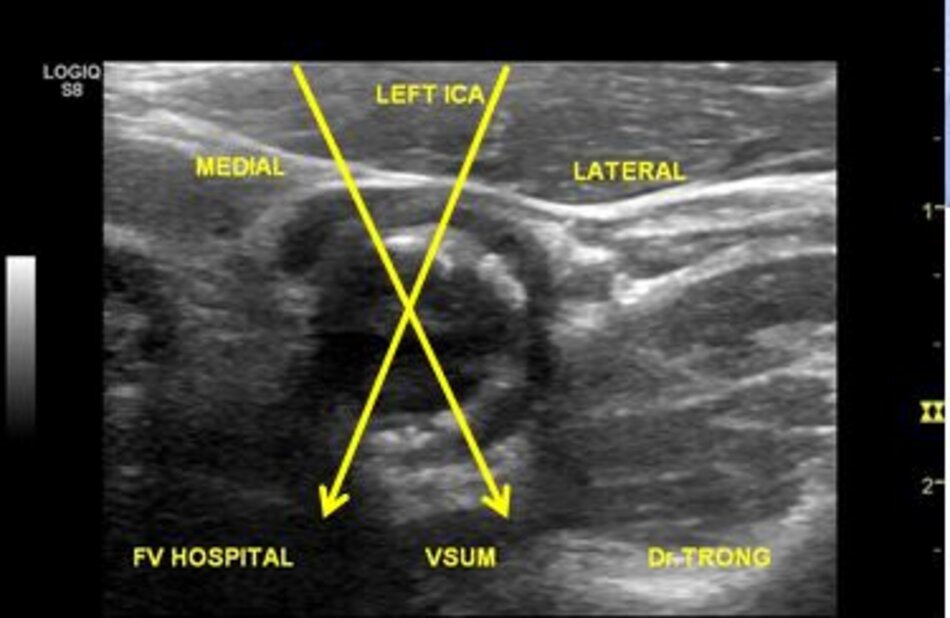
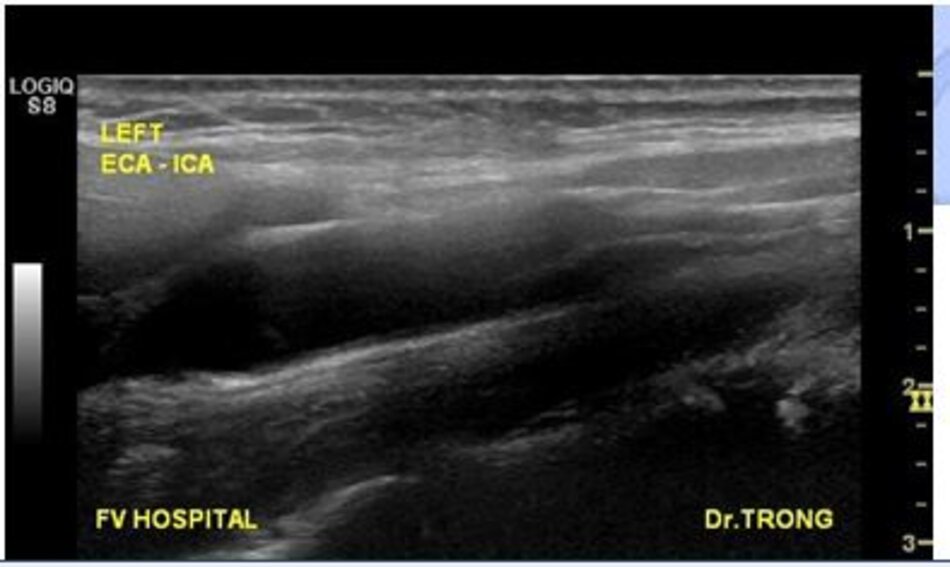
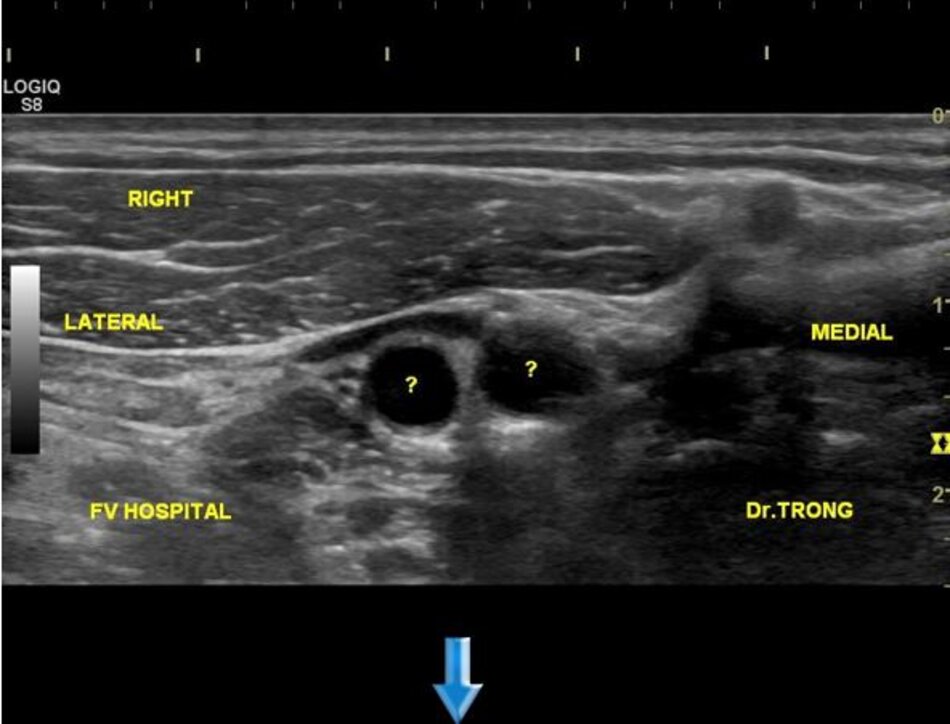
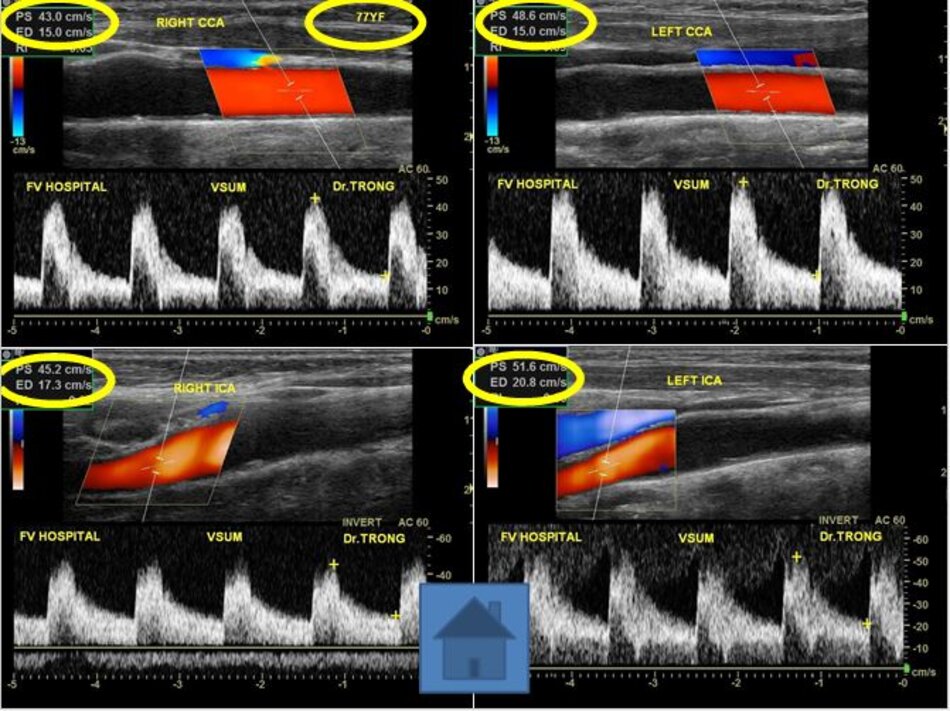
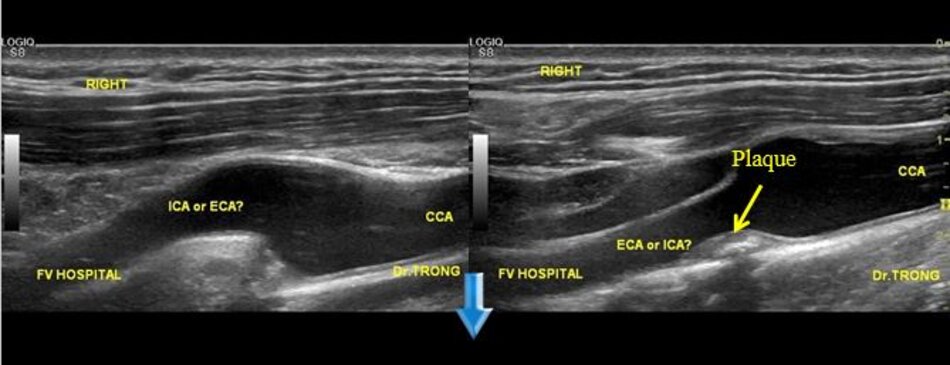
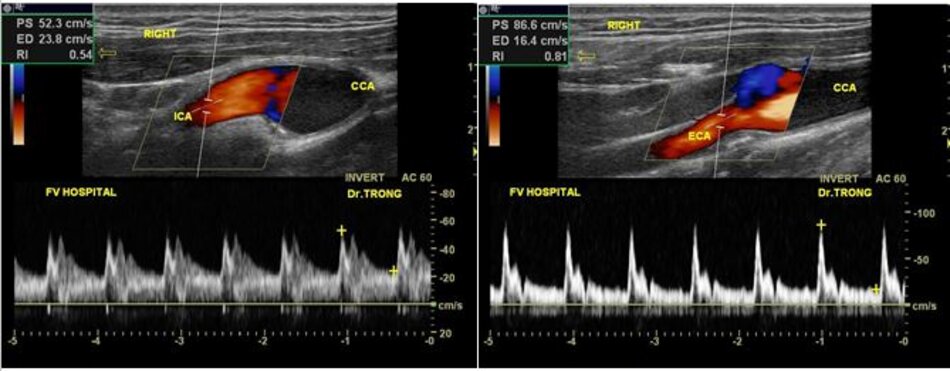
3. Khảo sát động mạch cảnh
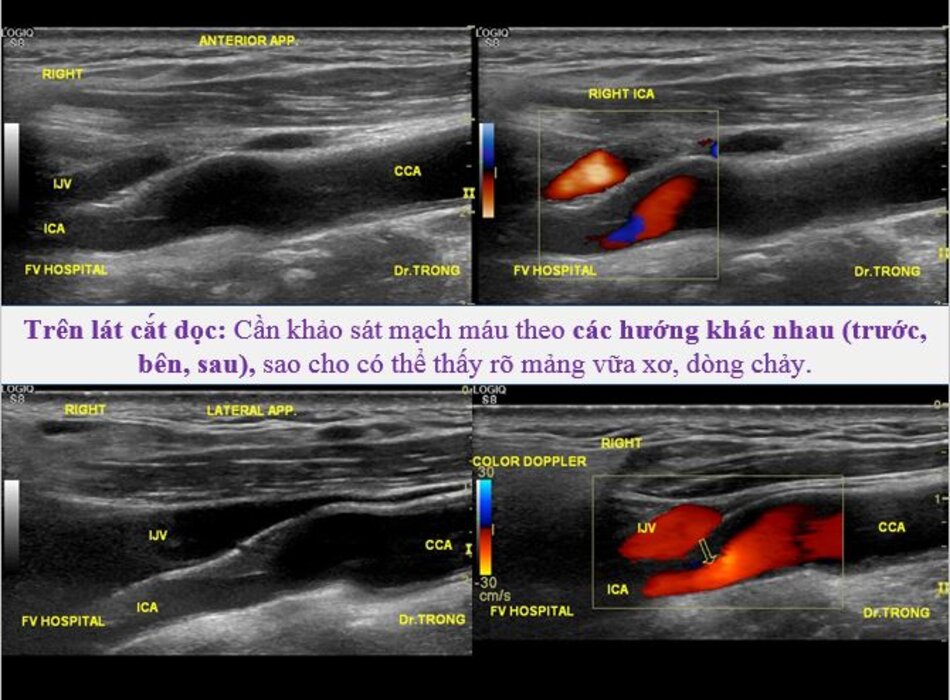
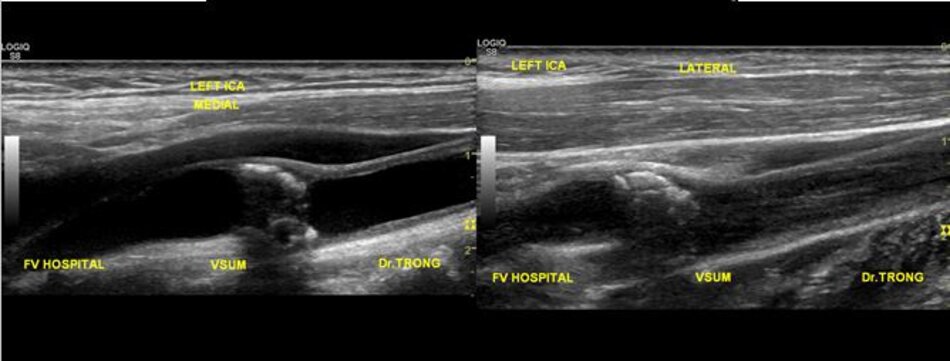
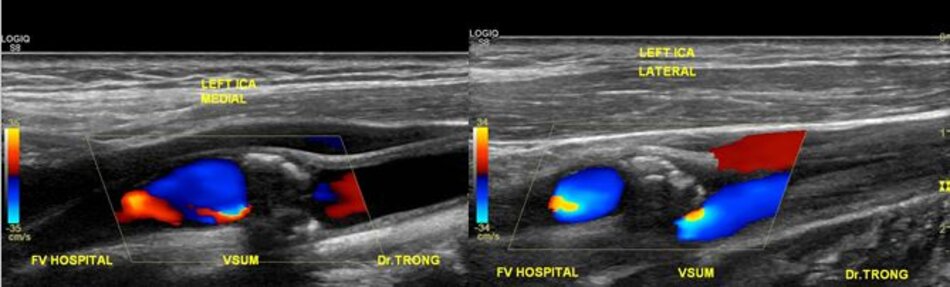
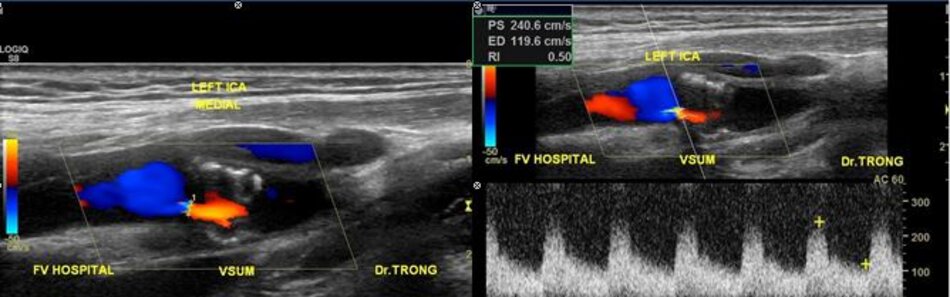
| Động mạch cảnh trong | Động mạch cảnh ngoài |
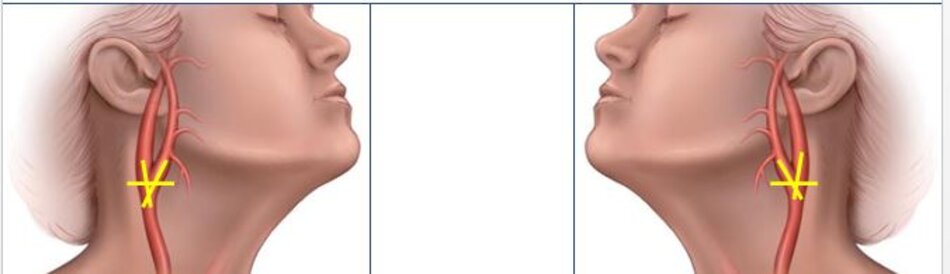
| 1. Phình ra ở chỗ xuất phát, đường kính to hơn (4-6mm). | Vách song song, đường kính nhỏ hơn (2-4mm). |
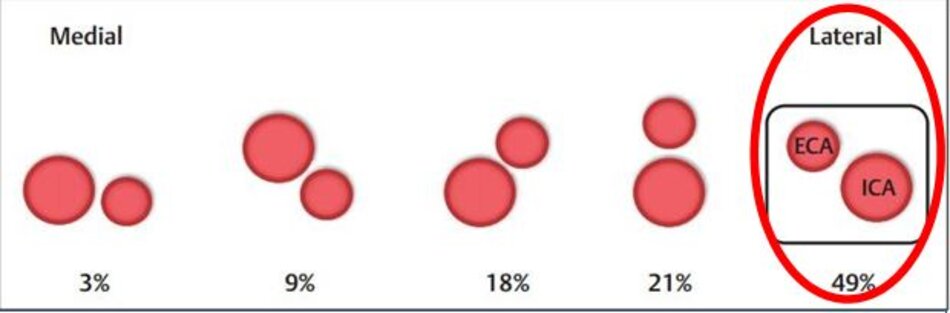
| 2. Thường nằm ở phía ngoài (lateral) so với động mạch cảnh ngoài. | Thường nằm ở phía trong (medial) so với động mạch cảnh trong. |
| 3. Không phân nhánh ngoài sọ. | Có các phân nhánh ngoài sọ. |
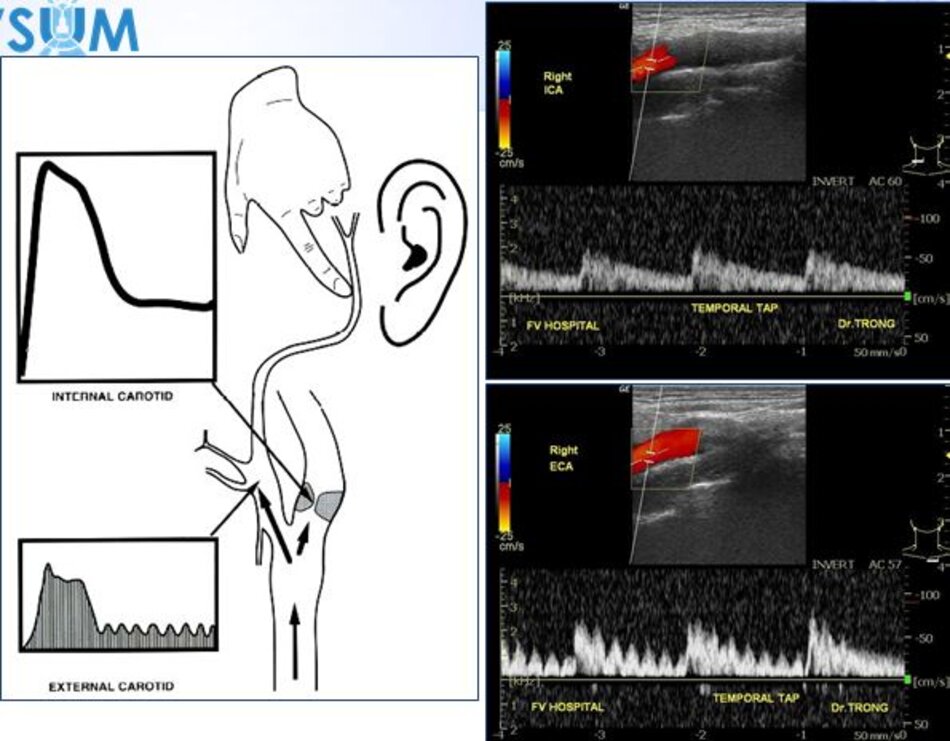
| 4. Chỉ số kháng lực (RI) thấp, vận tốc cuối tâm trương (EDV) cao. | Chỉ số kháng lực (RI) cao, vận tốc cuối tâm trương (EDV) thấp. |
| 5. Bờ trên đường viền phổ không thay đổi khi gõ động mạch thái dương nông – Temporal tap (điểm trước gờ bình tai). | Bờ trên đường viền phổ có hình răng cưa khi gõ động mạch thái dương nông – Temporal tap. |
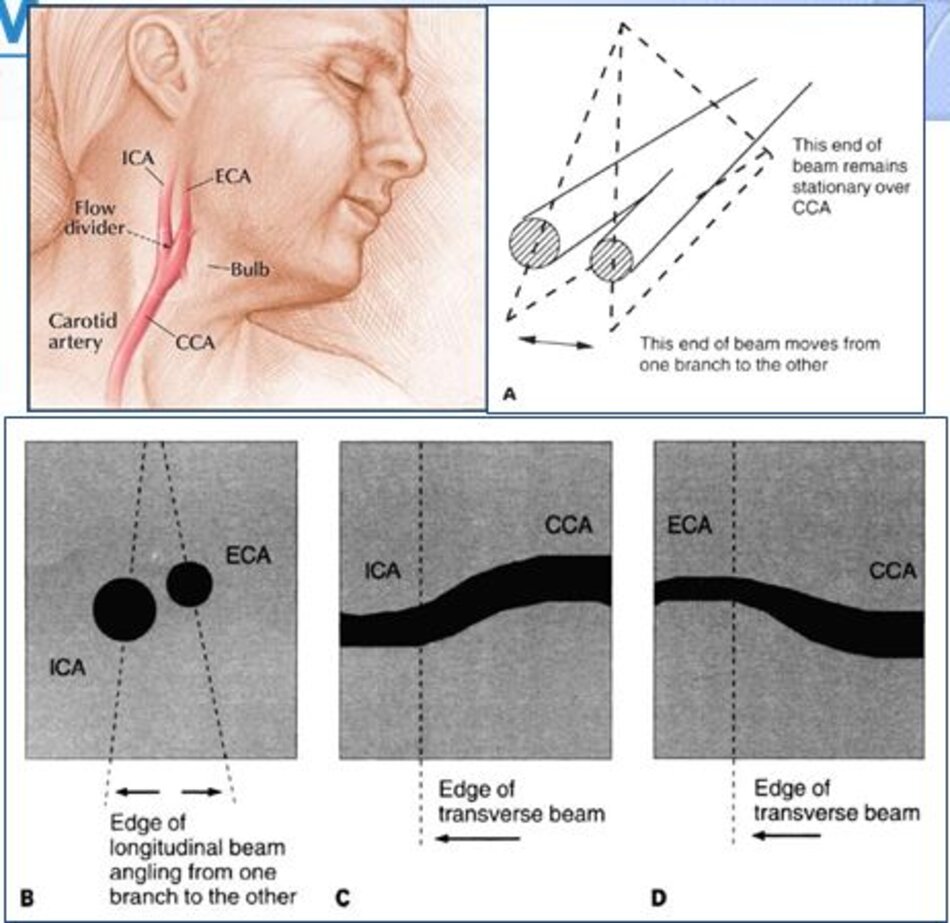
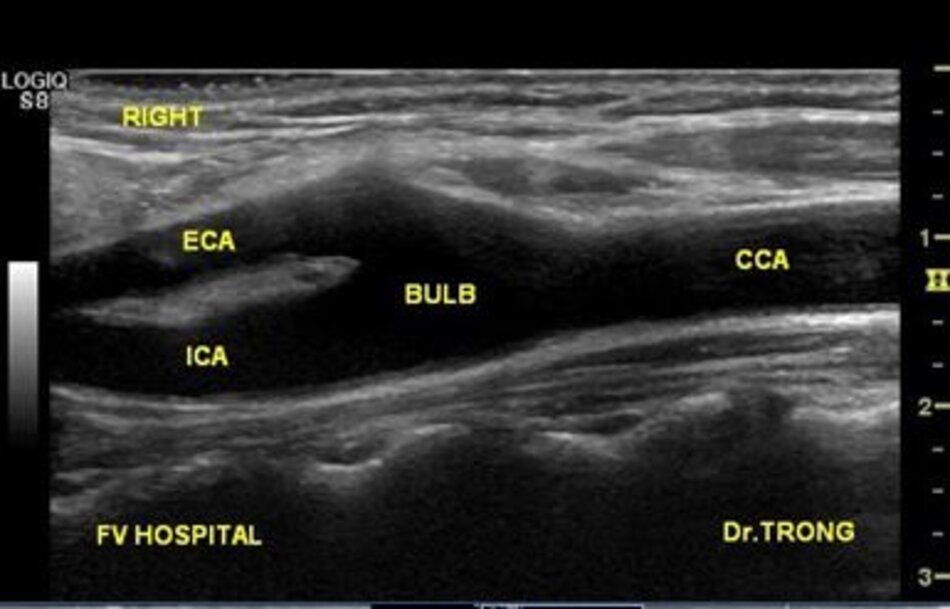
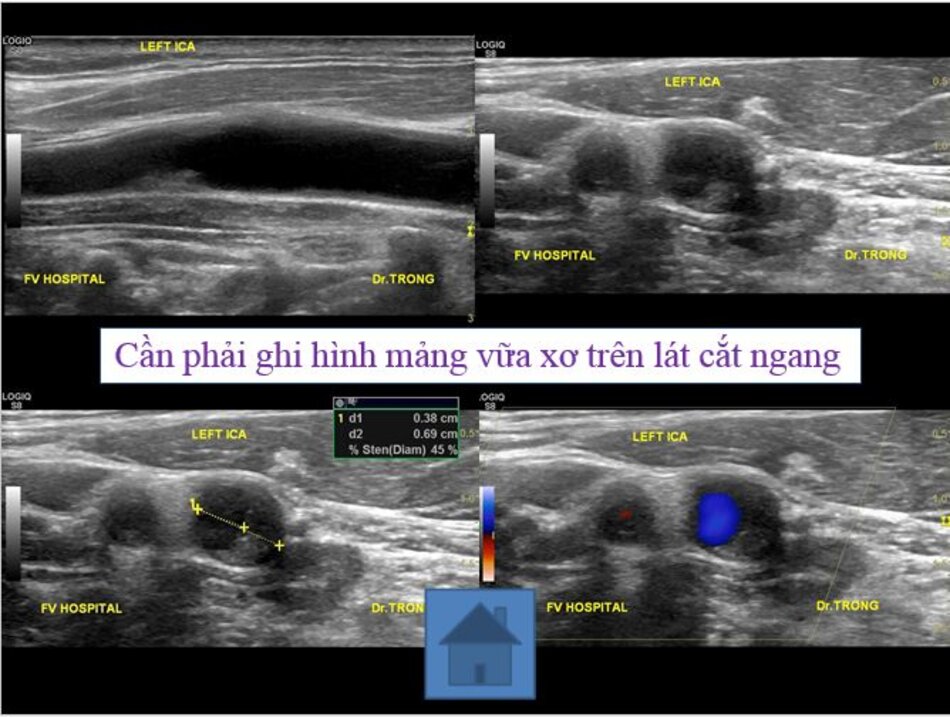
4. Lát cắt ngang trên hình ảnh
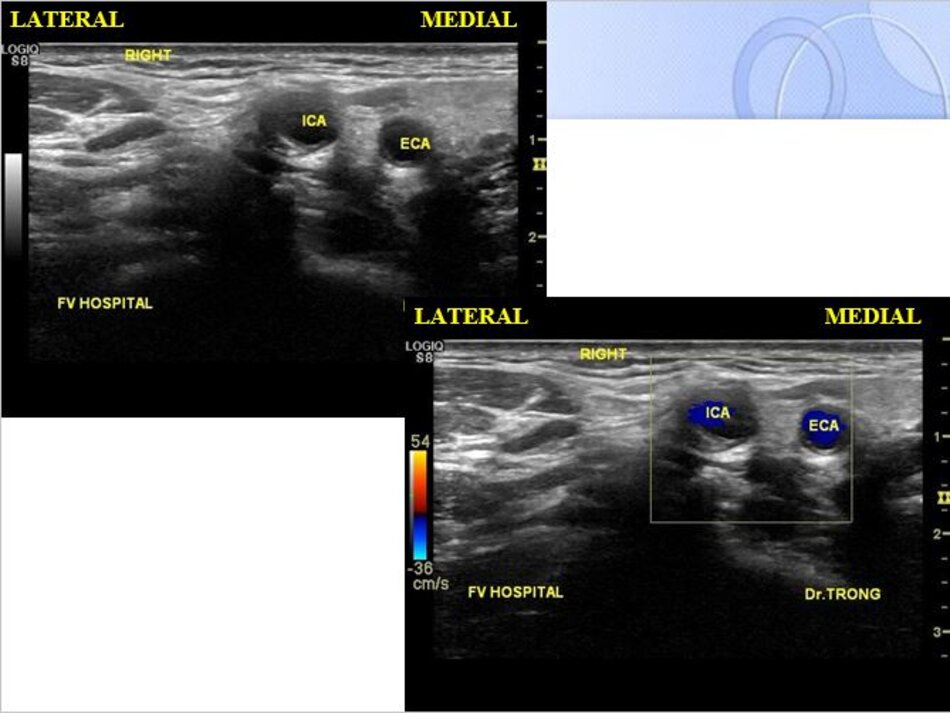
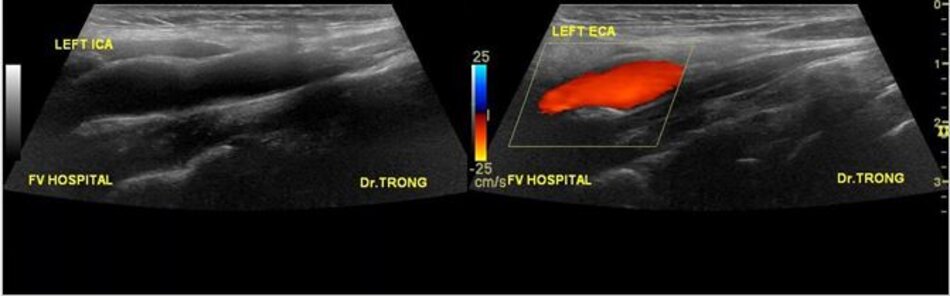
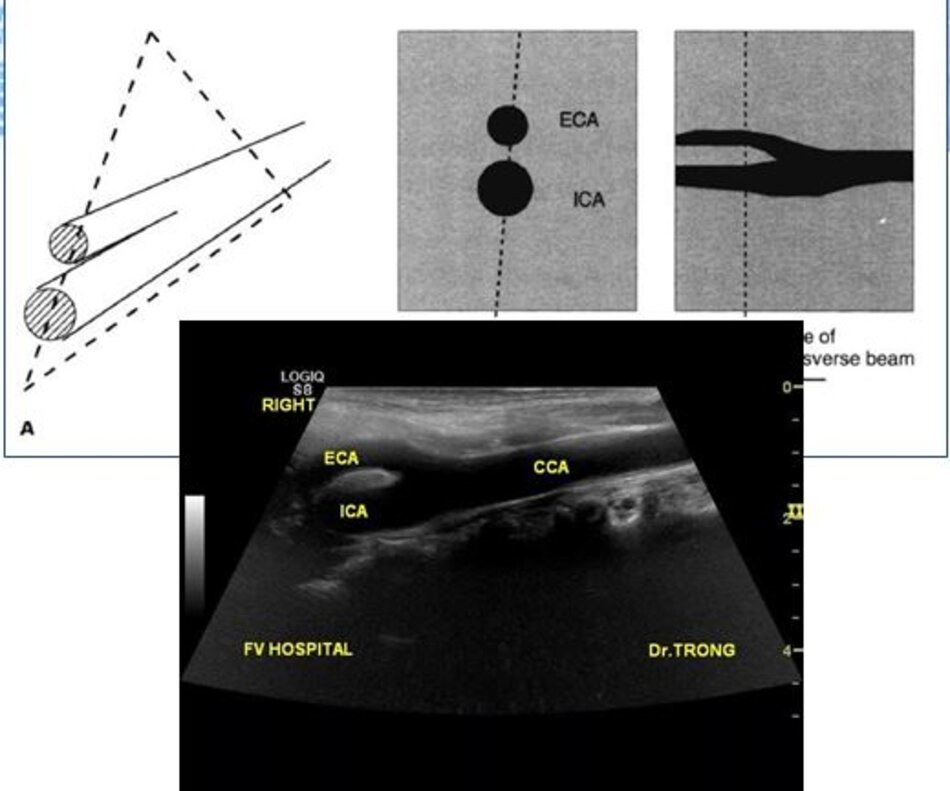
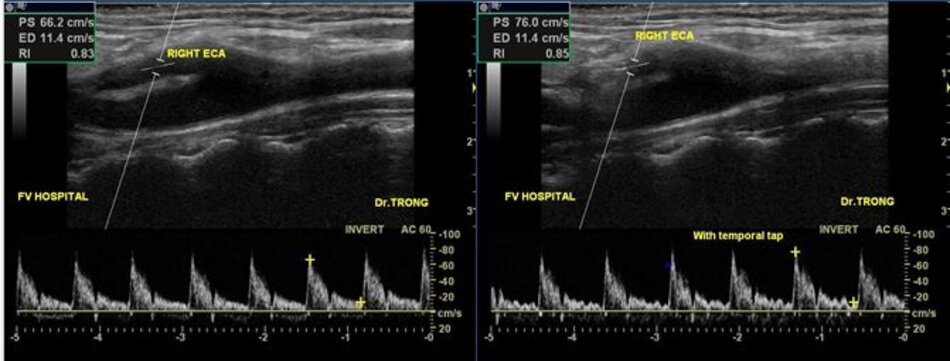
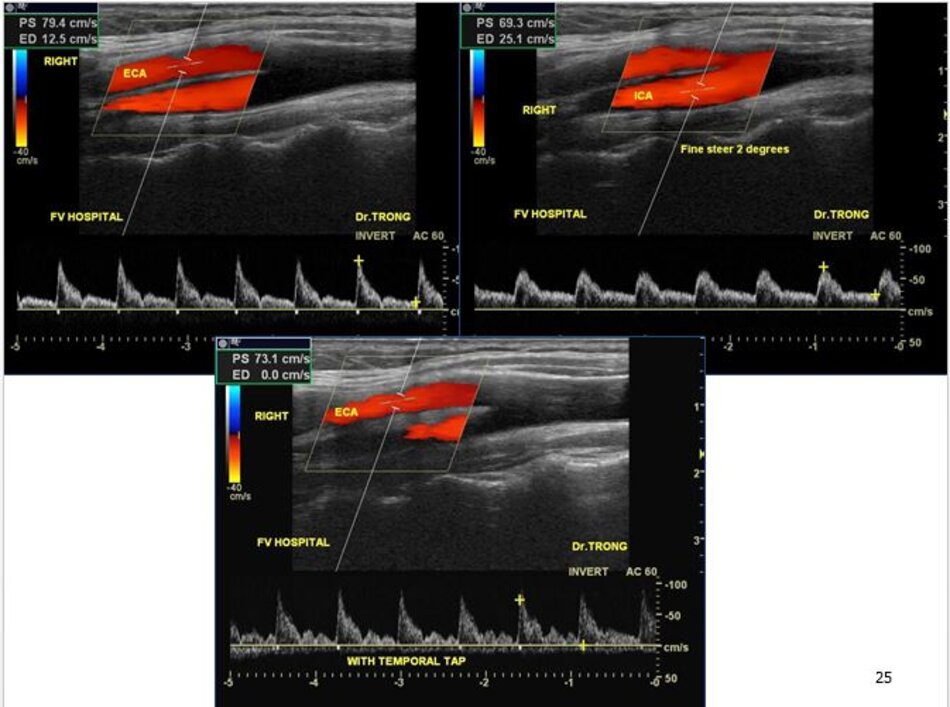
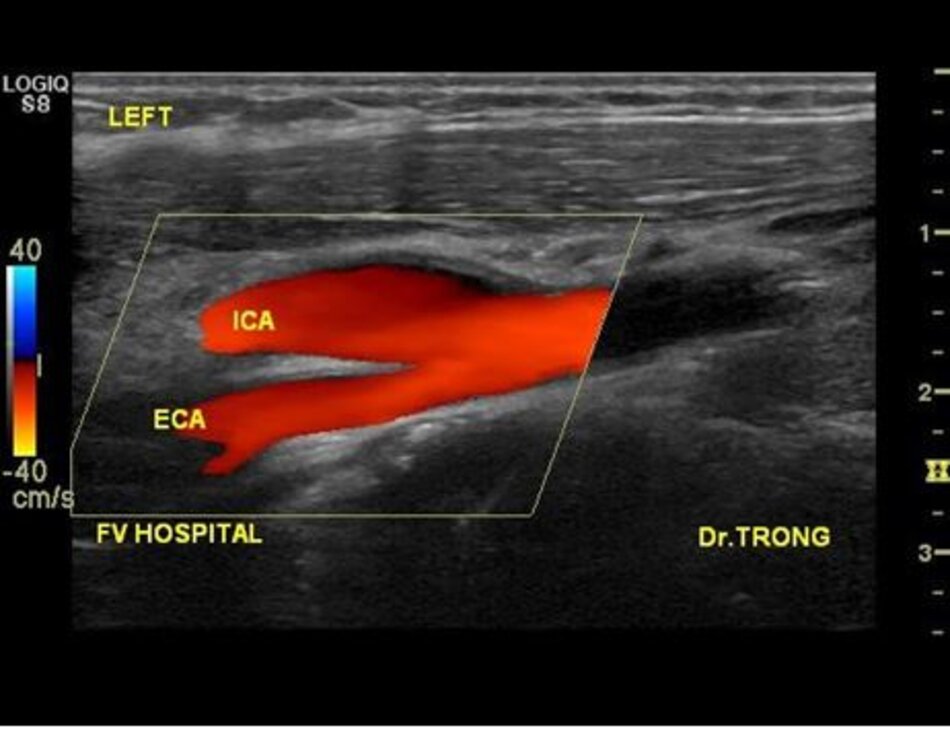
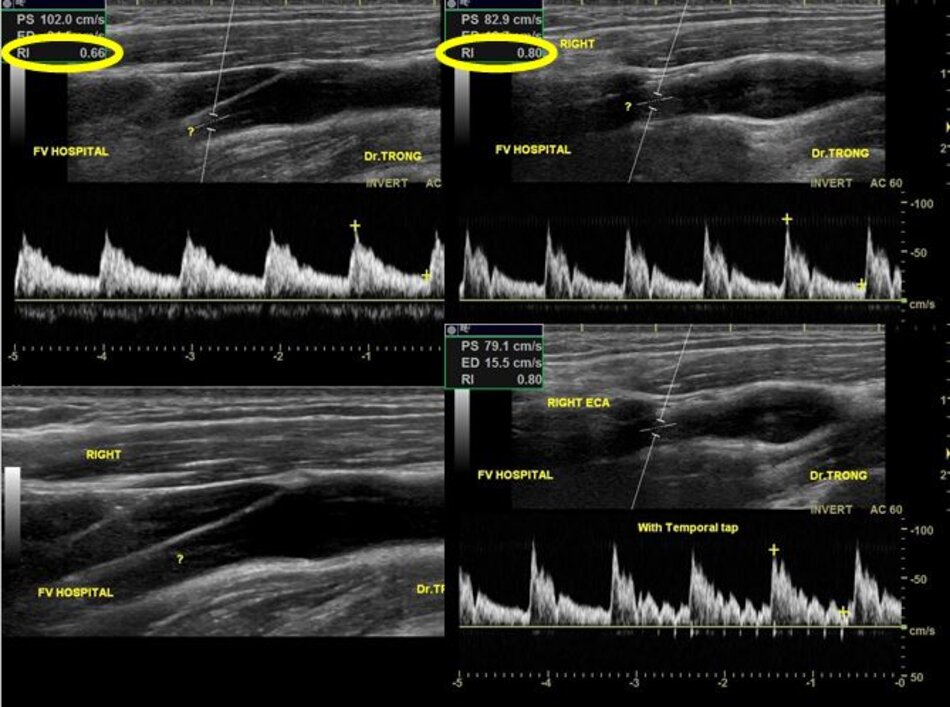
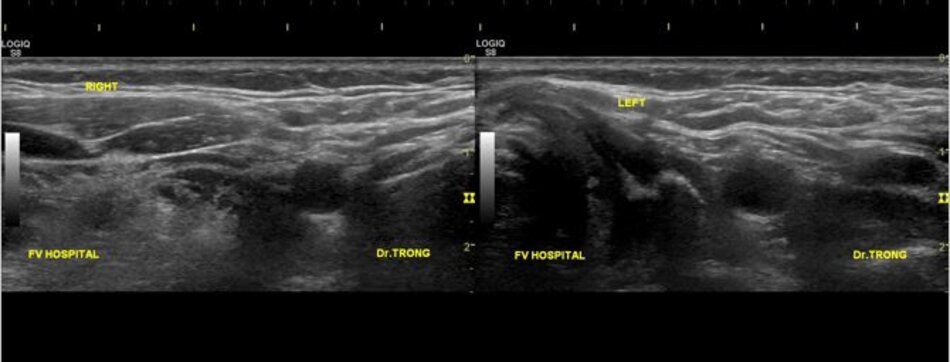
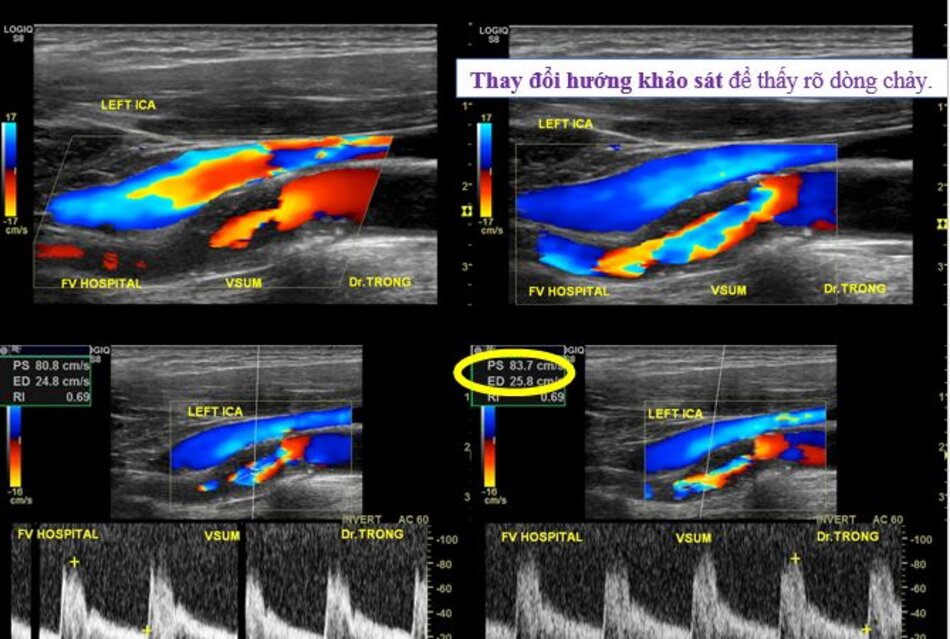
- Từ lát ngang tại hành cảnh bên phải ta xoay tròn đầu dò (rotating) theo chiều kim đồng hồ thì ĐM đầu tiên mà ta thấy được theo trục dọc chính là ĐM cảnh trong phải. Tiếp tục xoay tròn đầu dò theo chiều kim đồng hồ khoảng 15-200, ta lấy được ĐM cảnh ngoài phải theo trục dọc.
- Từ lát cắt ngang tại hành cảnh bên trái ta xoay tròn đầu dò theo chiều kim đồng hồ thì ĐM đầu tiên mà ta thấy được theo trục dọc chính là ĐM cảnh ngoài trái, xoay tiếp mới là động mạch cảnh trong trái.
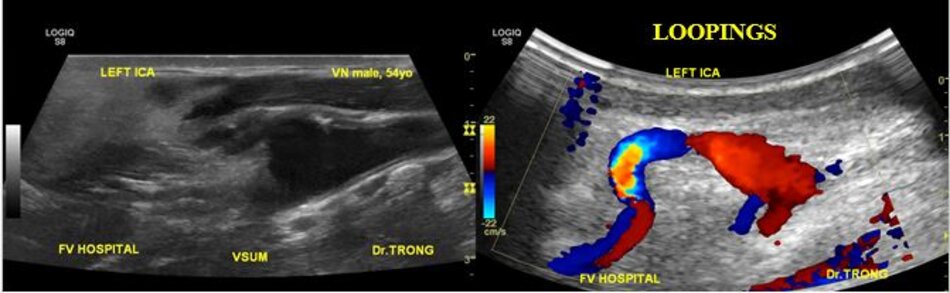
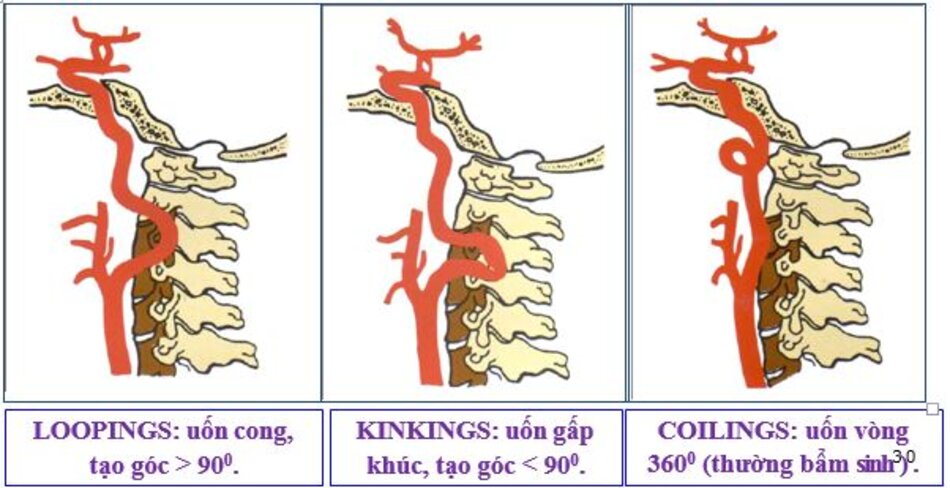
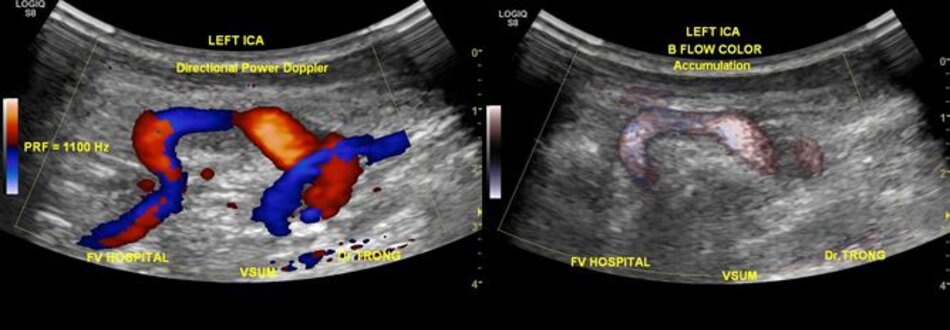
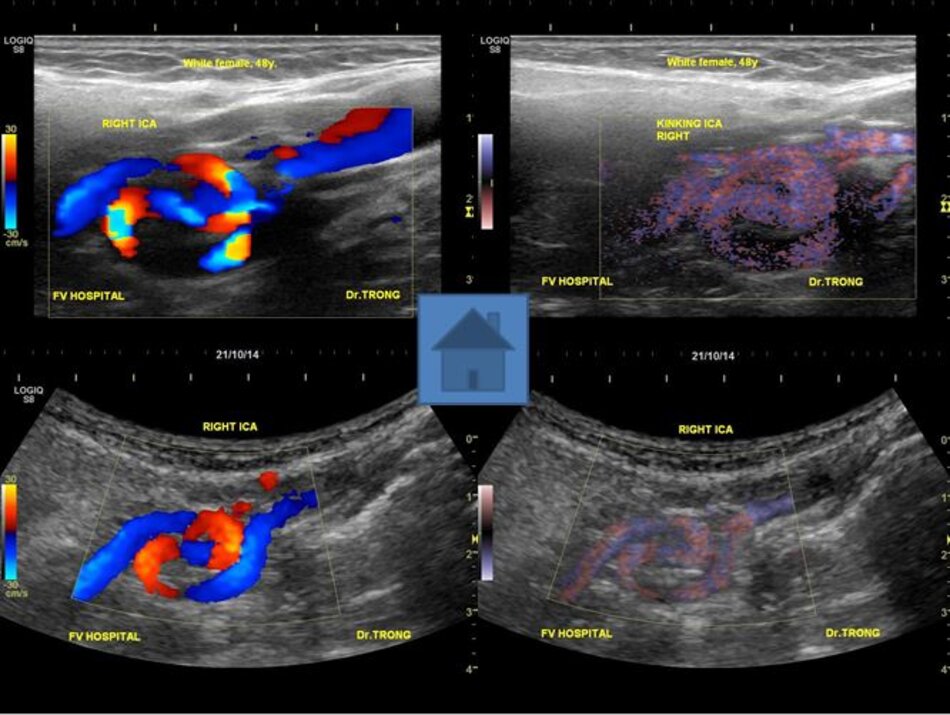
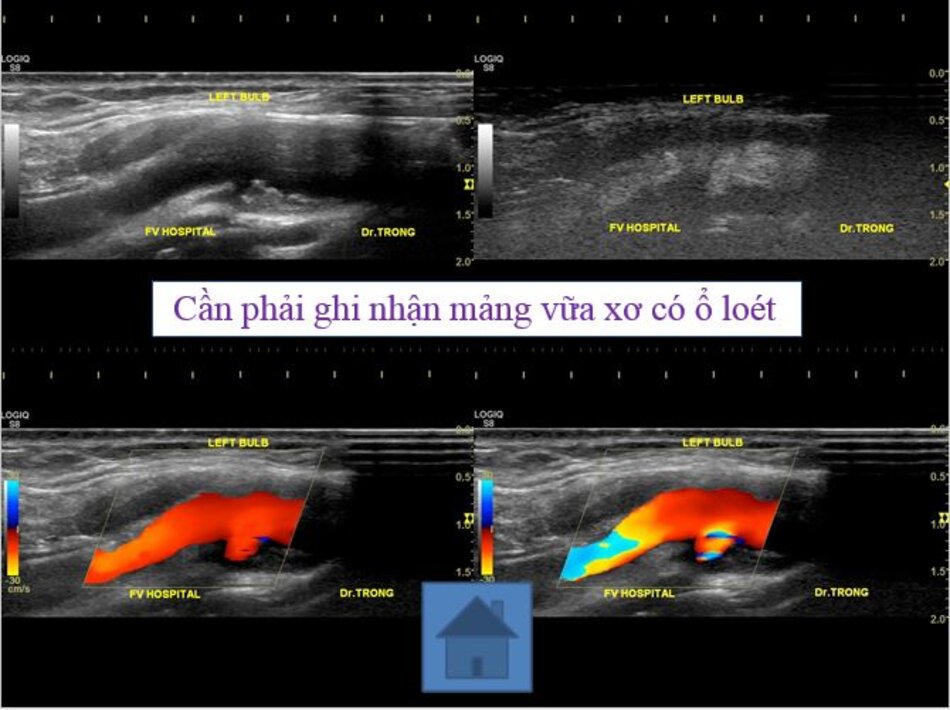
- Động mạch cảnh trong có thể dài ra (carotid elongation) liên quan đến tuổi tác (mắc phải) hoặc bẩm sinh (congenital). Cao huyết áp được xem là yếu tố thuận lợi. Khi động mạch này dài ra, nó có thể uốn lượn tạo nên các kiểu: Looping (uốn cong, tạo góc > 900), Kinking (uốn gập góc, tạo góc < 900), Coiling (uốn vòng, tạo vòng 3600, dạng này thường bẩm sinh, thấy cả hai bên). Tần suất cao ở Nữ so với Nam (4:1), người già > 60 tuổi.
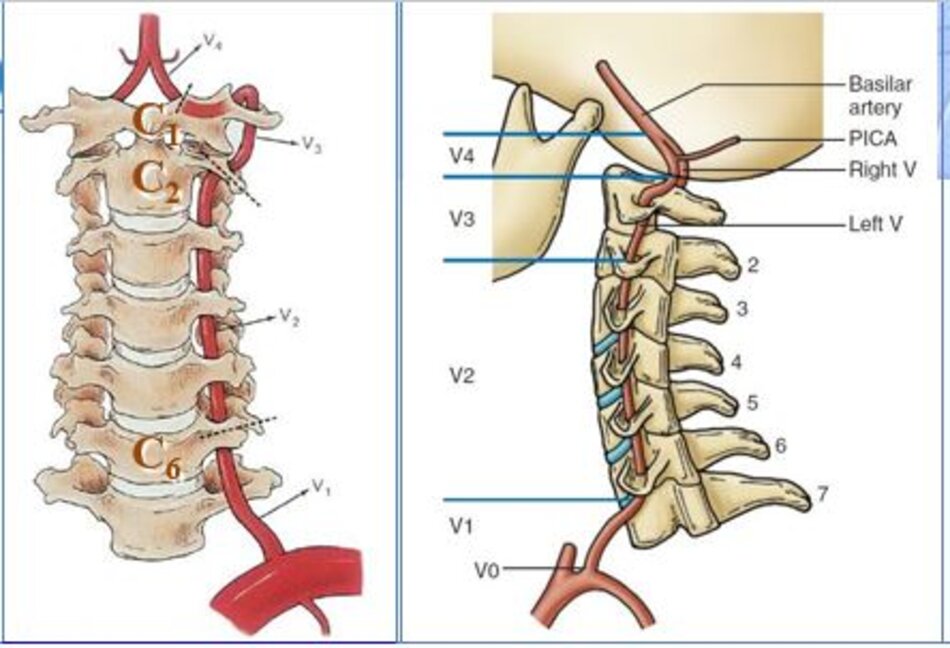
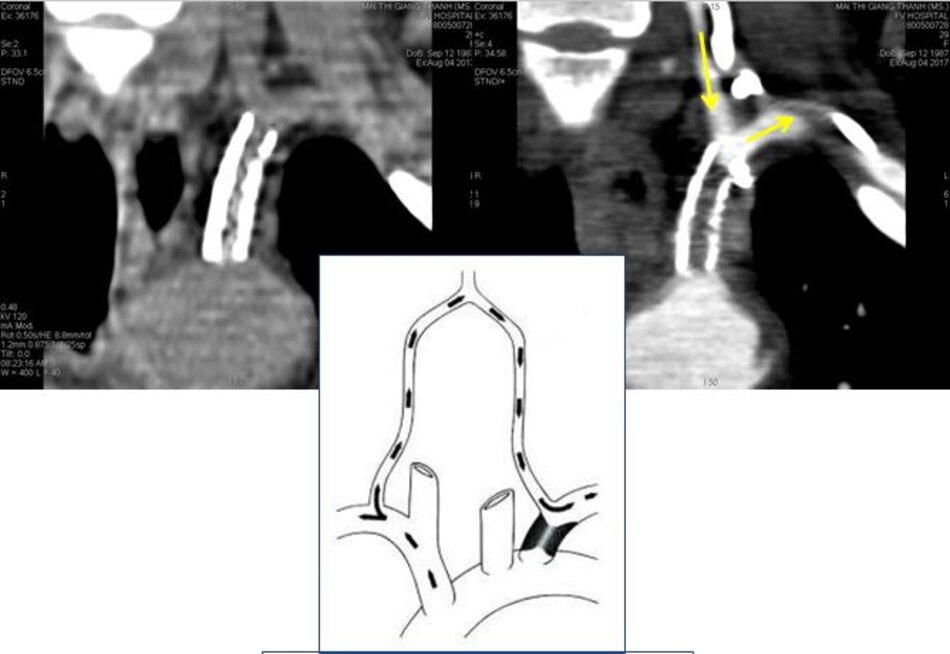
Động mạch đốt sống được chia làm 4 đoạn:
- V1: từ chỗ xuất phát đến mấu ngang C6.
- V2: từ mấu ngang C6 đến mấu ngang C2.
- V3: từ mấu ngang C2 đến mấu ngang C1.
- V4: từ mấu ngang C1 đến đến chỗ hợp lưu với ĐM đốt sống đối bên.
- V1 và V2 được khảo sát thường quy.
- V3 rất khó khảo sát (dùng đầu dò convex).
- V4 thường không khảo sát được.
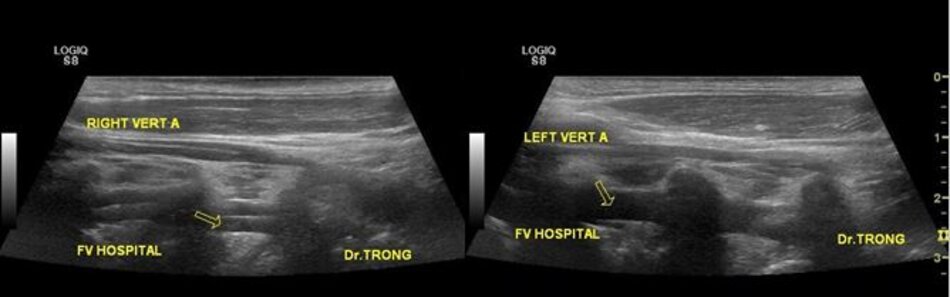
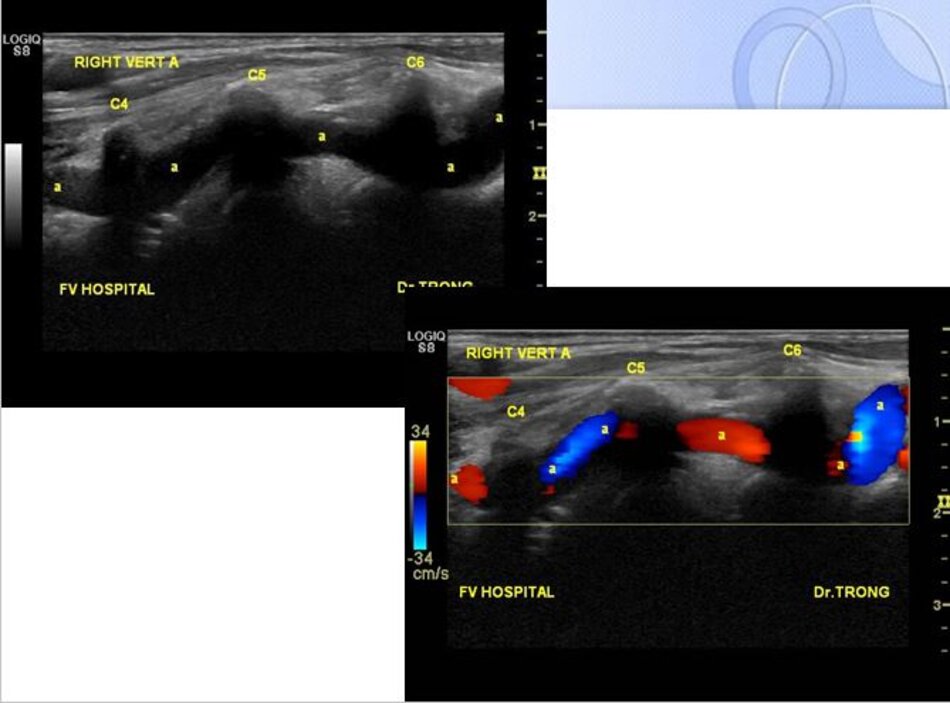
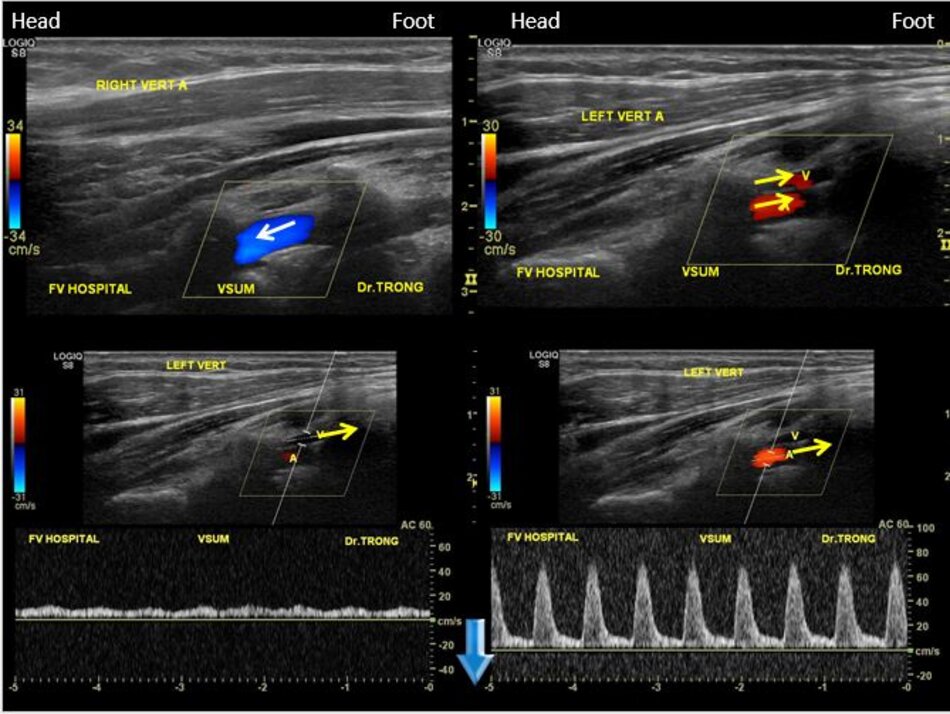
4.1 Khảo sát động mạch đốt sống – V2
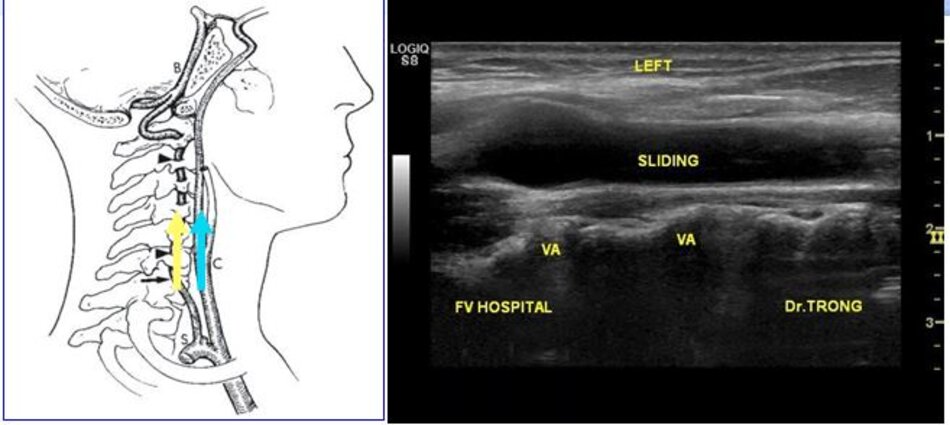
- Cách thứ nhất:
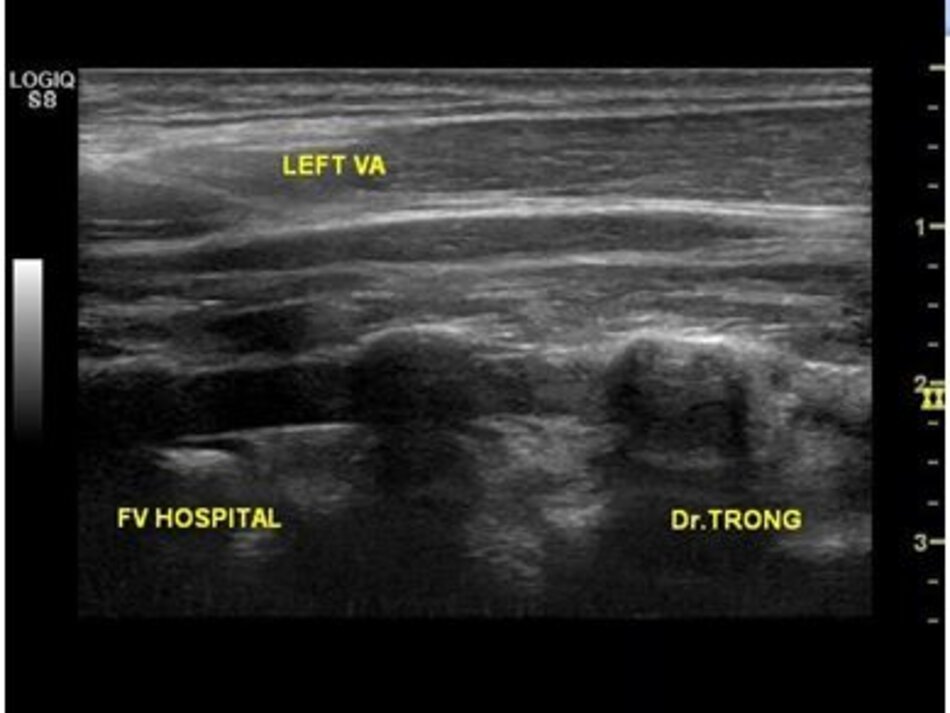
- Từ lát cắt theo trục dọc của ĐM cảnh chung ta trượt (sliding) đầu dò về phía đốt sống cổ của bệnh nhân để lấy lát cắt dọc ĐM đốt sống. Ta nhận diện động mạch đốt sống nhờ bóng lưng của các mấu ngang (transverse processes) đốt sống cổ – động mạch nằm giữa các mấu ngang.
Ngoài ĐM đốt sống còn có TM đốt sống. TM đốt sống thường nằm ở nông so với ĐM đốt sống.
- Từ lát cắt theo trục dọc của ĐM cảnh chung ta trượt (sliding) đầu dò về phía đốt sống cổ của bệnh nhân để lấy lát cắt dọc ĐM đốt sống. Ta nhận diện động mạch đốt sống nhờ bóng lưng của các mấu ngang (transverse processes) đốt sống cổ – động mạch nằm giữa các mấu ngang.
- Cách thứ hai:
- Từ lát cắt dọc theo trục dọc của ĐM cảnh chung ta gập góc (angling) đầu dò từ từ theo hướng vuông góc với mặt giường. Dừng lại khi xuất hiện các mấu ngang: ĐM đốt sống nằm giữa các mấu ngang.
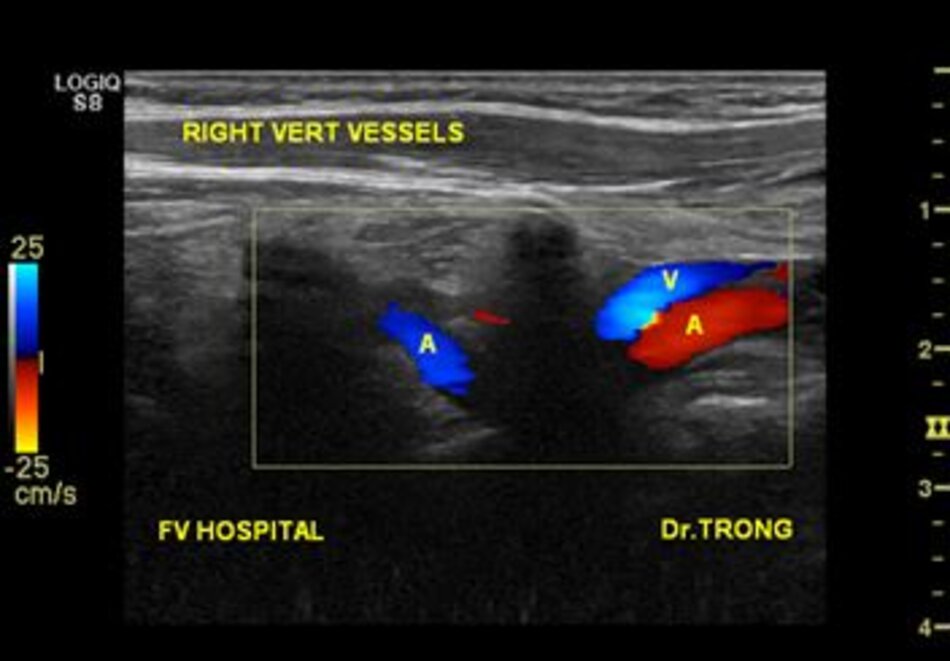
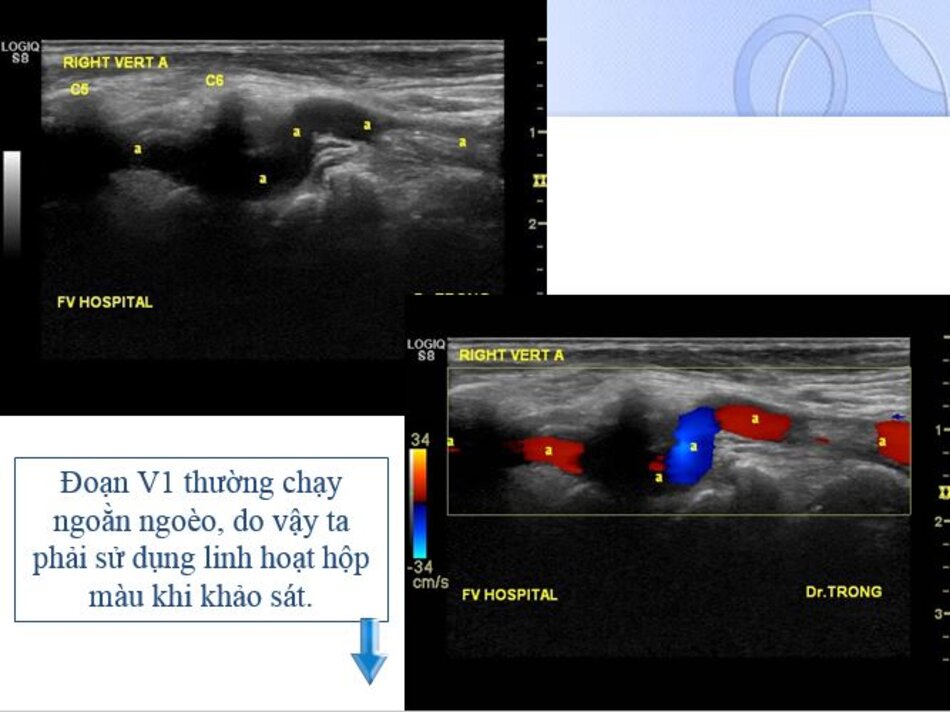
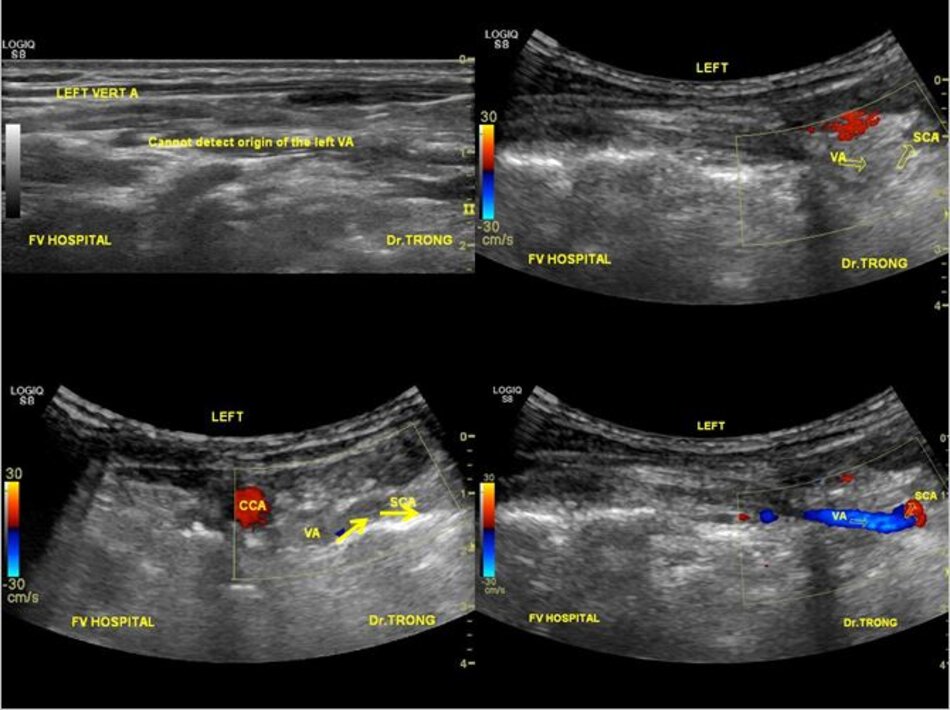
4.2 Khảo sát động mạch đốt sống – V1
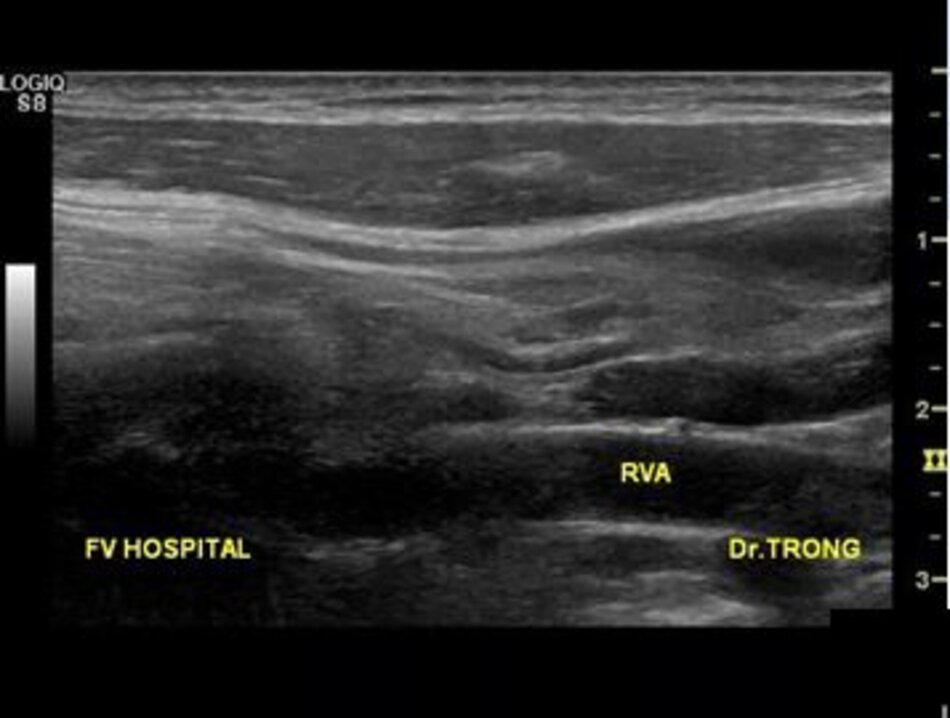
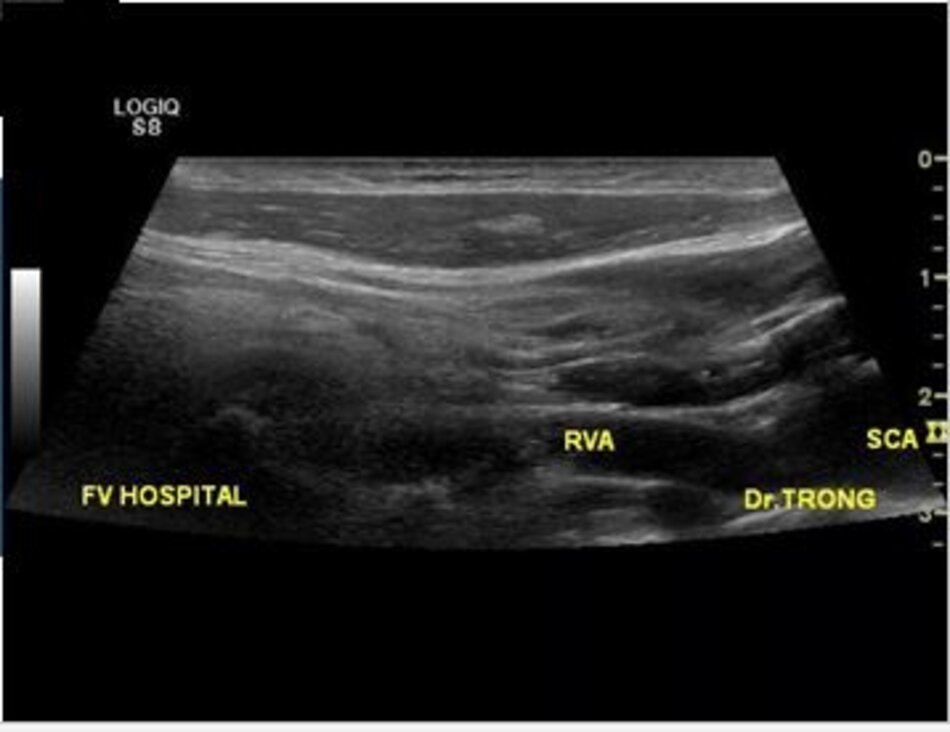
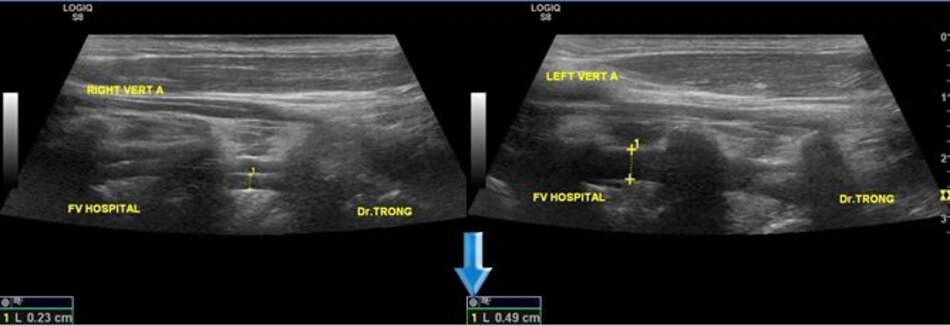
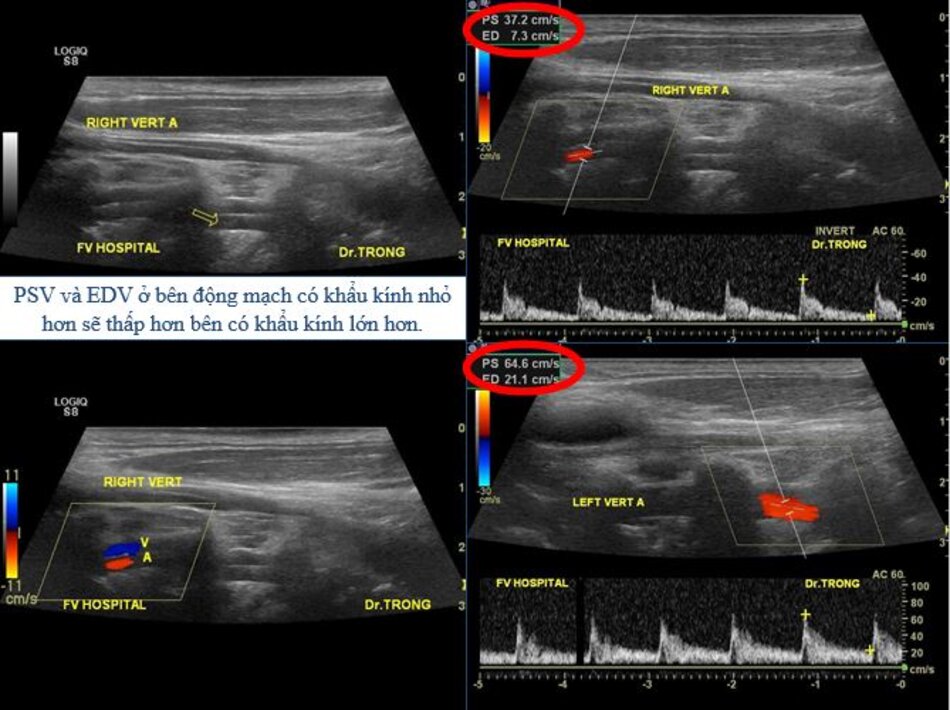
Từ lát cắt theo trục dọc của ĐM đốt sống đoạn V2, ta trượt (sliding) dọc đầu dò xuông thấp, mấu ngang cuối cùng là mấu ngang của C6, phía dưới C6 là đoạn V1 của động mạch đốt sống, cố gắng khảo sát đến chỗ xuất phát của nó (từ động mạch dưới đòn).
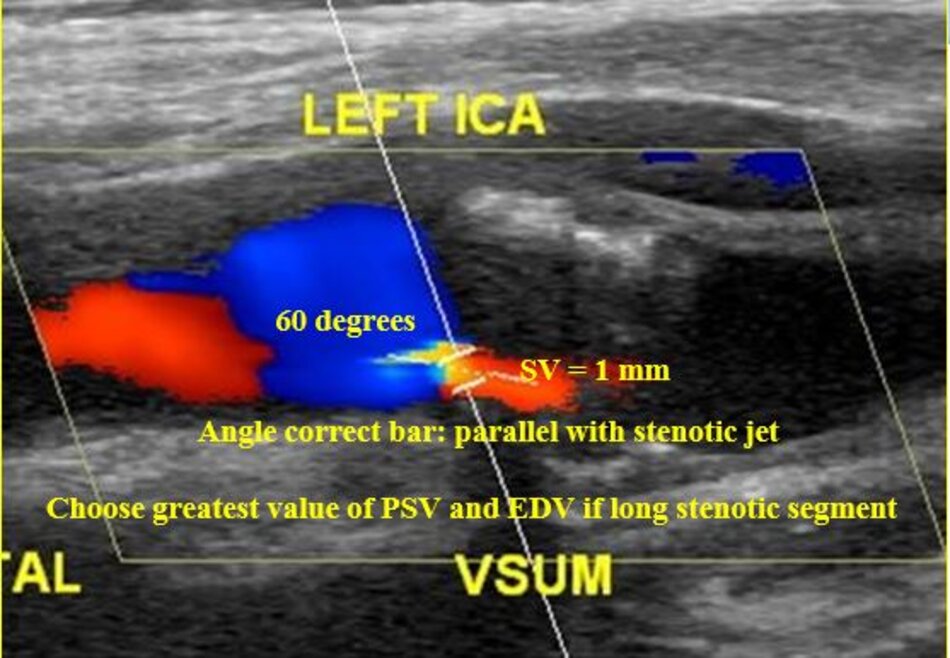
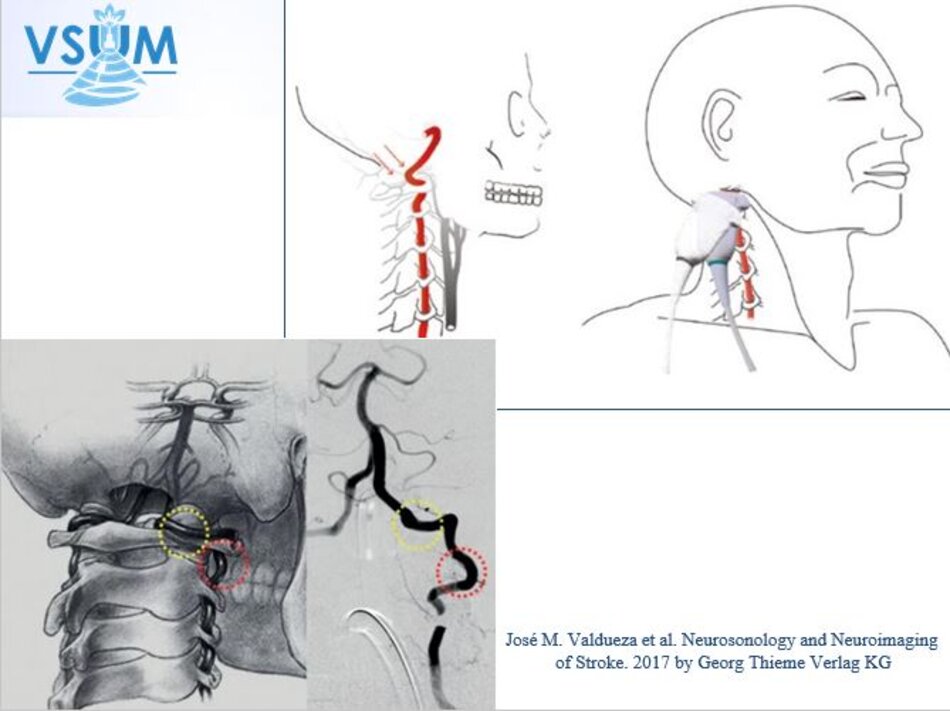
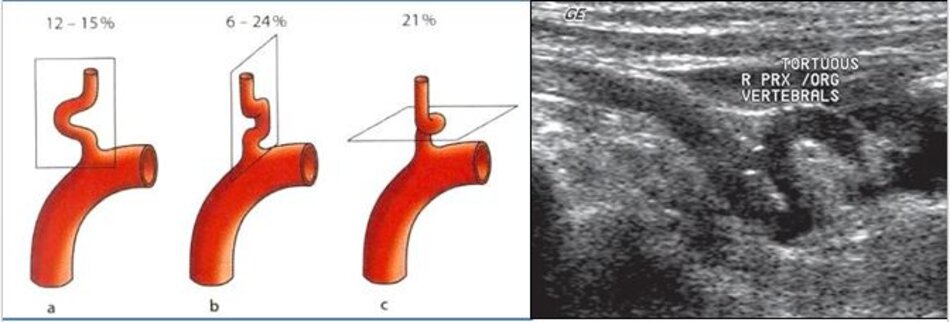
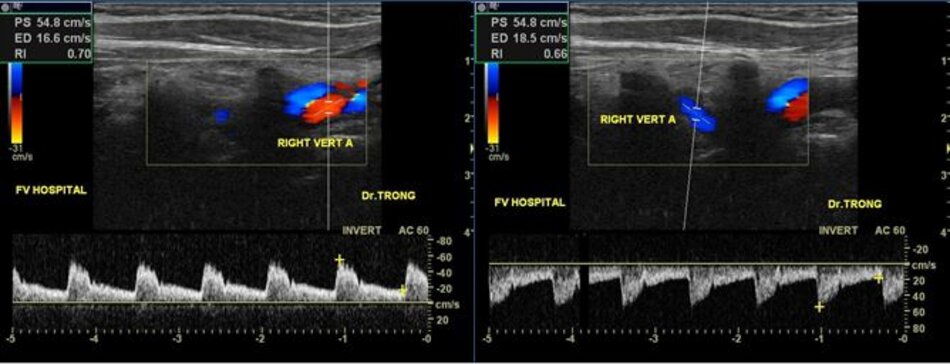
- Động mạch đốt sống hay uốn lượn (tortuous) tại gốc. Điều này khiến cho việc lấy góc Doppler để đo đạc vận tốc cho chính xác cũng không dễ chút nào.
- Hầu hết các trường hợp (> 90%) hẹp động mạch đốt sống lại xảy ra ở gốc. Tắc động mạch đốt sống cũng hay xảy ra tại vị trí này.
Xem thêm:
Các con đường tín hiệu và điều trị cơn bão cytokine trong COVID-19
Siêu âm Doppler động mạch cảnh trong – Bác sĩ Nguyễn Quang Trọng