Bệnh hô hấp
Làm ẩm cho bệnh nhân thở máy: Máy làm ẩm và ấm hay thiết bị trao đổi nhiệt và độ ẩm?
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết “Làm ẩm cho bệnh nhân thở máy: Máy làm ẩm và ấm hay thiết bị trao đổi nhiệt và độ ẩm?” tải về file pdf ở đây.
Tác giả F. Ccrpa, D. Caceres, c. Romero-Dapucto, c. Giugliano-Jaramillo, R. Pérez1, H. Budini, V. Hidalgo, T. Gutierrez1, J. Molina and J. Keymer.
Bản dịch của BS. Đặng Thanh Tuấn – BV Nhi Đồng 1.
Tóm tắt
Sinh lý bình thường của việc điều hòa khí hít vào bị thay đổi khi bệnh nhân yêu cầu tiếp cận đường thở nhân tạo và thở máy xâm lấn (IMV, invasive mechanical ventilation). Ống nội khí quản (ETT, endotracheal tube) loại bỏ các cơ chế lọc, làm ẩm và làm ấm tự nhiên của không khí được hít vào. Mặc dù có hệ thống thông khí không xâm lấn (NIMV, noninvasive ventilation) ở đường hô hấp trên, nhưng độ ẩm của khí được hít vào có thể không tối ưu chủ yếu do lưu lượng cao được tạo ra bởi bù rò rỉ, trong số các khía cạnh khác. Bất kỳ sự thiếu hụt độ ẩm và sưởi ấm nào cũng được bù đắp bởi các đường dẫn khí lớn của cây khí phế quản, chúng kém phù hợp với nhiệm vụ này, làm thay đổi chức năng của niêm mạc, chất lượng dịch tiết và hệ thống trao đổi khí cân bằng nội môi. Để tránh xảy ra những sự kiện này, các thiết bị bên ngoài cung cấp khả năng làm ẩm, sưởi ấm và lọc đã được phát triển, với các mức độ bằng chứng khác nhau hỗ trợ việc sử dụng chúng.
Giới thiệu
Đường thở của con người có vai trò quan trọng trong việc làm ấm và làm ẩm khí được hít vào [1]. Trong quá trình thở tự nhiên, khí hít vào thường được làm ấm và làm ẩm trong khoang mũi và hầu họng [2]. Sinh lý bình thường của khí điều hòa bị thay đổi khi bệnh nhân cần đường thở nhân tạo, việc đặt nội khí quản loại bỏ các cơ chế lọc, làm ẩm và làm ấm tự nhiên của không khí được hít vào [3]. Độ ẩm của khí hít vào là bắt buộc đối với tất cả các bệnh nhân thở máy, tuy nhiên, cuộc tranh luận về độ ẩm lý tưởng vẫn tiếp tục cho đến ngày nay [4].
NIMV cung cấp khí khô và lạnh qua đường hô hấp trên gây khô niêm mạc và rối loạn chức năng hô hấp. Bù rò rỉ được áp dụng bởi NIMV tạo ra lưu lượng cao trong suốt chu kỳ hô hấp, góp phần làm giảm nhiệt và độ ẩm [5]. Mặc dù trong NIMV, đường hô hấp trên được bảo tồn, nhưng độ ẩm trong NIMV có thể không tối ưu do lưu lượng được cung cấp lớn hơn, do đó làm tăng độ nhớt của chất nhầy và ứ đọng dịch tiết, những tình trạng này làm tăng nguy cơ tắc nghẽn đường hô hấp trên [6].
Trong NIMV, nên tạo độ ẩm chủ động để cải thiện sự thoải mái cho bệnh nhân [7]. Nhưng ở những bệnh nhân nào, nó cung cấp bằng chứng tốt hơn và có phải lúc nào nó cũng cần thiết ở những bệnh nhân nhập viện?
Các khái niệm sinh lý học
Độ ẩm
Độ ẩm đề cập đến lượng hơi nước trong môi trường khí [4] và nó phụ thuộc vào nhiệt độ của khí và nó có thể được biểu thị theo hai cách, là độ ẩm tuyệt đối và độ ẩm tương đối. Độ ẩm tuyệt đối (AH, absolute humidity) là lượng nước trong một thể tích khí nhất định thường được biểu thị bằng thể tích H2O mg/L [4, 8]. Độ ẩm tương đối (RH, relative humidity) là lượng hơi nước trong một thể tích khí, được biểu thị bằng phần trăm lượng hơi nước cần thiết để bão hòa hoàn toàn cùng một thể tích khí ở cùng nhiệt độ và áp lực [4].
Nếu không khí trong khí quyển ở 20°C và có AH H2O khoảng 10 mg/L nước và RH từ 55 đến 60%. Khi không khí này đi qua mũi và đường hô hấp trên, nó làm ẩm và làm ấm không khí [4]. Điều này xảy ra là do trong vòm họng, khí được hít vào tiếp xúc với màng nhầy ẩm có nhiều mạch máu [9]. Niêm mạc đường hô hấp được lót bởi biểu mô giả tầng hình trụ có lông mao và nhiều tế bào cốc, những tế bào và tuyến dưới niêm mạc này chịu trách nhiệm duy trì lớp niêm mạc đóng vai trò là bẫy mầm bệnh và là giao diện trao đổi độ ẩm. Ở cấp độ của các tiểu phế quản tận cùng, biểu mô trở thành một loại hình khối đơn giản với các tế bào cốc tối thiểu và một vài tuyến dưới niêm mạc. Do đó, khả năng của các con đường này để thực hiện cùng một mức độ ẩm so với đường hô hấp trên là hạn chế [8, 10].
Sự chuyển động của lông mao được gọi là metachronalciliary; tần số nhịp tỷ lệ thuận với nhiệt độ (t°) và thông thường ở 37°C là 750 b/phút, nhưng ở 40°C, nó tăng lên 1100 b/phút. Độ ẩm quá mức ảnh hưởng đến chức năng của lông mao, vì nó làm tăng thể tích dịch tiết do độ nhớt thấp và nguy cơ xẹp phổi do bịt kín đường thở [11]. Điều này giải thích tại sao ở nhiệt độ trên 37°C và độ bão hòa khí 100% tạo ra sự ngưng tụ khí, do đó làm giảm độ nhớt của chất nhầy và tăng độ dày của chất lỏng quanh tế bào, chất lỏng này có thể quá lỏng để kết hợp đúng cách với các đầu của lông mao, do đó ảnh hưởng đến sự vận chuyển chất nhầy [12, 13].
Khi không khí di chuyển về phía trước qua đường hô hấp, nó sẽ được làm ẩm bằng nhiệt, ở giữa khí quản, nhiệt độ và AH lần lượt đạt khoảng 34°C và 34 đến 38 mg H2O/L [14]. Điểm mà tại đó khí đạt đến 37°C và độ ẩm tương đối là 100% (tương ứng với độ ẩm tuyệt đối là 44 mg H2O/L), được gọi là giới hạn bão hòa đẳng nhiệt (limit of isothermal saturation), nằm dưới carina khoảng 5 cm trong thời gian nhịp thở yên tĩnh (quiet breathing), giữa thế hệ thứ ba và thứ năm của cây phế quản [14, 15]. Điều này tạo điều kiện tối ưu cho quá trình trao đổi khí ở màng phế nang-mao mạch [4]. Độ ẩm và nhiệt độ không đổi dưới giới hạn bão hòa đẳng nhiệt [14].
Đường hô hấp trên cung cấp 75% nhiệt và độ ẩm cho phế nang. Nếu điều kiện sinh lý thay đổi, bằng cách đặt ETT trong IMV hoặc khi thay đổi điều kiện lưu lượng và áp lực trong NIMV, thì sẽ không có hệ thống làm ẩm thích hợp cho bệnh nhân của chúng tôi. Điểm bão hòa đẳng nhiệt có thể bị ảnh hưởng, bất kỳ sự thiếu hụt độ ẩm và sưởi ấm nào cũng được bù đắp bởi các đường dẫn khí lớn của cây khí phế quản, vốn không phù hợp với nhiệm vụ này, do đó làm thay đổi chức năng niêm mạc, chất lượng dịch tiết và trao đổi khí của hệ thống cân bằng nội môi.
Thiết bị tạo ẩm
Máy tạo độ ẩm là thiết bị bổ sung các phân tử nước, khí và nhiệt độ. Chúng được phân loại là chủ động nếu chúng có nguồn nhiệt, nước và lưu lượng bên ngoài (heated humidifiers, HH) và thụ động nếu chúng sử dụng nhiệt độ và hydrat hóa từ khí thở ra của bệnh nhân (heat and moisture exchangers, HME) [16]. Xem Bảng 1.
Bảng 1. Ưu nhược điểm của HH và HME.
| Thiết bị | Thuận lợi | Bất lợi |
| Chủ động (HH) | Ứng dụng phổ biến | Giá đắt |
| Tin cậy | Sử dụng nước | |
| Báo động | Ngưng tụ nước | |
| Phạm vi rộng của nhiệt độ và độ ẩm | Nguy cơ ô nhiễm | |
| Kiểm soát nhiệt độ | Khả năng bị điện giật và bỏng thấp | |
| Đạt độ ẩm tuyệt đối tối đa | Không có bộ lọc | |
| Thụ động (HME) | Giá rẻ | Không áp dụng cho tất cả bệnh nhân |
| Hoạt động thụ động | Tăng khoảng chết | |
| Thân thiện với người dùng | Tăng sức cản | |
| Loại bỏ ngưng tụ | Khả năng tắc nghẽn | |
| Di động | Tạo sương |
Máy tạo ẩm chủ động
Các loại máy tạo độ ẩm này được chia thành nhiều loại: máy tạo độ ẩm sủi bọt (bubble), máy tạo độ ẩm thác nước (waterfall), máy tạo độ ẩm nối tắt (bypass) và máy tạo độ ẩm áo sơ mi (shirt) [8]. Trong số các hệ thống làm ẩm chủ động, bypass được sử dụng rộng rãi nhất hiện nay trong ICU, chúng được áp dụng trong cả thở máy xâm lấn và thở không xâm lấn [7]. Khí đi vào bệnh nhân đi qua bề mặt của nước nóng, làm cho độ ẩm đạt gần 100% RH và có thể cung cấp tới 44 mg/L AH [17, 18].
Nước được làm ấm thông qua đế gia nhiệt, truyền nhiệt bằng cách đối lưu từ kim loại của đế. Nó tự điều chỉnh bởi một cơ chế phụ trợ và bao gồm: cáp sưởi ấm, (duy trì nhiệt độ của khí trong bộ dây máy thở, do đó ngăn chặn sự ngưng tụ trong đường ống và khả năng xâm nhập của vi khuẩn), cáp có hai cảm biến nhiệt độ, ở đầu ra của máy tạo độ ẩm và một mảnh chữ Y (gần bệnh nhân) để điều khiển servo nhiệt độ của hệ thống [18, 19]. Trong hầu hết các thiết bị hiện đại, nhiệt độ được đặt trước ở 37°C [20]. Hệ thống này duy trì kiểm soát nhiệt độ khí cho bệnh nhân, bất kể sự thay đổi của lưu lượng khí hoặc mực nước trong bình chứa, mặc dù có thời gian phản ứng chậm [21]. Nước ngưng tụ trong đường ống được coi là bị ô nhiễm và không được đưa trở lại máy tạo ẩm [19]. Vấn đề chính của thiết bị này là nó không lọc được các hạt [22].
=> Đọc thêm: Vai trò của các liệu pháp cứu hộ trong điều trị ARDS nặng.
Thiết bị tạo độ ẩm thụ động
Là thiết bị trao đổi nhiệt và ẩm (HME, heat and moisture exchangers) dùng một lần, một số có bộ lọc hạt. Chúng nhẹ, rẻ tiền và dễ sử dụng với các đầu nối tiêu chuẩn cho IMV [23]. Chúng chứa bề mặt giấy có độ tiếp xúc cao, với các phần tử kim loại được nén giúp thu giữ các hạt hơi nước và hơi nước thở ra, giữ lại và giải phóng nó trong thì hít vào tiếp theo. Để thực hiện chức năng này, HME có thể kỵ nước (hydrophobic) (như HMEF, Heatand-Moisture Exchanger Filter), hút ẩm (hygroscopic) (HHME, Hygroscopic heat-andMoisture Exchanger Filter) hoặc cả hai có bộ lọc
(HHMEF, ygroscopy Heatand-Moisture Exchanger and filter). Dữ liệu này được thể hiện trong Bảng 2. Hút ẩm là một tính từ của một vật liệu hóa học phức hợp, hấp thụ độ ẩm từ không khí. Vật liệu nhôm của thiết bị này nhanh chóng trao đổi nhiệt độ khi quá trình ngưng tụ được hình thành giữa các lớp vật liệu này. Nhiệt và độ ẩm được giữ lại được trả lại trong quá trình hít vào. Thêm phần tử dạng sợi giúp giữ ẩm và giảm sự tích tụ hơi nước ở vị trí phụ thuộc của thiết bị [24, 25]. Kỵ nước là một tính từ cho những chất hoặc nguyên tố đẩy nước và không thể trộn hoặc hấp thụ. Họ sử dụng giấy hoặc polypropylene được xử lý bằng canxi hoặc lithium clorua, để tăng khả năng bảo toàn độ ẩm và đẩy nước không được hấp thụ [26]. Điều quan trọng cần đề cập là các thiết bị này cũng hoạt động như một bộ lọc vi khuẩn [17]. HME được lắp giữa mảnh chữ Y của bệnh nhân, có thể làm tăng lực cản luồng không khí, không chỉ trong khi hít vào mà còn trong khi thở ra. Lực cản tối thiểu đối với lưu lượng là 0,5 đến 3,6 cm H2O/L/giây [27, 28]. Điều quan trọng là phải tính đến khoảng chết do các thiết bị này tạo ra, có thể thay đổi. Trong số các thiết bị khác nhau theo một số phép đo, nó có thể đạt tới 95 mL [29, 30]. Không bao giờ được sử dụng máy tạo ẩm thụ động cùng với máy tạo ẩm chủ động [31].
Bảng 2. Các loại thiết bị trao đổi nhiệt và độ ẩm (HME).
| Chức năng | |
| HME | Kỵ nước |
| HMEF (Bộ lọc trao đổi nhiệt và độ ẩm kèm bộ lọc): | Kỵ nước + Bộ lọc |
| HHME (Bộ trao đổi nhiệt và độ ẩm – hút ẩm): | Kỵ nước + Hút ẩm |
| HHMEF (Bộ trao đổi nhiệt và độ ẩm – hút ẩm kèm bộ lọc): | Kỵ nước + Hút ẩm + Bộ lọc |
Nếu nước hoặc chất lỏng làm tắc HME, bệnh nhân không được thông khí đúng cách và có thể không thở ra hoàn toàn trong quá trình thông khí với áp lực dương [32]. Các nghiên cứu khuyến nghị sử dụng HHMEF vì các đặc tính kỵ nước, hút ẩm và lọc của chúng, như trong Bảng 2 [9].
Giá trị độ ẩm tối thiểu mà thiết bị phải cung cấp là bao nhiêu?
Viện Tiêu chuẩn Quốc gia Hoa Kỳ (ANSI) và Hiệp hội Chăm sóc Hô hấp Hoa Kỳ (AARC) khuyến nghị AH ≥30 mg H2O/L đối với không khí được hít vào trong quá trình thở máy [16, 33], trong khi ISO (Tổ chức Tiêu chuẩn hóa Quốc tế) ưu tiên hơn Giá trị AH ≥ 33 mg H2O/L [34]. Điều quan trọng cần lưu ý là các thông số kỹ thuật về hiệu suất do nhà sản xuất HME cung cấp dựa trên các phép đo trong ống nghiệm khi cung cấp độ ẩm, sử dụng phương pháp ISO 9360 [7, 35]. Tuy nhiên, hiệu suất in vivo của HMEs có thể khác với thông số kỹ thuật của nhà sản xuất khi xác định khả năng sưởi ấm và làm ẩm, những cấu hình này không phản ánh đầy đủ sinh lý hô hấp của con người [7, 36]. Một khía cạnh quan trọng là chúng ta phải biết hiệu suất của các thiết bị chúng ta sử dụng trong đơn vị của mình. Trong một nghiên cứu của Lellouche và cộng sự năm 2009 [29] đã thử nghiệm 32 HME và cho thấy chỉ 37,5% có hiệu suất tốt (> hoặc = 30 mg H2O/L), trong khi 25% có hiệu suất kém (<25 mg H2O/L). Sự khác biệt về giá trị giữa các phép đo của họ và dữ liệu do nhà sản xuất cung cấp về độ ẩm là 3,0 ± 2,7 mg H2O/L, đó là lý do tại sao chúng tôi phải kiểm tra xem các thiết bị tại đơn vị của chúng tôi đã được thử nghiệm chưa và có đáp ứng tiêu chuẩn hay không, bất kể những gì nhà sản xuất tuyên bố. Restrepo và cộng sự [7] nêu rõ rằng thiết bị được sử dụng, chủ động hoặc thụ động, phải cung cấp mức độ ẩm là 33 mg H2O/L và 44 mg H2O/L và nhiệt độ từ 34°C đến 41°C với độ ẩm tương đối 100% để ngăn chặn làm khô chất tiết trong đường thở nhân tạo.
Làm ẩm trong IMV, chúng tôi có thể sử dụng thiết bị nào?
Thông khí cơ học được cung cấp qua ống khí quản (ETT, endotracheal tube) cho bệnh nhân bị bệnh nặng, yêu cầu hệ thống sưởi, làm ẩm và lọc đường thở thích hợp để chống lại việc nối tắt qua đường hô hấp trên do sử dụng ETT [37]. Bất kỳ sự thiếu hụt độ ẩm nào cũng phải được bù đắp bởi các đường dẫn khí lớn của cây khí phế quản, vốn không thích hợp cho nhiệm vụ này, khí có RH thấp sẽ nhanh chóng hấp thụ độ ẩm từ niêm mạc khí phế quản và các chất tiết trong đường thở, điều này có thể dẫn đến khô dịch tiết, làm tắc nghẽn chất nhầy và tắc nghẽn đường thở [38]. Việc sưởi ấm và làm ẩm khí hít vào, với các thiết bị khác nhau, có thể ngăn ngừa các biến chứng liên quan đến khô niêm mạc đường hô hấp, có thể dẫn đến tắc nghẽn ETT [39]. Đó là lý do tại sao nên làm ẩm ở tất cả bệnh nhân dùng IMV với mức độ bằng chứng 1A [7].
Có những biến số có thể ảnh hưởng đến chúng ta trong quá trình làm ẩm và có thể ảnh hưởng đến việc lựa chọn thiết bị làm ẩm thích hợp:
Nhiệt độ không khí xung quanh
Lellouche và cộng sự [40] đã đo hai HME thụ động và một chủ động/thụ động (Hudson Heat Teleflex Humid-Medical), ở ba nhiệt độ môi trường khác nhau (22 đến 30°C) và kết luận rằng có ảnh hưởng không đáng kể của nhiệt độ phòng đối với độ ẩm được cung cấp bởi HMEs, vì các thiết bị này có thể được sử dụng để cung cấp đủ độ ẩm ở các vùng khí hậu khác nhau.
Thông khí phút (VE)
Các nghiên cứu khác nhau đo lường tác động của thể tích khí lưu thông (VT), nhịp thở (RR) và thông khí phút (VE) trong quá trình làm ẩm, đã sử dụng VT cao từ 0,5 đến 1,0 L và VE cao hơn từ 10 đến 20 L/phút [41]. Một thử nghiệm đối chứng ngẫu nhiên so sánh HME với các đặc tính kỵ nước, một HME với các đặc tính kỵ nước và hút ẩm được so sánh với HH, với tốc độ thông khí phút là 10,8 L/phút, 11,6 L/phút và 10,2 L/phút, cho thấy rằng sau 72 giờ, đường kính trong của ETT đã giảm 6,5 mm với HME kỵ nước, 2,5 mm với HME hút ẩm và kỵ nước, và 1,5 mm với HH [42]. Điều này sẽ cho phép kết luận rằng ở những bệnh nhân có VE cao (trên 10 L/phút), chúng ta nên chọn HH. Trong một nghiên cứu gần đây Lellouche và cộng sự [40] họ đã đi đến kết luận rằng sự thay đổi VE không đáng kể trong hiệu suất làm ẩm của HME khi sử dụng VT là 0,5 và 0,65 L, với nhịp hô hấp từ 20 đến 30 nhịp thở/phút và với VE là 10 và 20 L/phút, tương ứng. Một khía cạnh quan trọng cần xem xét là các chiến lược được đề cập ở trên không tương quan với các chiến lược bảo vệ phổi đối với IMV. Hướng dẫn hiện tại về các chiến lược thông khí dựa trên trọng lượng cơ thể dự đoán theo chiều cao, là việc sử dụng thông khí được khuyến nghị trong khoảng từ 6 mL/kg đến 8 mL/kg, thậm chí giảm xuống mức tối thiểu 4 mL/kg khi có thể [43]. Như Antony R Wilkes [41] nói, các nhà sản xuất buộc phải khai báo phạm vi giá trị của VT mà HME có thể được sử dụng, do đó chúng tôi khuyên bạn nên xem xét thông tin này khi phải mua các thiết bị này trong cơ sở của mình.
Khoảng chết
Một trong những nhược điểm của việc sử dụng HME và có thể hạn chế sử dụng chúng là do thể tích bên trong lớn, làm tăng khoảng chết của bộ dây máy thở, do đó có thể làm tăng thông khí phút, áp lực động mạch carbon dioxide (PaCO2) và công thở trong quá trình thông khí hỗ trợ áp lực [44]. Sự gia tăng khoảng chết này làm giảm thông khí phế nang và tạo ra sự gia tăng PaCO2 động mạch, để duy trì mức thông khí phế nang như cũ. Một chiến lược thông khí sẽ là tăng thể tích khí lưu thông, do đó khiến bệnh nhân bị tổn thương phổi theo thể tích [8]. Điều này có liên quan rất lớn ở những bệnh nhân mắc hội chứng suy hô hấp cấp tính (ARDS), bởi vì như đã mô tả ở trên, điều quan trọng là phải xem xét các chiến lược thở máy từ 4 mL/kg đến 6 mL/kg [43]. Trong nghiên cứu của Moran và cộng sự, 2006 [45], ở những bệnh nhân bị tổn thương phổi cấp tính (ALI) và ARDS được thở máy bằng các thiết bị HME trong đó PaCO2 được đo, và sau đó duy trì cùng một VT, áp lực dương cuối thì thở ra (PEEP), RR và FiO2 đã được thay đổi thành thiết bị HH, với những thiết bị này họ thấy PaCO2 giảm từ 46 +/- 9 xuống 40 +/- 8 mmHg. Prat và cộng sự [46] cho thấy mức PaCO2 giảm 17 mmHg ở bệnh nhân ARDS khi sử dụng HH thay vì HME. Điều này sẽ liên quan đến sự khác biệt về khoảng chết 95 ml giữa các thiết bị [8, 46]. Việc giảm khoảng chết bằng cách sử dụng HH làm giảm PaCO2 và quan trọng nhất, nếu điều kiện đẳng áp được duy trì thông qua chiến lược giảm VT, điều này sẽ cải thiện độ giãn nở của phổi và giảm áp lực bình nguyên [45].
Số lượng và chất lượng dịch tiết đường thở
Sự hiện diện của màng sinh học (biofilm) trên thành trong của ống nội khí quản được thể hiện, được hình thành bởi các vi sinh vật tạo ra xopolysaccharides có chức năng bảo vệ hệ thống miễn dịch khỏi kháng sinh [47, 48]. Màng sinh học này tạo cơ sở cho sự tích tụ dịch tiết trong ống, với nguy cơ tắc nghẽn hơn nữa khi có chất tiết bám vào lớp này, dẫn đến giảm khoảng 7% lòng ống mà không quan sát thấy tắc nếu sử dụng độ ẩm phù hợp. Làm ẩm kém có liên quan đến tỷ lệ cao và mức độ tắc nghẽn ETT do dịch tiết cao hơn [49]. Một đề xuất đánh giá màng sinh học này được thể hiện trong một nghiên cứu của Coppadoro và cộng sự [50] thông qua MicroCT, nơi thể hiện lớp màng sinh học và cũng khẳng định rằng lượng dịch tiết trong ETT không liên quan đến sự xâm nhập của vi sinh vật. Với những dữ liệu này, chúng tôi có thể nói rằng có nhiều hơn một yếu tố nguy cơ có thể tạo điều kiện cho tắc nghẽn ETT. Branson và cộng sự [51], dựa trên một loạt các nghiên cứu, đề xuất một số chống chỉ định đối với việc sử dụng HME, trong số đó đề cập đến: sự hiện diện của dịch tiết máu có nguy cơ tắc HME, điều này sẽ làm tăng công thở và dịch tiết dính chặt, vì vậy cần phải làm ẩm nhiều hơn để hóa lỏng dịch tiết và giảm nguy cơ tắc nghẽn chất nhầy và tắc nghẽn đường thở.
Nhiệt độ khí thở ra
Ở những bệnh nhân bị hạ thân nhiệt, việc sử dụng HH được khuyến khích vì nó duy trì nhiệt độ thích hợp trong đường hô hấp và ngăn ngừa mất nhiệt ra môi trường, đóng vai trò cận biên (10%) trong việc tăng nhiệt độ cơ thể [52].
Viêm phổi liên quan đến thở máy (VAP)
Nhiều tác giả từ những năm 90 đã cố gắng thiết lập mối quan hệ giữa loại máy tạo độ ẩm và tỷ lệ viêm phổi liên quan đến thở máy. Trong tìm kiếm này, đã có các thử nghiệm ngẫu nhiên [53-55], trong đó Kola và cộng sự [55] đã so sánh HME và HH hút ẩm, trong đó chỉ ra rằng trong số các nguyên nhân khác của VAP là hít dịch hầu-họng, ngưng tụ lắng đọng trong bộ dây máy thở, bản thân nó là nguồn lây nhiễm do mức độ vi khuẩn xâm nhập cao trong hệ thống, đặc biệt là sau khi bảy ngày trở lên của IMV. Tại thời điểm này, chúng ta nên xem xét việc kết hợp các bộ dây máy thở có cáp sưởi ấm để giảm thiểu khả năng ngưng tụ trên bộ dây máy thở và ngăn chặn sự xâm nhập do sự ngưng tụ đã đề cập ở trên. Các tác giả khác, Lorente và cộng sự 2006 [56], trong quá trình tìm kiếm để thiết lập các hướng dẫn dẫn đến giảm VAP, tuyên bố rằng trong thời gian IMV ít nhất năm ngày sử dụng HH, tỷ lệ mắc VAP giảm khi so sánh với HME, xem xét rằng các nghiên cứu trước đây cho thấy dữ liệu bệnh nhân với thời gian ngắn hơn thời gian của IMV, và với các biện pháp mới chẳng hạn như kết hợp các bộ dây máy thở có cáp sưởi ấm và khoang chứa nước được điều khiển bằng servo, nhiệt độ và độ ẩm tối ưu đã đạt được cho hoạt động của thang cuốn niêm dịch.
Trong một phân tích tổng hợp của Ilias và cộng sự (2007) [57], về lợi ích của HME so với HH: giảm tỷ lệ mắc VAP, tỷ lệ tử vong, thời gian nằm ICU, thời gian IMV, tắc nghẽn ETT và chi phí liên quan đến máy làm ẩm. Họ kết luận rằng các bằng chứng sẵn có không cho phép thiết lập sự khác biệt trong hiệu suất của HME và HH liên quan đến tỷ lệ mắc VAP, cũng như tỷ lệ tử vong, thời gian nằm trong ICU, thời gian IMV hoặc các đợt tắc nghẽn. Gần đây hơn, M. Help-Martins và cộng sự 2012 [58] nhận thấy rằng không có sự khác biệt đáng kể trong việc sử dụng HH và HME về tỷ lệ mắc VAP, số ngày IMV, số ngày nằm ICU và tỷ lệ tử vong chung. Đồng quan điểm, các tác giả này báo cáo trong một phân tích tổng hợp gần đây [59] rằng không có đủ bằng chứng để khuyến nghị sử dụng HME để phòng ngừa VAP, do những hạn chế về phương pháp trong phân tích tổng hợp như cỡ mẫu, thiếu bất kỳ mô tả về ngẫu nhiên hóa không được đề cập trong các nghiên cứu mù, v.v. gợi ý với một mức độ không chắc chắn rằng HME không làm giảm tỷ lệ mắc VAP.
Tóm lại, tất cả bệnh nhân IMV nên sử dụng một số hệ thống làm ẩm và sưởi ấm. Dựa trên một số biến số như đã đề cập ở trên và các bằng chứng sẵn có, nên sử dụng HH ở những bệnh nhân có tình trạng lâm sàng nhất định, vì HME có một số chống chỉ định [7, 8, 51], được trình bày chi tiết bên dưới:
- Bệnh nhân bị hạ thân nhiệt (T°<32°C của cơ thể), do HME chiếm nhiệt độ và độ ẩm của khí thở ra, nếu điều này giảm thì độ ẩm hít vào cũng sẽ giảm theo.
- Bệnh nhân có dịch tiết có máu, do nguy cơ đông máu, chúng có thể bịt kín ETT và/hoặc HME, điều này sẽ làm tăng công thở.
- Bệnh nhân có dính và/hoặc nhiều dịch tiết, chúng tôi phải cung cấp độ ẩm cao (44 mg/L và 100% RH), để ngăn khí được hít vào thu nhiệt và độ ẩm của các chất tiết làm khô đường thở có đường kính lớn, làm thay đổi vành đai niêm mạc và làm cô đặc chất nhầy của đường thở.
- Bệnh nhân bị rò rỉ khí, với VT thở ra dưới 70% VT hít vào, chẳng hạn như lỗ rò màng phổi phế quản, toàn bộ thể tích khí thở ra không vào HME, do đó mất nhiệt và độ ẩm.
- Bệnh nhân có VT thấp, với chiến lược thông khí bảo vệ (4-6 ml/kg), vì chúng góp phần làm tăng khoảng chết và tăng mức PaCO2.
- Bệnh nhân có giá trị thể tích phút cao (> 10 L/phút).
Làm ẩm trong NIMV có cần thiết không?
Bằng chứng ủng hộ việc sử dụng NIMV trong xử trí suy hô hấp cấp tính (ARF) để tránh đặt nội khí quản ở bệnh nhân đợt cấp của COPD hoặc phù phổi cấp do tim, và bệnh nhân suy giảm miễn dịch cũng như để tạo điều kiện rút ống ở bệnh nhân COPD [60]. Mặc dù có một số khía cạnh mang lại cho chúng ta sự đồng bộ giữa máy thở và bệnh nhân tốt hơn, và do đó tuân thủ tốt hơn và thành công của NIMV, vẫn thiếu bằng chứng cho thấy sự đồng bộ giữa máy thở và bệnh nhân được cải thiện có liên quan đến sự thành công lớn hơn của NIMV. Tuy nhiên, liên quan đến sự tương tác giữa bệnh nhân và máy thở, khó thở và sự thoải mái, không ai có thể tranh cãi về những nỗ lực cải thiện tính đồng bộ trong NIMV [61]. Một khía cạnh cần xem xét là độ ẩm ở những bệnh nhân đang trải qua NIMV. Khí hít vào được cung cấp bởi máy thở cơ học trong ICU khô, nhịp thở cao và thở bằng miệng là phổ biến trong NIMV [62]. Trong trường hợp rò rỉ miệng với giao diện mũi, lưu lượng một chiều làm khô đường thở trên và tăng sức cản đường thở mũi. Khi đường hô hấp trên bị khô, bệnh nhân sẽ khó chịu hơn và có thể ảnh hưởng đến khả năng dung nạp NIMV [63].
Điều hòa khí không đúng cách có liên quan đến sự suy giảm về mặt giải phẫu và chức năng của niêm mạc mũi (hoạt động của mao mạch, bài tiết chất nhầy, lưu lượng máu cục bộ, sức đề kháng của mũi) [64]. Biến chất biểu mô và thay đổi sừng hóa của lớp dưới niêm mạc mũi đã được báo cáo ở những bệnh nhân NIMV tại nhà khi mức độ ẩm không đủ trong thời gian dài [65].
Đặc biệt khi khí không làm ẩm được sử dụng trong NIMV, đường hô hấp trên có thể bị khô niêm mạc và rối loạn chức năng hô hấp. Bù rò rỉ do NIMV áp dụng mang lại lưu lượng cao trong suốt chu kỳ hô hấp, góp phần làm giảm nhiệt và độ ẩm [14, 66].
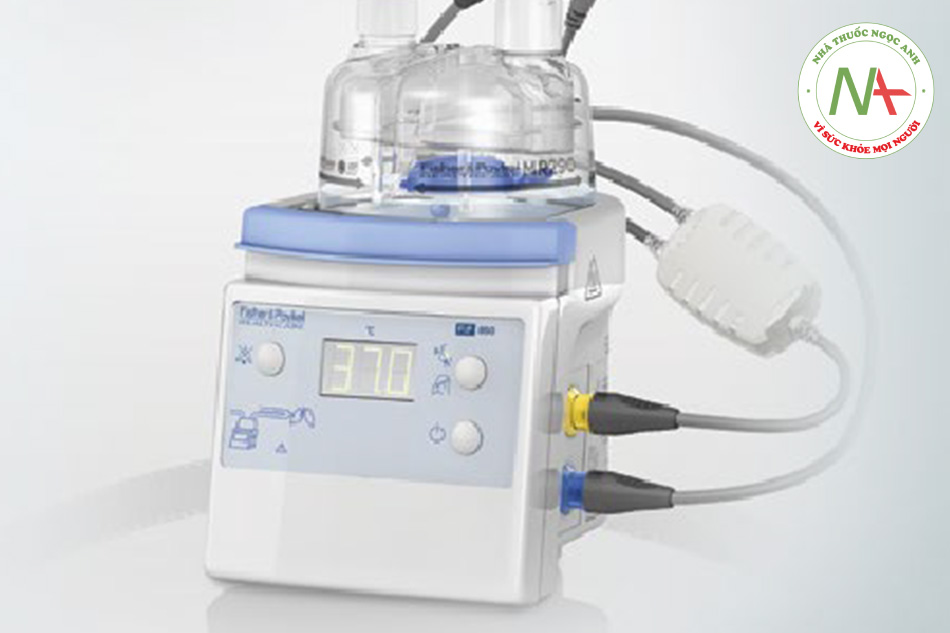
Một nghiên cứu gần đây cho thấy rằng ngay cả với cùng một cấu hình của HH, AH khác nhau giữa các đối tượng, cũng như rò rỉ khí thở vào tăng ở một số bệnh nhân, AH giảm. Thở bằng miệng làm giảm độ ẩm trong miệng và làm trầm trọng thêm cảm giác khô ở bệnh nhân [66].
Việc sử dụng NIMV tại nhà trong vài giờ mỗi ngày được sử dụng rộng rãi trong các bệnh lý khác nhau, mặc dù không có khuyến nghị hoặc hướng dẫn chung nào về việc tạo độ ẩm trong NIMV tại nhà [66], 40-60% người dùng CPAP mũi mắc hội chứng ngưng thở khi ngủ do tắc nghẽn (OSA) đã báo cáo tình trạng nghẹt mũi, khô miệng và đau họng sau khi hít thở không khí lạnh và khô [67], điều này giải thích chi tiết sự khó chịu ở mũi khi điều trị CPAP [68]. Sự suy giảm RH có thể được giảm bớt đáng kể thông qua nhiệt độ và độ ẩm của không khí được hít vào, ngay cả trong thời gian rò rỉ miệng ở bệnh nhân OSA [69]. Dựa trên điều này, Học viện Y học về Giấc ngủ Hoa Kỳ đã khuyến nghị sử dụng HH để cải thiện khả năng thích ứng và tuân thủ CPAP như một thông lệ tiêu chuẩn [63].
Ở những bệnh nhân nhập viện, có nhiều tranh cãi về việc liệu có cần thường xuyên tạo ẩm trong NIMV trong chăm sóc bệnh nhân cấp tính hay không [14, 70]. Richard Branson và cộng sự [14] nói rằng cuộc tranh luận vẫn tiếp tục về việc liệu có cần bổ sung độ ẩm thường quy trong NIMV ở bệnh nhân cấp tính hay không. Các nguyên tắc định luật khí và kinh nghiệm lâm sàng gợi ý rằng có thể sử dụng phương pháp làm ẩm tùy theo sự thoải mái của bệnh nhân và thời gian NIMV, đồng thời kết luận rằng không có đủ bằng chứng để hỗ trợ việc sử dụng thường xuyên phương pháp làm ẩm chủ động trong NIMV. Dean R. Hess [70] dựa trên kinh nghiệm cá nhân của mình ở những bệnh nhân mắc ARF, tuyên bố rằng HH cải thiện sự thoải mái và khả năng chịu đựng NIMV, đồng thời ít gây khô đường hô hấp trên hơn. Mức độ ẩm không cần quá lớn đối với bệnh nhân đặt nội khí quản; 100% độ ẩm tương đối và khoảng 30°C thường là đủ, nhiệt độ cao hơn có thể không thoải mái trong NIMV.
Esquinas và cộng sự [64] nói rằng việc phân tích nhu cầu tạo ẩm trong NIMV rõ ràng nên tính đến các thông số sau: Rò rỉ không khí; giao diện NIMV; loại máy thở cơ học; nhiệt độ phòng; nhiệt độ khí hít vào và buồng hóa hơi; lưu lượng không khí và áp lực đầu vào của hệ thống làm ẩm và loại hệ thống làm ẩm. Và theo những thay đổi mô bệnh học được quan sát sớm ở niêm mạc mũi, của tác giả trong một nghiên cứu chưa được công bố, ở bốn bệnh nhân mắc ARF, được điều trị trong bảy ngày bằng NIMV mà không có hệ thống làm ẩm, cho thấy rằng những thay đổi niêm mạc mũi này tương đối được tạo ra sau bắt đầu NIMV trong một tình huống cấp tính và nên cân nhắc việc tạo độ ẩm ngay cả khi dự kiến sử dụng NIMV trong thời gian ngắn.
Làm ẩm NIMV chủ động hay thụ động?
Jaber và cộng sự đề cập rằng thể tích phút (VE) lớn hơn đáng kể với HME so với HH, sự gia tăng VE này là kết quả của việc tăng nhịp hô hấp với HME so với HH và PaCO2 với HME lớn hơn đáng kể so với HH và kết luận rằng trong NIMV, tăng khoảng chết với HME có thể ảnh hưởng tiêu cực đến chức năng thông khí và trao đổi khí, điều này có thể làm giảm hiệu quả của NIMV ở bệnh nhân ARF [71].
Các khuyến nghị gần đây ủng hộ việc sử dụng máy làm ẩm và làm ấm (HH) trong NIMV [7, 72], làm giảm sức đề kháng của mũi, giúp khạc đờm và cải thiện độ bám dính và sự thoải mái, đặc biệt ở những bệnh nhân có dịch tiết phế quản [72]. HME không được khuyến nghị trong NIMV, vì khoảng chết của thiết bị có tác động tiêu cực đến việc loại bỏ CO2 và thông khí phút ở những bệnh nhân được điều trị bằng NIMV trong ICU, điều này thể hiện rõ hơn ở những bệnh nhân tăng CO2 máu [72, 73], người ta cũng đã thấy rằng nó làm tăng công thở [65, 71]. Restrepo và cộng sự [7] ủng hộ điều này bằng cách nói rằng tạo ẩm chủ động được đề xuất cho NIMV, vì nó có thể cải thiện sự tuân thủ điều trị và sự thoải mái cho bệnh nhân (bằng chứng cấp độ 2B) và cho biết thêm rằng việc sử dụng HME bị chống chỉ định ở những bệnh nhân trong NIMV (bằng chứng cấp độ 2C) với rò rỉ mặt nạ lớn, bởi vì bệnh nhân không thở ra đủ VT để thay thế nhiệt và độ ẩm thành khí hít vào đầy đủ. Tuy nhiên, một thử nghiệm ngẫu nhiên có kiểm soát đa trung tâm gần đây vào năm 2014, Lellouche F. và cộng sự [62] nói rằng không quan sát thấy lợi ích sinh lý ngắn hạn nào của HH, so với HME trong NIMV, với “máy thở ICU” (nhánh hai nhánh) và không tìm thấy sự khác biệt về tỷ lệ đặt nội khí quản, do đó kết luận rằng các tác động sinh lý có thể có được giảm thiểu do rò rỉ hoặc các yếu tố quan trọng khác về mặt lâm sàng. Do đó, các tiểu bang không ủng hộ khuyến nghị gần đây về việc sử dụng HH v/s HME trong NIMV với “máy thở ICU”.
Chúng tôi tin rằng trong việc áp dụng NIMV, loại máy thở đóng vai trò quan trọng trong việc quyết định sử dụng máy tạo độ ẩm. Đối với máy thở tuabin nhánh đơn và có bù rò rỉ, sẽ được cân nhắc sử dụng HH ở những bệnh nhân trải qua NIMV trong thời gian dài hơn 24 giờ để giảm cảm giác khô miệng và khả năng chịu đựng như khuyến nghị của Oto năm 2014 [66]. Nó cũng quan trọng để xem xét các khuyến nghị của Esquinas và cộng sự [64] về các yếu tố liên quan đến việc lựa chọn loại tạo ẩm để sử dụng như; rò rỉ không khí, loại giao diện, loại máy thở, nhiệt độ môi trường xung quanh, nhiệt độ khí hít vào, v.v. Cân nhắc khi sử dụng HME trong NIMV một nhánh, phải tính đến vị trí của cổng thở ra trong hệ thống.
=> Tham khảo thêm: Cải thiện oxygen hóa trong hội chứng suy hô hấp cấp tính nặng với lọc máu tĩnh mạch liên tục thể tích lớn.
Kết luận
Cần làm ẩm đường thở ở tất cả các bệnh nhân có đường thở nhân tạo và/hoặc kết nối với IMV (bằng chứng 1A). Các thiết bị làm ẩm có thể là HH hoặc HME, là đặc điểm lâm sàng quyết định nên chọn thiết bị nào. Điều quan trọng là chọn đúng hệ thống để tránh các biến chứng do thiếu độ ẩm, chẳng hạn như khô niêm mạc đường hô hấp, tổn thương biểu mô đường hô hấp và tắc nghẽn đường thở do dịch tiết. Điều này đòi hỏi phải tăng cường hô hấp và thay đổi hệ thống trao đổi khí cân bằng nội môi.
Trong NIMV, điều hòa khí không đủ có liên quan đến sự suy giảm chức năng và giải phẫu của niêm mạc mũi. Chúng tôi đề xuất sử dụng tạo ẩm chủ động (bằng chứng 2B), trong khi không khuyến nghị sử dụng tạo ẩm thụ động (bằng chứng 2C). Tuy nhiên, các ấn phẩm gần đây sử dụng máy thở ICU không đồng ý với các khuyến nghị này.
Chúng tôi tin rằng để chọn loại máy tạo độ ẩm được sử dụng trong NIMV, có một số khía cạnh phải được xem xét như loại máy thở, loại giao diện và rò rỉ, trong số những khía cạnh khác, có thể ưu tiên sử dụng HH hơn HME để cải thiện khả năng chịu đựng và sự thoải mái của bệnh nhân.