Bệnh Nhi khoa
Khe hở thành bụng (Gastroschisis): Định nghĩa, cơ chế bệnh sinh, chẩn đoán và quản lý
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Biên dịch: Ds Vũ Tài
nhathuocngocanh.com – Bạn có thể tải file PDF bài viết Khe hở thành bụng (Gastroschisis): Định nghĩa, cơ chế bệnh sinh, chẩn đoán và quản lý Tại đây.
CÁC ĐIỂM CHÍNH
- Thoát vị ruột sinh lý phải thoái triển khi thai được 12 tuần tuổi; nhìn thấy ruột nổi tự do bên ngoài ổ bụng sau đó có khả năng bị khe hở thành bụng.
- Vị trí dây rốn so với ruột của thai nhi có thể được sử dụng để phân biệt khe hở thành bụng với thoát vị rốn vờ (ruột ở ngoài vị trí cắm dây rốn vào thành bụng có khả năng lả khe hở thành bụng so với dây rốn cắm vào trong khối ruột như với thoát vị rốn).
- Thai chậm tăng trường thường gặp trong khe hở thành bụng nhưng có thể bị ước tính quá mức.
- MỒ lấy thai chủ động không cho thấy có lợi, mặc dù có thế được chi định do tình trạng thai không đám báo trong chuyển dạ.
- Thời gian nằm NICU thường kéo dài, ngay cả khi sửa chữa một thi thành công.
ĐỊNH NGHĨA
Khe hở thành bụng là một khiếm khuyết toàn bộ độ dày của thành bụng cạnh rốn mà qua đó ruột bị thoát vị ra ngoài. Khác với thoát vị rốn, ruột không có màng bao bọc.
TỶ LỆ MẮC MỚI VÀ DỊCH TỄ HỌC
- Tỳ lệ mắc mới khe hở thành bụng ở Hoa Kỳ là khoáng 5: 10.000 trẻ sinh sống; tỷ lệ mắc mới trên toàn cầu đang gia tăng.
- Các yếu tổ nguy cơ phát triển khe hở thành bụng bao gồm mẹ trẻ tuổi, hút thuốc, sử dụng thuốc có hoạt tính mạnh và tình trạng kinh tế xã hội thấp.
- Phụ nữ < 25 tuổi có nguy cơ mang thai bị khe hở thành bụng cao gấp 2 đến 3 lần, với tỷ lệ hiện mắc khe hở thành bụng ở phụ nữ < 20 tuổi tăng từ 8: 10.000 lén 18: 10.000 kể từ giữa những năm 1990.
- Hút thuốc làm tăng nguy cơ mang thai bị khe hở thành bụng (odds ratio [OR] = 3,4; confidence interval 95% [Cl], 1,1-10,5).
CĂN NGUYÊN VÀ SINH BỆNH HỌC
Quá trình hình thành phôi thai của khe hở thành bụng vẫn còn chưa rò. Có 5 giả thuyết chính được đề xuất dẫn đến thoát vị ruột và biểu hiện lâm sàng của khe hở thành bụng.
- Trung mô phôi (lá thành) không được biệt hóa, do đó không hình thành trung bì thành bụng
- Vỡ màng ối ớ nền vòng rốn trong quá trình thoát vị ruột sinh lỷ ờ cuối giai đoạn phôi thai
- Tĩnh mạch rốn phải cuộn xoắn sớm
- Động mạch ống noãn hoàng phái (động mạch rốn-mạc treo) bị gián đoạn
- Thành cơ thể gập bất thường
CÁC DẤU HIỆU CHẨN ĐOÁN
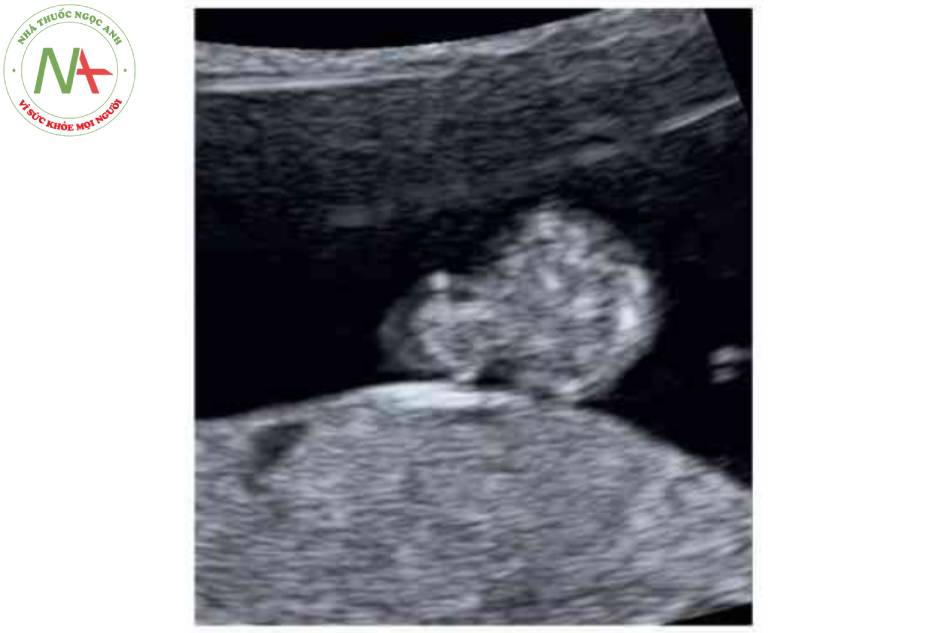
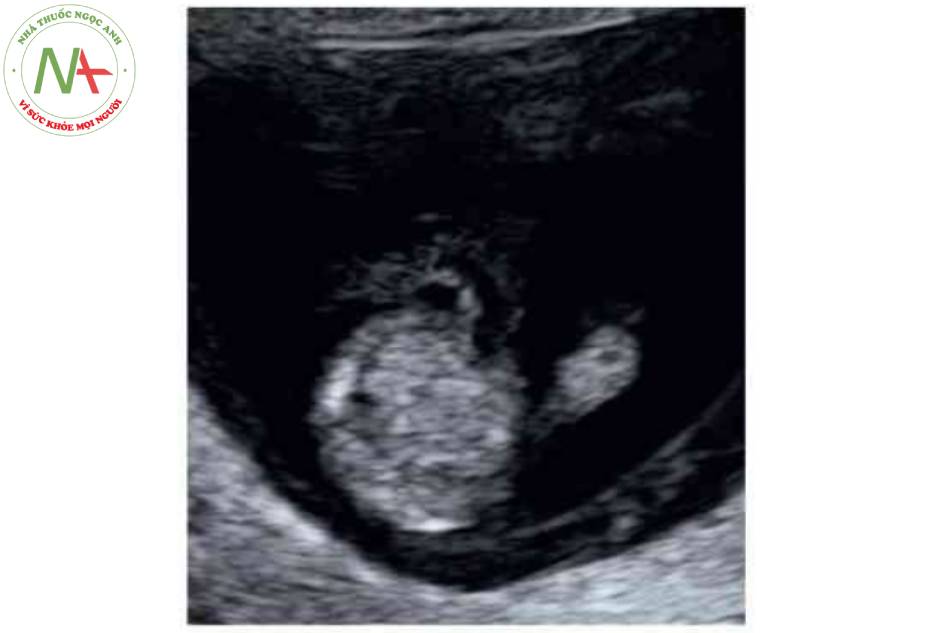
- Nhiều quai ruột nổi tự do trong nước ổi, với hình ảnh “súp lơ” điển hình.
- Khiếm khuyết thành bụng thường nằm ờ bên phải vị tó dây rốn cắm vào; khiếm khuyết bên trái ít gặp hơn nhiều.
- Có thể nhìn thấy các quai ruột giãn trong ổ bụng và ngoài ố bụng ở cuối thai kỳ.
- Alpha fetoprotein huyết thanh mẹ (AFP) tăng cao khí có khe hở thành bụng; với việc sử dụng rộng rãi hoặc sàng lọc trước sinh, 95% trường hợp khe hở thành bụng được chẩn đoán trước sinh/’ • Loại trừ thoát vị rốn là rất quan trọng, vì 40% trường hợp thoát vị rốn có liên quan đến lệch bội; khe hở thành bụng đơn độc thường không liên quan đến lệch bội, vì vậy không cần phải xét nghiệm tiền sản xâm lấn
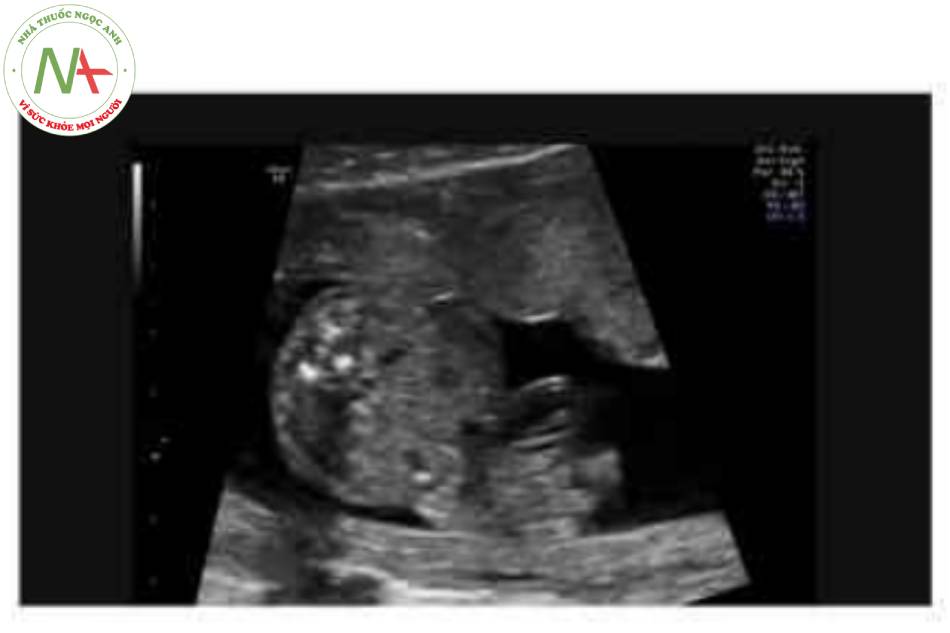
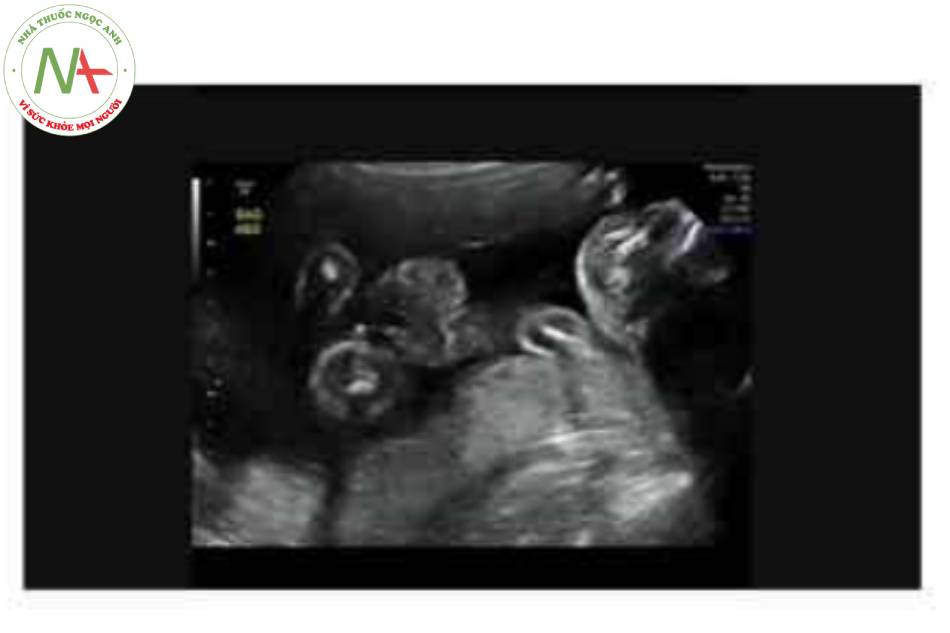
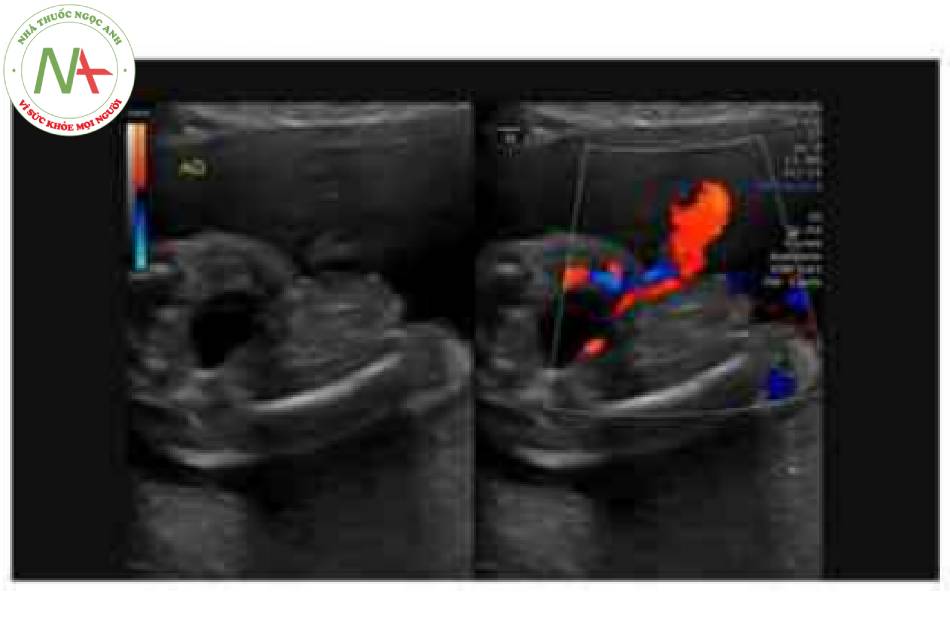
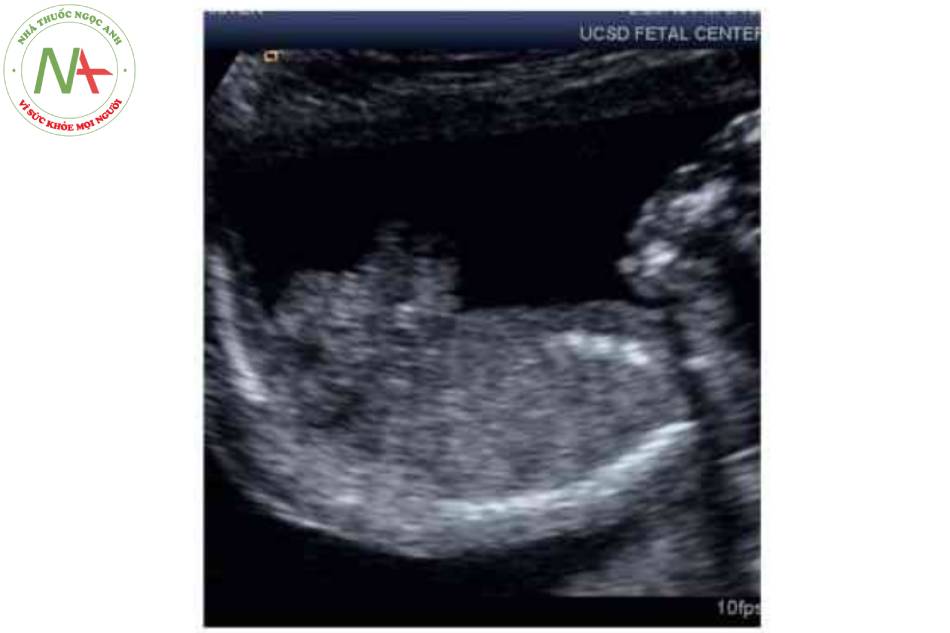
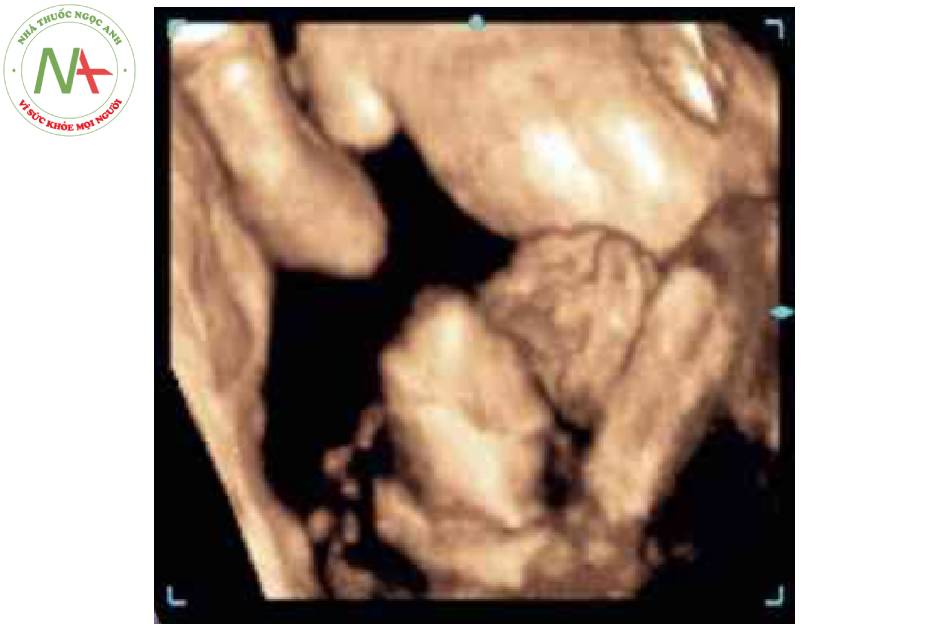
Hình 5. Hình ảnh 3D của thai nhi 22 tuần tuổi cho thấy rõ ràng khe hò thành bụng ở giữa bụng dưới (đầu mũi tên) với hình ảnh súp lơ
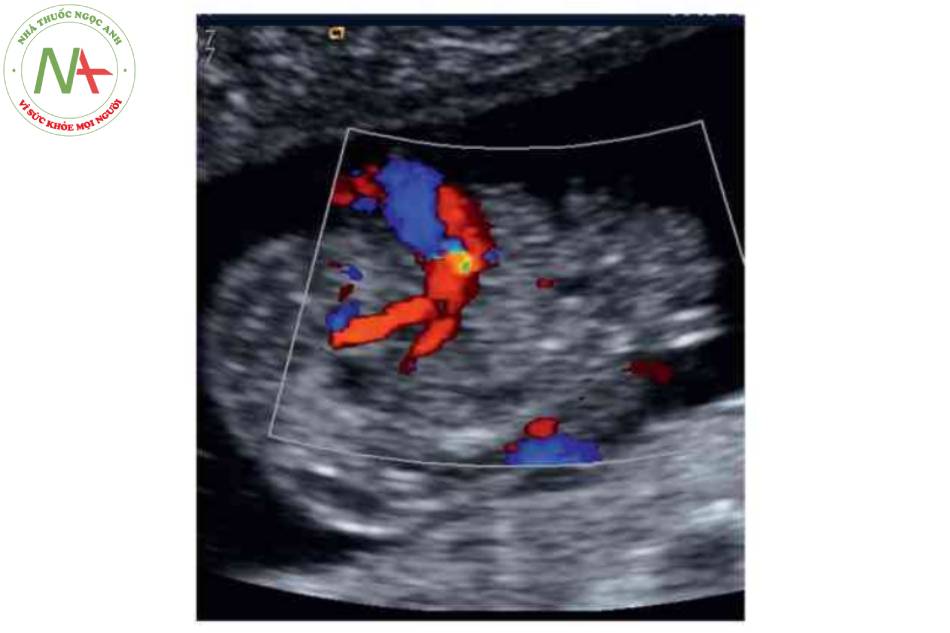
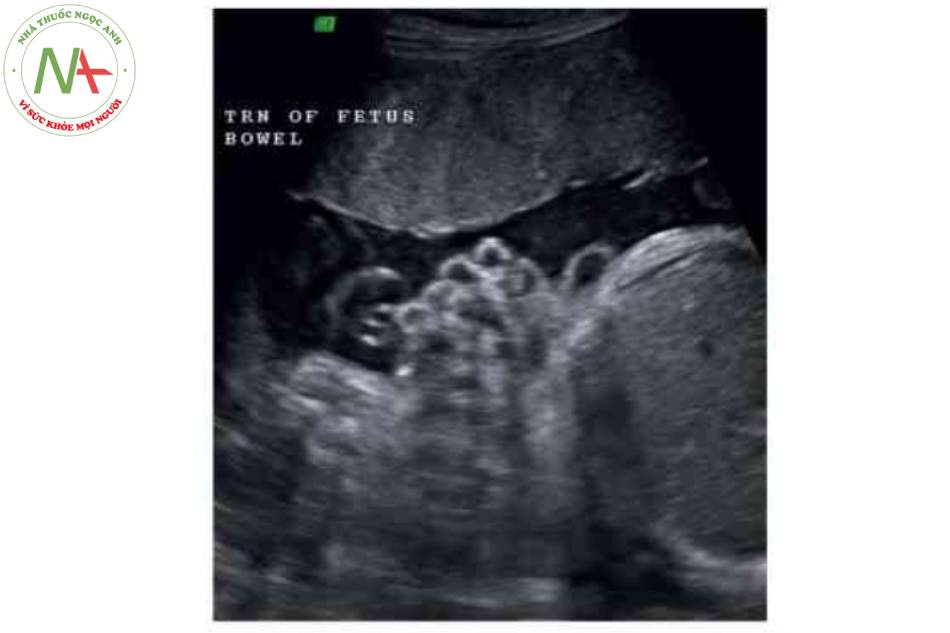
CHẨN ĐOÁN PH N BIỆT
Thoát vị ruột sinh lý bình thường
- Xảy ra từ tuần thứ 6 đến tuần thứ 10 của quá trình phát triển phôi thai.
- Quai ruột thoát vị, xoay quanh động mạch mạc treo tràng trên và trở lại khoang bụng.
- Thoát vị ruột kéo dài hơn 12 tuần có khả năng bị khe hở thành bụng.
Thoát vị rốn vỡ (dây rốn nằm trong khối ruột thoát vị, trái ngược với ruột nằm bên vị trí dây rốn cam vào như thấy ờ khe hở thành bụng)
Bất thường phức hợp cơ thể (khối ờ bụng kích thước lớn hơn, thường dính vào nhau thai và/hoặc với dây rốn ngắn)
Ngũ chứng Cantrell
Nang dây rốn
Nang ống niệu rốn
Vòng dây rốn bình thường
Lộn bàng quang hoặc ổ nhớp
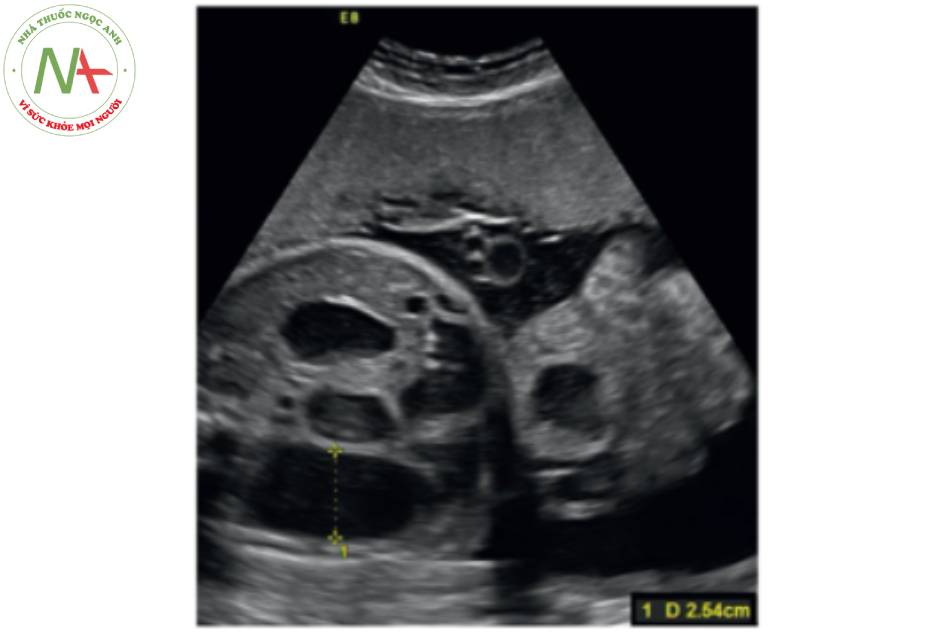
CÁC DỊ TẬT LIÊN QUAN
Khoáng 85% trường hợp khe hở thành bụng xảy ra đơn độc.
Khe hò thành bụng phức tạp có liên quan đến các dị tật đường tiêu hóa, bao gồm teo ruột, ruột xoay bất thường, xoắn ruột, và thủng ruột.
- Các mạch máu bị co thắt ngang mức khiếm khuyết thành bụng.
- Xoắn mạc treo dẫn đến thiếu máu cục bộ ruột và hoại từ.
Các bất thường ngoài đường tiêu hóa, bao gồm co cứng khớp, khiếm khuyết ở tim và các dị tật niệu-dục (ví dụ: thoát vị bàng quang), ít gặp (< 5%).
Thiểu ối thường gặp; tuy nhiên, đa ối có thể kèm theo khe hở thành bụng cùng với teo tuột hoặc chức năng ruột kém đồng thời.
Thai thường chậm tăng trưởng trong tử cung (IUGR), mặc dù có thể bị ước tính cao hơn thực tế khi sử dụng công thức Hadlock tiêu chuẩn để ước tính trọng lượng.
- Các tạng trong ổ bụng bị thoát vị dẫn đến chu V! bụng (AC) nhỏ hơn.
- Công thức Siemer (đường kính lưỡng đỉnh [BPD] và chiều dài xương đùi) hoặc Shepard (AC và BPD sửa đổi) có thể chính xác hơn đề tinh toán trọng lượng thai nhi ước tính ở thai nhi bị khe hở thành bụng.
TIÊN LƯỢNG
Tỷ lệ sống sót ở các trường hợp không biến chứng là > 90%; tuy nhiên, tỷ lệ tử vong chu sinh trong khe hở thành bụng phức tạp là 16,7% (relative risk [RR] = 5,39; Cl 95%, 2,42-12,01).
Thời gian nằm NICU thường kéo dài, cần trung bình 30 ngày để có thể đưa thức ăn qua đường ruột.
Sinh non làm tăng nguy cơ các kết cục bất lợi, bao gồm tứ vong sơ sinh, biến chứng ruột, mờ dạ dày và viêm ruột hoại tử (OR = 1,4; CI 95%, 1,1-1,8 cho mồi tuần tuổi thai sớm hơn)
Tình trạng ruột lúc sinh là yếu tố quan trọng nhất ảnh hưởng đến kết cục trẻ sơ sinh: Nếu một mềm và không căng giãn, diễn tiến sau sinh có thể không có biến chứng; ruột căng giãn, teo và hoại tử báo hiệu tiên hưởng xấu hơn.
Các biển chứng ngắn hạn bao gồm viêm ruột hoại từ (4% – 10%) và nhiễm trùng catheter trung tâm (lên đến 24%); các biến chứng lầu dài bao gồm rối loạn chức năng ruột (50%) và hội chứng ruột ngấn (5%).
QUẢN LÝ TRƯỚC SINH
Cân nhắc chọc ối với xét nghiệm microarray nếu có thêm các bất thường trong quá trình đánh giá giải phẫu chi tiết.
Siêu âm nối tiếp theo dõi sự tăng trưởng của thai nhi, nước ối và tình trạng căng giàn ruột nặng hơn.
- Trọng lượng thai nhi ước tính có thể bị tróc tính thấp hơn thực tế, vì ruột không lấp đầy ổ bụng thai nhi, làm cho AC nhỏ hơn.
- Dữ liệu không nhất quán về việc liệu tình trạng căng giàn ruột là dấu hiệu tiên lượng xấu hay không và cần phái sinh thai ngay lập tức.
Doppler đánh giá lưu lượng động mạch não và rốn
Siêu âm tim thai dề xác nhận già) phẫu bình thường
Trắc đồ sinh vật lý và / hoặc nonstress thai nhi 2 lần/tuần bắt đầu từ tuần thứ 32-34 hoặc sớm hơn nếu có bằng chứng thai chậm tăng trưởng
Hội chẩn bác sĩ ngoại nhi và sơ sinh trước sinh để tháo luận về phương pháp xử trí và tiên lượng sau sinh.
Cân nhắc khởi phát chuyển dạ ở tuần thứ 37 đề giảm nguy cơ nhiễm trùng huyết sơ sinh và tổn thương ruột (hoại tử, thũng, co thắt hoặc teo) và rút ngắn thời gian để có thể cho ăn bằng miệng?
Chỉ nên sinh thai trước 37 tuần tuổi nếu tình trạng thai không được đảm bảo hoặc tăng trưởng kém.
Khuyến cáo sinh thai ở cơ sở chăm sóc cấp ba.
Mổ lấy thai nên dành cho các chỉ định sản khoa.
Các tổng quan hệ thống và loạt ca bệnh hồi cứu không cho thấy lợi ích đối với trẻ sơ sinh hoặc lâu dài khi mổ lấy thai chủ động.5
Trong nhiều trường hợp, mổ lấy thai là cầu thiết vì tình trạng thai nhi không đâm bão khi theo dõi trong chuyển dạ.
QUẢN LÝ TRẺ SƠ SINH
Bù dịch IV
Đặt ống thông mũi-dạ dày hoặc miệng-dạ dày đề giải chèn ép
Báo vệ ruột bị thoát vị chống lại sự mất nhiệt và mất nước bằng cách đặt trẻ sơ sinh trong túi nhựa vô tình lên đến thân mình.
Phẫu thuật sửa chữa.
- Đóng một thì khi có thể đưa ruột vào khoang phúc mạc
- Đóng theo giai đoạn với silo có chi khâu hoặc lò xo đề từ từ đưa ruột vào ổ bụng
- Sữa chữa “không cần khâu” với phần ruột thoát vị được đưa vào ổ bụng và được bao phủ bởi dây rốn và băng gạc dính, cho phép vết thương biểu mô hóa, giảm nhu cầu bất động và đặt nội khí quản
TÀI LIỆU THAM KHẢO
- David AL, Tan A, Curry J. Gastroschisis: sonographic diagnosis, associations, management and outcome. Prenat Diagn. 2008,28:633.
- Jones AM, Isenburg J, Saiemi JL, et al. Increasing prevalence of gastroschisis—14 states, 1995-2012. MMWR Morb Mortal Wkly Rep. 2016;65:23.
- Overcash RT, DeUgarte DA, Stephenson ML, et al. Factors associated with gastroschisis outcomes. Obstet Gynecol. 2014; 124:551.
- Feldkamp ML, Carey JC, Sadler TW. Development of gastroschisis: review of hypotheses, a novel hypothesis, and implications for research. Am J Med Genet A. 2007; 143 A.639.
- Friedman AM, Ananth cv, Siddiq z, et al. Gastroschisis: epidemiology and mode of delivery, 2005-2013. Am J Obstet Gynecol. 2016;215: 348.el.
- Durfee SM, Downard CD, Benson CB, et al. Postnatal outcome of fetuses with the prenatal diagnosis of gastroschisis. J Ultrasound Med. 2002;21:269.
- Bergholz R, Boettcher M, Reinshagen K, et al. Complex gastroschisis is a different entity’ to simple gastroschisis affecting morbidity and mortality—a systematic review and meta analysis. J Pediatr Slug. 2014;49: 1527.
- Chaudhury p, Haeri s, Horton AL, et al. Ultrasound prediction of birthweight and growth restriction in fetal gastroschisis. Am J Obstet Gynecol. 20l0;203:395.el.
- Baud D, Lausman A, Alfaraj MA, et al. Expectant management compared with elective delivery at 37 weeks for gastroschisis. Obstet Gynecol. 2013; 121:990.
- Chcslcy PM, Ledbetter DJ, Meehan JJ, Ct al. Contemporary trends in the use of primaiy repair for gastroschisis in surgical infants. Am J Surg. 2015;209:901.

