Bệnh hô hấp, Bệnh tim mạch
Hồi sinh tim phổi nâng cao ở người lớn 2023
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết HỒI SINH TIM PHỔI NÂNG CAO Ở NGƯỜI LỚN 2023 – tải về file pdf ở đây.
Ths.Bs Phạm Hoàng Thiên
Group “Cập nhật Kiến thức Y khoa”
HỒI SINH TIM PHỔI NÂNG CAO
Hồi sinh tim phổi (HSTP) nâng cao can thiệp đến tất cả các khâu trong chuỗi sống còn, bao gồm những can thiệp để ngăn chặn ngừng tim, phục hồi tuần hoàn tự nhiên, và cải thiện kết cục của những người bệnh (BN) đã phục hồi tuần hoàn tự nhiên sau ngừng tim. Những can thiệp của ACLS dựa trên cơ sở hồi sinh tim phổi cơ bản (BLS), bao gồm nhanh chóng phát hiện ngừng tuần hoàn-hô hấp, kích hoạt hệ thống cấp cứu, tiến hành CPR sớm và nhanh chóng khử rung tim. HSTP nâng cao bao hàm các biện pháp như kiểm soát đường thở nâng cao (đặt nội khí quản…), đảm bảo thông khí (thông khí cơ học), dùng thuốc (co mạch, chống loạn nhịp…), tìm và khắc phục nguyên nhân gây ngừng tuần hoàn hô hấp … Sau khi khôi phục tuần hoàn tự nhiên, HSTP nâng cao gồm các can thiệp đồng bộ để cải thiện sống còn và chức năng thần kinh (kiểm soát thân nhiệt, điều chỉnh hô hấp và huyết động…).
Trong khi thực hiện hồi sinh tim phổi, các thông số như tần số và độ sâu của ép tim, tần số bóp bóng cần thiết phải được theo dõi nhằm giúp các nhân viên cấp cứu tuân thủ đúng các thông số khuyến cáo (nghe nhịp đếm và quan sát hoặc sử dụng thiết bị phản hồi chất lượng ép tim).
Yếu tố để xác định ép tim đạt chất lượng cao là áp lực tưới máu mạch vành: tăng áp lực tưới máu mạch vành trong hồi sinh tim phổi giúp có tương quan với cả tưới máu cơ tim và tái lập tuần hoàn tự nhiên. Tuy nhiên theo dõi áp lực tưới máu mạch vành ít khi có sẵn trên lâm sàng; do vậy có thể được thay thế bởi thông số huyết áp động mạch thì tâm trương (đo bằng catheter động mạch). Nếu huyết áp động mạch tâm trương < 20mmHg, cần thiết phải cải thiện ép tim và việc dùng thuốc vận mạch.
Nếu không có sẵn 2 yếu tố trên, có thể sử dụng CO2 trong khí thở ra (ETCO2): ETCO2 là nồng độ CO2 trong khí thở ra ở cuối thì thở ra, được biểu thị như áp suất riêng được tính bằng mmHg (PETCO2). Theo dõi định lượng PETCO2 liên tục (có biểu đồ dạng sóng ở người bệnh được đặt nội khí quản) giúp đánh giá chất lượng ép tim (ép đủ độ sâu và đủ nhanh), giúp tối ưu hóa ép tim và giúp phát hiện tái lập tuần hoàn tự nhiên.
Bình thường PETCO2 trong khoảng 35 – 40 mmHg. Khi ngừng tuần hoàn, nếu không ép tim thì PETCO2 sẽ gần bằng không mặc dù có thông khí. Nếu có tăng đột ngột và hằng định PETCO2 trong khi làm hồi sinh tim phổi là dấu chỉ tin cậy của tái lập tuần hoàn tự nhiên.
Nếu PETCO2 < 10 mmHg thì cần cải thiện chất lượng hồi sinh tim phổi bằng cách cải thiện ép tim và sử dụng thuốc vận mạch.
TIẾP CẬN CẤP CỨU NGỪNG TUẦN HOÀN
Khi có một trường hợp ngừng tuần hoàn xảy ra, các thành viên trong đội tiến hành ép tim liên tục chất lượng cao, khai thông đường thở và thông khí, với tỷ lệ ép tim:thông khí là 30:2. Gắn monitor theo dõi nhịp tim và chuẩn bị máy sốc điện.
Đội trưởng sẽ tiến hành đánh giá ban đầu và phân tích nhịp tim, chia thành 2 nhóm:
- Nhóm 1: Nhịp có thể sốc điện gồm rung thất, nhịp nhanh thất vô mạch.
- Nhóm 2: Nhịp không thể sốc điện gồm vô tâm thu, hoạt động điện vô mạch.
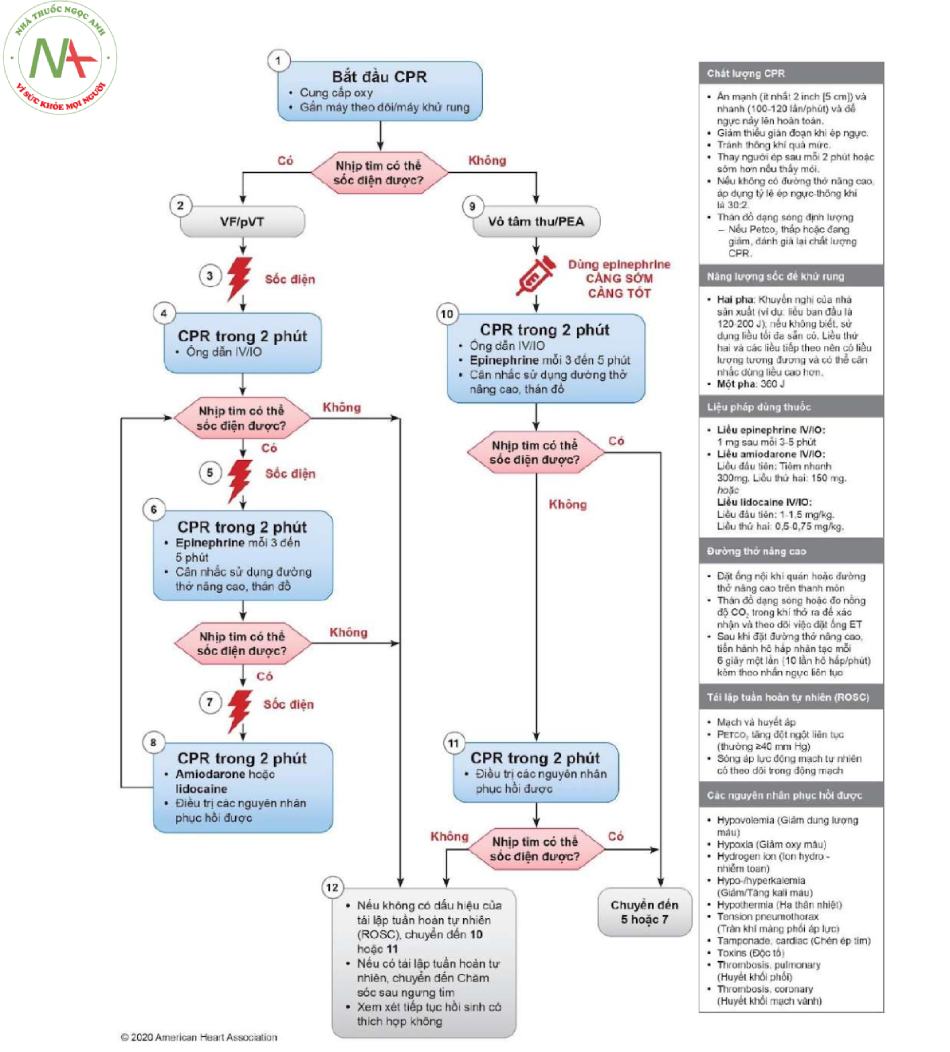
a. Với tình huống nhịp có thể sốc điện, chúng ta sẽ tiến hành theo nhánh bên trái của phác đồ hồi sinh tim phổi nâng cao, bao gồm các bước sau:
Bước 1: Nhận diện và đánh giá bệnh nhân ngưng tuần hoàn, tiến hành hồi sinh tim phổi cho đến khi máy sốc điện sẵn sàng.
Bước 2: phân tích nhịp tim, nhận diện nhịp có thể sốc điện.
Bước 3: tiến hành sốc điện phá rung lần 1.
Bước 4: tiếp tục hồi sinh tim phổi 2 phút ngay sau khi sốc điện phá rung;
Sau mỗi 2 phút hồi sinh tim phổi, lặp lại bước phân tích nhịp, bắt mạch, có 3 tình huống xảy ra:
- Trường hợp 1: nhịp tim có tổ chức, bắt được mạch → chuyển sang phác đồ chăm sóc sau ngừng tuần hoàn.
- Trường hợp 2: vô tâm thu/hoạt động điện vô mạch → chuyển sang nhánh phải của phác đồ hồi sinh tim phổi nâng cao.
- Trường hợp 3: rung thất/nhịp nhanh thất vô mạch → tiếp tục nhánh trái của phác đồ hồi sinh tim phổi nâng cao, gồm:
Bước 5-6: tiến hành sốc điện phá rung lần 2, tiếp tục hồi sinh tim phổi trong 2 phút, tiêm epinephrine 1mg.
Bước 7-8: tiến hành sốc điện phá rung lần 3, tiếp tục hồi sinh tim phổi trong 2 phút, tiêm amiodarone 300mg TM hoặc lidocain 1-1,5 mg/kg.
b. Với tình huống nhịp không thể sốc điện, chúng ta sẽ tiến hành theo nhánh bên phải của phác đồ hồi sinh tim phổi nâng cao, bao gồm các bước sau:
Bước 1: Nhận diện và đánh giá bệnh nhân ngưng tuần hoàn, tiến hành hồi sinh tim phổi cho đến khi máy sốc điện sẵn sàng.
Bước 9: phân tích nhịp tim, nhận diện nhịp không thể sốc điện.
Bước 10-11: tiếp tục hồi sinh tim phổi và tiêm epinephrine 1mg mỗi 3-5 phút, đánh giá lại nhịp tim và mạch sau mỗi 2 phút, có 3 tình huống xảy ra:
- Trường hợp 1: nhịp tim có tổ chức, bắt được mạch → chuyển sang phác đồ chăm sóc sau ngừng tuần hoàn.
- Trường hợp 2: vô tâm thu/hoạt động điện vô mạch → tiếp tục nhánh phải của phác đồ hồi sinh tim phổi nâng cao.
- Trường hợp 3: rung thất/nhịp nhanh thất vô mạch → chuyển sang nhánh trái của phác đồ hồi sinh tim phổi nâng cao.
c. Lưu ý:
Sốc điện: chọn mức năng lượng thích hợp phụ thuộc vào máy một pha (monophasic) hay hai pha (biphasic).
- Với máy sốc điện một pha, chọn mức 360J cho tất cả các lần sốc điện.
- Với máy sốc điện hai pha, sử dụng mức năng lượng khuyến cáo theo máy (thường khởi đầu là 120J – 200J). Nếu thất bại, tăng mức năng lượng cho các lần sốc sau. Trong trường hợp không biết mức năng lượng mà hãng sản xuất quy định là bao nhiêu, tiến hành sốc với mức năng lượng cao nhất cho tất cả các lần sốc điện.
Không nên tiếp tục sử dụng máy sốc điện tự động khi đã có máy sốc điện cầm tay (manual defibrillator) và cấp cứu viên có đủ trình độ phân tích nhịp. Sử dụng máy phá rung tự động có nhược điểm là làm kéo dài các khoảng dừng ép tim để phân tích nhịp và đánh sốc.
Đường thở nâng cao:
- Nếu đã đặt được nội khí quản hoặc dụng cụ đường thở trên thanh môn, tiến hành bóp bóng 6 giây một lần (10 lần/phút) VÀ không được ngừng ép tim để bóp bóng.
- Nếu có máy thở, cài đặt:
- Chế độ: kiểm soát thể tích
- Thể tích khí lưu thông: 8ml/kg
- PEEP: 0 cmH20
- FiO2: 100%
- Tần số: 10 lần/phút
- Thời gian thở vào: 1 giây
- Trigger: tắt (off)
- Báo động của áp lực thở vào (Max Pinsp alarm): 60 cmH20
TIẾP CẬN CẤP CỨU NHỊP TIM NHANH
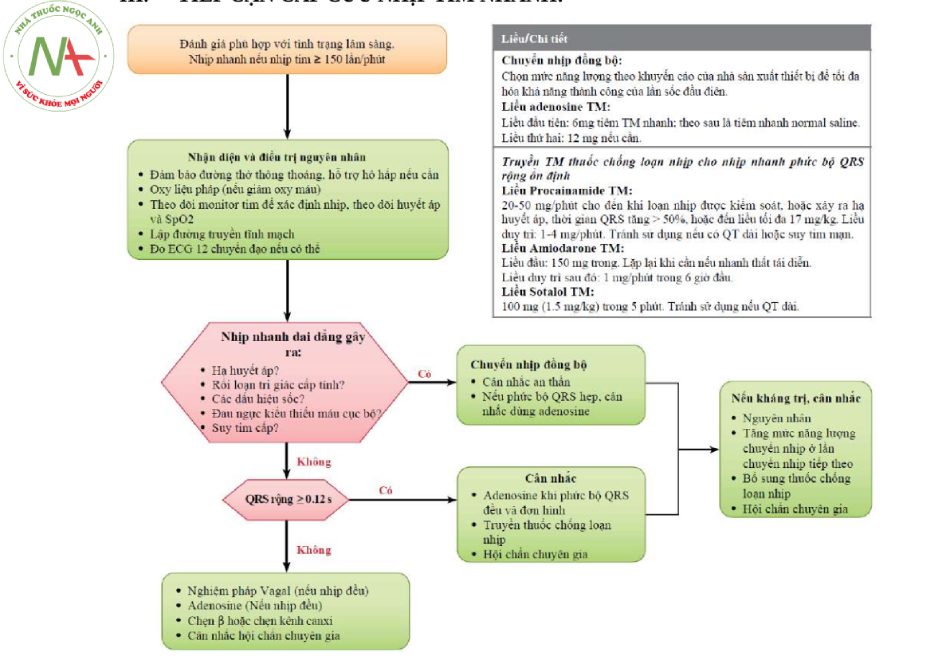
Nhịp tim ≥ 150 lần/phút
Đánh giá A-B-C
Đường thở thông thoáng
Hô hấp: thở oxy, thông khí
Tuần hoàn: mạch, huyết áp, lập đường truyền tĩnh mạch.
Đo ECG để đánh giá nhịp và chẩn đoán.
Đánh giá tưới máu cơ quan:
Giảm tưới máu: tiến hành chuyển nhịp.
Tưới máu đảm bảo: đánh giá độ rộng của phức bộ QRS. Sử dụng nghiệm pháp vagal và/hoặc thuốc chống loạn nhịp.
TIẾP CẬN CẤP CỨU NHỊP CHẬM
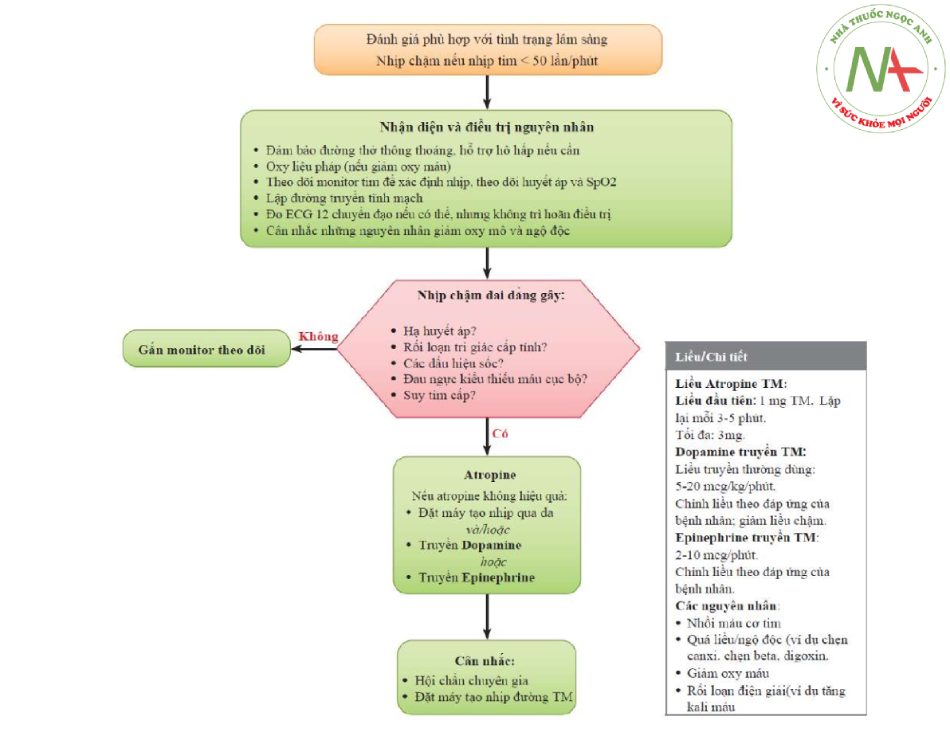
Nhịp tim < 50 lần/phút
Đánh giá A-B-C
- Đường thở thông thoáng
- Hô hấp: thở oxy, thông khí
- Tuần hoàn: mạch, huyết áp, lập đường truyền tĩnh mạch.
Đo ECG để đánh giá nhịp và chẩn đoán.
Đánh giá tưới máu cơ quan:
- Giảm tưới máu: dùng atropin/dopamin/epinephrine đường tĩnh mạch theo phác đồ, đặt máy tạo nhịp
- Tưới máu đảm bảo: gắn monitor, theo dõi monitor và lâm sàng, đồng thời tìm và xử trí các nguyên nhân.
XỬ TRÍ SAU NGỪNG TUẦN HOÀN
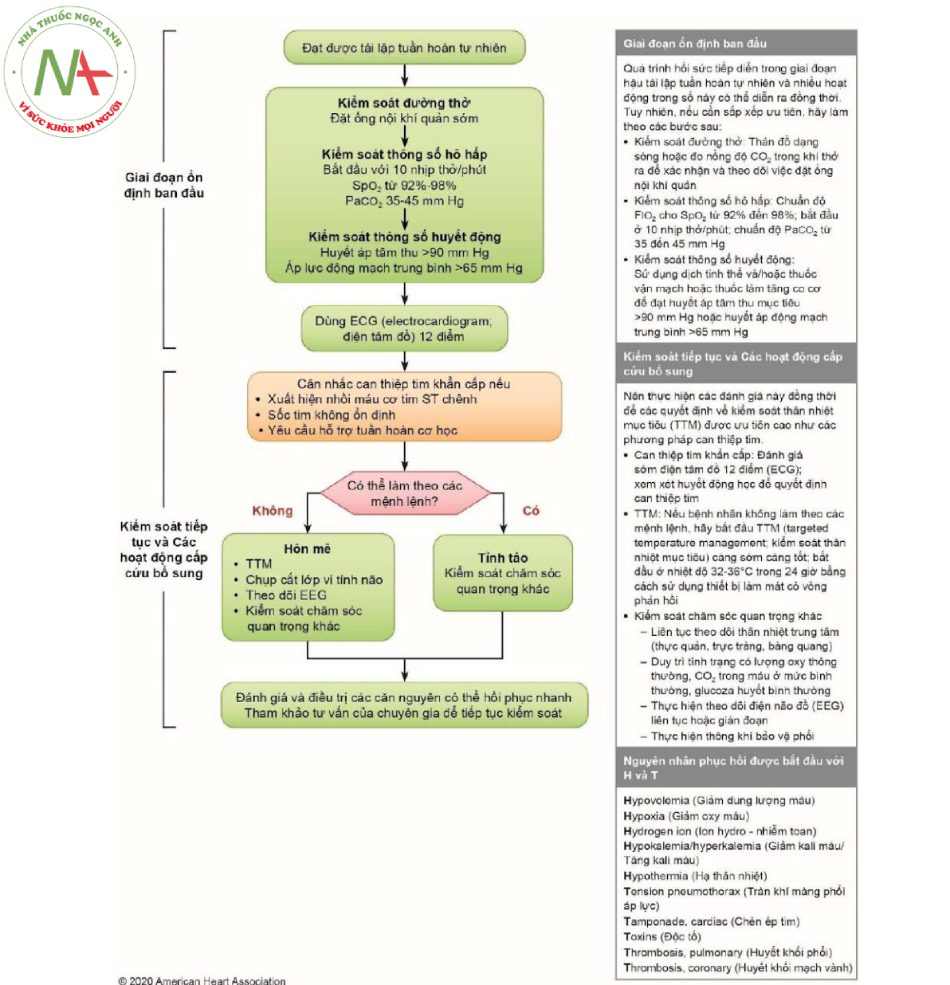
– Chuyển đến một bệnh viện thích hợp hoặc khoa hồi sức có khả năng điều trị toàn diện các mặt cho người bệnh sau ngừng tim.
– Người bệnh nghi ngờ hội chứng vành cấp cần chuyển đến cơ sở có khả năng chụp và can thiệp mạch vành. Điều trị hội chứng vành cấp cũng như các nguyên nhân khác có thể đảo ngược được.
– Kiểm soát nhiệt độ (hạ thân nhiệt điều trị) để tối ưu hóa phục hồi thần kinh với các bệnh nhân còn hôn mê sau ngừng tuần hoàn.
– Điều trị và ngăn ngừa rối loạn chức năng đa cơ quan, bao gồm việc tránh thông khí và cung cấp oxy quá mức, kiểm soát thông số huyết động, đánh giá chức năng thần kinh, xác định sớm các rối loạn thần kinh có khả năng điều trị được, ví dụ như co giật. Cần làm điện não đồ để chẩn đoán, đặc biệt khi người bệnh bị hạ thân nhiệt và dùng thuốc phong bế thần kinh cơ.