Hướng dẫn điều trị
Đánh giá chức năng sinh tồn trong thăm khám lâm sàng tại ICU
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Đánh giá chức năng sinh tồn trong thăm khám lâm sàng tại ICU – Tác giả: Thạc sĩ bác sĩ Hồ Hoàng Kim
Bất cứ khi nào bệnh nhân không thể biểu hiện các dấu hiệu lâm sàng của các chức năng sinh tồn quan trọng cho thấy rằng chúng đang được bảo đảm (ví dụ: thức tỉnh, tỉnh táo, khả năng định hướng của bệnh nhân hoặc bệnh nhân có nhịp thở rõ ràng bình thường) và không cần được theo dõi liên tục, các chức năng sinh tồn quan trọng cần được kiểm tra ngay không được trì hoãn. Kỹ thuật để làm như vậy rất đơn giản và còn được gọi là phương pháp A-B-C. Khi được thực hiện bởi một người thực hành có kinh nghiệm, chỉ mất một vài phút. Không tiến hành thủ tục bàn giao giữa các ca trực hoặc các thủ thuật chẩn đoán được thực hiện trước khi các chức năng sinh tồn quan trọng được kiểm tra.
Điều này đặc biệt quan trọng khi bệnh nhân không ổn định, đặt nội khí quản và thở máy được đưa vào khoa cấp cứu hoặc phòng chăm sóc đặc biệt. Trước khi bắt đầu bàn giao, hãy chắc chắn đặt ngón tay của bạn phải chạm động mạch cảnh để đảm bảo rằng bệnh nhân không bị ngừng tim!
Airway – đường thở
Khi đánh giá một bệnh nhân không thức tỉnh, bước đầu tiên là kiểm tra độ thông thoáng của đường thở. Chỉ khi đường thở thông thoáng, người ta mới có thể chắc chắn về sự hiện diện có hay không có thở. Phương pháp nhìn, nghe và cảm nhận được sử dụng. Cả hai phần “nhìn” và “nghe” có thể sẵn sàng được dùng để tiếp cận bệnh nhân.
Cái “nhìn” đầu tiên là ở kiểu thở của bệnh nhân. Trong khi kiểu thở nghịch thường hay “see-saw” (xem Phần II Chương 5) gợi ý tắc nghẽn một phần hoặc toàn bộ đường thở, thì kiểu thở sinh lý làm cho khả năng tắc nghẽn đường thở dường như khó có thể xảy ra. Tùy thuộc vào thời gian tắc nghẽn đường thở, tím tái và/ hoặc đổi màu xám của khuôn mặt cùng với vã mồ hôi có thể cùng xuất hiện. Hiện tượng xuất hiện màng hơi bám vào mask oxi trong suốt thì thở ra có thể loại trừ hoàn toàn tắc nghẽn đường thở nhưng không chắc chắn cho tình trạng thông thoáng đường thở.
Trong khi nhìn, người ta có thể đồng thời lắng nghe bất kỳ dấu hiệu tắc nghẽn đường thở nào. Tắc nghẽn đường thở một phần thường liên quan đến tiếng rít và/ hoặc tiếng ngáy. Âm thanh rè rè (hoặc rừ rừ) có thể được nghe trong khi hít vào và đôi khi xuất hiện trong thì thở ra. Chúng chỉ ra rằng chất tiết hoặc chất liệu bán cứng (đàm đóng thành đám quánh) đang cản trở thanh quản hoặc hầu họng. Tiếng ngáy là kết quả từ sự tắc nghẽn một phần của yết hầu do lưỡi, khẩu cái mềm và/ hoặc biểu mô và được nghe trong thì hít vào. Việc không có bất kỳ âm thở nào là không hữu ích để xác nhận sự thông thoáng của đường thở khi mà cả tắc nghẽn hoàn toàn và sự thông thoáng của đường thở đều không thể tạo ra âm thở.
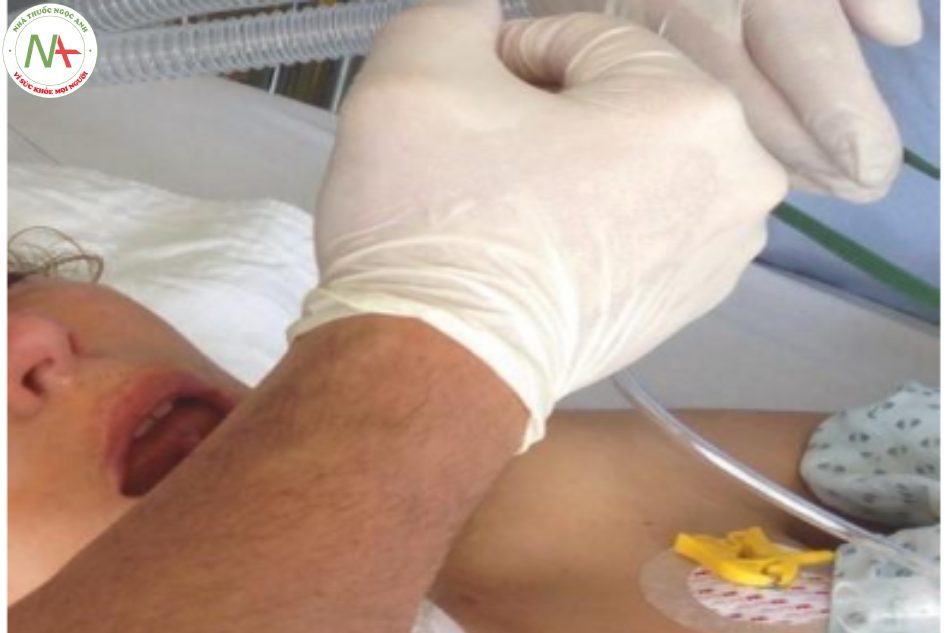
Bước tiếp theo trong kiểm tra “A” là cảm nhận về luồng khí thở ra. Điều này đạt được tốt nhất bằng cách giữ phần bên của cẳng tay trước miệng và mũi trong khi cảm nhận bất kỳ luồng khí thở ra (Hình 3.1). Ngoài ra, có thể sử dụng lòng bàn tay không được che chở hoặc má của người thăm khám. Nếu luồng khí được phát hiện, đường thở thông thoáng hoàn toàn hoặc một phần. Trong trường hợp không phát hiện ra luồng khí, đường thở bị tắc nghẽn hoàn toàn hoặc bệnh nhân bị ngưng thở.
Trong bước cuối cùng, đường thở được mở bằng tay. Hai kỹ thuật có thể được sử dụng để đạt được điều này. Đầu tiên, có thể sử dụng động tác nghiêng đầu và nâng cằm và thứ hai, nghiệm pháp đẩy hàm có thể được sử dụng. Cả hai thao tác mở đường hô hấp trên bằng cách nhấc lưỡi, khẩu cái mềm và biểu mô từ phía sau hầu họng. Khi nghiêng đầu và vận động nâng cằm dẫn đến các chuyển động rộng hơn ở cột sống cổ, thao tác nâng cằm được ưa thích ở những bệnh nhân nghi ngờ chấn thương cột sống cổ hoặc mất ổn định chẩm (ví dụ: bệnh nhân mắc hội chứng Down). Trong khi thực hiện một trong các thao tác, kiểu thở và mức độ mở rộng của thành ngực được đánh giá chặt chẽ.
Breathing – Nhịp thở
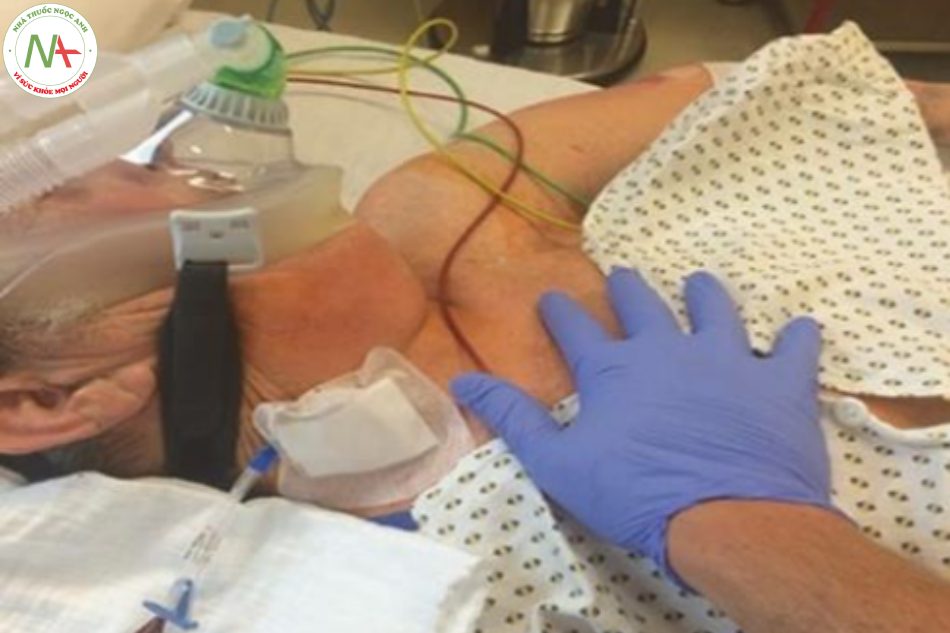
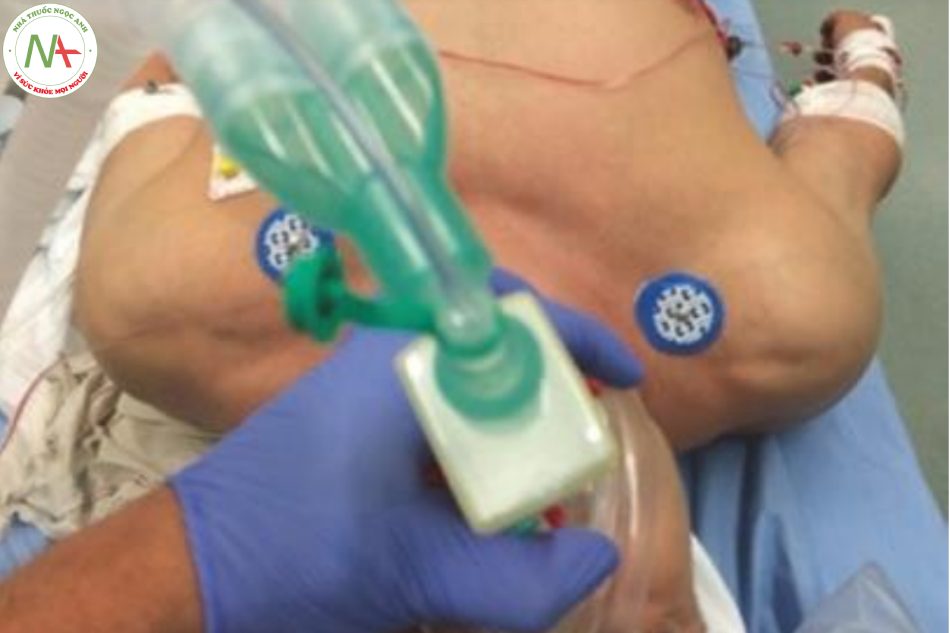
Mặc dù có vẻ khá đơn giản để thực hiện, kiểm tra bằng mắt cho sự hiện diện của hơi thở thì không, đặc biệt là khi bệnh nhân thở nông. Trên lâm sàng, hơi thở có thể được phát hiện bằng cách kiểm tra ngực mở rộng (hít vào) và xì hơi (thở ra) trong chu kỳ hô hấp. Chuyển động của ngực có thể được nhìn thấy hoặc cảm nhận bằng bàn tay đặt trên ngực trên (Hình 2). Trực quan, chuyển động của ngực hô hấp có thể dễ dàng quan sát nhất ở ngực trên (Hình 3).
===>>> Xem thêm: Quan sát đầu tiên – ấn tượng ban đầu trong thăm khám lâm sàng tại ICU
Circulation – Tuần hoàn
Sự hiện diện của tuần hoàn có thể được phát hiện thông qua các dấu hiệu gián tiếp và trực tiếp. Các dấu hiệu gián tiếp bao gồm các chỉ số lâm sàng của tưới máu não duy trì như bệnh nhân tỉnh táo. Tuy nhiên, cần lưu ý rằng ý thức chỉ bị mất 10 – 15 giây sau khi ngừng tim xảy ra. Tuy nhiên, trong thực hành lâm sàng, những giây cuối cùng của ý thức duy trì sau khi ngừng tim được đặc trưng bởi sự lo lắng tối đa và kích hoạt giao cảm (vã mồ hôi, mồ hôi lạnh) do đó khó có thể bị hiểu sai là sự thức giấc sinh lý. Thiếu oxy toàn bộ não, chuyển động clonic (thường bị hiểu lầm bởi người ngoài cuộc hoặc người phát hiện dưới dạng động kinh hoặc vận động nào đó) kéo dài trong vài giây trước khi mất ý thức ở nhiều bệnh nhân bị ngừng tim cấp tính. Khi đồng tử trở nên giãn ra và không phản ứng với ánh sáng khoảng 45 – 60 giây sau khi ngừng tưới máu não, kích thước đồng tử và phản ứng với ánh sáng không thể sử dụng để đánh giá gián tiếp sự hiện diện của tuần hoàn. Một chỉ số lâm sàng nữa của tuần hoàn (não) được bảo tồn là sự hiện diện của hơi thở (sinh lý). Trong vòng 5 – 10 giây sau khi bắt đầu ngừng tim, hơi thở yếu bắt đầu và thường chuyển thành thở ngắt quảng hoặc thở hổn hển có thể tồn tại đến 60 giây hoặc đôi khi lâu hơn.
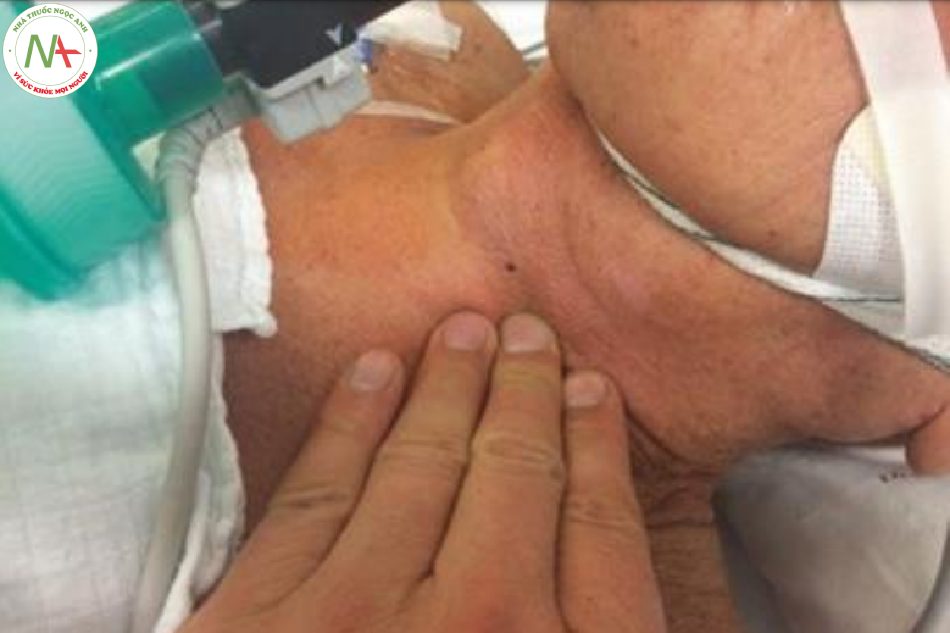
Dấu hiệu lâm sàng trực tiếp có độ chính xác cao nhất để xác định xem có tuần hay không. Sự hiện diện của tuần hoàn được định nghĩa là sự hiện diện của một mạch động mạch trung tâm phải được sờ thấy. Sự vắng mặt của một mạch đập ngoại vi (ví dụ: mạch động mạch quay) không thể được hiểu là sự vắng mặt của tuần hoàn, vì một mạch đập động mạch trung tâm vẫn có thể xuất hiện dù đã tắt tuần hoàn ngoại vi ở những bệnh nhân bị shock nặng. Mặc dù các nghiên cứu đã chỉ ra rằng chỉ có một mối tương quan yếu giữa ngưỡng sờ thấy mạch trung tâm và huyết áp động mạch tâm thu, người ta cho rằng mạch động mạch cảnh không thể sờ thấy được nữa nếu huyết áp tâm thu giảm xuống dưới 40 ± 10 mmHg. Do đó, việc không có mạch động mạch trung tâm có thể ngụ ý ngừng tim mà không có lưu lượng máu toàn thân hoặc hạ huyết áp cực độ với lưu lượng máu tối thiểu. Vì cả hai điều kiện đều dẫn đến tưới máu não không đầy đủ, điều này (hiện tại) không ảnh hưởng đến việc ra quyết định lâm sàng để bắt đầu các nỗ lực hồi sức (ví dụ: ép ngực). Thực tế này rất hữu ích để ghi nhớ một cách đặc biệt rằng khi sử dụng siêu âm tim trong quá trình hồi sức tim phổi, vì đôi khi có thể thấy các cơn co bóp cơ tim trên siêu âm tim nhưng không cảm nhận được mạch trung tâm (giả hoạt động điện có mạch). Vị trí ưa thích để sờ thấy một xung động mạch trung tâm là động mạch cảnh. Sờ được thực hiện bằng hai hoặc ba ngón tay như trong hình 3.4. Để tránh diễn giải nhịp tim chậm nghiêm trọng là không có tuần hoàn, sờ nên mất ít nhất 5 giây nhưng không quá 10 giây. Không nên sờ cả hai động mạch cảnh và có kích thích ấn đè đồng thời vì điều này có thể làm giảm khả năng giảm tưới máu não. Ngoài ra, động mạch đùi có thể sờ thấy mạch đập trung tâm. Vì một số bệnh nhân có thể có hẹp động mạch cảnh hai bên hoặc thậm chí tắc, có vẻ hợp lý để xác nhận sự vắng mặt của mạch trung tâm bằng cách sờ nắn tuần tự của động mạch cảnh và động mạch đùi nếu hình ảnh lâm sàng không cho thấy sự vắng mặt của tuần hoàn. Mặc dù đây là một sự lãng phí thời gian quý báu khi bắt đầu hồi sức tim phổi, nhưng nó có vẻ có ý nghĩa khi chấm dứt hồi sức tim phổi và kiểm tra mạch lần cuối cùng. Hãy nhớ rằng nhịp đập cảm thấy ở bẹn trong quá trình ép ngực không phải là động mạch đùi mà là mạch tĩnh mạch.
===>>> Xem thêm: Nhận biết các dấu hiệu tiền triệu trong thăm khám lâm sàng tại ICU
