COVID-19
COVID-19 và Thuốc kháng đông: Liều điều trị hay Liều dự phòng?
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết COVID-19 và Thuốc kháng đông: Liều điều trị hay Liều dự phòng? file PDF xin vui lòng click vào link ở đây.
Biên dịch: Thạc sĩ, Bác sĩ Phạm Hoàng Thiên
Group “Cập nhật Kiến thức Y khoa”
Cơ sở
Bệnh nhân COVID-19 có nguy cơ cao phát triển bệnh huyết khối tĩnh mạch [TẠI ĐÂY ]. Vi huyết khối mao mạch phế nang xuất hiện ở những bệnh nhân mắc COVID-19 nhiều hơn gấp 9 lần so với H1N1. Do đó, kháng đông liều tăng cường đã được nhiều bác sĩ lâm sàng khuyến cáo và chỉ định cho những bệnh nhân này. Tuy nhiên, hiệu quả và độ an toàn của kháng đông liều điều trị trong kết cục của bệnh nhân COVID-19 vẫn chưa chắc chắn. Ngoài ra, vẫn chưa rõ nhóm bệnh nhân COVID nào (bệnh nhân nguy kịch, bệnh nhân nhập viện nhưng không nguy k, bệnh nhân ổn định điều trị tại nhà) có thể được hưởng lợi từ liều kháng đông cao hơn.
Bài báo số 1: The REMAP-CAP, ACTIV-4a, and ATTACC Investigators. Therapeutic Anticoagulation in Critically Ill Patients with COVID-19. NEJM 2021.
Bài báo số 2: The ATTACC, ACTIV-4a, and REMAP-CAP Investigators. Therapeutic Anticoagulation in Noncritically Ill Patients with COVID-19. NEJM 2021.
Họ đã làm gì (Các phác đồ, kết quả, tiêu chí loại trừ và phác đồ dùng thuốc được sử dụng giống nhau trong cả hai thử nghiệm trên bệnh nhân COVID-19 nặng và trung bình)
Thử nghiệm lâm sàng quốc tế, nhãn mở, thích ứng, đa nền tảng (multiplatform), ngẫu nhiên trên những bệnh nhân COVID-19 nặng và trung bình.
Ba nền tảng kết hợp đã đạt được:
- REMAP-CAP (Randomized, Embedded, Multifactorial Adaptive Platform Trial for Community-Acquired Pneumonia)
- ACTIV-4a (Adaptive, Randomized Controlled Platform Trial of the Safety and Efficacy of Antithrombotic Strategies in Hospitalized Adults with COVID-19)
- ATTACC (Antithrombotic Therapy to Ameliorate Complications of COVID-19)
Bệnh nhân được chia ngẫu nhiên vào một trong hai nhóm (heparin không phân đoạn hoặc trọng lượng phân tử thấp):
- Kháng đông liều điều trị (TA): Kháng đông liều full-dose
- Kháng đông liều dự phòng (PA): Kháng đông liều dự phòng hoặc liều trung gian
Các phác đồ được sử dụng
Subcutaneous Enoxaparin
Low dose
- Standard dose: 40 mg once daily
- Possible: If BMI £ 40 kg/m? (or weight £ 120 kg) and CrCI 2 30mL/min: 40 mg twice daily
- Possible: If CrCI < 30 mL/min: 30 mg once daily
Intermediate dose
Twice daily:
- Standard dose: up to and including
- 5 mg/kg twice daily + 20% (rounding factor) or
- 40 mg twice daily (whichever is higher)
- Possible: If BMI 2 40 kg/m? (or weight £ 120 kg) and CrCI > 30mL/min: up to 60 mg twice daily
- Possible: If CrCI < 30 mL/min: intermediate twice daily dose not defined
Daily:
- Standard dose: up to 1.0 mg/kg once daily + 20% (rounding factor)
- Possible: If BMI 2 40 kg/m2 (or weight > 120 kg) and CrCI £ 30mL/min: up to 0.8 mg/kg once daily + 20% (rounding factor)
- Possible: If CrCI < 30 mL/min (and weight 2 60 kg): up to 0.5mg/kg once daily +20% (rounding factor)
Subtherapeutic dose
- Between intermediate and therapeutic doses
Therapeutic dose
Twice daily
- Standard dose: starting at 1 mg/kg twice daily minus 10% (rounding factor)
- Possible: If BMI £ 40 kg/m? (orweight^ 120 kg) and CrCI £ 30mL/min: starting at 0.8 mg/kg twice daily minus 10% (rounding factor)
- Possible: If CrCI < 30 mL/min: therapeutic twice daily dose not defined
Daily:
- Standard dose: starting at 1.5 mg/kg once daily minus 10%(rounding factor)
- Possible: CrCI < 30 mL/min: starting at 1 mg/kg once daily minus 10% (rounding factor)
- Possible: If BMI > 40kg/m? and CrCI > 30 mL/min: therapeutic once daily dose not defined
Unfractionated heparin
Low dose (subcutaneous)
- Standard dose: 5,000 units twice or three times daily
- Possible: If BMI a 40 kg/m? (or weight £ 120 kg) and CrCI ằ 30mL/min: 7,500 units twice daily
Intermediate dose (subcutaneous)
- Standard dose: 7,500 units three times daily or 10,000 units twice daily
- Possible: If BMI £ 40 kg/m? (or weight £ 120 kg) and CrCI £ 30mL/min: 10,000 units twice daily
Subtherapeuticdose
- Not defined for unfractionated heparin
Therapeutic dose (intravenous)
- Standard dose: continuous intravenous administration per local protocol
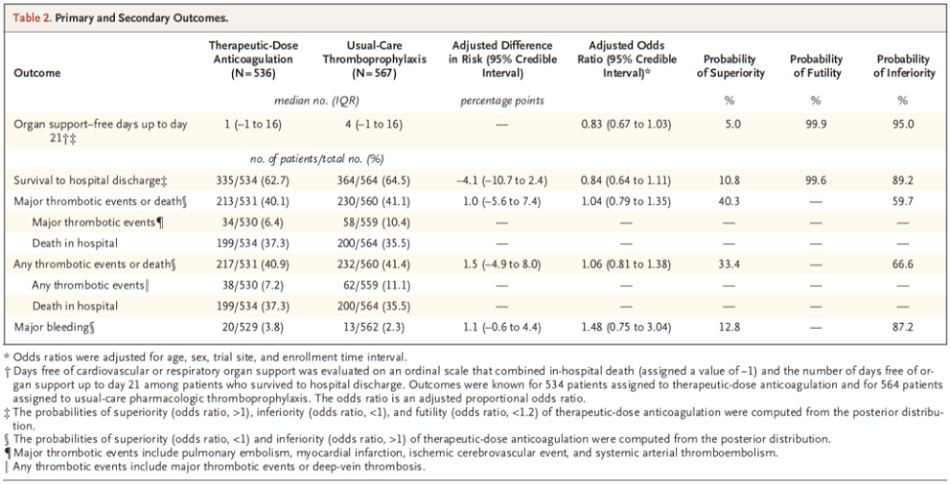
Kết quả
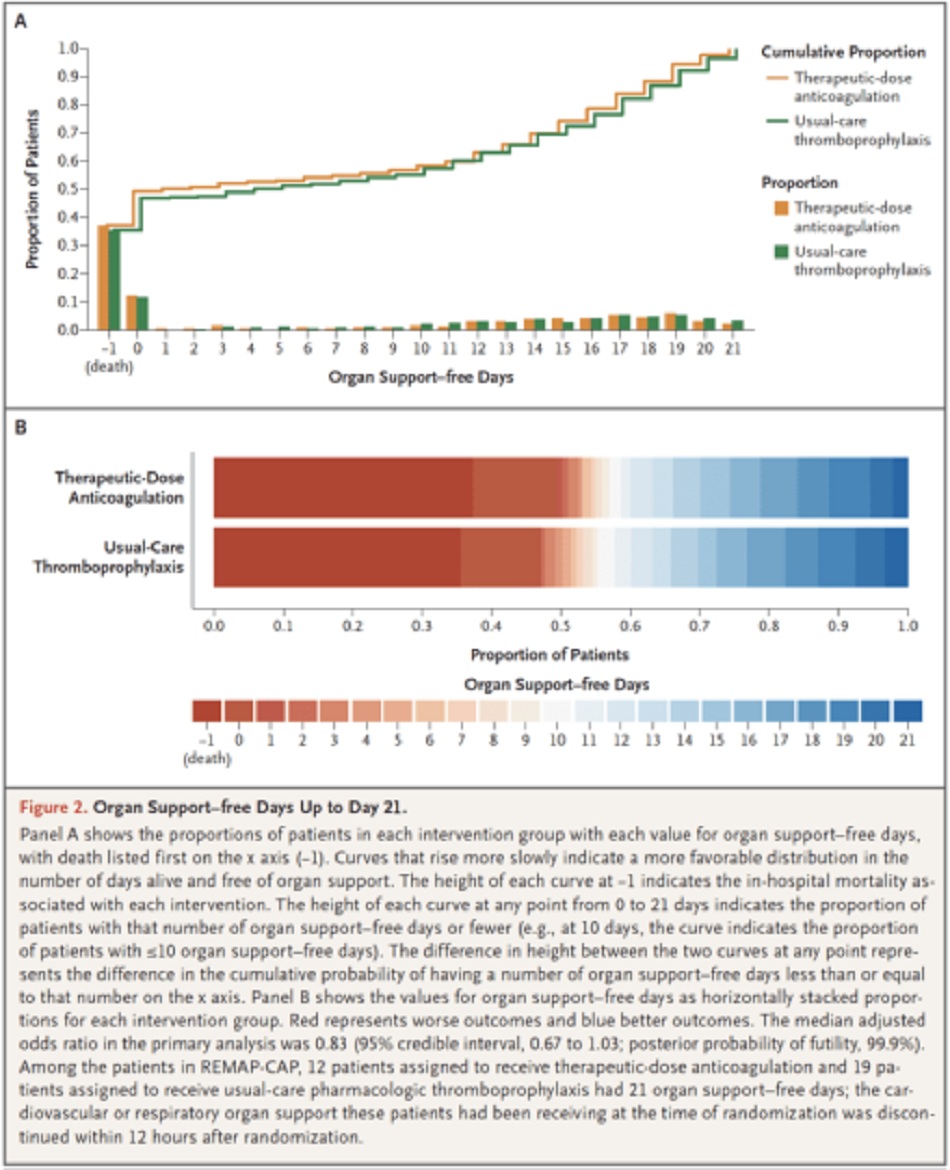
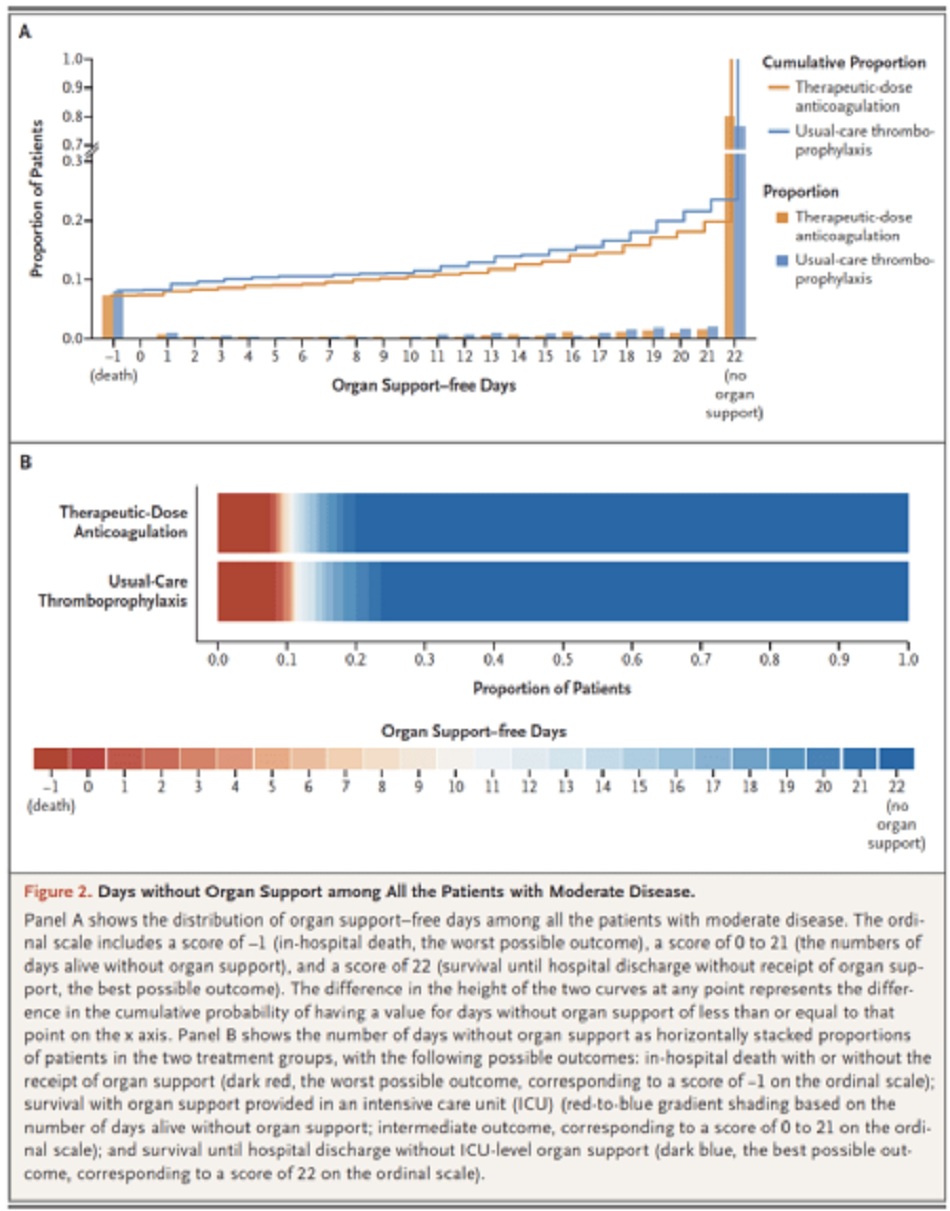
Chính: Số ngày không cần hỗ trợ cơ quan sau 21 ngày
- Được đánh giá trên thang đo thứ bậc (ordinal scale) kết hợp giữa tử vong tại bệnh viện (được ấn định giá trị -1) và số ngày không cần hỗ trợ tim mạch (thuốc vận mạch và tăng co bóp) hay hô hấp (HFNC, NIV, thở máy xâm lấn, ECMO) ở những bệnh nhân sống sót xuất viện
- Số ngày không cần hỗ trợ cơ quan cao hơn cho thấy kết quả tốt hơn
Phụ:
- Sống sót đến khi xuất viện
- Các biến cố huyết khối lớn hoặc tử vong (nhồi máu cơ tim, PE, đột quỵ do thiếu máu cục bộ, thuyên tắc động mạch hệ thống hoặc tử vong tại bệnh viện)
Sự an toàn:
- Chảy máu nặng
Tiêu chuẩn loại trừ
- Được nhập vào ICU vì COVID-19 trong ≥ 48 giờ (REMAP-CAP) hoặc trong ≥ 72 giờ (ACTIV-4a và ATTACC) trước khi ngẫu nhiên hóa
- Nguy cơ tử vong sắp xảy ra
- Chăm sóc giảm nhẹ
- Nguy cơ chảy máu cao
- Đang dùng liệu pháp kháng kết tập tiểu cầu kép
- Chỉ định lâm sàng riêng biệt cho kháng đông liều điều trị
- Tiền sử nhạy cảm với heparin (bao gồm giảm tiểu cầu do heparin)
Điểm mạnh
- Đưa ra một câu hỏi quan trọng về mặt lâm sàng
- Kết hợp 3 nền tảng trên khắp 5 châu lục để trả lời câu hỏi
- Đặc điểm cơ bản của bệnh nhân tương tự nhau giữa các nhóm
Hạn chế
- Thiết kế nhãn mở có thể đưa ra một số sai lệch (bias) khi đánh giá các biến cố huyết khối
- Không có chọn bệnh nhân liên tiếp (consecutive enrollment) có thể tạo ra sai lệch lựa chọn
- Đa số bệnh nhân được chọn mắc bệnh nặng đến từ Vương quốc Anh, có thể là một nhóm đối tượng khác với các hệ thống bệnh viện khác
- Không tách biệt giữa kháng đông liều dự phòng và liều trung gian để hướng dẫn chăm sóc thêm
- Ở những bệnh nhân không nguy kịch, có những trường hợp vi phạm quy trình trong đó những bệnh nhân cần dùng thuốc kháng đông liều điều trị thực sự đã nhận được thuốc kháng đông liều trung gian.
- Định nghĩa về bệnh không nguy kịch là chủ quan. Đối với 2 trong số các nền tảng, điều này về cơ bản có nghĩa là không nhập ICU. Điều này hoàn toàn phụ thuộc vào nguồn lực sẵn có. Điều này đã được thực hiện chính xác trong ACTIV-4a, trong đó các nhà điều tra nhận thấy rằng dịch vụ chăm sóc ở cấp độ ICU là một thách thức để xác định trong đại dịch. Họ đã chọn định nghĩa bệnh nguy kịch là những bệnh nhân cần phải được hỗ trợ cơ quan, bất kể bệnh viện nào
Bệnh nhân COVID-19 nguy kịch
Câu hỏi lâm sàng
Liệu thuốc kháng đông liều điều trị có cải thiện số ngày không cần hỗ trợ cơ quan so với kháng đông liều dự phòng ở bệnh nhân người lớn nhập viện vì COVID-19 nguy kịch không?
Bao gồm:
Bệnh nhân người lớn nhập viện vì COVID-19 nghiêm trọng
- Nặng = Hỗ trợ cơ quan hô hấp hoặc tim mạch ở mức độ ICU (oxy qua HFNC, NIV, thở máy xâm nhập, ECMO, thuốc vận mạch hoặc tăng co bóp)
Kết quả
Dữ liệu có sẵn cho 1098 bệnh nhân cho kết cục chính
- Đa số bệnh nhân (929 trong số 1103) đã được chọn qua REMAP-CAP
- Trong nhánh PA:
- 41% được dùng thuốc kháng đông liều dự phòng
- 51% được dùng thuốc kháng đông liều trung gian
Chảy máu nặng:
- TA: 3,8%
- PA: 2,3%
Thảo luận
- Ở những bệnh nhân COVID-19 nguy kịch được xác nhận dùng kháng đông liều điều trị không làm tăng xác suất sống sót đến khi ra viện hoặc số ngày không được hỗ trợ tim mạch hoặc hô hấp so với liều dự phòng.
- Phác đồ kháng đông được sử dụng có thể phụ thuộc vào thời điểm bắt đầu liên quan đến diễn biến bệnh. Ví dụ, có thể là việc bắt đầu kháng đông liều điều trị sau khi bệnh nhân COVID-19 tiến triển nghiêm trọng có thể là quá muộn để thay đổi hậu quả của bệnh
- Điều quan trọng cũng cần chỉ ra là mặc dù xuất huyết nặng xảy ra nhiều hơn khi dùng kháng đông liều điều trị so với điều trị dự phòng, nhưng con số vẫn thấp (3,8%). Tuy nhiên, nó không cho thấy có lợi ích nào, nên không có lý do gì để mạo hiểm với tác hại này, cho dù tỷ lệ biến cố thấp đến mức nào đi nữa.
Tác giả Kết luận: “Ở những bệnh nhân COVID-19 nguy kịch, chiến lược kháng đông liều điều trị với heparin không dẫn đến xác suất sống sót để xuất viện cao hơn hoặc số ngày không được hỗ trợ tim mạch hoặc hô hấp nhiều hơn so với liều dự phòng. ”
Bệnh nhân COVID-19 không nguy kịch
Câu hỏi lâm sàng
Liệu thuốc kháng đông liều điều trị có cải thiện số ngày không cần hỗ trợ cơ quan so với kháng đông liều dự phòng ở bệnh nhân người lớn nhập viện vì COVID-19 mức độ trung bình (không nguy kịch) không?
Bao gồm:
Bệnh nhân COVID-19 người lớn không nguy kịch
- Được định nghĩa là không có sự hỗ trợ cho các cơ quan ở cấp độ ICU
Kết quả
2219 bệnh nhân trong phân tích cuối cùng
- Trong nhóm bệnh nhân nhận TA, 94,7% được nhận LMWH
- Trong nhóm PA:
- 7% được dùng thuốc kháng đông liều dự phòng
- 5% nhận được thuốc kháng đông liều trung gian
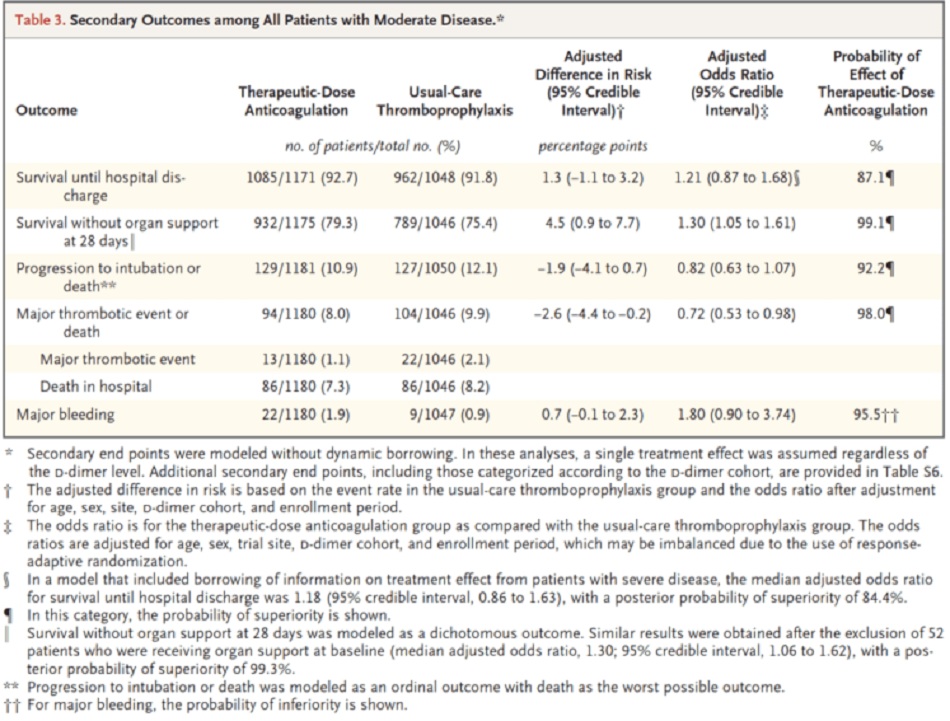
Kết cục chính
4% khác biệt về kết cục chính, chỉ khác 1% về tử vong
Chảy máu nặng:
- TA: 1,9%
- PA: 0,9%
Thảo luận
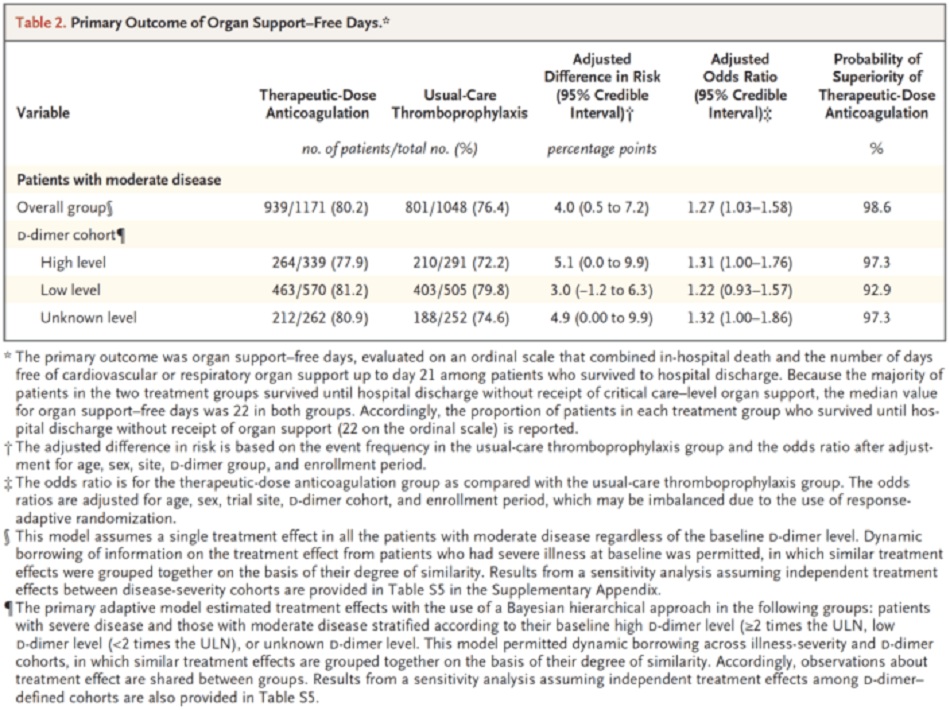
- Ở những bệnh nhân COVID-19 nhập viện không nguy kịch, kháng đông liều điều trị làm tăng xác suất sống sót cho đến khi xuất viện với nhu cầu hỗ trợ cơ quan mức độ ICU giảm xuống 21 ngày so với liều dự phòng.
- Bất kể nồng độ d-dimer là bao nhiêu, kháng đông liều điều trị đều có lợi, mặc dù lợi ích này rõ ràng hơn nhiều ở những bệnh nhân có d-dimer ≥ 2 lần giới hạn trên.
- Với mỗi 1000 bệnh nhân nhập viện với mức độ trung bình, một chiến lược kháng đông liều điều trị ngay từ ban đầu, so với liều dự phòng có thể dẫn đến sự sống sót thêm 40 bệnh nhân cho đến khi xuất viện mà không cần sự hỗ trợ cho cơ quan với cái giá phải trả là thêm 7 biến cố chảy máu lớn.
- Ý nghĩ chính đằng sau lý do tại sao chúng ta có thể thấy lợi ích ở những bệnh nhân COVID-19 không nguy kịch so với những bệnh nhân nguy kịch là thuốc kháng đông liều điều trị hoạt động thông qua các cơ chế kháng huyết khối, kháng viêm và có khả năng kháng vi-rút trong giai đoạn sớm của quá trình bệnh trước khi tình trạng viêm, huyết khối và tổn thương cơ quan bùng phát dẫn đến bệnh tiến triển.
Tác giả Kết luận: “Ở những bệnh nhân COVID-19 không nguy kịch, chiến lược kháng đông liều điều trị ngay ban đầu với heparin làm tăng khả năng sống sót đến khi ra viện với việc giảm nhu cầu hỗ trợ tim mạch hoặc hô hấp so với liều dự phòng.”
Những điểm quan trọng cần nhớ
- Ở những bệnh nhân COVID-19 NGUY KỊCH, khởi đầu chiến lược kháng đông liều điều trị không liên quan đến xác suất sống sót đến khi xuất viện cao hơn hay số ngày không cần hỗ trợ cơ quan hô hấp hoặc tim mạch ngắn hơn so với liều dự phòng.
- Ở những bệnh nhân COVID-19 KHÔNG NGUY KỊCH, khởi đầu chiến lược kháng đông liều điều trị có liên quan đến xác suất sống sót đến khi xuất viện cao hơn và số ngày không cần hỗ trợ cơ quan hô hấp hoặc tim mạch ngắn hơn so với liều dự phòng.
- Ở những bệnh nhân COVID-19 KHÔNG NGUY KỊCH, có một tín hiệu rõ ràng về lợi ích, tuy nhiên với tất cả những sự vi phạm phác đồ và các nhóm điều trị khác nhau, vẫn sẽ là hợp lý để thảo luận với nhóm bệnh nhân nội trú để giúp đưa ra quyết định (Trong thực hành của tôi và tại cơ sở của tôi, hầu hết bệnh nhân là không nguy kịch và không có kháng chỉ định, chúng tôi đã thay đổi phác đồ của mình thành kháng đông liều điều trị).
Tài liệu tham khảo
- The REMAP-CAP, ACTIV-4a, and ATTACC Investigators. Therapeutic Anticoagulation in Critically Ill Patients with COVID-19. NEJM 2021. [Epub Ahead of Print]
- The ATTACC, ACTIV-4a, and REMAP-CAP Investigators. Therapeutic Anticoagulation in Noncritically Ill Patients with COVID-19. NEJM 2021. [Epub Ahead of Print]
Áp dụng thực hành lâm sàng ở bệnh nhân Covid của bản thân (16/8/2021)
Với những bệnh nhân SpO2 > 93%: dùng LIỀU DỰ PHÒNG hoặc LIỀU TRUNG GIAN.
Dùng liều trung gian khi: BN < 60 tuổi, không có/có nguy cơ chảy máu thấp, không bệnh nền.
Với những BN SpO2 < 93% và KHÔNG NGUY KỊCH (không thở máy xâm lấn/dùng vận mạch): dùng LIỀU ĐIỀU TRỊ.
BN > 75 tuổi: 0,75 mg/kg mỗi 12 giờ.
Với những BN nguy kịch (đã thở máy xâm lấn/dùng vận mạch): tùy từng trường hợp cụ thể và tùy đánh giá của bác sĩ hồi sức/tim mạch.
Bài viết còn một số vấn đề mình không thảo luận: ví dụ mức lọc cầu thận dưới 30ml/phút, BN mắc nhiều bệnh nền (nhất là tim mạch như mạch vành, rung nhĩ… hay đái tháo đường, COPD), BN đang dùng kháng đông/kháng kết tập tiểu cầu/NOACs trước đó thì nên chuyển đổi thuốc hay xử trí như thế nào cho hợp lý?
Vì mình chọn bài dịch cho bác sĩ cấp cứu, cũng như các bác sĩ không chuyên hồi sức/tim mạch tham gia điều trị Covid, nên phần lớn các BN Covid mà các bạn điều trị sẽ đơn giản, còn khi bắt buộc phải đối diện với những BN phức tạp, bạn nên hội chẩn với chuyên khoa tim mạch/hồi sức (Các nghiên cứu, khuyến cáo cũng đã trả lời kha khá những vấn đề này, kể cả vấn đề dùng thuốc kháng đông, NOACs cho bệnh nhân không nhập viện cụ thể như thế nào là tốt nhất. NHƯNG mình nghĩ hãy để việc đó cho chuyên gia thì hơn)
Xem thêm: